Причины возникновения задержки дыхания
Апноэ у грудного ребенка развивается на фоне сопутствующих неблагоприятных факторов. Они приводят к сбою в работе дыхательной системы, вследствие чего происходят задержки дыхания.
К факторам возникновения болезни относят:
- Рождение малыша раньше поставленного срока (недоношенность) с недостаточной массой тела (менее 2,5 кг.). В большинстве случаев апноэ диагностируется именно по причине незрелости дыхательной системы.
- Тяжелые роды и осложнения для плода в процессе них (асфиксия, внутриутробная пневмония и т.д.).
- Патологические изменения в работе органов дыхания в первые дни и недели после родов.
- Порок сердца и иные патологии сердца врожденного характера.
- Воспаление оболочек мозга (менингит).
- Обратное продвижение желудочного содержимого (гастроэзофагеальный рефлюкс).
- Реакция организма на прием лекарственных препаратов.
Остановка дыхания наблюдается также на фоне незрелости мышц гортани. Это так называемое «механическое» апноэ. Ребенок судорожно пытается сглотнуть слюну, широко открывая при этом рот.
Для устранения задержек дыхания следует записаться к неврологу. Он проведет диагностику и подскажет, как лечить заболевание.
Что делать при приступе апноэ у детей?
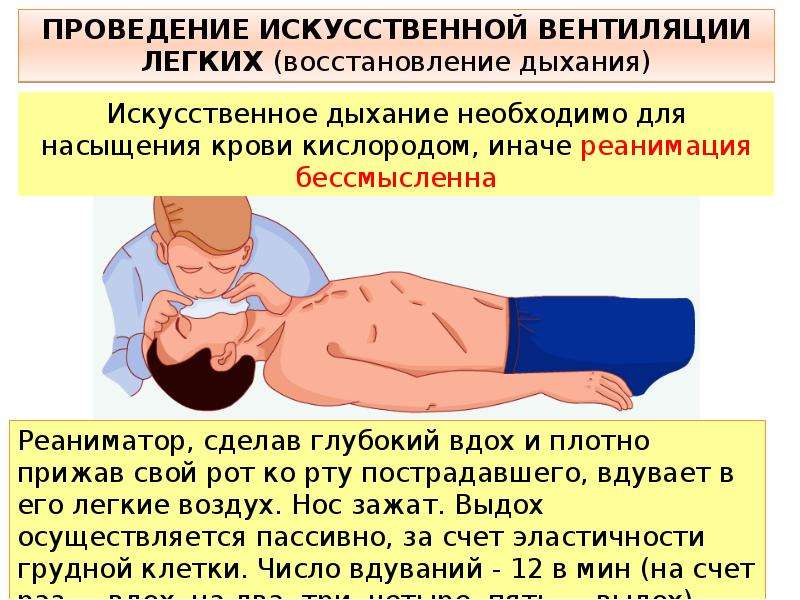
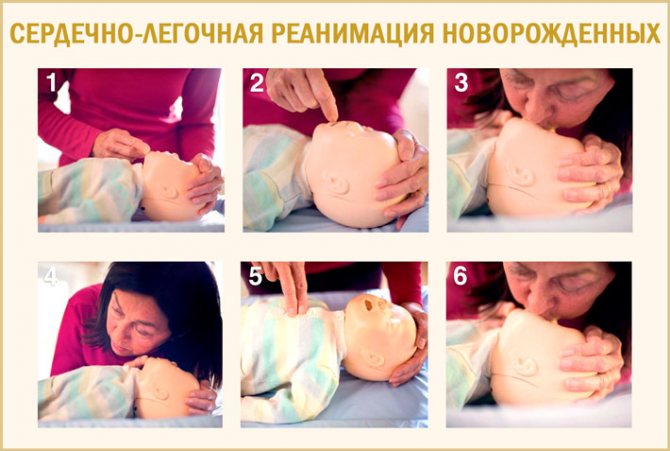
Если признаки апноэ у новорожденных сопровождаются бледностью и/или цианозом, снижением мышечного тонуса («обмяк»), отсутствием движений, то необходимо встряхнуть, потормошить ребенка, дунуть ему на лицо, чтобы возбудить дыхательный центр. В большинстве случаев эти действия помогают восстановить дыхание. При их неэффективности немедленно приступайте к реанимационным мероприятиям: приоткройте рот младенцу, своими губами плотно обхватите его нос и рот и вдувайте воздух в его дыхательные пути, одновременно проводя непрямой массаж сердца.
А что делать, если апноэ у ребенка спровоцировано попаданием пищевых частиц или частиц срыгивания (рвоты) «не в то горло», особенно в тех случаях, когда молоко «льется рекой»?
В этот момент происходит мгновенное рефлекторное закрытие голосовой щели, предупреждающее попадание инородных частиц (молока, рвотных масс) в дыхательные пути. Несмотря на то, что эта реакция носит защитный характер, паника родителей бывает беспредельна. Конечно, наблюдать за тем, как твой кроха перестал дышать и посинел, очень страшно. Но состояние это длится несколько секунд и проходит самостоятельно, как только устраняется причина, вызвавшая остановку дыхания. Что делать в таких случаях?
 Крепко ухватите малыша за ножки и переверните вниз головой. Молочко вытечет из горла, а устранение причины приведет к раскрытию гортани и восстановлению дыхания. Такая короткая респираторная пауза не причиняет вреда ребенку, а, напротив, защищает его от развития аспирационной пневмонии.
Крепко ухватите малыша за ножки и переверните вниз головой. Молочко вытечет из горла, а устранение причины приведет к раскрытию гортани и восстановлению дыхания. Такая короткая респираторная пауза не причиняет вреда ребенку, а, напротив, защищает его от развития аспирационной пневмонии.
Иногда остановка дыхания бывает более продолжительной, ребенок синеет, а сердцебиение становится редким. Возможно, несколько капель молока попали в гортань и вызвали длительную остановку дыхания. Что делать при апноэ у ребенка в этом случае? Переверните его вниз головой, постучите по спинке. Сядьте на стул, положите малыша животом на свое левое бедро головой вниз, постучите по спинке. Указательным пальцем левой руки надавите на корень языка или пощекочите заднюю стенку глотки, чтобы вызвать кашлевой рефлекс. Кашель поможет очистить дыхательные пути, и дыхание восстановится. Если вместе с кашлем случится рвота — тоже не страшно. Произойдет более полное освобождение гортани и глотки от инородных предметов.
При приступе апноэ у детей в критической ситуации важно не поддаться панике, а суметь провести реанимационные мероприятия младенцу с остановкой дыхания: закрытый массаж сердца и дыхание «рот в рот»
Какие симптомы требуют особого внимания
Мы перечислили физиологические проблемы дыхания. Но иногда дело обстоит намного серьезней, чем обычный насморк. Перечислим признаки, которые должны стать для родителей веским аргументом для срочного посещения детского кардиолога.
Цианоз
Если задержка дыхания при кормлении сопровождается еще посинением носогубного треугольника, этот признак свидетельствует о недостатке кислорода. При тяжелых формах сердечных патологий синеет подбородок и пальчики малыша. Этот симптом характерен для врожденных пороков и сердца, и аномалий сосудов.
Одышка
Этот признак тоже говорит о недостатке кислорода. Поскольку при сосании ребенку приходиться тратить больше сил, этот симптом выражен сильнее, чем в состоянии покоя. Поводом для беспокойства можно считать частые перерывы на отдых во время сосания. В норме таких пауз не больше двух, а ребенок с патологией сердца делает перерывы после 2-3 глотков.
Быстрая утомляемость
Активность младенцев с врожденными пороками сердца намного ниже, чем у здоровых детей. Они не способны высасывать норму во время кормления, поэтому недобирают в весе. Усугубляет проблему частое дыхание. Ребенок просто задыхается при напряжении.
Боли в области груди
Грудные малыши не могут пожаловаться на такой симптом, но наблюдательная мама заметит, при каких обстоятельства и, как часто ребенок начинает беспокоиться.
Если все описанные признаки повторяются с малютки во время кормления регулярно, необходимо срочно проконсультироваться с детским кардиологом. Полномасштабное обследование позволит установить причину проблемы, а опытный детский кардиолог назначит ребенку адекватную терапию.
Меры предотвращения
Что могут сделать родители, чтобы обезопасить своего малыша от остановки дыхания и синдрома внезапной детской смерти? Оказывается, есть правила наиболее безопасного сна:
- матрас, на котором спит ребенок, должен быть жестким, соответствовать всем требованиям педиатрии;
- до 2-х лет подушка не используется;
- укладывать спать кроху рекомендуется на бочок или на спину, но не на животик;
- недопустимо перегревание малыша, когда его пытаются укутать слишком тепло;
- детская кроватка должна находиться в непосредственной близости от родительской кровати.

Конечно, не все зависит от родителей, но во многом они могут помочь своему малышу. Если апноэ у новорожденного произошло в родильном доме или в больнице, это не так страшно, поскольку врачи смогут быстро и квалифицированно помочь.
Задача же родителей заранее обучиться реанимационным действиям в домашних условиях, таким как искусственное дыхание и непрямой массаж сердца. Поверьте, это намного важнее, чем, к примеру, научиться правильно дышать при родах. И если апноэ дает о себе знать, не медлите с обследованием малыша. Возможно, потребуется удалить миндалины, полипы в носу или исправить прикус.
Как оказать первую помощь
Ситуация, когда родители или другие взрослые обнаруживают задержку дыхания у ребенка, может испугать. Но если так случилось, нужно взять себя в руки и оказать помощь. Вот ее правила:
- Разбудите спящего ребенка, чтобы активизировать работу всех систем его организма (в том числе дыхательных органов).
- Проследите за тем, восстановились ли ритмичные вдохи и выдохи после того, как малыш проснулся.
- Если дыхание остается неритмичным, прерывистым, ребенок дышит с трудом – вызывайте «скорую»! Может потребоваться неотложная помощь, иногда реанимация.
- Если вы заметили только храп, но при этом дыхание не нарушено, аккуратно уложите грудничка на бок, ребенка постарше слегка разбудите и попросите перевернуться, сменить позу. Обычно храпеть перестают, лежа на боку и слегка согнув колени.
- Следите за тем, чтобы ребенок не спал, запрокинув голову.
- Проверьте, не душно ли в комнате, удобна ли подушка, на которой спит ребенок. Лучше, чтобы он спал в нежарком, хорошо проветренном помещении, на низкой подушке или вовсе без нее.

Признаки
Симптомы апноэ нарастают постепенно, поэтому, при внимательном отношении к малышу можно заранее заметить, что младенцу тяжело дышать, и предпринять адекватные меры по спасению дитя. Синдром этот, как правило, проявляется в первые недели жизни крохи.
- Паузы между дыхательными движениями могут длиться до 25 секунд.
- Ребенок не контролирует данную остановку, поэтому после сбоя дыхание его заметно нарушается — появляется отдышка.
- Из-за дефицита кислорода в крови личико младенца может посинеть, самым первым реагирует на сбой носогубный треугольник.
- Пульс грудничка ощутимо замедляется и составляет менее ста ударов в минуту.
- Чтобы получить достаточно кислорода, грудничок инстинктивно начинает дышать ртом и изменять положение тела, чтобы максимально открыть просвет гортани.
- Из-за дефицита кислорода начинает страдать мозг, нарушения в работе ЦНС проявляются в виде обильной потливости и недержании мочи.
Методы лечения
При появлении приступов апноэ ребенку нужно оказать срочную помощь. Это должны делать родители. При появлении сомнений нужно получить консультацию диспетчера во время вызова скорой помощи.
Первая помощь
Если приступ остановки дыхания случился дома, родители должны вызвать бригаду врачей. До ее прибытия нужно выполнить такие действия:
- Зафиксировать время и взять ребенка на руки. Его нужно разбудить. В этот момент дыхательная функция обычно нормализуется;
- Если малышу не стало лучше, его нужно аккуратно потрясти;
- Провести осторожными движениями по стопам. Также нужно аккуратно погладить спину;
- Сделать массаж грудной клетки, ног, рук, ушей;
- Умыть лицо холодной водой.
Если перечисленные методы не помогают, нужно делать малышу закрытый массаж сердца и искусственное дыхание. Ребенка следует поместить на твердую поверхность, а голову слегка откинуть назад.
Открыть рот ребенка и обхватить губами рот или нос. В это время нужно делать медленный вдох
Стоит принимать во внимание, что легкие у малыша намного меньше, чем у взрослых. Потому не рекомендуется делать чересчур быстрый и сильный вдох
Это может стать причиной опасных последствий. При потребности повторяют еще 4-7 вдохов.
Врачебная помощь
Помощь врачей направлена на нормализацию функционирования дыхания. Также требуется восстановить работу мозга и сердца. Врачи должны принять срочные меры.
Если состояние ребенка не улучшается, его госпитализируют в реанимацию. По дороге в медицинское учреждение применяют особые устройства – кислородную маску. Также может использоваться специальный мешок.
Если приступ апноэ периодически повторяется, нужно принять радикальные меры:
- Усилить поступление кислорода в кювез;
- Снизить температуру в инкубаторе;
- Подключить ребенка к устройству искусственной вентиляции легких.
 Лекарственная терапия подразумевает использование препаратов, которые помогают справиться с причиной недуга.
Лекарственная терапия подразумевает использование препаратов, которые помогают справиться с причиной недуга.
Провоцирующим фактором может выступать респираторная инфекция или поражение дыхательных органов. Также ребенку выписывают средства для стимуляции дыхательного центра. Их нужно использовать после определения причины недуга.
Диагностика патологии у недоношенных детей
Эпизодическое отсутствие дыхания длительностью от 20 секунд, сопровождаемое посинением или побледнением кожи и замедлением пульса, позволяет сделать первичное заключение о синдроме ночных апноэ у недоношенного ребенка.
Чаще всего дети недостаточного гестационного возраста страдают от центрального апноэ
Главный метод диагностики – нейросонография (УЗИ головного мозга): по ее результатам выявляются патологические изменения морфологии органа (особое внимание уделяется стволу головного мозга: именно в нем находится дыхательный центр), анализируются мозговые процессы и их динамика
Лечение ночного апноэ у детей
Ночное апноэ лечат только после установления точной причины его появления, что прямым способом и влияет на дальнейший ход терапии. В целом различают 3 вида апноэ у детей:
- центральное – причина кроется в сбоях ЦНС или недоразвитости дыхательной системы;
- обструктивное – дословно слово «обструкция» может толковаться как закупорка, и патология «сидит» в дыхательных путях (наиболее распространенный вид апноэ);
- смешанное – когда на задержку дыхания влияют оба фактора.
Вылечить эту патологию можно как с помощью терапевтического, так и хирургического вмешательства. Лечение в больнице происходит путем помещения ребенка в бокс, где он находится до того времени, пока характерные особенности апноэ не сойдут на нет. В это время предпринимают все усилия по восстановлению показателей здоровья, отклоняющихся от нормы.
Недоношенным детям для того, чтобы быстрее набрать массу и начать дышать самостоятельно, проводят витаминотерапию, а также вводят препараты, содержащие эуфиллин, который помогает восстановить дыхание. Особенно осторожными нужно быть мамам, чей ребенок подвержен аллергии. Ведь популярный гистаминный препарат против раздражителей «Фенистил» в качестве побочного эффекта имеет апноэ.
К терапевтическому лечению также относят такие методы:
- стимулирование дыхательного процесса (с помощью тактильного контакта пальцем легко ударяют по тельцу, пятке или спинке);
- инкубаторы, оснащенные вибрационным оборудованием;
- кислородная ингаляция;
- искусственная вентиляция легких;
- сипап-терапия, заключающаяся в использовании специальной маски, которая надевается ребенку на ночь, чтобы не допустить остановку дыхания.
Проведение сипап-терапии для младенца с апноэ
Важно! Медикаментозная помощь необходима во время серьезных приступов и предполагает применение метилксантинов (кофеин и теофиллин).
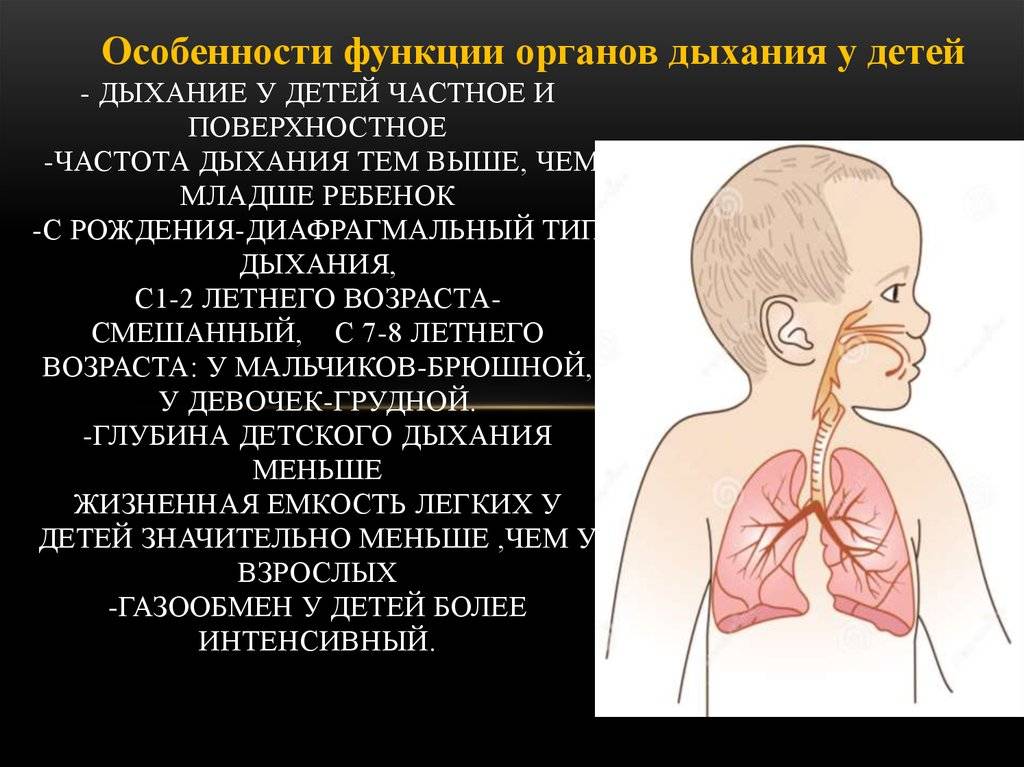
Виды дыхания
Дыхание эмбриона начинается еще в середине беременности. В организм плода кислород попадает через плаценту. После рождения ребенок делает первый вдох. В этот момент открывается голосовая щель и происходит расправление легких.
Существует несколько типов дыхания у малышей раннего возраста:
- Регулярный – для него характерны равномерные вдохи и выдохи. Между ними наблюдается равный интервал.
- Нерегулярный – для этой разновидности характерно отсутствие равномерного промежутка между вдохами. Подобный тип дыхания часто наблюдается у малышей, которые родились раньше срока.
- Периодический – для этого вида дыхания характерна цикличность. В такой ситуации недостаточная вентиляция сменяется гипервентиляцией легких. Также появляется непродолжительная задержка дыхания. Она длится не больше 3 секунд.
- Апноэ – аномальное явление, которое сопровождается временным прекращением дыхания. Это обусловлено блокированием органов дыхания и отсутствием импульса, который поступает от головного мозга к органам дыхательной системы. Такие приступы продолжаются больше 15 секунд. Иногда наблюдается непродолжительная задержка, однако она сопровождается признаками брадикардии. Стоит учитывать, что серьезные остановки дыхания создают угрозу для жизни.

Затяжное апноэ новорожденных вызывает скопление углекислого газа в крови. Как следствие, ребенок теряет сознание, наблюдается поражение головного мозга и отставание в развитии.
Специалисты выделяют такие виды апноэ:
- Центральное – для этого состояния характерна остановка дыхания, связанная с прекращением поступления сигнала от головного мозга к мышечным тканям, отвечающим за дыхание;
- Обструктивное – эта патология сопровождается частыми приступами гиповентиляции и остановки дыхания. Причиной недуга является блокирование языком дыхательных путей;
- Смешанное – приступы апноэ связаны с влиянием обеих категорий факторов.
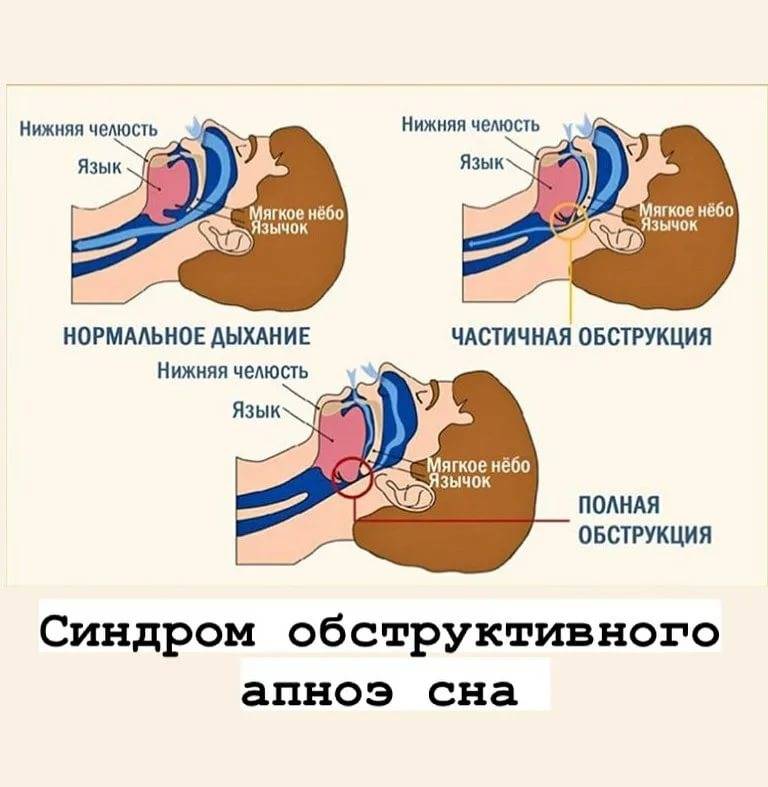
Нарушение дыхания во сне у детей
Обструктивные нарушения дыхания во сне можно предположить, когда у ребенка родителями или родственниками замечены остановки дыхания в период ночного сна. Сокращение периода дыхания обычно вызвано блокадой дыхательных путей. Тонзиллит и аденоиды могут у детей вырастать до размеров больших, чем просвет дыхательных путей ребенка. Воспаление и инфицирование лимфоидной ткани носоглотки, расположенной по бокам и задней стенке глотки, приводят к их росту и блокаде просвета дыхательных путей.
Во время эпизодов блокады дыхания ребенок может выглядеть как старающийся вдохнуть (грудная клетка вздымается и опускается в фазах дыхания), но воздух при этом не проникает в легкие. Часто эти эпизоды сопровождаются спонтанным преждевременным пробуждением ребенка для того, чтобы компенсировать недостаточность дыхания. Такие периоды блокады дыхания (обструкций) возникают несколько раз за ночь и являются причиной нарушения физиологии сна ребенка.
Иногда, из-за невозможности проведения воздуха и кислорода в легкие для обеспечения полноценного дыхания, возникает снижение уровня оксигенации крови. Если эти ситуации продолжительны – возникает риск выраженного нарушения функции сердца и легких.
Обструкция ночного дыхания чаще всего выявляется у детей в возрасте от 3-х до 6 лет. Часто наблюдается у детей с синдромом Дауна и при других врожденных патологиях, вызывающих нарушение движение воздуха по дыхательным путям (например, при увеличении размера языка или аномальном уменьшении нижней челюсти).
Какие причины обструктивного апноэ сна у детей?
У детей наиболее частой причиной обструкции дыхательных путей во время сна являются увеличенные миндалины и аденоиды, препятствующие нормальному потоку воздуха на уровне верхних дыхательных путей. Инфекционные процессы способствуют увеличению размеров этих лимфоидных образований. Большие аденоиды могут даже полностью блокировать носовые проходы и сделать невозможным свободное дыхание через нос.
Существует множество различных мышц в структуре головы и шеи, которые помогают поддерживать в бодрствовании дыхательные пути открытыми для прохождения воздуха при дыхании. Когда же ребенок засыпает, тонус мышц физиологически снижается, таким образом позволяет тканям спадаться и нарушать дыхание. Если дыхательный поток частично перекрыт (увеличенными миндалинами) в период бодрствования, то во время сна дыхательные пути могут быть полностью закрытыми для воздуха.
Ожирение так же может приводить к обструкции дыхательных путей во время сна. В то время как у взрослых это основная причина, у детей ожирение реже вызывает апноэ сна.
Редкой причиной обструктивного апноэ сна у детей являются опухолевые процессы или разрастание других тканей в дыхательных путях. Некоторые синдромы или врожденные дефекты, такие как синдромы Дауна или Пьерра-Робена, могут также вызывать обструктивные апноэ сна.
Какие симптомы обструктивного апноэ сна у детей?
Можно указать на самые типичные симптомы обструктивного апноэ сна, но у каждого ребенка эти симптомы могут проявляться по-разному.
Симптомы апноэ сна включают:
Симптомы обструктивного апноэ сна могут напоминать другие состояния или медицинские проблемы. Вам необходимо всегда проконсультироваться у врача для точной постановки диагноза.
Метод лечения обструктивного апноэ сна будет выбран вашим врачом на основании некоторых моментов:
Лечение обструктивного апноэ сна базируется на причинах его возникновения. Поскольку наиболее частой причиной является увеличение аденоидов и миндалин, лечение состоит в их хирургическом удалении. Ваш врач отоларинголог обсудит с вами этапы лечения, риски и необходимость того или иного лечения.
Следует обратиться к врачу за обследованием, если у вашего ребенка шумное дыхание во время сна или храп становятся заметными. Вам может быть рекомендована консультация врача-отоларинголога.
В дополнение к общему клиническому обследованию, диагностическим процедурам может быть рекомендовано:
Во время сна будут записаны все эпизоды апноэ или гипопноэ:
Основывающееся на лабораторном тесте, апноэ сна становится значительным у детей, если более 10 эпизодов наблюдается за ночь, или один или более эпизод каждый час. Некоторые эксперты определяют проблемы как значительные если комбинация одного или более эпизодов апноэ и/или гипопноэ зарегистрированы каждый час.
Симптомы обструктивного апноэ сна могут отражать другие состояния или медицинские проблемы. Необходима в любом случае консультация врача-педиатра.
Посещение врача при проблемах с дыханием у ребенка
Причины возникновения
Апноэ у новорождённых и у пациентов более старшего возраста вызвано различными этиологическими факторами.
Наиболее частыми причинами апноэ у новорождённых являются:
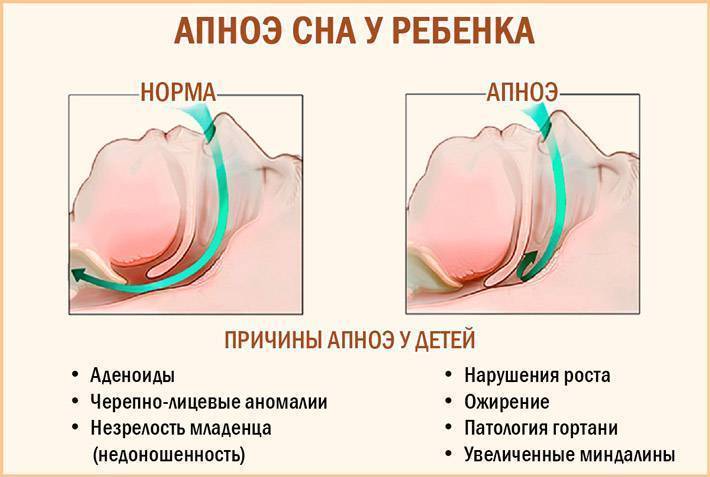
- Недоношенность. Малыш, рождённый до 37-й недели беременности, отличается от доношенного незрелостью нервной и дыхательной системы. Дыхательные центры у крохи ещё не сформированы, поэтому у недоношенных происходит остановка дыхания центрального типа.
- Аномалии развития нижней челюсти. Слишком маленькая челюсть (микрогнатия), а также анатомические нарушения её строения могут вызывать эпизоды ночного апноэ у детей.
- Врождённые пороки сердечно-сосудистой, нервной системы. При аномалиях работы внутренних органов возникает тканевая гипоксия, которая может провоцировать остановки дыхания во сне.
- Травмы при родах. Внутричерепные, спинальные травмы, полученные при прохождении родовых путей, разобщают нервные связи между дыхательным центром продолговатого мозга и рецепторами дыхательных путей.
- Приём матерью наркотиков, некоторых лекарственных препаратов, алкоголя, курение во время беременности. Научные исследования показали, что у матерей, курящих на протяжении беременности, малыши в 3 раза чаще страдают от остановки дыхания. Очевидна отрицательная роль наркотических и психотропных средств, снотворных препаратов, алкоголя. Проникая через плацентарный барьер, вещества препятствуют созреванию нервной системы плода и разрушают её.
В более старшем возрасте остановки дыхания во сне вызваны:
- Ожирением. Излишний вес может стать причиной появления остановок дыхания во сне. Жировые отложения, формирующиеся в мягком небе, небных дужках, язычке, способствуют сужению просвета глотки и более выраженному спадению верхних дыхательных путей во время сна.
- ЛОР-патологией. Разросшиеся аденоиды, увеличенные миндалины, нарушения носового дыхания создают механическое препятствие для прохождения воздуха во сне и служат причиной возникновения эпизодов прекращения дыхания.
- Эндокринными нарушениями. Сахарный диабет, гипотиреоз и другие заболевания эндокринной системы способны провоцировать подобные эпизоды.
- Инфекциями. Иногда остановки дыхания у детей могут возникать при высокой активности инфекционного процесса в организме: на фоне сепсиса, менингита, некротизирующего энтероколита.
- Метаболическими нарушениями. Электролитный дисбаланс: гипомагниемия, гипокальциемия, увеличение в крови ионов натрия, аммония – еще одна причина развития данного синдрома.
- Воздействием некоторых лекарственных препаратов. Снотворные, некоторые антигистаминные препараты, обладающие выраженным седативным действием, могут вызывать апноэ у детей до года.
Апноэ от Фенистила, популярного антигистаминного препарата в каплях, может возникать у малышей недоношенных, а также младше 1 месяца. Поэтому препарат не рекомендуется назначать грудничкам.
Причины
Одним из способов, позволяющих оценить уровень работы органов дыхания, является подсчет частоты его ритма. Благодаря особому строению грудной клетки дыхание грудничков отличается от взрослых, у новорожденных наблюдаются признаки аритмии.
Регулярный контроль ритма дает возможность вовремя заметить отклонения и распознать начало болезни.
В медицине для этого явления есть специальный термин – периодическое дыхание. Для малышей, которым еще не исполнилось полгода, задержка дыхания – это норма. Если 6-ти месячный рубеж давно позади, а проблема осталась, надо проконсультироваться с врачом.
 Периодическое дыхание составляет 5% времени, которое грудничок проводит во сне. Если у мамы были преждевременные роды, то этот показатель увеличивается вдвое.
Периодическое дыхание составляет 5% времени, которое грудничок проводит во сне. Если у мамы были преждевременные роды, то этот показатель увеличивается вдвое.
Задержка может сопровождаться синюшным оттенком кожи вокруг рта, посинением конечностей. Подобные признаки достаточно распространены, но если посинение распространяется на лоб и тело младенца, это может означать кислородную недостаточность. Малыш становится вялым, ему не хватает дыхания.
Если есть опасения, что младенец не дышит, надо разбудить его осторожными прикосновениями. Если реакции нет, это может означать остановку дыхания, и необходим срочный вызов врача.
Нарушение ритма могут сопровождать симптомы: свист, хрип, бульканье. Эти причины задержки дыхания у ребенка во сне характерны для инфекционных болезней. Увеличение ритма – один из критериев диагностики воспаления легких, часто протекающего у малышей бессимптомно.
Дети задерживают дыхание, а потом часто дышат, если у них жар. Когда параллельно наблюдается одышка – это признаки легочной или сердечной патологии, требующей стационарного лечения больного.
Ускорение бывает и при ложном крупе: малыш часто кашляет, с шумом выдыхая воздух. Приступы обструкции при бронхите проходят с ускорением ритма дыхания.
Замедление (брадипноэ) у грудничков встречается не так часто и является симптомом серьезного повреждения мозга (менингита).
 Увеличение дыхательных колебаний, возникающее при сильных эмоциях или физической нагрузке, в наблюдениях не нуждается. Если малыш чем-то заинтересовался, увлекся, он может часто дышать.
Увеличение дыхательных колебаний, возникающее при сильных эмоциях или физической нагрузке, в наблюдениях не нуждается. Если малыш чем-то заинтересовался, увлекся, он может часто дышать.
Бег, прыжки, подвижные игры, энергичная ходьба также ускоряют ритм дыхания. Если это правило нарушается, надо ребенка обследовать.
Периодический подсчет дыхания особенно необходим в раннем детстве, когда многие патологии протекают бессимптомно, и частота дыхания может стать важным инструментом для выявления нарушений на ранних стадиях.
Как помочь малышу?
Профилактика
Чтобы избежать нарушения дыхания у малыша и нормализовать его сон, нужно соблюдать основные рекомендации врача. Родители должны учитывать такие особенности:
Жесткость матраса
Во время приобретения кровати и постельных принадлежностей нужно уделить внимание выбору матраса
Важно, чтобы он не был слишком мягким;
Наличие подушки
Врачи советуют отказаться от применения этого предмета до 1,5-2 лет;
Температурные показатели. Чтобы улучшить качество сна, необходимо следить за параметрами влажности и температурным режимом в комнате ребенка
Важно контролировать, чтобы малыш не перегревался;
Расположение кровати. Чтобы обеспечить ребенку безопасность, его кроватка должна располагаться невдалеке от родителей.
Появление апноэ у новорожденных малышей создает реальную угрозу для жизни. Чтобы справиться с этим состоянием и избежать негативных последствий для здоровья, необходимо установить причины его появления. Для этого следует обратиться к врачу и пройти комплексное обследование.
новорожденных малышей создает реальную угрозу для жизни. Чтобы справиться с этим состоянием и избежать негативных последствий для здоровья, необходимо установить причины его появления. Для этого следует обратиться к врачу и пройти комплексное обследование.
Задержка дыхания у младенцев и детей
Задержка дыхания — это когда младенец или ребенок перестает дышать на срок до 1 минуты и может потерять сознание. Это может произойти, когда ребенок напуган, расстроен, рассержен или испытывает внезапный шок или боль. Обычно это безвредно, но может напугать родителей, особенно когда это происходит впервые.
Требуются немедленные действия: позвоните по номеру 999, если:
- Ваш ребенок потерял сознание и его невозможно разбудить
ваш ребенок скован, трясется или дергается (это может быть припадок)
губы, язык, лицо или кожа вашего ребенка внезапно становятся бледными, синими или серыми (на черной или коричневой коже это может быть легче увидеть на ладонях рук или подошв ног)
Это могут быть симптомы задержки дыхания, но они также могут быть связаны с другими, более серьезными состояниями.
Если врач ранее не сказал вам, что это задержка дыхания, важно немедленно проверить ее
Что происходит во время задержки дыхания
Во время задержки дыхания ваш ребенок может:
- плакать, а затем молчать, задерживая дыхание
- открывать рот, как будто он собирается заплакать, но не издавать ни звука
- становиться бледным, синим или серым
- быть вялым или ригидным
- тело может дергаться
- потерять сознание в течение 1 или 2 минут
Ваш ребенок может быть сонным или спутанным на короткое время после этого.
Задержка дыхания, как правило, безвредна
Задержка дыхания может пугать родителей, но обычно она безвредна, и ваш ребенок должен перестать это делать к 4 или 5 годам.
Эпизоды задержки дыхания:
- обычно длятся менее 1 минуты (если ребенок теряет сознание, он обычно приходит в сознание в течение 1–2 минут)
- не являются эпилептическими припадками
Ваш ребенок намеренно не задерживает дыхание и не может контролировать происходящее, когда у него эпизод с задержкой дыхания.
Что делать при задержке дыхания у ребенка
Есть некоторые вещи, которые вы можете сделать, когда у ребенка возникает задержка дыхания.
Делать
сохраняйте спокойствие – это должно пройти менее чем за 1 минуту
положите ребенка на бок – не поднимайте его
оставайтесь с ними, пока серия не закончится
убедитесь, что они не могут удариться ни о что головой, руками или ногами
ведите себя нормально после эпизода, успокойте их и убедитесь, что они достаточно отдохнули
Не
не трясите ребенка и не брызгайте на него водой
ничего не брать в рот (включая пальцы)
не давайте им рот в рот или сердечно-легочную реанимацию
не ругайте их (они делают это ненамеренно)
Несрочный совет: обратитесь к врачу общей практики, если:
У вашего ребенка уже диагностирована задержка дыхания и:
- имеет эпизоды чаще, чем раньше, или они кажутся хуже
- их эпизоды задержки дыхания влияют на повседневную жизнь
Врач общей практики попытается выяснить, нет ли более серьезного основного заболевания.
Лечение задержки дыхания
Специального лечения задержки дыхания не существует. Это должно в конечном итоге прекратиться к тому времени, когда вашему ребенку исполнится 4 или 5 лет.
Лекарства редко используются для лечения задержки дыхания.
Задержка дыхания иногда связана с железодефицитной анемией.
Уровень железа в крови вашего ребенка может быть проверен. Им могут потребоваться добавки железа, если их уровень железа низкий.
Причины задержки дыхания
Задержка дыхания не является чем-то, что ребенок делает преднамеренно.
Это обычно вызывается внезапным шоком или болью или сильными эмоциями, такими как страх, расстройство или гнев.
Существует 2 типа задержки дыхания:
- синие приступы задержки дыхания – это наиболее распространенный тип задержки дыхания, возникающий при изменении характера дыхания ребенка
- рефлекторные аноксические приступы – этот тип задержки дыхания происходит, когда у ребенка замедляется частота сердечных сокращений
Информация:
Последняя проверка страницы: 02 марта 2023 г. Дата следующей проверки: 02 марта 2026 г.
Симптомы
Распознать задержку дыхания у недоношенного малыша проще. Сразу после рождения его помещают в специальные инкубаторы (кювезы), оборудованные новейшим медицинскимоборудованием. Малыши находятся в отделении реанимации и интенсивной терапии под постоянным контролем врачей. Мониторы контролируют работу внутренних органов и систем, поэтому при подозрении на остановку дыхания, малышу оказывают неотложную медицинскую помощь.
Апноэ у доношенного новорожденного распознается по следующим симптомам:
- Посинению кожных покровов, области носогубного треугольника, ногтевых пластин. Признаки свидетельствуют о нарушенном кровообращении и плохом поступлении кислорода в кровь;
- Сбоям в работе ЦНС. Сопутствующим признаком нарушения нервной системы становится непроизвольное мочеиспускание или энурез – хотя у новорожденных этот признак выявить проблематично.
- Несимметричным движениям грудной клетки.
- Замедлению пульса.
- Ухудшению проходимости дыхательных путей. При обструктивном поражении респираторных органов. Признак сопровождается шумом, свистом и храпом.
- Неспокойному сну младенца, во время которого он часто поворачивается и принимает неестественные позы. Причина этого – нехватка кислорода как следствие гипоксии;
- Дыханию через рот (в ночное и дневное время).
- Повышенной выработке пота;
- Храпу. По мкб-10 (международная классификация болезней) он является одним из признаков синдрома обструктивного апноэ сна.
- Длительным интервалам между вдохами (более 20 секунд).
- Появлению отдышки после восстановления дыхания.
Несмотря на то, что синдром характерен для грудничков первых недель жизни, симптомы появляются и у детей старшего возраста. Выраженность признаков апноэ постепенно возрастает, что дает родителям возможность предугадать болезнь и предпринять необходимые меры.
Как диагностировать и как лечить патологию?
Для диагностики ЛОР-патологии верхнего нёба иногда бывает достаточно эндоскопического исследования. При необходимости для исследования пазух носа могут быть выполнены рентген-снимки или компьютерная томография (КТ).
Что касается аденоидов, то на первых двух стадиях могут применяться консервативные методы лечения. При третьей стадии показана хирургическая операция (аденотомия) с последующим лечением антибактериальными препаратами. Аналогично решается проблема с миндалинами и полипами. Дополнить лечение могут физиотерапевтические процедуры: ингаляции, электрофорез, лазеротерапия и ультразвук
В заключение темы напомним родителям о важности профилактических мероприятий, соблюдение которых позволит сохранить и укрепить здоровье ребенка:
- ежедневно выполняйте влажную уборку и проветривайте помещение;
- обустройте ребенку антиаллергичный быт и удобное спальное место;
- вовремя и до окончательного выздоровления лечите простудные (воспалительные) заболевания;
- обеспечьте ребенку полноценное питание и регулярные прогулки на свежем воздухе.