График прививок, которые нужно сделать до года: календарь и список с описанием
Вакцинация, проводимая в первый год жизни, начинается еще в роддоме, в первые сутки после рождения. Для эффективной иммунизации некоторые прививки выполняются неоднократно в разных возрастах. Помимо утвержденных законодательно обязательных вакцин, существуют дополнительные, которые могут быть введены ребенку по желанию родителей: от ветряной оспы, гепатита А и на время эпидемий – от энцефалита и гриппа.
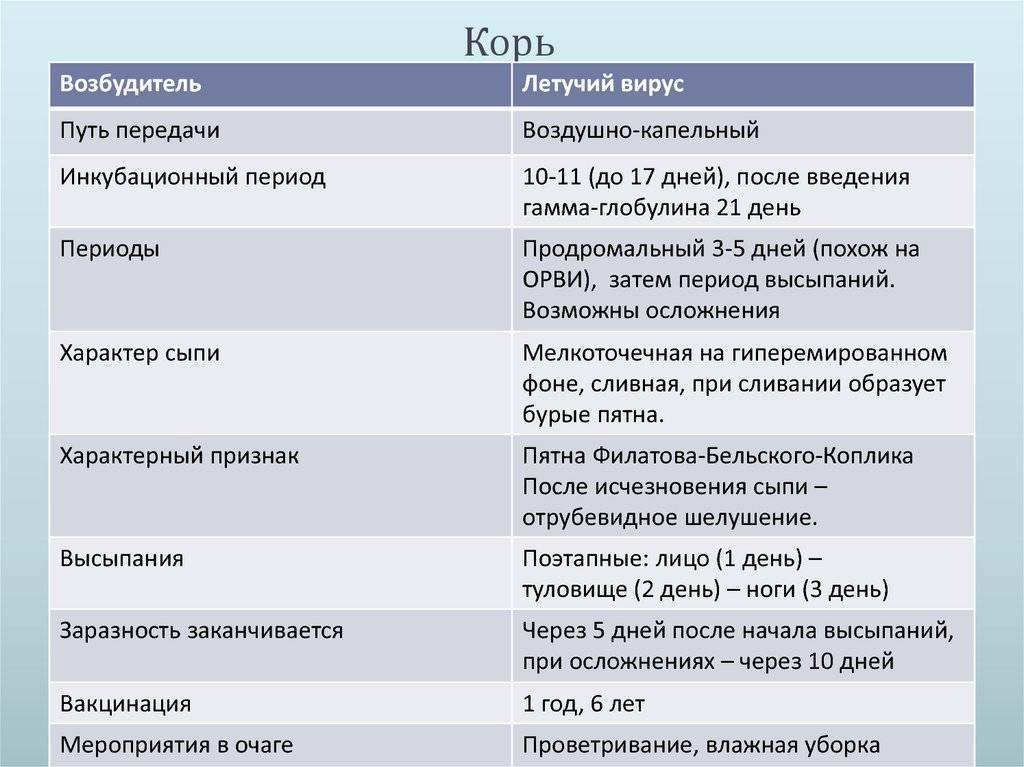
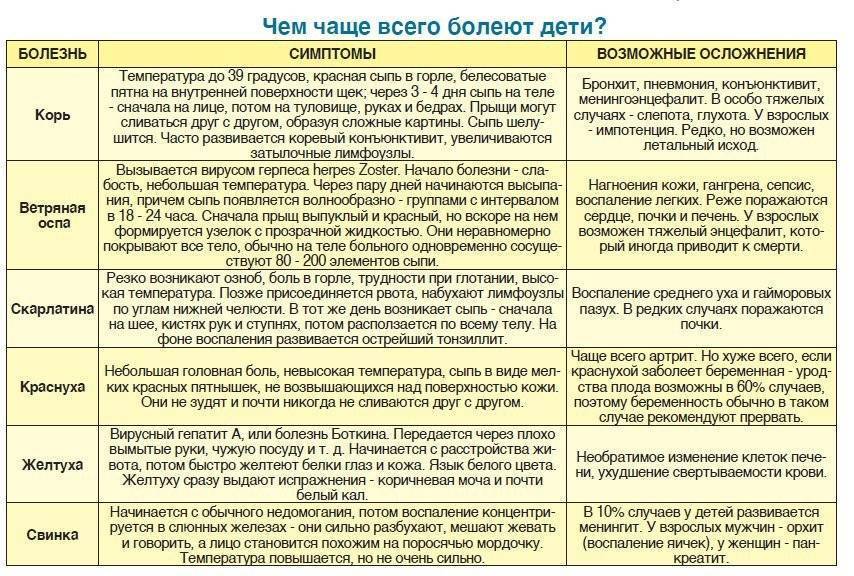
Таблица прививок, которые делают детям до года, по месяцам
| Возраст детей | Вакцина |
|---|---|
| Первые сутки после рождения | Вирусный гепатит В – первично |
| 3-7 день жизни | БЦЖ-М (туберкулез) |
| Первый месяц | Вирусный гепатит В – повторно |
| Второй месяц | Вирусный гепатит В – третий раз для детей из группы риска Пневмококковая инфекция – первично |
| Третий месяц | Коклюш, столбняк, дифтерия и полиомиелит (инактивированная вакцина) – первично |
| Четвертый и пятый месяцы | Коклюш, столбняк, дифтерия и полиомиелит (инактивированная вакцина) – повторно Пневмококковая инфекция – повторно |
| Шестой месяц | Коклюш, столбняк, дифтерия и полиомиелит («живая» вакцина) – третий раз Вирусный гепатит В – третий раз |
| Двенадцатый месяц | Эпидемический паротит («свинка»), корь, краснуха – первично |
Описание схемы вакцинации
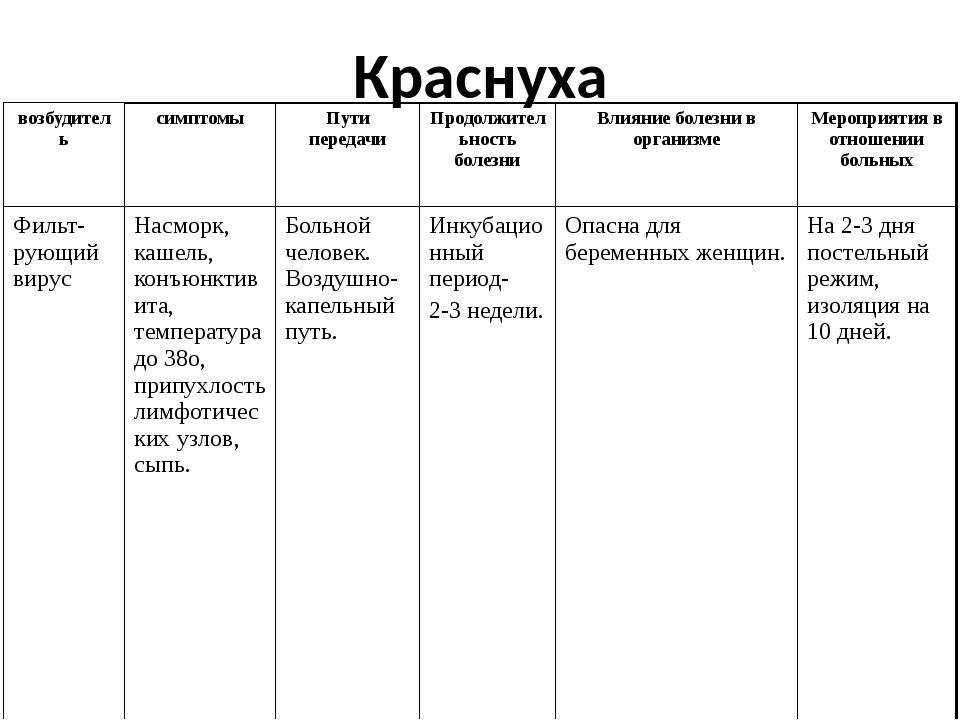
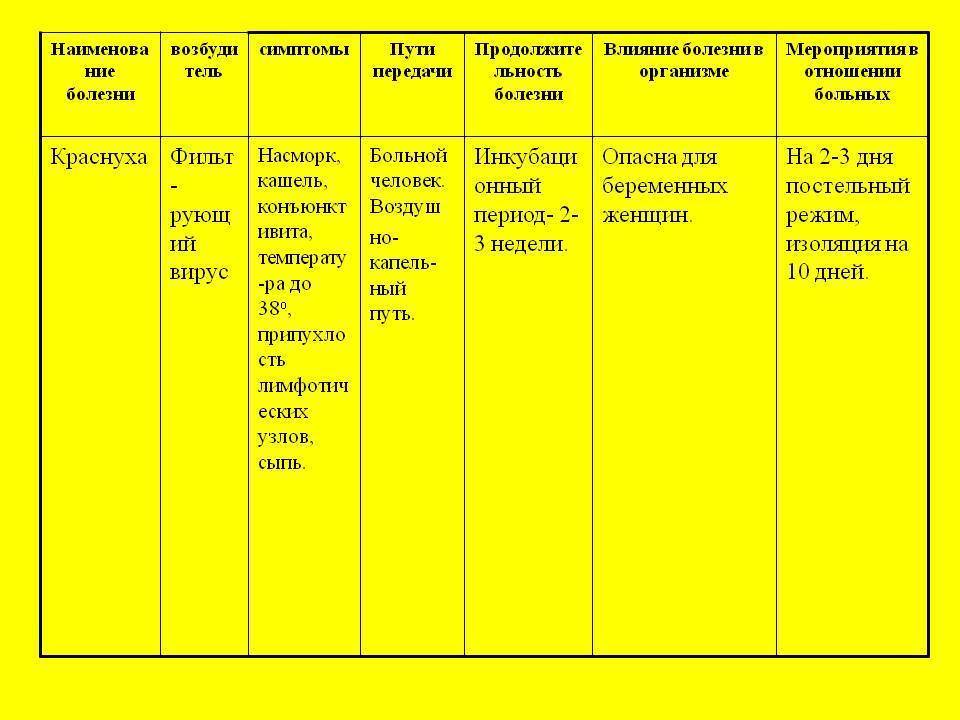
Вирусный гепатит В
Болезнь поражает печень, дает осложнения в виде цирроза. Препарат против нее включает белки вируса гепатита В. Процедуры, проводимые в первый год жизни, защищают организм от заболевания до 8 лет. Для детей, которые относятся к группе риска по данной болезни (матери являются носителями вируса или болеют гепатитом В), предусмотрен ускоренный график вакцинации, предполагающий проведение четвертой процедуры. Возможные реакции: повышение температуры тела до 37,5℃ , покраснение в зоне укола.
БЦЖ-М (туберкулез)
Болезнь поражает легкие и дает осложнения на мозг и кости. Препарат для защиты от нее содержит бактерии бычьего туберкулеза (ослабленные, которые не вызывают заболевания у людей). Однократная процедура защищает до 7 лет. При ослабленном иммунитете (по реакции Манту) включают повторную вакцинацию в график после года. Отсроченная реакция может проявляться в виде уплотнения в месте укола, на месте которого остается небольшой шрам.
АКДС (столбняк, коклюш, дифтерия)
Заболевания, по которым регистрируется очень высокая смертность среди новорожденных, опасны вырабатываемыми возбудителями токсинами. Комплексный препарат содержит малую концентрацию токсинов столбняка и дифтерии, а также неактивную палочку коклюша. После укола возможно локальное покраснение и уплотнение кожи, а также повышение температуры тела до 38℃, сонливость либо излишняя возбудимость, недомогание.
Полиомиелит
Поражает ЦНС, ЖКТ, эндокринную систему, характеризуется высокой смертностью, может приводить к параличу. Инактивированные препараты против заболевания содержат только белки вирусов, «живые» – ослабленный вирус. Иммунитет вырабатывается до 10 лет. В месте укола возможно покраснение и уплотнение. Если препарат дается перорально, то реакций почти не бывает, за исключением аллергии в виде кожной сыпи.
Краснуха, корь, эпидемический паротит («свинка»)
Болезни опасны осложнениями и тяжелым течением. Профилактические препараты против них содержат ослабленные возбудители (вирусы), вызывающие 100% иммунный ответ, но не приводящие к заражению других людей. Иммунитет вырабатывается до 5 лет. После процедуры возможны: повышение температуры тела, увеличение лимфоузлов, покраснение щек и глаз, заложенность носа.
Пневмококковая инфекция
Представляет собой комплекс болезней, которые провоцируются бактерией Streptococcus pneumoniae. К ним относятся острый средний отит, пневмококковая пневмония, гнойный пневмококковый менингит, артриты, эндокардиты, плевриты. Обычно эта инфекция выступает как осложнение других. Ранее детей прививали от перечисленных болезней на платной основе.
Что такое экстренная профилактика, в каких случаях она нужна?
Инфекция переносится нетяжело, поэтому в экстренной иммунной защите нуждаются дети и беременные, им и вводится противокраснушный иммуноглобулин.
Если человек наверняка знает, что привит против краснухи, можно пройти диагностику и выяснить уровень защитных антител в крови. Всем остальным взрослым, если они не переболели инфекцией или не помнят «было или не было» болезни и вакцинации, в первые трое суток делают прививку. До прививки тоже можно было бы провести диагностику, чтобы уж наверняка знать, целесообразно ли её делать, но времени на это нет.
Диагностика заключается в профессиональном анализе всей совокупности информации, на основе мировых стандартов и богатого клинического опыта. Врачи Центра инфекционных заболеваний работают только в таком «ключе». Получите помощь инфекциониста, позвонив по телефону: +7 (495) 120-19-58.
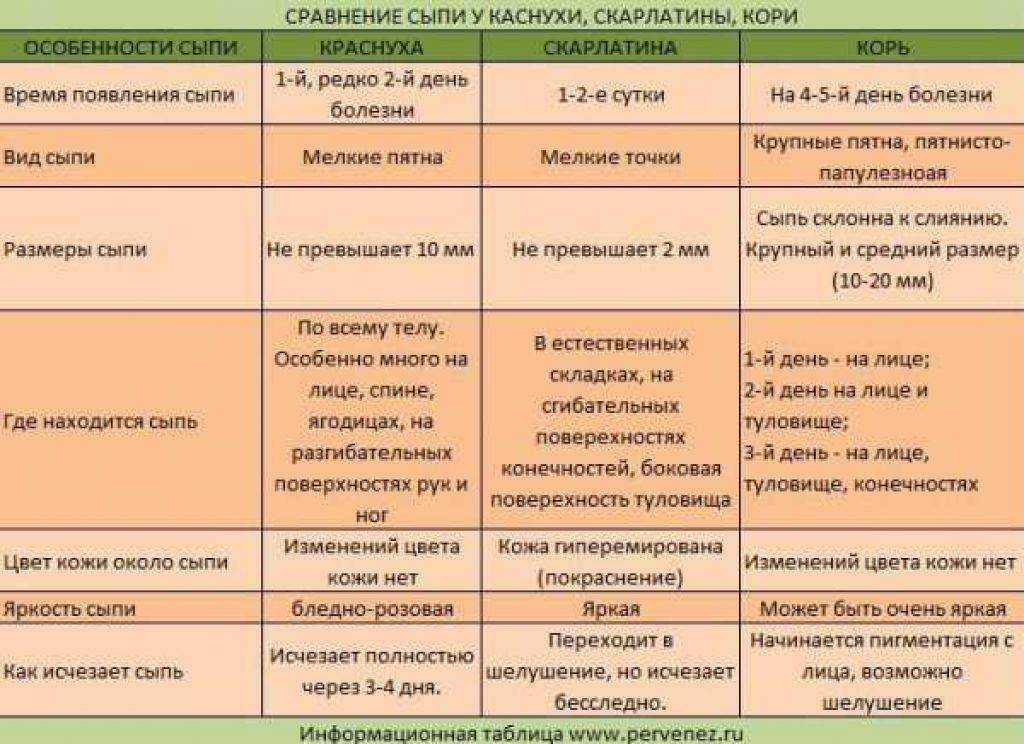
До конца 19 века даже врачи не особо различали краснуху, корь и скарлатину, что неудивительно при одинаковых симптомах, но очень разной степени выраженности. Понимание улучшило накопление знаний и их систематизация, тогда как возбудителей смогли увидеть почти через век после разделения инфекций.
Другие статьи
Мусаев Мурад Муртазалиевич
амбулаторное лечение, венеролог, дерматолог, мезотерапия, стационарное лечение, удаление доброкачественных новообразований кожи
Псориаз – не приговор
В настоящее время проблема псориаза значительно распространилась по сравнению с предыдущим десятилетием.
9 января 2023
Эльдарханова Паху Мутаевна
М-эхо, функциональная диагностика, энмг, ээг
ЭЭГ в Махачкале
Электроэнцефалография (ЭЭГ) — это метод регистрации электрической активности, который необходим для оценки состояния головного …
19 декабря 2022
Ханвердиев Рустам Абдулмажидович
детский хирург, обрезание, хирург
Младенческая гемангиома: диагностика и лечение
Младенческая гемангиома является врождённым пороком развития капилляров у ребёнка, которое классифицируется как доброкачественн…
7 декабря 2022
Гаджикулиев Нури Бабаевич
обрезание, уролог, хирург
Водянка оболочек яичек у детей: что это такое, как проявляется и как лечится?
Водянка оболочек яичка (гидроцеле) — это доброкачественный процесс, при котором в полости мошонки скапливается серозная жидкост…
25 ноября 2022
Профилактика краснухи
Единственной действующей и доказанной профилактической эффективностью обладает только вакцинация против краснухи!
Вакцину изготавливают из многократно ослабленного вируса краснухи. После её введения вырабатываются антитела к вирусу у 99 % вакцинированных людей. Вакцинный вирус может выделяться в течение 18 — 25 суток с секретом носоглотки. Передача его окружающим не доказана.
Первую прививку от краснухи малышу делают в возрасте 12 месяцев. Ревакцинация с целью выработки более стойкого иммунитета происходит в 6 лет. Особенно прививки важны для девочек. Они должны получить иммунитет к болезни до вступления в детородный возраст.
Вакцина противопоказана беременным женщинам, так как содержит живой вирус краснухи, хотя и многократно ослабленный. После вакцинации женщине необходимо предохраняться от беременности в течение 3 месяцев. Однако случайное введение вакцины беременной женщине – не повод для её прерывания.
Противопоказания к вакцинации:
- аллергия на компоненты вакцины (анафилаксия на антибиотик неомицин);
- заболевания в острой фазе или в обострении (при хронических болезнях);
- снижение иммунитета (при первичных иммунодефицитах, злокачественных новообразованиях, приёме высоких доз гормональных препаратов, при ВИЧ-инфекции);
- недавнее введение иммуноглобулина.
После сделанной прививки может подняться температура тела, появиться сыпь, увеличение лимфатических узлов, боли в суставах. Артрит может развиться через 10 — 21 день после прививки.
Перед планированием беременности женщине необходимо в обязательном порядке вакцинироваться против краснухи, либо лабораторно подтвердить наличие иммунитета к данному заболеванию.
Вопреки распространённому мнению, краснуха — не такая уж и безобидная инфекция. Отказавшись от вакцинации девочки, можно поставить под угрозу здоровье будущего поколения. Болезнь можно просто не распознать из-за нетипичного течения и тем самым навредить другому, ещё не родившемуся ребёнку. Наконец, не стоит считать, что краснуха – это редкая болезнь. Благодаря отказам от вакцинации эпидемии этой, сейчас нечастой, болезни могут вновь вернуться, и тогда последствия будут плачевными.
Осложнения краснухи
Специфические осложнения при приобретенной краснухе встречаются редко, преимущественно у взрослых.
Наиболее типичным осложнением являются доброкачественно протекающие острые артриты. Они возникают одновременно с появлением сыпи и могут продолжаться несколько недель. Чаще других поражаются коленные суставы, суставы кисти и лучезапястные суставы. Хронический краснушный полиартрит формируется крайне редко. Вирус краснухи при остром артрите обнаруживается в синовиальной жидкости, при хроническом — в крови.
К серьёзным, но довольно редко встречающимся (1 на 3000 случаев) специфическим осложнениям приобретённой краснухи следует отнести возможные кровоизлияния во внутренние органы (например, в глаза, головной мозг), обусловленные тромбоцитопенией и повышением сосудистой проницаемости. Описаны случаи тромбоцитопенической пурпуры.
К ещё более редким осложнениям относят развитие энцефалита, менингоэнцефалита и энцефаломиелита. Летальность при этих осложнениях достигает 20-50%.
Прогрессирующий краснушный панэнцефалит (ПКПЭ) прежде регистрировался исключительно у лиц с синдромом врождённой краснухи. Начиная с 1976 года были получены данные о возникновении ПКПЭ у пациентов, которые перенесли краснуху не внутриутробно, а в первые 1-2 года жизни и до появления симптомов ПКПЭ были здоровы.
ЭПКП, как правило, развивается на втором десятилетии жизни, протекает как медленная инфекция с летальным исходом. Возникает в результате реактивации персистирующего в нейронах ЦНС вируса краснухи.
Заболевание сопровождается прогрессирующим уменьшением количества нейронов, выраженным астроцитозом с образованием глиальных узелков в коре и других структурах мозга. Обширные процессы демиелинизации объясняются гибелью нейронов в результате реализации цитокиновых и иммунных механизмов, а также цитопатического действия вируса на олигодендроциты, нейроны или аксоны. О роли иммунных механизмов в патогенезе ПКПЭ, в частности, свидетельствует обнаружение в спинномозговой жидкости и сыворотке крови больных в РСК и РТГА противокраснушных антител IgG-класса в высоких титрах.
Проведенный сравнительный анализ соотношения их титров в ликворе и сыворотке крови дал основание говорить о синтезе этих антител в пределах ЦНС (при неповрежденном гематоэнцефалическим барьере). Вокруг сосудов ЦНС образуются лимфоцитарные и плазмоклеточные инфильтраты (муфты), образованные преимущественно CD4+, Т и В клетками. Развитие эксудативно-продуктивного васкулита также способствует прогрессированию дегенеративно-атрофических изменений тканей мозга.
Клинически ПКПЭ характеризуется развитием прогрессирующих нарушений интеллекта, и двигательных расстройств со смертельным исходом. В клинической картине появляются и медленно нарастают моторные и психические расстройства (сенсорных нарушения нет). Развивается парез лицевого нерва, который может сопровождаться подергиванием челюсти, речь замедляется, становится невнятной. Повышается мышечный тонус, развивается клонус стоп, больной не может стоять. Прогрессирует слабоумие.
В терминальной стадии возникают судорожные приступы с утратой сознания.
На ЭЭГ видны нарушения во фронтальных проводящих путях. Диагноз устанавливается, когда развивается прогрессирующее неврологическое повреждение на фоне повышения количества клеток, общего белка и гамма-глобулина в СМЖ, а также при выявлении повышенного титра антител к вирусу краснухи или при выделении вируса из ткани мозга. Специфическое лечение этого заболевания отсутствует.
Неспецифические осложнения при приобретённой краснухе: пневмония, отит, артрит, ангина — встречаются редко и обусловлены присоединением вторичной микробной флоры.
Диагностика
Чтобы подтвердить диагноз краснухи, используют дополнительные методы исследования:
- Общеклинические анализы крови (лейкопения, лимфоцитоз, нормальная СОЭ) и мочи.
- Выделение вируса из биологических материалов (носоглоточные смывы, кровь, кал, моча).
- Специальные серологические тесты – определяется состояние иммунной системы и ее изменение на протяжении всего заболевания. Антитела к краснушному вирусу наиболее часто определяют при помощи РТГА. Обследование для этого у пациента берется с вены дважды – в начале болезни на 1-3 день и еще раз повторно по истечении 7-9 дней. О краснухе свидетельствует нарастание титра антител более чем в 4 раза во втором анализе по сравнению с первым. Об инфицировании говорит наличие в ИФА антител IgM. Если же присутствует иммуноглобулин G, это говорит о ранее перенесенной болезни.
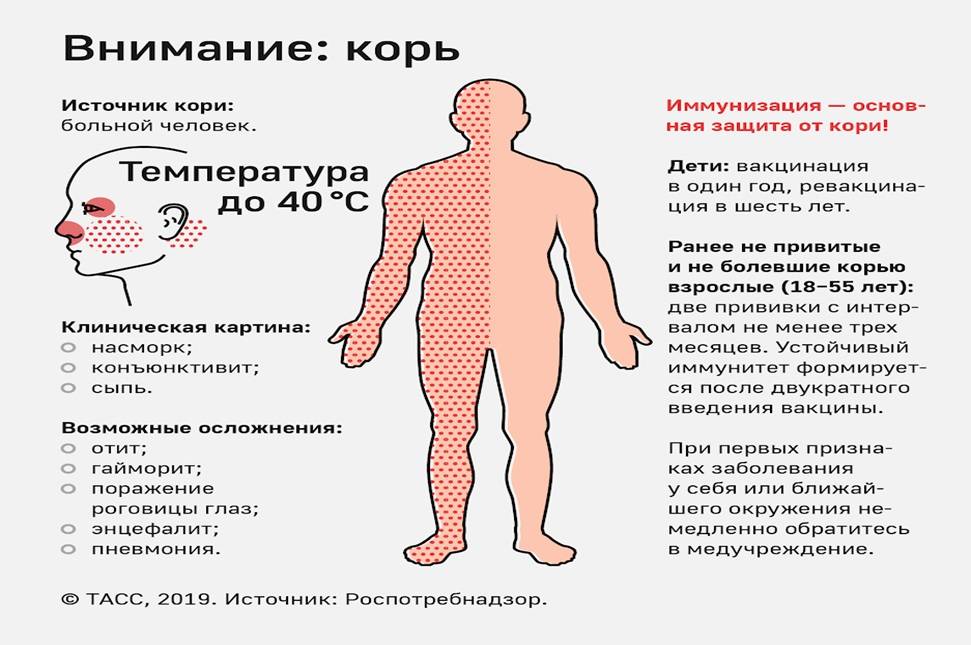
Клиника кори
Клиника кори состоит из четырех следующих периодов: инкубационный (от заражения до появления клинических симптомов), катаральный (продромальный), высыпаний и восстановления.
- Инкубационный период длится от 8 до17 дней. Он может затягиваться до 21 дня, если проводилась постконтактная профилактика иммуноглобулином.
- Продромальный период начинается с повышения температуры, общеинтоксикационных симптомов и типичной коревой триады: кашель, насморк, конъюнктивит. Обычно этот период длиться 2-3 дня, но иногда достигает 8 дней. Симптом, который дает возможность поставить диагноз до возникновения сыпи, – появления пятен Филатова-Коплика. Это бело-серые элементы, размером 1-3 мм, которые окружены гиперемированной окантовкой, и расположены на слизистой ротовой полости напротив коренных зубов. При попытке их убрать – не снимаются, потому что являются участком некроза эпителия.
- Период высыпаний. Здесь наблюдают новую волну повышения температуры, общее состояние ухудшается, усиливается насморк, кашель, возникает светобоязнь, слезотечение. Реже в этом периоде бывает умеренная диарея. Первые высыпания обычно появляются за ушами, потом на лице и верхней части шеи, в тот же день они распространяются на волосистую часть головы и всю шею. На второй день сыпь возникает на туловище, плечах и бедрах, на третий день – на предплечьях, голенях и стопах, а на лице начинает бледнеть. Нисходящая этапность появления элементов сыпи является отличительной особенностью кори от других заболеваний, характеризующихся экзантемой. Элементы сыпи являют собой пятна и папулы, размер которых составляет до 10 мм. Они склонны к слиянию, но даже при густых высыпаниях можно найти участки полностью нормальной кожи. При тяжелых вариантах течения могут появиться кровоизлияния (петехии). Обычно элементы сыпи не локализуются на ладонях и подошвах. Сыпь начинает исчезать в том же порядке, в котором она появлялась. В среднем высыпания начинаются через 14 дней после контакта с вирусом (в пределах от 8 до 17 дней). До пятого дня от появления сыпи все её элементы исчезают, остается лишь пигментация и затем отрубевидное шелушение. Пигментация сохраняется до 1,5 недели.
- Период восстановления. В этом периоде характерными симптомами являются выраженная общая слабость, повышенная утомляемость, сонливость, раздражительность, снижение иммунитета. Кашель сохраняется до 2 недель.
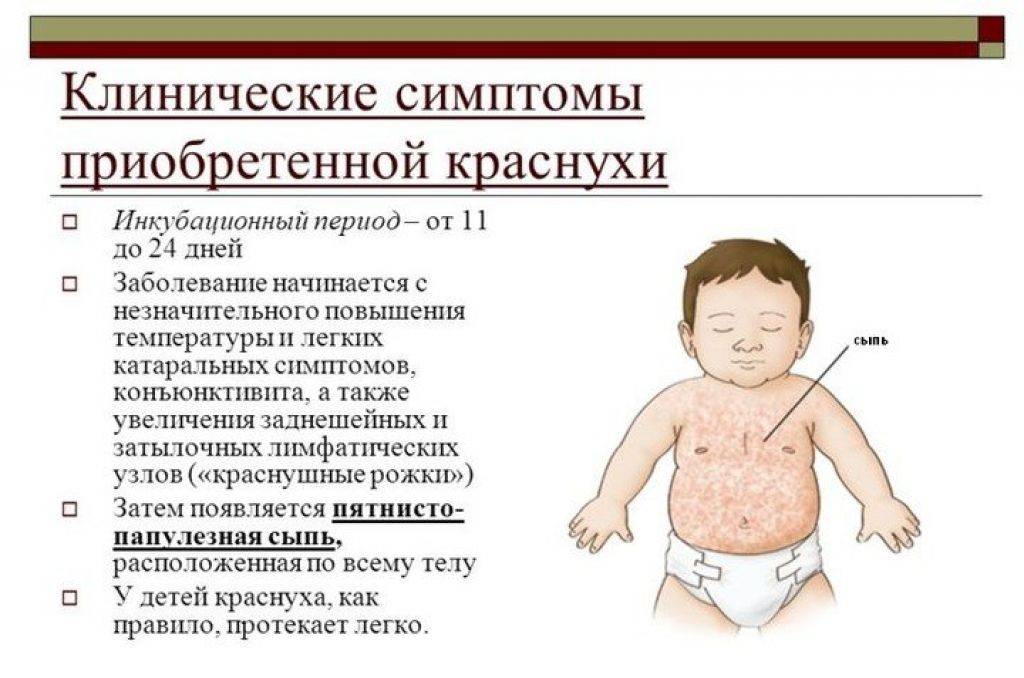
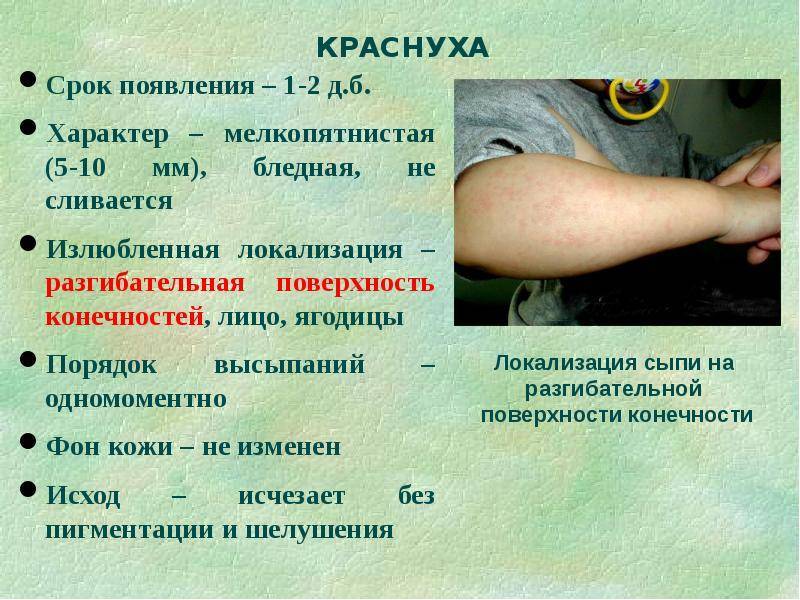
Как выглядит краснуха?
Краснуха получила название по своему главному симптому – яркой сыпи в виде розово-красных пятнышек, мелких прыщиков (без жидкого содержимого). Высыпания появляются сначала на лице, затем в течение нескольких часов распространяются по всему телу.
Особенности краснухи
- Сыпь сильнее выражена на разгибательных поверхностях рук и ног, на спине и на ягодицах.
- До появления сыпи от 15 до 24 дней продолжается инкубационный период. В среднем после контакта с больным краснухой до первых симптомов у детей проходит 16-18 дней.
- Общее состояние ребенка нарушается незначительно. Температура тела редко достигает 38°С, обычно повышается до 37,3-37,5 °С. Может наблюдаться вялость, недомогание. Дети старшего возраста и взрослые иногда жалуются на головную, мышечную и суставную боль.
- Сыпь держится 2-3 дня. Не оставляет пигментации, не чешется и не шелушится.
- При краснухе типично увеличение лимфатических узлов в области затылка и сзади на шее.
- Взрослые переносят краснуху хуже, чем дети. У них отмечаются высокая температура тела, сильные головные боли, боли в мышцах, более резкое, чем у детей, увеличение лимфатических узлов.

Причины краснухи
Краснуха передаётся воздушно-капельным путём. Хотя вирус считается нестойким, контактный путь передачи заболевания (например, через детские игрушки) также возможен.
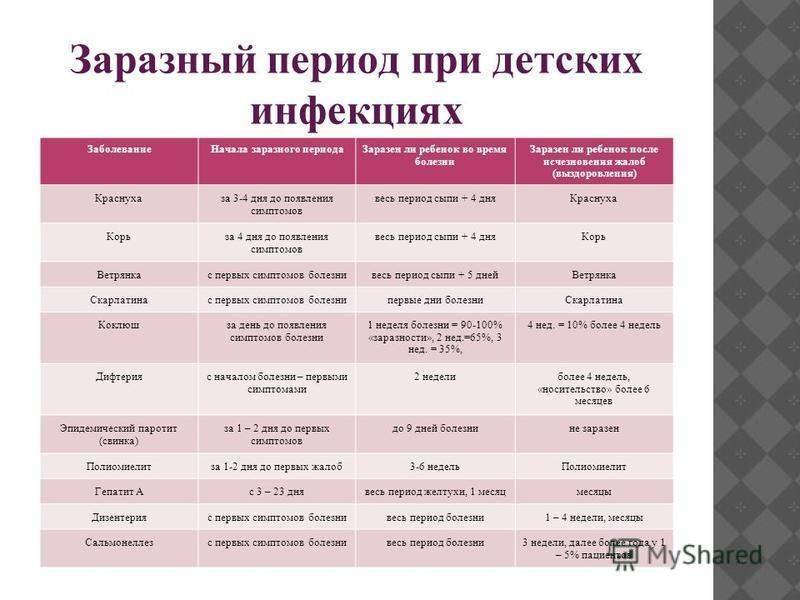
Инкубационный период краснухи составляет от 11-ти до 24-х дней (в основной массе случаев – от 16-ти до 20-ти дней). Больной заразен уже за неделю до появления сыпи. После высыпания опасность заразиться сохраняется еще 5-7 дней.
Ещё один вариант передачи инфекции – при беременности, от матери к плоду. При подобной врожденной краснухе вирус выделяется длительно – в течение 1,5-2-х лет после рождения (с мокротой, мочой, калом).
Методы диагностики краснухи
Не стоит полагаться на то, что у Вас или Вашего ребёнка уже есть иммунитет, поскольку наблюдались симптомы, попадающие под описание краснухи. Сходные симптомы могут иметь и другие вирусные заболевания. Абсолютную уверенность может дать только анализ крови на специфические антитела.
Серологический анализ крови
Серологический анализ позволяет обнаружить присутствие в крови антител к вирусу краснухи. Подобный анализ можно сделать отдельно, а можно воспользоваться профилем “Диагностика ToRCH-инфекций”.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Какие осложнения вызывает краснуха
В большинстве случаев краснуха протекает легко, но иногда, особенно у взрослых или у детей с ослабленным иммунитетом, возможно развитие осложнений. К ним относятся:
- Краснушная артропатия – воспалительное поражение суставов, которое может возникнуть через 1–2 дня после того, как исчезнет кожная сыпь. Воспаление длится 5–10 дней, сопровождается болезненностью и отечностью пораженных суставов, после чего обычно проходит самостоятельно и бесследно.
- Тромбоцитопеническая пурпура – появление на коже крупных кровоподтеков. Иногда сопровождается появлением крови в моче и кровоточивостью слизистых, что связано с резким снижением уровня тромбоцитов в крови. Проходит самостоятельно.
- Краснушный энцефалит, менингоэнцефалит – воспаление оболочек головного мозга, сопровождается характерной неврологической симптоматикой: судорогами, болями в голове, спутанностью сознания . Возможна кома. Требует немедленной госпитализации и лечения в стационаре.
Какие симптомы присоединяются в дальнейшем?
Характерный симптом краснухи – сыпь, которая может появиться после завершения катаральных явлений, а может сопровождать их, появившись буквально на первые сутки. Этот признак называют «экзантема» – красно-розовые пятнышки, не возвышающиеся над остальной кожей, часто сливающиеся в поля. Перед высыпанием может беспокоить зудение кожи, но совсем не обязательно. И также не обязательно, что кожные симптомы начинаются с лица, переходя вниз на туловище. Пятнышек нет на подошвах и ладошках, зато на спине и ягодицах – сплошная краснота, потому и «краснуха». Они могут быть даже во рту. Сыпь охватывает кожу очень быстро, всего за сутки, задержавшись дня на четыре, и бесследно исчезая.
В период экзантемы температура может нормализоваться, но возможны симптомы интоксикации, боли в мышцах и суставах, нарушение стула, неприятные ощущения в животе. У кого-то есть мышечная боль, у кого-то диспепсия, сочетание и проявления разнообразны и бессистемны.
При возникновении вышеописанных симптомов необходимо сразу обратиться к специалисту, который ведёт приём в международной клинике Медика24. Ранее начало терапии позволит избежать непоправимых последствий.
Последствия краснухи у мальчиков и мужчин
Данному недугу подвержены как девочки, так и мальчики. Однако большинство родителей бьют тревогу, когда заболевает сын. Такая тревога обусловлена мнением, что краснуха опасна для мальчиков и грозит ужасными последствиями, когда мальчик вырастет и станет мужчиной.
Больше всего родители боятся, что краснуха приведет к бесплодию у сына в будущем. Чтобы выяснить, насколько опасна краснуха для мужского здоровья, нужно иметь хотя бы общее представление о том, какие факторы влияют на развитие бесплодия.
Действительно, в результате краснухи возможно развитие данной патологии, но случается такое осложнение крайне редко. К мужскому бесплодию могут привести самые разные факторы, однако истинная причина может заключаться:
- в нарушении синтеза сперматозоидов эпителием канальцев яичка;
- в нарушении созревания сперматозоидов в придатке яичка;
- в снижении количества сперматозоидов;
- в нарушении функции сперматозоидов;
- в изменении структуры сперматозоидов, то есть аномалии половых клеток.
К данным отклонениям могут привести перенесенные заболевания инфекционно-воспалительного характера. Среди них отмечается и вирус краснухи.
Но родители должны запомнить: риску развития бесплодия подвержены только те мальчики, которые переболели краснухой в подростковом возрасте, то есть в период полового созревания, или в более старшем.
Второй фактор риска – орхит, то есть поражение и воспаление яичек. Такая ситуация возникает очень редко.
Если же мальчик переболел краснухой в возрасте до 5 лет, родителям вовсе не о чем беспокоиться, поскольку риск развития бесплодия минимален.
Орхит как осложнение краснухи
Если у мальчика на фоне краснухи развился орхит, не исключено, что в будущем он не сможет иметь детей. Но даже в этом случае важным фактором является степень тяжести орхита. Чем тяжелее он протекает, тем больше риск бесплодия в будущем.
Орхит сопровождается характерной клинической картиной. Так, основными его симптомами является:
- резкое повышение температуры;
- болезненные ощущения в области яичка, которые носят интенсивный характер;
- болезненные ощущения в яичке, усиливающиеся в процессе ходьбы;
- болезненные ощущения, «отдающие» в область промежности, паха, поясницы;
- увеличение в размере пораженного яичка;
- отечность мошонки;
- покраснение мошонки;
- расстройство системы пищеварения;
- головная боль.
Если родители заметили подобные симптомы, ребенку нужно срочно оказать квалифицированную медицинскую помощь. Даже при остром течении орхита, если вовремя выявить возбудителя и назначить адекватное лечение, можно избежать самых страшных последствий.
https://www.youtube.com/watch?v=qPAsCFrTBSw
Кроме того, родителям стоит знать о том, что обычно к бесплодию у мужчин приводит не краснуха, а корь. Нередко люди путают эти болезни и понапрасну тревожатся.
Краснуха у детей до года
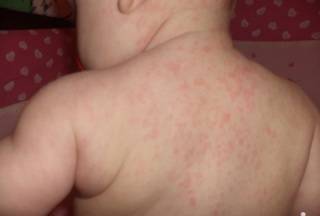 Краснуха у детей до года встречается достаточно редко. У младенцев собственная иммунная система не функционирует, а вся защита от инородных организмов осуществляется за счет иммунитета матери. Антитела к возбудителям заболеваний, содержащиеся в крови женщины, во время беременности передаются ребенку через плаценту в процессе обмена кровью.
Краснуха у детей до года встречается достаточно редко. У младенцев собственная иммунная система не функционирует, а вся защита от инородных организмов осуществляется за счет иммунитета матери. Антитела к возбудителям заболеваний, содержащиеся в крови женщины, во время беременности передаются ребенку через плаценту в процессе обмена кровью.
Таким образом, к рождению ребенок имеет иммунитет, который характеризуют как пассивный врожденный, за счет «донорства» антител матери. К тому же при грудном вскармливании ребенок продолжает получать антитела, которые вырабатываются в организме матери в реальном времени. Когда ребенок до года заболевает краснухой, это означает либо то, что мать не перенесла заболевание до родов и не получала специфическую профилактику, то есть не вакцинировалась.
Так как иммунитет малыша еще не умеет сам вырабатывать антитела, защиты против болезни у него нет. А это означает, что болезнь не только разовьется, но и ничем не сдержится. Течение краснухи у таких детей молниеносное, наблюдается очень быстрое поражение головного мозга, судорожный синдром, а также развивается ДВС-синдром (диссеминированное внутрисосудистое свертывание). Лечение краснухи у детей до года проводится в условиях отделения интенсивной терапии.
Также различают врожденную краснуху, условия для развития которой те же: отсутствие у матери специфического иммунитета. Подтверждение диагноза краснухи у беременной в первых 12 недель является абсолютным показанием к аборту. Врожденная краснуха характеризуется развитием у плода триады: поражение глаз (катаракта), поражение слуха (глухота) и пороки сердца.
Также имеют место случаи развития микро- и гидроцефалии, формирование умственной отсталости, параличи, судорожные синдромы, гиперкинезы. Также поражению подвергаются пищеварительная, мочеполовая, дыхательная система, система гемостаза и костный скелет. Здесь и встает вопрос о целесообразности вакцинации.
Думается, ответ очевиден. Ввиду тяжести течения заболевания у взрослых, а также риска формирования порока развития плода во время беременности у женщин вакцинация обязательна в сроки, установленные действующими приказами Министерства здравоохранения. Разработана активная иммунизация краснухи, позволяющая выработать пассивный приобретенный иммунитет.
Естественный активный иммунитет после перенесенной краснухи сохраняется пожизненно.
Как видно, краснуха является обманчивым заболеванием, с одной стороны протекающим тем легче, чем младше ребенок (за исключение периода младенчества). С другой стороны, каждый ребенок с подозрением на эту болезнь должен быть тщательно обследован. Нигде не сделают это лучше, чем в многопрофильном медицинском центре имени Святослава Федорова
Детские инфекционисты, работающие в штате медцентра, с вниманием подходят к каждому пациенту, тщательно обследуют каждый случай, после чего с уверенностью подтверждают или опровергают диагноз. Благодаря лечению в медцентре им
Федорова ваш ребенок будет здоров в кратчайшие сроки. Не занимайтесь самолечением и некомпетентным наблюдением. Доверьтесь профессионалам!
Как можно заразиться краснухой?
Краснуха передается воздушно-капельным путем от больного ребенка или взрослого. Больной заразен не только тогда, когда симптомы уже проявились – выделение вируса из носоглотки начинается за 7-10 дней до начала высыпания и продолжается 2-3 недели после начала высыпания.
Краснухой можно заразиться в любом возрасте, но чаще болеют дети от 1 года до 7 лет. Дети до 6 месяцев обладают врожденным иммунитетом и болеют очень редко, но если мать не болела краснухой, то ребенок может заболеть в любом возрасте.
После перенесенного заболевания остается стойкий иммунитет.
Это важно!
Особую опасность краснуха представляет для беременных. Заболевание может приводить к гибели плода или рождению ребенка с синдромом врожденной краснухи, или “триадой Грегга”: врожденные пороки развития, глухота, слепота. При инфицировании женщины в начале беременности шансы передать вирус плоду внутриутробно составляют 90%.
Особенности течения болезни у детей первого года жизни
У детей первого года жизни заражение краснухой происходит крайне редко. В процессе внутриутробного развития плод получает антитела к разным инфекционным болезням, которые были у матери. Их хватает на некоторое время после рождения.
Но иногда случается, что женщина до беременности краснухой не болела. Поэтому ее дитя в этом случае не имеет иммунитета против этого вируса. В случае заражения в этом возрасте болезнь характеризуется молниеносным течением, состояние малыша тяжелое. Так как до 1 года гематоэнцефалитический барьер не является зрелым, то существует большой риск энцефалита и менингита. При заражении краснухой все дети такого возраста госпитализируются в экстренном порядке.
Лечение
Лечение краснухи у ребенка заключается в соблюдении строгого домашнего режима, приеме обильного витаминизированного питья, жаропонижающих средств при лихорадке, антигистаминных препаратов в первые 2–3 дня при обильных высыпаниях. Антибиотики назначаются при подозрении на развитие осложнений после обязательного осмотра специалистом. Осложнений, как правило, не возникает, но у маленьких детей могут наблюдаться энцефалиты, менингиты, пневмония при присоединении бактериальных инфекций. В данных случаях требуется госпитализация ребенка в соответствующее отделение лечебного учреждения для лечения осложнений.
Очень опасен контакт с больным краснухой для беременной женщины, так как на малом сроке вирус вызывает тяжелые, несовместимые с жизнью пороки развития плода. А перенесенная женщиной инфекция в более поздние сроки вызывает развитие у младенца врожденной формы краснухи, которая протекает тяжело и длительно, и, зачастую, с развитием осложнений.
Будьте внимательны к любому пятнышку, появившемуся на теле Вашего малыша, и подумайте, может быть вместо похода в поликлинику стоит вызвать педиатра на дом!