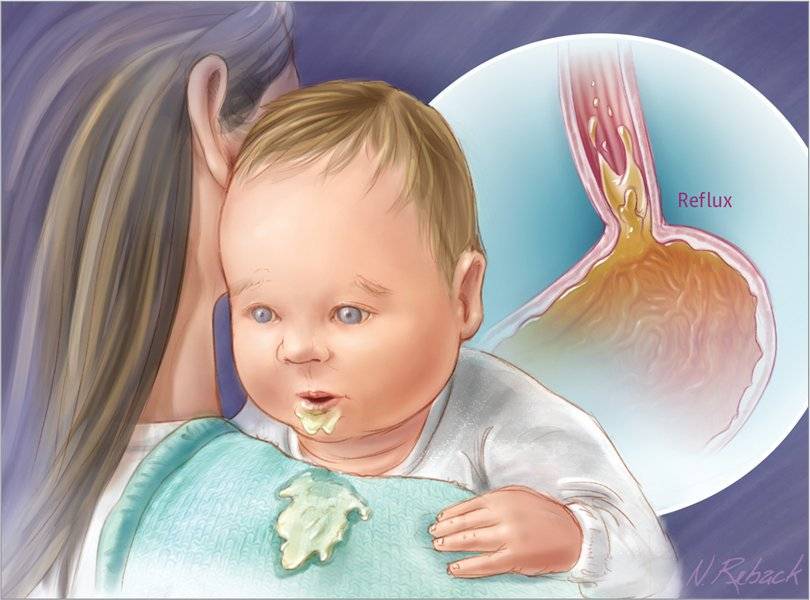
Как же помочь ребенку, который страдает срыгиваниями и рефлюксом?
Во время кормления старайтесь не надавливать на живот малыша, желательно также уменьшить порции кормления и увеличить его частоту. Для того чтобы смягчить проявления гастроэзофагеального рефлюкса у детей, необходима более густая пища, в этом случае ребенок меньше плачет и срыгивает. Также рекомендуется держать ребенка в вертикальном положении после кормления — поносить на ручках, малыша не надо класть на спинку, чтобы поменять подгузник. При рефлюксе рекомендуется грудное вскармливание, если оно невозможно, то применяют так называемые антирефлюксные смеси. Антирефлюксные продукты — молочные смеси, с загустителем-крахмалом или неусвояемыми углеводами, которые повышают вязкость смеси, снижая тем самым объем заброса и/или срыгивание. Они способны снизить количество приступов рвоты, долю кормлений со срыгиванием в любой форме, общий объем срыгивания и долю кормлений со спазматическим удушающим кашлем — это самый тревожный для молодой мамы признак. Часто мамы задают вопрос — а чем же загущают молочные смеси для детей, страдающих срыгиваниями? Не опасны ли эти компоненты? Нет. Это обычно крахмал — рисовый, картофельный или кукурузный.
При выраженном рефлюксе у грудничков приходится назначать лекарства. Некоторые препараты улучшают работу желудка и пищеварительной системы, что существенно уменьшает проявления заброса у детей. Но вопрос о лечении рефлюкса такими средствами должен решать только врач-педиатр на очном приеме!
Лечение
Лечение требуется в том случае, если появляются осложнения со стороны дыхательных путей или есть подозрение на раздражение слизистой пищевода. В таком случае специалист назначит препараты, которые снижают кислотность желудочного содержимого. Это не поможет от срыгивания, но предотвратит дальнейшую травматизацию пищевода. Конкретные препараты подбираются индивидуально на приеме у педиатра.
Если причиной срыгивания является анатомический дефект, то может потребоваться хирургическое лечение. Показания к операции, её объём уточняется хирургом.
- Аденовирусная инфекция у детей
- Вакцинация против вируса папилломы человека («Гардасил»)
Когда следует обратиться к врачу
Консультация педиатра необходима при введении прикорма и любых изменениях в рационе ребенка. Если клинические проявления оцениваются на 3-5 баллов, необходимо обследование у узких специалистов, чтобы обнаружить органические нарушения, например, болезни органов пищеварительной, дыхательной и нервной систем, которые требуют серьезного медикаментозного, а иногда и хирургического лечения3,5.
Помощь узких специалистов требуется, если6:
- за сутки младенец срыгивает более 50 раз;
- эпизоды не связаны с приемом пищи, могут возникать в любое время;
- срыгивания сопровождаются бледностью кожи, похолоданием конечностей и чрезмерным выделением слюны.
В этом случае есть подозрение, что у ребенка может быть не регургитация, а гастроэзофагеальный рефлюкс — состояние, при которой повреждается слизистая пищевода6.
В срочном порядке следует обратиться к врачу, если у младенца есть «симптомы тревоги» — комплекс признаков, которые характерны для органических расстройств пищеварения, возникающих из-за изменения в структуре органа6.
Северо-американским и Европейским обществами детской гастроэнтерологии, гепатологии и питания (NASPGHAN и ESPGHAN) были выделены следующие «тревожные признаки»3,6:
- нарушение глотания;
- трудности при кормлении;
- рвота, в том числе и с выделением крови;
- задержка развития;
- анемия;
- попадание пищи в дыхательные пути (аспирация);
- недостаточная прибавка в весе.
Обязательно нужно сообщить специалисту о любых нарушениях со стороны работы пищеварительных органов ребенка во время профилактического осмотра.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
- Литература
- Н. В. Нагорная, М. П. Лимаренко, Н. Г. Логвиненко. Опыт применения домперидона в суспензии у детей раннего возраста с синдромом срыгиваний // Здоровье ребенка. — 2013. — №5(48). — C. 31-35.
- И. Н. Захарова, Н. Г. Сугян, М. И. Пыков. Синдром срыгивания у детей раннего возраста: диагностика и коррекция // Эффективная фармакотерапия. — 2014. — №3. — C.18-28.
- Л. С. Старостина, Е. А. Яблокова. Особенности функционирования пищеварительной системы у детей раннего возраста: коррекция наиболее частых расстройств // РМЖ. Педиатрия. — №19 от 28.09.2017. — C. 1335-1340.
- А. А. Ефанова, Н. В. Мишина. Функциональные нарушения желудочно-кишечного тракта и их диетологическая коррекция у детей первого года жизни // Здоровье ребенка. Клиническая педиатрия. — 2017. — Т. 12. — №2. — С.148-151.
- Н. Л. Рыбкина. Функциональные нарушения органов пищеварения у детей первого года жизни: причины, клинические проявления, современные подходы к коррекции // Вестник современной клинической медицины. — 2016. — Т. 9, вып. 2. — С. 70-77.
- И. Н. Захарова, И. В. Бережная, А. Н. Касьянова и др. Функциональные нарушения желудочно-кишечного тракта у детей раннего возраста – современный взгляд на традиционные проблемы у младенцев // Педиатрия (Прил. к журн. Consilium Medicum). — 2018. — № 3. —С. 24–29.
- Е.С. Кешишян, Е.К. Бердникова, А.И. Хавкин Функциональные нарушения желудочно-кишечного тракта у детей раннего возраста // Практика педиатра, сентябрь 2012, с. 12-16.
- Богданова Н.М., Чернова Т.М. Функциональные нарушения органов пищеварения у младенцев: причины возникновения, критерии диагностики и возможности коррекции с помощью пробиотиков. Медицинский совет №2, 2018 150-154.
Как действовать в случае рвоты?
Действия родителей зависят от причин развития и характеристик рвотных масс. Если рвота однократная и не сопровождается другими симптомами, особых действий от родителей не требуется. В противном случае рекомендуется выполнять следующие рекомендации:
- Постоянно наблюдать за ребенком. Младенца нужно удерживать на руках вертикально, детей более старшего возраста следует уложить на бок или привести в полусидячее положение. Это позволит избежать вдыхания рвотных масс.
- После приступа рвоты промыть младенцу ротовую полость чистой водой с помощью груши или большого шприца. Старшим детям стоит помочь прополоскать рот.
- Избегать использования каких-либо медикаментов самостоятельно, не зная причины появления рвоты. В лучшем случае таблетки просто выйдут вместе с новой порцией рвотных масс, в худшем – могут навредить и осложнить диагностику.
Обильная рвота у детей сопровождается обезвоживанием из-за значительной потери жидкости вместе со рвотными массами
Поэтому важно восстанавливать потери при помощи минеральных вод, специальных растворов, а при их отсутствии – обычной воды. . Если возможно, ребенку при рвоте следует давать пить
Фото: AndrewLozovyi / Depositphotos
Если возможно, ребенку при рвоте следует давать пить. Фото: AndrewLozovyi / Depositphotos
Лечение рвоты у детей
Общая тактика лечения рвоты зависит от ее происхождения. Например, при пищевом отравлении основную роль в первой помощи играет промывание желудка в кратчайшие сроки и использование энтеросорбентов (активированный уголь).
Лечение рвоты, помимо устранения основной причины ее появления, включает в себя восстановление водно-электролитного баланса
Особенно это важно при сильной, продолжительной и часто повторяющейся рвоте, из-за которой организм теряет большое количество жидкости. . Для компенсации утраты жидкости применяются обычные минеральные воды, слегка подслащенный чай или специальные растворы, порошки для приготовления которых можно приобрести в аптеке
В тяжелых случаях также используется внутривенная капельная терапия
Для компенсации утраты жидкости применяются обычные минеральные воды, слегка подслащенный чай или специальные растворы, порошки для приготовления которых можно приобрести в аптеке. В тяжелых случаях также используется внутривенная капельная терапия.
При невозможности установить причину рвоты или устранить ее показано использование противорвотных средств. В зависимости от ситуации могут использоваться:
- Антихолинергические средства (скополамин).
- Нейролептики (хлорпромазин, галоперидол).
- Н1-блокаторы (клемастин, прометазин).
- Блокаторы дофаминовых рецепторов (метоклопрамид и домперидон).
Срыгивание и искусственное вскармливание

Малышу на искусственном вскармливании рекомендуется купить антиколиковую соску или бутылочку. Конструкция соски отличается от традиционной наличием клапана, который препятствует заглатыванию воздуха при кормлении. Следует проверить диаметр отверстия в соске, чтобы молочная смесь из него медленно капала, а не текла струйкой.
Если родителей беспокоит, почему ребенок после кормления очень много срыгивает, следует посоветоваться с педиатром относительно выбора молочной смеси. Возможно, ребенку нужна гипоаллергенная смесь или смесь без животного белка. Надо пробовать и выбирать то, что подходит его организму.
Справиться со срыгиванием помогает введение сухого прикорма. После двух месяцев можно вводить в рацион смесь с рисовой мукой, безмолочную рисовую кашу (не более 1 чайной ложки на 1 прием). Прикорм вводят аккуратно, внимательно следят за реакцией детского организма на новый продукт.
Рвота
Содержимое желудка «выплескивается фонтаном», с большей силой, чем во время срыгивания.
Причины рвоты у новорожденного
Причин много. Это может быть нормой, а может свидетельствовать о патологии. Рвота не опасна, если она происходит редко и к ней не прибавляются никакие другие тревожные симптомы.
- Переедание — в таком случае нужно просто успокоить малыша, приласкать, поносить на руках. Не спешите снова его кормить.
- Гигиена матери — следует мыть грудь перед кормлением и после и следить за собственным правильным питанием. Жирная, соленая и острая пища также может быть причиной рвоты и нарушений процесса пищеварения.
- Отравление — рвота может быть реакцией на недоброкачественную пищу. Обычно это сопровождается жидким стулом. В таком случае обязательно вызывайте врача. Следите за тем, чтобы организм не потерял много жидкости. Каждые 15 минут предлагайте малышу чайную ложку чистой кипяченой воды. Когда рвотные позывы прекратятся, давайте столовую ложку. В случае диареи можно дать малышу растворенную в воде таблетку активированного угля и дождаться прихода врача.
- Кишечная инфекция — обычно начинается с внезапного приступа рвоты, часто с жаром или поносом. Надо как можно скорее восполнить потерю жидкости и немедленно обратиться к врачу, так как это заболевание может быть опасным для жизни. Терапию вам назначит доктор.
- Сотрясение мозга — если рвота началась после падения малыша с любой высоты, вызывайте скорую помощь.
Когда стоит беспокоиться:
- Если ребенок не хочет брать грудь или принимать молочную смесь;
- Если малыш вялый;
- Если у него поднялась температура;
- Если малыша рвет более 3 раз в сутки;
- Если рвоту сопровождает понос;
- Если ребенок потерял много жидкости.
Лечение синдрома срыгивания
В связи с тем, что причины у детей раннего возраста очень разнообразны, проводимая терапия должна быть комплексной. Методы лечения или их комбинация должны назначаться в зависимости от причин рефлюкса, степени его выраженности и характера осложнений.
Практически все исследователи указывают, что лечение срыгивания у грудных детей должно быть комплексным и включать проведение постуральной терапии; диетотерапию; применение лекарственной терапии; хирургические методы лечения.
При естественном вскармливании, в первую очередь, необходимо создать спокойную доброжелательную обстановку для кормящей матери, нормализовать режим кормления ребенка, исключающий перекорм и аэрофагию.
При искусственном вскармливании следует также обратить внимание на режим кормления ребенка, адекватность получаемых им заменителей женского молока и их количество, которое должно соответствовать возрасту и массе тела ребенка. Автор статьи: ПедиатрНосенко Татьяна Владимировна
Автор статьи: ПедиатрНосенко Татьяна Владимировна
Почему срыгивает новорожденный ребенок
Как узнать, нормально ли проходит срыгивание? Мама и папа новорожденного должны понимать, что обычно оно не является причиной или следствием заболевания. Это безопасно для грудничка, если у него нет:
- признаков обезвоживания;
- потери веса;
- беспокойства, капризов при гв (грудном вскармливании);
- срыгивания фонтаном, больше напоминающего рвоту.
Допустим, ребенок срыгивает после еды или сна, но спокоен, доволен, не капризничает, хорошо ест и спит. В таком случае родителям не нужно беспокоиться. Если малыш нервничает, плачет, теряет вес, следует немедленно обратиться к врачу.
Причины срыгивания
Основной причиной срыгивания после еды у здорового младенца является неправильное прикладывание к груди или бутылочке. В результате он глотает много воздуха вместе с пищей.
Врачи делят причины срыгивания на два типа:
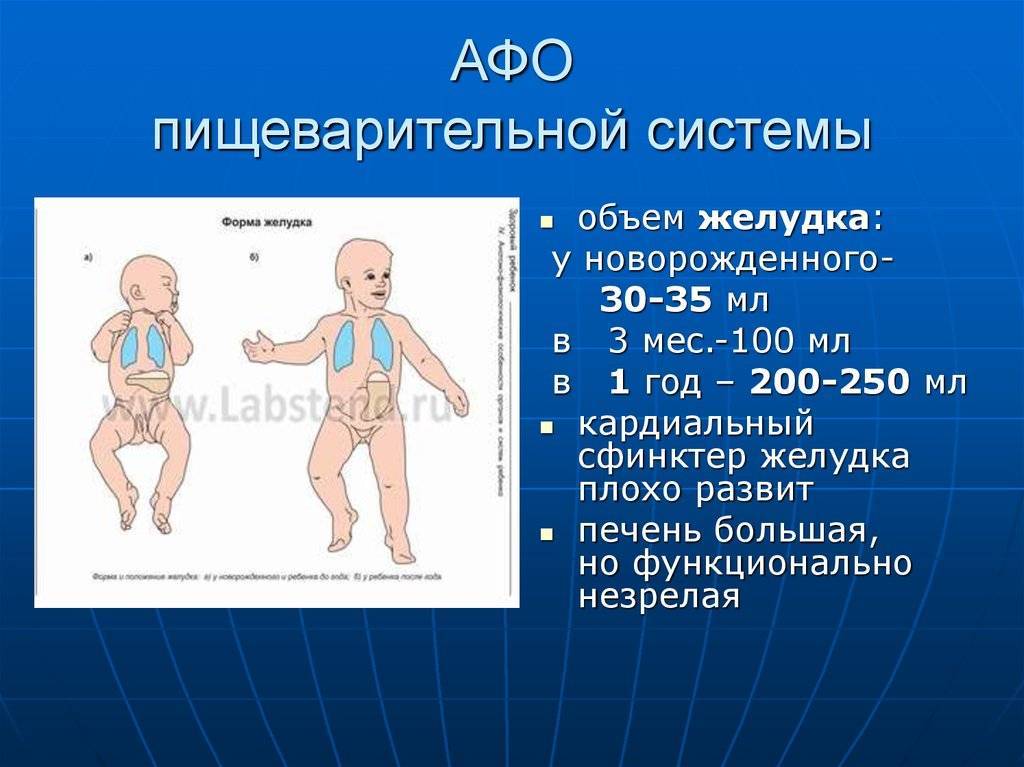
- ФизиологическиеПищевод короткий, расширенный в верхней части или суженый. Слабый желудочный сфинктер, который укрепляется по мере роста ребенка.
- ФункциональныеАктивные движения, игры после еды, переедание, неправильно подобранная смесь, давление на брюшную полость из-за тугого пеленания или тесного памперса. Особенности строения желудочно-кишечного тракта, заболевания, травмы, непроходимость кишечника.
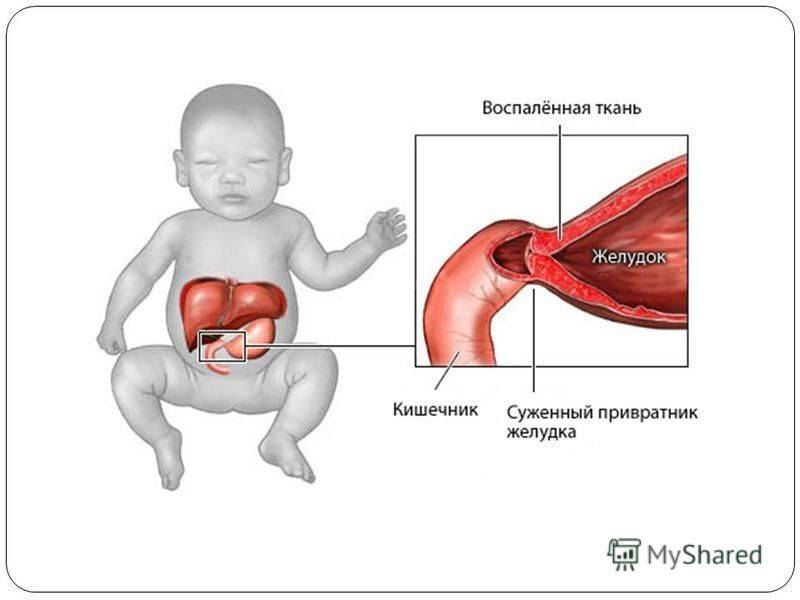
О кишечной непроходимости
В первые месяцы жизни у ребенка может наблюдаться кишечная непроходимость. Она бывает двух типов – частичная или полная. Полная непроходимость характеризуется сильными болями в области живота. Боли схваткообразные и могут появиться в любое время суток, как правило, они не связаны с приемом пищи.

Кишечная непроходимость имеет самые ранние симптомы в виде задержки стула и газов. Со временем во время дефекации могут появляться кровянистые выделения.
Ребенка может беспокоить рвота. Живот у малыша становится асимметричным. Частичная непроходимость желудка малыша характеризуется вздутием животика, тошнотой, иногда рвотой. Обычно частичная непроходимость протекает на фоне скудного поноса, или, наоборот, при полном отсутствии стула. Каловые массы на выходе имеют гнилостный запах.
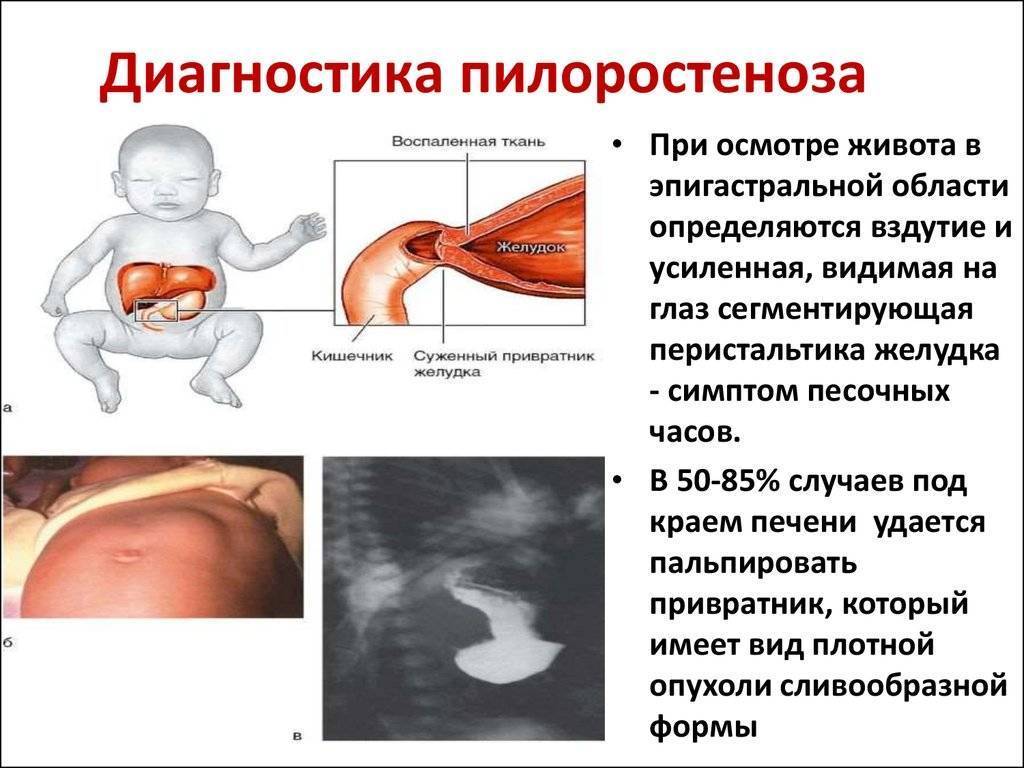
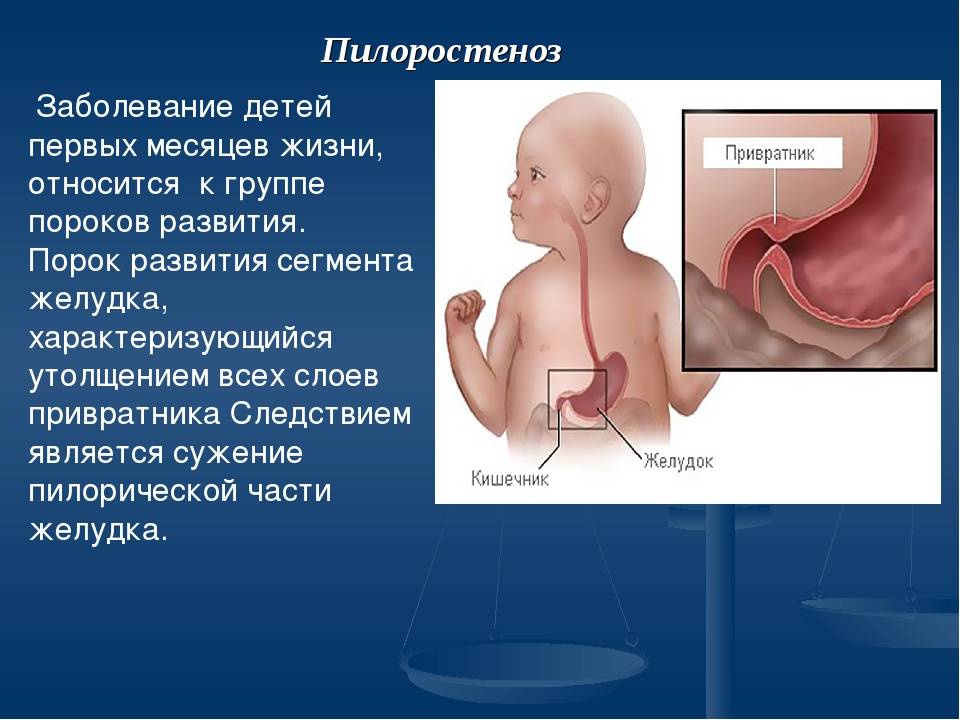
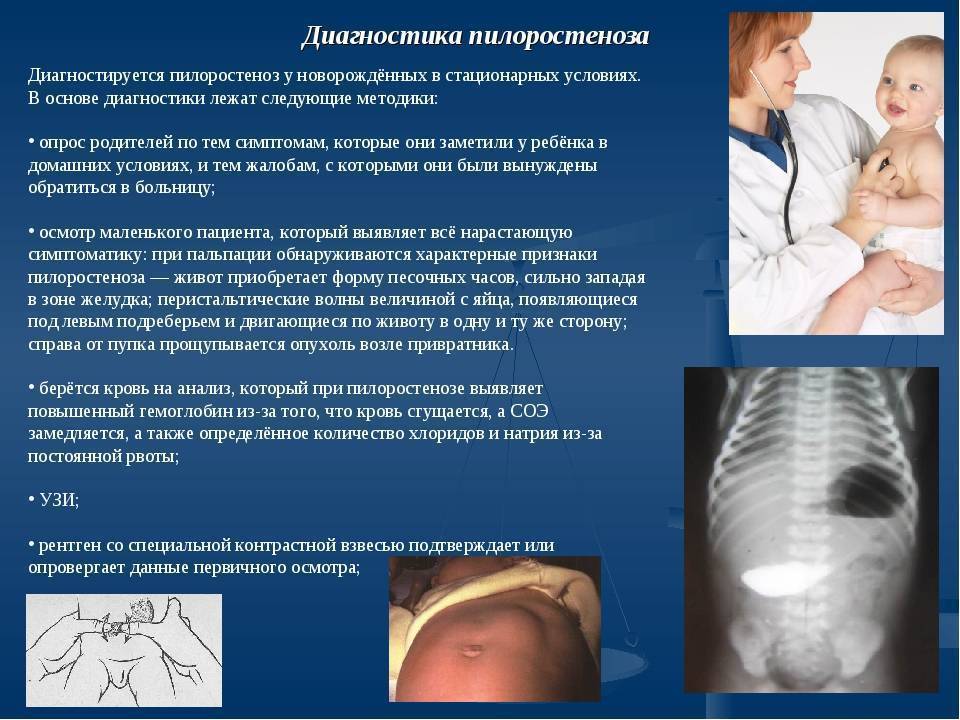
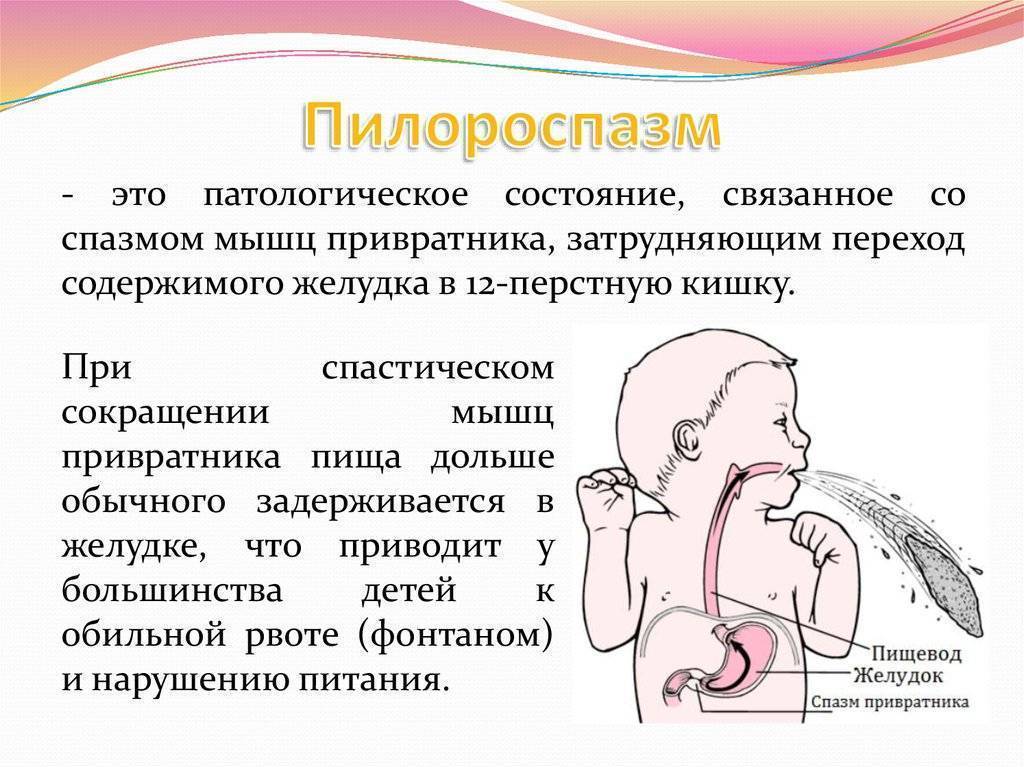
Простыми словами, кишечная непроходимость – это состояние ребенка, когда содержимое его кишечного тракта полностью или частично не может передвигаться. Для грудничков такое состояние очень опасно. Поэтому, когда у ребенка сильно болит желудок, когда малыш не может даже плакать, а только крутится, следует сразу же обратиться за медицинской помощью. Возможно, это пилороспазм.
Симптомы диспепсии
Симптомы диспепсии могут проявляться по-разному, что зависит от конкретного вида расстройства, однако существуют признаки, которые одновременно характерны для всех видов заболевания.
Диспепсия, которая вызвана недостатком пищеварительного фермента, имеет следующие признаки:
- тошнота;
- неприятный привкус во рту;
- переливание и урчание в животе, недомогание, слабость;
Иногда пациенты испытывают головные боли и бессонницу. В кале часто содержится большое количество пищи, которая плохо переварена.
Функциональная диспепсия проявляется такими неприятными симптомами как боль, дискомфорт в области поджелудочной железы после принятия пищи, сопровождающийся тяжестью, переполнением, ранним насыщением.
Бродильная диспепсия. Основными симптомами бродильной диспепсии являются вздутие кишечника с выделением большого количества газов, частый жидкий пенистый стул с кислым запахом. Боли в животе терпимые или отсутствуют. Весьма типичным признаком бродильной диспепсии является характер испражнений. Они слабо окрашены, содержат мало пузырьков газа, большое количество крахмальных зёрен, клетчатки, йодофильных микробов и органических кислот.
Гнилостная диспепсия во многом напоминает интоксикацию: больной ощущает слабость и общее недомогание, чувствует тошноту и сильную головную боль. Кал темный и жидкий, имеет неприятный и довольно резкий запах, стул при этом учащенный.
Жировая диспепсия, в отличие от других видов диспепсии, не характеризуется частым поносам. Пациенты, страдающие жировой диспепсией, испытывают чувство переполнения и тяжести в животе, жалуются на метеоризм и отрыжку, а также сильные боли, которые начинаются через полчаса после приема пищи. Кал имеет белесый цвет и жирный блеск: это остатки жира, который не успевает перевариться. Стул при этом обильный.
Диспепсия у маленьких детей проявляется в срыгивании и вздутии живота. Стул частый, более шести раз за сутки, кал имеет зеленый цвет, попадаются белесые хлопья. Ребенок при этом капризничает, плохо спит и ест.
До какого возраста ребенок срыгивает
По мере роста ребенка срыгивание будет происходить все реже. Обычно оно прекращается к 6-7 месяцам, когда малыш научился сидеть. Реже дети срыгивают до года, это тоже вариант нормы. Хотя шестимесячного ребенка, который срыгивает после каждого кормления, следует показать педиатру, чтобы исключить патологию.
Медикаментозное лечение при частом срыгивании включает использование препаратов:
- для снятия коликов, вздутия кишечника;
- для снижения кислотности желудка;
- для лучшего продвижения пищи по ЖКТ.
Врач подберет курс лечения, назначит дозировку. Медикаментозные средства применяют после того, как устранены все иные факторы, связанные с неправильным кормлением. Рекомендуется провести обследование малыша, чтобы убедиться в отсутствии серьезных заболеваний внутренних органов.
Материал подготовлен Гераськиной Анной Алексеевной – врачом-педиатром со стажем работы более 10 лет, принимающей в клинике “Здоровье Детям”
Малыши икают часто, поэтому у родителей возникает закономерный вопрос: откуда она берется и как помочь малышу.
Поведение ребенка
Механизм срыгивания таков, что вместе со съеденной пищей в пищевод попадают компоненты желудочного сока. Как известно, он имеет повышенную кислотность и раздражает слизистую пищевода. В результате ребенок испытывает дискомфорт и может стать довольно беспокойным. Проверить, связано ли беспокойство малыша со срыгиванием, очень просто – достаточно положить его на спину. Если проблема в срыгивании, то малыш будет вести себя еще беспокойнее. Если нет – то горизонтальное положение не принесет ему дискомфорта.
Если срыгивания появляются часто, то это называется синдром срыгивания. Он может привести к осложнениям – хроническому раздражению дыхательных путей. В результате постоянного агрессивного воздействия желудочного сока на слизистые верхних дыхательных путей последние подвержены воспалительному процессу
Поэтому важно следить за состоянием ребенка и при необходимости проконсультироваться у врача
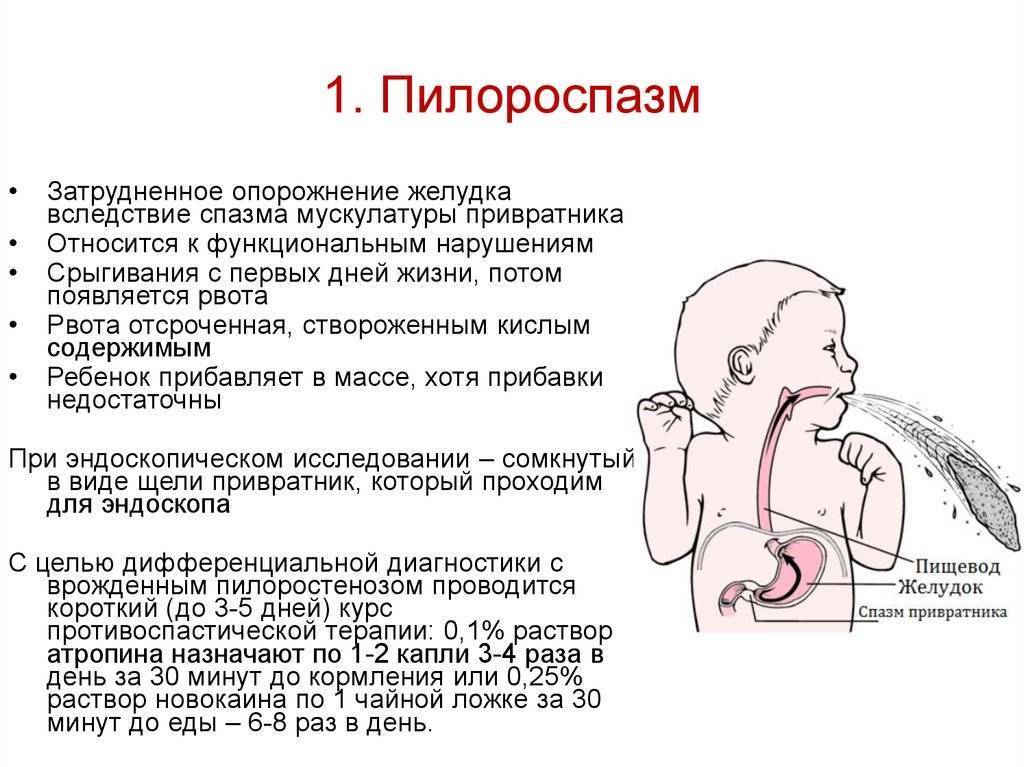
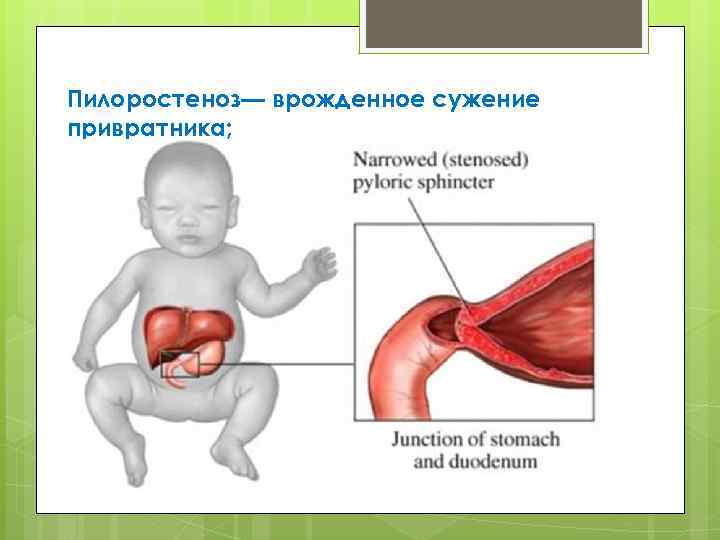
Пилороспазм у детей
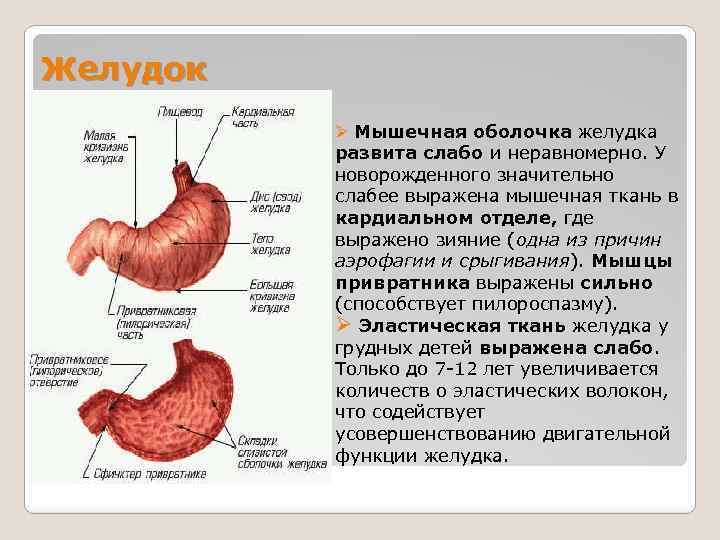
Пилороспазм у детей обусловлен функциональными расстройствами нервно-мышечного аппарата привратниковой части желудка. Пилороспазм встречается преимущественно у возбудимых детей, перенесших внутриутробную гипоксию, родившихся в асфиксии, с признаками родовой травмы ц. н. с. При Пилороспазме отмечается слабое развитие мускулатуры кардиальной части желудка и более выраженное ее развитие в области привратника, что способствует легкому возникновению рвоты и срыгиваний.
Морфологические изменения стенок желудка при Пилороспазме скудны. Спастические сокращения привратника у детей грудного возраста приводят к гипертрофии мышечных волокон желудка с постепенным утолщением всей его мышечной оболочки. Гистологически обнаруживается обеднение нейронами нервных сплетений желудка.
Заболевание проявляется не сразу после рождения, а через 1—2 недели. Общее состояние детей при П. заметно не страдает, особенно в начале заболевания, вес (масса) тела чаще нарастает соответственно возрасту. При П. отмечается повышенная возбудимость, крикливость, чрезмерная двигательная активность ребенка. Ведущие симптомы Пилороспазма — рвота и срыгивания, к-рые не имеют строгой закономерности и не носят столь упорного характера, как при пилоростенозе. Рвота обычно возникает вскоре после приема пищи. Как правило, количество рвотных масс меньше объема принятой пищи. Рвотные массы не содержат патологических примесей, имеют кислый запах и чаще вид створоженного грудного молока. Особенно легко рвота и срыгивания при П. возникают при перекорме.
При П. стул остается нормальным, не бывает упорных запоров, перистальтика желудка не усилена, при пальпации живота привратник не прощупывается. В крови и моче изменений нет. Электролитный состав крови практически не изменен.
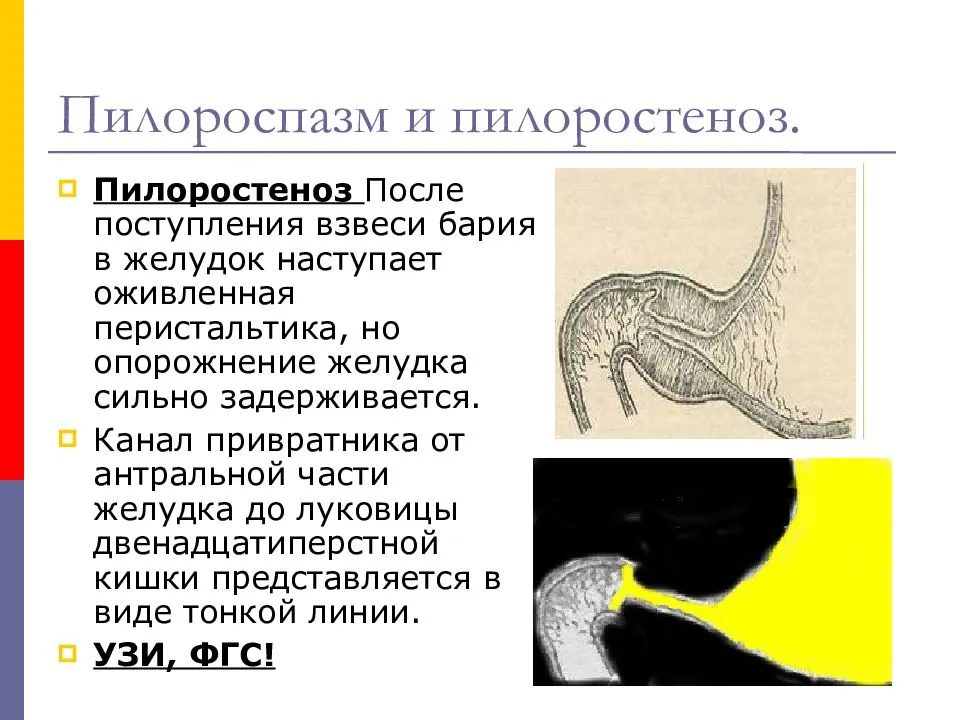
Диагноз ставится на основании данных анамнеза, клин, картины и рентгенол, исследования, а также данных гастроскопии (см.). При рентгенологическом исследовании желудка с контрастным веществом проходимость привратника не нарушена, расширения желудка нет, перистальтика имеет не сегментарный, как при пилоростенозе, а крупноволновый характер. Эвакуация контрастного вещества обычно нормальная и лишь у некоторых детей может быть замедленной до 9—12 час. При эндоскопии изменений слизистой оболочки желудка не отмечается, привратник легко проходим.
Дифференциальную диагностику проводят с пилоростенозом (см.), аэрофагией (см.), пороками развития, сопровождающимися желудочно-пищеводным рефлюксом (врожденный короткий пищевод, грыжа пищеводного отверстия диафрагмы, халазия кардии), сольтеряющей формой адрено-генитального синдрома (см.), различными формами врожденной высокой кишечной непроходимости (см. Непроходимость кишечника, у детей).
Лечение включает соблюдение кратности приема пищи с учетом возраста ребенка, назначение витаминов, особенно Вх; средств, снимающих спазм привратника; препаратов, уменьшающих беспокойство ребенка. Детей, к-рые легко срыгивают, следует после кормления класть на бок во избежание аспирации срыгиваемой жидкости. Показаны физиопроцедуры (УВЧ) на эпигастральную область.
Прогноз, как правило, хороший. Частота и интенсивность рвоты и срыгиваний в благоприятно протекающих случаях постепенно уменьшаются, ребенок прибавляет в весе, становится спокойнее и в течение 3—4 мес. выздоравливает.
Коррекция и профилактика
Если у ребенка диагностирован синдром срыгивания, педиатр назначает лечение, в зависимости от интенсивности признаков. Согласно рекомендациям ESPGHAN, комплексная коррекция синдрома срыгиваний проводится в несколько этапов5,6:
Разъяснительная работа и поддержка родителей | Вместе с мамой врач анализирует технику кормления, количество молока или смеси, которую получает младенец, дает советы, как часто прикладывать малыша к груди. |
Постуральная терапия | Это коррекция положения ребенка во время и после кормления. Кормить нужно в полувертикальном положении, а после кормления обязательно 20-30 минут держать младенца вертикально. Изголовье кровати также приподнимается на 30. |
Нормализация режима питания и подбор диеты | «Искусственников» постепенно переводят на антирефлюксные смеси. Если ребенок на грудном вскармливании, временно исключают из рациона мамы молочные продукты и добавляют антирефлюксные смеси с загустителями. Нельзя перекармливать ребенка. |
В качестве загустителя используют камедь рожкового дерева и крахмал (рисовых или картофельный). Мы сравнили их особенности в таблице2,5.
Смесь с камедью | Смесь с крахмалом |
|
|
Помимо этого, загустители на основе рисового крахмала можно использовать без специальных сосок для кормления. Смеси назначают на срок от 10 до 12 недель, а потом отменяют5.

Обычно этих мер достаточно для того, чтобы частота и объем срыгиваний значительно уменьшились. Но если немедикаментозная коррекция не дает видимых результатов, назначают лекарственные препараты, которые влияют на моторику желудочно-кишечного тракта5.
Особенности лечения
При наличии у ребёнка простой диспепсии, которая спровоцирована алиментарными нарушениями, необходимости госпитализации не возникает. При этом нужно исключить из ежедневного меню продукт, который спровоцировал ухудшение пищеварительной функции. Ребёнку надо соблюдать строгую диету. При наличии диспепсии у грудных детей рекомендуется заменить одно кормление употреблением травяного отвара или простой воды. Можно просто уменьшить порции пищи.
В рамках комплексной терапии болезни применяют глюкозно-солевой раствор. Активно применяется и рисово-морковный отвар. Для нормализации пищеварительных процессов доктором могут быть назначены специальные ферменты. К их числу следует отнести «Панкреатин».
Для ускорения процесса выведения токсичных веществ из организма применяют лекарства, принадлежащие к группе сорбентов.
К их числу принадлежат:
- «Смекта»;
- уголь активированный.
При наличии выраженных болей в районе живота показано применение препаратов с выраженными спазмолитическими свойствами. К числу таких лекарств следует отнести:
- «Папаверин»;
- «Но-шпу».
При функциональной диспепсии для восстановления нормальной желудочной моторики могут применяться прокинетики. Действующим веществом этих лекарств является домперидон. Такие препараты назначают пациентам старше пятилетнего возраста. При усиленном газообразовании рекомендуется применять газоотводную трубку или положить тепло на живот. Лечение диспепсии средней и тяжёлой формы необходимо проводить в условиях стационара.
Терапия расстройства желудка в больнице предполагает восстановление электролитного баланса, борьбу с обезвоживанием. При этом показано введение плазмозаменяющих растворов парентеральным путем. При наличии соответствующих показаний выполняют переливание плазмы.
При наличии диспепсии может осуществляться и симптоматическое лечение.
Оно предполагает в применении таких препаратов:
- лекарств, обладающих противосудорожным эффектом;
- жаропонижающих медикаментов;
- средств, предназначенных для нормализации функции сердца.
При наличии у пациента токсического несварения желудка могут быть назначены лекарства, обладающие антибактериальным эффектом. Для восстановления кишечной микрофлоры применяют средства, в составе которых присутствуют лактобактерии.
Ребёнку нужно находиться в комфортной обстановке. Родителям надо тщательно следить и за температурой воздуха в помещении
Нужно обращать внимание на интенсивность развития синдрома, наличие положительной динамики
Стоит внимательно осматривать и каловые, рвотные массы. Нужно следить за тем, не имеется ли в них примесей крови или гноя. Родителям надо контролировать и то, чтобы рвотные массы не попадали в дыхательные пути ребёнка.
При наличии диспепсии нужно соблюдать диету, назначенную врачом. Из рациона рекомендуется исключить продукты, оказывающие послабляющее воздействие. Противопоказана при диспепсии и пища, провоцирующая усиление газообразования.
Пациентам с диспепсией рекомендовано частое питание, при этом объём порции должен быть небольшим. Пищу следует принимать в определённое время. Насильно кормить ребёнка не рекомендуется.
Простое несварение желудка в большинстве случаев заканчивается выздоровлением. При этом патология не оказывает существенного влияния на состояние здоровья ребёнка в будущем.
При ослаблении иммунитета заболевания может перейти в токсическую форму. В таком случае вероятность благоприятного исхода во многом зависит от сроков обнаружения болезни и полноты оказываемой ребёнку медицинской помощи. Скорость восстановления пациента при органической или функциональной диспепсии зависит от тяжести течения основного заболевания.
Профилактика
Для профилактики необходимо следить за образом жизни и питанием ребенка. Следует регулярно мыть посуду, в которой подается детская пища. Рекомендуется обрабатывать соски и не использовать смесь, которая осталась после кормления, на следующий раз. Тем более не нужно хранить бутылочку с едой вне холодильника.
Кормящая мать должна осуществлять гигиену груди, а также следить за тем, какие продукты попадают в ее организм. Отравление матери обязательно скажется на ее малыше.
Не рекомендуется оставлять чадо без присмотра, так как это чревато неожиданными падениями, травмой головы со всеми вытекающими последствиями.
Здоровье новорожденного крохи напрямую зависит от бдительности его родителей. Не следует упускать из вида малейшие признаки ухудшения состояния маленького человека. Нужно своевременно консультироваться с грамотным педиатром, благодаря чему кроха будет расти здоровым и счастливым.
Нормы срыгивания для грудничка
Сколько раз в день младенец должен срыгивать излишек еды? Не должно вызывать беспокойство, если:
- срыгивание происходит до 5 раз в сутки;
- объем не более 2-3 столовых ложек;
- отделяемое представляет собой творожистую массу из свернувшегося молока.
Что делать, если ребенок стал чаще срыгивать
Сократить количество срыгивания у здорового младенца можно самостоятельно. Какие изменения можно внести в грудное вскармливание:
- следить, чтобы ротик малыша захватывал и сосок, и ареолу. Это позволит уменьшить количество заглатываемого при еде воздуха;
- кормить малыша сидя, держа его под углом 50-60 градусов. Тогда попавший в желудок воздух выйдет естественным путем, а количество заброшенной в пищевод еды уменьшится;
- после еды держать малыша вертикально в течение 20-30 минут;
- в перерывах между кормлениями делать легкий массаж животика или положить младенца на живот на четверть часа. Это выводит излишек воздуха из желудка и уменьшает колики;
- перестать докармливать малыша после срыгивания;
- соблюдать интервалы между кормлением;
- следить за тем, куда попадает пища при срыгивании. Обязательно нужно очистить носовые ходы, чтобы остатки еды не стали благоприятной питательной средой для бактерий.
Кормящей маме следует соблюдать диету, исключить из рациона питания капусту, дрожжевой ржаной хлеб, бобовые культуры.
Что такое лактазная недостаточность
В грудном молоке есть все, что нужно малышу: и легкоусвояемый белок, и кальций, и жирорастворимые витамины, и жиры с углеводами.
Однако не все детки хорошо усваивают молоко. Чаще всего причиной является лактазная недостаточность, когда ЖКТ не может переваривать лактозу — молочный сахар, комплекс глюкозы и галактозы, составляющий около 85 % всех углеводов грудного молока.
Зачем нужна лактоза ребенку?
Лактоза — это основной сахар в питании новорожденного, который обеспечивает около 40 % всех его энергетических затрат.
ЛактОза и лактАза
ЛактОза не может всасываться в кишечнике в чистом виде. Сначала ее нужно расщепить на молекулы глюкозы и галактозы с помощью фермента лактАзы. Его недостаток приводит к нарушению расщепления лактОзы. Это и становится причиной непереносимости молока и называется «лактАзная недостаточность».
Причины лактазной недостаточности у грудничков
- Врожденная лактазная недостаточность — полная неспособность кишечника новорожденного вырабатывать лактазу. Это очень редкое заболевание, которое развивается вследствие мутации генов, ответственных за выработку лактазы.
- Транзиторная лактазная недостаточность — временная неспособность вырабатывать лактазу, характерна для многих недоношенных детей. Как правило, это проходит в течение нескольких месяцев после рождения.
- Приобретенная лактазная недостаточность вызвана заболеваниями кишечника. Обычно развивается у детей, страдающих аллергией на продукты питания, кишечными инфекциями, непереносимостью глютена. После того, как болезнь излечена, способность кишечника вырабатывать лактазу полностью восстанавливается.
Как распознать лактазную недостаточность? Симптомы лактазной недостаточности:
- Очень частый водянистый стул;
- Аллергическая сыпь на коже;
- Настоящий запор (плотный кал, который выделяется с затруднением);
- Вздутие живота;
- Избыточное газообразование и колики.
Следует обратиться к педиатру и сделать ряд анализов, на основе которых он назначит лечение.
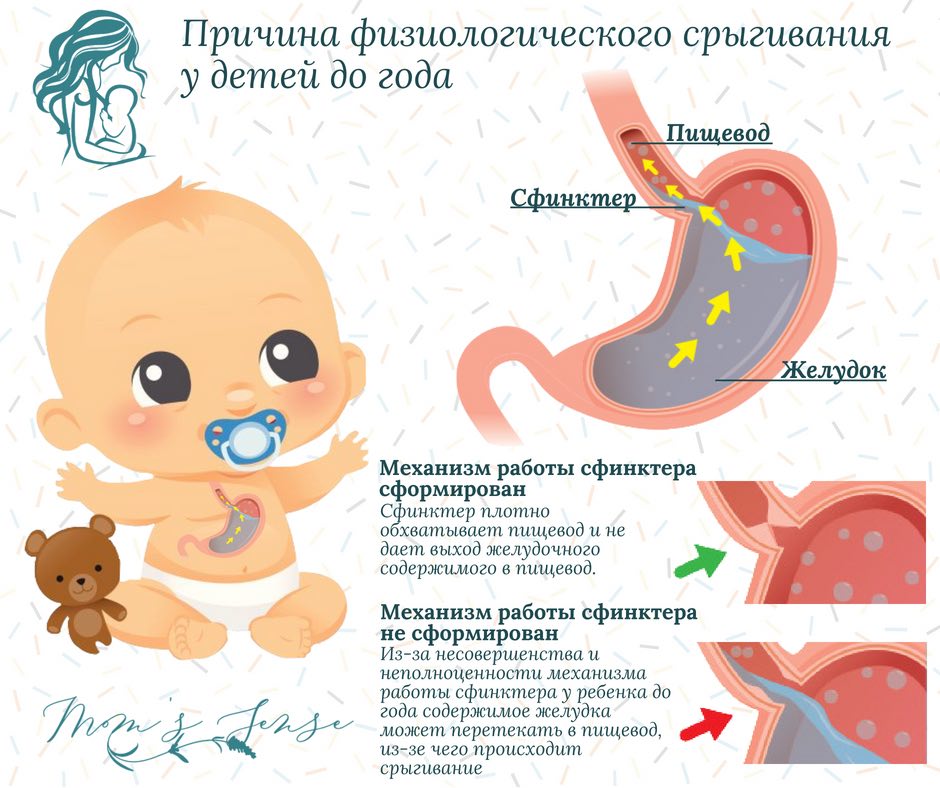
Когда срыгивание считается нормой?
Срыгиванием называется заброс желудочного содержимого в пищевод и полость рта, возникающий самопроизвольно после кормления. Медики утверждают: около 80% малюток склонны к срыгиванию. У большинства это явление прекращается к двум-трем месяцам, крайне редко может длиться до четырех-пяти месяцев. Нормальными до этого периода считаются два варианта срыгивания:
- Если после кормления малыш срыгнул не больше двух чайных ложек смеси либо молока.
- Когда в течение дня наблюдается одно срыгивание содержимым желудка объемом более чем три чайных ложки.
К восьмому месяцу физиологическое (так называемое «доброкачественное») срыгивание должно полностью прекратиться.
Срыгивание связано с анатомическими особенностями строения пищеварительного тракта у детей до 1 года. Оно возникает при заглатывании воздуха в желудок либо при повышении внутрибрюшного давления. Это может быть обусловлено следующими факторами:
- неправильным прикладыванием малыша к груди;
- отсутствием режима кормления, перекормом;
- активным сосанием при кормлении, заглатыванием при этом воздуха;
- неправильным подбором бутылочек для кормления и смесей для искусственного вскармливания;
- тугим пеленанием;
- резким изменением положения тела малыша сразу же после завершения кормления;
- повышенным газообразованием в кишечнике.
Как родителям младенца определить «доброкачественность» срыгиваний? Для физиологического срыгивания свойственны такие факторы:
- возраст малыша до 1 года;
- срыгивание происходит 2 и более раз в течение суток на протяжении трех и более недель;
- срыгивания возникают спонтанно, без каких-либо специфических предвестников;
- во время срыгивания отсутствует напряжение мышц передней брюшной стенки;
- малыш не испытывает сложностей при глотании и кормлении, не принимает вынужденную позу;
- срыгивания не сопровождаются повышенной потливостью и бледностью малютки, ухудшением его общего состояния;
- ребенок активен, имеет хороший аппетит, прибавляет в весе соответственно возрасту.
В пользу физиологического срыгивания говорит также отсутствие у ребенка симптомов заболеваний центральной нервной системы и органов пищеварения, обменных нарушений.