Симптомы и первые признаки туберкулеза у детей
В первую очередь туберкулез у детей проявляется такими клиническими признаками, как:
Клинические проявления по возрастам детей
| Возраст | Симптомы |
|---|---|
| Младенчество (до года) | Малая подвижность, апатия, слабость, приступы удушья или кашля, западение части грудной клетки, потеря веса (в т. ч. мышечной массы), утрата аппетита, прекращение плача, бессонница. Раннее выявление и диагностика крайне важны, потому что в этом возрасте такая патология наиболее опасна. |
| 5-8 лет | Снижение активности, слабость, отсутствие сна и аппетита, уменьшение массы тела, кашель, впадение участка грудной клетки. |
| 8-15 лет | Быстрое появление болезненности в легких на фоне апатии и слабости, активные позывы к кашлю, одышка даже в состоянии покоя, истончение или изменение цвета кожи, появление трещин, ран, кровохарканье, изменение лимфоузлов в размерах и по структуре, интоксикация легких (на последней стадии). |
Проявления хронической формы:
- нарушения сна;
- увеличение печени;
- отставание от сверстников в физиологическом развитии;
- сухость и бледность кожи;
- легкая эйфория.
Что провоцирует / Причины Псевдотуберкулеза у детей:
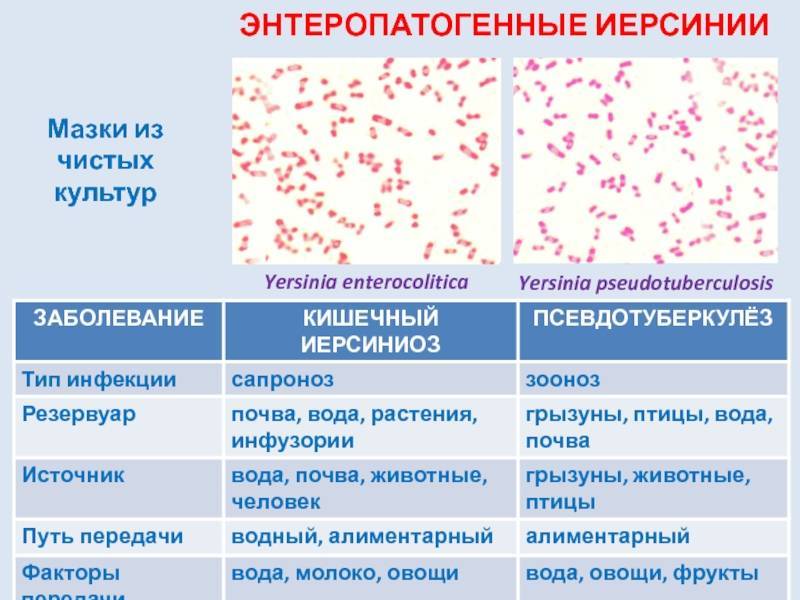
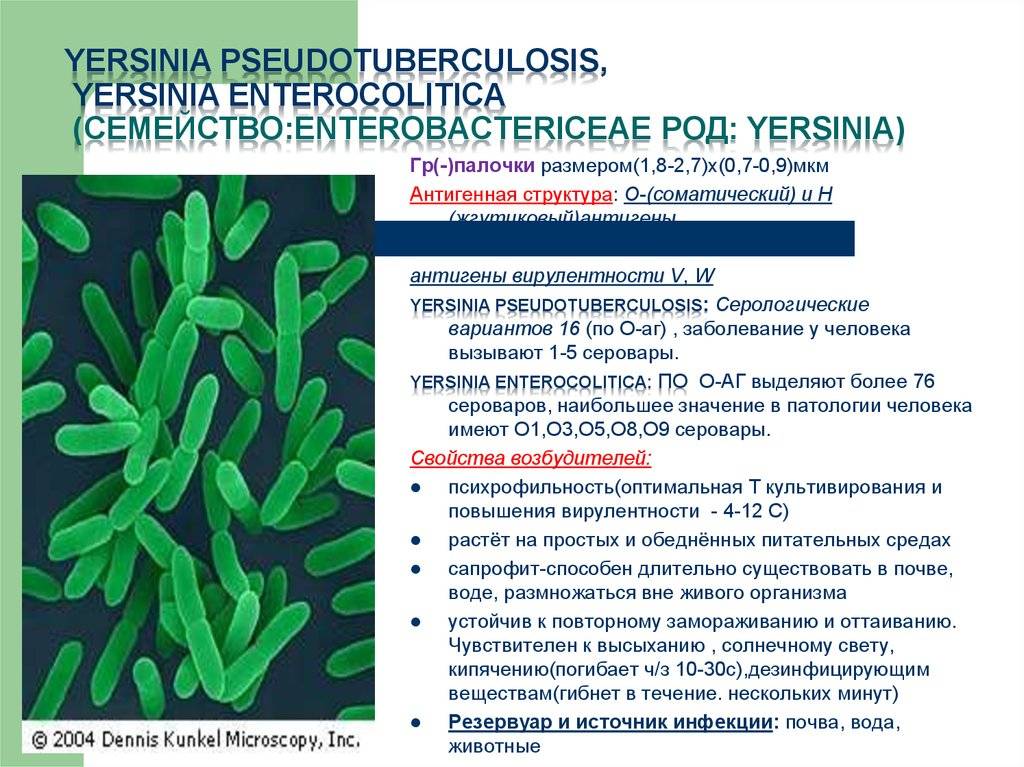
Возбудитель псевдотуберкулеза называется Yersinia pseudotuberculosis. Это грамотрицательные палочки, располагающиеся длинными цепями, не образующие спор и цепей, имеющие капсулы. Микроорганизм теряет свои свойства при высыхании и на солнечном свету. Через пол часа он гибнет при нагревании до 60 ˚С. При температуре среды 100˚С он «умирает» через 10 секунд. В течение одной минуты возбудитель псевдотуберкулеза умирает от воздействия обычных дезинфицирующих средств, таких как растворы лизола, сулемы, 2% раствор хлорамина и т. д.
Yersinia pseudotuberculosis особенна тем, что может расти при низкой температуре среды (1—4 °С). Наиболее хорошо он растет при температуре 22—28 °С. Выделяют 8 серотипов по поверхностному антигену, все они приводят к болезням ребенка. Наиболее распространенными сероварами считают 1 и 3.
Микроорганизм активно размножается в кипяченой водопроводной, речной воде. Он содержит эндотоксин и хорошо проникает через естественные барьеры человека. Может образовывать экзотоксин.
Псевдотуберкулез
Бактерии псевдотуберкулеза длительное время выживают во внешней среде и в продуктах, сохраняя способность к размножению в течение 2-3 месяцев. При тепловой обработке они быстро погибают, поэтому одной из самых действенных профилактических мер является правильное приготовление пищи.
Наибольшее внимание следует уделять продуктам зимнего хранения (картофель, капуста, морковь), так как они часто заражаются грызунами
Кроме того, осторожность необходимо соблюдать при употреблении молока, сметаны, творога и прочих молочных продуктов, которые съедаются без предварительной тепловой обработки. Нередко псевдотуберкулез обнаруживается и в воде из открытых водоемов
Нередко псевдотуберкулез обнаруживается и в воде из открытых водоемов.
Инфекция поражает людей любого возраста, но наибольшее количество случаев заражения псевдотуберкулезом отмечается у детей первых лет жизни.
Патогенез
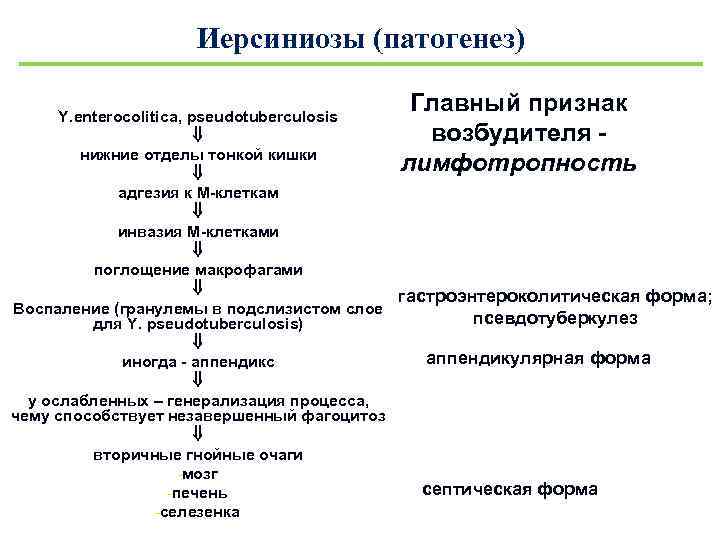
Возбудители псевдотуберкулеза попадают в организм с водой или пищей. В желудке микробы фиксируются, начинают размножаться и проникают в регионарные лимфатические узлы, вызывая их воспаление.
Обнаружить псевдотуберкулез у детей, симптомы которого на ранних стадиях практически ничем не проявляют себя, крайне сложно. В основном инфекция диагностируется после попадания в различные системы и органы, когда происходит массовая гибель возбудителей, сопровождающаяся высвобождение токсинов.
Только после этого у больных псевдотуберкулезом появляются характерные признаки болезни: поражения органов, лихорадка, интоксикация.
Патологоанатомические исследования умерших пациентов выявили, что, так или иначе, псевдотуберкулез поражает все жизненно-важные системы организма. В органах больных псевдотуберкулезом людей обнаруживались неспецифические изменения дистрофического характера, микроабсцессы, гранулемы.
По этой причине лечить псевдотурбекулез у детей необходимо сразу после постановки диагноза, что снижает риск развития тяжелых осложнений. Заметим также, что перенесенная инфекция формирует очень слабый иммунитет.
Иногда он вовсе не появляется, поэтому вполне возможные рецидивы и повторные случаи заболевания псевдотуберкулезом.
Симптомы псевдотуберкулеза
Заболевание начинается остро и проявляет себя:
- ознобом;
- лихорадкой;
- повышением температуры тела до 38-39 градусов;
- симптомами общей интоксикацией организма;
- головной болью;
- сильными болями в суставах и мышцах;
- тошнотой, рвотой;
- схваткообразными или постоянными болями в животе.
Как правило, источники болей локализуются в подложечной области, в правой нижней части живота и вокруг пупка. Иногда они распространяются в область правого подреберья.
Если появился псевдотуберкулез у детей, симптомы свидетельствуют о серьезных расстройствах пищеварительной системы. Стул становится жидким или вязким, приобретает специфический резкий запах.
Когда псевдотуберкулез добирается до толстой кишки, в каловых массах появляются примеси слизи или крови. Частота стула увеличивается до 15 раз в сутки.
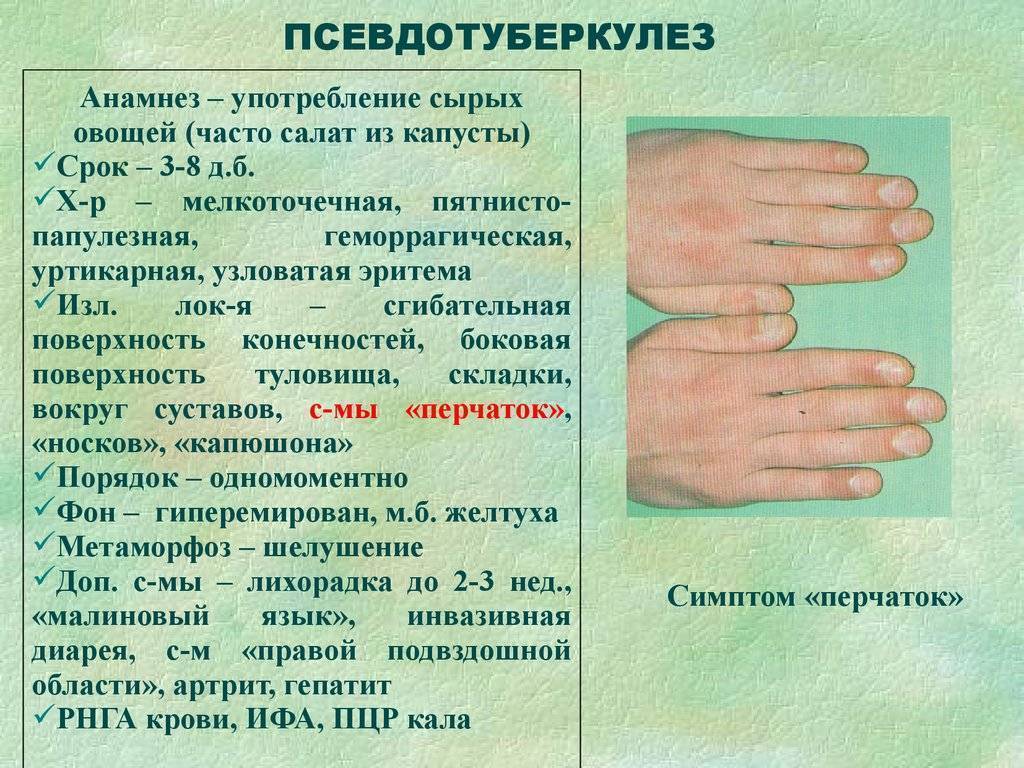
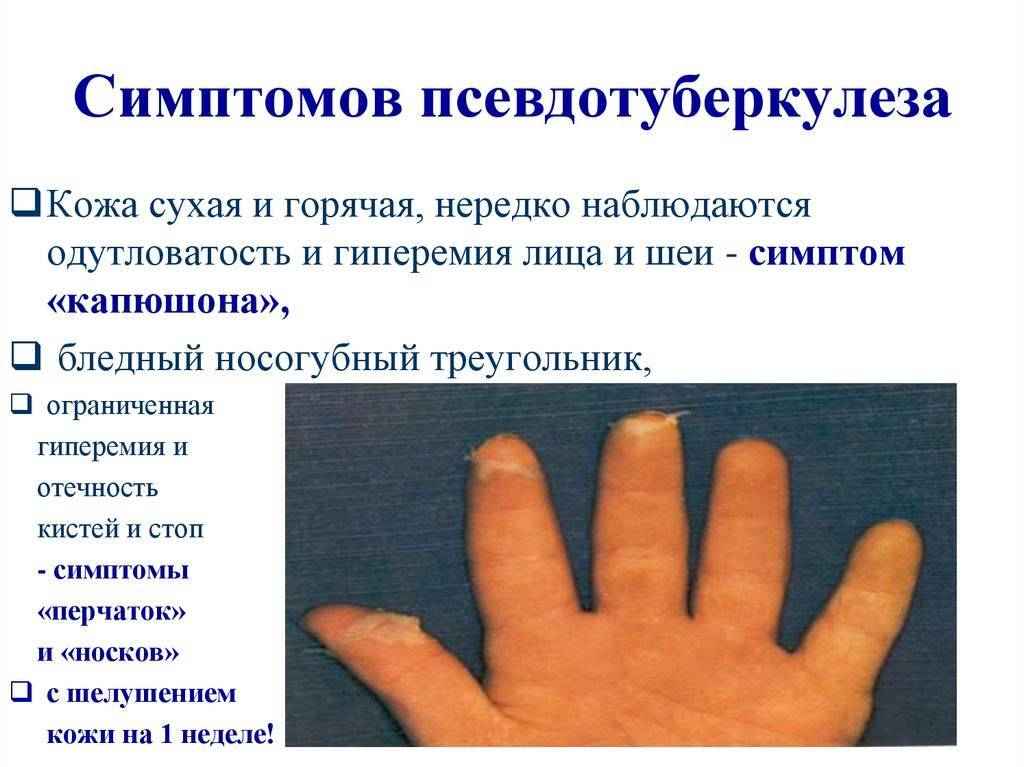
Характерные симптомы псевдотуберкулеза – так называемый «капюшон» — покраснение лица и шеи. Изменение цвета кожного покрова наблюдается также на кистях и стопах. Обычно покраснение становится заметным на 3-5 день болезни. Оно держится в течение недели, а затем исчезает, оставляя после себя шелушащиеся участки кожи.
Очень часто псевдотуберкулез приводит к появлению белого налета на языке. Он исчезает через 5-7 дней после начала болезни, после чего язык приобретает насыщенный малиновый цвет.
Для диагностики псевдотуберкулеза используются как данные анамнеза, так и специфические методы – серологические и бактериологические.
Поскольку при диагнозе псевдотуберкулез симптомы болезни схожи со многими другими инфекциями, у больных берутся: пробы кала, кровь, образцы цереброспинальной жидкости и лимфатических узлов.
Для выявления туберкулезных антигенов специалисты используют иммуноферментный анализ.
Лечение псевдотуберкулеза
Продолжительность курса лечения псевдотуберкулеза зависит от формы заболевания. Если диагностирован запущенный псевдотуберкулез, лечение будет более длительным, так как придется выявлять вторичные инфекции и восстанавливать работу основных систем организма. Если имеются показания, врачи могут прибегнуть к оперативному лечению. Выписка больных возможна только после полного выздоровления и отрицательных проб на наличие туберкулезных антигенов.
Методы лечения пиелонефрита
Лечение пиелонефрита должно осуществляться под наблюдением врача, который на исследований установит данный диагноз, назначит курс лечения, будет следить за ходом выздоровления
Очень важно не только лечить сам пиелонефрит, но и устранить причины, приведшие к развитию заболевания.. По поводу лечения пиелонефрита в Москве Вы можете обратиться в АО “Семейный доктор”
Лечение заболевания проводят врачи урологи.
По поводу лечения пиелонефрита в Москве Вы можете обратиться в АО “Семейный доктор”. Лечение заболевания проводят врачи урологи.
Врачи “Семейного доктора” обладают высокой квалификацией и богатым опытом лечения пиелонефрита у детей и взрослых, что позволяет реализовать индивидуальный подход, учитывающий особенности каждого конкретного случая заболевания.
Медикаментозное лечение
Лечение пиелонефрита проводится с помощью антибактериальной терапии и противовоспалительных препаратов. Для укрепления иммунитета используются иммуномодуляторы и поливитамины. При хроническом пиелонефрите также назначаются мочегонные средства и препараты, улучшающие почечный кровоток.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Все заболевания
Что такое Псевдотуберкулез у детей –
Псевдотуберкулез – заболевание, известное под такими названиями как пастереллез, дальневосточная скарлатиноподобная лихорадка, экстраинтестинальный иерсиниоз, острый мезентериальный лимфоаденит. Это острая инфекционная зоонозная болезнь, проявляющееся общей интоксикацией, сыпью, как при скарлатине, повышенной температурой и ознобом. Инфекция поражает различные органы и системы ребенка или взрослого человека.
Случаи заболевания фиксируются и в нашей стране. Болезнь переносят животные – как дикие, так и домашние. Основной источник инфекции – мышевидные грызуны. Их зараженные выделения инфицируют пищевые продукты. Возбудитель накапливается при хранении продуктов в хранилищах, на складах, в холодильниках.
Некоторые исследователи предполагают, что инфекцию могут содержать в организмах и распространять не только животные, но и почва, которая обеспечивает длительное хранение возбудителя псевдотуберкулеза. Он может быть выделен из воздуха, воды, корнеплодов, фуража, молока и молочных продуктов, овощей. Также возбудитель хранится на кухонных предметах и на таре, в которой хранятся продукты.
В воде возбудитель может «жить» на протяжении от 2 до 8 месяцев. В масле он сохраняет свои свойства до 5 месяцев, в сахаре – не больше 3-х недель, в хлебе – до 5 месяцев, в молоке – до 1 месяца. В почве он может обитать примерно 1 год.
Основной путь передачи инфекции – алиментарный. Ребенок заражается, когда употребляет пищу, содержащую возбудитель псевдотуберкулеза. Эпидемии могут возникать, когда возбудитель болезни распространяется водным или пищевым путем. Также фиксируются спорадические случаи болезни.
Болеют псевдотуберкулезом дети и взрослые, за исключением малышей до 6-ти месяцев. Также меньший уровень заболеваемости среди детей от 7 до 12-ти месяцев, поскольку меньший шанс, что они употребят зараженные продукты питания.
Случаи болезни фиксируют на протяжении всех 4-х сезонов. Пик заболеваемости – в феврале и марте. Поскольку именно в это время люди употребляют в пищу максимальное количество необработанных термически фруктов и овощей. На 1000 детского населения приходится от 8 до 20 заразившихся.
Патологическая анатомия
Патологическая анатомия изучена преимущественно при септицемии и мезентериальном лимфадените и характеризуется наличием множественных гранулем, локализующихся преимущественно в подслизистом слое кишки. В центре гранулемы — полиморфно-ядерная инфильтрация, за к-рой следует зона ретикулярных клеток, где можно обнаружить эпителиоидные клетки и единичные клетки типа Пирогова — Лангханса с не совсем типичной структурой. В других внутренних органах выявляются множественные, в основном мелкие, серовато-белого цвета узелки и абсцессы. При мезентериальном лимфадените лимф, узлы резко гиперплазирозаны, сочные, иногда с мелкими желтовато-белыми микроабсцессами. Эти узлы располагаются в илеоцекальном углу и брыжейке терминального отдела подвздошной кишки.
Как отличить цистит от пиелонефрита
При проявлениях инфекций необходимо обратиться к специалисту. С подозрениями на цистит можно записаться к терапевту, урологу, нефрологу. Именно врач должен провести дифференциальную диагностику и отличить пиелонефрит от цистита.
На приеме
Во время опроса и осмотра пациента можно сделать первые выводы о том, что стало причиной обращения: цистит или пиелонефрит. В клинике цистита доминируют жалобы на нарушения мочеиспускания, а при воспалении почечной лоханки — слабость, общее недомогание и повышение температуры. Если инфекция имеет восходящее течение, то пациенты вспоминают, что болезнь начиналась с болей при мочеиспускании, но это необязательное условие .
В процессе осмотра при подозрении на пиелонефрит врач проверит симптомы болезненности в области проекции почек: справа и слева от позвоночника в области поясницы или чуть выше. При цистите более характерна боль над лобком .
Лабораторная диагностика
Назначают общий анализ мочи, крови, посев мочи, анализ по Нечипоренко, биохимию крови и мгновенные тесты на лейкоцитарную эстеразу и нитриты.
При цистите в моче могут присутствовать лейкоциты, бактерии, реже — белок (до 0,1 г/л) и эритроциты. В крови специфические изменения обнаруживаются не всегда, возможно незначительное повышение СОЭ и сдвиг лейкоформулы влево.
Пиелонефрит дает более угрожающую картину: изменение удельного веса мочи (повышение при остром и снижение при хроническом), лейкоциты, белок (от 3 более г/л), бактерии, эритроциты, клетки эпителия в моче. В крови высокая СОЭ, повышение числа лейкоцитов, сдвиг формулы влево, возможно появление токсической зернистости лейкоцитов.
При подозрении на пиелонефрит выполняется культуральное исследование мочи: осадок сеют на питательные среды, наблюдают рост колоний микроорганизмов и проводят их чувствительность к антибиотикам .
Инструментальная диагностика
На УЗИ можно понять, какие органы и структуры вовлечены в инфекционный процесс. При пиелонефрите происходит утолщение в области лоханки, увеличение пораженной почки в объеме, расширение чашечек и лоханки и другие изменения.
УЗИ при цистите выполняется скорее для исключения других заболеваний (инородных тел пузыря, пиелонефрита, опухолей и др.).
КТ и МРТ бывают необходимы при сопутствующих заболеваниях, тяжелом течении, появлении осложнений цистита или пиелонефрита.
Основной вывод: самостоятельно отличить цистит от пиелонефрита сложно, только врач с помощью дополнительных методов сможет точно сказать, какие именно мочевыводящие пути поражены инфекцией. Течение заболевания индивидуально, и клиника может быть стерта на фоне сопутствующих заболеваний или состояний. При подозрении на инфекции мочевыводящих путей нужно обязательно обращаться к специалисту, самолечение не допустимо.
В комплексной терапии инфекционно-воспалительных заболеваний мочевыводящих путей, к которым относятся и цистит, и пиелонефрит, специалисты могут рекомендовать использование безрецептурных фитопрепаратов для облегчения боли, уменьшения спазмов и борьбы с воспалением*. К числу таких лекарственных средств относится паста Фитолизин. В состав готовой пасты для приготовления суспензии для приема внутрь Фитолизин входит сгущенный экстракт из девяти растительных компонентов, а также четыре эфирных масла в качестве вспомогательных веществ. В отличие от многих других урологических фитопрепаратов, которым необходимо сложное приготовление, достаточно просто растворить 1 ч. л. пасты Фитолизин в половине стакана теплой подслащенной воды — и препарат готов к применению. Это позволяет проводить лечение не только дома, но и на работе, в гостях и командировке .
Диагностика Псевдотуберкулеза у детей:
Диагноз «псевдотуберкулез» ребенку ставят на основе клинических (симптомы, развитие болезни) и лабораторных данных (результаты анализов).
Подозрение на псевдотуберкулез возникает при сочетании скарлатиноподобиой сыпи с симптомами поражения других органов и систем, особенно при длительной лихорадке и волнообразном течении. Врачи учитывают сезонность (зима и весна), а также групповую заболеваемость лиц, которые употребляли пищевые продукты или воду из одного источника.
Решающее слово при диагностике данной болезни принадлежит бактериологическим и серологическим методам исследования. Для анализов у больного ребенка берут кровь, фекалии, мокроту, мочу, ротоглоточные смывы.
Используют такие серологические методы как РА, РП, РСК, РПГА, ИФА, РТПГА. Экстренную диагностику проводят с помощью ПЦР и метода иммунофлюоресценции.
Псевдотуберкулез отличают при диагностике от скарлатины, кори, ревматизма, энтеровирусной инфекции, сепсиса, вирусного гепатита, тифоподобных заболеваний.
Симптомы вегетососудистой дистонии у детей
Вегетососудистая дистония по праву считается одним из самых сложных в плане диагностики синдромов. Клинические проявления, свидетельствующие о ВСД, разнообразны, их насчитывается более 150. Признаки вегетососудистой дистонии могут быть приступообразными или присутствовать постоянно.
К кардиологическим симптомам ВСД у детей относятся:
- тахикардия (учащение сердечных сокращений) и аритмия (нарушение частоты ритма);
- брадикардия (снижение сердечных сокращений) и брадиаритмия (аритмия со снижением частоты сердечных сокращений);
- болезненные ощущения в области сердца, ощущение тяжести, давления;
- активация сосудистого тонуса – артериальная гипертензия;
- снижение тонуса сосудов – гипотензия;
- скачки артериального давления, обмороки;
- гиперемия (покраснение) кожи лица или же – цианоз (бледность, синюшность).
Респираторные синдромы вегетососудистой дистонии у подростков и детей сопровождаются:
- одышкой;
- чувством кома в горле, затруднениями при глотании пищи, жидкости;
- ощущениями дыхательного спазма, глубокими вздохами;
- чувством нехватки воздуха.
Желудочно-кишечными симптомами ВСД у детей являются:
- нарушения пищеварительного процесса, запор или диарея;
- спазмы в эпигастральной области, боли в животе;
- тошнота, метеоризм;
- снижение или повышение аппетита.
Неврологические признаки ВСД у детей представлены:
- усталостью, апатией;
- ипохондрией, жалобами на легкое недомогание;
- пониженным настроением, фобиями, депрессивными состояниями;
- тревожностью, мнительностью;
- раздражительностью, а иногда и агрессивностью;
- повышенной метеочувствительностью;
- субфебрильной температурой тела;
- периодическими головными болями неясной этиологии;
- нарушениями сна.
Существуют некоторые возрастные и половые отличия в протекании ВСД у детей.
Например, у дошкольников чаще наблюдаются умеренные, субклинические вегетативные расстройства, которые выражаются в ваготонии (преобладании активности парасимпатического отдела нервной системы). У больных возникают ощущения замирания сердца, нехватки воздуха, потливость, брадикардия, умеренная гипотония, посткризовая астения.
В подростковом возрасте вегетососудистая дистония характеризуется более сложным течением. Подростки часто предъявляют множество различных жалоб. Развитие ваготонии значительно снижает активность симпатического отдела нервной системы, что выражается следующими проявлениями:
- брадикардией, дыхательной аритмией, снижением артериального давления,
- гипогликемией (снижением уровня глюкозы крови),
- плохим аппетитом;
- зудом во всем теле;
- плохим сном и дневной сонливостью;
- головными болями.
У девочек вегетососудистая дистония диагностируется чаще, чем у мальчиков.
Псевдотуберкулез
Псевдотуберкулез (синоним болезни: дальневосточная скарлатиноподобная лихорадка) – это заболевание носит острый инфекционный характер, происходит общая интоксикация организма, поражаются органы брюшной полости, суставы, проявляется скарлатиноподобная сыпь.
Возбудитель псевдотуберкулеза способен существовать в различных объектах окружающей среды, устойчив к внешним воздействиям. Так, в почве он может сохраняться до 4-х месяцев и более, в воде открытых водоемов – до 1 месяца, в кипяченой воде – до 1 года, в молоке – до 18 дней, в сливочном масле до 145 суток, на хлебе и кондитерских изделиях от 16 до 24 дней, хорошо сохраняется и размножается при температуре холодильника (+4 +8°С). Бактерии быстро размножаются и длительно сохраняются на овощах, особенно приготовленных в виде салатов. Кипячение убивает микроба почти мгновенно, а при нагревании до 60-70 °С – в течение 30 минут.
Источником псевдотуберкулеза в естественных (природных) условиях в основном являются дикие грызуны; в городских и сельских местностях – синантропные грызуны (домовые мыши, серые крысы), а также кошки, рогатый скот, птицы. Больной псевдотуберкулезом человек опасности для окружающих не представляет.Возбудитель псевдотуберкулеза – Yersinia pseudotuberculosis (иерсиния).
Факторами передачи являются различные пищевые продукты и вода, особенно из открытых водоемов, загрязненных испражнениями грызунов. В продуктах питания, как фактора передачи, ведущая роль принадлежит овощам, употребляемым в пищу без термической обработки, особенно отсутствие повторной промывки при приготовлении салатов и затем хранение готовых блюд в холодильниках. Факторами передачи могут быть хлебобулочные (сухари, печенье) и кондитерские изделия, зараженные выделениями грызунов, а также фрукты (яблоки, груши, апельсины, мандарины).
Основной путь передачи инфекции − прямой пищевой (с сырыми овощами) или опосредованный (через оборудование, посуду или инвентарь) попаданием возбудителя в готовую пищу.Заболевание может развиваться у людей разного возраста. Сезонность весенне-летняя, связанная с периодичностью распространения болезни среди крыс.
Инкубационный период длится от 3 до 18 дней, чаще-6-10 дней. Болезнь начинается остро, с повышения температуры до 38-40° С, общей слабости, головной боли. Лихорадка может удерживаться в течение 15-З0 дней, чаще длится 3-8 дней.
У большинства больных в начальном периоде болезни наблюдается характерное покраснение лица, шеи, ладоней и стоп, инъекция склер. В начале болезни возможны катаральные признаки (кашель, насморк, гиперемия слизистой оболочки глотки). Характерной особенностью псевдотуберкулеза у 70-80% больных является сыпь, появляющаяся на 1-6-й день болезни, чаще на 2-4-й день. Сыпь мелко-розеолезная (скарлатиноподобная), оттенок его от бледно-розового до ярко-красного. Локализуется чаще в нижней области живота, на боковых поверхностях туловища, под мышками, на сгибательных поверхностях конечностей, вокруг крупных суставов. Уже с первых дней болезни у З0-50% появляются диспептические явления (исчезает аппетит, появляется боль в животе, тошнота, рвота, у трети больных может появиться понос). Язык часто малиновый.
Основанием для подозрения на заболевание псевдотуберкулезном служат клинические признаки болезни и данные лабораторных исследований.
Профилактика псевдотуберкулеза
Специфическая профилактика псевдотуберкулеза не разработана.
Важную роль играет в профилактике борьба с грызунами и защита от них на пищевых предприятиях и в овощехранилищах.
Людям необходимо знать, что избежать псевдотуберкулеза можно при соблюдении гигиенических правил. Хранить овощи нельзя в закрытых сырых помещениях, где размножение бактерий наиболее благоприятно.
При употреблении овощей и фруктов в свежем виде или салатов с целью профилактики заболевания необходимо соблюдать следующие правила:
– верхние 5-6 листов кочана капусты для приготовления салатов и употребления в сыром виде не используется, их можно использовать только для супов или тушения;
– освобождённый от верхних листьев кочан капусты, а также очищенные от кожуры овощи и фрукты перед шинковкой на салат или употреблением в сыром виде, необходимо тщательно промыть под проточной водой, а затем ошпарить кипятком или замочить на несколько минут в 3% растворе уксусной кислоты;
– приготовленные салаты хранят в холодильнике не более 6-ти часов в не заправленном виде, заправляют непосредственно перед употреблением в пищу.
Своевременное обращение к врачу и полноценное лечение предупреждает длительное течение заболевания.
- < Назад
- Вперёд >
Как можно заразиться иерсиниозом
Источники инфекции и пути передачи еще полностью не изучены. Y.enterocolitica встречается в воде, пище, животных и человеке. Известно около 60 видов млекопитающих и около 27 видов птиц, у которых возбудитель выделялся с фекалиями. Часто серотипы, выделенные из воды и пищи, не соответствуют тем, которые вызывают заболевание у людей. Это также относится к серотипам, обнаруженным у животных, за исключением свиней и в некоторых случаях кошек и собак.
В странах, где заболеваемость иерсиниозом среди людей наиболее высока, основное животное-резервуар штаммов Yersinia enterocolitica, которые являются патогенными для человека, – свиньи. Поэтому заражение чаще всего происходит после употребления в пищу зараженных пищевых продуктов, в частности, сырой или полусырой свинины или свиных субпродуктов. Особенно опасен контакт с сырым кишечником инфицированного животного. Кроме того, риск заражения инфекцией связан с употреблением непастеризованного молока или загрязненной воды. Проглатывание зараженной пищи способствует способности бактерий Yersinia размножаться при нормальной температуре.
Употребление непастеризованного молока
Иногда заражение может происходить при прямом контакте с животными или через зараженную кровь во время переливания. Проникнув в просвет тонкой кишки, бактерия попадает в лимфатическую систему конца подвздошной кишки, где размножается, а затем попадает в кровь. Способствует развитию инфекции чрезмерное накопление железа в организме, которое возникает при некоторых заболеваниях, например, при гемохроматозе или при заболеваниях с чрезмерным расщеплением эритроцитов, поскольку это важный фактор, стимулирующий рост бактерий.
Резервуар бактерий во многих странах до сих пор неизвестен. Например, серотип 8 был выделен из пищи и воды в бывшей Чехословакии, Однако о случаях иерсиниоза, вызванного этим серотипом у человека, не сообщалось.
Возможна также передача бактерий от человека человеку. Некоторые семейные вспышки болезни произошли после контакта с собакой. В то же время собаки и кошки не считаются важным резервуаром этих бактерий.
Первичное заражение овощей все еще встречаются на полях во время вегетации, а также во время сбора и хранения урожая. Однако первоначальной концентрации инфекции обычно недостаточно, чтобы вызвать заболевание.
Низкая температура, поддерживаемая в овощных хранилищах, способствует интенсивному размножению возбудителя на овощах, что может быть опасно для здоровья в конце зимы и весной. Чаще всего иерсиния встречается в местах гниения овощей. Причиной заболевания могут быть недостаточно тщательно очищенные и промытые гниющие овощи или посуда, где их мыли. Установлено, что иерсиния не разрушается при засолке и сушке овощей.