Возможные осложнения и последствия
Вероятность возникновения осложнений зависит от возраста пациента, запущенности состояния и точности выполнения рекомендаций и предписаний офтальмолога, особенностей ребенка. Так, после зондирования у детей первого года жизни неблагоприятные последствия возникают лишь в 10% случаев, в остальных 90% осложнений нет.
Через несколько дней после вмешательства при условии соблюдений рекомендаций глаза у детей перестают слезоточить и гноиться.
Возможные осложнения:
- повышенная слезоточивость после оперативного вмешательства;
- раздражение слизистой века;
- конъюнктивит;
- небольшой рубец после бужирования слезного канала, в будущем приводящий к повторной непроходимости;
- небольшой риск кровотечения и инфицирования, не смотря на безопасность операции, отсутствие надрезов и влияния на жизненно важные органы;
- выделение крови из носа;
- заложенность носа.
При возникновении осложнений нельзя заниматься самолечением, необходима консультация офтальмолога. Также посещение клиники требуется при следующих состояниях:
- повышение температуры;
- слабость, вялость, тошнота и рвота;
- непроходящее через 14 дней обильное слезоотделение;
- кровотечение, покраснение глаз;
- конъюнктивит, гнойные выделения из органа;
- нет слез при плаче.
Для предупреждения развития последствий, образования спаек и повторной непроходимости слезного канала важно своевременно использовать глазные капли и другие выписанные медикаменты, выполнять рекомендации врача и регулярно делать массаж. Также важно избегать заражения простудными заболеваниями в период реабилитации. Для этого не контактировать с больными, не посещать места скопления людей, ограничить нахождение в детском саду или школе
В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования
Для этого не контактировать с больными, не посещать места скопления людей, ограничить нахождение в детском саду или школе. В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования
Также важно избегать заражения простудными заболеваниями в период реабилитации. Для этого не контактировать с больными, не посещать места скопления людей, ограничить нахождение в детском саду или школе. В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования
В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования.
После операции нельзя тереть и прикасаться к глазам, за исключением промывания и массажа.
Список литературы
Офтальмология. Национальное руководство. Краткое издание / под ред. С. Э. Аветисова, Е. А. Егорова, Л. К. Мошетовой, В. В. Нероева, Х. П. Тахчиди. – М. : ГЭОТАР-Медиа, 2014.
Клинические рекомендации. Офтальмология. Под ред. Мошетовой Л.К., Нестерова А.П., Егорова Е. А. 2 издание испр. и доп. – М.: ГЭОТАР-Медиа, 2009.
Новейший справочник офтальмолога / Гаврилова А.С. – М.: ООО «Дом Славянской книги», 2012.
Руководство по клинической офтальмологии/ Под редакцией академика РАН, профессора А.Ф.Бровкиной и профессора Ю.С, Астахова. – М.: ООО «Издательство «Медицинское информационное агентство», 2014.
Фармакотерапия глазных болезней/ Морозов В.И., Яковлев А.А. – 6 издание, перераб. И доп. – М.: МЕДПресс-информ, 2009.
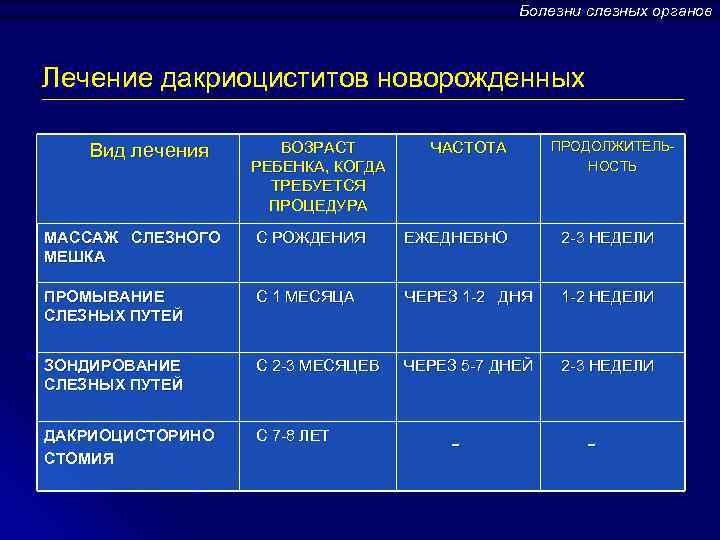
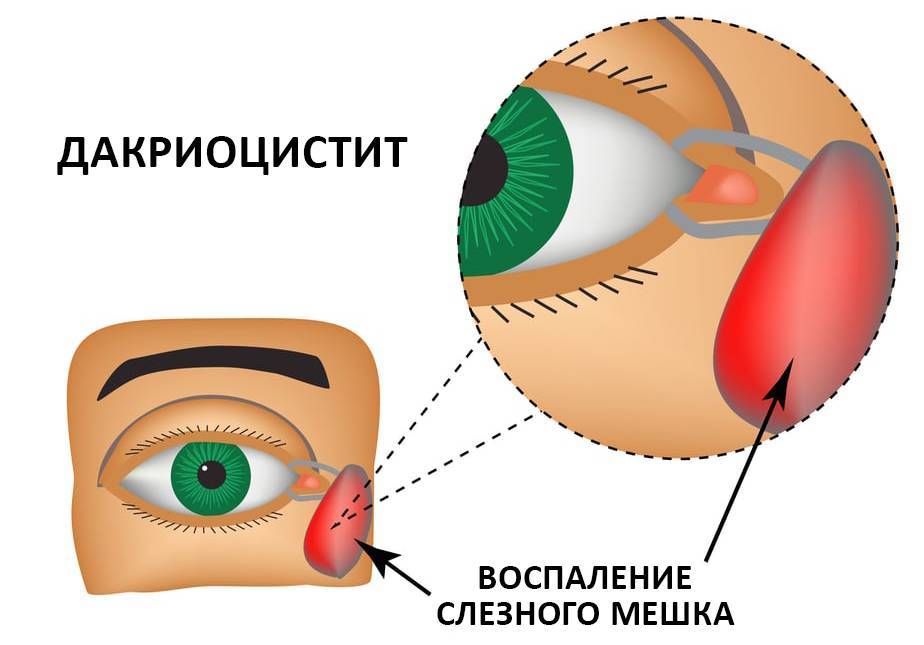
Дакриоцистит у новорождённых. Лечение
Лечебные мероприятия направлены на восстановление проходимости носослёзного канала, снятие признаков воспаления слёзного мешка, а также санацию (промывание) слёзоотводящих путей.
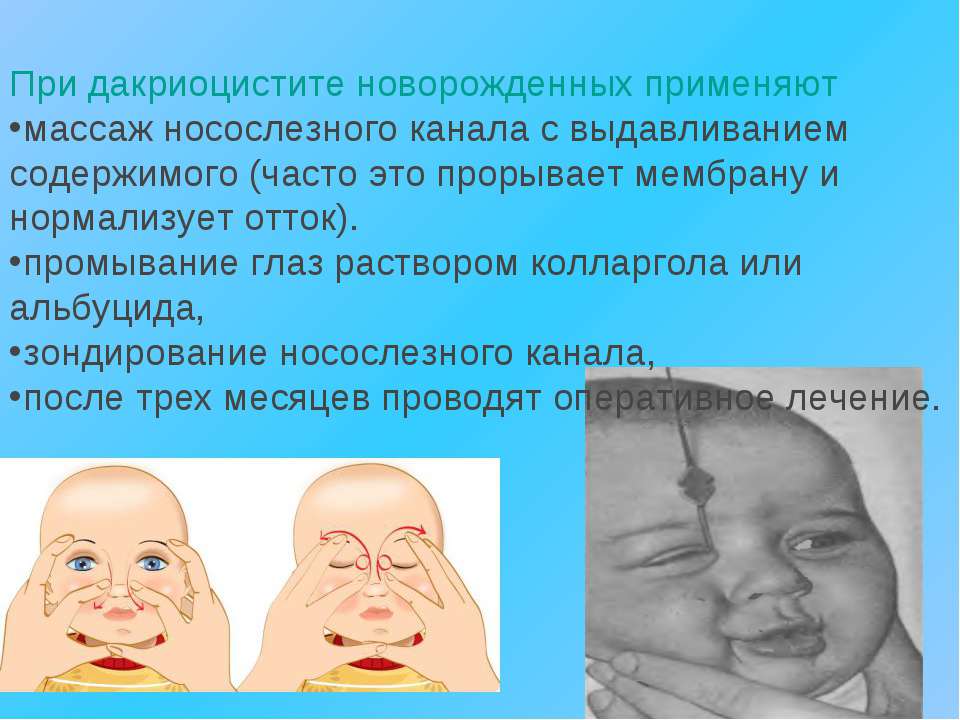
Лечение начинают с массажа слёзного мешка, который позволяет удалить эмбриональную плёнку или желатинообразную пробку, перекрывающую слёзно-носовой проток. Мать больного ребёнка обучают технике, так как её проведение необходимо 5 – 6 раз в день. Согласно наблюдениям, регулярный и правильный массаж приводит к полному выздоровлению примерно 30% детей в возрасте до двух месяцев.
Проводить массаж при дакриоцистите новорождённым можно в домашних условиях. Делают его следующим образом.
- Для начала нужно обрезать ногти и вымыть руки, чтобы избежать травмирования глаза и занесения инфекции.
- Промыть глаз подготовленным фурацилиновым раствором (от внешнего края к внутреннему) и протереть гной стерильным кусочком ваты.
- На внутренний уголок глаза надавливать подушечкой указательного пальца.
- Сдавливать слёзный мешок осторожными толчкообразными движениями, чтобы вышли слеза и гной.
- Затем в поражённый глаз капают фурацилиновый раствор и чистым ватным диском вытирают отделяемое.
- Давящие вибрирующие движения по слёзному мешку проводят по основанию крыла носа от внутреннего края сверху вниз, при этом давление прорывает неразорвавшуюся плёнку.
- Очищающие и сдавливающие движения во время массажа повторяют 4 – 5 раз, после чего обязательно закапывают противомикробные глазные капли. Если не делать массаж, а применять лишь капли при дакриоцистите новорождённых, лечение не даст никакого результата.
Некоторые специалисты не приветствуют назначение капель при таком заболевании, как дакриоцистит. Комаровский Е.О. относится к их числу.
Хорошо, если младенец во время массажа будет плакать. В таком случае мышцы напрягаются, что способствует отделению плёнки. Гной вытирать следует осмотрительно, избегая попадания его на здоровый глаз или в ухо.
Массаж глаз является довольно болезненным мероприятием. Чем взрослее ребёнок, тем больнее ему будет, поскольку плёнка со временем становится прочнее, и лечить дакриоцистит таким способом гораздо сложнее. Если же техника массажа проводится правильно, то зондирования слёзного канала можно избежать.
При неэффективности малоинвазивных офтальмологических процедур, детям в возрасте 5 – 7 лет показано хирургическое лечение: интубация слёзных путей или так называемая дакриоцисториностомия – радикальная операция, которая предполагает восстановление сообщения слёзного мешка с носовой полостью. При сформировавшейся флегмоне или абсцессе производится вскрытие гнойника, а также назначается антибиотикотерапия.
Противопоказания
Воздействие на зрительные органы запрещается выполнять, если у ребенка есть гнойное воспаление, закупорка слезных мешков. Данные патологии присутствуют лишь при запущенной степени дакриоцистита либо при неправильной схеме лечения.
Массаж нельзя начинать ранее 14-х суток со дня рождения малыша. У большинства деток желатинозная пробка самостоятельно рассасывается и воспаление проходит. Если ко 2 неделе улучшение не произошло, прописывают лекарства и назначают массаж.
К другим противопоказаниям относят:
- грипп;
- повышенное внутричерепное или внутриглазное давление;
- повышенная температура тела;
- абсцесс;
- свищ;
- водянка слезного мешка;
- флегмона слезного мешка;
- врожденное косоглазие;
- конъюнктивит.
Если данных противопоказаний нет, заболевание хорошо поддается лечению без госпитализации.
Лечение
Чем быстрее начать лечение – тем благоприятнее прогнозы.
Избавиться от дакриоцистита проще всего при комплексном подходе, который предполагает медикаментозную терапию, а также массажные процедуры и регулярные промывания.
Массаж при дакриоцистите у новорожденных
Техника массажа достаточно простая, и педиатры при постановке диагноза «дакриоцистит» обучают этим нехитрым манипуляциям родителей всего за несколько минут.
Достаточно установить указательный палец на внутренний уголок глаза ребенка, и нажав на нее, провести пальцем к внешнему уголку, параллельно совершая такие же несильные периодичные нажатия (движение выполняется по нижней части глаза, по нижнему веку и ведет к носу).
По мере приближения к внутреннему уголку движения должны быть менее интенсивными.
Стоит отметить! Повторить такую процедуру необходимо как минимум пять раз за один подход, подходов за один день можно сделать три-четыре.
На видео вы увидите как правильно делать массаж глаз грудничку при дакриоцистите:
Капли и медикаментозное лечение
Перед применением назначаемых специалистом медикаментозных препаратов ребенку необходимо промыть область конъюнктивы.
Для новорожденных лучше всего использовать фурацилиновый раствор или отвар ромашки.
В растворе смачивают марлю или ватный диск и аккуратно проводят вдоль разреза глаз, устраняя уже выделившийся гной.
Из медикаментовназначают антибиотики.
Но их вид напрямую зависит от выявленного возбудителя, так как разные микроорганизмы по-разному реагируют на такие препараты.
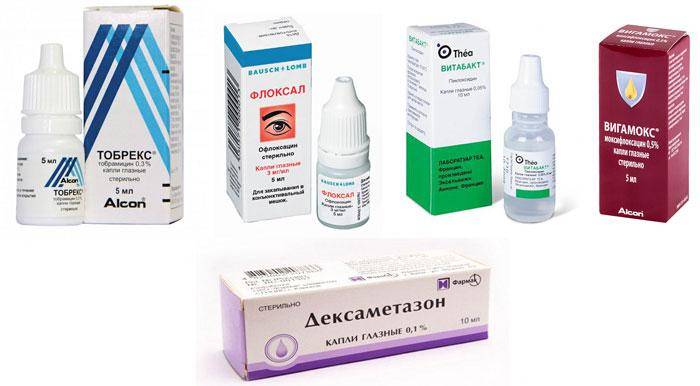
Учитывая, что в основном при дакриоцистите в слезных канальцах развиваются стрептококки, стафилококки и синегнойная палочка, в данном случае лучше всего подойдут вигамокс или тобрекс.
Возможно назначение препарата в виде капель альбуцида, но его применяют в крайнем случае, так как он может вызывать жжение и вдобавок кристаллизоваться на выходах каналов, а это может только затруднить отток жидкости.
Хорошо подойдет новорожденным препарат витабакт, который не взаимодействует с другими средствами и может использоваться для комплексного лечения.
Главное – помнить, что при использовании нескольких лекарств интервал между их введением должен составлять как минимум 15 минут.
Помните! Массаж и офтальмологические медикаментозные средства не всегда дают результат, и если спустя максимум неделю никакого эффекта не видно – новорожденным выполняют зондирование слезных путей.
В этом случае неустраненная пленка разрывается с помощью специального зонда, им же выполняется прочистка слезных канальцев.
Чаще всего достаточно однократного выполнения этой процедуры, но иногда необходим повторный сеанс (крайне редко процедуру требуется повторить многократно).
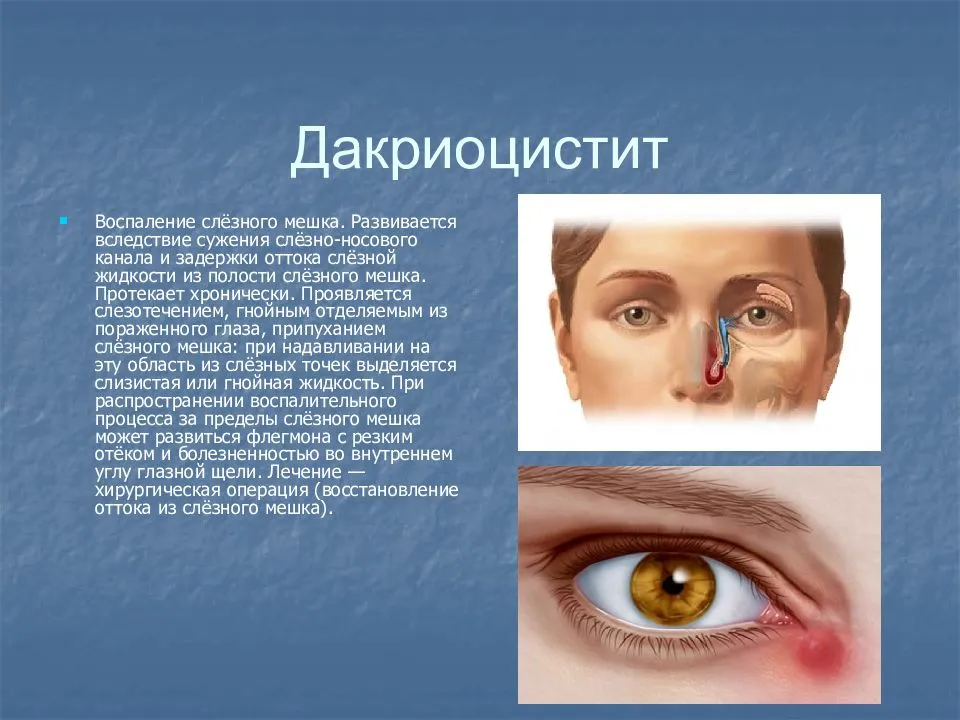
Симптомы болезни
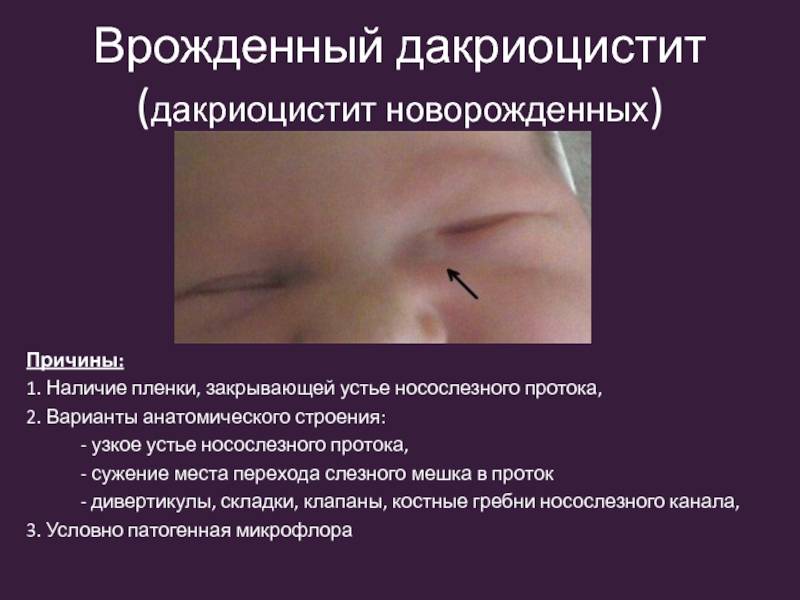
Как диагностировать дакриоцистит? Симптомы дакриоцистита можно увидеть не ранее, чем новорожденному исполнится 2-3 недели с момента рождения (О нормах развития новорожденного в 1 месяц, читайте в статье: Что должен уметь ребенок в 1 месяц?>>>). Обычно именно в это время у большинства детей открывается слезный канал, по которому проходят слезы, а у детей с дакриоциститом начинает образовываться набухание кожи под глазом (как правило, поражен один глаз, реже – два).
Проявление болезни часто похоже на проявления конъюнктивита (Актуальная статья: Конъюнктивит у новорожденных>>>) , однако дакриоцистит имеет свои особенности:
- Главный признак воспаления – постоянное слезотечение, из-за которого глаз или глаза долго остаются влажными;
- Кроме того, могут появляться выделения из слезного канала пораженного глаза, чаще всего они имеют желтоватый или желтовато-бурый оттенок. Из-за этих выделений ресницы новорожденного могут быть «склеенными», особенно после сна. Читайте важную статью: Гноится глазик у новорожденного>>>
- В результате воспаления происходит покраснение век и их отек. Чем более запущен дакриоцистит, тем больше отек;
- Кроме того, когда дакриоцистит запущен, может появляться гной, а также болезненные ощущения, если слегка надавить на боковую часть носа.
Иногда родители пробуют «лечить глазки» своему новорожденному ребенку с помощью капель, содержащих антибиотики, однако они либо не помогают вовсе, либо помогают лишь избавиться от сопутствующей инфекции и не снимают всех симптомов. (Читайте статью: Глазные капли для новорожденных>>>
Чтобы не навредить своему новорожденному малышу, нельзя заниматься самолечением и назначать лечение самостоятельно, а нужно как можно быстрее обратиться к педиатру, который предпримет все необходимые действия для диагностирования и лечения заболевания.
Дакриоцистит новорожденных – Симптомы
Отмечают характерные признаки дакриоцистита новорожденных:
- Гнойное отделяемое из одного или обоих глаз
- Процесс чаще односторонний
- Слезотечение
- Слезостояние
- Гиперемия ( покраснение) конъюнктивы
- Пробка или пленочка в носослезном канале может самостоятельно рассасываться ко второй неделе жизни новорожденного и симптомы исчезают
- Припухание в области слезного мешка (у внутреннего угла глаза)
- Болезненность в области слезного мешка
- При надавливании на слезный мешок происходит выделение слизисто-гнойного содержимого из слезных точек
- Повышение температуры тела ребенка, беспокойство
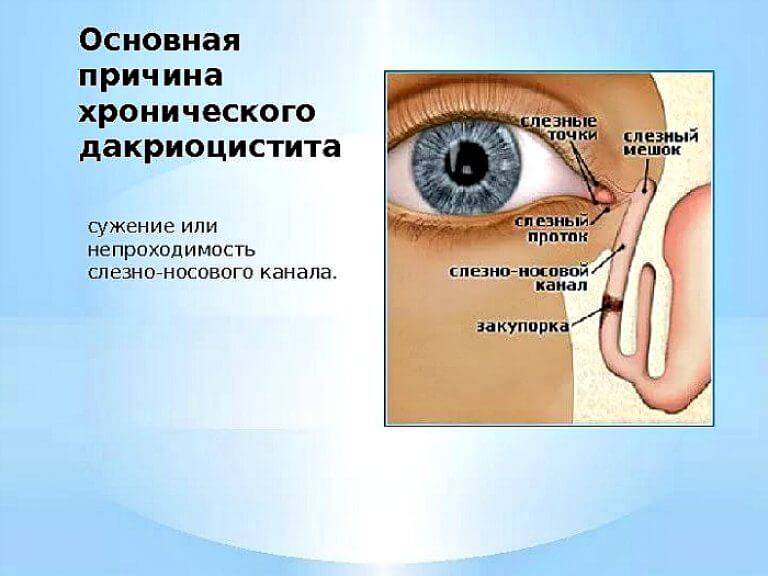
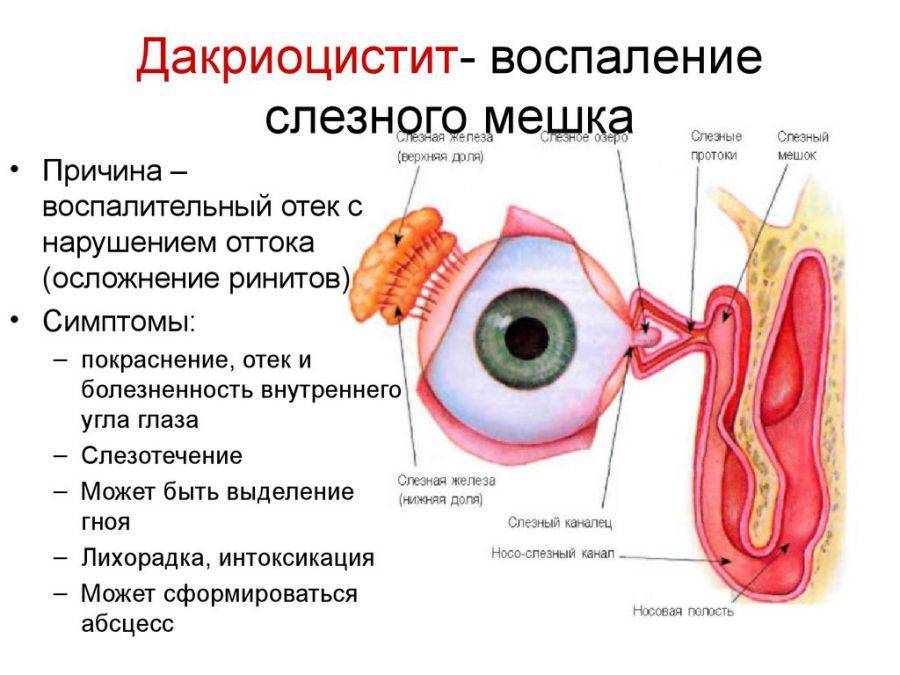
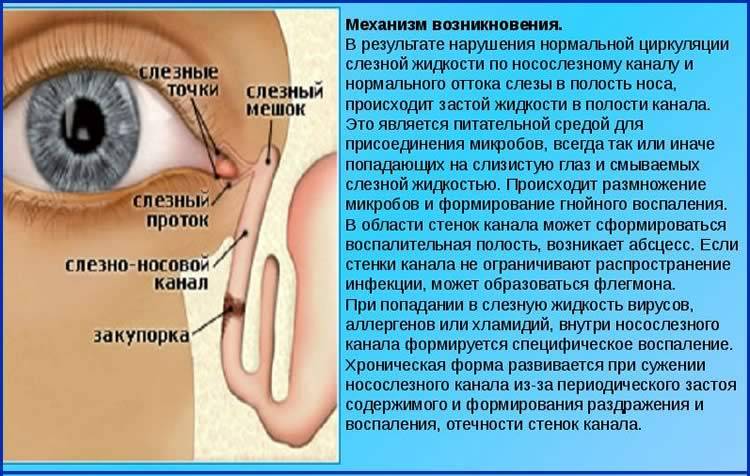
Причины возникновения дакриоцистита у новорождённых
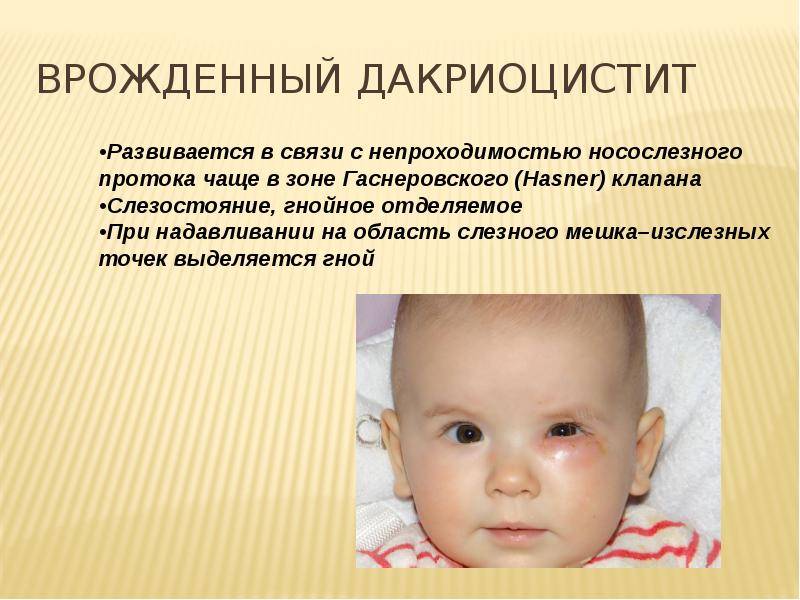
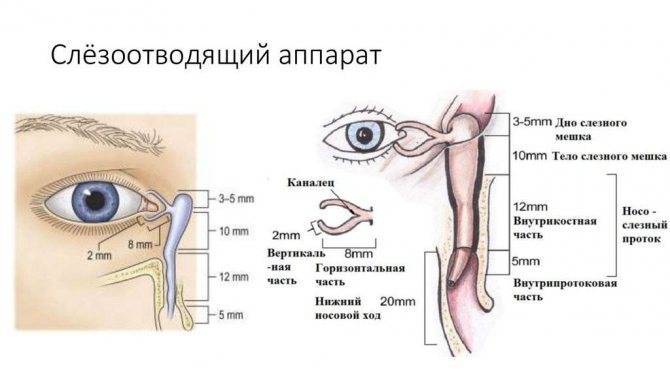
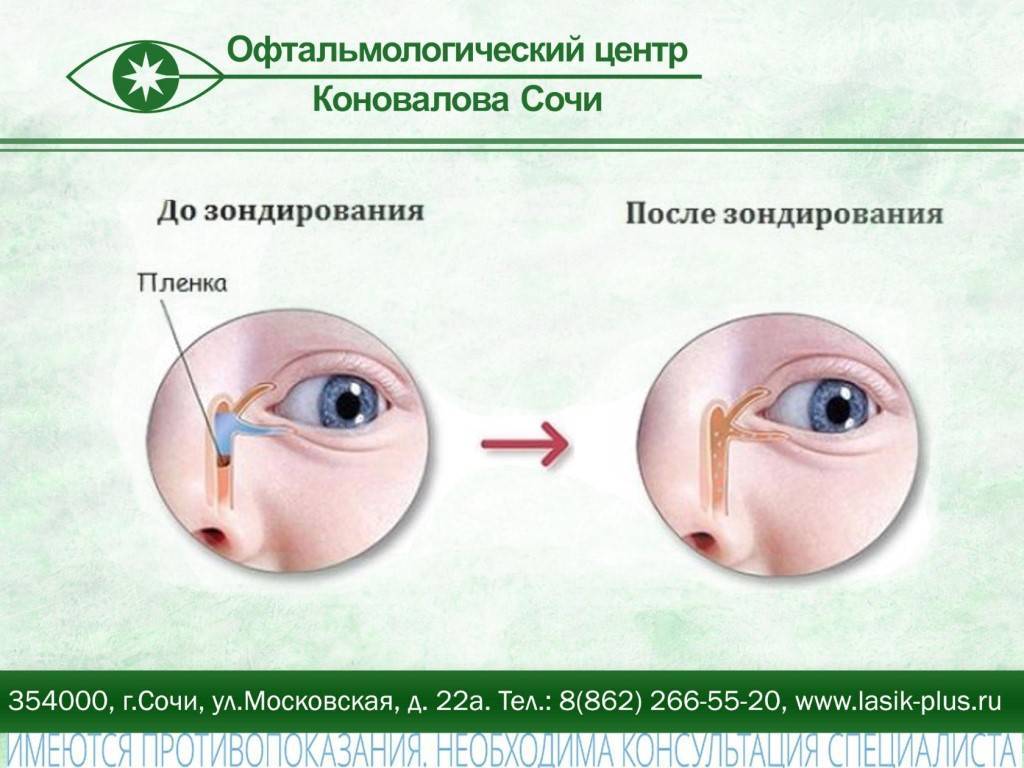
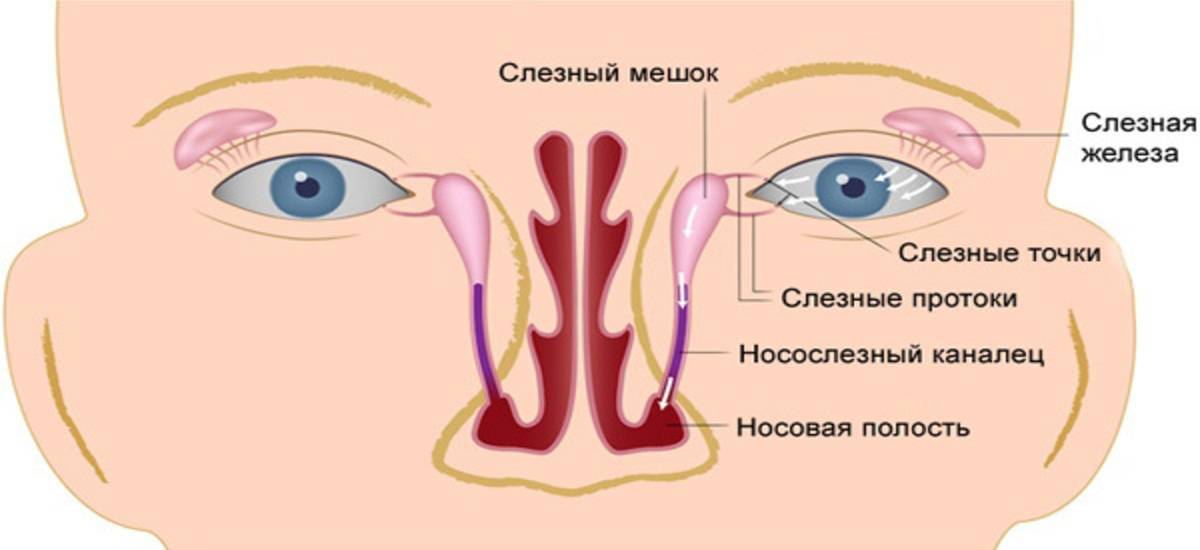
К развитию у новорождённых воспаления слёзного мешка предрасполагают анатомо-функциональные особенности слёзоотводящих путей. В большинстве случаев дакриоцистит возникает по причине врождённой непроходимости носослёзного канала, вызванной наличием в его просвете желатинозной пробки или рудиментарной эмбриональной мембраны, которая не рассосалась к рождению.
Носослёзный канал в норме закрыт у плода до восьмого месяца внутриутробного развития. На момент рождения приблизительно у 35% новорождённых детей он закрыт эмбриональной мембраной, а у 10% диагностируется непроходимость слёзных путей той или иной степени. Чаще всего она восстанавливается самостоятельно в первые недели жизни посредством разрыва плёнки или выхождения пробки. В тех случаях, когда этого не происходит, скапливающееся в слёзном мешке содержимое (эпителиальные клетки, слизь) становится благоприятной средой для развития инфекции, то есть развивается дакриоцистит.
Кроме того, проходимость слёзоотводящих путей у новорождённых детей может нарушаться в результате родовой травмы или врождённой патологии: сужения носослёзного канала, складок и дивертикулов слёзного мешка, аномально узкого или извитого выхода протока в носовую полость и др. Развитию дакриоцистита также способствуют аномалии полости носа, искривление носовой перегородки, узкие носовые ходы, риниты. Иногда он развивается на фоне водянки слёзного мешка.
Непосредственными инфекционными агентами при данном заболевании могут выступать стрептококки, стафилококки, синегнойная палочка, реже – хламидии или гонококки.
Если у ребёнка есть искривление носовой перегородки вследствие перелома или имеются полипы в носу, то риск развития у него дакриоцистита существенно возрастает.
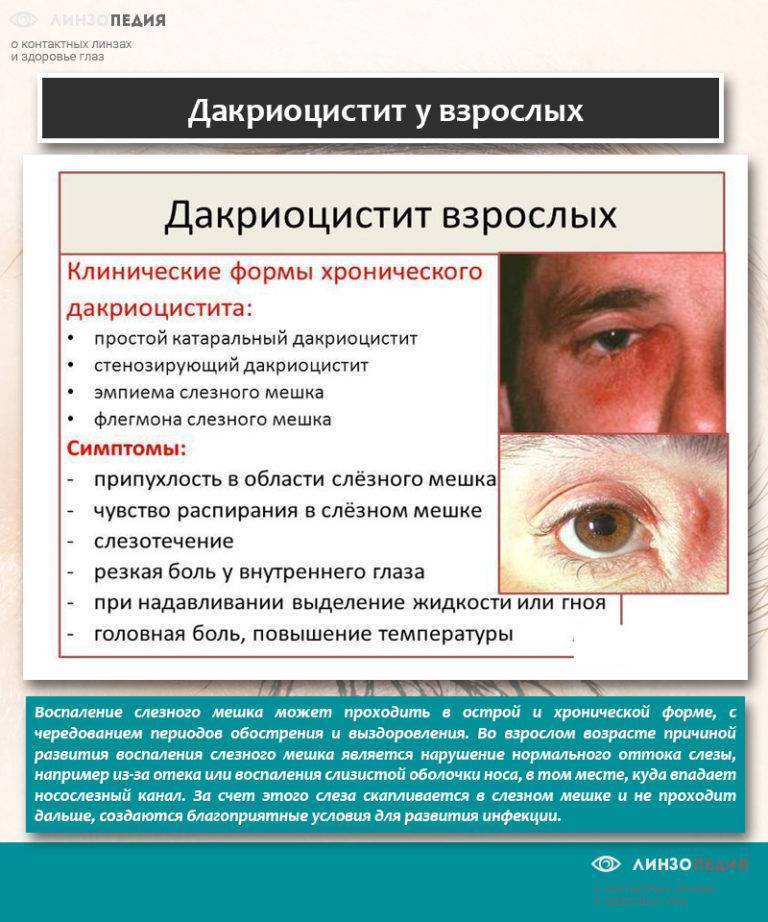
Причины дакриоцистита
В основе патогенеза дакриоцистита любой формы лежит непроходимость носослезного канала. В случае дакриоцистита новорожденных это может быть связано с врожденной аномалией слезоотводящих путей (истинной атрезией носослезного канала), нерассосавшейся на момент рождения желатинозной пробкой или наличием плотной эпителиальной мембраны в дистальном отделе носослезного канала.
У взрослых приводящий к дакриоциститу стеноз или облитерация носослезного канала может возникать в результате отека окружающих тканей при ОРВИ, хроническом рините, синусите, полипах полости носа, аденоидах, переломах костей носа и орбиты, повреждениях слезных точек и канальцев в результате ранения век и др. причин.
Застой слезной жидкости приводит к потере ее антибактериальной активности, что сопровождается размножением в слезном мешке патогенных микроорганизмов (чаще стафилококков, пневмококков, стрептококков, вирусов, реже – туберкулезной палочки, хламидий и другой специфической флоры). Стенки слезного мешка постепенно растягиваются, в них развивается острый или вялотекущий воспалительный процесс – дакриоцистит. Секрет слезного мешка теряет свою абактериальность и прозрачность и превращается в слизисто-гнойный.
Предрасполагающими факторами к развитию дакриоцистита служат сахарный диабет, снижение иммунитета, профессиональные вредности, резкие перепады температур.
Что делать если поставили диагноз дакриоцистит новорожденных?
Если окулист ставит диагноз дакриоцистит новорожденных, то есть 2 пути.
Путь № 1. Выжидательный. Если учесть, что 95% случаев дакриоцистита новорожденных проходит самостоятельно к возрасту 1 года, то правильной тактикой будет – ждать. Ну и плюс, конечно, массаж слезного мешка нисходящий. О массаже расскажу чуть позже.
Путь № 2. Редкий-оперативный. При тяжелых случаях дакриоцистита новорожденных показана операция (зондирование протока). Однако показания к зондированию бывают нечасто (на много реже, чем на самом деле делают операций). Показанием к зондированию слезного протока могут быть: острое воспаление слезного мешка, распространение воспаления на соседние ткани, обильное гнойное отделяемое из глаза.
В России очень распространена практика, когда зондирование делают не дожидаясь возраста 1 года. Это обусловлено тем, что в России зондирование делают без наркоза и поэтому не дожидаются возраста 1 года, а делают многим детям в возрасте 6-7 месяцев. В Европе же придерживаются тактики выжидательной и по их данным дакриоцистит новорожденных проходит самостоятельно к возрасту 1 года. А если в зондировании есть необходимость, то его делают ребенку старше 1 года под наркозом.
Поэтому давайте подробнее рассмотрим все таки обоснованно-верную в большинстве случаев тактику выжидания.
И так, если вашему ребенку поставили диагноз дакриоцистит новорожденных и сказали идти на операцию – не торопитесь!
Что нужно делать при дакриоцистите новорожденных?
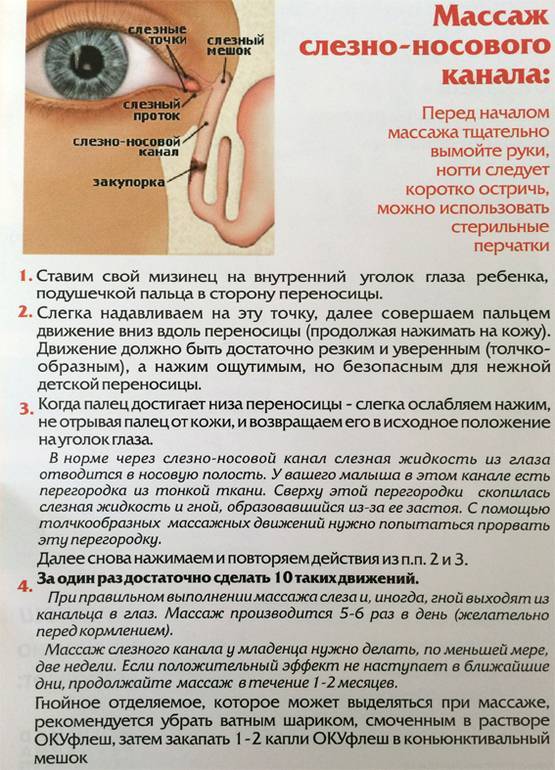
Первое что вам нужно делать – удалять гной из газа. Если глазки новорожденного гноятся не сильно, то удаляйте гной просто ваточкой. Промывать глазик можно обычной кипяченой водой. Если гнойного отделяемого много – капать в глаз левомицетиновые капли.
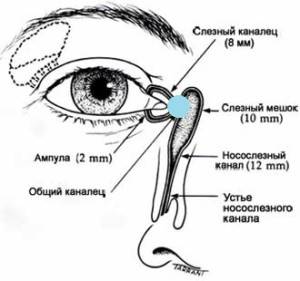 Далее – массаж. Массаж при дакриоцистите новорожденных проводят строго нисходящий. То есть сверху вниз толчкообразными движениями. Это должен быть именно массаж, а не поглаживание (поглаживание не поможет – только упустите время). Массажировать нужно в области схождения двух канальцев, чтобы заблокировать выход через слезные точки. Указательный палец ставим в область помеченную голубой точкой (см. рисунок) и делаем толчкообразный массаж сверху вниз (чтобы пробить мембрану). Ежедневный массаж по 10 массажных движений 4 раза в день в сочетании его с гигиеной век – дает очень высокую степень самостоятельного излечения дакриоцистита у новорожденных к возрасту 6 месяцев (и тем более к возрасту 1 года)
Далее – массаж. Массаж при дакриоцистите новорожденных проводят строго нисходящий. То есть сверху вниз толчкообразными движениями. Это должен быть именно массаж, а не поглаживание (поглаживание не поможет – только упустите время). Массажировать нужно в области схождения двух канальцев, чтобы заблокировать выход через слезные точки. Указательный палец ставим в область помеченную голубой точкой (см. рисунок) и делаем толчкообразный массаж сверху вниз (чтобы пробить мембрану). Ежедневный массаж по 10 массажных движений 4 раза в день в сочетании его с гигиеной век – дает очень высокую степень самостоятельного излечения дакриоцистита у новорожденных к возрасту 6 месяцев (и тем более к возрасту 1 года)
Единственное что нужно обязательно – не забывать и не лениться.
Выбор пути решения в любом случае за Вами.
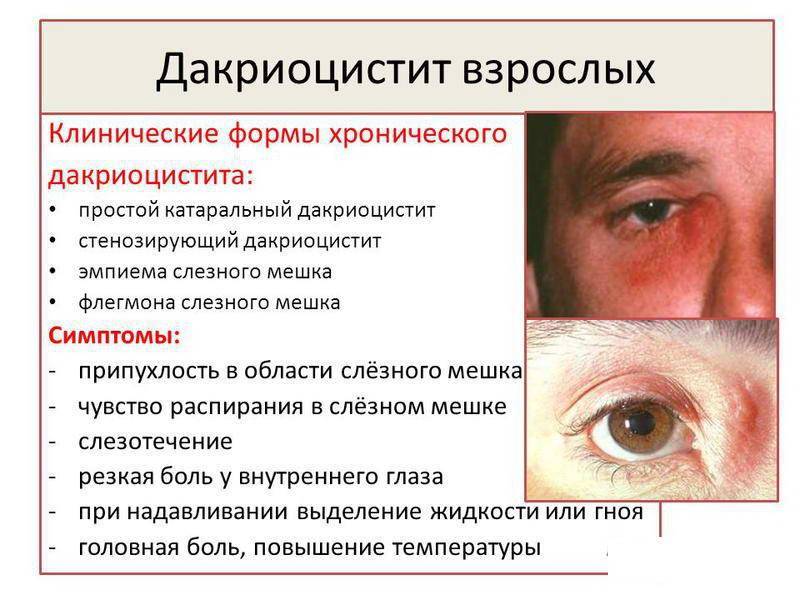
Лечение острой формы дакриоцистита
Если возник острый дакриоцистит у взрослых, лечение его должно проходить стационарно. Проводится системная витаминотерапия, УВЧ-терапия, а на область слезного мешка накладывают сухое тепло. При образовании гноя необходимо вскрыть абсцесс, после чего рану промывают антисептиками. Это может быть перекись водорода, раствор диоксидина, фурацилина.

В конъюнктивальный мешок врач закапывает антибактериальные капли или закладывает противомикробные мази. Одновременно с этим осуществляют системную антибактериальную терапию препаратами, имеющими широкий спектр действия (пенициллины, цефалоспорины, аминогликозиды).
Что такое дакриоцисториностомия?
К сведению! В ходе выполнения дакриоцисториностомии формируется новый путь оттока слезной жидкости, которая в нормальном состоянии без затруднений выводится в носовую полость.
Если естественные каналы закупориваются в результате развития дакриоцистита или при других патологиях – требуется создание нового канала.
Традиционно такая процедура проводится хирургическим путем, когда выполняется разрез от внутреннего уголка глаза в сторону носовой полости.
Но после такого вмешательства на коже остается рубец и возникает риск образования спаек в месте операции.
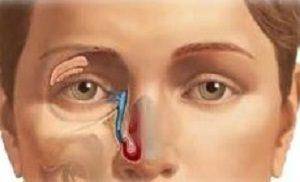 К тому же при таком методе во вновь сформированную полость вставляется трубка, по которой в первые дни будет осуществляться отток жидкости.
К тому же при таком методе во вновь сформированную полость вставляется трубка, по которой в первые дни будет осуществляться отток жидкости.
А такие инородные объекты всегда представляют потенциальную угрозу для организма (такие объекты могут отторгаться или нарушать целостность структуры тканей).
Операция выполняется только взрослым пациентам под общей или местной анестезией (на усмотрение врача) при отсутствии на момент проведения процедуры инфекционных офтальмологических или ЛОР-заболеваний.
Если таковые выявляются – их необходимо вылечить до проведения дакриоцисториностомии.
Имейте в виду! В некоторых случаях возможно развитие осложнений операции в виде:
- смещения пластиковой трубки, используемой для формирования нового протока;
- развитие вторичной инфекции;
- носовые кровотечения.
Внедренная трубка извлекается спустя полтора-два месяца. До этого момента пациент несколько раз должен будет посетить врача для контрольных осмотров.
Лечение
Терапия состояния пациента проводится в несколько этапов. При подготовке ребенка рекомендуется применять системную витаминотерапию, направленную на повышение метаболизма и регенерацию поврежденных тканей.
Врачу важно не только устранить закупорку слезного канала, но и предупредить развитие инфекции. Если она будет долгое время концентрироваться в слезном мешке, у ребенка образуется абсцесс
Доступ медикаментозных средств к нагноению будет затруднен. Впоследствии абсцесс разорвется, вызвав бактериальное заражение жировой ткани вокруг глаз. Состояние опасно проникновением бактерий в кровь, что образует сепсис (инфекционное заражение крови).
Физиотерапия
Применяют массаж области слезного канала, который проводится легкими движениями от области бровей к крыльям носа, а затем обратном направлении.
Также используются небольшие электрические разряды от аппарата, которые способствуют притоку крови, ускорению метаболизма и регенерации поврежденных тканей.
Медикаментозные средства
Они применяются в случае, если развивается сильный воспалительный процесс, связанный с бактериальной инфекцией. Для этого применяют следующие препараты:
- антисептические растворы в глаза (Фурацилин, Альбуцид);
- антибактериальные препараты в виде капель (Ципролет, Тобрекс, Вигамокс, Цефтриаксон);
- противомикробные мази (Эритромициновая или Тетрациклиновая мазь).
Для новорожденных не рекомендуется применение системной антибиотикотерапии, это ухудшит его состояние, вызовет побочные эффекты для его внутренних органов. После купирования инфекционного процесса можно прибегать к дальнейшим методикам.
Промывание носослезного канала
Применяются растворы антибиотиков и антисептиков. Процедура проводится только под местной анестезией. Жидкость вливается в слезный канал, который был предварительно расширен зондом. Если полной закупорки нет, жидкость должна вытекать из носа. Если же есть полная закупорка, она вытекает из слезной точки.
Зондирование слезного канала
Зондирование проводится с целью обнаружения закупорки или сужения слезного канала, а также для терапии этих состояний. Методика проводится только под местной анестезией. Первоначально необходимо расширить слезный проток с помощью зонда. Затем используют другой зонд для прохождения всего канала.
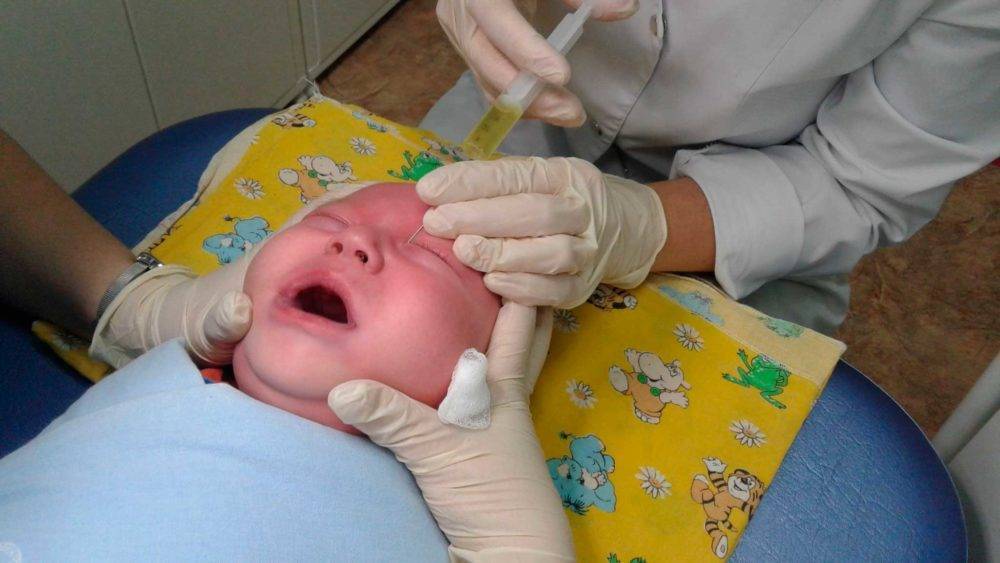 Если у младенца была слизистая пробка или какое-либо сращение, они прорываются. В результате образуется в целостный канал.
Если у младенца была слизистая пробка или какое-либо сращение, они прорываются. В результате образуется в целостный канал.
Хирургическое лечение
Метод применяется при отсутствии эффекта от консервативных методов, а также при полном сращении пространства между слезным и носовым каналом. Новорожденному ставят анастомоз между двумя этими образованиями, который восстанавливает дренаж жидкости. В последнее время вместо анастомоза ставят баллон, который раздуваются по необходимости, чтобы просвет канала расширился.
Диагностика
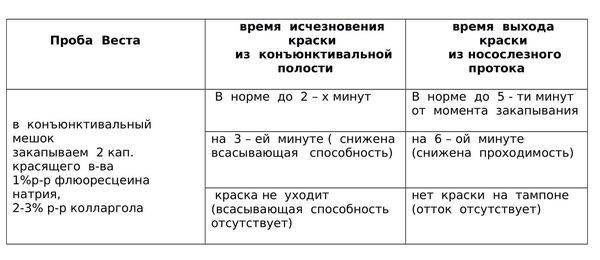
Чтобы точно диагностировать дакриоцистит, врачи прибегают к нескольким способам:
- Дакриосцинтиграфия;
- Проба Веста;
- Зондирование;
- Тест с применением флюоресцентного красителя;
- Тест для выявления микроорганизмов и их чувствительности к антибиотикам.
- Самым современным способом диагностирования считается дакриосцинтиграфия. Во время этой процедуры врач закапывает в глаз новорожденного контрастное вещество, после чего проводят магнитно-резонансную томографию, рентгенологическое исследование или компьютерную томографию, которые покажут, имеется ли у новорожденного закупорка слезных каналов;
- Проба Веста достаточно проста и потребуется всего 10 минут на установление наличия непроходимости. Врач закапывает в глаза новорожденному раствор колларгола или флюоресцеина, а в нос ребенку вставляет тампон из ваты. После этой процедуры в течение 10 минут необходимо подождать и пронаблюдать, когда произойдет окрашивание тампона. Если после 10 минут тампон не окрасился – родителям можно быть спокойными, воспаления и закупорки нет;
- Зондирование – наиболее неприятная для новорожденного процедура, поскольку она выполняется с помощью металлического провода, который проводят через весь слезный канал ребенка с целью определить, где именно произошла его закупорка. Однако у этого метода есть и преимущество – возможность провести лечение во время диагностирования. Зондирование проводят только под местной анестезией;
- Нередко прибегают и к тесту с применением флюоресцентного красителя. Во время него в глаза новорожденному закапывают по капле специального раствора, а через 15 минут врач, используя специальный синий свет, осматривает конъюнктиву новорожденного. Если краска по-прежнему видна, значит, есть проблемы с дренажной системой глаза;
- Тест с целью выявить микроорганизмы, вызывающие дакриоцистит, и их чувствительность к антибиотикам, проводят с помощью посева из слезного канала. Для этого используют выделения и гной. Благодаря этому тесту врач может назначить максимально эффективное лечение, которое быстро уберет воспалительный процесс.
Лечение
Дакриоцистит опасен для пациента своими осложнениями. Он проходит самостоятельно крайне редко, только у новорожденных детей. Поэтому следует обращаться к врачу уже при первых признаках заболевания, чтобы избежать присоединения инфекции и усугубления состояния.
Лечение острого дакриоцистита
При острой воспалительной реакции лечение комплексное, осуществляется в условиях стационара больницы. Оно включает применение антибиотиков, физиотерапию. В случае абсцедирования требуется операция. После перехода в хроническую форму дакриоцистит лечат хирургически.
Медикаментозная терапия
В стадии бурного воспалительного процесса назначают антибиотики как в уколах внутримышечно или таблетка, так и в форме капель. Закапывания производят 3-4 раза в день, используя следующие антибактериальные препараты:
- тобрамицин (Тобрекс);
- ципрофлоксацин (Ципролет);
- левофлоксацин (Сигницеф);
- азитромицин (Сумамед, Азидроп);
- гентамицин;
- хлорамфеникол (Левомицетин);
- офлоксацин (Флоксал).
Для промывания применяют антисептики:
- Мирамистин;
- Окомистин;
- Бактавит;
- Витабакт.
За веко закладывают и смазывают саму припухлость антибактериальными мазями:
- эритромициновая;
- тетрациклиновая (Тетрациклин);
- офлоксацин (Флоксал).
Пациентам при выраженных признаках общей интоксикации назначаются также жаропонижающие, болеутоляющие и противоаллергические препараты. Для ускорения выздоровления применяют витамины, иммуномодуляторы.
Физиотерапевтические методы
Местно применяют сухое тепло, УВЧ-терапию, переменное магнитное поле. Любые тепловые процедуры должны назначаться только врачом, который точно определит начальную стадию заболевания. В противном случае нагревание может спровоцировать размножение бактерий и развитие осложнений.
Хирургическое лечение
При сформировавшемся абсцессе его вскрывают в участке наиболее истончившейся кожи. После очистки полости слезного мешка от гноя и слизи ее промывают антисептическим раствором, в месте прокола на сутки вставляют дренаж и накладывают марлевую повязку. После стихания воспаления во избежание рецидива заболевания проводят операцию по формированию нового пути оттока слезы – дакриоцисториностомию, как при хронической форме дакриоцистита.
Лечение хронического дакриоцистита
Массаж и зондирование слезных путей обычно применяют при врожденной форме дакриоцистита, у детей младше 3 лет. При дакриоцистите у взрослых выполняется операция – дакриоцисториностомия.
Массаж при дакриоцистите
Механическое воздействие такого рода противопоказано при отсутствии обратного оттока слезы через слезные точки и переходе воспаления на окружающие слезный мешок ткани (флегмоне), а также водянке. У малышей выполнения этой процедуры бывает достаточно, чтобы избавиться от врожденной мембраны, препятствующей оттоку слезы в носовую полость. У взрослых массаж лишь помогает опорожнить слезный мешок от скопившегося внутри гноя и слизи.
Техника выполнения:
1. Указательный палец располагается в точке, где пересекаются протоки, перед вхождением в слезный мешок. Такая расстановка препятствует обратному оттоку слезных секретов. Массировать слезный мешок следует сверху вниз, для блокировки оттока.
2. Аккуратно ватным тампоном следует удалить гнойные выделения, глаз промыть антисептиком, протереть стерильной салфеткой, закапать антибактериальные капли.
Массаж при дакриоцистите рекомендуют проводить 6-7 раз в день, продолжительностью около 10 минут. Если удастся восстановить проходимость слезного канала (разорвется мембрана, выйдет пробка, препятствующая оттоку слезы), припухлость начнет стремительно уменьшаться, слезостояние и слезотечение прекратятся.
Бужирование и промывание слезно-носового канала
Щадящий метод восстановления проходимости слезно-носового канала. Во время этой процедуры осуществляется физическое устранение засора при помощи специального жесткого зонда, который вводят ретроградно через полость носа или через слезные точки. Если зонд имеет расширяющийся баллон, то операция называется балонная дакриоцистопластика.
Хирургическое лечение
Дакриоцисториностомия преследует цель создания канала между слезным мешком и полостью носа, в обход непроходимого носослезного протока. Какую модификацию оперативного вмешательства выбрать – решает врач:
- наружную;
- эндоскопическую эндоназальную;
- лазерную или
- трансканаликулярную дакриоцисториностомию.
Процедура дакриоцисториностомии проводится в день госпитализации, затем в течение суток пациента наблюдают в клинике, и уже на следующее утро выписывают домой. Повторный осмотр врачом проводится на 5-6 день после выписки.
Возможные осложнения
Лечение дакриоцистита с использованием зонда нельзя затягивать, если попытки справиться без операции не дают результата. Болезнь несет опасность таких осложнений:
- хронические заболевания глаз;
- абсцесс слезного мешка;
- необходимость применения общего наркоза при зондировании у ребенка старше 1 года;
- возникновение флегмоны орбиты глаза;
- распространение инфекции (абсцесс мозга, сепсис).
Не стоит недооценивать этот диагноз, так как последствием нелеченного дакриоцистита может стать потеря зрения, а в тяжелых случаях – летальный исход.
Зондирование делается только по назначению офтальмолога. Провести процедуру можно в больнице в порядке очереди или записаться в медицинский центр и сделать операцию в удобное время. В Москве зондирование слезного канала может стоить от 500 до 7000 руб., средняя цена – 2000 руб. за один глаз.
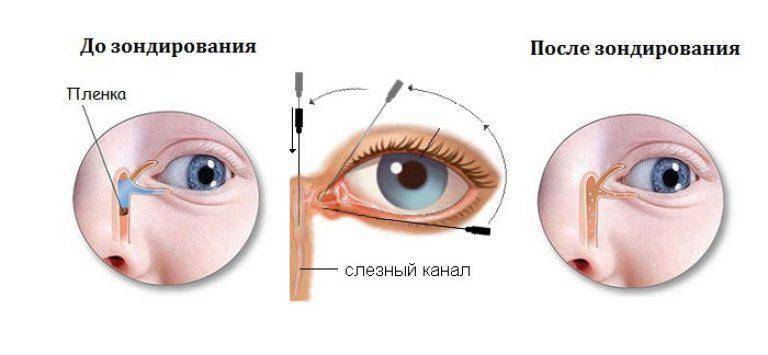
Промывание слезных каналов у младенцев
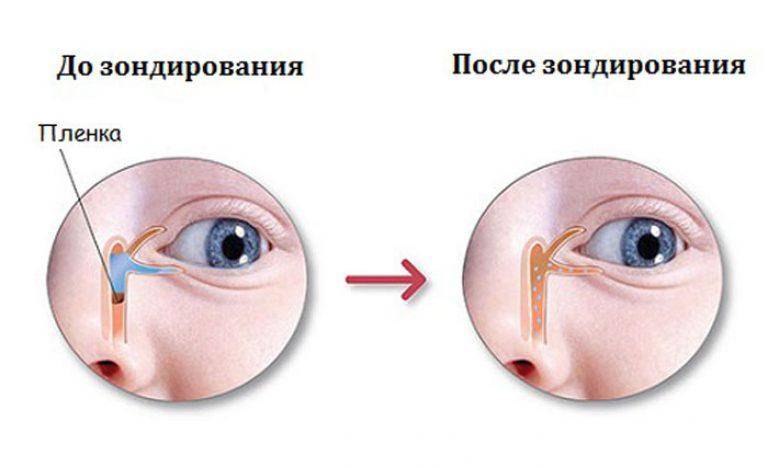
При рождении малыша носослезные каналы у детей перекрыты желатиновой пленкой, которая под воздействием слез должна раствориться в первые две недели жизни ребенка. Однако у 6% новорожденных этого не происходит по причине повышенной прочности пленки или аномального строения каналов и костей черепа, что затрудняет отток слез.
В таких случаях не ранее чем после достижения ребенком двух месяцев, офтальмологи практикуют ряд манипуляций, связанных с удалением пленки с дальнейшим зондированием и промыванием слезно-носового канала. Предварительно обезболив место проведения процедуры, вводят специальный конический инструмент, именуемый зондом Зихеля. Эта манипуляция необходима для изначального расширения канала, в который затем вводится зонд Боумена. Этим инструментом, имеющим заостренные концы, и прокалывается желатиновая пленка.
На последующем этапе осуществляется промывание слезных каналов дезинфицирующим раствором. Для того, чтобы избежать инфицирования слезоотводящей системы, процедура завершается дезинфекцией слезных путей глазными каплями с антибиотиком. Процесс промывания является абсолютно безболезненным и длится не более четверти часа. В течение последующих нескольких дней ребенку следует закапывать глазные капли, тщательно подобранные врачом с учетом возраста пациента, по схеме и в дозировке, предписанной офтальмологом.
Чтобы предотвратить рецидив заболевания и не допустить образования спаек, офтальмологи рекомендуют массировать слезные канальцы ребенка в течение двух недель после удаления пленки. Для этого с помощью указательного пальца следует слегка нажимать на внутренний уголок глаза в течение одной-двух минут.
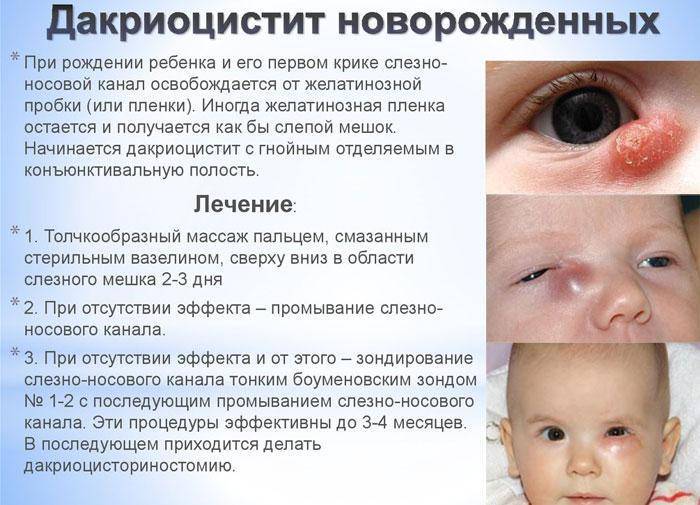
Нередко на восьмом-девятом дне жизни у ребенка развивается дакриоцистит — гнойное воспаление глаз, сопровождающееся покраснением внутреннего угла глаз, слезотечением и выделением гноя из слезной точки при надавливании на слезный мешок. Это заболевание развивается из-за застоя слез, вызванного остатками эмбриональной ткани в носослезном канале, которая препятствует оттоку слез из слезного мешка.
При дакриоцистите новорожденных, офтальмологи практикуют специальный массаж, который направлен на улучшение проходимости слезных путей, и только в случае его неэффективности назначают лечение в виде зондирования и промывания закупоренных слезных каналов.
На первом этапе лечения маме новорожденного рекомендуется проводить массаж слезного мешочка младенца (6 -10 движений вверх и вниз с усилием) после каждого кормления. При правильном выполнении массажа увеличивается количество выходящего гноя.
После массажа необходимо промывать глазное яблоко раствором фурацилина (1 таблетка растворяется в стакане кипятка). Гнойные частички следует удалять, протирая глазную щель смоченными в растворе ватными тампонами движением от виска к носу. Процедура заканчивается закапыванием раствора антибиотика — по 1 капле 0,25% левомицетина не менее 5 раз в сутки.
Эффективность процедуры напрямую зависит от возраста ребенка, чем он младше, тем эффективнее такой массаж. Подобное лечение рекомендуется проводить в течение двух недель и только в случае его неэффективности приступать ко второму этапу, а именно описанному ранее зондированию и промыванию.
Курс лечебных промываний при дакриоцистите у новорожденных в некоторых случаях может затянуться на неделю-две, при этом процедуры проводятся с периодичностью раз в один-два дня.