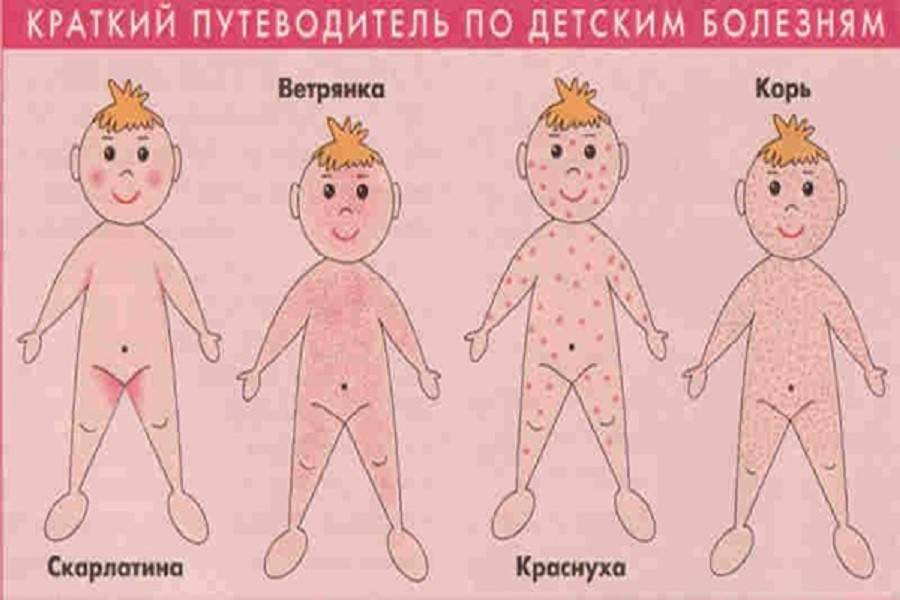
Категории
- Анализы и диагностика(0)
- Беременность и роды(86)
- Бесплодие(3)
- Болезни сосудов(1)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(1)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(1)
- Диетология и грудное вскармливание(49)
- Иммунология(3)
- Инфекционные болезни(1)
- Кардиология(3)
- Кожные болезни(5)
- Косметология(1)
- Красота и здоровье(0)
- Маммология(12)
- Маммология для Пап(1)
- Наркология(4)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(1)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(1)
- Проктология(1)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(4)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(1)
- Эндокринология(0)
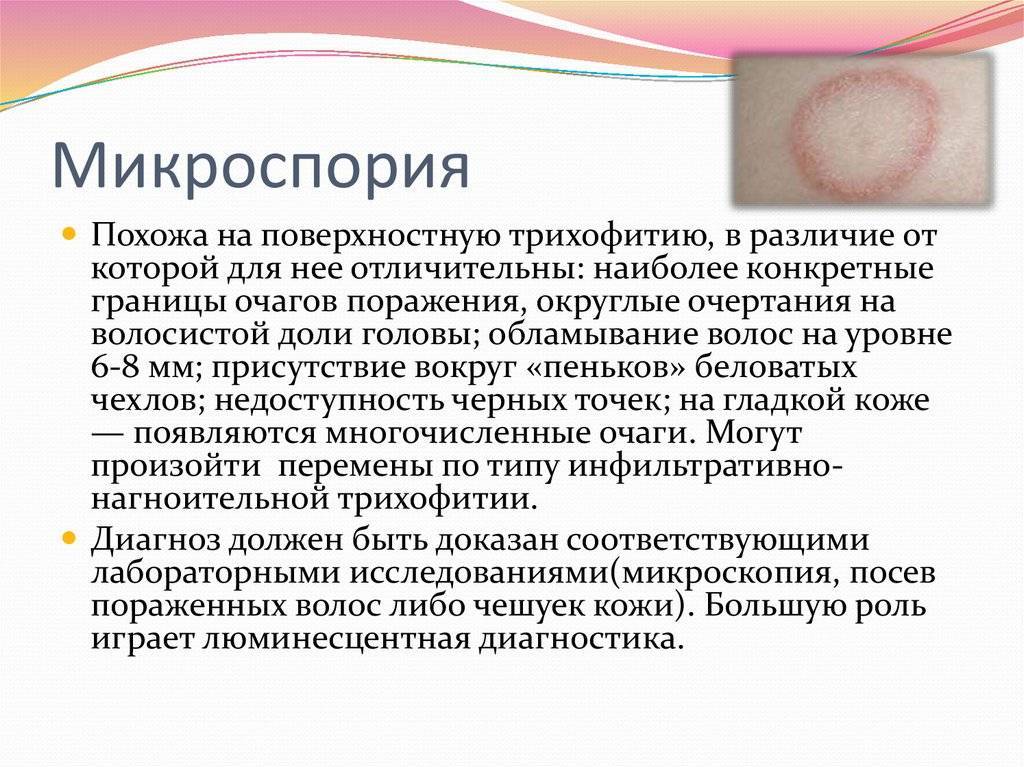
Диагностика микроспории
Клиническая картина и эпизоды контактов с животными в анамнезе дают врачу основания для постановки предварительного диагноза. С целью его подтверждения назначаются следующие диагностические исследования:
- Осмотр при помощи люминесцентного фильтра. Этот метод основан на способности грибов рода Microsporum к флюоресценции при использовании ультрафиолетового излучения. Для этой цели используется приспособление, известное в медицине как лампа Вуда. Эта лампа излучает ультрафиолетовый свет, который при прохождении через затемненный фильтр помогает выявлять патогенные грибки: при исследовании они светятся бледно-желтым или зеленоватым цветом.
- Гистологическое исследование. Производится соскоб участка кожи для микроскопического исследования, что позволяет выявить факт инфицирования и степень воспаления. При этом вид возбудителя микроскопия не определяет.
- Культуральное исследование. Чтобы определить видовую принадлежность возбудителя и его чувствительность к противогрибковым препаратам, производится посев и выращивание грибка на питательной среде. Недостаток культурального метода в том, что для получения достоверного результата приходится ждать не менее недели.
- Дополнительно проводят клинические исследования крови и мочи. При отклонении результатов от нормы анализы повторяют 1 раз в 10 дней. Биохимическое исследование сыворотки крови делают до начала терапевтического курса и спустя 3 недели после его окончания.
Что такое молочница?
О молочнице у женщин, особенно в период беременности, вы наверняка проинформированы. (Подробно об этом можно прочитать в статье: Молочница при беременности>>>) Так вот, молочница у новорожденных практически ничем не отличается от этого же заболевания у взрослых.
Возбудитель один и тот же – грибковые класса Кандида, только место поражения разное. У деток молочница проявляется на языке, небе, щечках и деснах, у женщин же страдают половые органы.
Дрожжеподобные грибковые есть в небольшом количестве в организме каждого человека, новорожденные – не исключение. В малом исчислении они даже полезны, но как только создаются благоприятные условия для их роста, появляется проблема под названием молочница с которой приходится справляться.
Симптомы лишая у детей
Клинические признаки разных видов лишая у детей различаются. При этом есть ряд общих проявлений патологии:
- зуд;
- сыпь в виде светлых и темных пятен на разных участках тела;
- выпадение волос на пораженном участке;
- шелушение и воспаление кожи.
Общее состояние и самочувствие не ухудшаются.
Как выглядит лишай у детей?
В зависимости от разновидности, лишай имеет характерные клинические проявления. Как правило, те или иные зоны тела поражает характерная сыпь:
- спина – розовые разрастающиеся пятна и небольшие светлые рядом с ними;
- грудь – розовые и белые пятна;
- руки – темные и светлые пятна разных форм;
- ноги – пятна разных форм и оттенков.
Лечение стригущего лишая
Мази от стригущего лишая
Серная мазь10-20% . Сера убивает грибки и другие микроорганизмы, подсушивает прыщики и ускоряет заживление. Наносят на участки лишая 1 раз в день. Салициловая мазь. Борется с грибками и снимает воспаление. Участки намазывают мазью и покрывают сверху стерильной салфеткой. Не использовать на коже лица! Серно-дегтярная мазь. Наносят на сам лишай и участки вокруг него
Осторожно втирают в кожу. Активные вещества дезинфицируют и убивают грибки
Если участок лишая отечный, то мазь накладывают под повязку. Ламизил. Крем останавливает рост грибков и уничтожает их. Улучшение наступает на 5 день. Курс лечения 5-6 недель. Микоспор мазь. Разрушает клетки грибов. Наносят тонким слоем и втирают в кожу. Курс лечения 4-6 недель.
Гели против стригущего лишая
- Экзифин 1%. Наносится на пораженные участки 1-2 раза в день и легко втирается в кожу. Длительность лечения не менее 3-4 недель.
- Микогель-КМП. Действует не только на грибки, но и на бактерии. Разрушает клеточную стенку микроорганизмов, вызывая их гибель. Наносят тонким слоем 2 раза в день, не втирают. Курс 3-4 недели.
Растворы для лечения стригущего лишая
- Йодицирин. Препарат на основе йода и глицерина. Способствует быстрому заживлению и отслоению чешуек. Не окрашивает кожу. Салфетку, намоченную препаратом, прикладывают к пораженному месту на 20 минут.
- Вокадин. В его основе содержится йод. Убивает грибки и оказывает бактерицидный эффект. Применять 4-6 недель.
- Нитрофунгин. Эффективный противогрибковый препарат. Наносят с помощью ватного тампона на пораженные участки 2-3 раза в день до полного исчезновения симптомов.
Таблетки для лечения стригущего лишая
Противогрибковые препараты
- Орунгал. Противогрибковый препарат. Останавливает рост гриба-дерматофита и разрушает его оболочку. Принимают по 100мг 1 раз в сутки на протяжении 15 дней.
- Гризеофульвин. Останавливает размножение грибов. Принимают 8 таблеток в сутки во время еды с чайной ложкой растительного масла. Таблетки пьют до первого отрицательного анализа, потом дозу уменьшают.
- Ламизил. Вызывает гибель гриба. Принимают 1-2 раза в день на протяжении 6 недель.
Разновидности и симптоматика
В зависимости от симптомов, места локализации и характера сыпи, потничка имеет несколько разновидностей.
Красная потница
Локализуется преимущественно в подмышечных впадинах, в паховых и шейных складках, проявляется мелкими, ярко-красными прыщиками. Младенца могут беспокоить сильный зуд и болезненные ощущения при тактильном контакте или соприкосновении с одеждой. В местах поражения присутствует небольшая отечность. В некоторых случаях наблюдается незначительное повышение температуры.
Эта форма может возникать как у новорожденных, так и грудных детей 1-3 лет. При хорошем уходе не требует медикаментозного лечения и самостоятельно проходит через 10-14 дней.
Рекомендуется тщательно ухаживать за малышом, своевременно совершать гигиенические процедуры, менять подгузники, поскольку данный вид сыпи часто провоцирует более серьезные воспаления, характеризующиеся появлением пузырьков с гнойной жидкостью.
красная потница
Кристаллическая потница
Одна из самых легких форм, которая не вызывает дискомфортных ощущений и самостоятельно исчезает за несколько дней. Характеризуется появлением небольших пузырьков с жидкостью, которые располагаются максимально близко друг от друга. Кроме этого, видны покраснения, присутствует незначительная отечность.
кристаллическая потница
Глубокая потница
Подвержены как дети, так и взрослые. Воспалительный процесс характеризуется образованием гиперемированных пятнышек на участках, где сосредоточено большое количество потовых желез. Симптомы глубокой формы могут существенно отличаться в зависимости от индивидуальных особенностей. В сложных случаях возможны образование язвочек и высокая температура, которая не сбивается.
глубокая потница
Причины
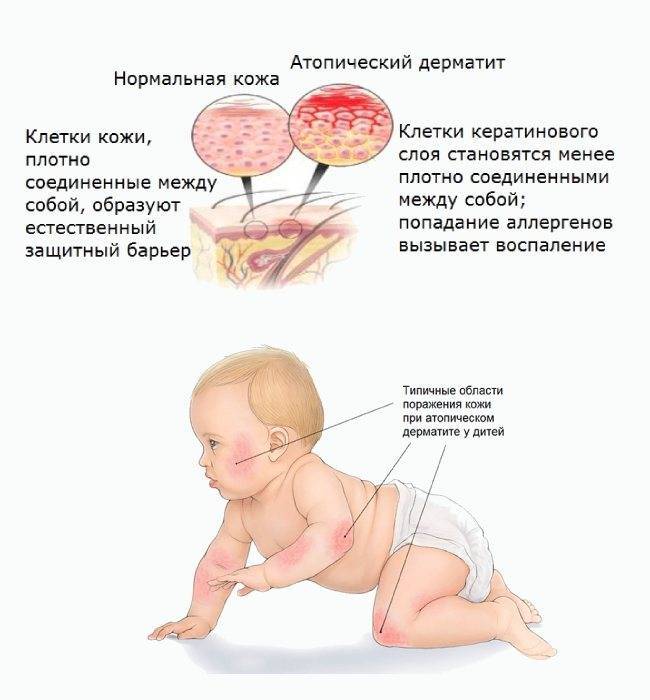
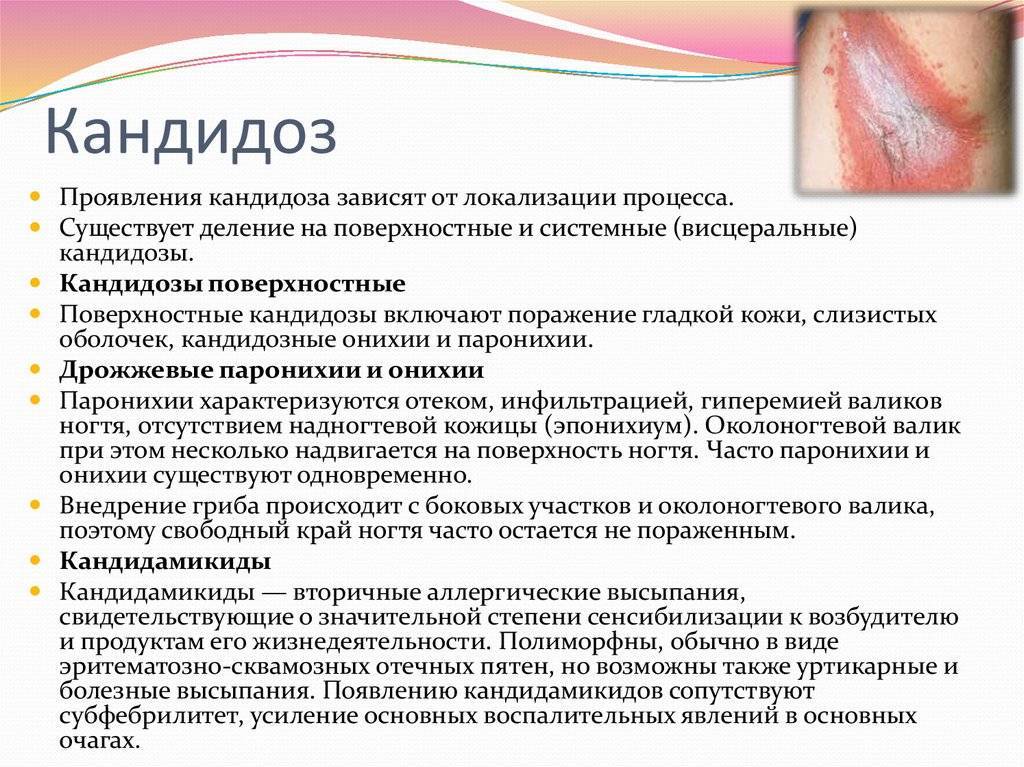
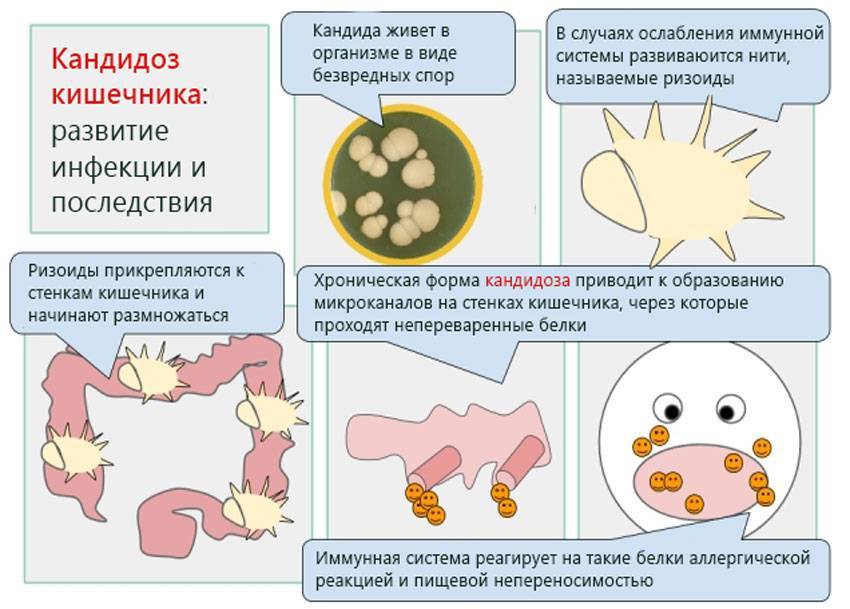
Основная причина болезни — это заражение грибком Candida, условно-патогенным микроорганизмом, который широко распространен среди людей и животных. Candida — дрожжеподобный одноклеточный грибок, который входит в состав нормальной микрофлоры у значительной части здоровых людей. Чаще всего его можно обнаружить на поверхности различных слизистых оболочек организма, например, в кишечнике, во рту, глотке и миндалинах. Сегодня известно около 150 разновидностей этого микроорганизма, 20 из которых способны вызывать заболевания у человека. Разрушительное воздействие Candida на слизистые оболочки и другие ткани человеческого тела обусловлено выделением большого количества ферментов, расщепляющих белки, жиры и другие составляющие клеток. В результате этого и возникают такие характерные для кандидоза симптомы, как жжение, сухость, болезненность.
При возникновении неблагоприятных условий Candida покрывается специальной защитной оболочкой, которая помогает грибку выживать во внешней среде и путешествовать от носителя к носителю. Инфицирование может происходить различными путями — воздушно-капельным, контактно-бытовым, внутриутробным. Новорожденные дети заражаются, как правило, от медицинского персонала, либо во время родов, при прохождении через инфицированные родовые пути.
В раннем возрасте организм ребенка не имеет сформировавшегося иммунитета — хотя бы по той простой причине, что он еще практически не контактировал с инфекционными агентами и не выработал соответствующие антитела. Именно поэтому дети в возрасте до года особенно предрасположены к развитию кандидоза. Однако это заболевание встречается и у детей старшего возраста. В этом случае его появлению и развитию нередко предшествует образование множественных кариозных поражений зубов. Кариес, который является постоянным источником инфекции, способствует ослаблению местного и общего иммунитета, в результате чего происходит быстрое и активное размножение условно-патогенной и патогенной микрофлоры. К этой категории относятся и различные грибки рода Candida, флюороз.
Факторами, которые способны спровоцировать развитие кандидоза у ребенка во рту, также являются различные сопутствующие заболевания, такие как сахарный диабет, болезни желудочно-кишечного тракта, острые или хронические инфекции, другие соматические недуги. Плохая гигиена полости рта, прием антибиотиков, гормонов и иммуносупрессоров, недостаточное или несбалансированное питание тоже повышают риск развития кандидоза.
Для активного размножения грибка необходимы определенные условия — в частности, наиболее активен этот микроорганизм при температуре от 30 до 37 градусов Цельсия. Уровень кислотности, оптимальный для размножения Candida, возникает во рту человека при употреблении большого количества сладостей, мучного и других продуктов, содержащих много простых углеводов.
«Младенческая» сыпь
Потницу чаще всего диагностируют именно у грудных малышей, потому в народе ее называют «младенческим заболеванием». Почему так происходит? Причина кроется в некоторых особенностях детской кожи:
- Более тонкий, чем у взрослых эпидермис;
- Отсутствие выработки пигмента, контролирующего реакцию теплового воздействия на кожные покровы;
- Наличие множества мелких сосудов, за счет чего даже малейшее воспаление моментально охватывает большую площадь;
- Недостаточно развитая теплорегуляция;
- Чрезмерная тактильная чувствительность.
Любой раздражитель, даже мельчайшие частички пыли, попадая на детское тельце, активизируют защитную функцию организма, которая вызывает повышенную работу потовых желез. Именно таким образом и появляется характерная воспалительная сыпь.
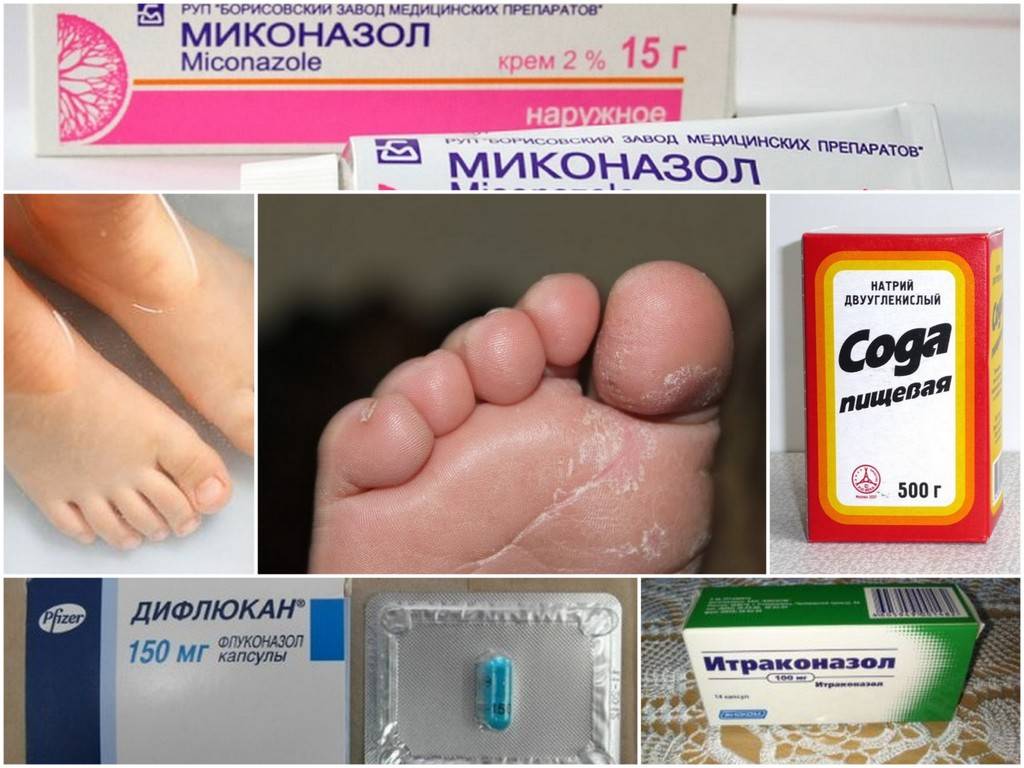
Препараты для лечения грибка
Современный фармацевтический рынок предлагает широкий выбор средств для лечения грибка ногтя, которые можно использовать в домашних условиях.
Мы сделали для вас подборку самых эффективных и удобных для применения вариантов.
№1 «Аморолфин» (Тульская фармацевтическая фабрика, Россия)

Выпускается в форме лака для ногтей объемом 2,5 мл. Главный компонент препарата — аморолфина гидрохлорид. Используется для наружного применения при заражении дерматофитами, дрожжевыми и плесневыми грибками.
Активное вещество препарата полностью проникает в ногтевую пластину и ногтевое ложе в течение первых суток после нанесения лака. Концентрация лекарственного вещества сохраняется в 7-10 дней. Наносить препарат нужно 1-2 раза в неделю.
№2 «Нафтифин Ikena» (Эвалар, Россия)
Лечебный раствор. Выпускается в объемах 10, 15, 20, 25, 30 мл. Основной действующий компонент — нафтифина гидрохлорид. Раствор эффективно борется с дерматофитами, плесневелыми, дрожжевыми и другими видами грибков.
Препарат используется наружно. Дозировка и курс лечения зависит от состояния пациента и показаний. Оптимальную дозировку и кратность приема может подобрать только врач.
№3 «Ламицид» (Центр управления качеством больничной гигиены, Украина)
Препарат выпускается в виде капель для ногтей или спрея для ног объемом 15 мл. Противогрибковое средство на основе тербинафина. Используется для профилактики и лечения грибковых заболеваний ногтей, кожи рук, ног у взрослых людей старше 18 лет.
Наносить препарат следует 1-2 раза в сутки.
№4 «Экзоролфинлак» (Пауль В. Бейферс ГмбХ, Германия
Противогрибковый лак. Выпускается в объемах 2,5 и 5 мл. В комплекте идут очищающие салфетки, лопаточки и одноразовые пилки. Основное действующее вещество — аморолфина гидрохлорид.
Препарат с широким действием, проникающий в ногтевую пластину и её ложе в течение 24 часов. Наносить 1-2 раза в неделю. Эффективная концентрация действующего вещества сохраняется в ногтевой пластине в течение 7-10 дней.
№5 «Экзостат» (Вертекс, Россия)
Раствор объемом 10, 15, 20 мл. Применяется наружно. Активное действующее вещество — нафтифина гидрохлорид.
Раствор наносят на пораженные участки дважды в день. Длительность терапии может достигать 6 месяцев, исходя из тяжести заболевания. После исчезновения симптоматики рекомендуется продолжать терапию еще две недели.
№6 «Лоцерил» (Галдерма, Франция)
Лекарственный противогрибковый лак объемом 2,5 мл и активным действующим компонентом – аморолфина гидрохлоридом.
Препарат наносится наружно 1-2 раза в неделю. Средний курс терапии составляет 6 месяцев для ногтей на руках и 9-12 месяцев на ногах.
№7 «Микодерил» (Фармстандарт, Россия)
Раствор для наружного применения объемом 10 мл. Активное вещество — нафтифина гидрохлорид. Препарат наносят дважды в день. Длительность лечения – до полугода.
№8 «Миколепт» (Арома Пром, Россия)
Лечебный лак для ногтей 10 мл. В комплекте – 14 одноразовых пилок. Активные компоненты препарата быстро проникают в ногтевую пластину идолгое время сохраняются в ней , создавая защитный барьер от повторного заражения. Лак наносят 1 раз в сутки.
№9 «Нафтодерил» (Атолл, Россия)
Лечебный раствор объемом 10 мл. Активный компонент — нафтифина гидрохлорид. Препарат наносят дважды в день. Курс лечения – полгода.
№10 «Онихелп» (Шанелл медикал, Ирландия)
Лечебный лак для ногтей объемом 2,5 и 5 мл. В комплект входят 30 спиртовых салфеток, 60 пилок и 10 аппликаторов. Активное вещество — аморолфина гидрохлорид. Препарат наносится 1-2 раза в неделю. Активные компоненты препарата проникают в ногтевую пластину в течение 24 часов.
№11 «Экзодерил» (Глобофарм фармацойтише Продуктьонс, Австрия)
Раствор для наружного применения объемом 10 мл. Активный компонент — нафтифина гидрохлорид. Препарат быстро проникает в ногтевую пластину. Достаточно 2 нанесений в день. Курс терапии – до полугода.
Какие бывают грибковые инфекции кожи?
Группа кератомикозов — заболевания, характеризующиеся поражением верхнего слоя кожи грибковой инфекцией. Кератомикозы могут поражать не только руки, ноги, тело, кожу лица и головы, но также волосы и ногти. Инфекционный процесс при данном заболевании не распространяется на глубокие слои кожи.
Дерматофитии характеризуются выраженным воспалительным процессом и нарушениями функций кожи.
Кандидозы (поражение кожи грибковыми инфекциями, вызванными дрожжеподобным грибом рода Candida) развиваются на поверхности кожи, изменяя ее pH и подавляя активность полезных для человека микроорганизмов.
Глубокие микозы (с поражением внутренних органов). Симптомы грибковых заболеваний, а также тяжесть процесса зависит от конкретного возбудителя, от локализации и площади инфекционного поражения. Также это влияет и на решение, как лечить заболевание.
Классификация
Предусмотрена классификация патологии по разнообразным признакам:
- локализации;
- причине возникновения болезни;
- механизму развития (патогенезу);
- объёму тканей, которые оказались вовлечены в патологический процесс.
По причине возникновения болезни выделяют разные виды пневмонии:
- типичную;
- аспирационную;
- болезнь, возникшую на фоне ослабления иммунитета.
Типичная пневмония возникает у пациентов без выраженных нарушений иммунитета. Она может быть:
- грибковой;
- вирусной;
- бактериальной;
- паразитарной;
- микобактериальной. Микобактерии способны, подобно грибкам, образовывать мицелий на одной из стадий своего развития.
Пневмония, возникающая на фоне снижения иммунитета, диагностируется у больных СПИДОМ, пациентов, страдающих другими заболеваниями. Аспирационный тип болезни выступает следствием проникновения (пассивное попадание или вдыхание) чужеродного агента в лёгкие.
По механизму развития выделяют пневмонию:
- первичную. Она возникает в качестве самостоятельной патологии;
- вторичную. Подобная пневмония является следствием других болезней;
- посттравматическую. Воспалительный процесс возникает из-за задержки мокроты. Посттравматическая пневмония чаще всего обусловлена травмами грудной клетки;
- радиационную. Она возникает после лучевого лучения онкологических болезней.
По локализации различают пневмонию:
- двустороннюю;
- одностороннюю.
По вовлечённости тканей следует выделить пневмонию:
- тотальную, приводящую к полному поражению лёгких;
- очаговую. При таком виде пневмонии формируется очаг инфекции небольшого объёма. Пример данной патологии – бронхопневмония. Она затрагивает бронхи, респираторные отделы;
- сливную (предусматривающую образование нескольких патологических очагов);
- сегментарную. В таком случае оказываются поражены один или несколько сегментов лёгкого;
- долевую. Она сопровождается поражение болей лёгкого. Наиболее распространённая её разновидность – крупозная пневмония. При наличии этого заболевания наблюдается распространение патологического процесса на альвеолы, частичное поражение плевры.
Пневмония без температуры представляет собой особую опасность. Она предусматривает бессимптомное течение. Организм не сигнализирует о наличии болезни даже кашлем. Бессимптомная терапия зачастую является следствием слабого иммунного ответа.
Крупозная пневмония характеризуется острым началом с повышением температуры тела (более 39°С),одышкой, болями в районе грудной клетки, слабостью. Пациента беспокоит кашель. Сначала он непродуктивный, сухой. Затем на 3-4 день после начала болезни возникает кашель с «ржавой» мокротой. У больного постоянно держится высокая температура тела. Отличительные черты этой формы пневмонии – кашель, лихорадка, отхождение мокроты. Подобные симптомы сохраняются на срок до 10 дней.
При тяжёлом течении крупозной пневмонии наблюдается цианоз носогубного треугольника, возникает гиперемия кожных покровов. В области щёк, губ, крыльев носа, подбородка появляются герпетические высыпания. Состояние пациента длительное время остаётся тяжёлым. Его дыхание учащённое, поверхностное. Пульс больного зачастую аритмичный, частый. Сердечные тона глухие, артериальное давление остаётся сниженным.
Очаговой пневмонии свойственно малозаметное, постепенное начало. Болезнь нередко развивается после недавно перенесённого острого трахеобронхита, острой респираторно-вирусной инфекции. Очаговая пневмония симптомы предусматривает разнообразные. Температура тела держится на отметке 38-38,5°С. Кашель при очаговой пневмонии сопровождается отхождением слизисто-гнойной мокроты, отмечаются слабость, потливость. При дыхании возникают болевые ощущения в грудной клетке при кашле, на вдохе.
При очаговой сливной пневмонии состояние больного стремительно ухудшается. Возникают такие симптомы, как цианоз, выраженная одышка.
Профилактика молочницы
Профилактические меры должны начинаться прекращением контактов с носителем инфекции. Параллельно необходимо соблюдать правила личной интимной гигиены и максимально укреплять состояние иммунитета
Крайне важно своевременно диагностировать и лечить венерические заболевания, так как кандидоз частый спутник болезней, передающихся через половой контакт
Для исключения заражения следует придерживаться таких правил:
- Использование барьерных методов контрацепции;
- Своевременное обследование мочеполовой системы и лечение воспалительных и других заболеваний;
- Отказ от половых отношений с зараженными людьми;
- Нельзя пользоваться интимными дезодорантами, ароматизированными прокладками и тампонами;
- Следует носить белье только из натуральной ткани;
- Нельзя спринцеваться без надобности, так как этот процесс приводит к нарушению нормальной микрофлоры и заселению ее патогенными микроорганизмами.
Молочница – это не только дискомфорт, но и, прежде всего, активность в организме патогенных микроорганизмов. Чтобы эффективно лечить, а не залечивать это заболевание, необходимо пройти комплексное лабораторно-диагностическое обследование, на основе которого врач сможет составить план лечения.
Какие области поражает потница
Место локализации может быть абсолютно любое, однако у новорожденных чаще всего страдают следующие зоны:
- Шея – провоцируется чрезмерно плотным воротником одежды или наличием шейных складок, свойственных младенцам. Кроме этого, когда инфекция распространяется с шеи, она может захватывать также зону лица.
- Голова – сыпь появляется в ситуациях, когда создается повышенная влажность кожного покрова. Ее могут провоцировать тесные шапочки или длинные волосы.
- Пах – страдает чаще всего из-за длительного ношения памперсов, использования большого количества крема, недостаточной гигиены.
- Подмышечная область, спина, сгибы локтей и под коленками – поражаются в случаях, когда происходит нарушение тепловой регуляции, в результате которого потовые железы начинают работать в полную силу.
У маленьких деток с избыточным весом высыпания могут появиться на любом участке
Поэтому рекомендуется после каждой гигиенической манипуляции тщательно осматривать все тело, уделяя повышенное внимание складкам.
потница у ребенка на ногепотница у ребенка на спинепотница у ребенка на шеепотница у ребенка на попе
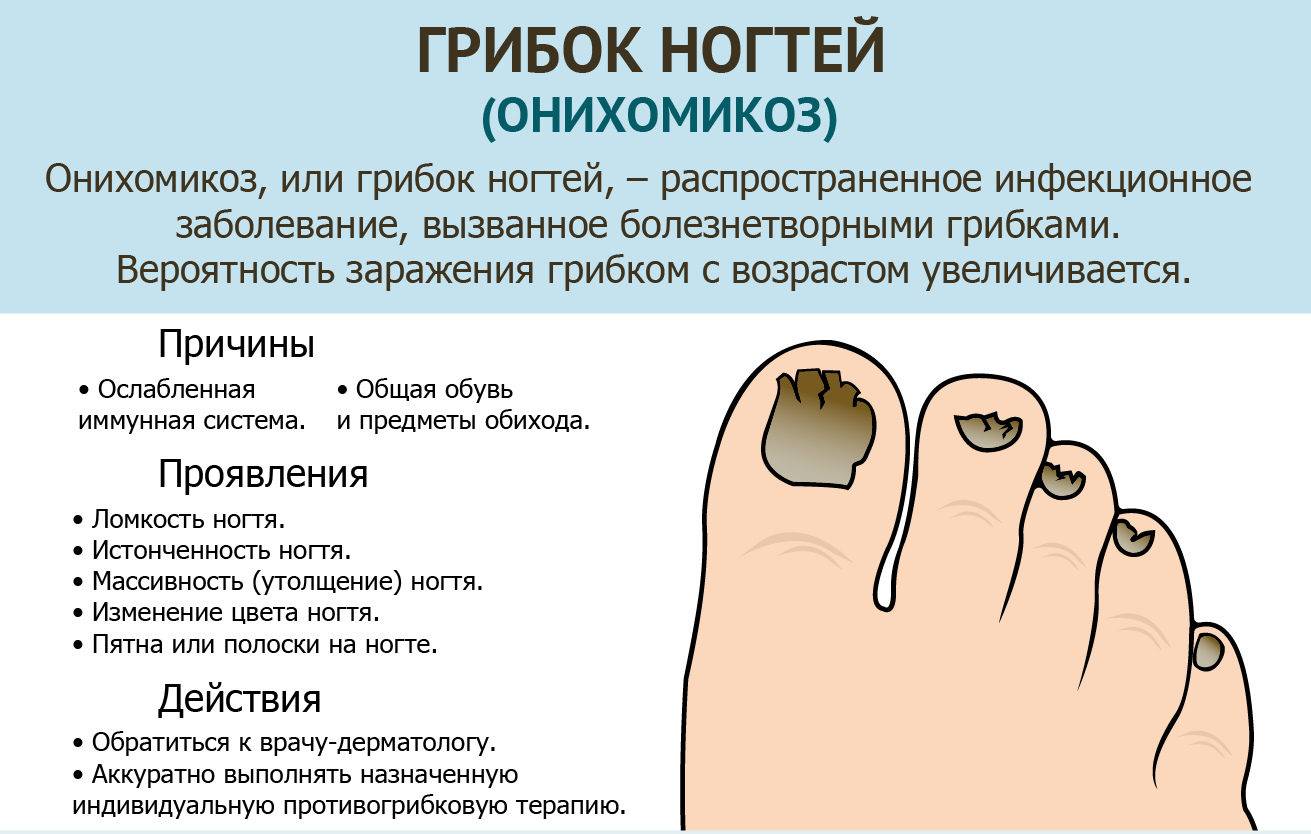
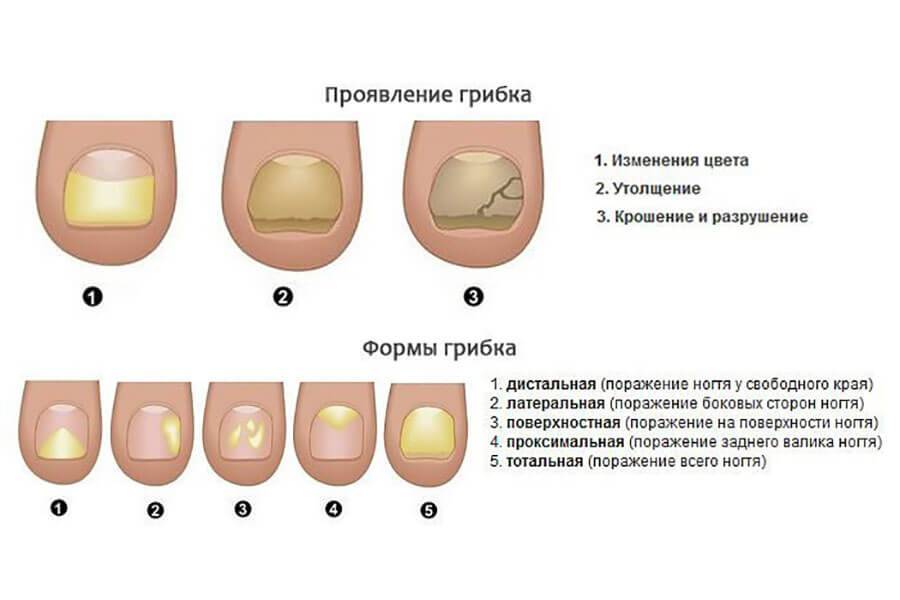
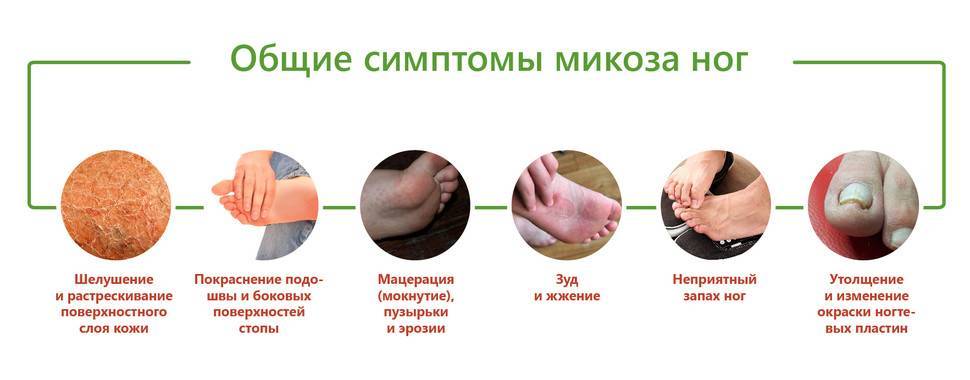
Признаки болезни
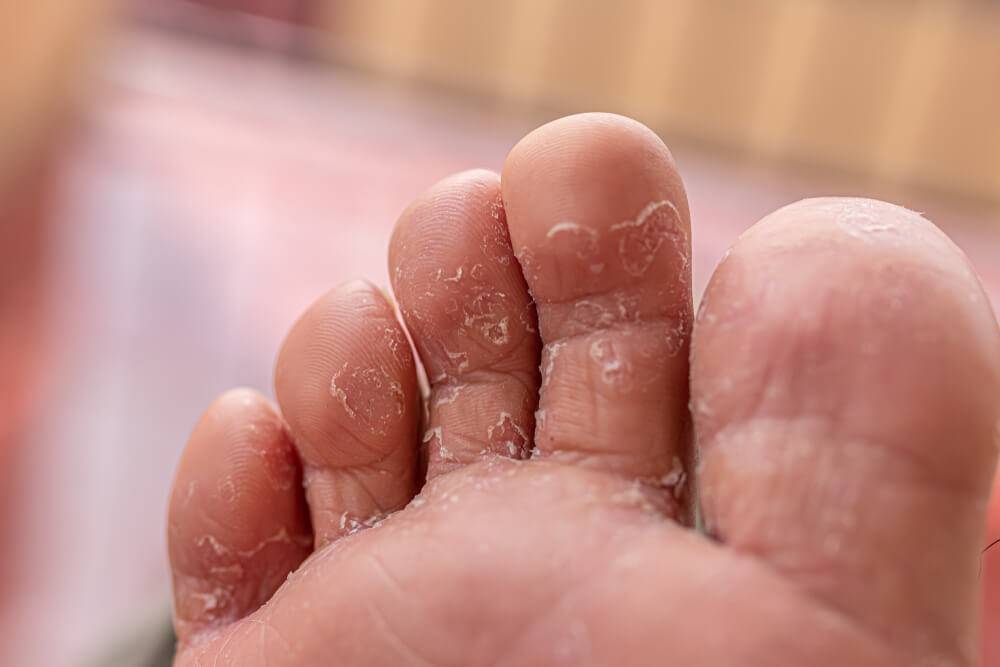
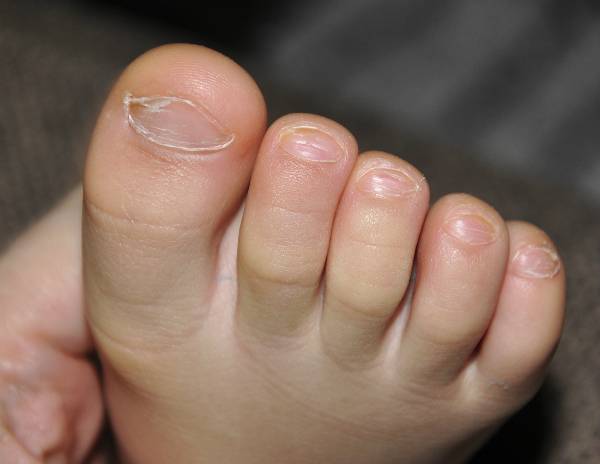
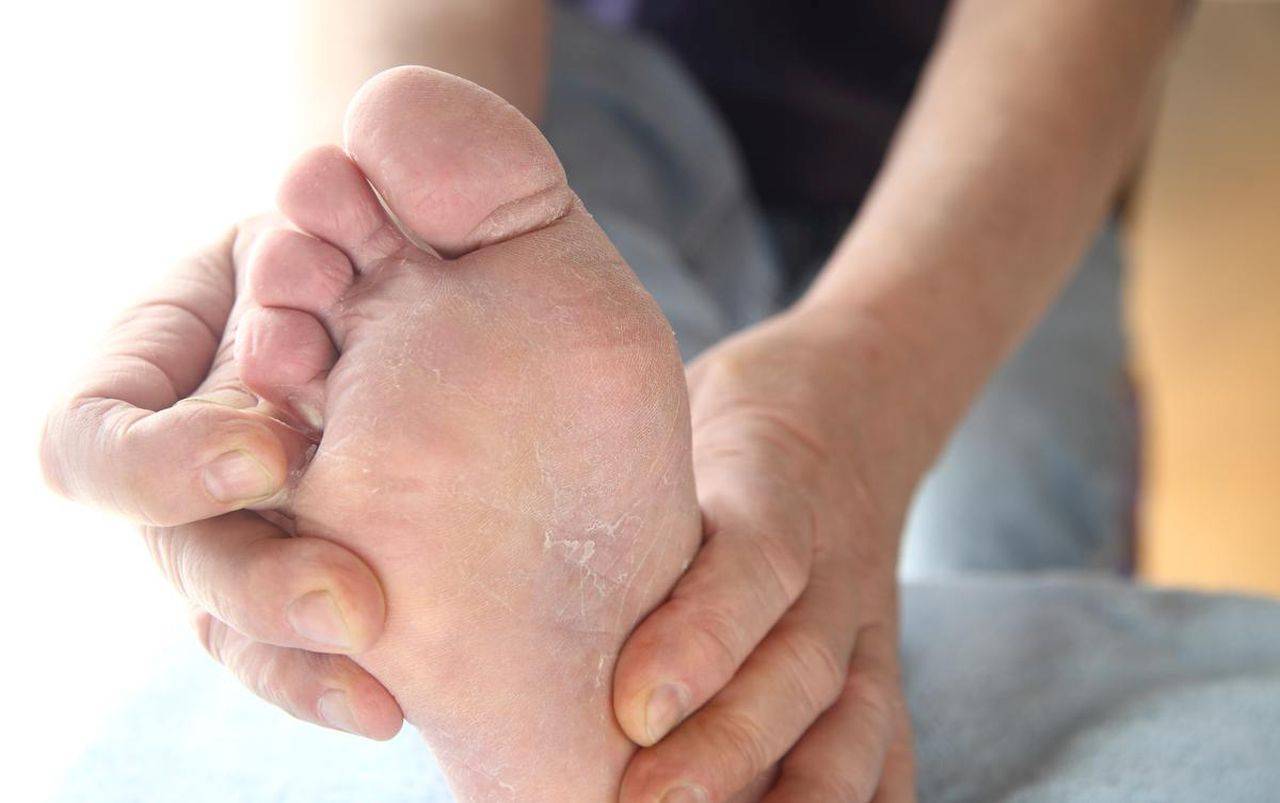
Главный признак грибкового поражения – изменение цвета ногтевой пластины. Она может побелеть, пожелтеть, стать фиолетовой, зеленой, серой и даже черной.
Другими симптомами заболевания являются:
кожный зуд в области рядом с ногтем,
отделение ногтя от ногтевого ложа,
утолщение/истончение ногтевой пластины,
размягчение, рыхлость, ломкость ногтя,
появление на ногтевой пластине полоски желто-коричневого цвета,
появление вогнутой области на ногте,
изменения кожных покровов рядом с больным ногтем,
зуд вокруг ногтя,
появление трещин между пальцами,
чрезмерная потливость ног.
Если вовремя не обнаружить проблему, грибок перекинется на другие ногти ноги и может перебраться на ногти рук.
Срыгивание
Во время или после еды изо рта малыша выливается полупереваренное молоко.
Интенсивность и объем
От 1 до 4 месяцев нормой считается срыгивание после каждого приема пищи. Объем — от 1 до 2 столовых ложек и один раз более 3 столовых ложек. Интенсивность срыгивания увеличивается примерно с 20 – 30-го дня, когда материнское молоко становится более зрелым. К 6 месяцам малыш, как правило, перестает срыгивать.
Почему ребенок часто срыгивает?
Мышечный клапан в верхней части желудка еще плохо удерживает его содержимое. Часть молока, которая не успевает попасть в желудок, выливается наружу. Любое движение способствует «выплескиванию» съеденного назад.
Как помочь, если грудничок срыгивает:
- Следите за тем, чтобы малыш не переедал;
- Кормите ребенка медленнее;
- Попробуйте изменить положение ребенка во время кормления — возможно, вместе с молоком малыш глотает воздух;
- После каждого кормления обязательно ставьте ребенка «столбиком», чтобы он мог отрыгнуть и при этом не захлебнуться;
- Если долго не срыгивает — положите его в кроватку на бочок и следите, чтобы малыш не перевернулся;
- Старайтесь не трясти, не сжимать и не переворачивать ребенка после кормления;
- Если по необходимости вы кормите кроху смесью, попробуйте новый тип бутылки или соску с меньшим отверстием, чтобы сократить «потребление» воздуха.
Когда стоит беспокоиться?
Когда новорожденный срыгивает слишком часто, посчитайте, сколько раз за день он писает. Если в сумме получается около 12 раз и более — количество молока нормальное, а срыгивает малыш лишнее.
Если же ребенок часто срыгивает потоком, плохо набирает вес, есть проблемы с мочеиспусканием, целесообразно обратиться к врачу.
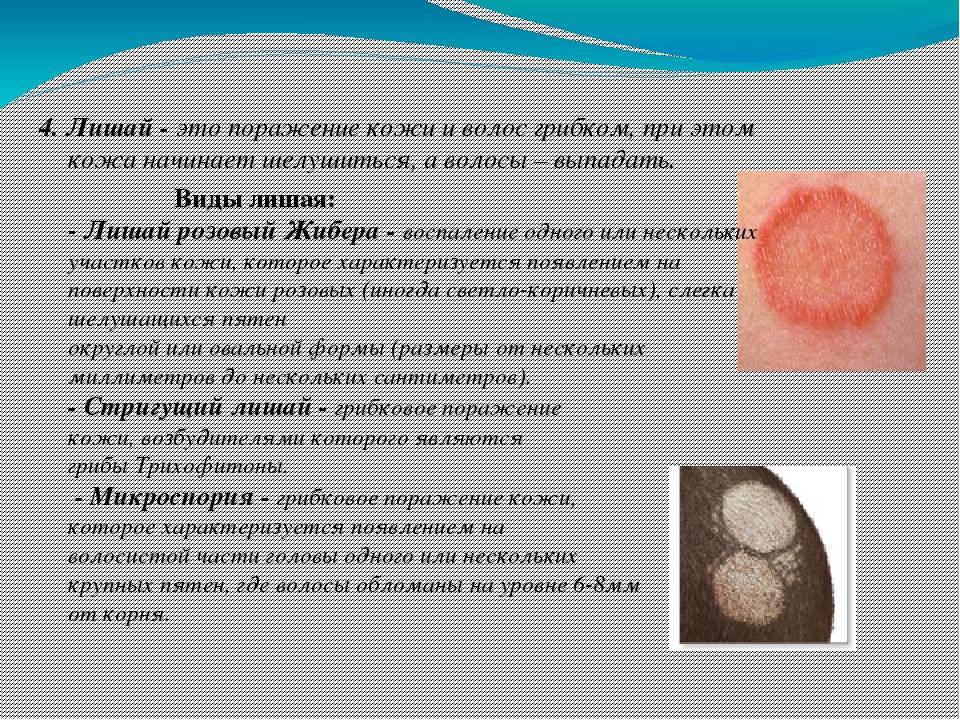
Симптомы и признаки стригущего лишая
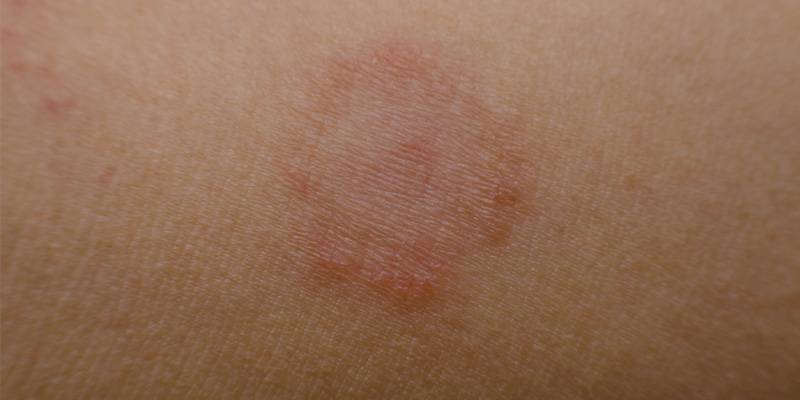
- Микроспорию гладкой кожи (не затронуты жесткие и пушковые волосы)
- Микроспорию волосистой части головы
- Абортивная форма – бледные участки лишая без четких границ. Симптомы выражены слабо.
- Эритематозно-отечная форма – возникает у детей и молодых женщин. Отличается сильными воспалениями на месте пятен лишая и аллергическими реакциями. Поверхность лишая слабо шелушится.
- Папулезно-сквамозная форма – бывает на груди и лице. Лишай сильно возвышается над поверхностью кожи, кожа становится бугристой. Лишай густо покрыт чешуйками кожи, сильно зудит.
- Глубокая форма – подкожные узлы диаметром до 3 см. Возникает на голенях у женщин.
- Поражение подошв и ладоней – лишай образует сухие бляшки, покрытые толстым слоем ороговевших клеток. Имеет вид мозолей.
- Нагноительно-инфильтративная – самая тяжелая. Бляшка лишая сильно отекает, становится плотной, из пор кожи выделяется гной.
- Микроспорийный онихомикоз (лишай ногтя) – с краю ногтя появляется тусклое пятно. Ногтевая пластинка становится мягкой, хрупкой и постепенно разрушается.
Симптомы стоматита у новорожденных
Как правило, кандидозный стоматит у детей начинается бессимптомно, поэтому ребенок не проявляет беспокойства. По мере прогрессирования болезни его поведение меняется — малыш отказывается от питания и становится капризным. Из-за активного размножения грибка вкус продуктов меняется, этим можно объяснить отсутствие аппетита.
Ярко выраженные признаки того, что требуется лечение кандидозного стоматита, у детей такие:
- белесоватый творожистый налет в ротовой полости — особенно четко он просматривается с утра, после пробуждения;
- кислый запах изо рта;
- отечность и покраснение десен.
Кандидозный стоматит у детей имеет три степени тяжести. В легкой, средней формах заболевания белый налет легко снимается, но при этом обнажаются участки ярко-красных слизистых оболочек. В тяжелой форме налет уже более плотный. И поскольку он спаян со слизистой, его довольно трудно снять. А если это удается, открывается эрозированная слизистая с кровоподтеками. Молочница во рту у малыша обычно хорошо заметна на ранних стадиях, поэтому при оперативном обращении к врачу можно предотвратить развитие осложнений.
Лечение кандидозного стоматита у детей нужно обязательно начинать своевременно, в противном случае не избежать осложнений в виде присоединения вторичной инфекции и постепенного распространения грибка по всему организму ребенка.
Кандидозный стоматит можно определить по симптомам на следующих фото: