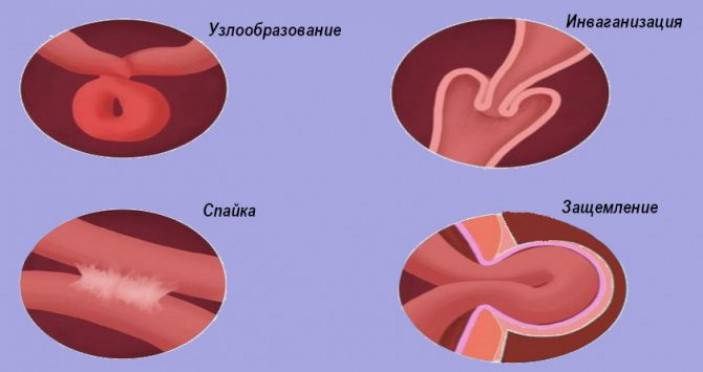
Профилактика Инвагинации кишечника:
Чтобы избежать инвагинации кишечника, нужно своевременно вводить качественные прикормы. Старайтесь давать ребенку адекватное его возрасту и физиологическим потребностям количество пищи, не переусердствуйте. Будьте осторожны с введением прикорма из овощей и фруктов (об этом было детальнее сказано выше).
Если у ребенка возникли проявления острых кишечных инфекций, срочно ведите его к доктору и начинайте лечения
Важно вовремя лечить глисты у детей и взрослых любого возраста, эта не такая уж безобидная проблема. Регулярно обследуйте ребенка на предмет новообразований и спаек кишечника. После операции есть риск пареза кишечника ребенка, потому важно нормализовать функционирование кишечника
После завершения операции проводят инфильтрацию корня брыжейки раствором новокаина, а также декомпрессию кишечника через аппендикостому, примененяют перидуральную анестезию
После операции есть риск пареза кишечника ребенка, потому важно нормализовать функционирование кишечника. После завершения операции проводят инфильтрацию корня брыжейки раствором новокаина, а также декомпрессию кишечника через аппендикостому, примененяют перидуральную анестезию. Чтобы выявить повышение температуры в постоперационном периоде, ребенку измеряют температуру каждые 3 — 4 ч
Чтобы выявить повышение температуры в постоперационном периоде, ребенку измеряют температуру каждые 3 — 4 ч.
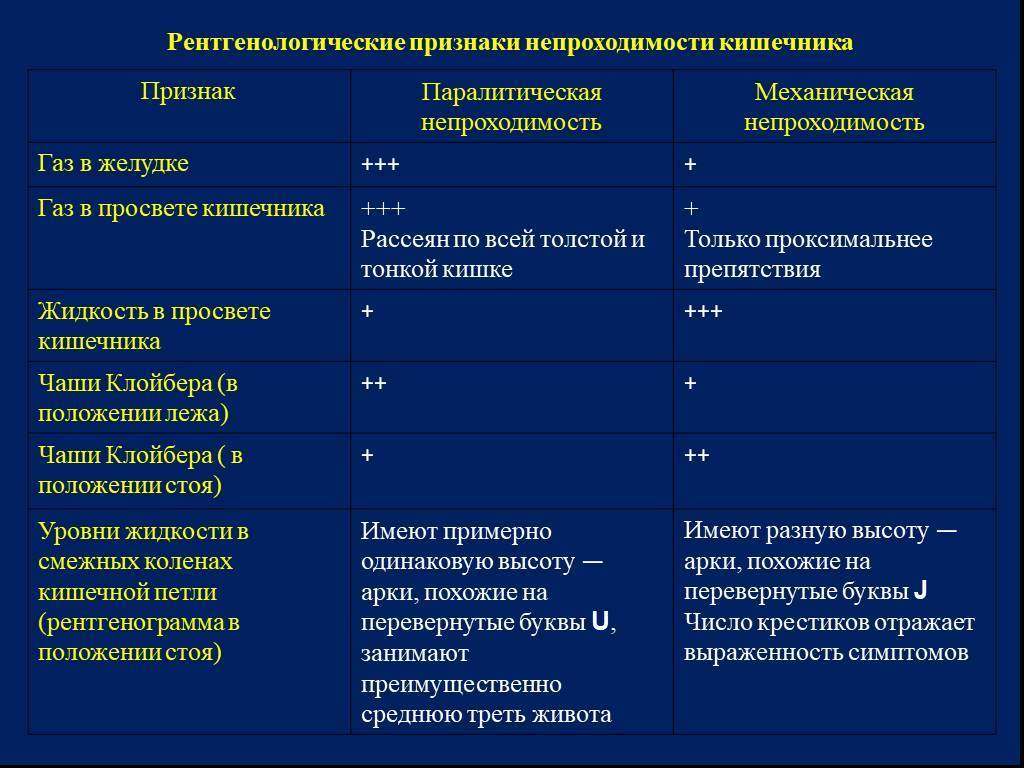
Причины и виды острой кишечной непроходимости
В зависимости от того, что послужило причиной ее развития, выделяют:
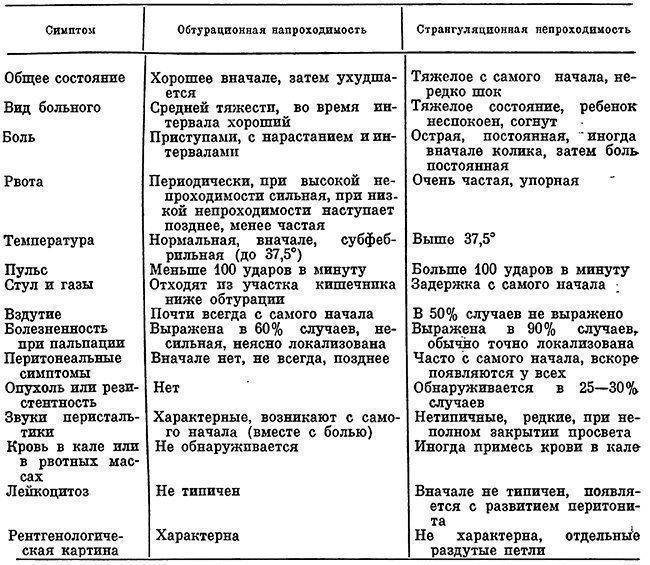
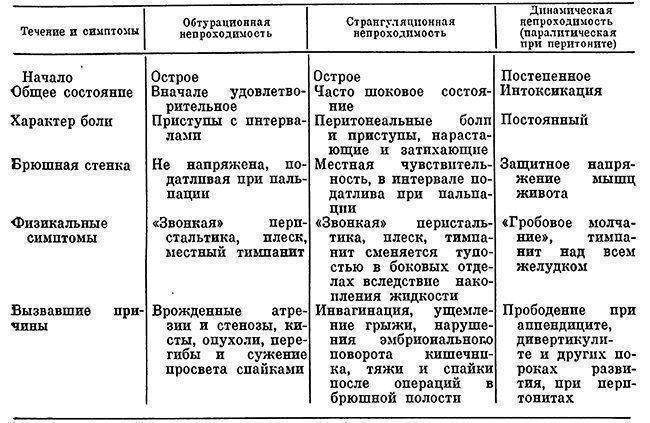
- Динамическую, или функциональную, непроходимость. Она развивается из-за нарушения перистальтики кишечника — его спазма или паралича.
- Механическую непроходимость кишечника. Она развивается из-за закрытия просвета кишки и невозможности транзита его содержимого. Здесь различают:
- Странгуляционную непроходимость кишечника, от лат. strangulatio — удушение). Она развивается из-за сдавления кишки или ее брыжейки, в результате которого нарушается кровоснабжение кишечника. Это очень опасное состояние, поскольку может привести к некрозу кишечной стенки.
- Обтурационная непроходимость кишечника. Развивается из-за закупорки (обтурации) просвета кишки инородными телами (конкременты, паразиты), опухолью или рубцовой деформацией.
По месту развития выделяют толстокишечную и тонкокишечную непроходимость.
В онкологии непроходимость кишечника чаще всего носит обтурационный характер и развивается как осложнение колоректального рака, когда опухоль перекрывает просвет толстой кишки, как правило, в его терминальных стадиях. Обтурация может развиться и в результате сдавления кишки опухолью другого органа, например, матки или предстательной железы.
Непроходимость тонкого кишечника возникает реже. Как правило, ее причиной является карциноматоз висцеральной брюшины. Первичные опухоли в этом отделе встречаются крайне редко.
Разновидности
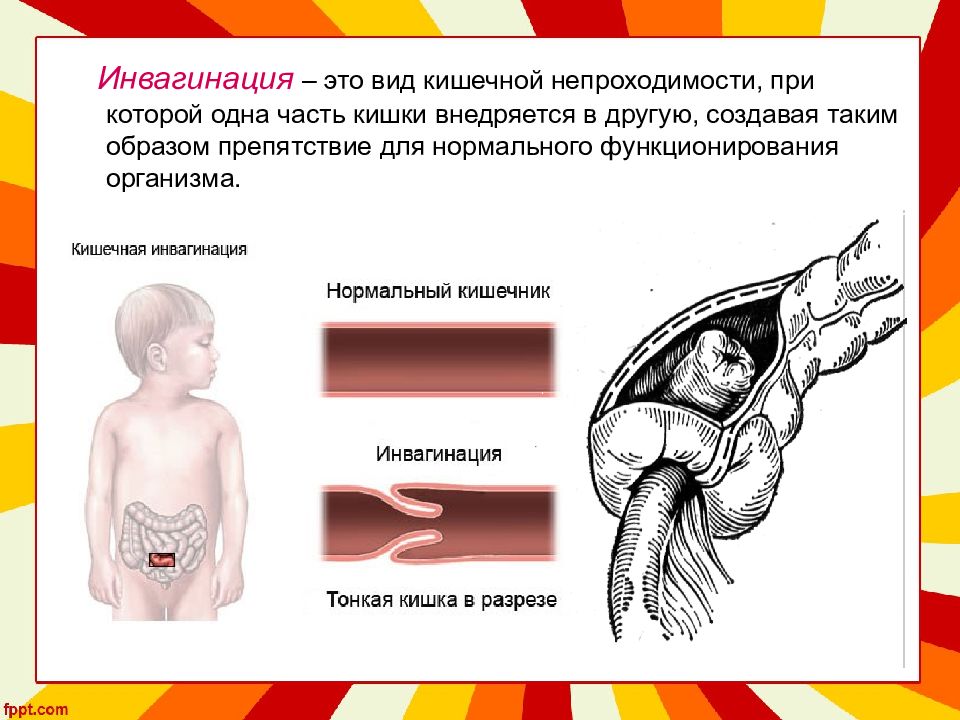
Инвагинация кишечника бывает:
- первичной, или идиопатической – ее причины выяснить не удается;
- вторичной – как последствие различного вида заболеваний кишечника.
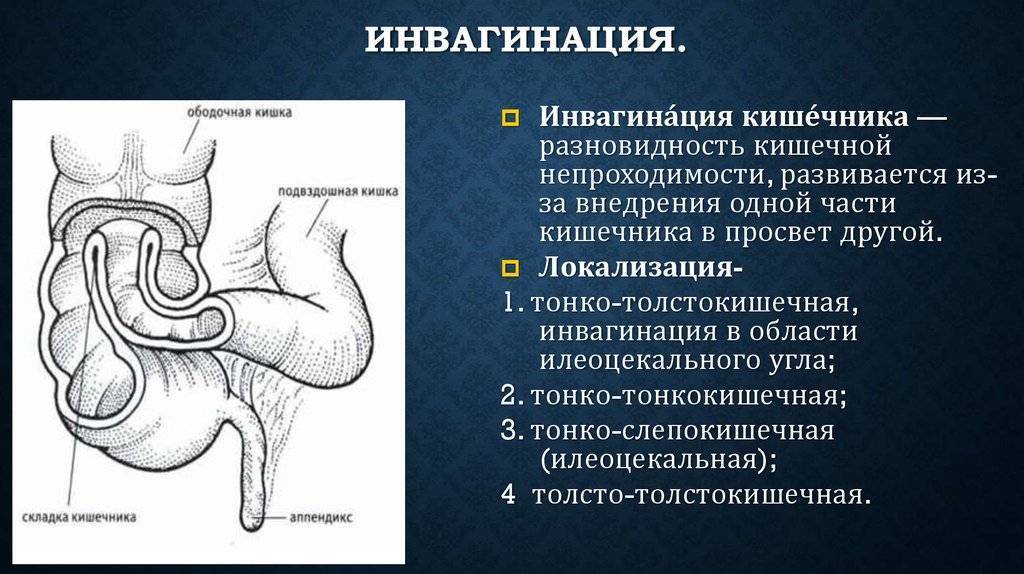
В зависимости от того, какие участки желудочно-кишечного тракта внедряются друг у друга, инвагинацию разделяют на:
- тонкокишечную;
- толстокишечную;
- тонко-толстокишечную;
- тонкокишечно-желудочную;
- инвагинацию петли кишечника через природные свищевые ходы или стомы – хирургическим путем наложенные анастомозы (соустья) между петлями кишечника или желудком и кишечником.
Если внедрение участков кишечника друг в друга случается в направлении перистальтических сокращений кишечной стенки, то ее называют изоперистальтической (или нисходящей, то есть, в направлении сверху вниз). В случае, если инвагинация происходит против естественных перистальтических кишечных волн, то это ее антиперистальтическая разновидность (или восходящая – снизу вверх).
Участие в инвагинации могут принимать как два участка кишечника (единичная инвагинация), так и несколько (множественная инвагинация). По строению инвагинат (участок кишечника, состоящий из фрагментов кишки, внедрившихся друг в друга) бывает:
- простой (в нем различают 3 цилиндра);
- сложный (в нем может быть 5 или 7 цилиндров, когда кишечная петля внедряется в другую кишечную петлю, потом частично «выходит» и снова «заходит»).
По виду течения инвагинация кишечника бывает:
- острая;
- рецидивирующая;
- хроническая.
Важно
Острое течение встречается чаще всего – в 95% всех клинических случаев. Очень часто ее последствием может стать некроз (омертвение) фрагмента кишечной петли.
Рецидивирующее течение (повторяющуюся инвагинацию) чаще всего диагностируют у маленьких детей – в основном после того, как в лечении инвагинации применили консервативные методы, направленные на расправление инвагината. Такая форма возникает в случае незрелости кишечника ребенка:
- анатомической (по своему строению);
- функциональной (по выполняемой работе).
Рецидивирующая инвагинация бывает:
- ранняя – наступает в первые 1-3 суток после расправления кишечного инвагината;
- поздняя – наблюдается через трое и больше суток с момента расправления.
Хронический вариант течения – это периодическое, зачастую незначительное внедрение одного сегмента кишки в другой, которое проявляется довольно умеренными признаками кишечной непроходимости.
Отдельно выделяют абортивную (или саморасправляющаяся) разновидность инвагинации кишечника, при которой наблюдается саморасправление инвагината.
Причины развития метеоризма у детей
Другие причины газов у новорожденных:
- процесс адаптации организма к жизни вне утробы матери;
- стрессы;
- не соответствующая возрасту пища;
- изменение молочной смеси;
- избыточное кормление;
- слишком раннее введение прикорма;
- заглатывание газа во время плача, криков;
- беспокойное поведение, перевозбуждение, нестабильное эмоциональное состояние;
- неправильный рацион матери, если ребенок находится на грудном вскармливании;
- недоношенность;
- лактазная недостаточность;
- аллергия на белок коровьего или козьего молока;
- дисбактериоз.
У детей 2-4 лет причины повышенного газообразования другие:
- употребление сладостей, сдобы, белого хлеба, продуктов с грубой клетчаткой и крахмалом;
- гиподинамия, неактивный образ жизни;
- избыток массы тела;
- дисбактериоз;
- врожденный недостаток пищеварительных ферментов;
- стрессы, нервное напряжение;
- злоупотребление газированными напитками;
- привычка жевать жевательную резинку.
У школьников очень важен психологический фактор. Газы бывают из-за стрессов или психологического запора, неврозов, влияющих на работу ЖКТ.
После 8 лет причины следующие:
- переедание;
- гиподинамия;
- нарушение перистальтики кишечника, дисбактериоз;
- неврозы;
- злоупотребление лекарственными препаратами;
- увлечение «вредными продуктами», газированными напитками;
- несбалансированное питание, потому что с этого возраста дети уже выбирают сами, что хотят есть, а что – нет, спорят с родителями, отказываются от здоровой пищи;
- инфекции кишечника.
Виды метеоризма у детей старшего возраста:
Что делать при запорах у новорожденного при грудном вскармливании
Действовать нужно, исходя из причины запора. При диагностированных органических запорах лечение основного заболевания назначает врач. Решение проблемы приводит к нормализации опорожнения кишечника.
При функциональных запорах врачи рекомендуют:
1. Кормить грудью2.
Грудное молоко, содержащее иммунные факторы матери, обеспечивает естественную защиту малыша от инфекций, способствует становлению микрофлоры его кишечника и развитию пищеварительной системы в целом2. При слабой лактации и недостатке грудного молока и неустойчивом стуле со склонностью к запорам у ребенка врачи рекомендуют докорм адаптированными молочными смесями с добавлением пребиотиков2. Они способствуют подержанию микрофлоры кишечника, от которой отчасти зависит пищеварение2.
2. Соблюдать диету кормящей матери
От питания матери напрямую зависит состав грудного молока, поэтому, изменив питание, можно повлиять на пищевой рацион ребенка4. Для работы желудочно-кишечного тракта малыша важны соблюдение водного режима, съеденные мамой овощи, фрукты, крупы, хлеб грубого помола, то есть продукты с большим содержанием клетчатки4. Следует ограничить потребление продуктов, провоцирующих повышенное газообразование: капусты, лука, томатов, риса, бобовых, черного хлеба, груш, винограда, грибов, солений, копченостей и пряностей3.
В качестве естественного слабительного средства при грудном вскармливании от запоров у новорожденного помогут чернослив, курага и простая отварная свекла – нужно только включить их в рацион питания.
Для поддержания микрофлоры кишечника полезны кисломолочные продукты2. А вот при диагностированной у ребенка непереносимости коровьего молока кормящей маме придется полностью отказаться от молочных продуктов, приготовленных из него4.
3. Поддерживать физическую активность ребенка
Грамотно организованный режим дня и физическая активность – важнейший фактор лечения запоров у ребенка2. Физические нагрузки подбираются индивидуально в соответствии с возрастом ребенка2. Для новорожденных и грудничков первых 5 месяцев жизни достаточно их естественной активности и специальной гимнастики2
Очень важно, чтобы одежда не стесняла движения ребенка и позволяла ему самостоятельно в процессе познания мира совершенствовать свои двигательные навыки
4. Делать массаж живота
Прежде всего, после кормления нужно обязательно держать грудничка в вертикальном положении, чтобы он отрыгивал воздух, и затем укладывать его на животик.
Массаж живота подразумевает легкие поглаживания по животику в направлении часовой стрелки, то есть по кругу, начиная с правой подвздошной области и заканчивая левой подвздошной областью. При этом ребенок должен лежать на спинке. В конце процедуры нужно, держа за голеностопные ставы, поочередно прижать ножки малыша к животику. Это стимулирует отхождение газов и дефекацию.
5. Разумно использовать средства, уменьшающие газообразование
Большое количество газов растягивает стенки кишечника, ослабляет его перистальтику и приводит к появлению колик. Укропная вода, легкий чай с фенхелем, препараты на основе симетикона могут облегчить симптомы, сопутствующие запору4.
В ряде случаев полезны средства, помогающие механически удалить газы из кишечника, например, газоотводная трубка или клизмы4. Однако их частое ее использование усугубляет проблему запора: желудочно-кишечный тракт малыша начинает «лениться» и перестает самостоятельно выполнять свои функции3.
6. Микроклизмы МИКРОЛАКС
В комплексном лечении запоров у новорожденных на грудном вскармливании особое место занимают микроклизмы. Они способствуют опорожнению кишечника и тем самым облегчают страдания малыша.
МИКРОЛАКС для детей с 0 лет создан для самых маленьких деток, снабжен специальным коротким «носиком» и может использоваться с самого рождения до 3 лет6. В состав препарата входят натрия цитрат, вытесняющий воду из каловых масс, натрия лаурилсульфоацетат, разжижающий содержимое прямой кишки, и сорбитол, стимулирующий поступлением воды в кишечник6.
Усиливая действие друг друга, компоненты МИКРОЛАКС способны размягчить каловые массы и облегчить дефекацию6. При этом действие препарата может начаться через 5-15 минут6.
Важно, что действие препарата МИКРОЛАКС ограничивается конечным отделом кишечника. Он не всасывается, не поступает в общий кровоток и потому не влияет на работу других органов и систем6
Для удобства использования МИКРОЛАКС выпускается в форме одноразовой микроклизмы, снабженной укороченным носиком-наконечником6. Достаточно отломать пломбу – и микроклизма с 5 мл препарата будет готова к использованию.
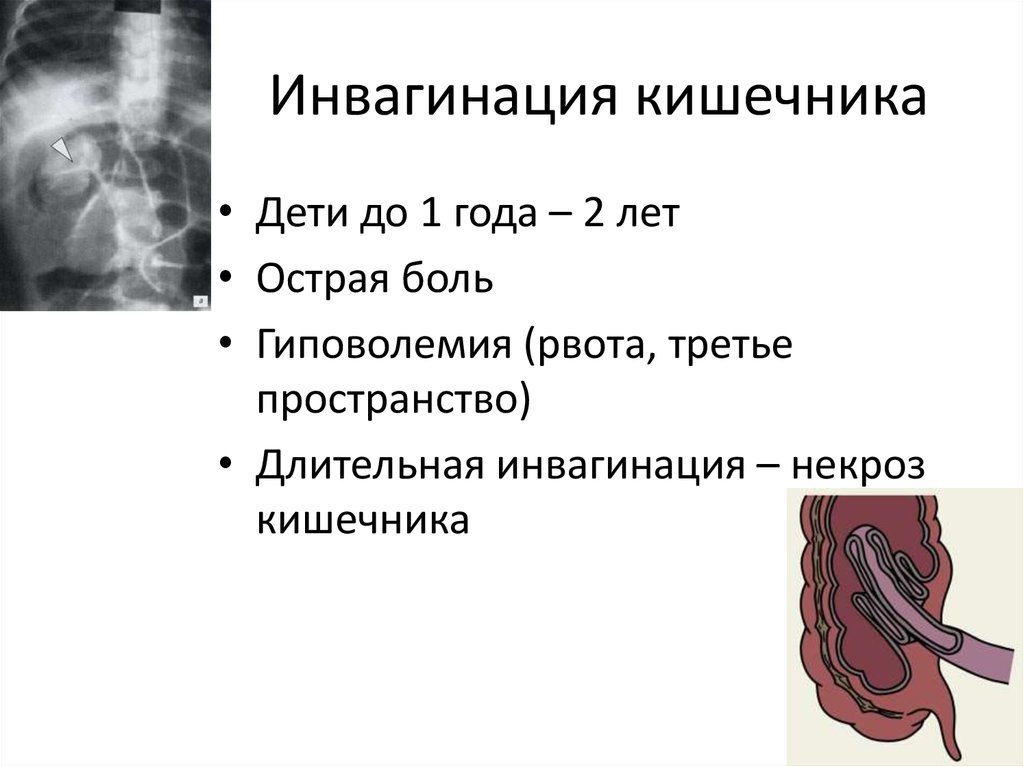
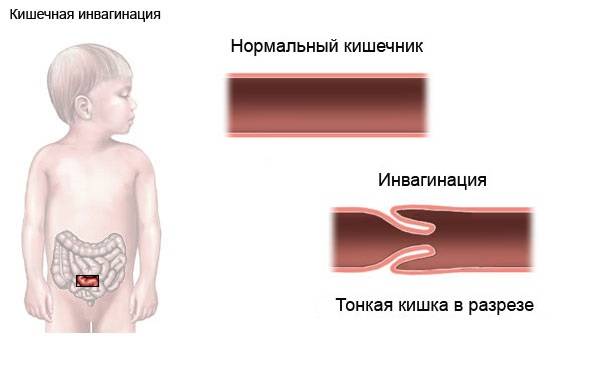
Симптомы инвагинации кишечника
Симптомы, которые развиваются вследствие инвагинации кишечника у ребенка, следующие:
- боль в животе – основной признак заболевания;
- понос;
- вздутие живота.
Характеристика состояния ребенка во время болевого приступа:
- на ранних этапах развития болезни боль проявляется в виде приступов длительностью 5-7 минут, с разницей по времени в 10-30 минут, начало приступа – острое;
- по интенсивности боль – сильная;
- во время приступа ребенок становится беспокойным, плачет и вскрикивает, начинает поджимать ножки к животу. Груднички отказываются от груди или соски;
- кожа делается холодная на ощупь, покрывается холодным липким потом;
- конец приступа такой же острый, как и начало.
Приступы боли объясняются выраженными перистальтическими кишечными сокращениями, которые длятся сериями с паузами между ними. Между приступами ребенок ведет себя как ни в чем не бывало – но если приступ боли был выраженным, то ребенок может быть уставшим и несколько заторможенным. Симптоматика инвагинации кишечника у детей в основном проходит в острой форме, которая больше типична для тонкокишечной инвагинации.
Симптомы, которые развиваются вследствие инвагинации кишечника у взрослого, следующие:
- боль в животе;
- рвота – на начальных стадиях остатками съеденного, при прогрессировании болезни, когда развивается кишечная непроходимость – каловыми массами;
- через 2-3 часа от начала инвагинации в испражнениях появляются кровяные выделения. При дальнейшем развитии заболевания и омертвении кишечной стенки могут появиться симптомы полноценного кишечного кровотечения – кровь в кале, слабость, головокружение;
- вздутие живота, затруднение при отхождении газов. При прогрессировании заболевания газы и вовсе перестают отходить;
- на начальных этапах – понос, далее – невозможность оправиться, так как каловые массы из-за преграды в виде инвагината не могут достичь конечного отдела толстого кишечника.
Обратите внимание
В отличие от детей, у взрослых характерны подострое и хроническое течение инвагинации. Такие типы развития заболевания больше характерны для толстокишечной инвагинации – диаметр толстого кишечника больше, чем тонкого, и непроходимость может не возникнуть или же она частичная. Исходя из этого и симптомы менее выражены (в том числе не такой сильный болевой синдром).
Клинические проявления
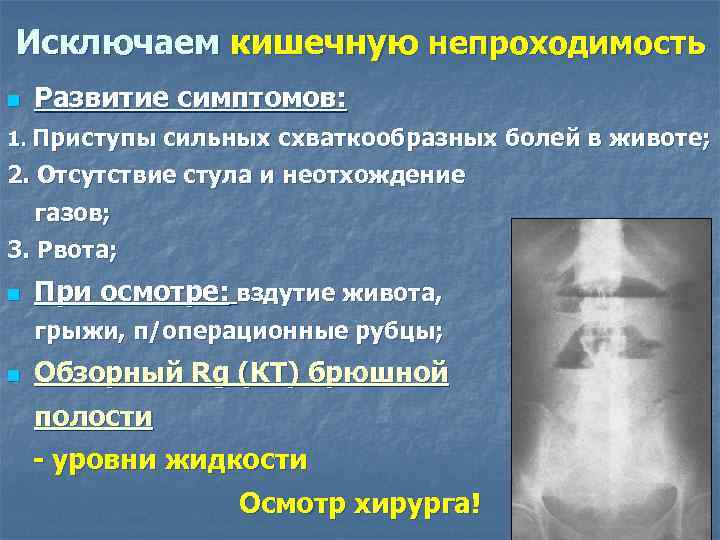
Проявления заболевания развиваются быстро, и крайне важно его своевременно диагностировать. Можно выделить характерные клинические симптомы кишечной непроходимости:
Можно выделить характерные клинические симптомы кишечной непроходимости:
- выраженная боль;
- задержка опорожнения кишечника (отсутствие стула и газов);
- рвота;
- метеоризм.
Задержка опорожнения кишечника и отсутствие естественного выделения газов — еще один признак, характерный для толстокишечной непроходимости и сопровождающийся вздутием.
Боль в животе — обязательный симптом заболевания. Болевой синдром всегда выраженный и знаменует собой начало развития заболевания, может носить постоянный или схваткообразный характер с постепенным нарастанием интенсивности, вплоть до развития болевого шока. Пациент принимает характерное положение тела, приносящее облегчение, — прижимает ноги к передней брюшной стенке.
Рвота, которая не приносит облегчения, также характерна для данной патологии, однако, следует обращать внимание на некоторые особенности данного симптома. Многократная рвота в самом начале заболевания может свидетельствовать о локализации проблемы в тонком кишечнике
Патология, расположенная в нижних отделах, сопровождается нечастой рвотой, которая появляется на стадии интоксикации.
Если в начале заболевания не оказать помощь пациенту, возникает интоксикация, клиническими признаками которой являются:
- повышение температуры тела;
- развитие перитонита;
- учащение частоты дыхательных движений (одышка);
- учащение частоты сердечных сокращений (тахикардия);
- сепсис;
- нарушение мочеиспускания;
- обезвоживание.
Лечение детей разных возрастных групп
Методы терапии заболевания зависят от возраста. Может быть показана диета, медикаментозное лечение, изменение образа жизни.
Какую помощь оказать при метеоризме кишечника у грудного ребенка?
Первая помощь при метеоризме у детей подразумевает облегчение состояния. Снять кишечный спазм и ослабить колику поможет отвар ромашки, «Но-шпа» (дротаверина гидрохлорид). Стимулировать отхождение газов можно с помощью «Эспумизана».
Важно! Детям до трех лет нельзя давать препараты, не одобренные наблюдающим педиатром. Если эти меры не помогают, можно использовать специальный газоотводный катетер
Если эти меры не помогают, можно использовать специальный газоотводный катетер.
Кормящей матери нужно с осторожностью употреблять газообразующие продукты – бобовые, какао, кофе, шоколад, квашеную капусту, хлебобулочные изделия, сдобу, виноград, свежие овощи и фрукты. После каждого кормления нужно подержать ребенка вертикально, чтобы избыточный воздух вышел с отрыжкой
После каждого кормления нужно подержать ребенка вертикально, чтобы избыточный воздух вышел с отрыжкой.
Использовать любые препараты можно только по назначению врача. Это может быть «Эспумизан», энтеросорбенты, эубиотики.
Лечение детей старшего возраста
В некоторых случаях назначают пищеварительные ферменты в таблетках. Вносятся изменения в рацион, из которого исключают вредные продукты: газированные напитки, чипсы, бобовые, картофель, сырые овощи и фрукты, шоколад, какао
Важно, чтобы ребенок не переедал. Чтобы купировать спазмы, улучшить моторику и повысить тонус стенок кишечника, врач может прописать специальный препарат, например «Иберогаст»
Обязательно нужно наблюдать за тем, чем питается ребенок, чтобы определить, после какого продукта происходит вздутие. Пищу нужно готовить на пару или варить, ее температура при подаче должна быть умеренной. Рекомендуется побольше пить – негазированную воду, травяные отвары. Есть нужно 4-6 раз в день небольшими порциями и тщательно пережевывать пищу.
Разрешенные продукты:
- сыры низкой жирности;
- кисломолочные продукты;
- нежирная рыба;
- каши без молока;
- мясо кролика, птицы;
- тыква, свекла;
- блюда из яиц (не жареные).
Ребенок должен больше двигаться, гулять, играть со сверстниками
Важно оградить его от стрессов
Результаты и их обсуждение
Все дети находились на смешанном или искусственном вскармливании. Причиной ухудшения состояния был перевод на новое питание или введение прикорма. У основной же массы детей были выявлены грубые нарушения режима питания — быстрое, неправильное или не соответствующее возрасту введение прикорма. У грудных детей с еще не законченным развитием центральной нервной системы нервно-рефлекторная регуляция несовершенна и легко нарушается. Поэтому даже незначительные отклонения от нормы в отношении количества и качества пищи, изменения питания могут вызывать нарушения перистальтики, и часто возникновение инвагинации совпадает с указанными моментами. Этот факт приобретает особое значение в наше время, когда недостаточный интеллектуальный и общекультурный уровень некоторых родителей на фоне назойливой рекламы провоцирует их к необдуманным поступкам: детей первых лет жизни кормят копченой колбасой, жареным мясом со специями, супом на утином бульоне, кукурузными палочками, хот-догами, сметаной и даже поят пивом для улучшения аппетита и прибавки массы тела.
Следует отметить, что только 18 детей поступило в первые сутки заболевания. Большинство пациентов с инвагинацией поступали с незначительными симптомами интоксикации без повышения температуры тела. Основным симптомом у 29 детей было беспокойство приступообразного характера продолжительностью до 1 минуты, которое сопровождалось тревожным криком с интервалами успокоения в 20–30 минут. Во время приступа беспокойный ребенок кричал, сучил ножками. У 28 пациентов одновременно с болями в животе или после них наблюдалась рвота пищевыми массами в первые 2–3 часа, а в последующие — с примесью желчи. У 15 детей повторная рвота желудочным содержимым не сопровождалась схваткообразной болью. В начале заболевания практически у всех детей стул сохранял каловый характер, примесь крови выявлялась позднее и часто при пальцевом исследовании прямой кишки. При пальпации живот был мягкий, и только у 8 детей определялось опухолевидное образование мягко-эластичной консистенции, безболезненное, умеренно смещаемое, чаще в правой половине, реже — в левой половине живота и эпигастрии. У 12 детей отмечалась задержка стула и газов.
С выраженной клинической картиной поступило 10 детей уже на вторые сутки от начала заболевания. Общее состояние этих пациентов расценивалось как средней тяжести или тяжелое. Умеренные проявления дегидратации и токсикоза сопровождались тахикардией и одышкой. У 7 детей сохранялся абдоминальный синдром с резким двигательным беспокойством на протяжении нескольких минут, светлые промежутки были более короткими (10–15 минут). Рвота с примесью желчи наблюдалась у всех детей и приобретала многократный характер. У 5 детей отмечалась задержка стула и газов. Выделение крови из заднего прохода было у 6 детей, и у них при пальпации живота удалось определить «опухоль» в брюшной полости, при этом возрастало заметное усиление болей, что сопровождалось беспокойством ребенка, без убедительных данных о перитонеальном раздражении.
У 4 детей, длительность заболевания которых была более 2 суток, выявлены признаки начинающихся осложнений со стороны органов брюшной полости. Общее состояние тяжелое, с выраженными нарушениями гемодинамики и метаболизма. Рвота носила постоянный характер с дуоденальным и энтеральным содержимым. Нарастали вялость, адинамия, исчезало двигательное беспокойство, снижалась перистальтическая деятельность, развивался парез кишечника. Болевой синдром был менее выражен. Появлялись вздутие живота и напряжение мышц передней брюшной стенки, что затрудняло определение инвагината в брюшной полости. Ведущим симптомом, позволяющим правильно поставить диагноз, был стул в виде малинового желе.
Таким образом, следует отметить, что не всегда у детей первого года жизни были все основные симптомы клинической картины инвагинации, а именно: боль приступообразного характера, пальпируемое опухолевидное образование в животе, рвота, а также наличие крови в испражнениях или при ректальном исследовании (у 14 пациентов). Чаще (у 18 детей) заболевание манифестировалось двумя или тремя из вышеуказанных симптомов: боль и рвота или беспокойство и жидкий стул, что требовало использования дополнительных методов исследования для уточнения диагноза. Все указанные затруднения приводили к позднему обращению родителей за медицинской помощью, задержкой в направлении детей к хирургу, и 43,8 % пациентов поступали после 24 часов болезни.
Методы диагностики
Наличие болезни Крона определяют следующими методами:
- Рентгенологическое обследование тонкой кишки с барием.
- КТ органов брюшной полости в обычном режиме или КТ-энтерография.
- Магнитно-резонансная энтерография.
- Эндоскопия верхней части пищеварительного тракта.
- Колоноскопия.
- Видеокапсульная эндоскопия.
Болезнь Крона в диагностике подозревают при явных признаках воспаления кишечника или кишечной непроходимости и отсутствии явных симптомов патологии пищеварительного тракта, но при имеющихся перианальных свищах или абсцессах. Также эту болезнь нужно подозревать при артрите неясного генеза, узловатой эритеме, анемии, лихорадке, отставании в росте у детей. Наличие заболевания в семье повышает вероятность ее развития.
Такие симптомы как жидкий частый стул, абдоминальная боль возможны при других болезнях пищеварительного тракта, например, при язвенном колите. Различительная диагностика язвенного колита затрудняется, если болезнь Крона выявляется только в толстой кишке. Решающее значение она имеет только при необходимости оперативного лечения.
При «остром животе» в первый раз или в период обострения следует сделать рентгенограмму органов брюшной полости стоя и лежа. Также необходима КТ брюшной полости. Это обследование позволяет установить симптомы кишечной непроходимости, свищи, абсцессы и другие причины «острого живота». На УЗИ можно провести различительную диагностику болезни с заболеваниями женских внутренних гениталий, если отмечается боль внизу живота, в тазовой области.
Если имеются менее острые симптомы, то предпочтительнее сделать рентгенографию верхних отделов пищеварительного тракта с барием. На снимках визуализируется пассаж бария по тонкой кишке. Также показана прицельная рентгенография терминального отдела подвздошной кишки.
В некоторых диагностических центрах для определения болезни Крона используют КТ- или МР-энтерографию. Эти методы позволяют получить изображения с высоким разрешением с применением большого объема рентгеноконтрастного вещества. Они позволяют выявить стриктуры и свищи с «отключенными» петлями кишечника.
Если диагноз спорный, то проводят КТ-энтероклизис или видеокапсульную энтероскопию, которые позволяют выявлять афты, линейные язвы.
Если определяются признаки патологии толстой кишки, например, диарея, то показано проведение ирригоскопии. В ходе исследования можно обнаружить обратный затек бария в терминальный отдел подвздошной кишки. Это позволяет выявить неравномерное сужение ее просвета, бугристые контуры, утолщение и ригидность кишечной стенки. Необходима различительная диагностика со злокачественными новообразованиями слепой, подвздошной кишок, системным васкулитом, лучевым энтеритом, лимфомой.
Если суть болезни Крона — атипичное течение, боль не сильная, преобладает диарея, то обследование аналогичное. Проводят колоноскопию с забором кусочков тканей на анализ. При эндоскопическом обследовании верхней части пищеварительного тракта можно выявить признаки небольшого поражения.
При болезни Крона анализы крови позволяют выявить анемию, снижение количества альбуминов, а также нарушение соотношения электролитов. Проводят печеночные тесты с выявлением повышенных показателей щелочной фосфатазы, гамма-глутамилтранспептидазы. Диффузная патология толстой кишки позволяет выявить склерозирующий холангит. Для определения активности болезни определяют лейкоцитоз, СОЭ, С-реактивный белок.
Для выявления недостаточности питания, каждые 1—2 года определяют показатель витаминов В12 и D. Если имеются подозрения на их дефицит, то проводят анализы на определение в крови ниацина, фолиевой кислоты, витаминов A, D, E, K, а также минеральных веществ — цинка, меди, селена.
Все больные воспалительными болезнями кишечника должны пройти обследование на плотность костной ткани. Для этого проводят двухэнергетическую рентгеновскую абсорбциометрию.
У 60—70% пациентов при язвенном колите выявляются перинуклеарные антитела к цитоплазме нейтрофилов. При болезни Крона они обнаруживаются только у 5—20% больных. Специфичны для этой болезни антитела к Saccharomyces cerevisiae. Однако эти методы не могут достоверно дифференцировать два заболевания, поэтому не используются в ежедневной диагностике.
Болезнь Крона не удается излечить полностью, она характеризуется периодами рецидивов и ремиссий. Иногда заболевание протекает с частыми обострениями. Грамотный подбор лекарственных препаратов и проведение при показаниях оперативного лечения позволяет вернуть качество жизни пациентов на удовлетворительный уровень.
Лечение
При динамической непроходимости прежде всего нужно установить ее причину. Одновременно проводят борьбу с парезом . В схему его лечения входят:
- прямая стимуляция сократительной активности мускулатуры тракта (очистительные, сифонные и гипертонические клизмы, внутривенное капельное введение растворов калия и натрия хлорида под контролем ЭКГ, электростимуляция);
блокада дуги рефлексов, определяющих торможение двигательной (применение прозерина, паранефральной новокаиновой блокады);
- разгрузка (постоянный желудочный зонд, интубация ).
У детей, как и у взрослых, приобретенную кишечную непроходимость разделяют на два основных вида – механическую и динамическую. В детском возрасте выделяют обтурационную, странгуляционную
Тем не менее в практике детским хирургам чаще всего приходится сталкиваться со спаечной кишечной непроходимостью, инвагинацией .
Диагностика
Для кишечной непроходимости типичны: боль в животе, тошнота и рвота, задержка стула и газов. Рвота особенно сильна при непроходимости тонкого кишечника. Боли усиливаются при физической нагрузке. Врач выясняет были ли операции, так как могут вызвать непроходимость рубцы и спайки.
Как делают УЗИ живота
Проявления зависят от механизма и локализации непроходимости:
- При механической непроходимости перистальтика обычно повышена и имеет характерный металлический звук (симптом Кивуля).
- Паралитическая или ишемическая обструкция полностью останавливает перистальтику.
- Температура повышается не всегда, на начальной стадии может быть в норме. Если присутствует странгуляционная непроходимость, может быть понижена, т.к. развивается падение АД, болевой шок. Повышается при развитии воспаления (перитонит).
- Кожные покровы сухие, язык сухой.
- Пульс учащается при нарастании заболевания.
Лабораторная диагностика:
Общие анализы крови, мочи обязательны для определения наличия и выраженности воспалительного процесса. Рекомендуется также биохимическое исследование крови для оценки тяжести состояния.
Визуализирующие исследования:
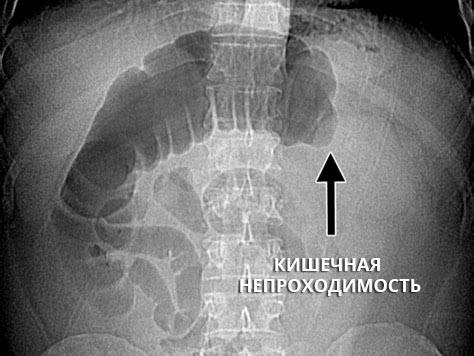
- Рентген. Самое быстрое и доступное обследование — простой рентген брюшной полости в положении стоя. Обследование позволяет визуализировать растянутые петли кишечника, а также границу между уровнями жидкости и газа. Чтобы определить место обструкции, также делается рентгеновский снимок с контрастированием через желудочный зонд или ректально.
- УЗИ. Ультразвуковое исследование тоже имеет свое применение. УЗИ иногда затруднено из-за большого количества газов, но полезно при диагностике сосудистых поражений и дифференциальной диагностике других причин непроходимости.
- КТ. Используется при подозрении на ишемию кишки или обструкцию, вызванную опухолью.
Профилактические мероприятия
Эффективность лечения зависит от этиологии заболевания и квалификации хирурга, ведь точная диагностика и своевременно предпринятые правильные лечебные мероприятия минимизируют вероятность развития осложнений. Необходимо также учитывать возраст больного: у пожилых пациентов повышается риск возникновения осложнений.

Профилактика направлена на лечение заболеваний, вызывающих кишечную непроходимость:
- борьба с гельминтозами;
- своевременная диагностика и удаление новообразований;
- предупреждение спаечных процессов;
- предотвращение травматических повреждений;
- здоровое питание;
- правильный образ жизни.
Прогноз
Прогноз для детей с инвагинацией обнадеживающий, если состояние диагностировано и лечится на ранней стадии. В противном случае возможны серьёзные осложнения и даже смерть.
При лечении большинство младенцев полностью восстанавливается в течение суток. Частота рецидивов инвагинации после нехирургического исправления обычно составляет менее 10 %, но может достигать 15 %.
Большинство рецидивов проявляется в течение 72 часов после коррекции. Однако были зарегистрированы случаи повторения через 36 месяцев. Возникновение рецидива обычно сопровождается появлением тех же признаков, что и при первоначальном событии.
Частота рецидивов после клизмы воздухом или барием составляет 4 % и 10 % соответственно. Как правило, 95 % повторных случаев регистрируют после неоперативного исправления.
Результаты
Высокая информативность ультразвукового исследования кишечника позволяет определять заболевания, обнаружение которых другими методами невозможно.
Эндоректальное УЗИ успешно используют для установления стадии рака прямой кишки, а также для оценки глубины инвазии опухоли. Согласно данным исследований трехмерное эндоректальное УЗИ выигрывает у МРТ в определении стадии и локализации рака прямой кишки. Эффективность диагностики достаточно высока, однако переменчива. Во многом это зависит от стадии заболевания (чем ниже стадия, тем вероятнее ошибки в диагностике) и опыта врача-узиста .
Кроме того, обследование позволяет выявить следующие патологии:
- аппендицит (острый/хронический);
- воспалительные, кистообразные и опухолевые процессы, абсцессы;
- нарушение рельефа кишечника (например полипы), изъязвления слизистой;
- дивертикулы (мешковидное выпятчивание стенки кишки) и дивертикулит (воспаление мешковидных выпячиваний стенок кишечника);
- инвагинация («кишка в кишке» с возможным развитием кишечнойая непроходимостиь, часто встречающаяся у детей до 1 года);
- болезнь Крона (хроническое воспалительное заболевание кишечника, чаще нижних отделов тонкой кишки);
- кишечное кровотечение (УЗИ покажет наличие жидкости, которой в норме в этом месте быть не должно);
- ишемический колит – воспаление кишки на фоне тромбоза (закупорки) одной из питающих ее артерий) – наравне с обычным УЗИ используется ультразвуковая допплерография для определения сосудистого кровотока.
- Блок Б. УЗИ внутренних органов. Сонографическое исследование желудочно-кишечного тракта. – 2007.
- Руководство по ультразвуковой диагностике, под ред. Пальмера. – Медицина, 2000г.
- Ren JH. Study of endorectal ultrasonography in the staging of rectal cancer. – Chinese medical journal, Oct 2012.
- Kav T, Bayraktar Y. How useful is rectal endosonography in the staging of rectal cancer? – World journal of gastroenterology, Feb 2010.
- Serra-Aracil X, Galvez A. Endorectal ultrasound in the identification of rectal tumors for transanal endoscopic surgery: factors influencing its accuracy. – Surgical Endoscopy, Jun 2018.