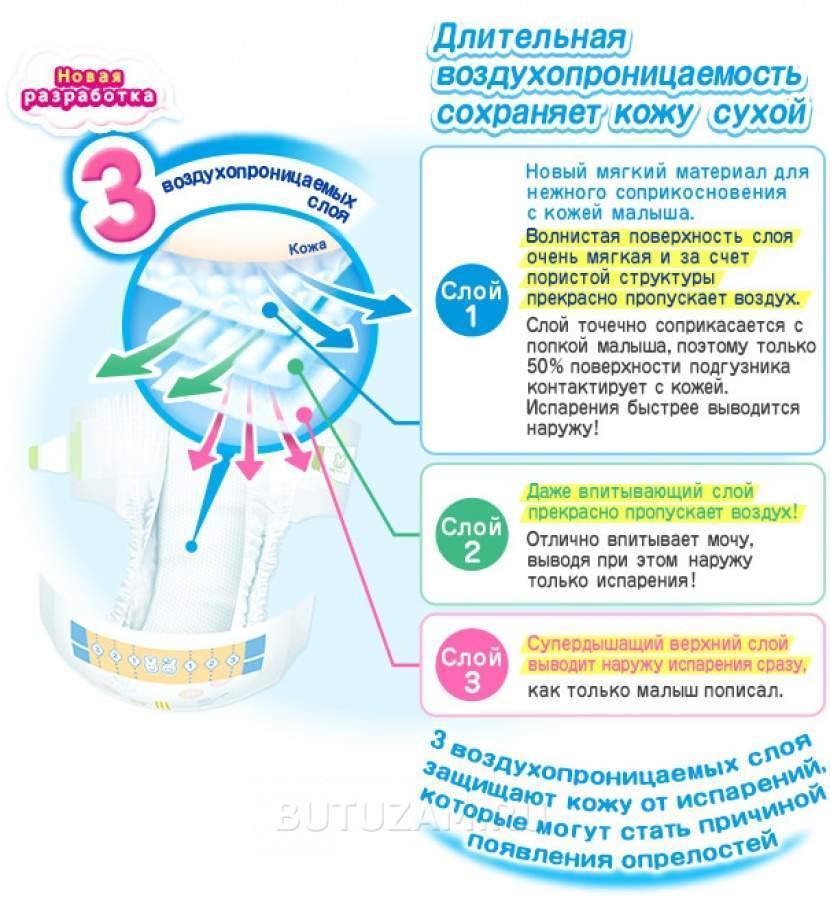
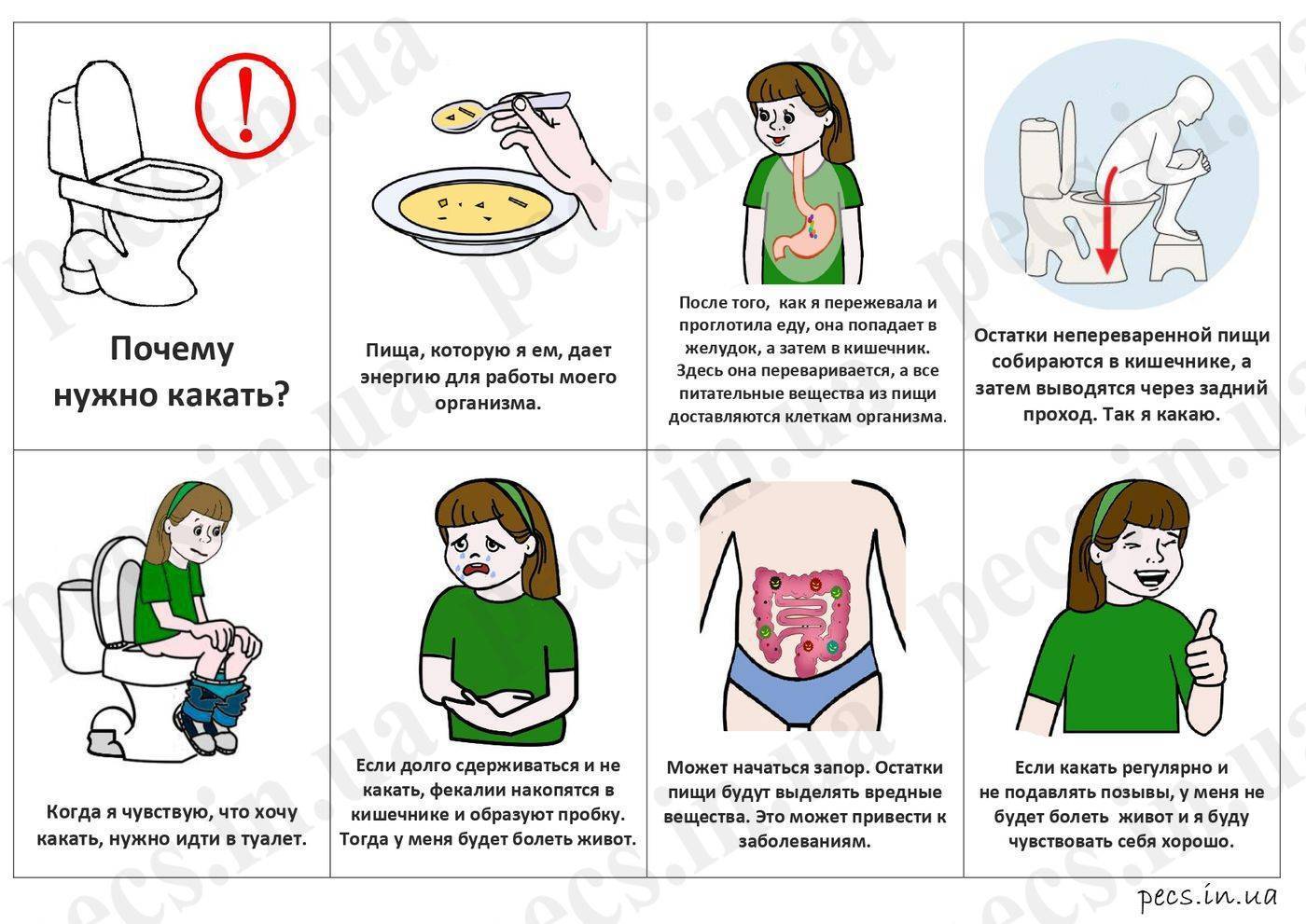
Как диагностируется анурия?
Поскольку постренальная или урологическая анурия диагностируется быстрее всего и лучше всего поддается лечению, в неясных случаях пациента с анурией следует сначала обследовать урологически с целью подтверждения или исключения предполагаемой постренальной причины анурии.
Для определения причины анурии необходимы следующие тесты:
- анализ мочи – определение концентрации Na (натрия) и креатинина;
- общий анализ крови;
- биопсия небольшого образца ткани почек;
- в сложных случаях – МРТ или КТ.
Анализ крови и мочи
На постренальную анурию указывают анамнестические данные о перенесенном калькулезном заболевании:
- самопроизвольное удаление конкрементов или «песка»;
- распад камней с помощью ДУВЛ или уретерореноскопических средств;
- ранее проведенные операции по поводу камней мочевыводящих путей и т.
Особенно ценны анамнестические данные о почечной колике, которая непосредственно предшествовала анурии, что указывает не только на этиологию анурии, но и позволяет предположить, что это пациент только с одной функциональной почкой. Также важны данные о проведенных гинекологических операциях или обширных операциях на органах малого таза.
При анурии мочевой пузырь пуст, а при задержке – полон мочи. Здесь следует отметить, что «урологическая» анурия, как правило, бывает полной, тогда как при преренальной и почечной анурии часто обнаруживается меньшее количество мочи (примерно до 100 мл).
Параллельно с выполнением других экстренных диагностических процедур проводятся лабораторные анализы.
- Анурия характеризуется повышением уровня креатинина и мочевины в сыворотке в зависимости от продолжительности анурии.
- Также существует тенденция к дисбалансу электролитов, наиболее важным из которых является повышение уровня калия в сыворотке крови из-за его кардиотоксических эффектов.
Из-за недостаточного выведения и увеличения продукции кислотных эквивалентов возникает метаболический ацидоз, а из-за упомянутых нарушений органов дыхания есть склонность к респираторному ацидозу.
Дальнейшая диагностическая процедура постренальной анурии – это визуализация нативного уротракта, которая может указывать на одностороннюю или двустороннюю закупорку мочеточника конкрецией (окклюзия камня), если камень непрозрачен для рентгена, прозрачен на рентгеновских снимках (как в случае уратного литиаза).
Внутривенная пиелография (ВВП) – очень важный диагностический метод, но ее использование при «урологической» анурии ограничено из-за повышенного уровня мочевины и креатинина. А именно, если уровень креатинина выше 350 ммоль/л, урографической картины органов мочевыделительной системы ожидать нельзя.
Затем показана ретроградная пиелография, при которой для введения контраста в мочевыводящие пути используется мочеточниковый зонд, и в то же время это терапевтическая процедура, поскольку она позволяет осуществить отвод мочи из расширенной канальцевой системы.
Почему развивается энурез?
Некоторые из причин уже были упомянуты, но теперь рассмотрим их более детально. Когда рождается ребенок, у него нервная система не развита, а мочится он бесконтрольно до двух десятков раз в сутки. По мере взросления развиваются нервные окончания, а малыш начинает контролировать позывы, приучаясь садиться на горшок.
Причины патологии в данном случае могут быть такими:
- Осложнения в женском организме при беременности или в процессе родов. Они могут привести к перинатальному гипоксическому поражению нервной системы малыша.
- Наследственная предрасположенность. От родителей иногда передается ребенку ген, способствующий увеличению уровня веществ, которые снижают реакцию клеток мочевого пузыря на особый гормон.
- Инфекционное заболевание, поражающее мочевыводящую систему.
- Урологическая патология.
- Стрессы, неблагоприятная окружающая обстановка, психологическое давление со стороны.
- Сахарный диабет.
- Болезни спинного и головного мозга, которые бывают приобретенными или имеют врожденную этиологию.
- Мочевой пузырь малой емкости. Такое бывает после пиелонефрита.
- Аллергические реакции (довольно редкая причина, но врачи ее не исключают).
Нередко на причины ночного недержания у детей сочетаются или порождают друг друга. Также нельзя исключать такие провоцирующие факторы, как банальное переохлаждение организма, употребление большого количества жидкости или фруктов перед сном, крепкий сон или ночные страхи.
Что это за болезнь?
Диагноз энурез у ребенка в 5-10 лет ставят по результатам комплексного обследования. Врач после этого определяет план терапии при необходимости, прописывает физиотерапию, назначает массаж и может даже направить к психотерапевту. Специалисты говорят об энурезе только в том случае, если ребенок мочится в кровать чаще трех раз в месяц, а по возрасту он старше пяти лет.
Многие родители бьют тревогу раньше времени, принимая норму за патологию. Только узкоспециализированный врач точно оценивает ситуацию и подтверждает или опровергает догадки. В силах родителей помочь разобраться в симптомах. Практика показывает, что почти каждый пятый-шестой ребенок в 5-6 лет страдает от недержания мочи ночью, а примерно у каждого десятого такое проявляется и в возрасте постарше – в 7-10 лет.
Даже некоторые подростки в 11-14 лет сталкиваются с энурезом по ночам, но такое бывает примерно в 2-3% случаев. Также по статистике мальчишки вдвое чаще страдают этой патологией, чем девочки.
Интерес к родителям в туалете как этап развития ребенка
Малышам интересно абсолютно все. Абсолютно новый мир каждый день предлагает им массу увлекательных сведений. И то, что мама, папа и другие члены семьи закрываются в туалете несколько раз в день, не ускользает от их внимания.
Часто попытки зайти в туалет — лишь желание не терять родителей из виду. Однако по мере роста готовности к использованию горшка малыши действительно интересуются, как, что и откуда выливается, выходит, куда потом девается и почему это не надо трогать. В возрасте приучения к горшку дети еще не особенно владеют речью, чтобы выразить все словами. Однако настойчивый стук, дерганье дверной ручки и заглядывание в унитаз скажут все родителям и без слов.
Такой же интерес дети проявляют к сверстникам, уже освоившим горшок, к старшим братьям и сестрам
Если никто из членов семьи не готов объяснить ребенку анатомические подробности, можно акцентировать внимание на животных на улице, показать куклу, которая умеет «писать» и «какать». В советы родителям можно также включить демонстрацию мультфильмов для совсем маленьких, где рассказывают и показывают особенности гигиенических навыков сидения на горшке
Почему это важно? Ребенок начинает понимать, связывать ощущения своего тела с происходящими процессами. Помочь ему осознать логическую связь «позыв в туалет-выход мочи» и дать возможность принять это, как естественное каждодневное событие, задача взрослого
Как определить признаки затрудненного мочеиспускания?
Затрудненное мочеиспускание – это один из распространенных признаков патологий мочевыделительной системы. Несмотря на то, что этот симптом чаще встречается у мужчин, женщины также должны быть насторожены при признаках затруднения мочевыделительных процессов.
С медицинской точки зрения это нарушение входит в понятие «дизурия». Дизурический синдром объединяет в себе любые расстройства мочеиспускания. Как правило, такая клиническая картина свидетельствует о заболеваниях нижних отделов мочевыводящей системы, однако инфекция у женщин распространяется с такой скоростью, что несколько дней могут стать решающими, а простое воспаление – перерасти в серьезное инфекционное заболевание.
Если есть подозрения на проблемы с выделением мочи, можно сравнить свою ситуацию с нормальными показателями работы мочевыделительных органов.
Доказано, что в сутки здоровый организм через почки в среднем выводит около 75 % принятой жидкости, то есть у человека выделяется примерно 1,5 литра суточной мочи (норма – употребление 2 литров жидкости в день).
Частота мочеиспусканий в течение дня для женщин составляет от 4 до 9 раз в сутки, а в ночное время должно быть не больше одного похода в туалет. Если в течение дня количество посещений дамской комнаты резко уменьшается, возникают трудности при мочеиспускании, а после этого процесса остается ощущение наполненного мочевого пузыря, нужно обратиться к специалисту для решения таких проблем.
Самое время обратиться к врачу, если наблюдается:
- ослабление силы струи во время мочеиспускания;
- ощущение вялости или истончения струи;
- выделение мочи каплями;
- болезненность во время мочевыделения;
- необходимость постоянного натуживания при выделении мочи;
- ощущение неполного опорожнения мочевого пузыря.
Что предпринимать, если вышеописанные способы борьбы с запором у грудничков не помогают?
Глицериновые свечи — лучший способ побороть запор.
В этом случае можно прибегнуть к так называемым механическим воздействиям. К ним относят:
- применение кусочка мыла и ватной палочек, которые аккуратно вводят в задний проход малыша. Палочку перед этим нужно смазать детским кремом. Иногда стимуляцию вызывает введенный кончик градусника. Однако, в настоящее время созданы специальные и довольно удобные трубочки для отведения газов, которые стали альтернативой уже существующим методам.
- малышам до 1 года (и не только) можно применять глицериновые свечи, которые вводят в прямую кишку. Этот способ является довольно эффективным;
- на сегодняшний день есть специальные смеси для грудничков, помогающие избавлять их от запоров. Но перед применением этих смесей лучше посоветоваться с педиатром;
- если все перечисленные способы борьбы с запором не дали результата, то стоит прибегнуть к применению клизмы. Для грудных деток продаются спринцовки емкостью до 30 мл. Необходимо подготовить чистую воду комнатной температуры и наполнить ею спринцовку. Можно также взять легкий раствор ромашки. Затем аккуратно смазать область заднего прохода малыша детским кремом и ввести кончик спринцовки на 1,5 см. После этого нужно надавить на клизмочку, чтобы вода из нее прошла в кишечник. Для деток от 1 до 3 месяцев обычно достаточно однократного вливания;
В случае, если все вышеназванные методы не оказали должного эффекта, необходимо обратиться за квалифицированной медицинской помощью. Доктора помогут установить точный диагноз, проведут более глубокое обследование и назначат соответствующее лечение.
Приучение мальчика к горшку: полезные рекомендации
Следует отметить, что мальчики начинают контролировать процессы мочеиспускания и дефекации несколько позже, чем девочки. Поэтому, если у вас растет сын:
не ориентируйтесь в сроках начала приучения к горшку на успехи других деток,
определяйте готовность ребенка в соответствии с вышеперечисленными признаками.
Более того, перед многими молодыми мамами, воспитывающими мальчиков, встает вопрос: «Приучать малыша писать стоя или сидя?»
Обращаем Ваше внимание, что приучение мальчика к горшку следует начинать именно с усаживания, поскольку у маленьких детей мочеиспускание нередко происходит одновременно с дефекацией. Только после того, как малыш научится четко разграничивать свои позывы, тогда можно показать ему, что писать можно стоя
Какие способы существуют для того, что помочь малышу справиться с запором?
Массаж животика — хороший способ справиться с запором.
Самый распространенный способ — это массаж животика по часовой стрелке. Перед процедурой нужно вымыть руки и согреть их (если они прохладные), чтобы малышу было достаточно комфортно.
Плавными круговыми движениями в течение 5-10 минут нужно водить ладонью по животику ребенка. Также для деток с запорами полезно упражнение «велосипед».
Для этого взрослый должен аккуратно взяться обеими руками за ножки малыша (за щиколотки или ступни) и круговыми движениями осуществлять имитацию езды на велосипеде.
Помогут и теплые ванны, которые можно принимать вместе со своим чадом. Доктора рекомендуют для профилактики запоров у малышей выкладывать их на определенное время на животик. Это поможет стимулировать работу кишечника.
Обязательно нужно обратить внимание на рацион питания. Как утверждает всеми известный доктор Комаровский запоры у малышей могут вызвать продукты, которые слишком легко усваиваются, вследствие чего организму практически нечего выводить
Поэтому в пищу ребенок должен употреблять продукты, богатые клетчаткой. Она благотворно влияет на работу ЖКТ не только ребенка, но и взрослого. Естественно, это правило относится к уже подросшим деткам, которым разрешено вводить в рацион фрукты, овощи, крупы, хлеб и отруби.
Именно эти продукты насыщены полезной клетчаткой. Также по мнению Комаровского пища не должна поддаваться излишней термообработке и быть слишком мягкой. Не стоит забывать о достаточном количестве жидкости в организме малыша. Она оптимизирует работу клеток и органов, а также помогает накоплению необходимого количества каловых масс для их выведения.
Как давать ибупрофен при температуре
Правильная дозировка ибупрофена — залог максимального жаропонижающего эффекта и безопасности. Слишком низкая доза может не дать ожидаемого эффекта, а прием слишком большого количества препарата просто нерационален: вероятность побочных эффектов возрастет, а желаемый эффект останется прежним.
Большинству младенцев лекарство дают в пределах чайной ложки — половину, полную или полторы. Поскольку чайные ложки в каждом доме могут быть разными, нужно выбирать препарат с мерной ложкой. Однако наиболее точный (и самый простой) способ определить дозу препарата – с помощью специального дозатора, который вставляется в горлышко флакона.
Препарат с мерной ложкой
В России продается много препаратов, содержащих ибупрофен. Как их принимать расскажет врач, выписывающий это лекарство, или подскажет фармацевт. Разобраться с этим вопросом довольно просто. Гораздо сложнее если родители оказались с малышом за границей, без знания языка и без страховки, покрывающей расходы на врача.
В этом случае в любой аптеке можно озвучить действующее вещество ибупрофен — вас поймут. Но выбирать нужно препарат обязательно с дозатором, так как в каждой стране свои допустимые нормы. И не всегда они ниже наших.
В ближайших европейских странах можно, например, попросить суспензию Ибустар. Она близка к нашим препаратам ибупрофена. Кроме этого в упаковке лекарства находится специальный мерный шприц. Суспензия Ибустар дозируется в зависимости от возраста и веса ребенка: рекомендуется разовая доза 7-10 мг / кг.
Например, годовалому ребенку весом десять килограммов следует дать 100 мг ибупрофена, что составляет 5 мл суспензии ибустара. Шприц в упаковке градуирован с шагом 0,5 мл, а 0,5 мл суспензии содержит 10 мг ибупрофена.
Между этими однократными дозами следует выдерживать интервал в шесть часов, и нельзя превышать максимальную суточную дозу 30 мг / кг. Также нельзя использовать ибупрофен более 3 дней.
Рекомендации подготовки детей к сдаче мазков
После назначения анализа в виде взятия мазка следует уточнить у врача о необходимости соблюдения диеты, потому что различные процедуры предусматривают расхождения в этом плане.
При подготовке к сдаче анализа мазка на флору из зева рекомендуется исключить использование любых ополаскивателей полости рта, которые содержат антисептики, воздержаться от приема пищи и воды, не чистить зубы.
Если ребенка готовят к сдачи мазка на энтеробиоз, то подмывать вечером и утром перед сдачей не нужно. Сама процедура взятия мазка безболезненная. Однако, вне зависимости от возраста, необходимо придерживать малыша, чтобы исключить нанесение травм.
Нормальный стул ребенка

Стул является важным индикатором того, что в организме ребенка все в порядке. Каким в идеале должен быть детский стул? Вот основные ориентиры.
- 2 месяца: пока нет четкой нормы. Частота стула может варьироваться от 5 – 10 раз в сутки до одного раза в несколько дней. В норме детский стул должен иметь желтый оттенок и кашеобразную консистенцию. В нем могут наблюдаться вкрапления белых комочков или слизи — это означает, что малыш хорошо ест и избыточная часть пищи выходит непереваренной. Кал может оказаться темным (так называемый голодный кал) — это происходит тогда, когда крохе не хватает молока. Если одновременно с изменением цвета стула малыш стал реже писать, а моча приобрела насыщенный оттенок и резкий запах, нужно срочно обращаться к врачу — возможно, потребуется докармливать кроху.
- 3 – 4 месяца: стул ребенка на грудном вскармливании становится более регулярным и однородным. По цвету и консистенции напоминает желтоватую кашицу. Периодичность по-прежнему может быть разной.
- 5 – 6 месяцев: частота такая же или несколько сокращается. Стул также может измениться по причине ввода первого прикорма в виде пюре. Не нужно пугаться, если в стуле ребенка в 5 месяцев видны непереваренные остатки прикорма: любая новая пища усваивается не сразу.
Как часто нужно ходить к врачу
Первые полгода очень важны в жизни маленького человечка: это время суперинтенсивного роста, но это также и период, когда впервые проявляют себя многие заболевания. Поэтому, чтобы быть уверенным в том, что все идет хорошо, нельзя забывать про плановые осмотры и вовремя навещать педиатра. За первое полугодие таких визитов будет несколько.
Первый произойдет примерно в 1 месяц. В этом возрасте, как правило, малыша осматривают педиатр, хирург-ортопед (иногда — отдельно хирург и ортопед), невролог и офтальмолог, сдаются общие анализы крови, мочи, делается УЗИ внутренних органов и тазобедренных суставов, а также вакцинация. Ваш участковый педиатр фиксирует прибавку роста и веса, окружность головы и грудной клетки, оценивает нервно-психическое развитие малыша, дает советы по вскармливанию. На основе проведенных осмотров вашему ребенку могут назначить дополнительные исследования, а также рекомендовать массаж, гимнастику, посещение детского бассейна.
2 месяца. Вы снова должны прийти с ребенком на плановый осмотр к педиатру. Доктор повторит те же измерения и задаст вам те же вопросы, что и месяц назад, а также сделает вакцинацию.
3, 4 и 5 месяцев. Время нанести новый визит своему участковому педиатру. В 3 месяца врач также выдаст вам направление на посещение невролога. В 3 и 4,5 месяца вы получите направления на вакцинации (если не будет никаких отклонений по здоровью).
6 месяцев
Это время очень важного планового осмотра. Малыш проходит обследование у педиатра, хирурга, невролога, делаются анализы
Вы также получите у своего врача подробную инструкцию о введении прикорма: опросив вас, доктор сделает выводы о наследственности малыша и определит его склонность к аллергии, рассмотрит динамику изменения веса ребенка и, исходя из его состояния здоровья, подберет оптимальную программу знакомства с взрослой пищей.
Как лечится анурия?
Лечение исключительно этиологическое, то есть направлено на устранение причины анурии
Важно обратиться к врачу и вовремя выяснить причину
Пациентам, страдающим анурией из-за диабета, следует обращать внимание на контроль количества сахара в крови
Важно соблюдать диету и принимать лекарства, назначаемые при диабете.
Больным, у которых анурия вызвана камнями или опухолями почек, чаще всего проводят хирургическое вмешательство, химиотерапию или лучевую терапию для ее удаления или уменьшения.
Людям с повышенным артериальным давлением рекомендуется изменить образ жизни, чтобы уменьшить стресс
Также рекомендуется определенная диета и упражнения.
Почечную недостаточность можно лечить диализом (удаление излишков жидкости и электролиз крови) или трансплантацией почки.. Контроль количества сахара в крови
Диализ

Контроль количества сахара в крови
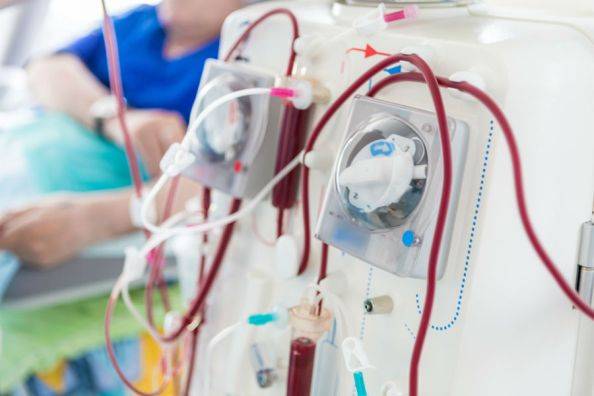
Диализ
Суточное потребление жидкости ограничено объемом мочи, выделенной в предыдущий день, увеличенным за счет внепочечных потерь (например, рвоты).
Успех лечения анурии также зависит от возбудителя, раннего выявления и тяжести возбудителя.
Признаки нарушений в работе почек
- Интоксикация – повышенная температура, плохое самочувствие, усталость и вялость, причем даже в состоянии покоя, утрата аппетита.
- Отеки – если по утрам вы фиксируете отеки, то это значит, что в организме накопилась жидкость, то есть почки ее не вывели. Утром отеки локализуются на руках и лице, но при обострении могут присутствовать и по всему телу, распространяясь и на ноги. В первую очередь отеки появляются под глазами, поэтому первые симптомы будут заметны по лицу. Если на отечную ткань надавить пальцем, то она станет блеклой.
- Проблемы с мочеиспусканием – если вы заметили, что мочи стало меньше, или больше, моча стала выводиться часто и малыми порциями, позывы частые, даже ночью, присутствует жжение, давление, то этот признак будет напрямую указывать, что что-то не в порядке с почками.
- Изменения в моче – речь идет о ее цвете, мутности, наличия примесей гноя и крови. Моча может стать пенистой или обрести цвет мясных помоев, ее запах может стать сильно неприятным.
- Боль в области поясницы – такие ощущения сопровождают обычно острые нарушения в работе почек, например мочекаменную болезнь. При хронических проблемах боли возникают редко. Боль может локализоваться с одной стороны или сразу с двух, могут быть острыми или носить ноющий характер, могут отдавать в бедро, паховую область или низ живота.
- Металлический привкус во рту, сухость и неприятный запах изо рта – запах аммиака изо рта может присутствовать из-за нарушения оттока мочи, так как в результате плохой работы почек в организме увеличивается содержание мочевины. При этом может мучить жажда и сухость во рту.
- Рвота, тошнота – при интоксикации организма, в частности при накоплении в крови мочевины, могут возникать рвота и тошнота. Чаще это проявляется по утрам.
- Повышение давления – если повышено давление и его не удается сбить гипотензивными препаратами, то вероятно гипертензия может быть вызвана нарушениями в работе почек.
Что делать, если ребенок не хочет писать
Наблюдательные родители могут приблизительно подгадать время, когда их ребенок захочет помочится.
Некоторые ориентируются на поведение малыша: он начинает беспокоиться, или плакать, или наоборот замирает.
Но бывает и так, что мама дежурит с контейнером и пять, и десять минут, а малыш не спешит его наполнять.
На этот случай есть несколько хитростей, которые могут существенно ускорить процесс:
Иногда бывает достаточно просто снять подгузник после пробуждения. Малыш почувствует прохладу, а это часто провоцирует мочеиспускание.
Покормить кроху грудью. Маленькие детки обычно писают именно во время еды.
Отправиться вместе с ребенком в ванную и открыть кран
Журчание воды вызовет у крохи желание помочится.
Сделать массаж, круговыми движениями по часовой стрелке осторожно надавливая на низ животика.
Можно также предложить малышу выпить воды.
Следующая хитрость подойдёт для мальчиков, которые уже научились стоять. Незадолго до пробуждения ребенка, нужно нагреть ванну горячей водой или набрать туда немного теплой воды
После подмывания поставить туда малыша босиком и держать наготове контейнер. Тепло, которое он почувствует ступнями, спровоцирует мочеиспускание.
Общий анализ мочи характеризует состав урины почти по двум десяткам показателей и помогает в постановке многих диагнозов. Результат такого анализа расскажет и о состоянии почек и мочевыводящих путей, и о составе крови.
Договориться о сдаче анализов с маленькими детьми — довольно сложная задача. Она осложняется еще и тем, что до полутора-двух лет малыши не могут контролировать мочеиспускание. Поэтому перед каждым визитом в лабораторию следует вспомнить приведенные здесь правила и советы.
Классификация заболевания у детей
Причины возникновения воспаления:
- инфекция, попадающая из почек, уретры, тазовых и более отдаленных органов;
- нарушение функционирования мочевого пузыря;
- неправильное строение органа;
- неполное и/или нерегулярное опорожнение;
- кишечная палочка;
- синегнойная палочка, клебсиелла, протей (более редкие возбудители);
- вирусная инфекция (влияние непрямое – приводит к неправильной микроциркуляции мочи, что становится хорошим фоном для болезни);
- уреаплазма, хламидия, микоплазма (обычно причина заражения – хламидиоз у родителей, а также отсутствие гигиены, посещение общественных бань и т. д.);
- фимоз (актуально для мальчиков);
- пузырно-мочеточниковый рефлюкс;
- грибок (при иммунодефиците).
Дополнительные факторы риска появления цистита:
- мочекаменная болезнь;
- попадание в мочевой пузырь инородных предметов;
- терапия токсичными для почек препаратами, включая цитостатики в онкологии;
- инвазивные обследования по урологическому профилю;
- дисбактериоз;
- заражение глистами;
- различные инфекционные заболевания кишечного тракта;
- широкий ряд гинекологических болезней;
- воспалительно-гнойные процессы;
- дисфункция эндокринной системы;
- радиация;
- переохлаждение;
- несоблюдение базовых норм личной гигиены;
- и пр.
Как заставить малыша пописать для анализов
Важно учесть, что процесс дефекации и мочеиспускания должен происходить естественным путем. Ни мочегонные, ни слабительные препараты, даже если они разрешены к употреблению малышам, не могут быть применены
Это категорически запрещено, поскольку такие лекарства могут негативно повлиять на результаты пробы.

Подготовка к сдаче
Подготовка к забору мочи у ребенка включает в себя 2 этапа:
- Выбор емкости. Для сбора биоматериала можно использовать домашнюю баночку, которую необходимо предварительно простерилизовать на пару и просушить. Но лучше всего приобрести в аптеке специальный контейнер.
- Подмывание. Если это возможно, перед мочеиспусканием необходимо ополоснуть гениталии ребенка теплой чистой водой. Мыло использовать не рекомендуется.
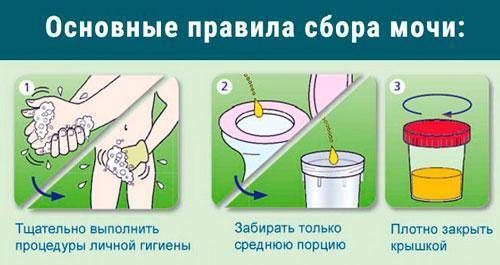
Выполнение этих простых правил гарантирует получение достоверного результата исследования.
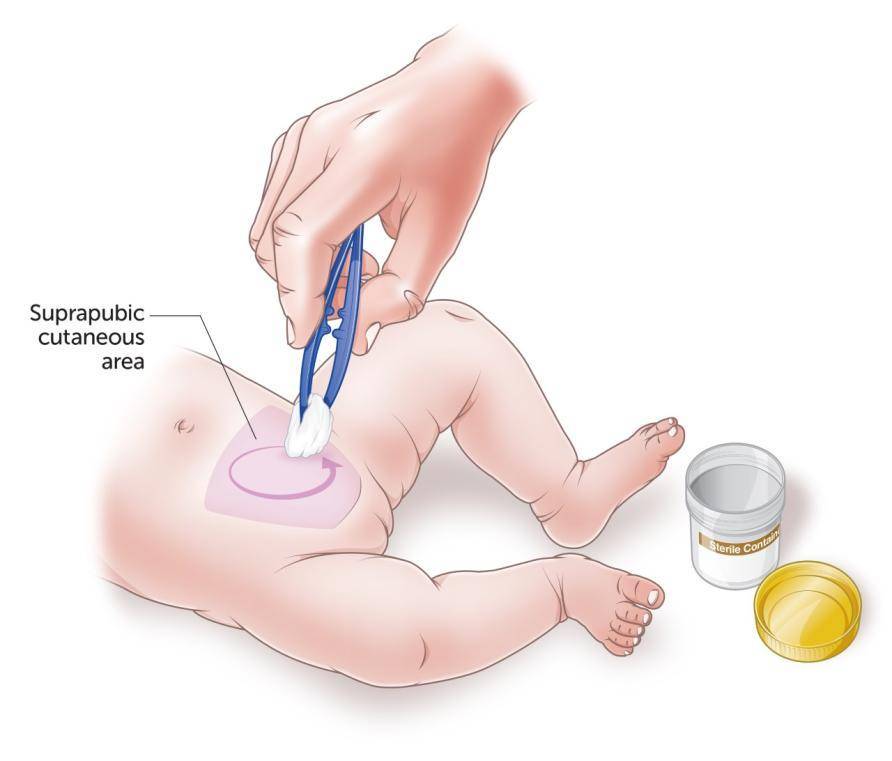
Способы сбора мочи у младенцев до 3 месяцев во время сна или бодрствования
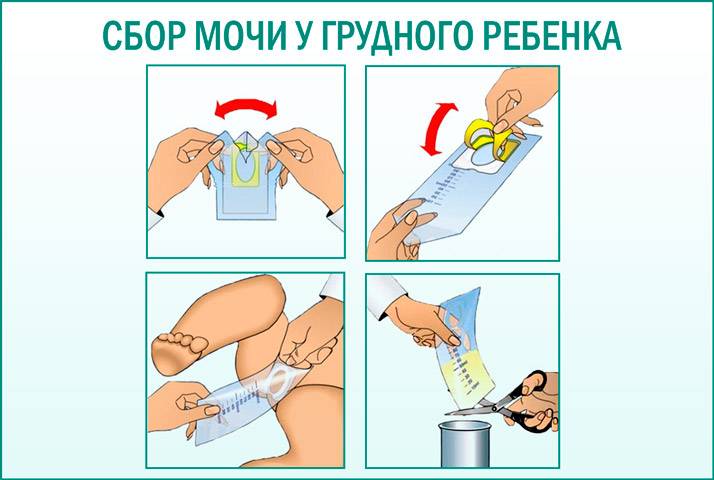
У новорожденных младенцев мочу собрать можно при помощи блюдечка, которое для начала необходимо хорошо вымыть и несколько раз обдать крутым кипятком. После этого его следует высушить и подложить под попу ребенка.
Когда малыш помочится, блюдечко следует сразу убрать, а полученный биоматериал перелить в заранее приготовленную стерильную емкость. После этого можно отправлять мочу на исследование в лабораторию.
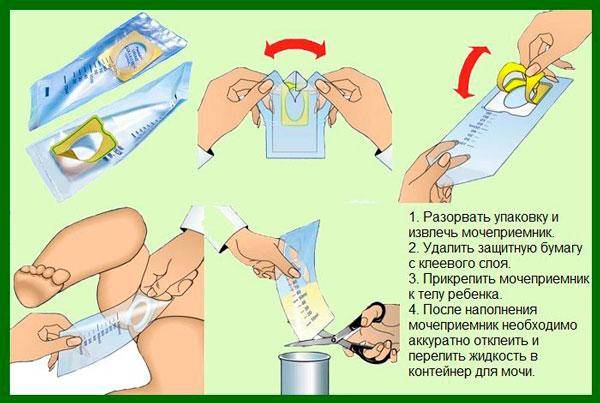
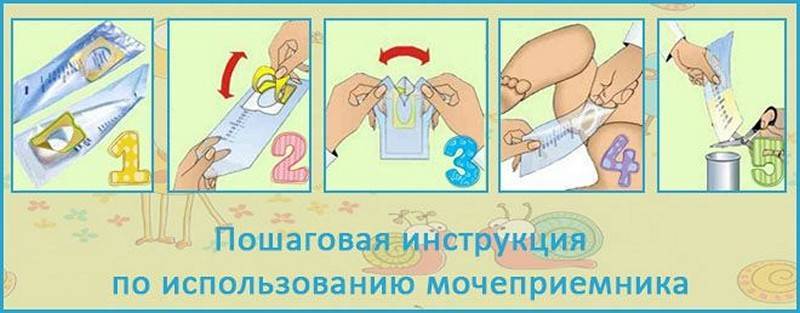
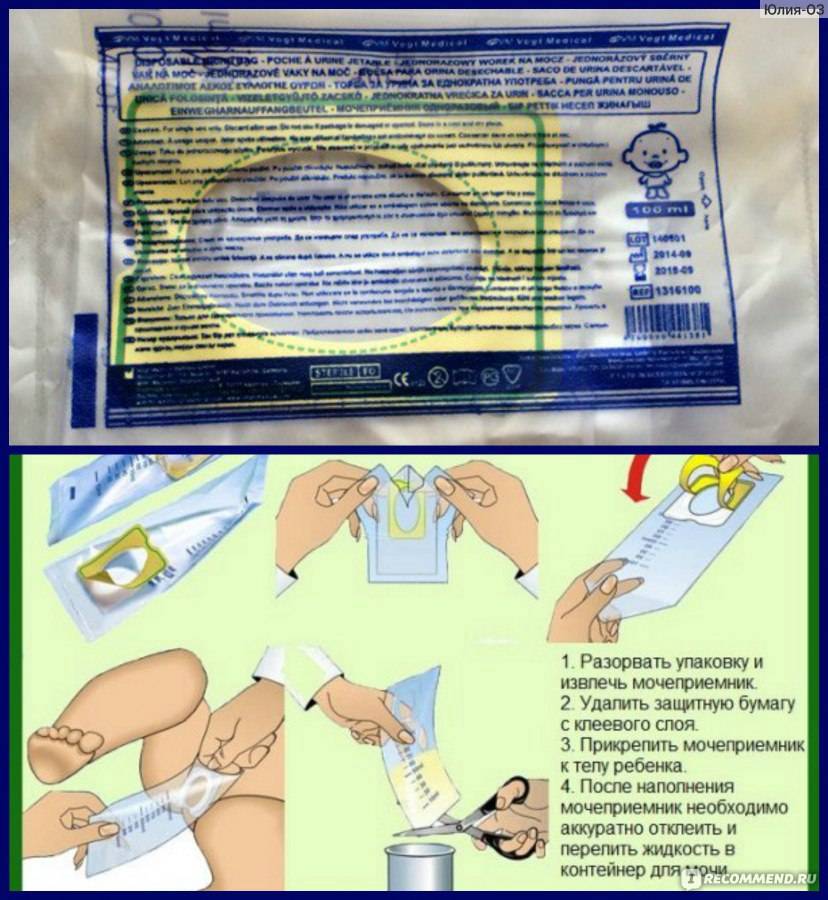
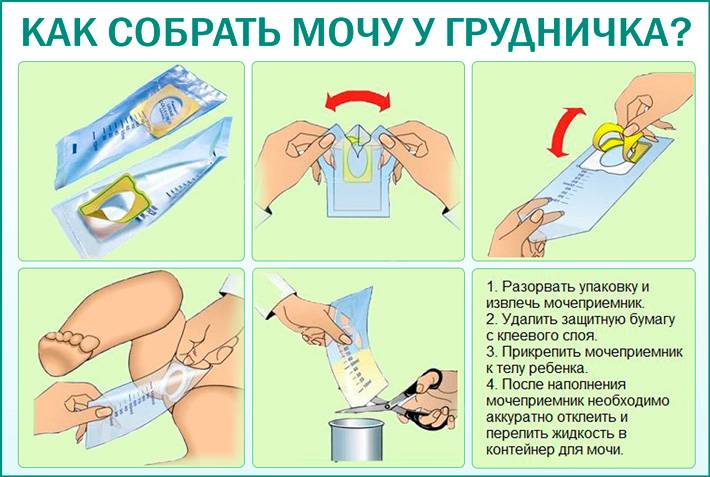
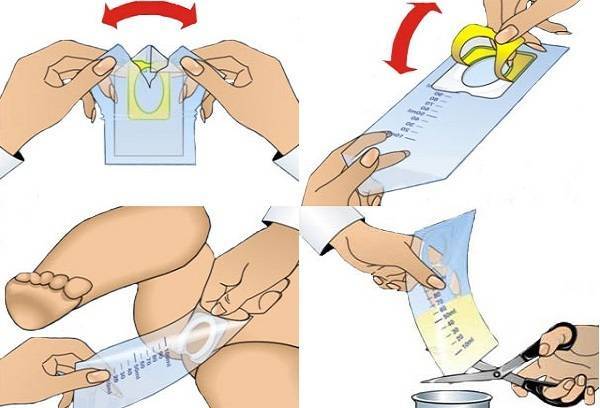
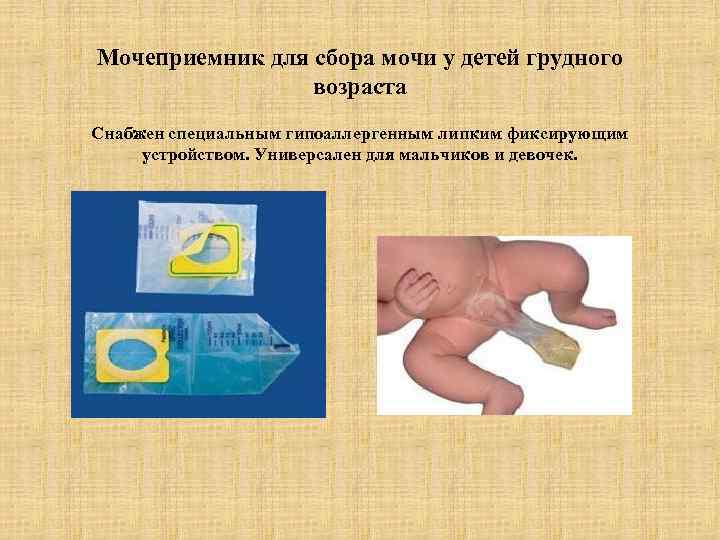
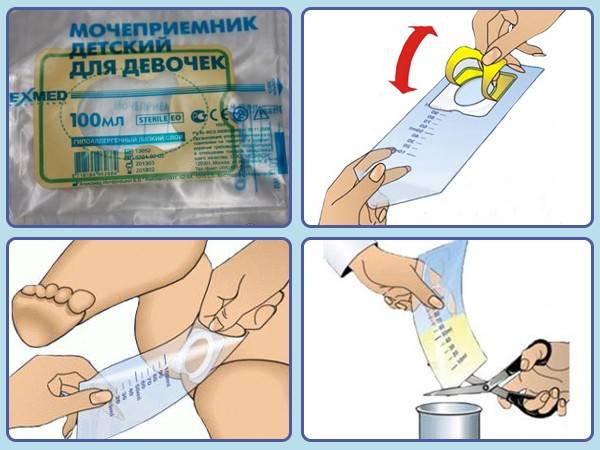
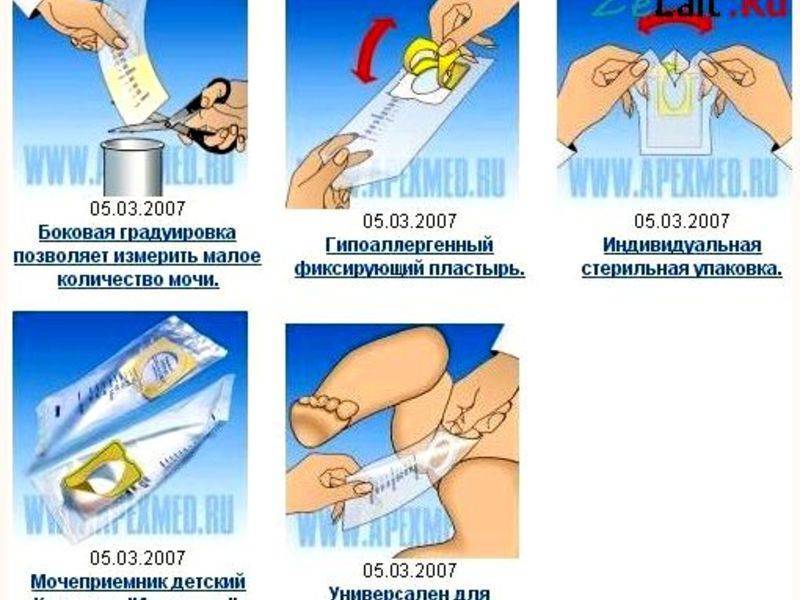
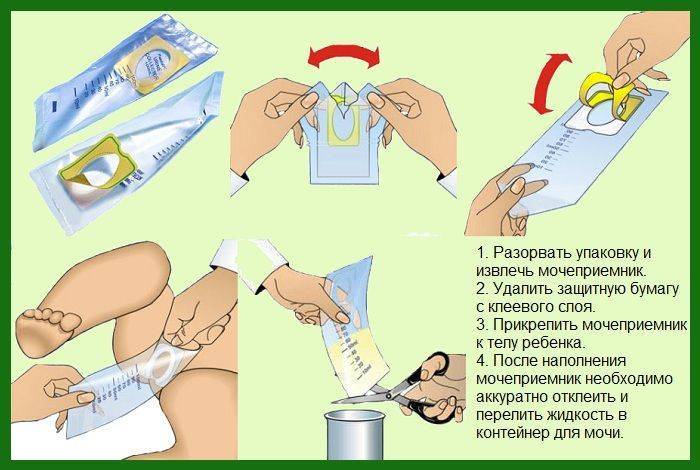
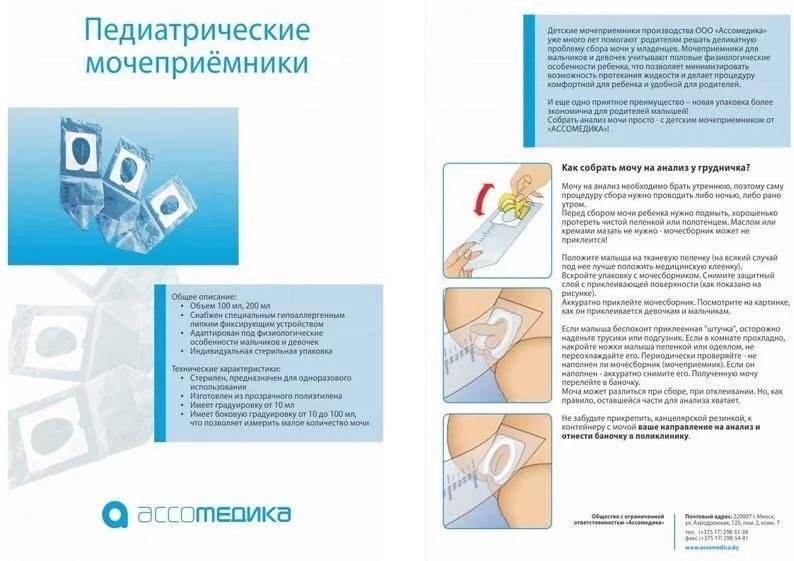
У детей до 1 года
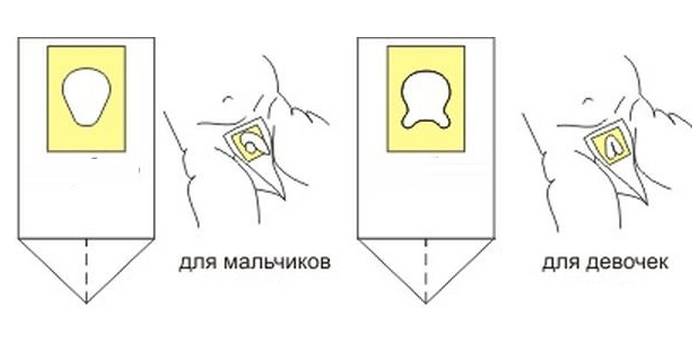
Младенцам до года многие мамочки покупают специальные мочесборники. Они продаются в каждой аптеке в свободном доступе и довольно удобны и легки в применении. Изделие крепится на теле малыша при помощи специальных липучек. Его использование чем-то напоминает надевание памперса.
После крепления мочеприемника необходимо поверх него надеть подгузник. Так ребенок точно не сможет отклеить изделие, к тому же, оно не вызовет у него особого интереса.
На заметку.Использовать вместо мочесборника полиэтиленовый пакет нельзя, поскольку даже после мытья с мылом он не станет стерильным.
В 2-3 года: в баночку или горшок
В 2-3 года малыши обычно уже приучены ходить на горшок. Это значительно упрощает задачу при заборе мочи на лабораторное исследование. Но вот врачи предупреждают: сливать урину с горшка в баночку недопустимо. Моча содержит микроорганизмы и другие примеси, которые могут исказить результаты пробы. Чтобы данные были достоверными, малыш должен писать сразу в баночку или аптечную пластиковую тару. Объем биоматериала – 70-100 мл.
Правила хранения и транспортировки
Собирать мочу настоятельно рекомендуется непосредственно перед ее сдачей в лабораторию. Максимальный срок, в течение которого она может храниться в герметично закрытом контейнере, составляет 2 часа.
Воздух и солнечный свет – это те факторы, которые тоже могут изменить химические свойства жидкости. По этой причине контейнер должен быть плотно закрыт крышкой и обернут светонепроницаемым пакетом. Урину нельзя подвергать воздействию тепла, поэтому, если нет возможности доставить ее сразу в клинику, емкость нужно поместить в прохладное место.
Как заставить кроху пописать?
Чтобы стимулировать мочеиспускание у малыша, можно воспользоваться следующими простыми приемами:
- переливание воды: этот звук очень хорошо стимулирует желание опорожнить мочевой пузырь;
- обильное питье (при этом можно дать малышу напиться накануне сбора анализов для теста);
- легкий массаж животика в проекции расположения мочевого пузыря тоже может ускорить процесс мочеиспускания.
Также можно капнуть несколько капель воды малышу на животик, особенно если вышеперечисленные методы оказались неэффективными.