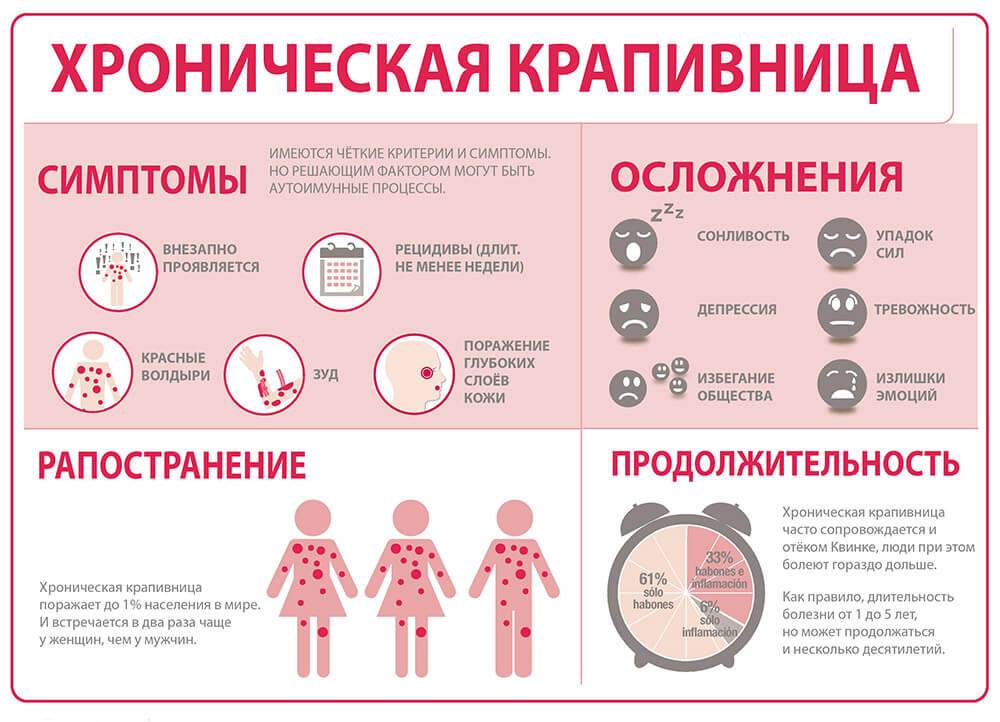
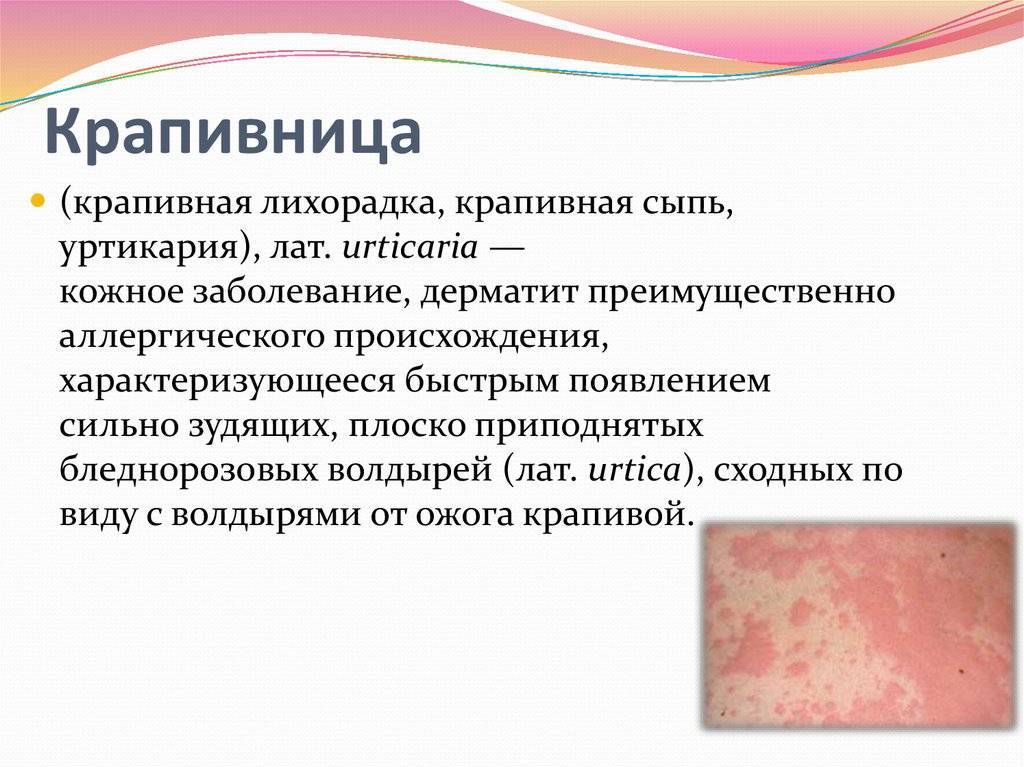
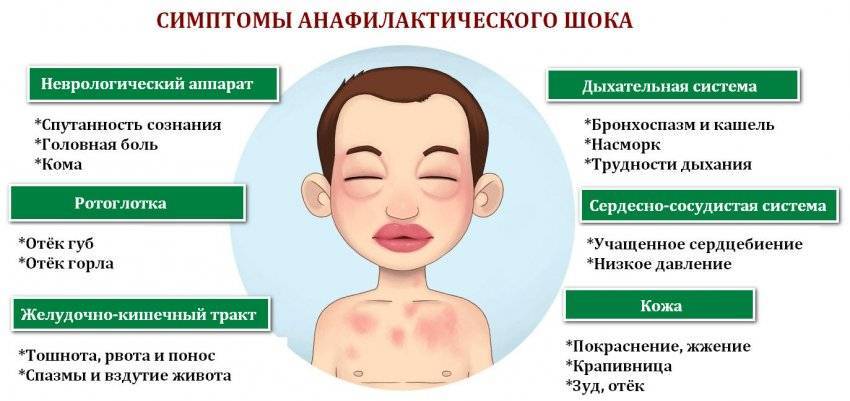
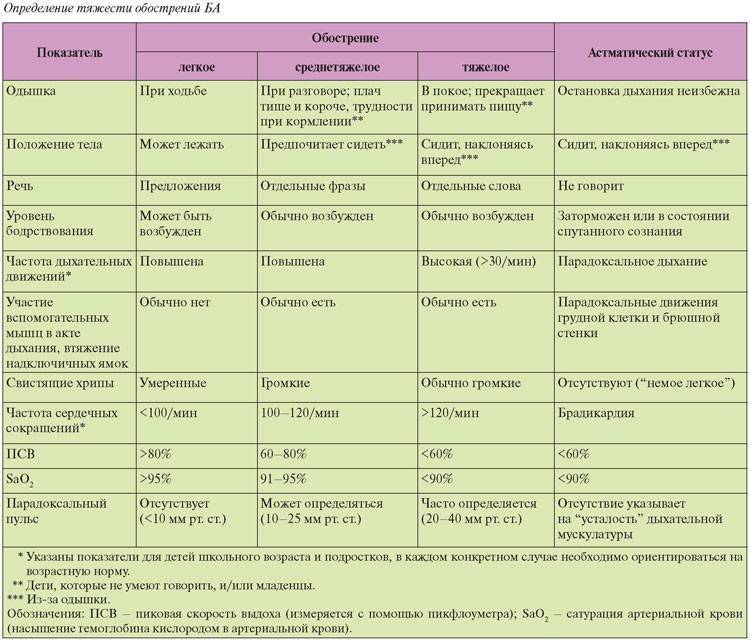
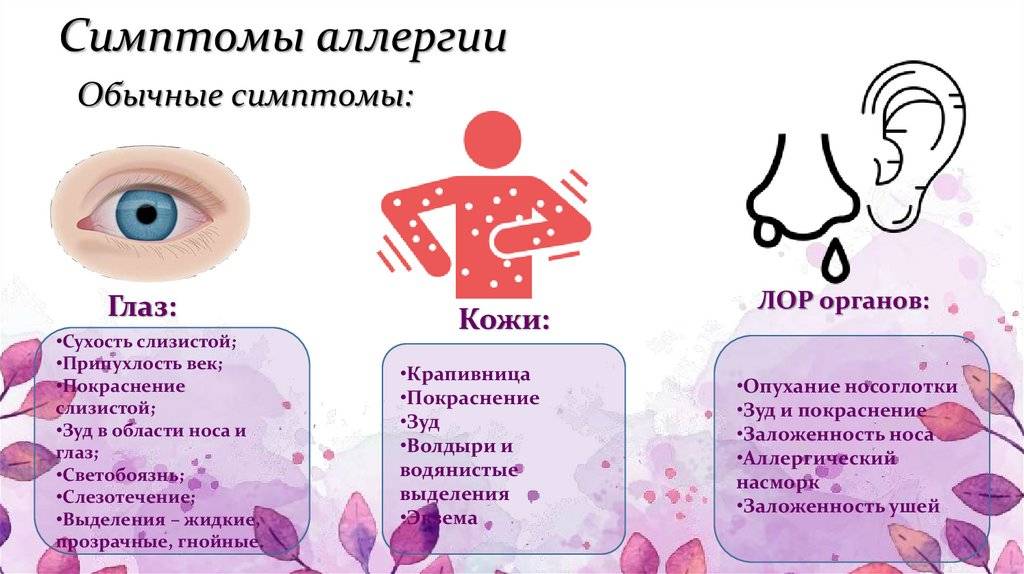
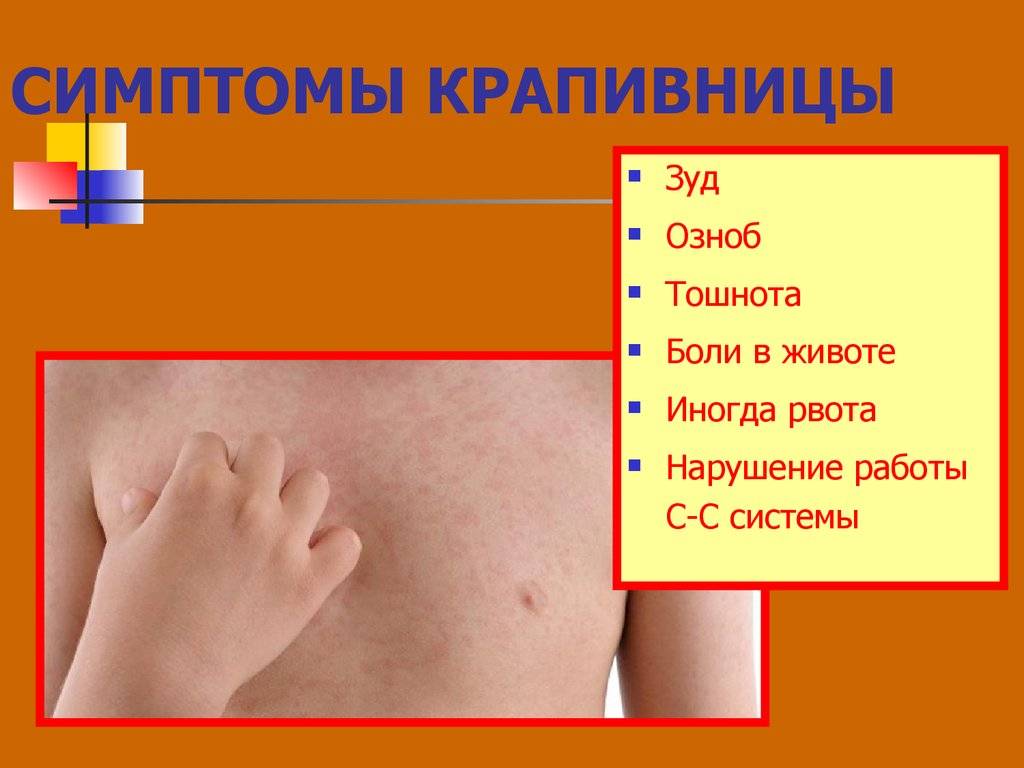
Какие анализы сдают при крапивнице?
Рекомендуется выполнить общий анализ крови с лейкоцитарной формулой, биохимический анализ крови (С-реактивный белок, показатели печени и почек), анализ крови на вирусные гепатиты, анализ крови на общий иммуноглобулин Е и специфические иммуноглобулины Е к различным аллергенам. В ряде случаев необходимы тесты для исключения инфекций и паразитарной инвазии. Может потребоваться выполнение биопсии кожи для исследования ее под микроскопом. Также возможно назначение нагрузочных тестов: переносимость физической нагрузки, прикладывание к коже кубика льда, грелки, водного компресса, тест на переносимость давления на кожу, ультрафиолетового излучения, вибрации¹.
Важно!
Для правильной интерпретации результатов тестов необходимо отказаться от приема антигистаминных лекарственных средств за 48 часов до исследований.
Диагностика заболевания
База современного медицинского центра ОН КЛИНИК позволяет использовать самые современные методы диагностики хронического течения крапивницы.
Врачи нашей клиники составили идеальный алгоритм, который не упустит ни одного важного момента.
Направления диагностики:
- Аллергический анамнез (выяснение, когда и как началось обострение, с чем контактировал больной, из чего состоит рацион).
- Анамнез жизни (выяснение чем ранее болел пациент, какие лекарственные средства использовал).
- Семейный анамнез (выяснения какие хронические заболевания есть у родственников).
- Выяснение сопутствующих симптомов проявления крапивницы.
- Осмотр пациента (устанавливается локализация, характер высыпаний).
- Проведение лабораторных методов диагностики (общий анализ крови с формулой, общий анализ мочи, посев кала на микрофлору, дисбактериоз, копрология, биохимический анализ крови).
- Специфическая аллергодиагностика (уровень общего иммуноглобулина Е, специфических иммуноглобулинов Е, скарификационные кожные пробы).
- Проведение УЗИ органов брюшной полости, почек.
- Консультации специалистов для исключения других патологий.
Остались вопросы? Хотите узнать больше и уточнить цены?
Вы можете связаться с нами по телефону+7 (910) 123-45-67 или Закажите звонок
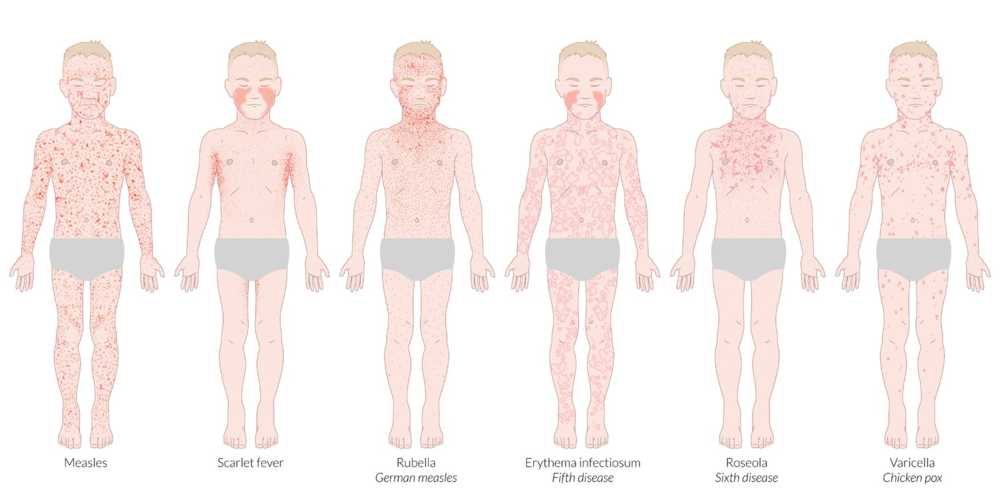
Скарлатина
Скарлатина – это острое инфекционное заболевание, которое вызывается β-гемолитическим стрептококком группы А и протекает с симптомами острого тонзиллита.
Источником заболевания может быть больной человек или бессимптомный носитель стрептококковой инфекции. Передача бактерии происходит преимущественно воздушно-капельным путем. Место входа инфекции – полость рта. Алиментарный путь заражения (через пищу) наблюдается при несоблюдении гигиенических норм при приготовлении продуктов. А контактно-бытовой путь передачи инфекции актуален только для маленьких детей. Одна из опасностей стрептококка – это высокая выживаемость во внешней среде, на бытовых предметах и в молочных продуктах они могут сохраняться до нескольких месяцев.
Наиболее часто скарлатиной болеют дети в возрасте от 2 до 10 лет, особенно если они пребывают в скученных коллективах. После болезни формируется стойкий иммунитет, а повторные случаи заболеваемости возможны при развитии иммунодефицита.
Скарлатина начинается с резкого повышения температуры до 39 С°, появляется головная боль, рвота. Уже в первый день заболевания появляется боль в горле, которая усиливается при глотании. Близлежащие лимфатические узлы уплотняются и становятся болезненными.
Мягкое небо при осмотре ярко-красного цвета, а на миндалинах появляется фибринозно-гнойный налет. К 4-5 дню заболевания налет на языке сменяется явлением «малиновый язык» (ярко-красный с крупными сосочками).
Сыпь на теле у ребенка появляется на 1-2 день заболевания. Это ярко-розовые пятна на фоне общей гиперемии кожи. Сыпь появляется одномоментно по всему телу, единственный участок, который не поражается ей, – это треугольник Филатова (носогубный треугольник). К 4-5 дню заболевания сыпь становится бледной, а затем начинает активно шелушиться.
У новорожденных случаи заболевания скарлатиной наблюдаются редко. Однако, при отсутствии лечения они могут осложняться стрептодермией (гнойно-воспалительным поражением кожи), пневмонией, сепсисом и менингитом. У детей старшего возраста также могут развиваться серьезные осложнения при этом состоянии:
- инфекционно-токсический шок;
- острая ревматическая лихорадка;
- кардит;
- артрит;
- хорея;
- PANDAS-синдром;
- Гломерулонефрит.
Многие из этих осложнений развиваются не сразу, а спустя несколько месяцев после выздоровления.
Диагностика скарлатины основана на данных анамнеза и лабораторных исследований. Для быстрой диагностики стрептококка и выбора подходящей антибиотикотерапии даже существует специальный тест.
Лечением скарлатины занимается детский врач-инфекционист. Терапия может проводиться как в домашних условиях, так и в стационаре. Этот выбор основывается на степени тяжести заболевания. Для борьбы со стрептококковой инфекцией используются антибиотики, а для облечения самочувствия подбирается симптоматическая терапия. Лечить скарлатину народными методами нет смысла, это лишь приведет к развитию серьезных осложнений.
В настоящее время нет прививки против скарлатины, а единственные методы профилактики – это частое мытье рук и объяснение ребенку правил личной гигиены.
Причины крапивницы
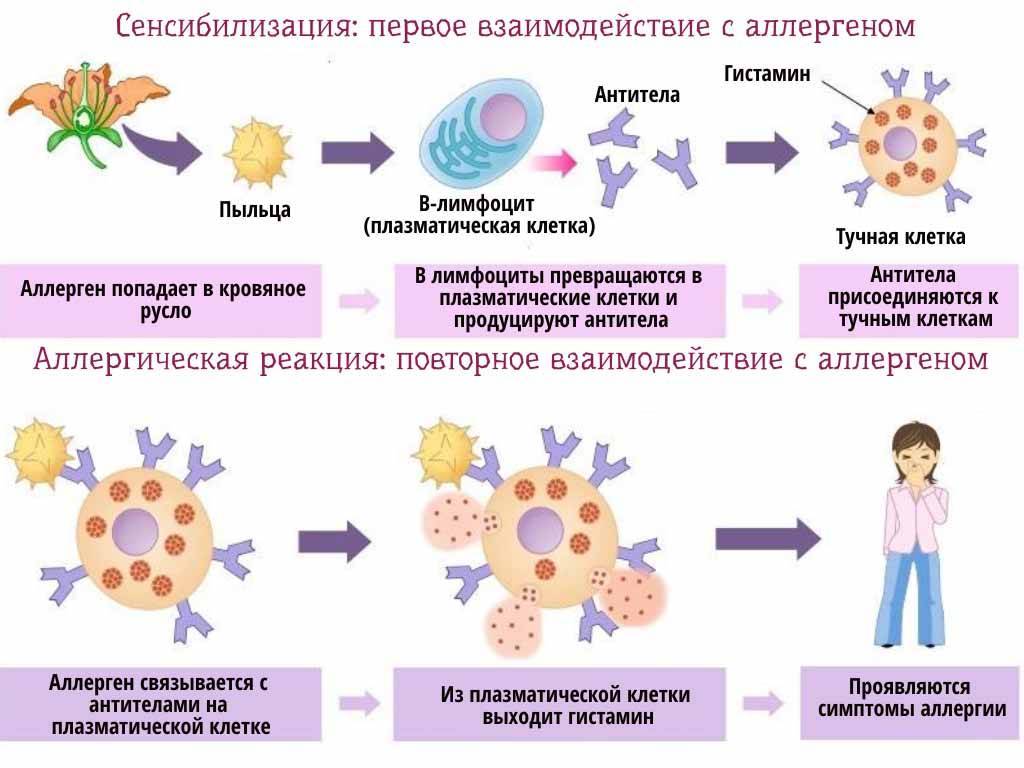
Причина аллергической крапивницы – это сбой в работе иммунной системы. В случае аллергической крапивницы организм реагирует на объективно нейтральное вещество (аллерген), как на вредное, и выделяет белок, называемый гистамином. Когда гистамин высвобождается, крошечные кровеносные сосуды на поверхности кожи (капилляры) воспаляются. Под ними накапливается жидкость, вызывая появление волдырей.
Отчего бывает аллергия при крапивнице (вещества и состояния-провокаторы):
- лекарства, включая некоторые антибиотики и нестероидные противовоспалительные препараты (в том числе аспирин);
- продукты, которые, как известно, вызывают выработку гистамина (шпинат, рыба, йогурт, помидоры, мясо, шоколад, орехи, моллюски, яйца, клубника);
- злоупотребление алкоголем;
- инфекции, включая грипп, простуду, мононуклеоз и гепатит;
- кишечные паразиты;
- резкое изменение температуры воздуха;
- высокая температура тела;
- шерсть домашних животных;
- пылевые клещи;
- насекомые;
- латекс;
- пыльца;
- некоторые химические вещества;
- заболевания щитовидной железы;
- волчанка;
- воздействие солнечного света;
- сильный стресс.
В некоторых случаях врачи не находят точную причину аллергии в виде крапивницы.
Механизм развития болезни
Крапивница – это аллергическое заболевание, которое возникает в детском и подростковом возрасте. Оно характеризуется появлением на коже небольших волдырей. Высыпания быстро распространяются по телу, сильно зудят и раздражают больного.
Развитие аллергической крапивницы у детей происходит в результате попадания в организм аллергена – вещества, которое вызывает раздражение иммунной системы. Из-за индивидуальных особенностей функционирования организма он отказывается принимать определенное вещество.
В ответ на его поступление в организм развивается аллергическая реакция. В кровь выбрасывается большое количество гистамина, повышается проницаемость кровеносных сосудов, жидкость из плазмы поступает в ткани и образуется отек. Из-за повышения концентрации в крови гистамина, простогландинов, ацетилхолина и иммуноглобулина Е у больного возникает зуд и может ухудшиться общее состояние.
Сама по себе заболевание не является опасным, но на фоне крапивницы у детей до года могут возникнуть осложнения или развиться анафилактический шок.
Способы лечения народными методами
Нижеперечисленные способы помогут снять зуд, успокоить кожу и ускорить заживление волдырей.
Мед и хрен:
- Мед и сок хрена смешать в соотношении 1:1.
- Полученную смесь принимать по 1 ч. л. 3 раза в день.
Мятная настойка:
- Залить стаканом кипятка 20 гр. мяты, настаивать несколько часов.
- Процедить и принимать по 3 ст. л. в день.
Мятный отвар для примочек:
- Залить 30 гр. листьев свежей крапивы 2 ст. воды.
- Довести до кипения и варить на слабом огне 2 минуты.
- Настаивать в течение одного часа, процедить.
- Смочить в настое марлю, прикладывать к больному месту несколько раз в день.
 крапивница у ребенка фото
крапивница у ребенка фото
Диагностика
Чаще всего врачи назначают пациентам с крапивницей (как правило, при хронической форме заболевания, чтобы выявить его причины) следующие анализы и исследования:
- Исследование функции щитовидной железы. При этом может обнаруживаться гипертиреоз – избыточная функция, либо гипотиреоз – недостаточная функция.
- Анализы кала на наличие паразитов. Гельминты в кишечнике вызывают аллергические реакции, одним из проявлений которых может быть крапивница.
- Общий анализ крови. Помогает выявить анемию (снижение количества эритроцитов и гемоглобина), изменение скорости оседания эритроцитов (СОЭ), которое может говорить о наличии воспалительного процесса в организме и о нарушении работы иммунной системы.
- Функциональные пробы печени. Помогают разобраться, имеются ли нарушения работы органа.
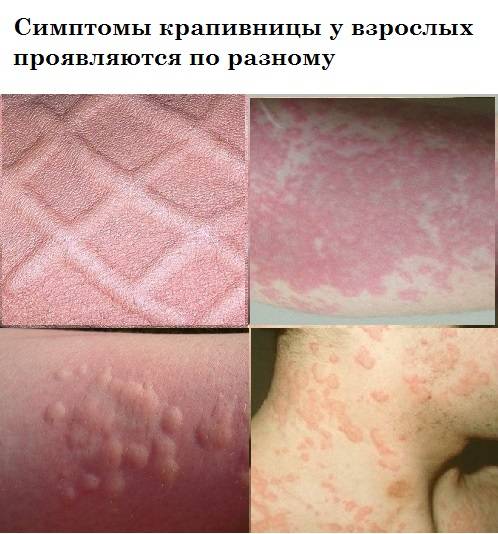
Симптомы заболевания
Крапивница проявляется одинаково — независимо от аллергена, запустившего гистаминовый ответ. Характерный клинический симптом — разнокалиберные волдыри, которые не отождествляются ни с одним из кожных заболеваний. Высыпания представляют собой розоватые отеки с гиперемией по периферийной линии. При надавливании они заметно бледнеют, могут сливаться между собой, образуя конгломераты до нескольких сантиметров в диаметре.
Идиопатическая крапивница в стадии обострения сопровождается головной болью, тошнотой, нервозностью. У женщин кожные симптомы появляются перед менструацией, локализуются в основном на коже груди и лица.
Профилактика и лечение
Систематическая терапия — что делать, когда аллергия уже началась. Необходимо убрать аллерген или снизить контакт с ним. Начать прием антигистаминных препаратов, использовать капли в нос и глаза, спреи в горло. Такая терапия поможет снять форму остроты и тяжесть момента, но не решить проблему.
«Все зависит от конкретных случаев проявления аллергии. Одно дело, когда у ребенка только аллергия на березу, и то не ярко выраженная. И совсем другое, когда реакция на все, и у ребенка не просто заложен нос, и он чихает, а у него и конъюнктивит, и астма, и отек Квинке, и крапивница. В этом случае медицинская медикаментозная активность будет совершенно другая, вплоть до назначения гормональных препаратов, капельниц, домашнего или стационарного режима. Есть люди, у которых очень сильная реакция, и они вынуждены просто не ходить на улицу в тот момент, когда сухо, ветрено и когда теплая погода вначале задерживается, а потом резко теплеет», — сообщила руководитель центра педиатрии GMS Clinic.
Иммунотерапия — профилактика с помощью уколов, капель или капсул, содержащих аллерген. Еще когда растения не начали пылить, в организм ребенка вводится небольшое количество аллергена, например, березы. В организме образуются защитные факторы, и ребенок не проявляет аллергической реакции на данный аллерген. Считается, что три года такой терапии избавляют человека на 12 лет от сильных проявлений или, как минимум, от значимой медикаментозной агрессии.
«Если у человека не очень много аллергенов, и он в нужный момент соблюдает диету и следует рекомендациям врачей, то в скором времени он может вообще забыть, что такое аллергия, что нужно всегда носить с собой капли в нос и антигистаминные средства», — отметила педиатр-аллерголог Надежда Магарина.
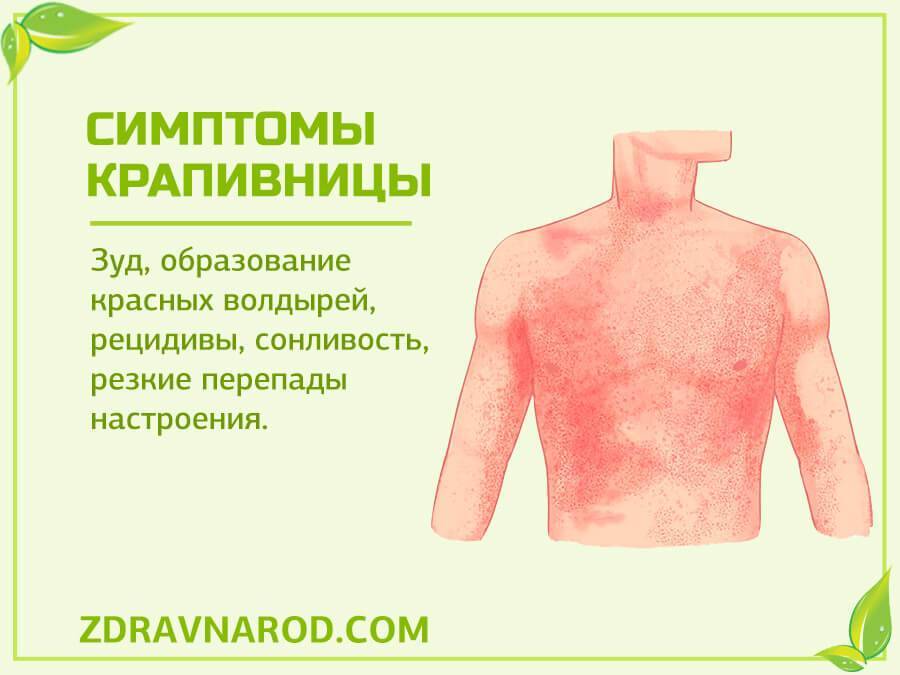
Симптомы крапивницы
Каждый организм по-разному реагирует на попадание гистамина в кровь. Тем более что после этого происходит повышенная выработка серотонина.
Симптомы крапивницы, на которые должны обратить внимание родители:
- Появление пятен на коже красных или розовых, волдыри. Часто они схожи на следы от ожогов крапивы;
- Может быть одна небольшая точечка, похожая на укус насекомого, а вокруг неё расплывшееся красное образование;
- Зуд в месте возникновения крапивницы;
- Если участки сыпи большие, со временем они могут сливаться в одно большое сплошное пятно;
- Для появившихся волдырей характерна симметрия;
- После того как крапивница сходит, на её месте не остается никаких следов;
- Может возникать на любом участке тела.
Существует и несколько симптомов, при возникновении которых без помощи врачей скорой помощи не обойтись:
- Болезненные ощущения в мышцах и суставах;
- Возможное повышение температуры. Это тревожный сигнал, который требует немедленного обращения к врачу;
- Локализация высыпаний (особенно волдырей) в области шеи, заметная отечность лица;
- Ребенку становится трудно глотать или дышать;
- Сердцебиение учащается.
Фото как выглядит крапивница:
Осложнения, если не лечить
Крапивница – это заболевание, которое требует обязательного лечения и профилактики. Если не обращать внимания на проявления аллергии, то процесс может перейти в хроническую форму или возникнут осложнения.
Чем опасно развитие крапивницы у детей:
- Анафилактический шок. Самое опасное осложнение, угрожающее жизни пациента. Частые аллергические реакции в организме приводят к накоплению аллергенов, а при повышении критического уровня возможно развитие острой аллергической реакции или отек гортани.
- Аутоиммунные заболевания. Их может вызвать повышенная активность иммунной системы. К таким заболеваниям относят гломерулонефрит, ревматоидный артрит, также возникают патологии поджелудочной железы и кишечника.
- Развитие патологии суставов.
- Абдоминальный синдром.
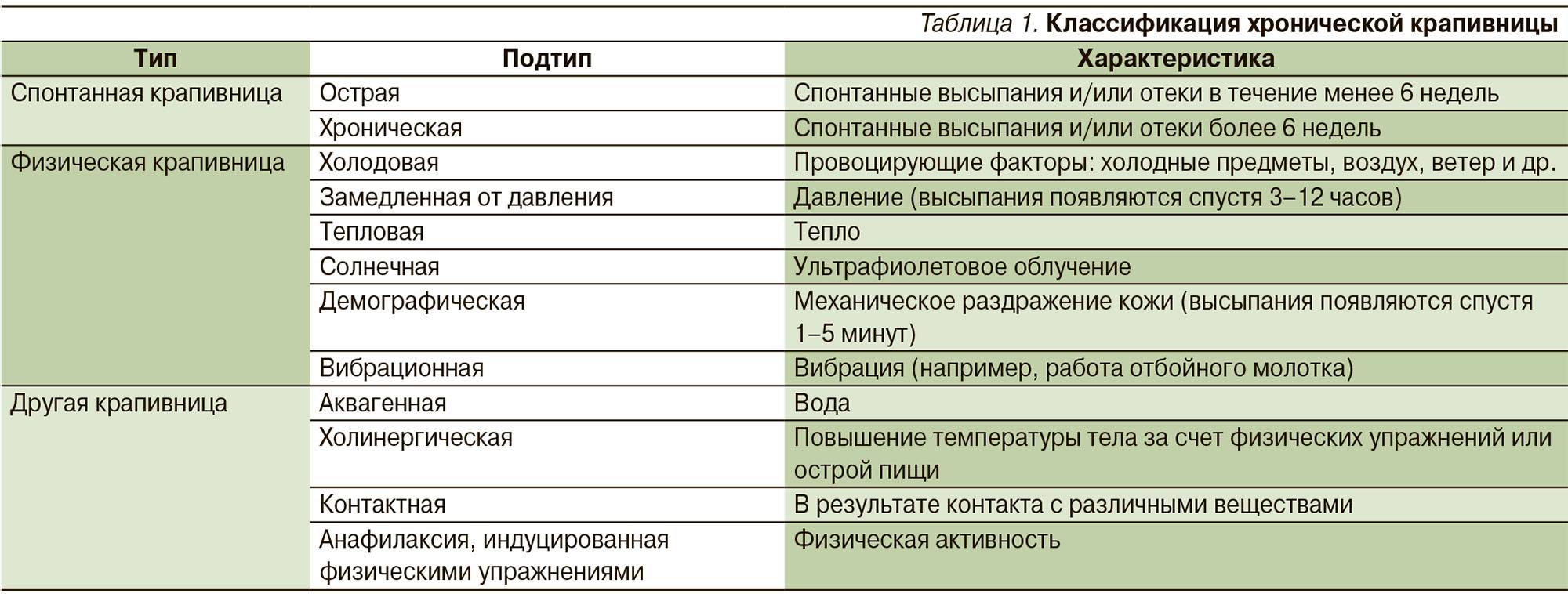
Разновидности крапивницы
Различается несколько видов крапивницы, помимо этого, существуют состояния, которые раньше также считались типами крапивницы, но сейчас стали выделять в отдельные болезни. К ним относится уртикарный васкулит, кожный мастоцидоз (пигментная крапивница) и некоторые другие проявления.
При воздействии на кожу больного разных факторов развивается физическая крапивница, ее способны вызывать многие аллергены. К раздражающим факторам могут относиться:
- Трение или сдавливание участков кожи. В этих случаях происходит механическое раздражение кожи;
- В виде реакции организма на свет солнца происходит развитие солнечной крапивницы. Эта болезнь – разновидность фотоодерматоза. Чаще проявляется у пациентов с нарушенным обменом веществ, хронические заболеваниями печени, при повышенной чувствительности к УФ-лучам. Этот вид носит сезонный характер, развивается после пребывания на ярком солнце, в отдельных случаях сопровождается крапивной лихорадкой, в некоторых случаях возможно развитие ангионевротического отека.
- Аквагенная крапивница. Довольно редкое проявление, когда появление симптомов болезни происходит в контакте с водой, независимо от ее температуры;
- Физическая нагрузка, стрессовая ситуация провоцируют развитие холинергической крапивницы (зудящего диатеза). По проявлениям заболевание схоже с острой крапивницей, но причины его возникновения до конца не выявлены. Предположительно, в его основе лежат отклоненные от нормы реакции организма на изменяющуюся температуру тела. Либо приступ крапивницы этого типа провоцирует усиленное потоотделение, в результате чего происходит выброс аллергенов. Развивается она обычно при лихорадке, сопровождающей инфекционные заболевания, либо при посещении бани, горячей ванны, после физических нагрузок, при эмоциональных стрессах. Размер волдырей не превышает 3 мм, большинство высыпаний образуется на верхней половине туловища и обнаруживаются при возникновении сильного зуда сразу после воздействия провоцирующих факторов.
- Тепловая крапивница – нечасто встречающийся вид, развивается при контакте кожных покровов больного с теплыми, горячими предметами или объектами;
- Крапивница холодовая – нередко встречающийся вид, ее развитие провоцируют нахождение больного на холоде, холодные напитки и еда, контакт кожных покровов с холодными предметами;
- Контакты кожного покрова с раздражителями, к которым относятся пищевые продукты, медикаментозные препараты, укусы насекомых приводят к развитию контактного и папулезного вида крапивницы. Ее отличие – образование на коже мелких высыпаний в форме «папул» – узелков;
Прочие виды крапивницы возникают достаточно редко. При определенных физических состояниях больного течение заболевания может нести определенные особенности, которые необходимо учитывать при назначении терапии. К таким состояниям относятся беременность и детский возраст.
Препараты при крапивнице для быстрого лечения
В подострый период заболевания препараты от крапивницы чаще всего назначаются в виде таблеток. Как правило, это препараты из группы антигистаминов.
Таблетками, назначаемыми при крапивнице, являются:
- тавегил – по одной таблетке внутрь три раза в день;
- диазолин – по одной таблетке от двух до трех раз в сутки (в зависимости от выраженности симптомов);
- кларитин – однократно, внутрь, одну таблетку в день;
- зиртек – одну таблетку в день, однократно;
- трексил – по одной таблетке два раза в день.
Уколами, назначаемыми при крапивнице, являются:
- Адреналин – ставится исключительно как первая помощь при крапивнице, которая является проявлением анафилактического шока. По одному миллилитру внутримышечно, можно повторить через 5 – 10 минут.
- Димедрол – применяется и как первая помощь и как пролонгированное (длительное) лечение. Назначается внутримышечно по одной ампуле, как правило, в вечерние часы. Оказывает такие побочные эффекты как сонливость, седативное действие на центральную нервную систему. Несмотря на то, что является антигистаминным препаратом всего лишь первого поколения, оказывает выраженное противоаллергическое действие.
- Супрастин – назначается, как правило, в подострый период заболевания. Рекомендуемая доза равняется по одному миллилитру внутримышечно от двух до трех раз в день.
- Фенкарол – рекомендуется при крапивнице, отеке Квинке и других аллергических реакциях. Назначается по два миллилитра дважды в день на протяжении 5 суток.
Основной группой препаратов, которые назначаются при крапивнице, являются антигистаминные средства, которые тормозят высвобождение гистамина. В результате применения таких лекарств симптомы заболевания проявляются слабее и быстрее исчезают.
На сегодняшний день существует три поколения антигистаминных препаратов, отличающихся между собой по спектру действия. Самым старым представителем этой группы препаратов является димедрол. Он обладает выраженным противоаллергическим действием, но, к сожалению, провоцирует большую сонливость.
Первое поколение:
- диазолин;
- димедрол;
- супрастин;
- тавегил.
Второе поколение:
- лоратадин;
- ломилан;
- кларитин;
- зиртек.
Третье поколение:
- трексил;
- телфаст.
При крапивнице и других аллергических заболеваниях антибиотики не назначаются. Более того, нередко антибиотики сами провоцируют аллергические реакции. Чаще всего крапивницу могут вызывать антибиотики пенициллинового ряда, а именно пенициллин и ампициллин. Также причиной крапивницы могут быть сульфаниламидные препараты бисептол и бактрим.
Правила питания после выздоровления
Как только диета подходит к концу, то нужно повторно сдать аллергические пробы и необходимые анализы, а затем начать постепенно вводить новые продукты в меню. Если этот принцип будет нарушен – крапивница может вернуться и протекать она будет тяжелее, чем раньше.
Сначала нужно вводить те продукты, которые с наименьшей вероятностью могут вызвать аллергию (употреблять их следует раз в три дня). Затем постепенно вводить остальные. Такой выход с диеты не спровоцирует обострение крапивницы в будущем.
- Источники
- Блог “Едатоп”. – Диета при крапивнице: правила соблюдения режима питания.
- Блог “Еда+”. – Крапивница.
- ГОРОДСКОЙ ДЕТСКИЙ ЦЕНТР МЕДИЦИНСКОЙ РЕАБИЛИТАЦИИ “ПРАЛЕСКА”. – Если у вас крапивница.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Фурманова Елена Александровна
Специальность: врач педиатр, инфекционист, аллерголог-иммунолог.
Общий стаж: 7 лет.
Образование: 2010, СибГМУ, педиатрический, педиатрия.
Другие статьи автора
Редактор статьи:
Момот Валентина Яковлевна
Специальность: Онкология.
Место работы: Институт экспериментальной патологии, онкологии и радиобиологии им. Р. Е. Кавецкого НАН Украины.
Все отредактированные статьи редактора
Будем признательны, если воспользуетесь кнопочками:
Как лечить крапивницу у ребенка?
Лечение всегда начинается с устранения причин. Если ситуация простая, и понятно, что именно стало «спусковым крючком» заболевания, необходимо оградить ребенка от повторного воздействия этого фактора. Например, если крапивница развилась после укуса осы, достаточно лишь постараться, чтобы малыш больше не встречался с этими насекомыми. Если карапуз покрылся волдырями после назначения определенного лекарственного препарата, лечение методом исключения также не займет много времени.
Наш эксперт врач-дерматолог |
Встречаются ситуации, и они не единичные, когда не удается понять, какой раздражитель вызвал симптомы крапивницы. Особенно часто это происходит, если родители вовремя не обратились к врачу, посчитав, что досадное высыпание пройдет само собой, а этого не случилось.
Если раздражитель неизвестен, ребенку назначается лечение в виде гипоаллергенной диеты. Из его рациона должны быть исключены все продукты, содержащие гистаминолибераторы. В список риска входят:
Яркие красные и оранжевые фрукты: апельсин, ананас, томат, клубника и т.д.
Шоколад, кофе, какао.
Бобовые, включая продукты с соей.
Пшеница и другие злаки, содержащие глютен.
Ферментированные сыры и сыры с плесенью.
Маринованные, соленые, квашеные продукты.
Рыба и морепродукты.
Ветчина и копчености.
Орехи, семечки.
Специи, травы и овощи с острым вкусом, такие как редис, хрен и т.д.
Яйца.
Мед.
Шпинат.
Пищевые добавки — красители, консерванты, ароматизаторы.
Диета назначается на время, пока не пропадут симптомы. После этого можно начинать возвращать в рацион малыша продукты по одному, отслеживая реакцию организма.
Если в течение 1–2 месяцев диета не принесла результата, необходимо переходить к медикаментозному лечению. Его назначает доктор, наблюдающий ребенка.
Как понять, у ребенка сильная крапивница или не очень?
Для оценки признаков заболевания разработан специальный метод, который называется «Индекс активности крапивницы за 7 дней». Он очень простой, и вы его без труда освоите.
В течение семи дней необходимо оценивать два признака крапивницы — волдыри и зуд. Ежедневно ставьте каждому симптому балл от 0 до 3 в зависимости от того, насколько они выражены.
Суммарная оценка за 1 день для обоих признаков составит от 0 до 6. Чтобы получить общую оценку за 7 дней, сложите все ежедневные цифры вместе. Результат покажет, насколько сильна крапивница у ребенка:
Полученный результат позволит вам оценить, насколько эффективно проходит лечение.
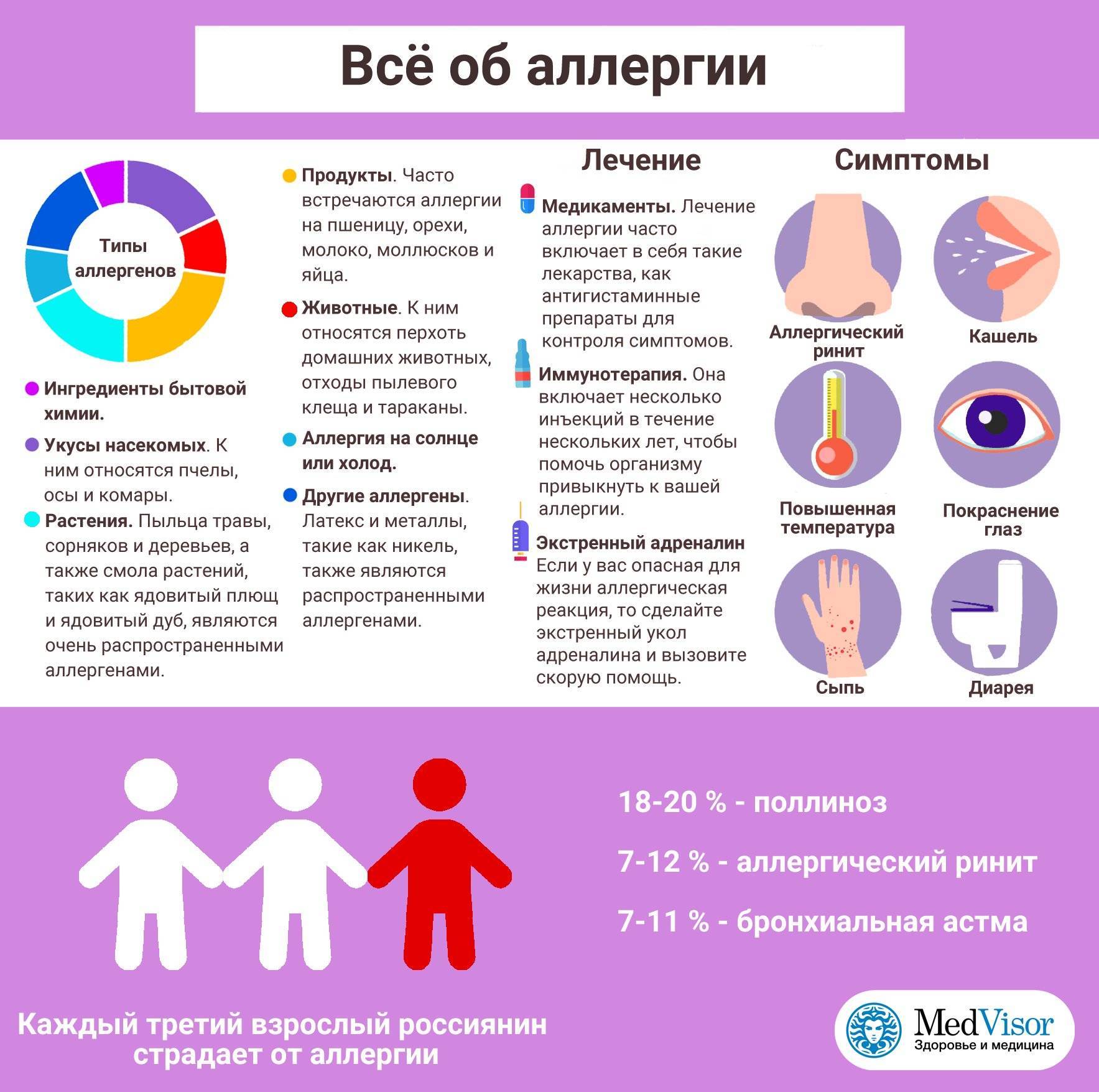
Основные виды аллергенов
Причины патологического иммунного ответа связаны с сенсибилизацией организма к тем или иным аллергенам. При аллергической крапивнице причинно-значимыми раздражителями могут быть:
- продукты питания — животные и растительные белки, цитрусовые фрукты, клубника, мед, пищевые ароматизаторы, красители и т. д.;
- медикаменты — антибиотики, нестероидные противовоспалительные препараты, ацетилсалициловая кислота, глюкокортикостероиды;
- средства бытовой химии, парфюмерия, косметика;
- цветочная пыльца;
- укусы насекомых, шерсть животных, домашняя и библиотечная пыль.
К механическим и физическим аллергенам относятся:
- гемотрансфузия — переливание крови, ее компонентов;
- морозный воздух, сырость, холод;
- солнечный свет (фотоаллергия).
Самый редкий вид заболевания — аквагенная аллергическая уртикария — патологический ответ организма на контакт с водой.
Этиология идиопатической формы уртикарии изучена недостаточно. Хроническая крапивница встречается на фоне:
- дисфункции щитовидной железы (чаще у женщин);
- болезней органов пищеварения;
- аутоиммунных патологий и иммунодефицитов;
- тяжелого течения вирусных, бактериальных, паразитарных инфекций;
- ментальных расстройств.
В 90% клинических случаев установить причину идиопатической уртикарной аллергии не удается.
Крапивница у взрослых, симптомы и лечение пребиотиками
Многие научные исследования указывают на важную роль пребиотиков и пробиотиков в лечении аллергии. Оказывается, восстановление микрофлоры толстого кишечника снижает образование протеиновых аллергенов, тем самым предотвращая аутоиммунные воспалительные реакции.
Как лечить крапивницу? По современным представлениям, кишечная бактериальная флора является полноценным органом иммунной и пищеварительной систем нашего организма. На обеспечение жизнедеятельности «полезных бактерий» мы тратим около 10% всей энергии, полученной нами с пищей.
Для стимулирования роста «полезных» бактерий, обитающих в кишечнике, и назначаются пребиотики.
Традиционная терапия
Важной задачей становится санация очагов хронической инфекции и коррекция сопутствующей соматической патологии. Иногда этих мероприятий достаточно для профилактики рецидивов.. Если проявления сохраняются в течение 2 недель, то допустимо повышение дозы до четырехкратной и продолжение приема до 4 недель
Можно назначить седативный Н1‑блокатор на ночь. При неэффективности рекомендована смена препарата или добавление антилейкотриеновых препаратов. При обострениях допустимо проведение короткого курса системных глюкокортикостероидов (3–7 дней).
Если проявления сохраняются в течение 2 недель, то допустимо повышение дозы до четырехкратной и продолжение приема до 4 недель. Можно назначить седативный Н1‑блокатор на ночь. При неэффективности рекомендована смена препарата или добавление антилейкотриеновых препаратов. При обострениях допустимо проведение короткого курса системных глюкокортикостероидов (3–7 дней).
Крапивница при беременности
В период беременности в организме женщины происходит выработка большого количества женских половых гормонов (эстрогенов), что по сути является одним из факторов риска развития крапивницы. Характерные черты крапивницы у беременных – ярко выраженный зуд кожи, расчес на коже, бессонница, раздражительность.
Если появилась сыпь, ее необходимо обязательно показать дерматологу, так как у беременных крапивница может быть дифференцирована с дерматитом. Хотелось бы отметить, что в большинстве случаев крапивница при беременности лечение имеет такое же, как и лечение у большинства взрослых людей.
Причины крапивницы
Так как крапивница – это группа симптомов, а не отдельное заболевание, к ее появлению может приводить множество различных причин⁴.
К факторам из внешней среды относятся:
- Аллергены. Чаще всего к крапивнице приводят аллергические факторы неинфекционной природы: пищевые аллергены, домашняя пыль, шерсть животных, пыльца растений, плесень, укусы насекомых, вещества, контактирующие с кожей. Также встречается аллергическая реакция на инфекционные агенты: вирусы, бактерии, грибки.
- Температура. Крапивница может быть результатом воздействия на организм как холода, так и тепла.
- Излучение. Чрезмерная инсоляция может приводить к солнечной крапивнице.
- Давление. Крапивница может быть результатом сдавления кожи одеждой или сумкой.
- Вибрация. Эта причина чаще встречается у людей, которые работают в условиях повышенной вибрации.
- Вода. В случае аквагенной крапивницы, которая встречается очень редко.
- Психологические факторы. Стресс, а также активные эмоциональные реакции способны вызвать острую крапивницу или привести к рецидиву хронической. Такое проявление заболевания также называется нервной крапивницей.
- Паразиты. Гельминты и простейшие.
- Химические вещества. Лекарства, БАДы, пищевые добавки у некоторых людей вызывают крапивницу.
 Рисунок 2. Причины крапивницы. Изображение: МедПортал
Рисунок 2. Причины крапивницы. Изображение: МедПортал
К крапивнице также могут приводить факторы самого организма:
- Гормональные нарушения – заболевания эндокринной системы.
- Обменные нарушения. Заболевания печени и почек в ряде случаев приводят к нарушению обезвреживания и выведения из организма химических соединений, что может проявиться кожными симптомами.
- Аутоиммунные заболевания: системная красная волчанка, аутоиммунный тиреоидит, ревматические болезни⁴.
В некоторых случаях причину крапивницы не удается установить с помощью диагностических мероприятий и тестов. Тогда ставится диагноз «идиопатическая крапивница».
Важно!
Крапивница не заразна! Заражение невозможно ни от человека, ни от животных.
Симптомы крапивницы
При крапивнице на теле появляются зудящие волдыри – розовые или красные, овальной или круглой формы. Могут варьироваться от нескольких миллиметров до нескольких сантиметров в размере. Волдыри при крапивнице обычно появляются партиями, часто на лице и конечностях (крапивница на руках и ногах). Проявления аллергической крапивницы могут быть только на одной части тела или высыпаниями может быть покрыта большая часть тела.
Обычно волдыри исчезают сами по себе в течение 24 часов, однако после этого могут образоваться новые. В некоторых случаях крапивница на коже может оставаться в течение нескольких дней. У людей с хронической крапивницей симптомы аллергической крапивницы могут проявляться месяцами или годами.
В некоторых случаях рекомендуется вызвать скорую помощь, так как возможны серьезные осложнения аллергии при крапивнице – анафилаксия, отек Квинке, миокардит.
Опасные симптомы, помимо проявлений аллергии при крапивнице на теле:
- озноб,
- повышенная температура,
- боль в животе,
- тошнота, рвота,
- учащенное сердцебиение,
- отек слизистой оболочки рта, языка, губ,
- слабость и головокружение.
Диагностика
Диагностируется заболевание по клинической картине и анамнезу. Для подтверждения диагноза и выявления конкретного аллергена проводится подробное обследование:
- анализ крови (развернутый и биохимический),
- анализ мочи,
- скарификационные тесты для определения связи с конкретным аллергеном,
- определение концентрации иммуноглобулина Е,
- анализ кала на гельминтоз,
- холодовой/тепловой тест.
Если крапивница на руках у ребенка или на теле возникает регулярно, то проводят дополнительные обследования:
- рентгенографию грудной клетки,
- исследование функций щитовидной железы, печени,
- УЗИ внутренних органов,
- осмотр придаточных пазух носа.
Лечение крапивницы у врача
В зависимости от вида крапивницы, лечение заболевания может осуществляться либо дерматологом, либо аллергологом. При необходимости проводится тщательное обследование пациента, включающее в себя анализы мочи, крови и кала, а иногда и рентгенологическое исследование. После этого врач назначает необходимое лечение, которое, как правило, заключается в приеме антигистаминных препаратов и средств, предназначенных для снятия зуда.
В тяжелых случаях может потребоваться специальное лечение (пламаферез), которое проводится в специализированных медицинских центрах.
Следует помнить, что самолечение даже такого безобидного на первый взгляд заболевания, как крапивница, может стать опасным. Крапивница в максимальной степени развития может спровоцировать развитие такого осложнения, как отек Квинке. Это опасно отеком не только лица, рук и ног, но и внутренних органов. Поэтому в этом случае больному должна быть оказана неотложная помощь врачей.
Мне нравитсяНе нравится
Вирусная крапивница
Ситуация вроде как банальная, ОРЗ, даже нетяжелое, вроде бы пошло на спад, а тут начинает появляться характерная сыпь по типу крапивницы. Причем на разных участках, пропадает сама, появляется то на туловище, то на лице, то на ноге. Выглядит как аллергия. Но на что? Ребёнка хоп на диету, на порошок смотрят с подозрением, а причинный фактор так и не ясен. Скорее всего, причина крапивницы и есть сам вирус. Так организм выбрасывает гистамин, пытаясь среагировать и избавиться от посторонних «пришельцев»
Также крапивница может возникать и на бактериальные инфекции, например, ангину (стрептококк или инфекции мочевыводящих путей
UpToDate (система поддержки принятия медицинских решений (СППР)) говорит, что 80% крапивниц в детском возрасте связаны именно с вирусами.
Вирусная крапивница:
- Обычно возникает после ОРВИ, как правило, в течении недели
- Беспокоит периодически характерной сыпью в течении 1-2 недель и затем сама пропадает
- Сыпь выглядит как розовые выпуклые бляшки, центр может быть чуть светлее контура. Отек вокруг бляшек при вирусной крапивнице минимален.
- Видели детей, у которых держалась и месяц-два, связать кроме, как с вирусом, было не с чем
- Местно использовать антигистаминные гели нет смысла, так как она мигрирует
- Сильного зуда, беспокоящего ребёнка, может и не быть. Но может зудеть сильно-тут уже индивидуально.
- Она не заразна и ребёнок может посещать коллектив
- Сказать, что показан прием противоаллергических препаратов – но аллерген все равно внутри организма и нужно время, чтобы он оттуда удалился, поэтому противоаллергические препараты могут быть оправданы лишь при выраженных симптомах, например, зуд мешает ребенку уснуть.
Причины заболевания
Течение болезни бывает острым или хроническим:
- острая форма — это аллергическая воспалительная реакция, которая продолжается до 3 – 6 недель;
- хроническая форма болезни в среднем длится более 6 недель.
Причин возникновения патологии достаточно много, поэтому существуют основные группы:
- внешние факторы – влияние солнечных лучей, ультрафиолета, высокая или низкая температуры воздуха, воздействие атмосферного давления, вибрации, химических веществ, вследствие повышенной физической активности;
- внутренние факторы – хронические болезни.
Также выделена основная группа факторов провоцирующих длительное течение заболевания:
- Обострение многих соматических болезней со стороны пищеварительного тракта.
- Аутоиммунные заболевания.
- Гормональные нарушения (в основном со стороны эндокринной системы).
- Пищевая аллергия.
- Длительные воспалительные процессы (в этом случае важна санация всех очагов воспаления).
- Болезни инфекционной этиологии.
- Идиопатическая форма (когда причин болезни может быть несколько).