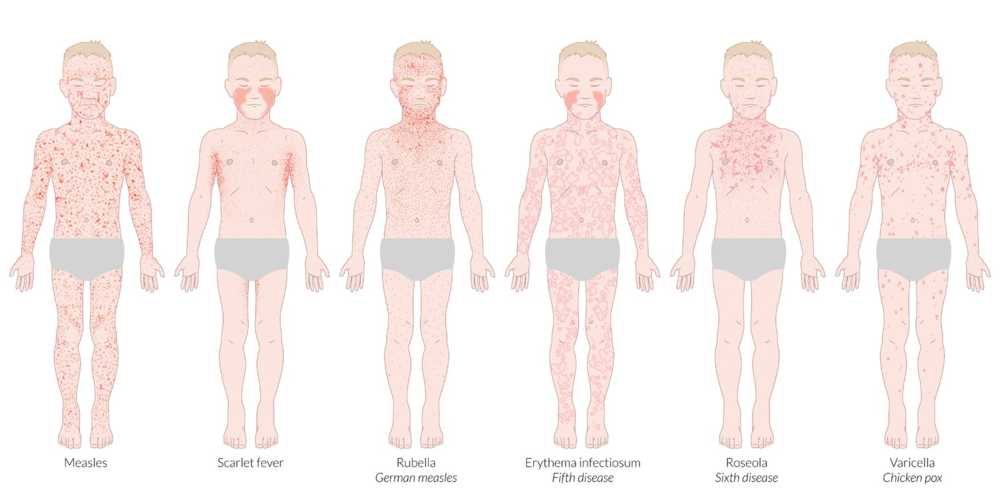
Каковы первые симптомы заболевания?
Чаще маленькие дети заражаются от носителя вируса в инкубационный период, когда симптомы еще не выражены. Признаки заболевания можно разделить на 2 стадии. Начальная напоминает ОРЗ:
- Появляется общая слабость и упадок сил, ребенок капризничает, много спит, не хочет есть, жалуется на недомогание.
- Затрудняется носовое дыхание, появляется боль в горле.
- Появляется ломота в теле. Характерны болезненные ощущения со стороны затылка из-за увеличения лимфатических узлов.
- Все лимфатические узлы увеличиваются в размерах, в паху, подмышечных впадинах, на шее появляются припухлости. При пальпации они вызывают боль.
Состояние развивается стремительно, иногда — за несколько часов. После этого болезнь переходит во вторую стадию со следующими проявлениями:
- повышением температуры тела;
- заложенностью носа;
- кашлем;
- красной сыпью по всему телу.
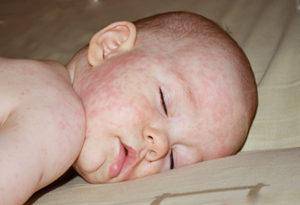
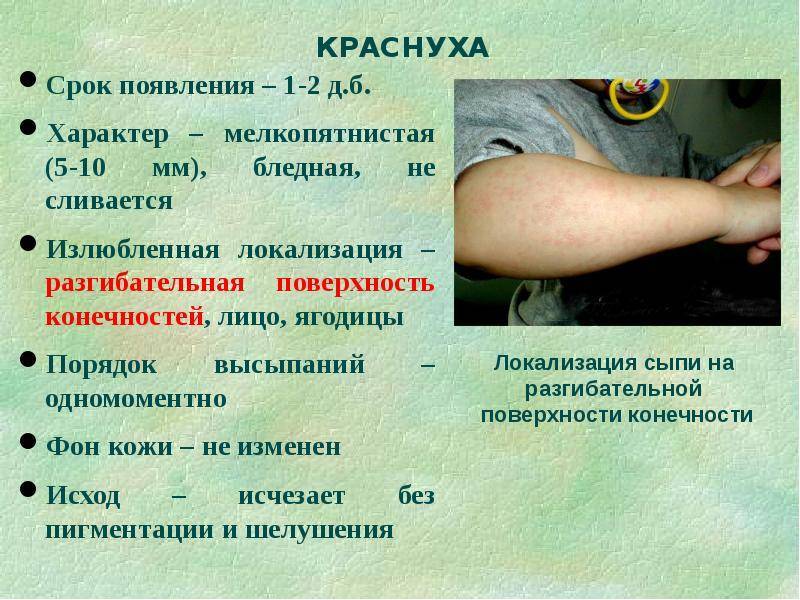
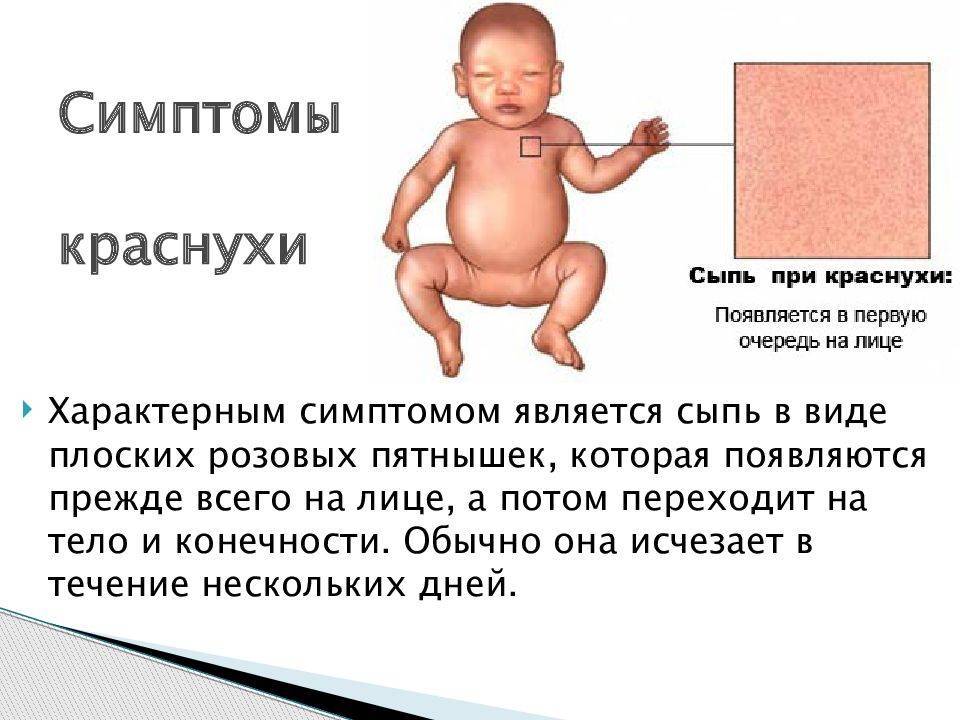
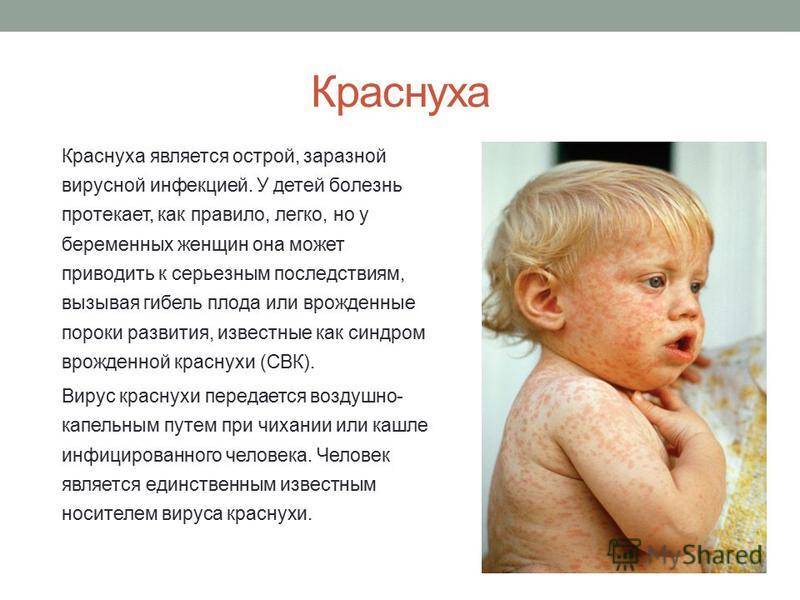
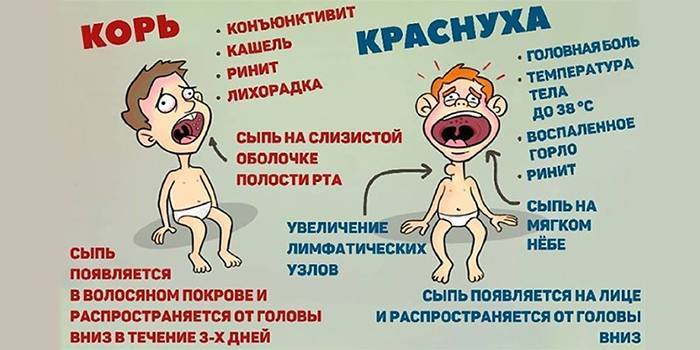
Кожные высыпания – характерная черта вируса Rubella. В самом начале они появляются на лице, переходят на верхнюю часть тела, затем на ноги и ягодицы. Красные пятнышки имеют диаметр до 5 мм, не сливаются между собой. Сыпь не вызывает зуд и не причиняет ребенку иной дискомфорт (симптомы краснухи представлены на фото).
ЧИТАЕМ ТАКЖЕ: мелкая сыпь у ребёнка после температуры: способы лечения, симптомы с фото
Лечение Краснухи у детей:
Этиотропная терапия проводится препаратами рекомбинантного интерферона (виферон в свечах, интрон А, ре-аферон). Показанием к их применению является врожденная краснуха с признаками активнотекущей инфекции, с наличием в сыворотке противокраснушных антител класса IgM. При диагностировании менингоэнцефалита назначают кортикостероидные гормоны (2-5 мг/кг преднизолона в сутки).
Лечение беременных женщин проводится интерфероном и изопринозином (иммуностимулирующий препарат с противовирусным действием).
Интерферон, помимо противовирусного и противомикробного действия, способен активировать сниженный иммунитет (повышая фагоцитарную активность макрофагов и спонтанную токсичность натуральных киллеров), вызывать противоопухолевый и радиопротекторный эффект, влиять на многие функции организма, в том числе на функции ЦНС.
Интерфероны для лечения системных вирусных заболеваний назначают энтерально и парентерально, они плохо проникают в ткани и достаточно быстро инактивируются. Кратность назначения препаратов – 2-3 раза в сутки. Главный путь экскреции – почки.
Нежелательные эффекты: лихорадка, головная боль, миалгия, анафилаксия, снижение артериального давления, аритмия, тахикардия, желудочковая экстрасистолия, парез, паралич, нарушение кроветворения и функции ЦНС в виде вялости, утомляемости, ухудшения аппетита, рвоты. Большие дозы вызывают диффузное поражение соединительной ткани и некротические изменения в печени.
Симптоматическое лечение неврологических нарушений включает препараты дегидратационной и противосудорожной терапии. При необходимости проводят коррекцию пороков развития.
Вакцинопрофилактика краснухи имеет основной целью предупредить заболевание у беременных и развитие синдрома врожденной краснухи у детей путем создания иммунитета у женщин детородного возраста и снижением циркуляции вируса среди детей.
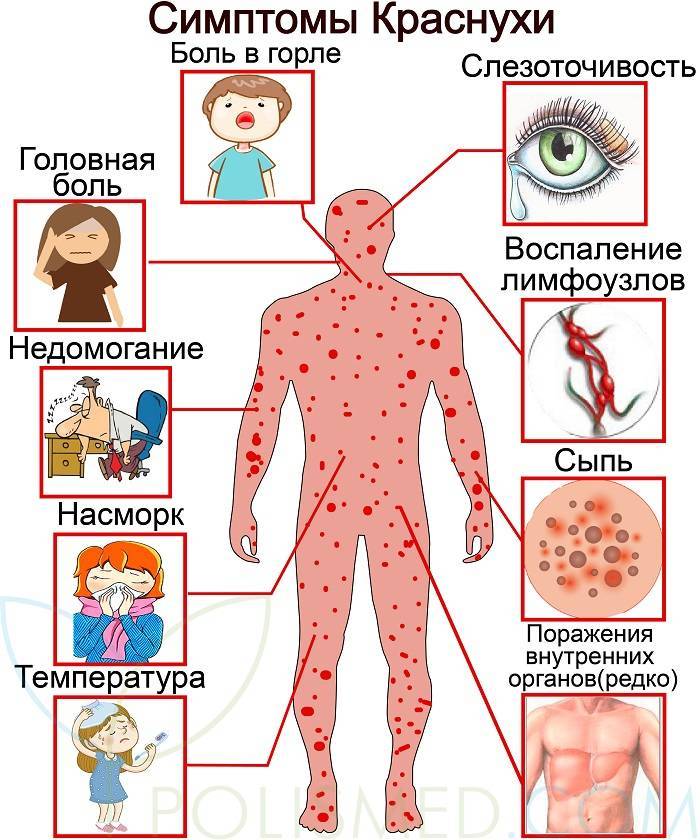
Симптомы Краснухи у детей:
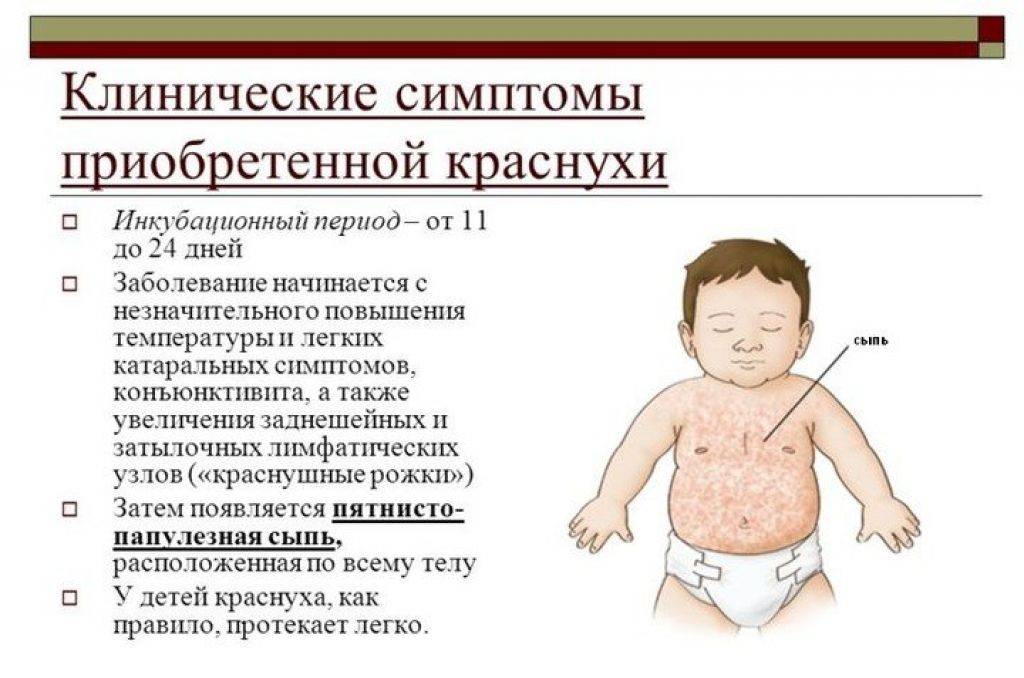
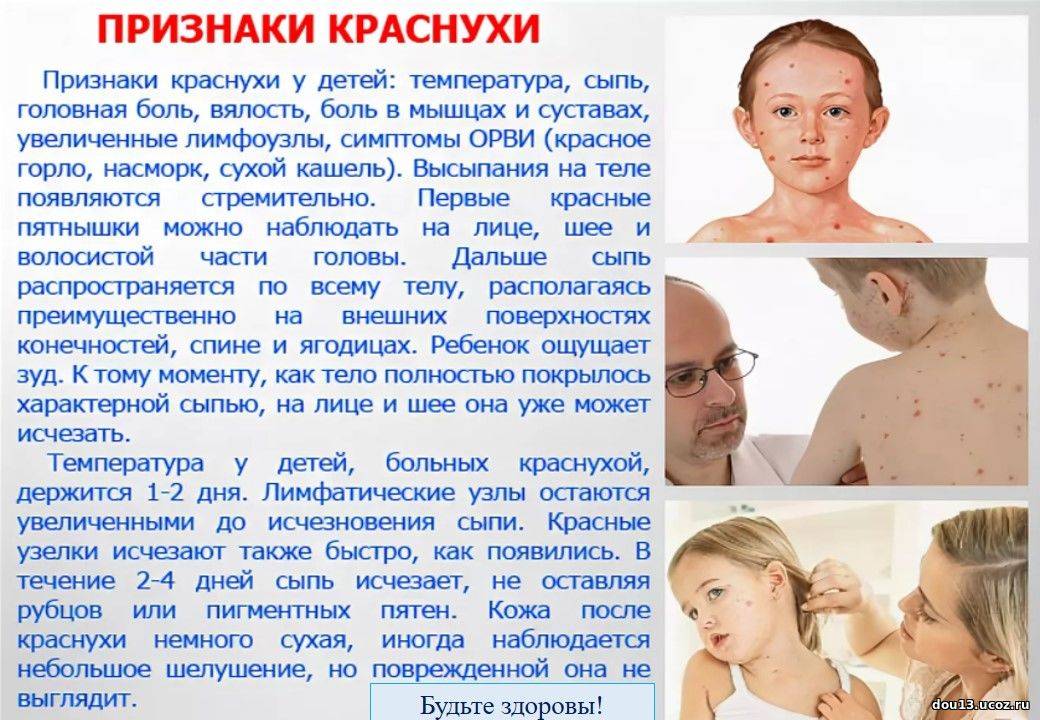
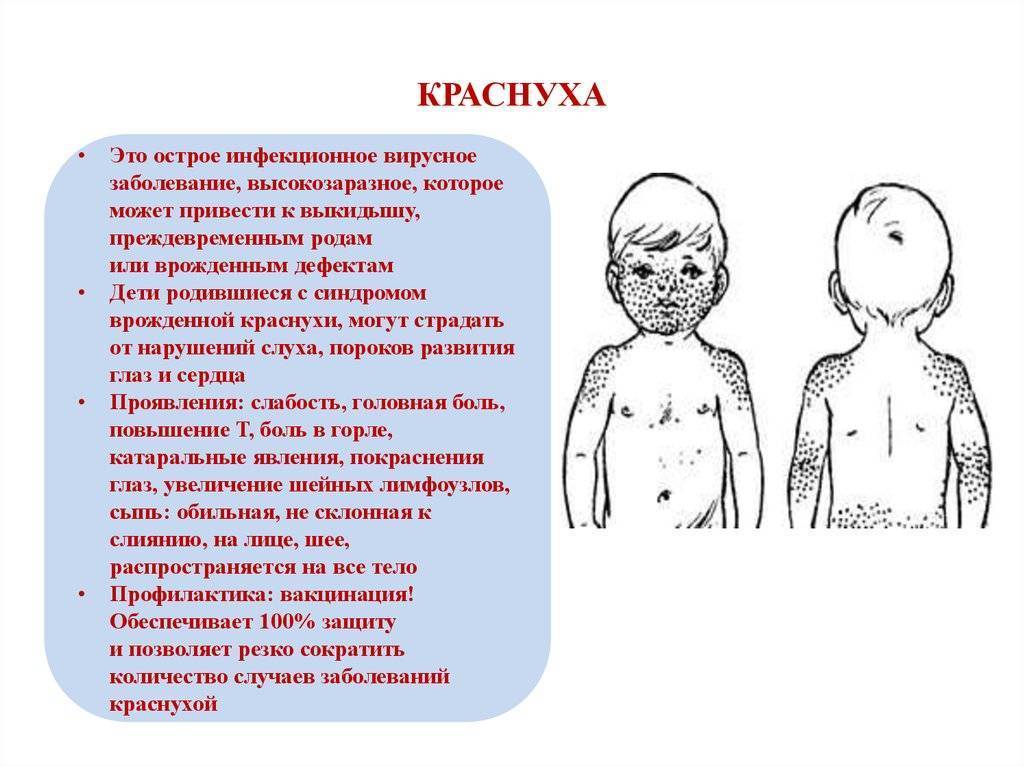
Инкубационный период после заражения краснухой достигает от 10 до 25 дней. Признаками краснухи являются появление сыпи на лице и верхней части тела, на ягодицах (размеры элементов сыпи составляют 3–5 мм, сыпь мелкая, красная, розовая, округлая), повышенная температура до 38 ºC, увеличение затылочных и среднешейных лимфатических узлов, воспаление слизистой оболочка рта, насморк и сухой кашель, недомогание, слабость, головная боль, слезотечение, гиперемия зева и задней стенки глотки, раздражение конъюнктивы. У беременных женщин также, как и у детей, наблюдаются вышеуказанные симптомы.
Общее состояние больного ребенка изначально нарушается незначительно. Температура в редких случаях доходит до отметки 38 °С, в большинстве случаев она колеблется в границах 37,3—37,5 °С на протяжении всего периода заболевания. Родители отмечают у ребенка недомогание и вялость. Более старшие дети могут жаловаться на мышечную, головную боль и боль в суставах. Сыпь изначально фиксируют на лице, но за несколько часов она успевает перейти на все тело. Области локализации – на спине и на ягодицах, разгибательных поверхностях конечностей вокруг суставов.
Сыпь пятнистая, в некоторых случаях папулезная, имеет розовый оттенок. Цвет кожи под сыпью неизменный. Сыпль при краснухе более мелкая, чем сыпь при кори, отдельные высыпания не сливаются. Только в редких случаях фиксируют более крупные высыпания, но, в отличие от коревой сыпи, элементы имеют округлую форму. Сыпь при заболевании краснухой у детей необильная, может проявляться всего как несколько элементов. Сыпь проходит через два-три дня, проходит, не оставляя пигментации или шелушения.
У ребенка может проявляться небольшой насморк и/или кашель. Конъюнктивит (очень слабый, без гнойных выделений) также может появляться вместе с сыпью на коже. Насморк и кашель могут появиться за день-два до высыпания. Родители или врач также могут отметить незначительную рыхлость миндалин. В обычных случаях при краснухе на слизистой мягкого неба может фиксироваться энантема, которая выглядит как пятнышки бледно-розового оттенка.
При краснухе увеличиваются периферические лимфатические узлы, в особенности заднешейные и затылочные. Лимфатические узлы прощупываются, они увеличены до размеров крупной горошины. Они увеличены даже после пропадания сыпи.
Анализ крови позволяет обнаружить лейкопению (уменьшение количества лейкоцитов), относительный лимфоцитоц и появление плазматических клеток (до 10—30%). В некоторых случаях также наблюдают увеличенное количество моноцитов. Краснуха может протекать со стертыми симптомами или с крайне слабым их проявлением, практически незаметным. Течение и исход болезни благоприятные. Краснуха в подавляющем большинстве случаев проходит без осложнений. Зафиксированы лишь единичные случаи энцефалитов и энцефаломиелитов.
Лечение краснухи
Краснуха — неопасная для здоровья инфекция. В большинстве случаев она может причинить серьезный вред только ребенку, рожденному от женщины, которая болела во время беременности. Специальных лекарств, используемых для лечения вируса, не существует. При выраженной симптоматике врач может назначить больному только лекарственные препараты, направленные на улучшение его самочувствия:
- Антигистаминные таблетки (минимизируют аллергизацию организма).
- Противовоспалительные лекарства (показаны при высокой температуре тела).
- Глюкокортикоиды (гормоны). Используются, если у больного диагностирована тромбоцитопеническая пурпура. Направлены на снижение выраженности воспалительных реакций.
- “Гепарин” (используется в крайне тяжелых случаях, если терапия гормонами оказывается неэффективной).
- “Делагил”. Лекарственный препарат, который подавляет иммунный ответ. Используется, если на фоне краснухи развился артрит.
Что такое экстренная профилактика, в каких случаях она нужна?
Инфекция переносится нетяжело, поэтому в экстренной иммунной защите нуждаются дети и беременные, им и вводится противокраснушный иммуноглобулин.
Если человек наверняка знает, что привит против краснухи, можно пройти диагностику и выяснить уровень защитных антител в крови. Всем остальным взрослым, если они не переболели инфекцией или не помнят «было или не было» болезни и вакцинации, в первые трое суток делают прививку. До прививки тоже можно было бы провести диагностику, чтобы уж наверняка знать, целесообразно ли её делать, но времени на это нет.
Диагностика заключается в профессиональном анализе всей совокупности информации, на основе мировых стандартов и богатого клинического опыта. Врачи Центра инфекционных заболеваний работают только в таком «ключе». Получите помощь инфекциониста, позвонив по телефону: +7 (495) 120-19-58.
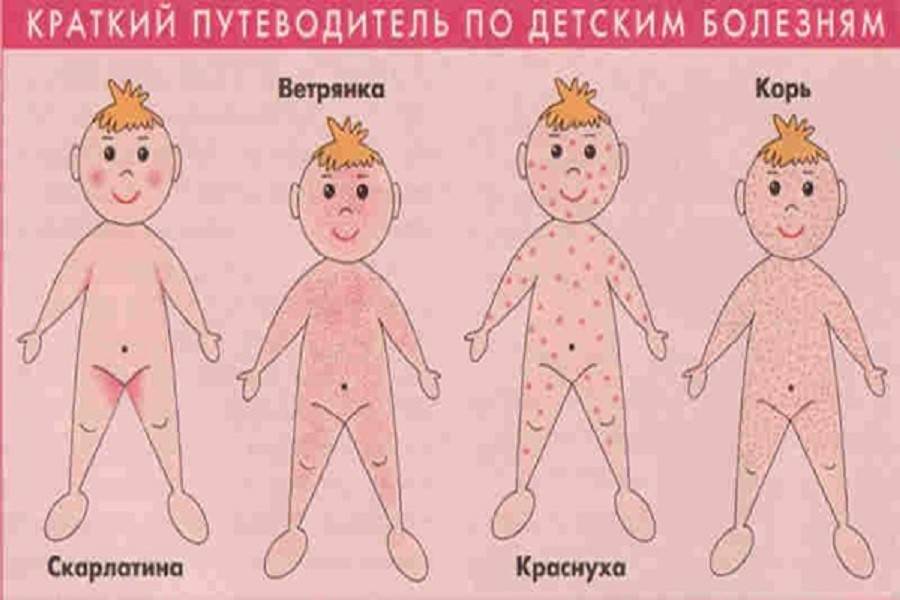
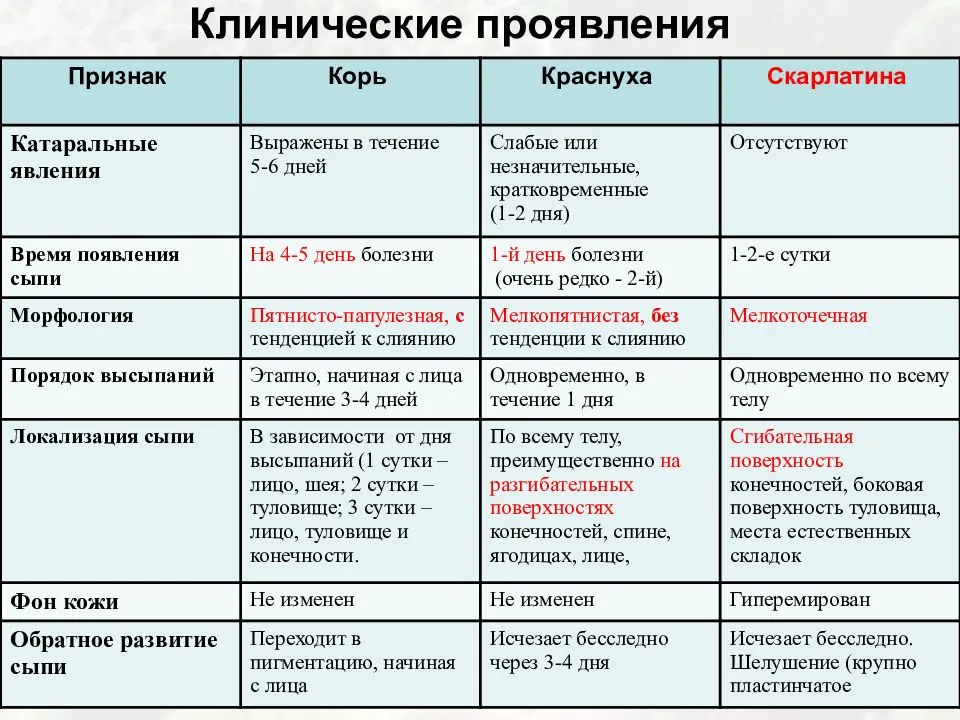
До конца 19 века даже врачи не особо различали краснуху, корь и скарлатину, что неудивительно при одинаковых симптомах, но очень разной степени выраженности. Понимание улучшило накопление знаний и их систематизация, тогда как возбудителей смогли увидеть почти через век после разделения инфекций.
Как выглядит краснуха?
Краснуха получила название по своему главному симптому – яркой сыпи в виде розово-красных пятнышек, мелких прыщиков (без жидкого содержимого). Высыпания появляются сначала на лице, затем в течение нескольких часов распространяются по всему телу.
Особенности краснухи
- Сыпь сильнее выражена на разгибательных поверхностях рук и ног, на спине и на ягодицах.
- До появления сыпи от 15 до 24 дней продолжается инкубационный период. В среднем после контакта с больным краснухой до первых симптомов у детей проходит 16-18 дней.
- Общее состояние ребенка нарушается незначительно. Температура тела редко достигает 38°С, обычно повышается до 37,3-37,5 °С. Может наблюдаться вялость, недомогание. Дети старшего возраста и взрослые иногда жалуются на головную, мышечную и суставную боль.
- Сыпь держится 2-3 дня. Не оставляет пигментации, не чешется и не шелушится.
- При краснухе типично увеличение лимфатических узлов в области затылка и сзади на шее.
- Взрослые переносят краснуху хуже, чем дети. У них отмечаются высокая температура тела, сильные головные боли, боли в мышцах, более резкое, чем у детей, увеличение лимфатических узлов.
Как часто краснуха встречается у взрослых?
До века нынешнего, краснуху считали болезнью детского возраста, её переносили в детском саду, на всю жизнь приобретая стойкий иммунитет. В последнее десятилетие существования СССР дети уже болели много реже, потому что педиатры не спрашивали маму «делать прививку или нет», а отправляли в прививочный кабинет. В 90-е годы в каждой тысяче уже было двое взрослых больных и стали констатировать случаи врожденной инфекции. Сегодня обязательна вакцинация от вируса краснухи девушек с 18 до 25 лет, поэтому заболевание поражает мужчин.
Если Вы не знает, что происходит с Вашим организмом и какие заболевания возможны, пройдите углубленное обследование. В международной клинике Медика24 к Вашим услугам новейшее оборудование, проводятся любые анализы и, главное, команда высокопрофессиональных специалистов даст результатам обследования правильную и безошибочную трактовку.
Правила поведения при краснухе
При появлении первых признаков краснухи необходимо прекратить посещение образовательных учреждений и вызвать на дом педиатра. С помощью методов диагностики он точно установит причины состояния и определит направление терапии. Правила поведения при краснухе:
- Изоляция больного. Вирус заразен, поэтому ребенок должен находиться в отдельной комнате. Выделите ему посуду, соблюдайте личную гигиену, кипятите постельное белье и одежду.
- Постельный режим — покой даст организму силы на скорейшее восстановление. Старайтесь не напрягать надолго зрение малыша (книги, телевизор и смартфон — в ограниченном количестве).
- Обильное питье и полезное питание. При любом вирусном и простудном заболевании показано обильное питье — жидкость быстрее выводит из организма вредные вещества. Рацион должен состоять из питательных и легкоусваиваемых продуктов, богатых витаминами.
Купать малыша можно, если процесс протекает без увеличения температуры тела. Если сыпь зудит, воспользуйтесь отваром ромашки или календулы. При появлении ранок на коже обеззаразьте воду перманганатом калия.
ИНТЕРЕСНО: мелкая сыпь на ногах у ребенка: причины высыпаний и фото
О заболевании информируется администрация детского сада или школы, т.к. в инкубационный период больной мог заразить других детей. Полное выздоровление происходит через 2 недели после исчезновения сыпи — все это время малыш должен находиться дома.
Этиология болезней
Все три инфекции имеют вирусную природу, поражают органы дыхания и иммунную систему. При тяжелом течении и осложнениях могут повреждаться внутренние органы, зрение, репродуктивная сфера (при паротите) и нервная система.
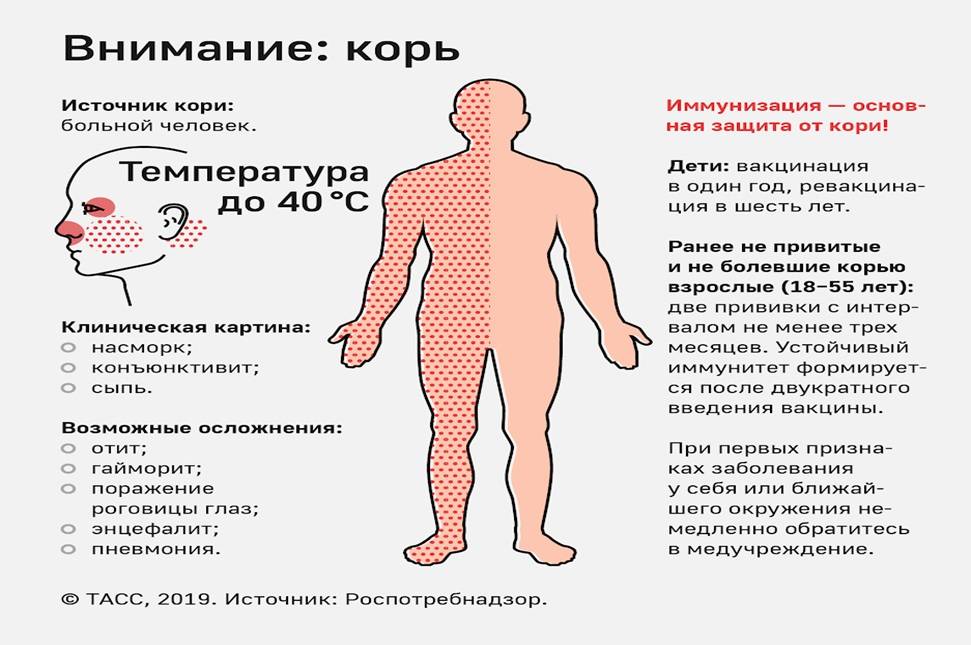
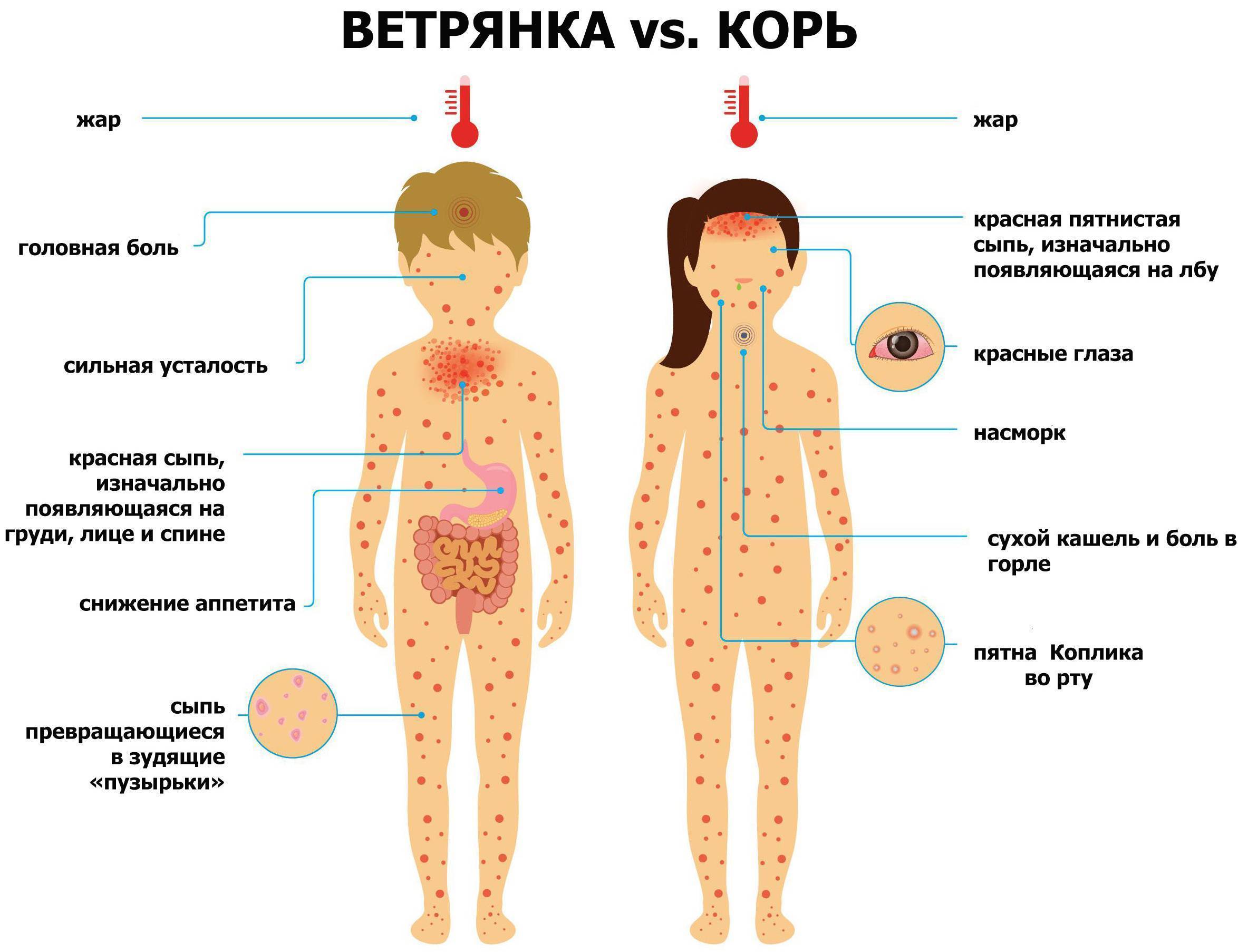
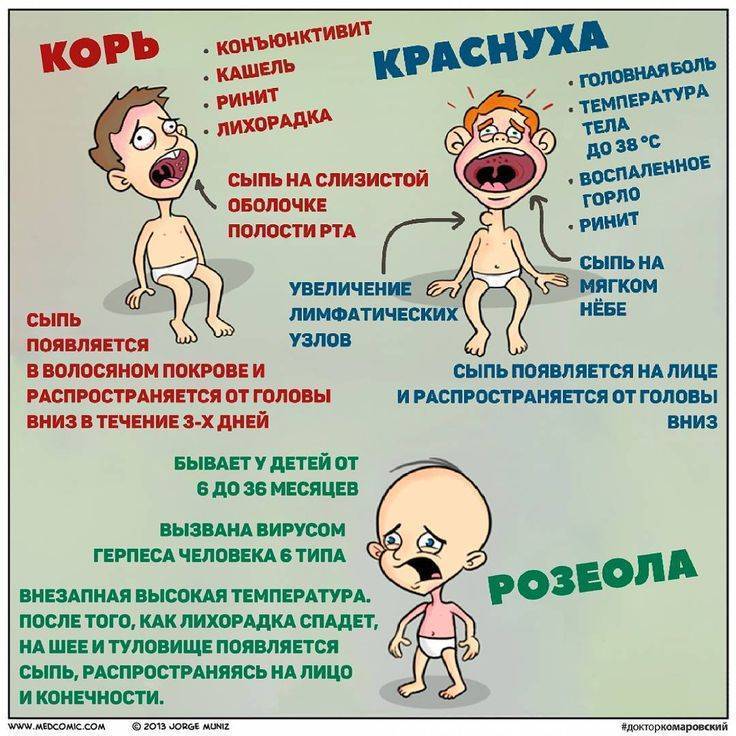
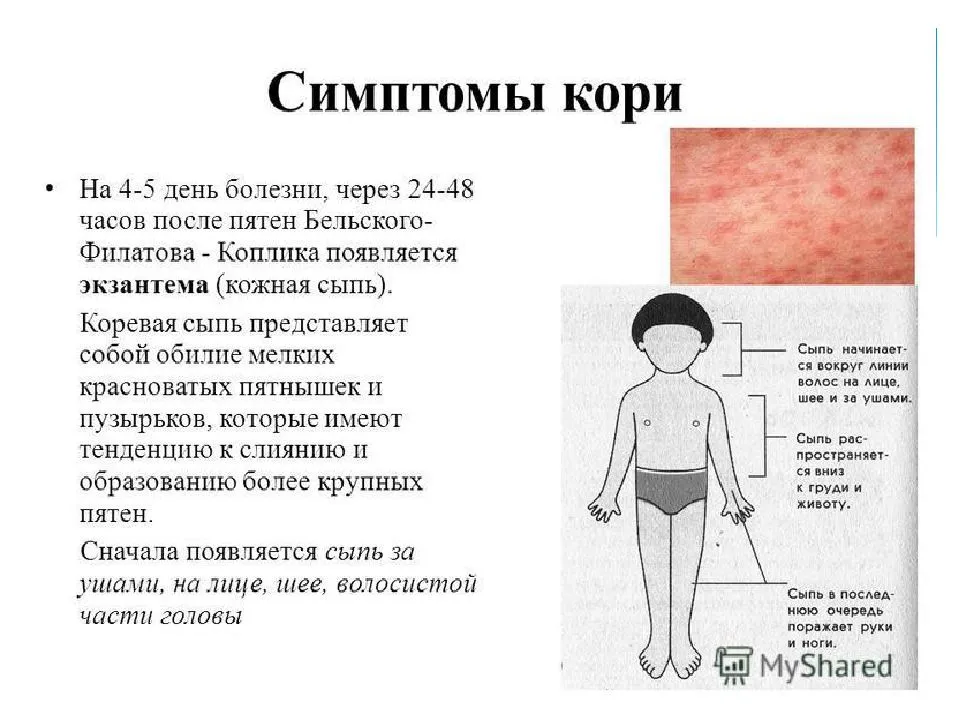
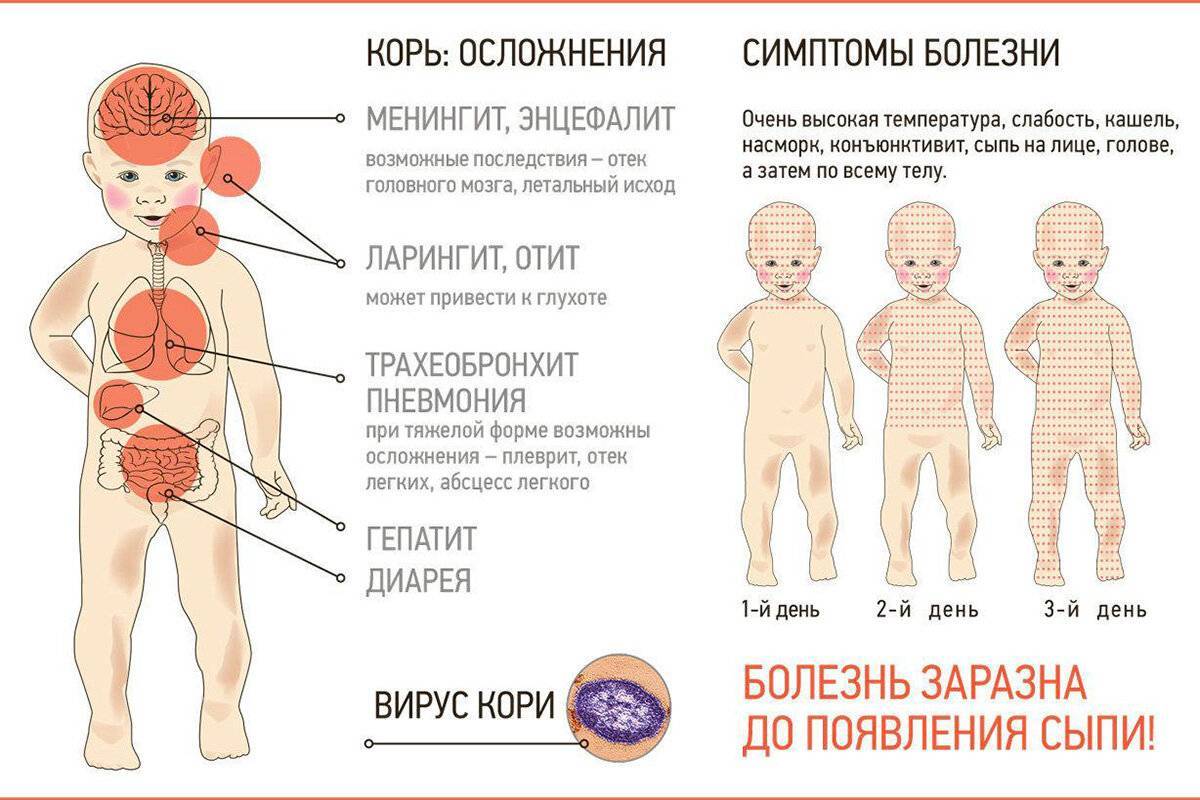
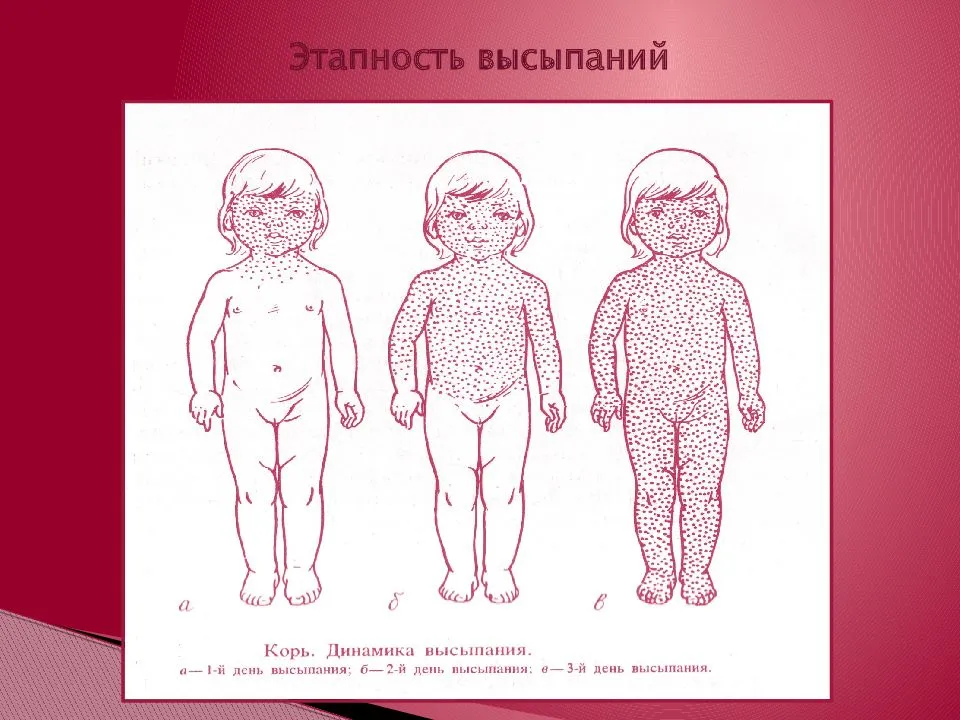
Корь характеризуется сочетанием поражений глаз и дыхательных путей, высыпаниями на коже. Первые проявления:
Без лечения корь опасна развитием гнойных отитов, бронхитов и пневмонии, а также формированием энцефалита.
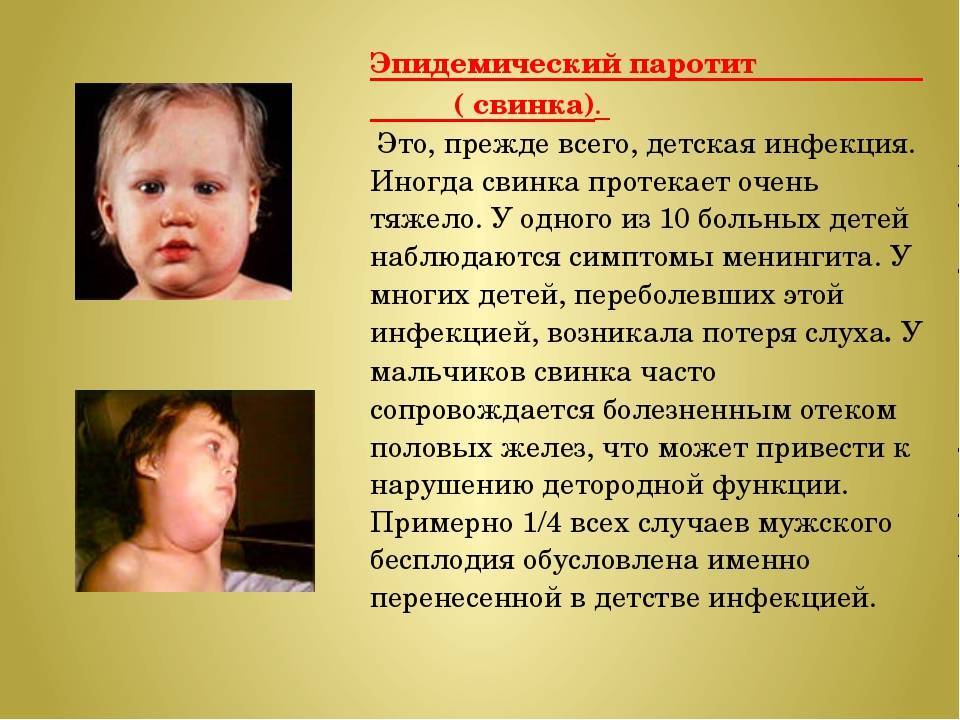
Эпидемический паротит – это поражение железистой ткани и респираторных органов. Для него типичны:
- насморк;
- повышение температуры;
- резкое недомогание с головной болью;
- мышечная ломота;
- боль в жевательных мышцах, при глотании;
- воспаление слюнных желез с отеком за ушами и вдоль края нижней челюсти;
- сухость во рту, снижение аппетита, сильная жажда.
При осложнениях паротита возможно развитие воспаления придатков (у девочек) и яичка (у мальчиков) с последующим бесплодием, а также глухота, развитие менингита.
Краснуха протекает легче, для нее характерны:
- умеренная температура;
- покраснение глаз;
- появление сыпи на коже;
- увеличение лимфоузлов на затылке и шее;
- поражение суставов.
Краснуха особенно опасна для малышей, может приводить к бронхитам и отитам. Для беременных женщин грозит пороками плода. В редких случаях у детей могут быть бронхиты, отиты или пневмония.
Народные средства
Востребованными методами народного лечения являются:
- Смазывание сыпи. Высыпания на теле вызывают у малыша зуд. Устранить такую реакцию позволяет смазывание проблемных мест раствором соды (крепким). Рекомендуется подержать его на поверхности кожи минут 10. Благоприятный эффект принесет слабый раствор марганца. Смоченную салфетку следует наложить на зудящую область также минут на 10.
- Стимуляция иммунитета. Повысить жизненный тонус и защитные функции позволяют витаминные чаи из черной смородины, шиповника, брусники.
- Обогащение витаминами детского организма. Малышу полезны настой шиповника, земляники, черной смородины. В рацион питания следует ввести петрушку, зеленый лук, укроп.
- Устранение отечности лимфоузлов. Лечить данное состояние поможет охлаждающий компресс. Используйте домашний творог. Он обладает прекрасными противовоспалительными свойствами. На марлю выложите творог слоем в 1 см. Такой компресс зафиксируйте у малыша на шее. Оставьте на всю ночь.
- Борьба с температурой. Можно использовать старинное средство. На голени крохи при повышенной температуре наложите влажную прохладную ткань.
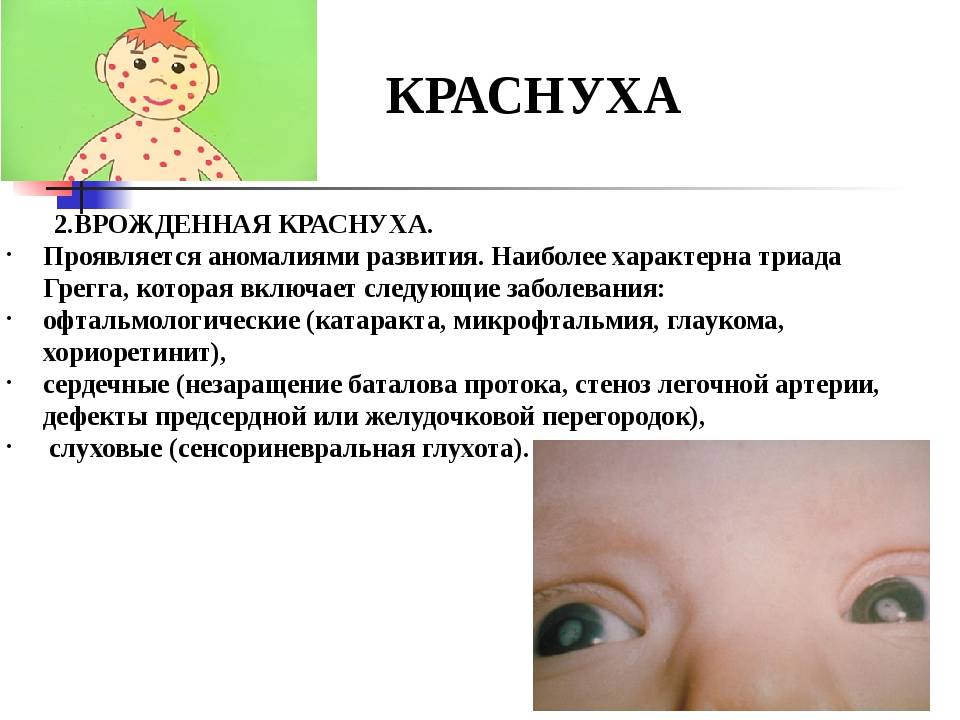
Что такое врождённая краснуха?
Это краснуха, которой ребёнок заразился внутриутробно через кровоток матери, во время её инфицирования. Последнее же происходит, если у будущей мамы иммунитет к краснухе не выработался на протяжении жизни.
Ошибочно мнение, что только в первом триместре беременности краснуха опасна для ребёнка. При заражении на более поздних сроках беременности сокращается только риск возникновения пороков развития у ребёнка, но краснуха может возникнуть у плода. Тогда на свет появляется ребёнок с врождённой краснухой, которая ведёт за собой поражение многих органов.
Такие новорождённые имеют задержку развития — это самое распространенное последствие врождённой краснухи, затем по частоте следует катаракта, сочетающаяся с пороками сердца, глухотой.
Также бывают гепатиты, дерматиты, менингоэнцефалиты, пневмонии, заболевания системы крови. И даже если всё это при рождении не выражено, то впоследствии выявляются задержка моторного развития и умственная отсталость.
У таких детей вирус сохраняется в крови до 1 — 2 лет, и они могут заразить окружающих.
Симптомы и механизмы развития крапивницы
Появление основных симптомов крапивницы – волдырей и покраснений – связано с механизмом развития заболевания. Это повышение проницаемости сосудов и острый отек в тканях, которые окружают сосуды.
Ведущую роль в развитии крапивницы играет тучная клетка. Это специальные иммунные клетки, в гранулах которых содержатся особые биологически активные вещества (медиаторы). Самый изученный из них – гистамин. Именно из-за его действия и возникают симптомы крапивницы – высыпания, краснота, отек, кожный зуд.
Сыпь в виде волдырей появляется внезапно на любой части тела, быстро и без следа проходит в течение 24 часов, а затем возникает в другом месте. При надавливании по центру покраснения видно белое пятно.
Зуд начинается одновременно с сыпью. Так проявляется действие гистамина на нервные окончания.
В зависимости от фактора, который активировал высвобождение гистамина из гранул тучных клеток, выделяют различные виды крапивницы.
У детей при крапивнице может наблюдаться ухудшение общего состояния: повышение температуры тела, нарушением работы пищеварительной системы (диарея).
Вакцинация
Единственная доза вакцины против краснухи на основе живого аттенюированного штамма обеспечивает более 95% длительного иммунитета, схожего с иммунитетом, вырабатываемым в результате естественного инфицирования.
Вакцины против краснухи имеют либо моновалентную форму (вакцина, направленная только на один патоген), либо, чаще всего, комбинированную с другими вакцинами, такими как вакцины против кори (КК), кори и свинки (КСК) или кори, свинки и ветряной оспы (КСКВ).
Неблагоприятные реакции на вакцинацию обычно бывают легкими. Они могут включать боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли. Во время проведения кампаний массовой иммунизации в Американском регионе, охвативших более 250 миллионов подростков и взрослых людей, не было выявлено каких-либо серьезных неблагоприятных реакций, связанных с этой вакциной.
Краснуха
Заболевание широко распространено как у детей, так и у взрослых. Среди всех заболевших более 80% составляют дети, преимущественно в возрасте от 3 до 7 лет. Однако в последние годы в эпидемический процесс активно вовлекаются взрослые, доля которых в общей структуре заболевших ежегодно составляет около 15%. Ежегодно заболевает около 100 тысяч подростков и молодых людей Заболеваемость краснухой подвержена периодическим подъемам, и ее уровень повышается через каждые 3-5 лет с последующим снижением. На спаде заболеваемости краснухой болеют, как правило, только дети, тогда как в период эпидемического подъема растет число заболевших среди взрослых.
Краснуху принято считать легким заболеванием. Однако такое определение справедливо для течения этой инфекции у детей. Заболевание у взрослых людей характеризуется более тяжелым течением, нередко протекает с длительной лихорадкой, поражением суставов и внутренних органов. Из осложнений для взрослых более характерны артралгии (боль в суставах) и артриты (воспаление суставов), которые развиваются у 3 из 4 заболевших, особенно у женщин. Особую проблему создает врожденная краснуха.
Всего, по данным Всемирной организации здравоохранения, краснуха ежегодно калечит около 300 тысяч детей. Известно, что при инфицировании женщины на первой неделе беременности поражение плода возникает в 80% случаев, на 2-4-й неделе — в 60%, на 5-8-й неделе — в 30% и на 9-12-й неделе — в 10%. При инфицировании на более поздних сроках вероятность того, что разовьются пороки плода снижается, однако даже на 5 месяце еще существует опасность для 1 из 10 детей.
Для врожденной краснухи характерна триада аномалий развития: катаракта, пороки сердца и глухота. Однако возможны также последствия в виде нарушений со стороны крови (гемолитической анемии, тромбоцитопении), воспаления легких, низкой массы тела и маленького роста при рождении. Неблагоприятное влияние краснухи на плод проявляется также спонтанными абортами (30%), мертворождением (20%), смертью в первый месяц жизни (20 процентов). Врожденная краснуха является причиной смерти в 20% случаев от числа всех умерших от внутриутробных инфекций.
ВОЗ рекомендовала обязательно включать вакцинацию против краснухи в национальные календари профилактических прививок. По календарю профилактических прививок в России, принятому в 1997 году, вакцинация против краснухи стала обязательной и для нашей страны. Однако, к сожалению, пока не определена тактика и стратегия вакцинации женщин детородного возраста. Кроме того, ситуация остается непростой из-за отсутствия отечественного вакцинного препарата, а закупка существующих импортных вакцин осложняется отсутствием соответствующего финансирования.
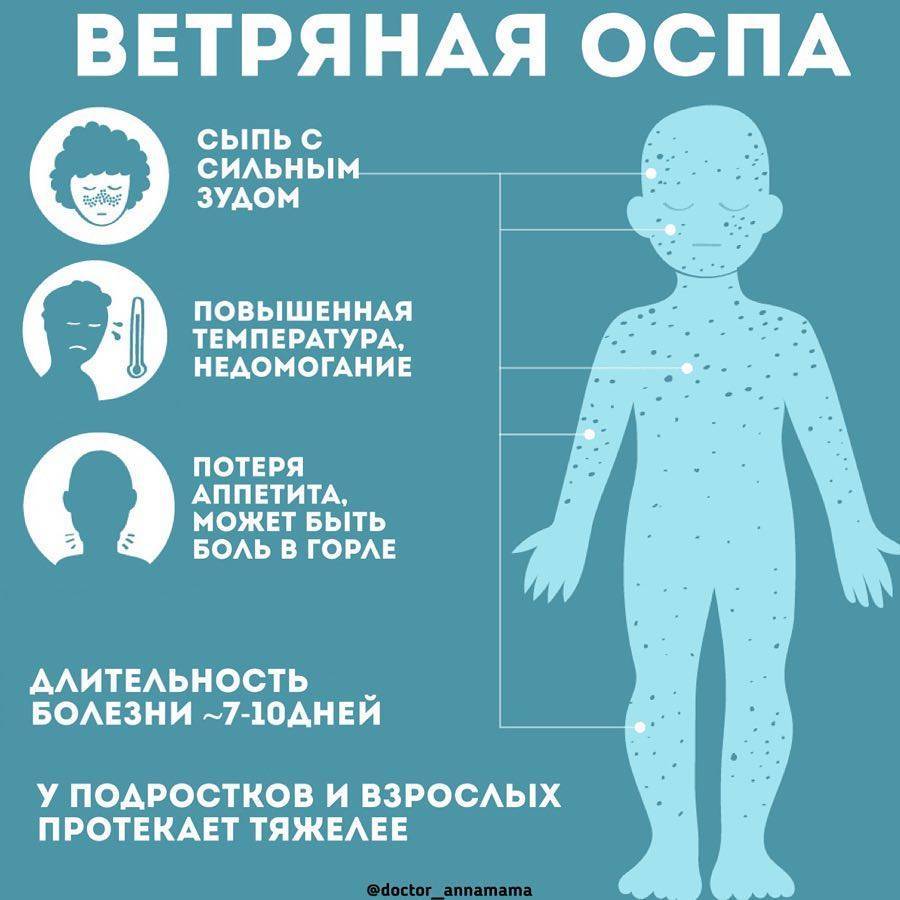
Ветряная оспа
Ветряная оспа обычно развивается у детей, однако она может возникать и у взрослых, и, как в случае с другими детскими инфекциями, протекает она тяжелее и часто приводит к смерти человека. Хотя взрослых ветряная оспа поражает примерно в 2% случаев, именно они дают 25-50% смертей при этой болезни. По данным некоторых авторов, среди больных преобладают мужчины, преимущественно в возрасте 18-23 лет.
Симптомы у взрослых особо не отличаются от детских, но протекает болезнь намного тяжелее. Более чем в 80% случаев отмечается среднетяжелое течение болезни, а 8%— тяжелое. В отдельных случаях регистрируются летальные исходы. Болезнь у взрослых обычно развивается остро с повышения температуры тела (до 39-40°С), острым недомоганием, слабостью, головной болью. Характер высыпания достаточно типичен, но характеризуется обильностью. Для взрослых характерно увеличение лимфатических узлов, которое у детей встречается редко.
Тяжелое, с последующими осложнениями, течение ветряной оспы наблюдается в любом возрасте и не всегда связано с наличием других заболеваний, но в то же время наиболее течение болезни чаще наблюдается у лиц, страдающих болезнями крови, тяжелыми врожденными патологиями, а также у пожилых людей.
Еще одной проблемой, связанной с активностью вируса ветряной оспы у взрослых является другое заболевание – опоясывающий лишай. И то, и другое заболевание вызывается одним из типов вируса герпес. Во время перенесенной ветряной оспы вирус попадает в клетки нервов и с этого момента инфекция как бы замирает, ожидая ослабления иммунной системы. Возобновление активности вируса в нервной системе, вызванное падением интенсивности иммунитета к возбудителю в зрелом и пожилом возрасте, приводит к опоясывающему лишаю, характеризующемуся интенсивным болезненным зудом в месте характерной сыпи, охватывающей несколько участков тела по ходу нервов. Зуду предшествует интенсивная боль в пораженных участках. Поражения на коже проходят в течение 3-5 дней (иногда — до месяца), а само заболевание длится 10-15 дней.
Чем краснуха отличается от ветрянки и аллергии?
Коревую краснуху путают с ветрянкой и аллергией. Ветрянка отличается следующими проявлениями:
- Розовая сыпь с бесцветной жидкостью внутри, которая вскоре сменяется корочками. Ветряная оспа распространяется и на слизистые оболочки и ее течение длится более 4 дней.
- Отсутствуют симптомы простуды, такие как заложенность носа, першение в горле и кашель.
- Увеличиваются только шейные лимфоузлы (при краснухе увеличиваются все периферийные органы лимфатической системы).
- При ветрянке температура тела выше 38-38,5˚ сбивается тяжело (см. также: как проявляется ветрянка у детей: симптомы, фото начальной стадии).
ЧИТАЕМ ТАКЖЕ: симптомы, фото и лечение ветряной оспы у детей, а также выявление инкубационного периода
Аллергию, кожный дерматит, можно отличить по многим симптомам. Такая сыпь имеет полиморфный характер, высыпания неоднородны, могут выглядеть как пятна или волдыри. Часто сопровождаются зудом и сухостью кожи. При аллергии нет симптомов ОРЗ, лимфатические узлы не увеличиваются, патологический процесс протекает без повышения температуры тела. По результатам анализа крови обнаруживается повышение эозинофилов. Сколько будут держаться высыпания, зависит от иммунитета и присутствия аллергена.
https://youtube.com/watch?v=s1LEsJ9wbnQ
Лечение
Лечение краснухи, протекающей легко, направляется на устранение неприятных симптомов в домашних условиях. В тяжелых случаях и при осложнениях для эффективного лечения краснухи рекомендуется госпитализация.
Больным могут назначаться антигистаминные, жаропонижающие и витаминные средства. В остром периоде рекомендуется соблюдение постельного режима, зашторивание окон при светобоязни и обильное питье при лихорадке.
При развитии артритов рекомендуется прием нестероидных противовоспалительных. Для устранения клинически значимой тромбоцитопенической пурпуры применяется Преднизолон. Лечение энцефалита проводится противовирусными средствами. Младенцам и детям младшего возраста с аномалиями развития может рекомендоваться хирургическое лечение пороков сердца, наблюдение у узкопрофильных специалистов и пр.
Профилактика краснухи
Чтобы не заразиться краснухой, нужно избегать контакта с больными людьми. В развитых странах в качестве специфической профилактики используется вакцинация (прививка «Корь. Краснуха. Паротит»). В первый раз вакцина вводится ребенку в возрасте одного-полутора лет, второй — в шесть лет. После возможна ревакцинация девочек-подростков, а также женщин, планирующих беременность.
Экстренная профилактика краснухи состоит во введении контактным беременным женщинам и маленьким детям противокраснушного иммуноглобулина.
Лица, заразившиеся краснухой, должны быть изолированы на пять-семь дней (отсчет ведется с момента появления сыпи).
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.