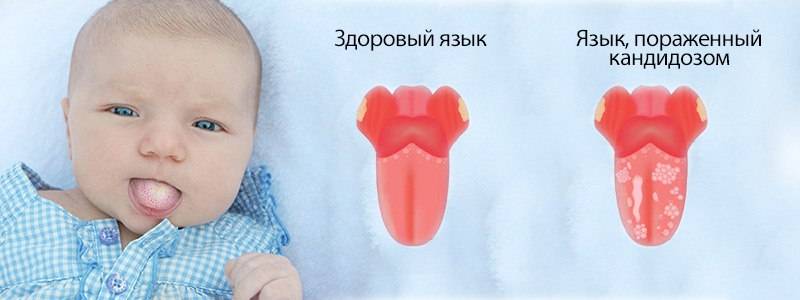
Как отличить «плохой» налет от «хорошего»
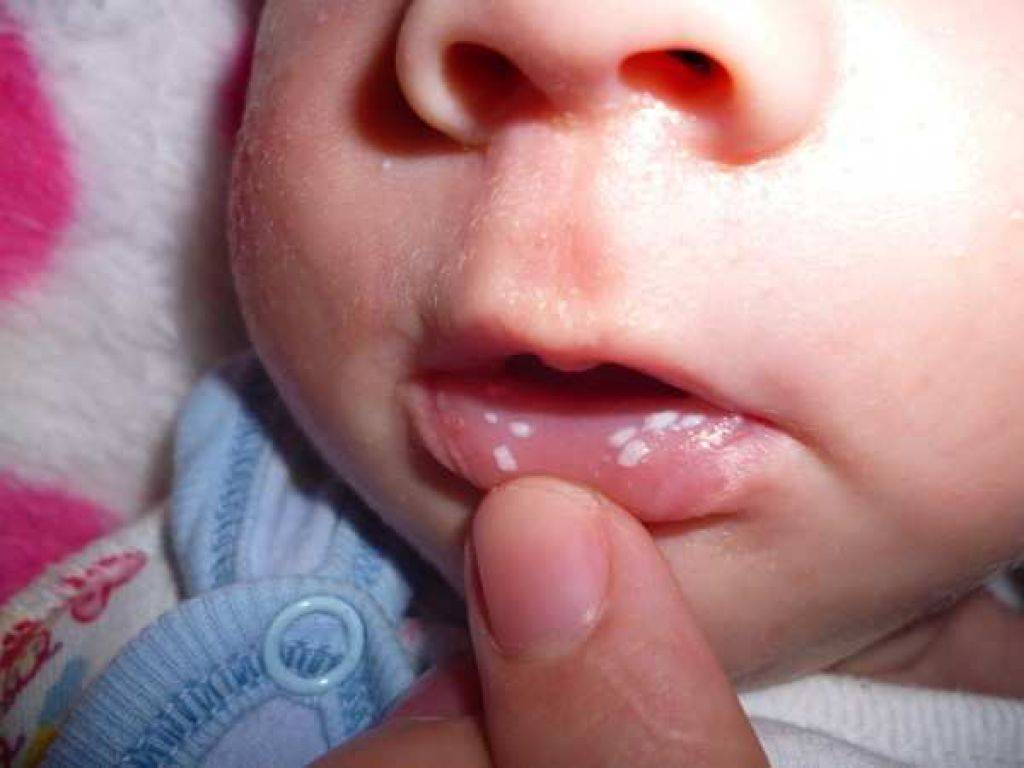
Фото: так выглядит «молочный» белый налет на языке у грудничка
Появление у грудного ребенка белого налета на языке не всегда является сигналом к беспокойству. Присмотритесь к малышу, дайте ему сделать 1–2 глотка кипяченой воды. Если в поведении не наблюдается негативных изменений, грудничок спокоен, хорошо ест, а после питья количество налета уменьшается, значит, это молочные остатки.
В первые недели жизни основная еда младенца — материнское молоко, и неудивительно присутствие его остатков на языке.
Если белый налет на языке у месячного ребенка имеет плотную консистенцию в виде творожистых хлопьев, нужно срочно отвести малыша к врачу. Подобные симптомы свидетельствуют о развитии молочницы и других нарушениях в организме ребенка.
Симптомы молочницы у новорожденного
Прежде чем перейти к описанию симптомов, хотелось бы отметить, что молочница имеет три стадии развития, кроме того может иметь острую и хроническую формы. В зависимости от данной градации и стоит рассказывать о симптоматике заболевания.
- 1 стадия. Начальная и легкая стадия, но и самая важная – ведь вы не должны пропустить её и дать болезни перейти на более сложный этап. Итак, если ваш малыш капризничает и не хочет брать грудь, проверьте его рот. Осмотрите ротовую полость на наличие молочно-белого налёта, попробуйте соскоблить его, под ним наверняка воспаленные участки, они то и вызывают зуд и жжение. Относительно запаха, то на первой стадии молочница себя в данном направлении не проявляет;
- 2 стадия. Не хочу вас пугать, но достаточно нескольких суток, чтобы молочница поразила всю ротовую полость малыша, даже губы. Снять налёт на данном этапе невозможно, новорожденный чувствует боль и жжение, а под налётом творожной консистенции могут быть кровоточащие ранки. Есть выразительный неприятный запах изо рта у грудничка;
- 3 стадия. Третья стадия молочницы у новорожденных во рту – это уже очень серьёзно. Симптомы заболевания только усугубляются, творожистый налет распространяется за пределы ротовой полости в носоглотку, снять налёт невозможно, под ним плёнка, которую безболезненно нельзя отделить. Малыш чувствует не то что дискомфорт, ему больно, он отказывается от еды;
- Постепенно молочница может поразить и кишечник малыша, проявляется даже на половых органах новорожденного. Запах изо рта очень явный.
Что касается форм молочницы у новорожденных, то различают острую и хроническую. От того, как выглядит молочница у новорожденных, можно говорить о её характере и форме.
- Острая молочница чаще всего развивается вследствие приёма антибиотиков или снижения иммунитета новорожденного. Симптоматика явная, развивается быстро, покраснения, налёт при своевременном лечении легко уходят;
- Хроническая молочница с творожными пятнами во рту, включая десны, провоцируется нарушениями норм гигиены. Возникнув единожды, будет проявляться при благоприятных условиях.
Любая стадия или форма молочницы излечима, но если не обращать внимания на симптоматику и упустить время, то лечение будет значительно сложнее, не исключаются и осложнения.
Причины кандидоза
На развитие заболевание влияют различные факторы. В основном это серьезные изменения со здоровьем или временные состояния, ослабляющие защитные свойства организма. Но молочницей можно заразиться и от больного человека.
Развитию заболевания способствуют:
- снижение иммунологического статуса;
- беременность, особенно при резком нарушении гормонального фона;
- лечение сильнодействующими лекарственными средствами, которые способны угнетать иммунитет;
- тяжелые инфекционные и неинфекционные заболевания (Туберкулез, ВИЧ, сахарный диабет, вялотекущие пневмонии, болезни ЖКТ и мочеполовой системы, онкология);
- вредные привычки (длительный прием алкоголя, табакокурение, наркомания, токсикомания);
- оральные контрацептивы;
- длительный курс лечения антибиотиками;
- нехватка витаминов С, РР и группы В;
- травмы слизистой оболочки;
- неправильный уход за зубными протезами.
В младенческом возрасте к этим проблемам добавляется искусственное вскармливание и нарушение гигиены ротовой полости малыша.
Диагностика
Диагностика вагинального кандидоза начинается со сбора жалоб. Гинеколог уточняет, что беспокоит пациентку, когда и при каких обстоятельствах появились конкретные проблемы, а также какие меры принимались для их устранения и с каким эффектом
Уделяется внимание анамнезу: перенесенным заболеваниям (особенно важны воспаления урогенитального тракта, ЗППП), количеству беременностей и родов, количеству половых партнеров и т.п.
Следующий этап диагностики – это осмотр на гинекологическом кресле, в ходе которого врач выявляет характерные изменения: отечность, покраснения, выделения и налет. При нанесении на ткани раствора Люголя на них визуализируются белые точки, напоминающие манку, что является характерным признаком заболевания. Для подтверждения диагноза врач назначает:
- микроскопию мазков из влагалища (в процессе выявляются споры и клетки гриба);
- посев влагалищного отделяемого;
- ПЦР и ИФА отделяемого для выявления антигенов возбудителя;
- анализ крови: общий (обнаруживаются признаки воспалительного процесса), тесты на выявление антител к Candida-убрать!
При необходимости (например, при рецидивирующем течении заболевания) проводятся тесты на выявление факторов риска: повышенный уровень глюкозы крови, иммунодефицит и т.п.
Симптомы кольпита
Клинические проявления различаются в зависимости от стадии воспалительного процесса. Наиболее яркая клиническая картина наблюдается при острой форме воспаления влагалища, когда у женщин проявляются следующие симптомы:
- Патологические выделения из половых путей. Часто по их характеру можно заранее установить характер недуга. Творожистые белые выделения характерны для грибкового воспаления слизистой оболочки. Встречается чаще, поэтому этот симптом знаком практически всем женщинам. Зеленоватые выделения с рыбным запахом присущи гарднерелезу, а желто-зеленые пенистые выделения – трихомонадам. При гонорее и хламидиозе развивается гнойный кольпит, который в последнем случае также может сопровождаться кровянистыми выделениями.
- Зуд и жжение во влагалище или накануне – части наружных половых органов, расположенной между малыми половыми губами и входом во влагалище.
- Боль в нижней части живота и в области влагалища, усиливающаяся после или во время полового акта, физических упражнений или при мочеиспускании.
- Частые позывы к мочеиспусканию. В тех случаях, когда они непродуктивны, их называют фальшивыми или императивными.
- При визуальном осмотре женщина может увидеть такие признаки кольпита, как покраснение и припухлость наружных половых органов.
- Тяжелые формы заболевания приводят к глубокому повреждению стенок влагалища, распространению воспалительного процесса на шейку матки или мочевой пузырь. Это может сопровождаться повышением температуры тела, общей слабостью, потливостью и недомоганием.
- При хроническом течении воспаления клиника острого вагинита чередуется с бессимптомными периодами ремиссии. Часто повторные обострения приводят к астено-невротическому синдрому. В таких случаях вагинальный кольпит приводит к раздражительности, бессоннице, упадку сил, а иногда даже к тяжелой депрессии.
Обязательно ли лечить молочницу?
В большинстве случаев грамотное лечение молочницы, которая чаще всего вызывается условно-патогенными грибами Candida albicans, приводит к полному выздоровлению. Не смотря на то, что около половины женщин отмечают рецидивирующий характер кандидоза влагалища (молочницы), только 5-8% случаев заболевания переходят в хроническую форму.
Важно! Лечение молочницы должно проводиться в обязательном порядке. Без должной терапии воспаление может распространяться на другие органы, способствуя различным осложнениям
Без лечения вагинальный кандидоз может осложняться эндометритом и сальпингоофоритом (воспалением слизистой оболочки матки, а также маточных труб и яичников соответственно), что, в свою очередь, может стать причиной бесплодия или эктопической беременности.
Наличие серьезных заболеваний, которые плохо поддаются лечению и серьезно нарушают работу иммунитета, также не является причиной опускать руки. Во-первых, при должном внимании часто удается достичь стойкой ремиссии. Во-вторых, бесконтрольное течение кандидоза в таких случаях может приводить к серьезным, угрожающим жизни осложнениям.
Фото: eddows-animator / freepik.com
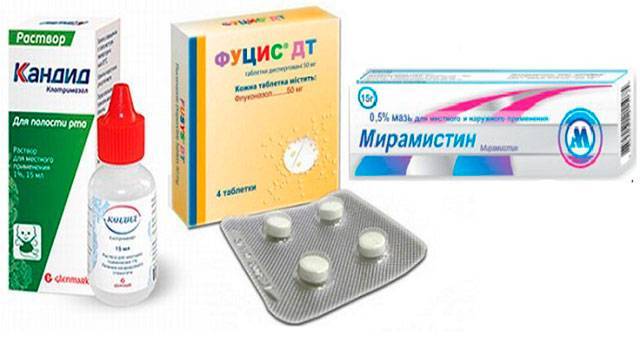
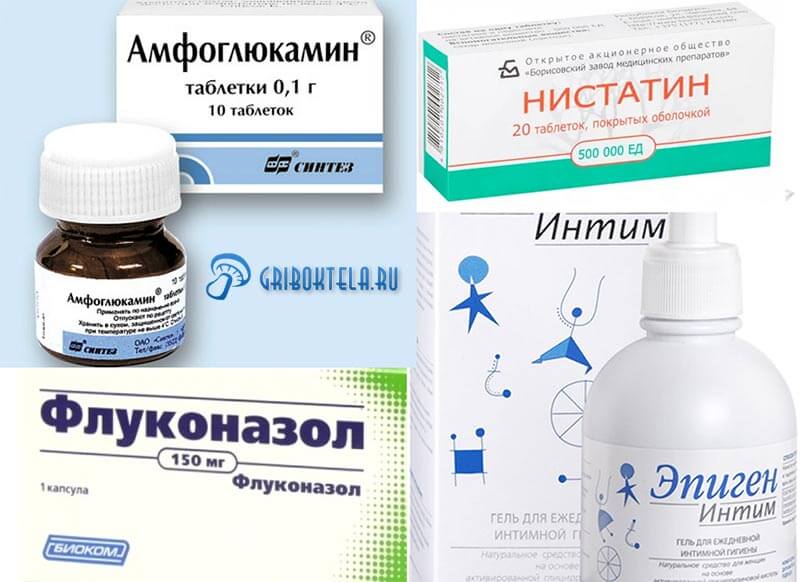
Основу лечения молочницы составляют противогрибковые препараты: флуконазол, клотримазол и другие средства из класса азолов. В зависимости от тяжести поражения и индивидуальных особенностей человека они могут назначаться в виде таблеток или капсул для перорального приема или мазей, кремов или вагинальных свечей для местной терапии. Дополнительно применяют антисептики для обработки зоны воспаления, пробиотики – для восстановления нормальной микрофлоры, при сопутствующем нарушении работы иммунной системы – иммуномодуляторы.
Нужно ли лечить партнера? Можно ли заниматься сексом во время лечения молочницы?
Молочница не относится к числу инфекций, передающихся половым путем. Однако грибы могут распространяться от человека к человеку при прямом контакте, в том числе – во время полового акта. Поэтому, при наличии симптомов кандидоза у полового партнера, он также должен пройти соответствующее обследование и лечение.
Интимная близость при активной молочнице должна быть ограничена и по ряду других причин. В первую очередь, механическое воздействие на ткани и контакт с барьерными контрацептивами замедляют процесс восстановления пораженных слизистых и способствуют дальнейшему сохранению воспалительного процесса. Это снижает эффективность местного лечения.
Также секс часто приводит к инфицированию партнера. В одном случае это может спровоцировать молочницу, в особенности если у партнера есть склонность к грибковым инфекциям или имеются нарушения работы иммунитета, обусловленные сахарным диабетом, ВИЧ или другими заболеваниями. В другом – партнер станет бессимптомным носителем грибка. Это значит, что повторные половые контакты с этим человеком в будущем могут стать причиной рецидива заболевания уже после прохождения курса терапии.
Сколько времени нужно на лечение молочницы?
Сроки лечения напрямую зависят от течения заболевания, наличия осложнений, сопутствующих патологий или состояний, а также формы выбранного лекарственного препарата. Большинство случаев острой молочницы требуют проведения местных процедур (спринцевания, нанесения мазей или введения вагинальных свечей) на протяжении 2-3 дней или же 1-2 кратного приема таблеток или капсул антимикотических лекарств. Как правило, ее симптомы проходят спустя этот же промежуток времени либо длятся несколько дольше.
Фото: atlascompany / freepik.com
Терапия рецидивирующего вагинального кандидоза более длительная и занимает от 1 до 2 недель использования вагинальных свечей или мазей. В качестве альтернативы назначается трехкратный прием пероральных средств с интервалом в 3 дня, что суммарно составляет 9 дней. Часто при этом рекомендовано дальнейшее поддерживающее лечение протяженностью до 6 месяцев.
Как долго проходит молочница при беременности?
Симптомы молочницы при беременности практически не отличаются от других этиологических форм заболевания, за исключением нескольких особенностей, например – склонности к рецидивам на фоне ослабления иммунитета.
Во время вынашивания ребенка рекомендуется избегать приема пероральных форм лекарств, поскольку они могут пагубно влиять на внутриутробное развитие плода и даже провоцировать самопроизвольные аборты на ранних сроках. Поэтому рекомендовано использование только вагинальных мазей или свечей, но более длительным курсом – 7-10 дней.
Причины оральной молочницы
Антибиотики
Прием антибиотиков широкого спектра действия приводит к дисбалансу микрофлоры полости рта. Среди прочих антибиотики уничтожают микроорганизмы, сдерживающие рост грибов рода Кандида. Результат – грибок Candida начинает беспрепятственно размножаться.
Кортикостероиды
У пациентов, принимающих глюкокортикостероидные ингаляции, на слизистой ротовой полости (чаще всего на нёбе – оно непосредственно контактирует со стероидом) развивается оральный кандидоз.
Рацион
Молочница во рту часто встречается у тех, кто регулярно употребляет в больших количествах продукты с высоким содержанием простых углеводов. Причина в том, что моно- и дисахариды (фруктоза, сахароза, галактоза, лактоза, мальтоза) провоцируют рост грибов рода Кандида.
Оральные контрацептивы
На фоне их систематического приема в крови и слюне накапливается гликоген – «лакомство» для дрожжеподобных грибов Candida. Повышается риск развития кандидозного стоматита.
Ксеростомия
Уменьшение количества вырабатываемой слюны снижает резистентность слизистой полости рта, создает благоприятные условия для обильного размножения грибов Кандида.
Причины
Основная причина болезни — это заражение грибком Candida, условно-патогенным микроорганизмом, который широко распространен среди людей и животных. Candida — дрожжеподобный одноклеточный грибок, который входит в состав нормальной микрофлоры у значительной части здоровых людей. Чаще всего его можно обнаружить на поверхности различных слизистых оболочек организма, например, в кишечнике, во рту, глотке и миндалинах. Сегодня известно около 150 разновидностей этого микроорганизма, 20 из которых способны вызывать заболевания у человека. Разрушительное воздействие Candida на слизистые оболочки и другие ткани человеческого тела обусловлено выделением большого количества ферментов, расщепляющих белки, жиры и другие составляющие клеток. В результате этого и возникают такие характерные для кандидоза симптомы, как жжение, сухость, болезненность.
При возникновении неблагоприятных условий Candida покрывается специальной защитной оболочкой, которая помогает грибку выживать во внешней среде и путешествовать от носителя к носителю. Инфицирование может происходить различными путями — воздушно-капельным, контактно-бытовым, внутриутробным. Новорожденные дети заражаются, как правило, от медицинского персонала, либо во время родов, при прохождении через инфицированные родовые пути.
В раннем возрасте организм ребенка не имеет сформировавшегося иммунитета — хотя бы по той простой причине, что он еще практически не контактировал с инфекционными агентами и не выработал соответствующие антитела. Именно поэтому дети в возрасте до года особенно предрасположены к развитию кандидоза. Однако это заболевание встречается и у детей старшего возраста. В этом случае его появлению и развитию нередко предшествует образование множественных кариозных поражений зубов. Кариес, который является постоянным источником инфекции, способствует ослаблению местного и общего иммунитета, в результате чего происходит быстрое и активное размножение условно-патогенной и патогенной микрофлоры. К этой категории относятся и различные грибки рода Candida, флюороз.
Факторами, которые способны спровоцировать развитие кандидоза у ребенка во рту, также являются различные сопутствующие заболевания, такие как сахарный диабет, болезни желудочно-кишечного тракта, острые или хронические инфекции, другие соматические недуги. Плохая гигиена полости рта, прием антибиотиков, гормонов и иммуносупрессоров, недостаточное или несбалансированное питание тоже повышают риск развития кандидоза.
Для активного размножения грибка необходимы определенные условия — в частности, наиболее активен этот микроорганизм при температуре от 30 до 37 градусов Цельсия. Уровень кислотности, оптимальный для размножения Candida, возникает во рту человека при употреблении большого количества сладостей, мучного и других продуктов, содержащих много простых углеводов.
Лечение молочницы у детей
Перед тем, как лечить молочницу у грудничка с использованием любых домашних средств, проконсультируйтесь с педиатром.
Специалист подтвердит диагноз и даст медицинские рекомендации о том, как лечить молочницу у новорождённых. Хотя многие домашние методы лечения молочницы выглядят безопасными, учитывайте, что кишечник и иммунитет ребёнка всё ещё довольно незрелые.
Лечение молочницы у грудничка с помощью натуральных средств

1. Дайте ребенку ацидофилин. Ацидофилин является порошкообразной формой бактерий, находящихся в здоровом кишечнике. Ацидофилин уменьшит рост грибков.
- сделайте массу, комбинируя порошок ацидофилина с водой или молоком;
- втирайте эту массу в поражённые участки рта ребёнка раз в день, пока молочница не исчезнет.
Вы также можете добавить чайную ложку порошка ацидофилина в смесь или в грудное молоко, если малыш пьёт из бутылочки.
2. Попробуйте йогурт. Если ребёнок готов к употреблению йогурта, доктор, возможно, порекомендует добавить несладкий, богатый лактобациллами йогурт в рацион ребёнка. Это работает аналогично ацидофилину, уравновешивая популяции грибков в желудке и кишечнике ребёнка.
3. Используйте экстракт семян грейпфрута. Этот продукт при смешении с водой и ежедневном применении поможет снять симптомы заболевания.
- смешайте 10 капель экстракта с 30 мл воды;
- используйте чистую ватную палочку для нанесения смеси на поражённые участки рта ребёнка один раз в час на протяжении всего времени бодрствования;
- если состояние значительно не улучшится ко второму дню лечения, вы можете попробовать увеличить концентрацию смеси экстракта, растворяя от 15 до 20 капель в 30 мл воды вместо первоначальных 10 капель.
4. Используйте чистое кокосовое масло. Оно содержит каприловую кислоту, помогающую бороться с грибковой инфекцией, вызывающей молочницу. Используйте чистый ватный тампон для нанесения кокосового масла на пострадавшую область.
Проконсультируйтесь с доктором перед применением кокосового масла, так как у детей может быть аллергия.
5. Приготовьте раствор из пищевой соды. Содовый раствор поможет лечить молочницу на поражённых участках и может использоваться как на сосках матери, если она кормит грудью, так и непосредственно в ротовой полости малыша.
- добавьте чайную ложку пищевой соды в 240 мл воды;
- нанесите раствор чистым ватным тампоном.
6. Попробуйте раствор солёной воды. Добавьте половину чайной ложки соли в чашку тёплой воды. Потом нанесите раствор на поражённый участок, используя чистый ватный тампон.
Лечение молочницы медицинскими препаратами
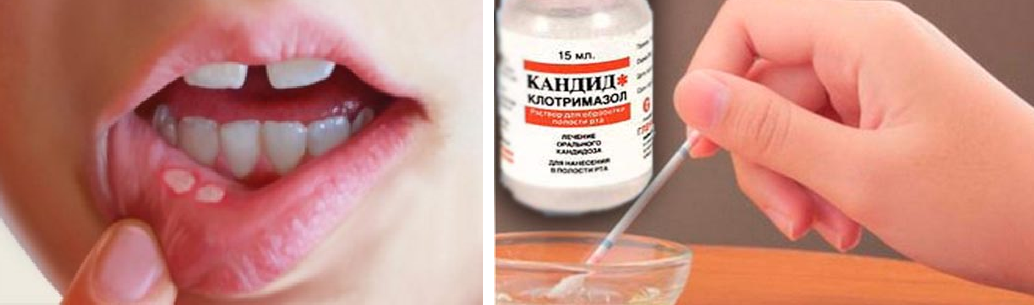
1. Миконазол — распространённый вариант для лечения молочницы у педиатров. Миконазол выпускается в форме лечебного геля, который необходимо нанести на поражённые части полости рта ребёнка.
Наносите четверть чайной ложки Миконазола на пострадавшие участки полости ребёнка, используйте его до четырех раз в день. Для нанесения Миконазола непосредственно на цветущие пятнышки используйте чистый палец или чистый ватный тампон.
Продолжайте лечение Миконазолом, пока педиатр не скажет о полном выздоровлении. Миконазол не рекомендуется детям до шести месяцев.
2. Нистатин часто выписывается вместо Миконазола. Это жидкий густой препарат, который наносится на поражённую область во рту ребёнка при помощи пипетки или чистого ватного тампона, покрытого средством.
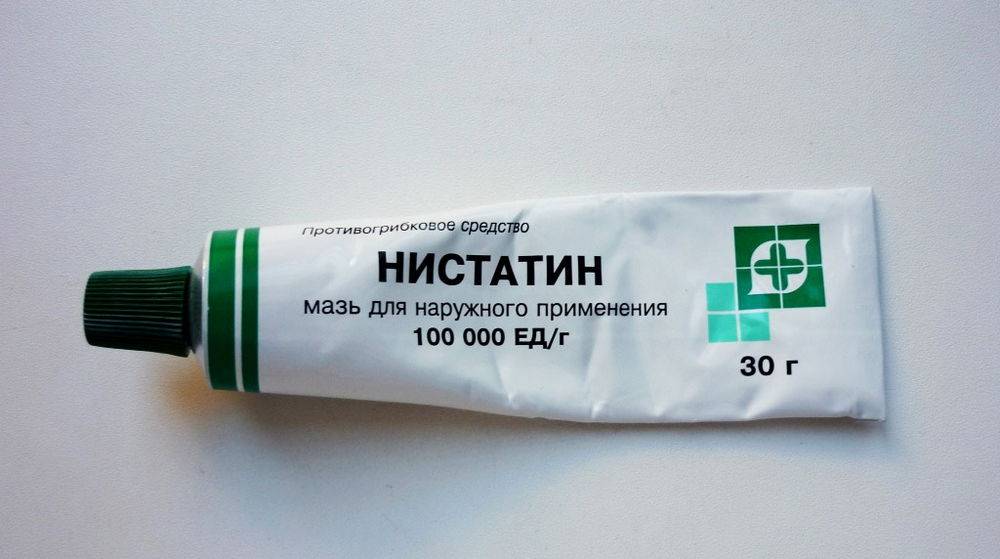
Встряхивайте флакончик Нистатина перед каждым применением.
Следуйте инструкциям, которые прилагаются к лекарству. Нанесите жидкость на белые точки у ребёнка во рту. Подождите пять-десять минут после нанесения Нистатина перед кормлением.
Применяйте Нистатин не более четырёх раз в день. Продолжайте наносить лекарство ещё пять дней после исчезновения молочницы, так как кандидоз может повториться вскоре после лечения.
3. Генцианвиолет. Если ребёнку не повезло с Миконазолом или Нистатином, педиатр может порекомендовать попробовать Генцианвиолет. Это противогрибковый раствор, который применяется локально.
Наносите Генцианвиолет на поражённые области, используя чистый ватный тампон. Применяйте лекарство два-три раза в сутки не менее трёх дней.
4. Флуконазол. Если другие способы не срабатывают, доктор может назначить противогрибковый препарат Флуконазол, который ребёнок принимает внутрь раз в день на протяжении 7 — 14 дней. Это замедлит рост грибов, вызывающих инфекцию.
Профилактика
Зная базовые симптомы и лечение кандидоза, способы его передачи и особенности течения, можно обезопасить себя и своих близких от заражения. Для этого не требуется сильно ограничивать свою повседневную жизнь или придерживаться строгих правил. Достаточно выполнять следующие простые рекомендации:
Правильный приём антибактериальных препаратов. Антибиотики должны назначаться исключительно врачом по серьезным показаниям. Категорически запрещено заниматься самолечением, самостоятельно увеличивать дозировку назначенного лекарства или продлять курс терапии. Также рекомендуется обсудить вопрос дополнительного приема пробиотиков, которые помогут сохранить состав нормальной микрофлоры;
Ограничить контакты с больным или потенциальным носителем. При образовании патологического очага (семья или компания), необходимо ограничить с ними общение до их полного выздоровления;
Соблюдение правил личной гигиены. Необходимо ежедневно принимать душ, использовать исключительно своё полотенце для тела и лица
Также нужно уделять тщательное внимание уходу за ротовой полостью
Важно обеспечивать своевременную санацию зубов, поражённых кариесом;
Уход за детскими игрушками, сосками и прочими предметами, которые ребёнок может облизывать;
Правильное и рациональное питание
В суточном рационе человека должно быть достаточное количество белков, жиров, углеводов, микроэлементов и витаминов. Настоятельно рекомендуется потреблять много свежих фруктов и овощей, рыбы, молочных продуктов и нежирных сортов мяса;
Ношение комфортного и качественного нижнего белья, изготовленного из хлопчатобумажных материалов;
Отказ от случайных сексуальных контактов, особенно без использования барьерных средств контрацепции
Это поможет избежать заражения большим количеством инфекций, передающихся половым путём (включая кандидоз).
Своевременное посещение врача и прохождение профилактических осмотров. Особенно это касается гинеколога и уролога, посещать которых необходимо не реже одного раза в год.
Терапия кольпита
Лечение кольпита у женщин ориентировано на элиминацию возбудителей, вызвавших заболевание, возобновление нормальной микрофлоры, активизацию иммунных реакций. Терапию следует назначать всем пациенткам, здесь не играет роли ни возраст, ни физиологическое состояние, ни сопутствующие патологии.
Общие принципы лечения кольпитов:
- Этиотропная терапия
- Одновременное лечение полового партнера пациентки
- Восстановление нормальной вагинальной микрофлоры
- Лечение сопутствующих патологий
- Назначение адекватной диеты
- Применение физиотерапевтических методов лечения
- Использование народных методов
Терапия должна быть как общей, так и местной. Главная задача — борьба с микроорганизмами, вызвавшими инфекцию. Назначаются такие группы препаратов:
- Антибиотики (азитромицин, доксициклин, тетрациклин, цефапексин)
- Противопротозойные (метронидазол). Используют при трихомонадномкольпите
- Противогрибковые (флуконазол, кетоконазол, нистатин) назначают при кандидозном вагините
- Противовирусные препараты (ацикловир, интерферон).
Свечи
Практически во всех схемах лечения кольпитов используются вагинальные свечи или таблетки. Они воздействуют на возбудителя, снимают воспаление, отек, боли, нормализуют кислотность и микрофлору влагалища. Действие препаратов зависит от активного вещества. Чаще всего применяют:
- Йодоксид
- Бетадин (повидон-йод)
- Нистатин
- Тержинан
- Макмирор
- Неотризол
- Ломексин
- Флуомизин
Препараты для восстановления вагинальной микрофлоры
Чтобы эффективно бороться с инфекцией, особенно условно-патогенной, необходимо восстановить нормальную вагинальную микрофлору. Этот вопрос рационально решать в конце курса, после отмены антибиотиков.
Наиболее эффективные препараты:
- Ацилак
- Вагилак
- Бификол
- Бифидумабактерин
- Лактобактерин
Физиотерапия
Достаточно давно физиотерапия доказала свою эффективность в терапии кольпитов. При острой форме патологии назначают УФ-облучение вульвы, УВЧ (электротерапия) органов и тканей промежности. При хроническом кольпите хорошие результаты показывает вагинальный ультрафонофорез, лазерное облучение наружных половых органов, СМВ-терапия влагалища.
Чтобы проконтролировать результаты лечения кольпита у женщин репродуктивного возраста делают мазки на 4-5 день месячного цикла, у девочек и пациенток в менопаузе – после заверешения курса терапии. Для предупреждения рецидивов патологии, лечение нужно повторить спустя 4-5 месяцев.
Если пациентка своевременно обратилась к врачу, ей был правильно поставлен диагноз и назначены эффективные препараты, полное излечение наступает через 5-7 дней после начала лечения. Во время курса следует воздержаться от секса. Обязательно нужно обследовать партнера и при необходимости провести адекватную терапию.
Диета при лечении кольпита
Диету нужно соблюдать, чтобы улучшить общее состояние организма, укрепить иммунную систему, ускорить восстановление поврежденных тканей, нормализовать вес и обмен веществ. При комплексном лечении кольпитов специальную диету назначают не всегда. Большинство врачей ограничивается общими рекомендациями по правильному питанию.
Меню должно включать продукты с высоким содержанием полиненасыщенных жирных кислот. Например, форель, рыбий жир, треску, мясо лосося, тунца, масло из семян льна. При кольпите часто выявляется недостаток витаминов. Для их восполнения рекомендуют такие продукты:
- Витаминов группы В много в бобовых, в разных сортах орехов, грибах, печени, чесноке, зеленом шпинате.
- Витамины А и Е содержатся в морской капусте, ягодах калины, брокколи, кураге, щавеле, шпинате, черносливе.
- Витамин С входит в состав всех ягод и фруктов – клубники, смородины, апельсинов, облепихи, шиповника, земляники, киви, лимона.
Симптоматика патологии
Кандидоз у грудничка
Развитие молочницы у новорожденных и очень маленьких детей более чем выражено. В общем случае патология протекает в три стадии, на каждой из которых наблюдаются специфичные симптомы.
Если рассматривать каждый этап кандидоза более детально, то следует выделить:
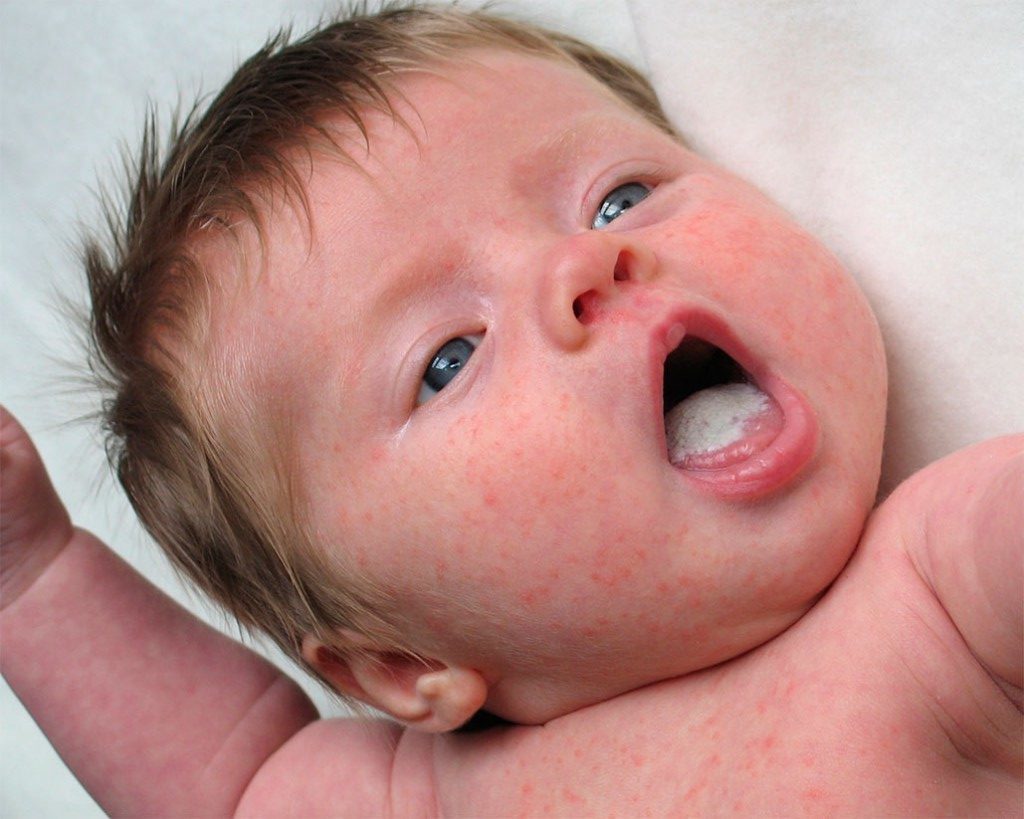
- Отсутствие дискомфорта у больного ребенка на первой стадии заболевания. Косвенно на него указывают лишь покраснения в ротовой полости, небольшой творожистый налет на языке и появление кислого запаха изо рта малыша.
- Более яркое проявление отмеченных симптомов на второй стадии недуга, также дополняемое образованием небольших эрозий в ротовой полости и болезненных ощущений у ребенка. Последние, к слову, выражаются в постоянном плаче малыша, который не поддается успокоению.
- Наиболее тяжелое проявление патологии на последней – третьей стадии таковой. Симптоматика на этом этапе молочницы самая выраженная и сильная. Зачастую она проявляется в поражении всей ротовой полости, которое вытекает в появление обширных зон, покрытых творожистым налетом. Нередко дополнительными признаками болезни являются повышение температуры, неправильный стул и бессонница у грудничка.
Пожалуй, самыми явными признаками кандидоза у маленького ребенка можно считать:
- сильный кислый запах изо рта;
- появление творожистого налета в ротовой полости;
- повышение температуры до 38 градусов по Цельсию.
Обнаружив у своего ребенка хотя бы одно из отмеченных проявлений, родители в обязательном порядке должны показать его педиатру.
Как минимум, перед началом лечения важно подтвердить у специалиста факт течения молочницы и получить базовые рекомендации по борьбе с патологией. Самолечением кандидоза у грудничка лучше не заниматься, например, по причине его немалой опасности.
Симптомы молочницы
 Фото: doucefleur / freepik.com
Фото: doucefleur / freepik.com
Клинические проявления кандидоза во многом зависят от локализации воспалительного процесса. Чаще всего возникает вагинальная форма заболевания. Схожие изменения, которые возникают при ней, встречаются и при других вариантах молочницы. Наиболее типичные симптомы у мужчин и женщин приведены в таблице 1.
| Симптомы у мужчин | Симптомы у женщин |
|---|---|
| Ощущение зуда и/или жжения в области головки полового члена и крайней плоти | Зуд и жжение в зоне половых губ |
| Покраснение и появление беловатого налета на слизистой оболочке крайней плоти и головке полового члена, внешне напоминающего «хлопья снега» | Покраснение и отек половых губ и видимой слизистой оболочки влагалища. Возможно появление эрозий, участков избыточной сухости и трещин |
| Болевые ощущения во время мочеиспускания и при половых актах | |
| Беловатые выделения во время мочеиспускания, внешне напоминающие сперму | Появление беловатых, напоминающих творожную массу выделений из наружных половых органах |
| Появление неприятного запаха после полового акта | Кислый запах из влагалища, напоминающий молочные продукты |
Важно! Консультация врача необходима при первом обострении молочницы, сопровождающемся появлением вышеупомянутых симптомов. Полноценное обследование у доктора позволяет выявить потенциальные причины развития кандидоза и устранить их, предотвратив тем самым переход болезни в рецидивирующую, хроническую форму
Самостоятельное лечение возможно только при наличии ранее полученных рекомендаций от доктора и согласования с ним схемы терапии.
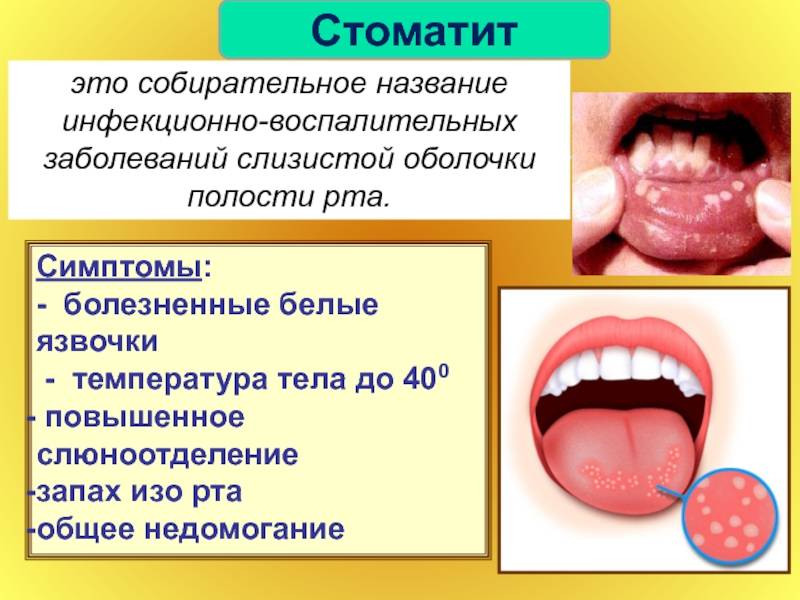
Симптомы стоматита у новорожденных
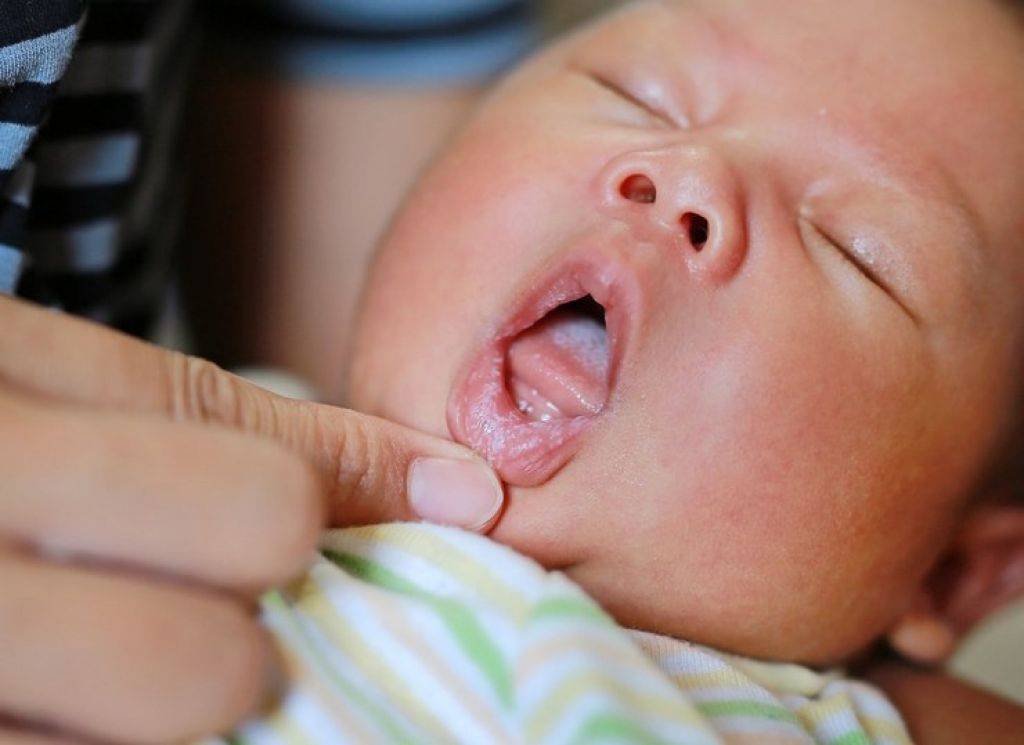
Как правило, кандидозный стоматит у детей начинается бессимптомно, поэтому ребенок не проявляет беспокойства. По мере прогрессирования болезни его поведение меняется — малыш отказывается от питания и становится капризным. Из-за активного размножения грибка вкус продуктов меняется, этим можно объяснить отсутствие аппетита.
Ярко выраженные признаки того, что требуется лечение кандидозного стоматита, у детей такие:
- белесоватый творожистый налет в ротовой полости — особенно четко он просматривается с утра, после пробуждения;
- кислый запах изо рта;
- отечность и покраснение десен.
Кандидозный стоматит у детей имеет три степени тяжести. В легкой, средней формах заболевания белый налет легко снимается, но при этом обнажаются участки ярко-красных слизистых оболочек. В тяжелой форме налет уже более плотный. И поскольку он спаян со слизистой, его довольно трудно снять. А если это удается, открывается эрозированная слизистая с кровоподтеками. Молочница во рту у малыша обычно хорошо заметна на ранних стадиях, поэтому при оперативном обращении к врачу можно предотвратить развитие осложнений.
Лечение кандидозного стоматита у детей нужно обязательно начинать своевременно, в противном случае не избежать осложнений в виде присоединения вторичной инфекции и постепенного распространения грибка по всему организму ребенка.
Кандидозный стоматит можно определить по симптомам на следующих фото:
Патогенез (что происходит?) во время Кандидоза (молочницы) у детей:
Ребенок может заразиться экзогенным и эндогенным путями. Заражаемость зависит от возраста. Кандидозам слизистой оболочки полости рта и кожи более других подвержены новорожденные (в особой группе риска – недоношенные) дети по причине слабости защитных механизмов организма.
Инфекционный процесс быстро затрагивает разные ткани и органы человека, что приводит к генерализации инфекции, поражению внутренних органов. Кандидоз более тяжело протекает при искусственном вскармливании ребенка. У детей школьного возраста и подростков молочница встречается в редких случаях (они всё же являются носителями Кандида).
Молочнице подвержены дети с нарушениями углеводного обмена, что проявляется такими болезнями как диабет и ожирение. Грибковый стоматит чаще всего возникает у детей с нарушениями пищеварения, пониженной кислотностью желудочного сока, ахилией. Перечисленные отклонения от нормы в организме вызывают нарушения усвояемости витаминов и способствуют «поселению» во рту грибов рода Кандида.
Развитию кандидоза у детей способствует длительное и бессистемное применение антибиотиков. Они подавляют нормальную микрофлору организма, что приводит к дисбактериозу, и, как следствие, к возникновению молочницы у ребенка.
Спровоцировать размножение в организме грибов Candida может прием цитостатиков, кортикостероидов, что нарушают иммунный статус организма и способствуют проявлению патогенных свойств условно-патогенных микроорганизмов.
В патогенезе кандидоза у детей большую роль играет сенсибилизирующая способность грибов рода Candida и продуктов их метаболизма, изменяющая реактивность организма. Как результат – возникновение различных аллергореакций, которые усугубляют и определяют течение заболевания.
Патоморфология. Макроскопически молочница творожистыми наложениями па слизистых оболочках, что имеют беловатый или беловато-желтый оттенок. Гистологическое исследование показывает изменения в тканях органов с умеренной перифокальной воспалительной реакцией. Эпителий слизистой оболочки в некоторых случаях разрушается полностью, заменяется детритом, пронизанным множеством нитей мицелия и скоплениями спор. У большинства больных детей отмечаются также поражения глубоких слоев стенки пищевода, а нити гриба пронизывают толщу мышечной стенки.
В легких случаях молочницы изменения в кишечнике сопровождаются катарально-десквамативным процессом. В тяжелых случаях некроз распространяется вглубь стенки кишечника и может привести к ее перфорации и фибринозно-гнойному перитониту.
На ранней стадии кандидоза легких фиксируют изменения по типу бронхита и пневмонии. Кандидоз легких может быть абсцедируюшим или сопровождаться образованием каверн. Гистологические данные показывают некроз стенки бронха (более или менее глубокий), который в некоторых случаях распространяется на перибронхиальную ткань и альвеолы.
При кандидозном сепсисе случаются не только творожистые наложения на слизистой, но и специфические изменения во всех внутренних органах: легких, почках, селезенке, кишечнике. Также есть вероятность изменения сосудов.
Аллергия при молочнице роявляется фибриноидным набуханием волокон стенок сосудов и некротическими процессами. При длительном воспалении формируются кандидозные гранулемы, состоящие из лимфоцитов, гистиоцитов и гигантских клеток.
Признаки заболевания
Ключевым признаком заболевания в детском возрасте является появление на эпителиальных тканях белесого налета, скрывающего под собой эрозированные участки тканей. Очаги поражения могут появляться на миндалинах, в области зева, на языке, в уголках рта и на кайме губ.
У детей с еще несформировавшейся речью острый кандидоз может проявляться в форме отказа от пищи, раздражительности, плаксивости, сомнологических нарушений, появления кровотечений из десен. Дети постарше могут жаловаться на боли во рту при питании, на зуд и жжение эпителиальных тканей в области поражения.
Основными признаками хронического кандидоза являются:
- отечность эпителия;
- появление на эпителиальных тканях налета светло-коричневого цвета;
- сухость, боли в полости рта;
- систематические кровотечения из десневых тканей.