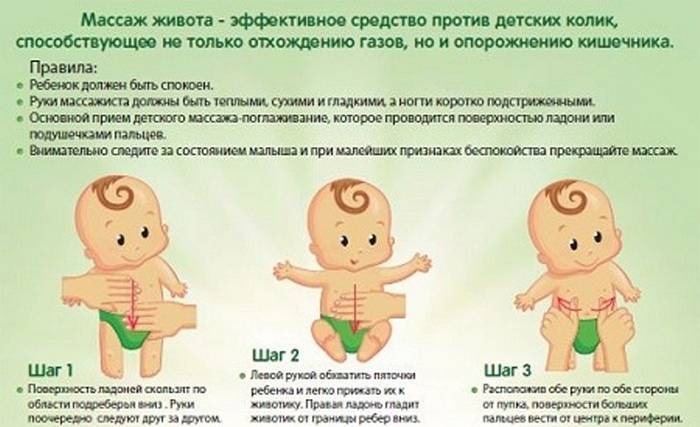
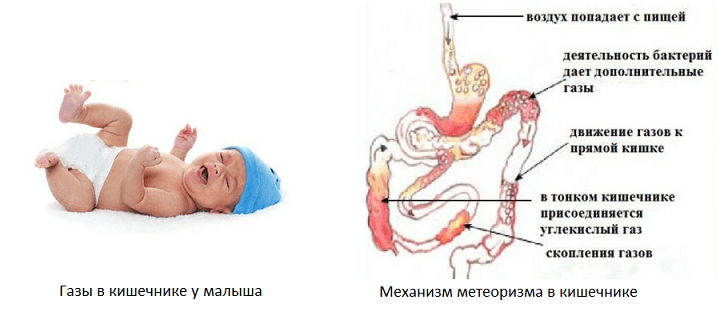
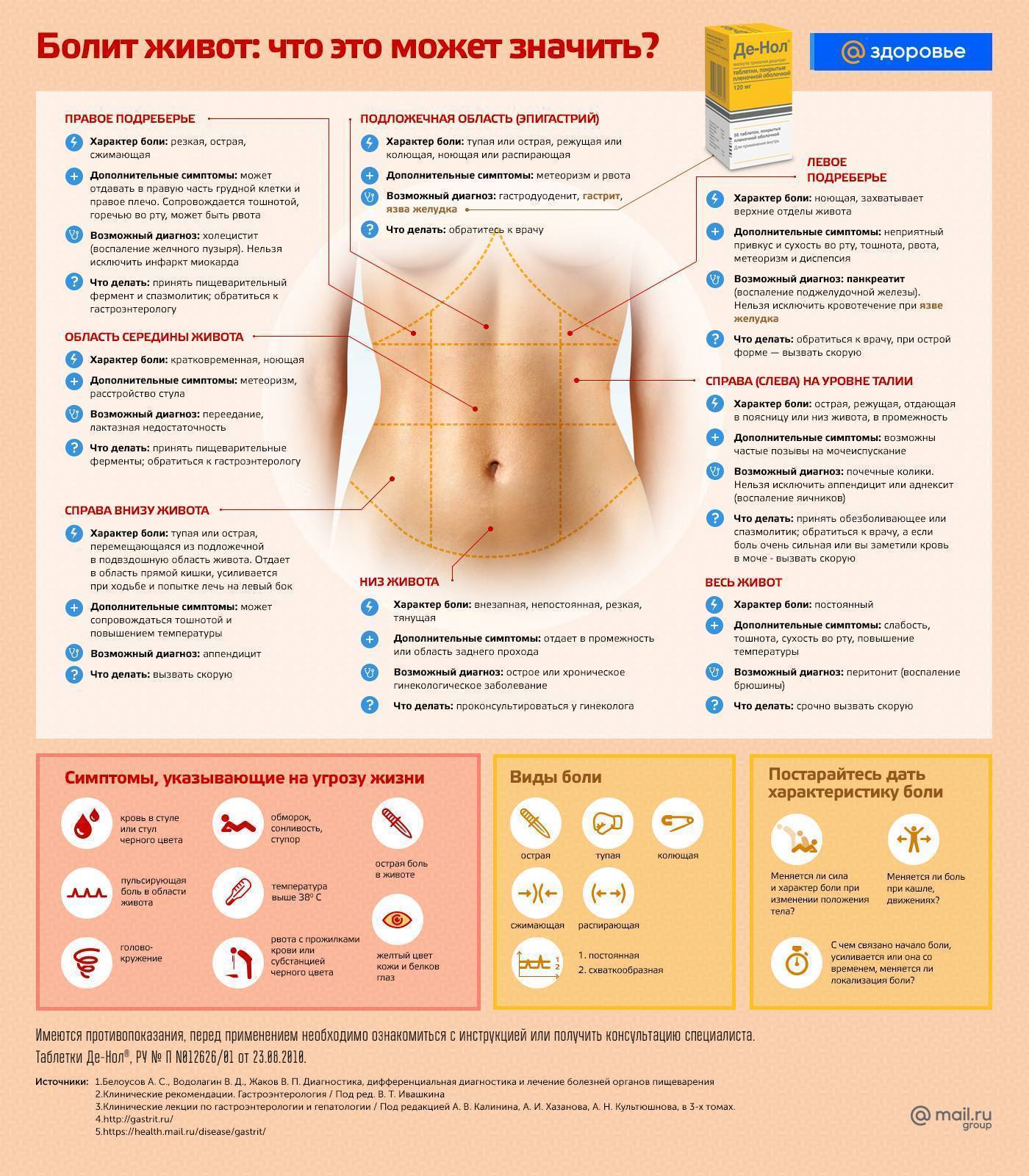
Причины колик у ребенка
Точная причина появления колик неизвестна. С точки зрения родителей, потенциальные причины беспокойства могут вовсе отсутствовать. Согласно современным медицинским данным, спровоцировать колики могут некоторые внутренние и внешние факторы. Рассмотрим их подробнее.
Недостаточное развитие пищеварительной системы
Пищеварительная система новорожденных детей не всегда способна быстро и безболезненно подстроиться под новый способ приема пищи сразу после рождения. Еще недавно ребенок питался через пуповину, и вот теперь он должен есть молоко. Не удивительно, что в первые месяцы мышечные волокна ЖКТ вынуждены адаптироваться к питанию через рот, а их спазмы (избыточно сильные сокращения) тем временем могут вызывать колики. Эта теория также подтверждается большей склонностью к развитию колик у недоношенных детей.
Также в раннем возрасте может возникать слабость сфинктера, находящегося в месте перехода пищевода в желудок. Из-за этого в положении лежа и сразу после кормления происходит рефлюкс – обратный ток желудочного содержимого в пищевод. Это провоцирует дискомфорт и изжогу, что проявляется беспокойством малыша.
Дисбактериоз
Важной составляющей нормального пищеварения является кишечная микрофлора. Сразу после рождения кишечник ребенка стерилен, то есть не заселен какими-либо бактериями
Вместе с первыми контактами с внешним миром и кормлением ЖКТ ребенка постепенно заполняется необходимыми микроорганизмами.
Первые месяцы жизни ребенка состав бактерий кишечника сильно меняется, что может провоцировать расстройства пищеварения и развитие колик.
Чувствительность к внешнему воздействию
В младенческом возрасте любое внешнее воздействие может влиять на состояние грудного ребенка. Поэтому такие факторы, как холодный или горячий воздух, мокрый подгузник, громкий звук или слишком яркий свет способны спровоцировать слишком активную ответную реакцию нервной системы, в том числе колики.
Непереносимость материнского и коровьего молока
Сравнительно редко у детей встречается лактазная недостаточность – дефицит фермента лактазы, необходимого для расщепления и переваривания материнского молока. Также вероятной причиной может быть аллергия на казеин, белок коровьего молока.
В обоих наблюдениях процесс пищеварения становиться дискомфортным и болезненным, что сопровождается появлением колик у ребенка.
Важно! У кормящих матерей, которые испытывают постоянной стресс или эмоциональные нагрузки, под воздействием гормональных колебаний может меняться состав грудного молока. Это считается одной из потенциальных причин колик
Младенческая мигрень
Вероятной причиной колик считается младенческая мигрень. Этот вариант мигрени обуславливается адаптацией центральной нервной системы к незнакомому внешнему миру – звукам, изображениям и предметам. Также он может быть обусловлен повышенным внутричерепным давлением, например, после перенесенных родовых травм или при различных энцефалопатиях.
Причины дискомфорта и болей в животе
Остановимся на упомянутых выше комплексах симптомов, вызывающих неприятные ощущения в животе у детей.
- Синдром раздраженной кишки связан с сильными сокращениями мышц. Вместе со спазмом появляются боли и вздутие. Усиливают неприятные ощущения психологические факторы: тревожность и страх. Боль обычно усиливается при полном кишечнике, а после опорожнения стихает. Для этого патологического состояния характерна смена запоров на диарею. Нередко дети жалуются на ощущение неполной дефекации.
- Неязвенная диспепсия. Болезненные ощущения в области живота у некоторых детей связаны с нарушениями верхнего участка ЖКТ. При таком сценарии проявляется следующий комплекс симптомов:
- изжога;
- метеоризм;
- отрыжка;
- быстрое насыщение во время еды;
- боли в эпигастрии;
- рвота вскоре после приема пищи.
Поскольку подобная симптоматика часто сопровождает кишечные инфекции, необходимо исключить этот вариант. Также следует провести ребенку эндоскопическое обследование, чтобы выявить язву или иное поражение слизистых тканей.
- Абдоминальная мигрень сопровождается приступами болей, которые локализуются вдоль средней линии живота. Такие мигрени имеют наследственную связь, и у впечатлительных детей приступы случаются часто, а симптоматика проявляется очень ярко.
- Гастрит, язва пептическая. Благодаря внедернию эндоскопических методов исследования, появилась возможность выявлять у детей заболевания, вызванные грамотрицательной Helicobacter pylori. Антральный гастрит является причиной болей в животе. У взрослых это предрасполагающий фактор развития язвы, но в детском возрасте эта связь четко не обозначена.
Среди прочих причин болезненных ощущений в животе:
- нарушение проходимости кишечника;
- гельминтозы;
- грыжи;
- переедание;
- кишечные инфекции.
У подростков и старших школьников такая симптоматика сочетается с вегетативными нарушениями, часто жалуются на боли девочки в период полового развития. Учитывая многообразие причин, к диагностике при такой клинической картине надо подходить очень ответственно.
Наиболее частые причины появления болей в животе у детей
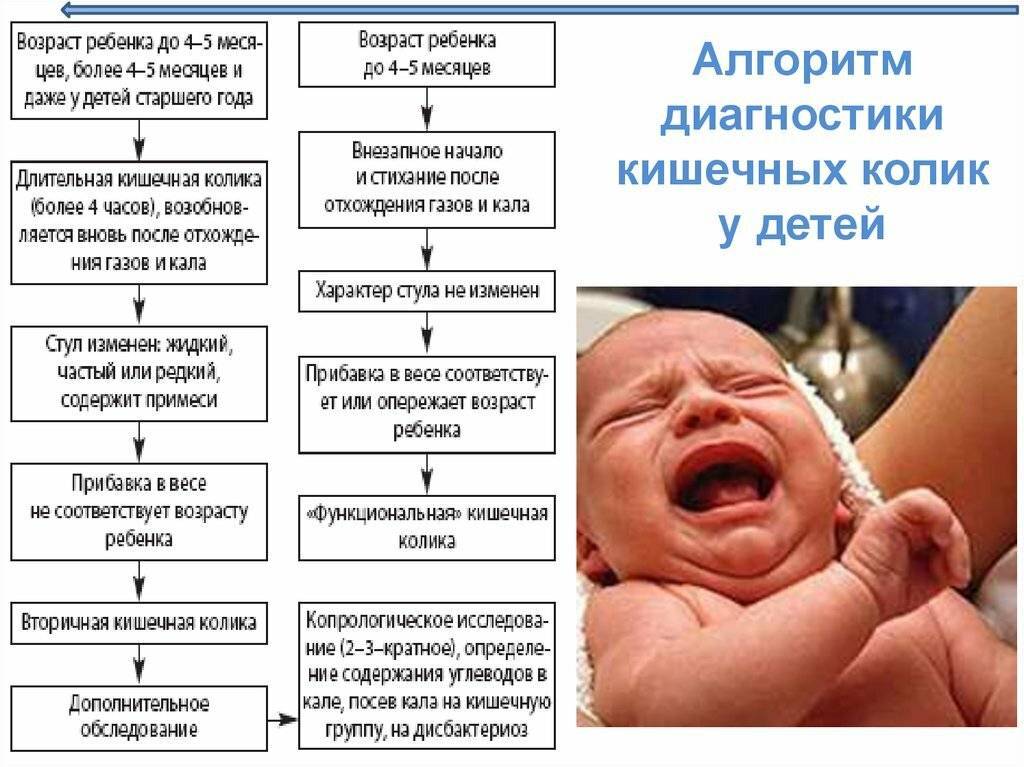
Колики
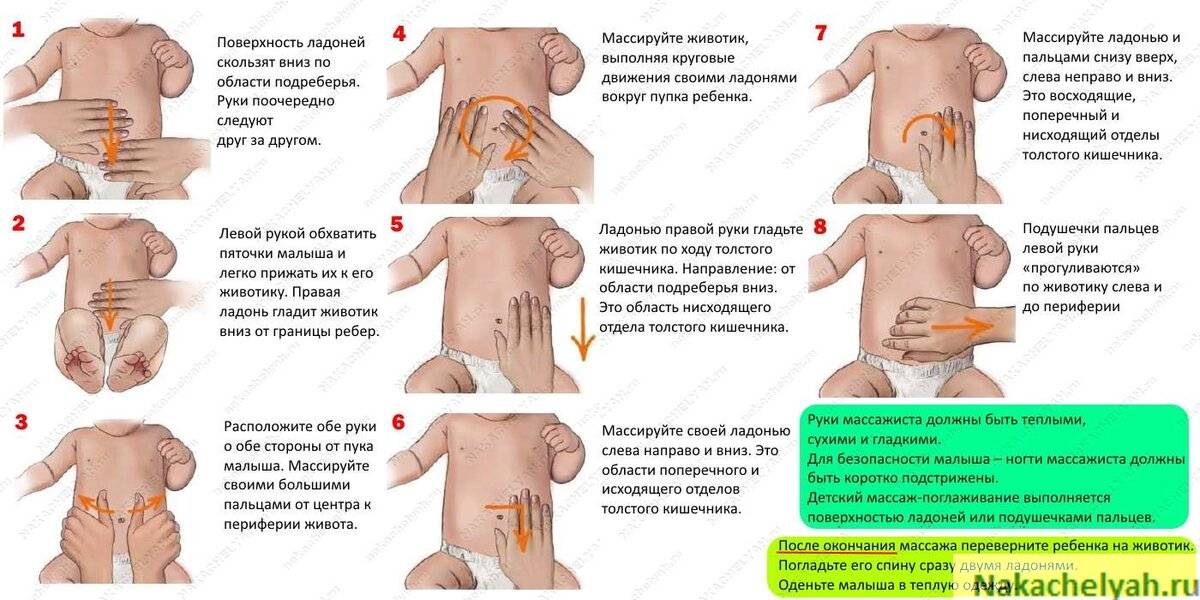
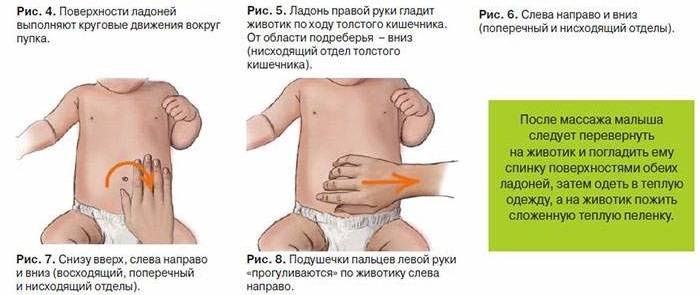
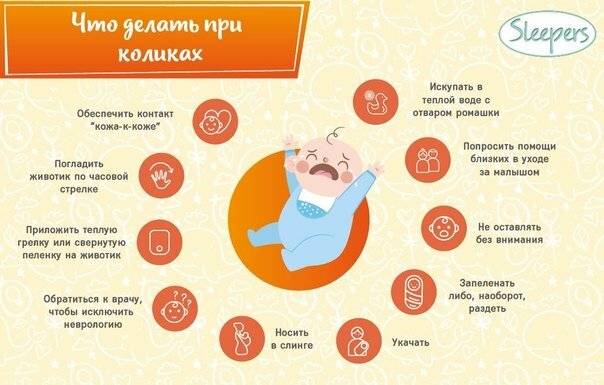
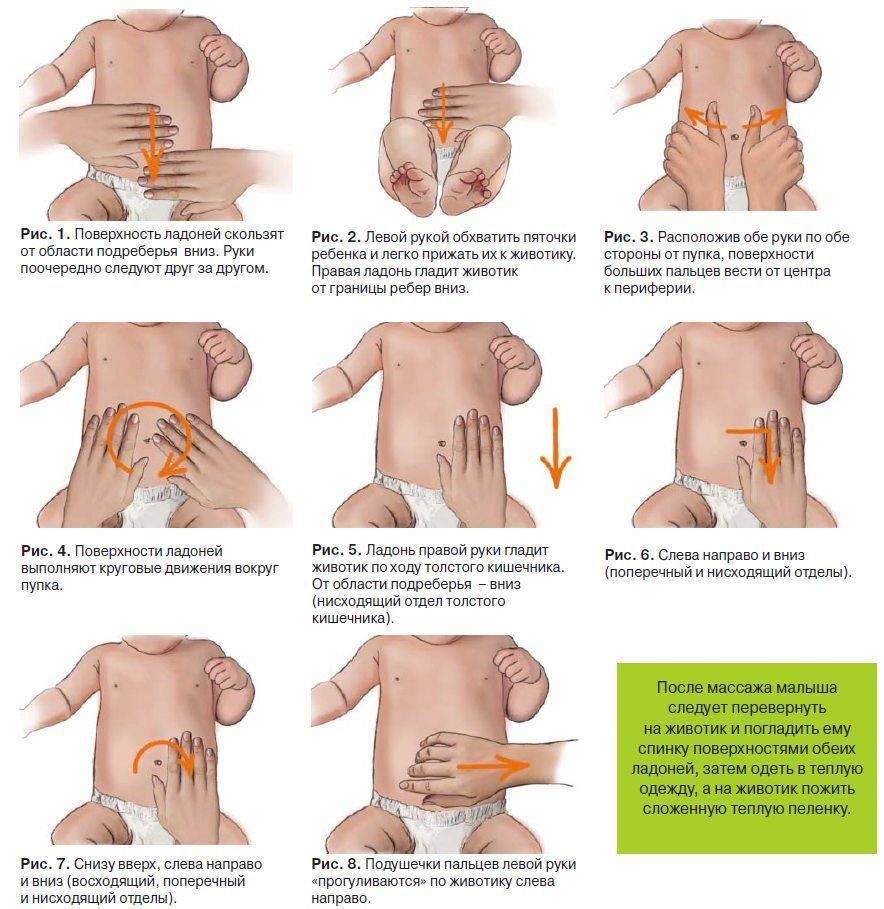
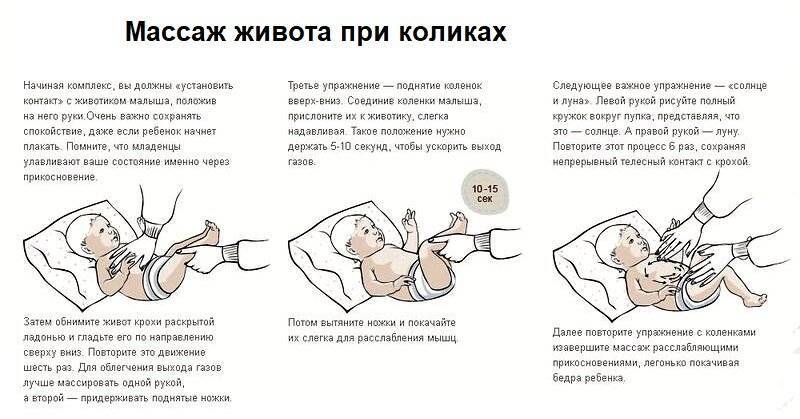
Это неприятные ощущения, которые наблюдаются, как правило, у грудничков в возрасте до 4 месяцев. При коликах малыш поджимает ножки, громко кричит, ворочается из стороны в сторону и напрягает мышцы живота. Снять колики можно при помощи тёплой пелёнки, положенной на животик, или укропной воды. Многие родители знают и о таком способе, как поносить ребёнка в вертикальном положении. Если боли особенно сильные и малыш не может уснуть ночь, то педиатр может прописать лекарство.
Запор
Такое недомогание характеризуется не только коликами, но и вздутием живота. Для устранения неприятных ощущений понадобится клизма или ректальная свечка (с глицерином или облепихой).
Растяжение мышц
В этом случае малыш ощущает острую боль в процессе ходьбы или когда пытается сесть прямо. Растяжение мышц происходит из-за сильного перенапряжения (например, после рвоты или приступа кашля). При этом в остальном ребёнок чувствует себя хорошо и ест с аппетитом, т.е. других неприятных симптомов у него нет.
Непроходимость кишечника
Встречается у малышей 5-9 месяцев и сопровождается тошнотой, рвотой и появлением крови в стуле. Требуется незамедлительно обратиться к врачу.
Метеоризм (вздутие живота) и газообразование
Малыш начинает капризничать и становится беспокойным, его сон ухудшается. Во время кормления ребёнок то и дело отвлекается, а по окончании кормления часто срыгивает. Зачастую газообразование свидетельствует о наличии других, более неприятных нарушений в организме малыша.
Глисты
При заражении аскаридами ребёнок испытывает не очень сильные, но всё же регулярные боли. Помимо этого, малыш может ощущать головную боль или вздутие. Есть поверье, что скрип зубами во сне у детей говорит о появлении глистов, но это не более чем миф.
Индивидуальная непереносимость продуктов питания
Наиболее часто дети страдают непереносимостью молока и его производных. Примерно через полчаса после употребления такого продукта состояние ребёнка ухудшается: он начинает испытывать резкие боли и вздутие, страдает поносом, а иногда и рвотой.
Желтуха
Это заразная и довольно серьёзная детская болезнь, при которой ребёнок ощущает сильную боль в правом боку. Дополнительные симптомы – пожелтение белков глаз и потемнение мочи. При появлении подобных признаков необходимо срочно обратиться к врачу.
Воспаление яичек
Этим недугом иногда страдают маленькие мальчики. Как правило, ребёнок ощущает боли внизу живота и в области паха. Такая проблема может быть вызвана травмой паховой зоны, грыжей или перекрутом яичек. В любом случае, требуется оперативная помощь педиатра.
Пиелонефрит
Эта болезнь, напротив, встречается у девочек и провоцируется воспалением почечных лоханок. Пиелонефрит характеризуется острой и интенсивной болью в пояснице, боку или животе. При этом ребёнок часто ощущает жар, слабость и озноб, жалуется на тошноту и сильно потеет. В данном случае требуется срочный визит к врачу, поскольку при тяжёлой форме пиелонефрита помочь может только хирургическое вмешательство.
Гастроэнтерит
Это воспаление слизистых оболочек желудка и тонкой кишки, носящее вирусный, паразитарный или бактериологический характер. Ребёнок ощущает тупую боль в животе, жалуется на понос, тошноту и жар. Гастроэнтерит также требует срочного похода к доктору.
Аппендицит
Аппендицит (или воспаление аппендикса) – это недуг, которым страдает примерно 15% детей. Болезнь обычно не активизируется до наступления двухлетнего возраста, но наиболее часто аппендицит встречается у детишек в возрасте от 8 до 14 лет. На начальной стадии заболевания ребёнок чувствует тянущую боль в правой или нижней части живота, отказывается от еды, жалуется на слабость, рвоту и жар. Болезнь прогрессирует достаточно быстро, и вскоре боль в животе становится острой. В конце концов, стенки аппендикса разрушаются, и его содержимое попадает в брюшную полость ребёнка, что несёт в себе угрозу для жизни. Необходима срочная госпитализация и оперативное вмешательство.
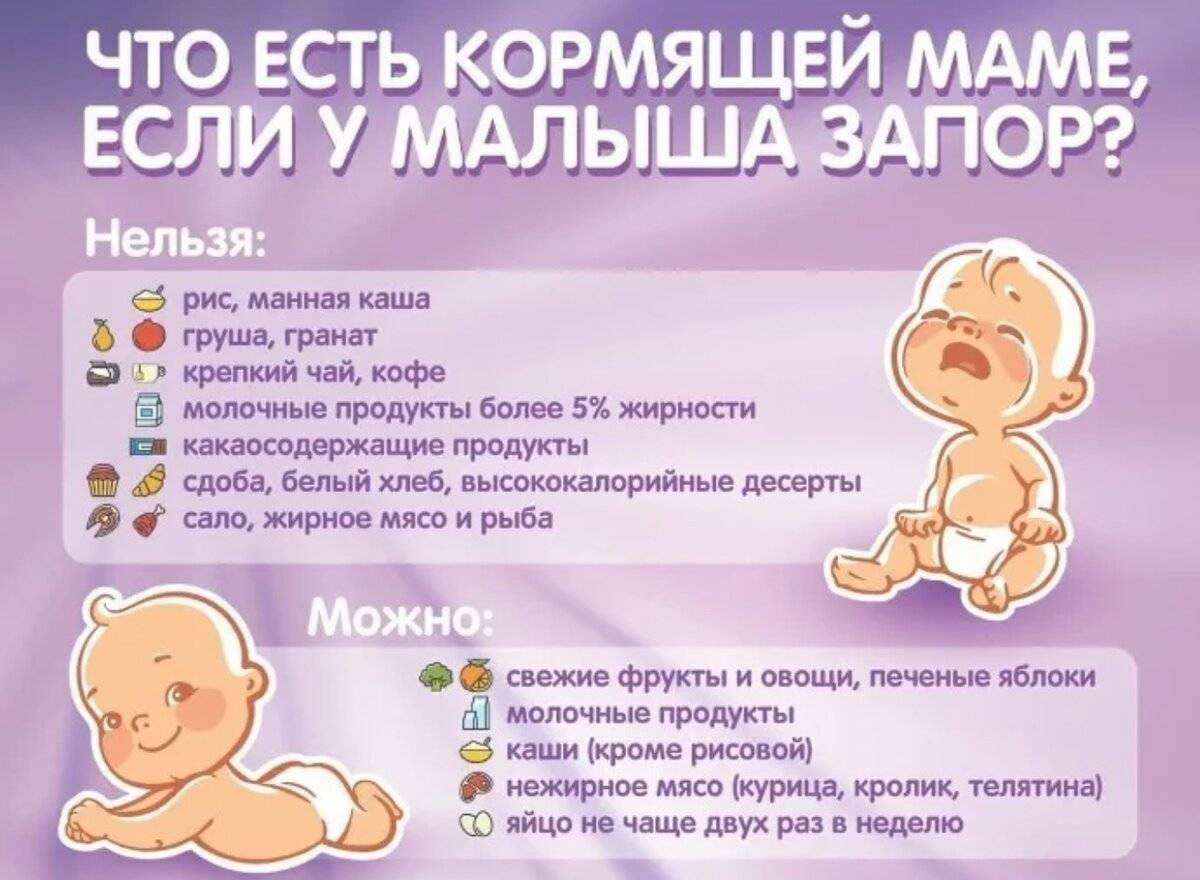
Диетическое питание при боли в животе
Если боли в животе вызваны неправильным питанием или некоторыми патологиями пищеварительной системы, то гастроэнтеролог назначит определенное меню, как часть лечения.
Оно будет выглядеть следующим образом:
- овощные супы;
- рыба нежирных сортов;
- каши жидкой консистенции на воде;
- сухари из ржаного или белого цвета;
- чаи и отвары;
- домашний кисель на основе крахмала и ягод;
- мед;
- куриные яйца и омлет;
- овощные блюда, приготовленные на пару.
На время лечения из рациона ребенка исключают:
- какао;
- картофель;
- выпечка;
- виноград;
- капусту;
- бобовые;
- макароны;
- колбасные изделия.
Это не значит, что ребенку больше нельзя будет давать такие продукты. От них отказываются только на период лечения.
Диагностика
 При появлении болей в области живота необходимо показаться педиатру. Он либо самостоятельно определит диагноз и даст направление на необходимые анализы, либо попросит пройти приём у профильных специалистов (уролог и т.д.). Ниже представлен перечень анализов и процедур, которые врачи могут назначить малышу при болях в животе, включают:
При появлении болей в области живота необходимо показаться педиатру. Он либо самостоятельно определит диагноз и даст направление на необходимые анализы, либо попросит пройти приём у профильных специалистов (уролог и т.д.). Ниже представлен перечень анализов и процедур, которые врачи могут назначить малышу при болях в животе, включают:
- УЗИ органов брюшной полости и таза (печень, желчный и мочевой пузырь, поджелудочная, селезёнка, почки и т.д.).
- Колоноскопия – исследование толстого кишечника при помощи специального прибора (колоноскопа). Может проводиться виртуально.
- Фиброгастроскопия (ФГС) – проводится в том случае, если врачи подозревают язву или гастрит, а также в том случае, если ребёнок жалуется на очень сильные боли в животе, причина которых по-прежнему не выявлена. Маленьким детям достаточно сложно проглатывать фиброскоп, поэтому вместо ФГС детям зачастую назначают рентген желудка.
- Ирригоскопия или ректороманоскопия (при кишечных болезнях).
- МРТ брюшной полости (чаще всего делается при невозможности поставить точный диагноз).
- Анализы мочи (общий) и анализ крови (общий и биохимический).
- Анализ крови на наличие гепатитов В и С (назначается нечасто).
- Анализ кала на гельминты, различные кишечные инфекции и дисбактериоз.
- Копрограмма.
- Анализ крови на онкомаркеры (в случае появления подозрений на онкологию).
При появлении болей в животе ребёнку вовсе не обязательно нужно будет пройти все вышеперечисленные процедуры. Решение о необходимости той или иной процедуры принимает врач-педиатр.
В частности, в большинстве случаев детям назначают только биохимический анализ крови и УЗИ. Более детальное обследование требуется гораздо реже, поскольку каждый такой случай исследуется врачами отдельно.
Боль в животе у ребенка — причины
Причины болей в животе у детей могут быть самыми разными
Чтобы найти подходящий вариант, важно обратить внимание на несколько важных деталей:
- точное расположение места боли в животе;
- есть ли другие симптомы, кроме боли в животе, например, тошнота, диарея, повышение температуры тела;
- определение продолжительности недомогания.
Ответы на эти вопросы помогут нам предварительно определить, является ли боль в животе следствием пищевого отравления (которое часто сопровождается дополнительными желудочно-кишечными симптомами) или может указывать на что-то более серьезное.
Наиболее распространенными причинами боли в животе у детей являются:
- пищевое отравление, связанное с употреблением чрезмерной, тяжелой или несвежей пищи;
- пищевые аллергии;
- запор;
- чрезмерная психологическая нагрузка на ребенка (стресс может стимулировать боль);
- инфекции мочевыводящих путей;
- паразитарные инфекции;
- гастроэнтерит;
- вирусные или ротавирусные инфекции, которые могут вызывать так называемые желудочный грипп;
- травмы и ушибы;
- аппендицит, который обычно поражает детей старше 12 лет.
 Боль в животе у ребенка
Боль в животе у ребенка
Диета для животика вашего младенца
Важной составляющей успешного лечения является и корректировка питания малыша. Как во время болезни, так и в период восстановления после нее необходимо не перегружать желудок и включать в меню малыша только легкоусвояемые блюда
Для самых маленьких идеальным восстанавливающим средством, безусловно, является грудное молоко. Младенцу, находящемуся на искусственном вскармливании, стоит подобрать смесь с пробиотиками – отличными помощниками для восстановления пищеварительной системы.
В рацион детей более старшего возраста следует включить рисовую и гречневую кашу, приготовленную на воде, овощные супы и пюре, нежирное приготовленное на пару мясо. А вот от цельного молока, белого хлеба, солений, сырых овощей, кислых ягод и фруктов следует отказаться на несколько недель. Как правило, в период восстановления после болезни, особенно после применения антибиотиков, организм нуждается в нормализации кишечной микрофлоры. Это может быть достигнуто как в результате сбалансированного питания, так и после приема специальных препаратов, которые способствуют восстановлению полезной микрофлоры. Но в погоне за быстрым результатом не стоит руководствоваться лишь громкими заявлениями фирм-производителей таких препаратов. Каждый ребенок индивидуален, поэтому прежде чем вводить в его рацион «полезные витаминки», обязательно посоветуйтесь с врачом и с собственным здравым смыслом.
Слышит ли ребенок в утробе мамы
Начиная со второй половины беременности, малыш уже реагирует на слуховые раздражители и отвечает на них учащением сердцебиения или изменением ритма движений. Орган слуха развивается стремительно, с 26-й недели (а по данным некоторых авторов, с 22-й недели) ребёнок уже может дифференцировать различные звуки. До рождения слух играет ведущую роль в познании малышом внешнего мира. Мозг крохи уже работает вовсю, и работа эта изначально заключается в реакции на слуховые раздражители. Но восприятие звуковой информации — сложный процесс и часто зависит от положения, которое ребёнок занимает в матке. Например, у восьмимесячного плода в головном предлежании (в этом случае малыш как бы висит вниз головой) будет больше возможностей для получения информации извне. На этом сроке его среднее ухо вполне созрело для «внешнего» пользования и реально воспринимает звуки окружающего мира. Другое дело — тазовое предлежание: из-за близости органов слуха плода к сердцу и лёгким мамы ребёнок будет, прежде всего, воспринимать их ритм, а не звуки извне.
Сейчас малыш слышит звуковые сигналы из двух миров: внешнего и внутреннего. Не думайте, что внутри матки тихо, как в банковском сейфе, — шумит кровь, бегущая по артериям, стучит сердце, работает пищеварительный тракт, а ведь мама ещё и говорит. Начиная с последнего триместра беременности, кроха может слышать голоса других людей, музыку, различные шумы. При этом у него формируются свои пристрастия: классическая музыка его успокаивает, ритмичная — вызывает желание немного помаршировать. Это неудивительно, ведь гармония произведений Моцарта и Вивальди близка к альфа-ритмам головного мозга. Кстати, некоторые учёные считают, что будущая мама, регулярно устраивая себе сеансы музыкотерапии, может не только привить малышу любовь к классическим мелодиям на всю оставшуюся жизнь, но и сформировать у него прекрасный музыкальный слух. Поэтому сядьте спокойно, расслабьтесь, настройтесь на общение с ребёнком. Положите под ноги подушечку, включите музыку и думайте о приятном.
Правда, количество звуков, доходящих до ушек разных малышей, неодинаковое. Это зависит и от того, насколько вес будущей мамы близок к идеальному (как правило, жировые излишки откладываются именно на передней брюшной стенке, создавая для крохи надёжный шумовой заслон), а также от количества околоплодных вод (чем их больше, тем глуше звуки). Понять, что именно слышит ребёнок, можно, произведя в домашних условиях нехитрый эксперимент. Нырнув в на-полненную ванну с головой, попросите кого-нибудь произнести пару слов прямо в воду. Теперь вы знаете, как воспринимает малыш мир внешних звуков.
Почему консистенция кала меняется?
Консистенция стула обусловлена его влагоудерживающей способностью, т. е. количеством несвязанной, «свободной», воды4. Если в норме содержание воды в кале составляет 60–70%, то при диарее оно увеличивается до 85–95%18.
Чтобы понять, почему у ребенка возникает жидкий стул, давайте представим работу его пищеварительной системы. Каждый день в желудочно-кишечный тракт попадает примерно 1,5-2 литра жидкости2 — столько мы обычно пьем или употребляем в виде жидкой пищи. К этому объему присоединяются пищеварительные соки, и в тонкий кишечник поступает в 4-5 раз больше, чем объем жидкости, который поступил в виде напитков или пищи. Большая часть этой жидкости всасывается в нижнем отделе тонкой кишки, где уже начинается формирование кала. Но финальный «отжим» каловых масс происходит в толстой кишке, которая, однако, способна всасывать только 5 литров воды. Поэтому, когда из тонкой кишки в толстую поступает больше пяти литров2, либо каловые массы продвигаются быстрее9, количество «свободной» воды в кале увеличивается9 и он становится жидким.
Мы описали механизм развития поноса2, теперь поговорим о причинах, которые запускают эти механизмы.

Что делать, если ребенок переел?
Для облегчения состояния ребенка после переедания надо обеспечить ему покой. В данном случае “Креон” может помочь за счет следующей особенности: в отличие от других ферментных средств, он состоит из капсулы, наполненной минимикросферами. Капсула в желудке раскрывается и минимикросферы – это особая, инновационная лекарственная форма – быстро смешиваются с пищей.
За счет того, что минимикросфер много, они лучше контактируют с пищей, чем другие препараты, которые состоят из одной “большой” сферы или таблетки. Разумеется, ферменты нужно дозировать в зависимости от возраста и массы тела, поэтому капсулу можно открыть и отсчитать столько “шариков”, сколько прописал врач, а потом легко закрыть ее. Таким образом, не нарушается кислотоустойчивая оболочка, что происходит с таблеткой, если ее разделить на части, а значит, “Креон” начнет действовать именно там, где нужно.
Аллергия при беременности
Сегодня даже бронхиальная астма не считается противопоказанием для беременности
Самое важное – постоянный контроль лечащего врача и соблюдение всех его рекомендаций, а также разумная профилактика перед наступлением беременности и во время 9 месяцев ожидания малыша. Кроме того, есть ряд препаратов, которые при необходимости применяют во втором и третьем триместрах во время беременности. Если у женщины есть предрасположенность к аллергии, можно выделить три типа влияния беременности на аллергию:
Если у женщины есть предрасположенность к аллергии, можно выделить три типа влияния беременности на аллергию:
- беременность не влияет на течение аллергии;
- во время беременности наблюдается улучшение течения аллергических заболеваний;
- во время беременности наблюдается обострение аллергических заболеваний.
В первом случае симптомы аллергии не усиливаются от беременности, а возникают, так же, как в обычное время от контакта с аллергенами. Если вы знаете, на что у вас аллергия, будьте очень осторожны и внимательны и избегайте контакта с аллергенами. Если вам неизвестно, на что у вас аллергия, и вы планируете беременность, обратитесь к аллергологу. Проведение специальных тестов с высокой долей вероятности поможет установить аллергены и, таким образом, предотвратить приступы аллергии. При планировании беременности учитывайте также время года – чаще всего обострения аллергии приходятся на апрель-май, время цветения большинства растений.
Второй вариант течения беременности тоже достаточно распространен. Ученые доказали, что во время беременности у женщины увеличивается выработка гормона кортизола, который обладает противоаллергическим эффектов. Поэтому у беременных женщин аллергии могут протекать в более мягкой форме, и даже проявления бронхиальной астмы и сенной лихорадки могут стать значительно слабее. После родов уровень кортизола в крови постепенно нормализуется, и проявления аллергии возобновляются. В течение последних 4 недель перед родами практически у всех женщин течение любых аллергических заболеваний значительно улучшается.
Возможен и более тяжелый вариант, когда беременность негативно влияет на аллергию. По статистике, наиболее распространенными аллергическими симптомами являются насморк и заложенность, которые возникают обычно с 12 недели беременности. Аллергический ринит, даже если раньше вы не страдали от него, может быть связан с цветением растений, домашней пылью или шерстью животных. В таком случае нужно постараться по возможности избегать контакта с аллергеном.
Другое аллергическое заболевание — бронхиальная астма — встречается у 2% беременных. Если женщина никогда не страдала от астмы, вероятность, что во время беременности она вдруг появится, очень мала. Если же бронхиальная астма есть, то ее обострения следует ждать с 24 по 36 неделю беременности. Разумеется, если у вас есть бронхиальная астма, вам необходимы регулярные консультации с аллергологом при планировании беременности и во время нее. В течение последних 4 недель перед родами течение астмы почти всегда улучшается.
Существуют ряд кожных проявлений аллергии (например, крапивница), которые часто встречаются как раз при первой беременности. Не стоит паниковать: если проявления крапивницы незначительны, они, скорее всего, пройдут самостоятельно. Если же аллергия вас беспокоит, не принимайте самостоятельно никаких мер и обратитесь к аллергологу.
Если установить аллерген не удается, врачи иногда говорят об аллергии на саму беременность. Существует предположение (хотя и спорное), что причиной обострения аллергических реакций может быть гормональный всплеск, сопровождающий беременность. По статистике, аллергия «на беременность» чаще возникает у женщин, ожидающих появления на свет сыновей. В таком случае остается только ждать, когда гормональный фон несколько нормализуется, организм привыкнет к новому положению и проявления аллергии, равно как и токсикоз, стихнут и исчезнут. Как правило, облегчение наступает на 12-14 неделе, когда формируется плацента.
ОРВИ с абдоминальным синдромом: причины и симптомы
Причинами развития абдоминального синдрома, который появляется на фоне наличия признаков воспаления верхних дыхательных путей, могут являться разные состояния. Каждый конкретный случай нуждается в самом тщательном проведении диагностических мероприятий.
Среди самых распространенных симптомов абдоминального синдрома – приступообразные боли в животе по типу кишечных колик, напряжение мышц передней стенки брюшной полости, тошнота, рвота, вздутие, жидкий стул, повышение температуры тела.
Чаще всего появление дискомфорта в области живота на фоне наличия симптомов простуды и гриппа связано с энтеровирусными, аденовирусными и цитомегаловирусной инфекциями, в том числе с мононуклеозоподобным синдромом, и геморрагическая лихорадка.
Энтеровирусные инфекции
Энтеровирусные инфекции относятся к обширной группе заболеваний, которые встречаются у лиц всех возрастов, но чаще всего – у детей раннего возраста и новорожденных. В список наиболее распространенных энтеровирусов входят полиовирусы, вирусы Коксаки группы А и В, эховирусы (ECHO) и неклассифицированные энтеровирусы различных серотипов. Основные механизмы передачи инфекции – фекально-оральный и воздушно-капельный.

Катаральная форма энтеровирусной инфекции у детей протекает по типу ОРВИ. Ребенка могут беспокоить выделения из носа, кашель, чихание, повышенная температура тела. Также наблюдается гиперемия слизистых носоглотки, возможно развитие ложного крупа. При гастроэнтеритической форме заболевания к привычным симптомам ОРВИ добавляется диспептический синдром, который дает о себе знать повышенным газообразованием в ЖКТ, диареей и рвотой.
Аденовирусные инфекции
Аденовирусная инфекция также входит в обширную группу ОРВИ. В общей структуре заболеваний дыхательных путей она составляет больше 20% и чаще всего встречается у детей от полугода до трех лет. Кроме непосредственной передачи вируса от человека к человеку, возможно заражение детей через воду, поэтому это заболевание также нередко называют «болезнью бассейна».
Развитие заболевания всегда начинается бурно – ребенка беспокоят абдоминальные симптомы: тошнота, рвота, метеоризм. Температура тела может повыситься до 39 С и более, появляется водянистый стул, который сопровождается приступообразными болями в животе. Клиника заболевания может напоминать острый аппендицит. При поражении вирусом дыхательных путей затрудняется носовое дыхание, голос становится осипшим, увеличиваются подчелюстные и шейные лимфоузлы.
Цитомегаловирусная инфекция
При острой цитомегаловирусной инфекции могут поражаться практически все типы клеток человеческого организма, что объясняет многообразие клинических форм заболеваний, вызываемых вирусом ЦМВ. Эта инфекция приводит к депрессии практически всех звеньев иммунитета и обладает способностью резко угнетать продукцию интерферонов – белков со сходными свойствами, которые выделяются клетками организма в ответ на вторжение вирусов и бактерий. ЦМВИ чаще всего передается воздушно-капельным путем, также она может передаваться во время беременности от матери к плоду.

Наиболее частым проявлением острой формы этого заболевания является мононуклеозоподобный синдром. Симптомы интоксикации при цитомегаловирусной инфекции поначалу выражены слабо и выражаются в виде субфебрильной температуры тела. Далее лихорадка нарастает, могут появиться боли в горле, наблюдается гиперемия слизистой оболочки глотки и увеличение регионарных лимфатических узлов. При поражении печени ребенка могут беспокоить абдоминальные проявления: боли в животе, тошнота и рвота.
Геморрагическая лихорадка
Это заболевание входит в группу инфекционных болезней, которые вызывают токсическое поражение сосудистых стенок и тем самым способствуют развитию геморрагического синдрома – патологии системы кроветворения, которая сопровождается образованием на коже красных пятен и повышенной склонностью к кровоточивости. Вирусы, которые вызывают лихорадку, приводят к появлению массы самых разных симптомов, похожих на ОРЗ, включая повышенную температуру тела, боли в горле, в области грудной клетки и спины, кашель, конъюнктивит, рвоту, диарею, кожную сыпь.
Источником вируса является человек, а переносчиком могут выступать комары и клещи. При отсутствии адекватного лечения геморрагическая лихорадка может привести к развитию тяжелых и угрожающих жизни состояний, включая острую почечную недостаточность и инфекционно-токсический шок.
Боли после каждого кормления
Если ребенок во время кормления заглатывает слишком много воздуха, у него начинает болеть животик, то следует предпринять ряд мер, чтобы ему помочь.
Способы помощи:
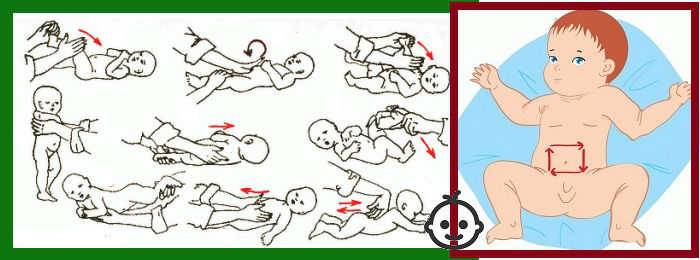
помочь срыгнуть лишний воздух можно, если после кормления поносить малыша вертикально 15 минут;
обратить внимание на то, как ребенок ест, он должен хорошо обхватывать губами весь сосок, носик должен хорошо дышать;
если малыша кормят из бутылочки, то правильно держите ее, лишний раз не трясите;
через полчаса после еды нужно сделать несколько упражнений, ножки нужно прижимать к животу, а потом отпускать.
Если все перечисленное не помогает, посоветуйтесь с педиатром.
Online-консультации врачей
| Консультация педиатра-аллерголога |
| Консультация эндокринолога |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация сосудистого хирурга |
| Консультация нарколога |
| Консультация онколога |
| Консультация массажиста |
| Консультация гомеопата |
| Консультация детского психолога |
| Консультация ортопеда-травматолога |
| Консультация общих вопросов |
| Консультация доктора-УЗИ |
| Консультация гастроэнтеролога детского |
| Консультация пульмонолога |
| Консультация психиатра |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Когда родителям надо обращаться к врачу, если у ребенка болит живот?
Часто родители не уверены, когда им следует обратиться к врачу по поводу боли в животе у своего ребенка. Всегда есть смысл обратиться к врачу, если состояние ребенка вызывает сомнения или беспокойство. Не стоит откладывать обращение к врачу, если у ребенка наблюдается:
- Сильная боль
- Боль, которая длится несколько часов или приходит и уходит
- Боль, локализована в одной области живота.
- У ребенка жар (выше 38,5⁰C)
- Появилась сыпь на коже
- Ребенок бледнен, вял и сонлив
- У ребенка длительная рвота или диарея
- Появилась кровь в рвоте или фекалиях (либо фекалии стали черными)
- Ребенок отказывается есть или пить
- В животе или в паху прощупываются «шишки» или уплотнения
- Ребенок жалуются на боль при мочеиспускании
- У мочи появился неприятный запах
- В моче появились следы крови