Общее понятие о тиках
Это – самая популярная патология детской нервной системы в раннем возрасте. Визуально не заметить проявление тика просто невозможно, хотя некоторые родители умудряются неделями и даже месяцами не видеть никаких странностей в поведении ребенка.
Тики – это непроизвольные, стереотипно повторяющиеся, внезапные или отрывистые движения, являющиеся результатом спонтанного сокращения отдельных мышц или их групп.
На начальном этапе развития расстройства приступы возникают довольно редко, повторяющиеся движения не вызывают особого беспокойства или проблем. Ребенок даже может их сдерживать или контролировать. Однако попытки сдерживания тика доставляют ему:
- внутренний дискомфорт;
- чувство тревожности;
- психическое напряжение.
При ослаблении контроля над собой происходят тикозные проявления, и малыш сразу же получает явное облегчение.
Нервные тики у детей обычно обнаруживаются в возрасте от двух до пятнадцати лет. В период 6–8 лет наиболее часто развивается тикозный гиперкинез, тогда как в 14–15 примерно в половине случаев он самопроизвольно исчезает.
Интересный факт: мальчики подвержены расстройству в пять раз чаще, чем девочки. С научной точки зрения это объясняется более устойчивой психикой представительниц женского пола.
Симптомы синдрома вегетативной дистонии
Симптомы СВД напрямую зависят от того, какая система или какой орган были поражены. Заболевание приводит к дисфункции систем организма. По характеру течения у детей выделяют следующие отклонения:
Ваготония – нарушение нервной системы, которое проявляется акроцианозом стоп и кистей. Данная патология проявляется посинением конечностей. Причиной тому является чрезвычайно медленное поступление крови к конечностям через маленькие сосуды. Также симптомами СВД являются угревая сыпь, гипергидроз, а также аллергии и отеки под глазами. В случае депрессивного нарушения нервной системы кожа становится холодной, сухой и достаточно бледной, сосудистая сетка становится невыраженной. В некоторых случаях могут быть замечены экзематозное высыпание, зуд.
Характерным нарушением является отчетливое нарушение терморегуляции: плохая переносимость морозов, сырой погоды, сквозняков, а также постоянный озноб и зябкость.
Дети с синдромом вегетативной дистонии часто жалуются на плохую работу желудочно-кишечного тракта. Тошнота, боль в животе, рвота, изжога, понос или, наоборот, длительные запоры, боль за грудиной, ком в горле – привычное дело при СВД. Причиной этих нарушений является сокращение мышц пищевода и глотки. В зависимости от возраста ребенка самыми популярными симптомами синдрома вегетативной дистонии являются: боль в области живота – 6-12 лет; периодическая рвота – 3-8 лет; поносы и запоры – 1-3 года; колики и срыгивания – до 1 года.
Наиболее отчетливо СВД представлен нарушениями функции сердечно-сосудистой системы. Это состояние называется нейроциркуляторная дистония. При данном заболевании может быть огромное количество нарушений работы сердца, самые популярные из которых связаны с нарушением проводимости и сердечного ритма. Традиционно к дисфункции сердца относят:
Экстрасистолия – сокращение сердца раньше установленного времени. Среди всех аритмий детская экстрасистолия заметно лидирует: порядка 75% случаев приходятся именно на это нарушение. При экстрасистолии пациенты жалуются на головную боль, раздражительность, головокружение, чрезмерную утомляемость и так далее. Параллельно с этим возникают и другие заболевания и отклонения: высокая метеотропность, метеозависимость, а также вестибулопатия. Пациенты быстро утомляются при нагрузках, их работоспособность находится на очень низком уровне.
Пароксизмальная тахикардия – крайне внезапный симптом. Без адекватных на то причин сердце ребенка начинает стучать намного быстрее. Это может длиться как несколько часов, так и пару секунд. Чаще всего жертвами пароксизмальной тахикардии как следствия синдрома вегетативной дистонии становятся дети с высоким исходным тонусом и легкой либо острой недостаточностью симпатического отдела.
Пролапс митрального клапана часто сочетается со стигмами дизэмбриогенеза (незначительные аномалии развития). Чаще всего это указывает на некую неполноценность вегетативной дистонии, а также соединительной ткани.
Вегетативная дистония в сочетании с артериальной гипертензией характеризуется увеличением артериального давления. Это достаточно популярное отклонение, которое нередко перерастает в гипертонию различных степеней. Симптоматика данного отклонения следующая: ухудшение памяти, кардиалгия, раздражительность, чрезмерная утомляемость, головокружения и частые головные боли. Что касается головной боли, она одолевает затылочно-теменную или затылочную зону и имеет монотонный давящий характер. Она появляется после пробуждения или днем и способна усиливаться после определенных нагрузок. Зачастую к головным болям добавляется еще один симптом – тошнота, но до рвоты дело не доходит.
Вегетативная дистония, сочетающаяся с артериальной гипертензией проявляется уже в 7-9 лет. Как правило, она влияет на пульсовое давление, которое опускается до отметки в 30-35 мм ртутного столба. Головные боли при данном заболевании можно легко притупить при помощи перерыва в учебе или отдыхе от физических нагрузок, полноценного здорового сна, пеших прогулок на свежем воздухе.
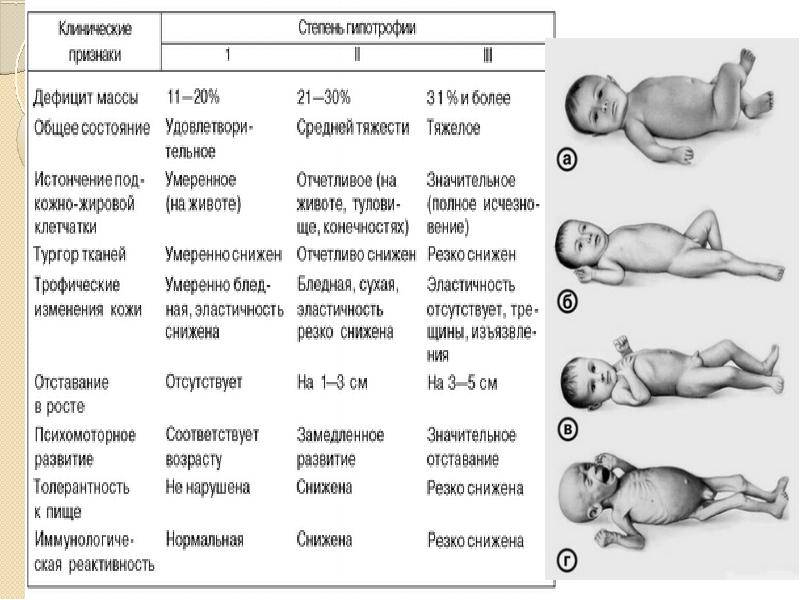
При данном заболевании отмечается ухудшенное физическое развитие детей. Степень этого отставания зависит исключительно от степени самого заболевания. Чаще всего дети, страдающие вегетативной дистонией с артериальной гипертензией, имеют бледную кожу, красный дермографизм и ярко выраженную сосудистую сетку.
Диагностика мышечной дистонии
Чтобы обнаружить мышечную дистонию и установить причину ее развития, необходимо провести ряд диагностических мероприятий:
- консультация невролога (определение при клиническом осмотре типичных для дистонии движений, вынужденных поз);
- сбор анамнестических сведений о беременности, родах, особенностях раннего развития малыша (учитывается информация, представленная матерью, и полученная из медицинской карты ребенка);
- уточнение факта приема матерью или ребенком некоторых медикаментов, а также наличия патологий, которые могли спровоцировать появление дискинезий (двигательных расстройств);
- исследование обмена меди в организме ребенка (ее избыток приводит к развитию гепатолентикулярной дегенерации и появлению дистонии);
- электроэнцефалография для определения патологических процессов в головном мозге и оценки его электрической активности;
- УЗИ сосудов головы и шеи;
- рентгенографическое исследование позвоночника;
- компьютерная и магнитно-резонансная томография для оценки состояния головного и спинного мозга.
При необходимости ребенка консультируют специалисты других профилей (эндокринолог, онколог, нейрохирург, окулист) и назначают дополнительные исследования.
В рамках комплексного обследования обязательно проводится дифференциальная диагностика мышечного дистонуса с эпилепсией и детским церебральным параличом.
Чем опасен мышечный дистонус для детей?
Прогноз дистонии обусловлен многими обстоятельствами:
- возраст ребенка, когда проявились первые симптомы мышечного дистонуса;
- выраженность нарушений;
- тип дистонии;
- наличие иных неврологических расстройств;
- своевременность и адекватность терапии.
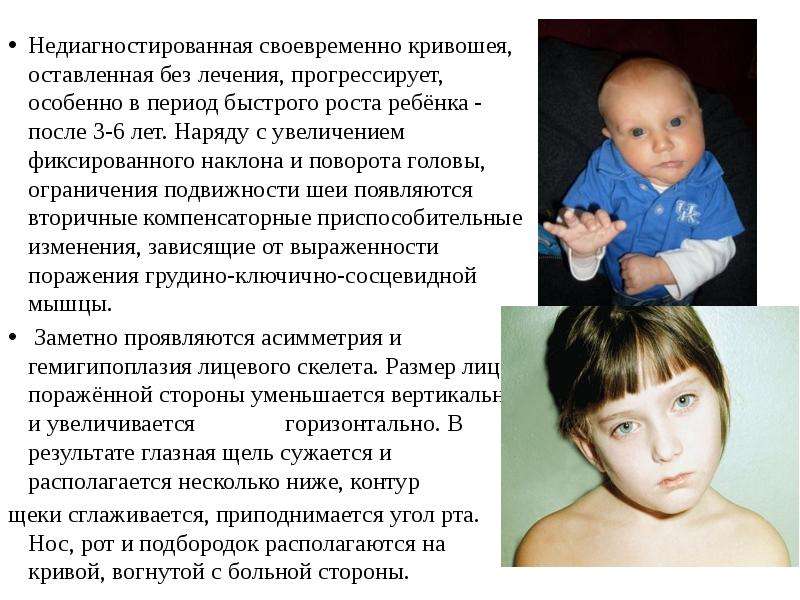
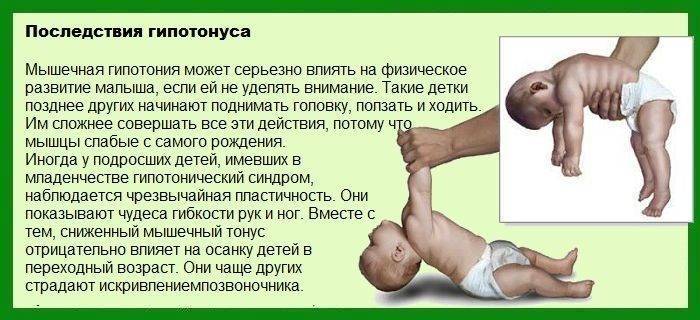
Оптимальным исходом патологии является полная нормализация тонуса мышечной ткани. Незначительные проявления дистонии чреваты развитием неправильной осанки, косолапостью, кривошеей, нарушением походки. Тяжелые дистонические проявления могут привести к задержке психомоторного развития. Такие детки позже, чем их сверстники приобретают способность ползать, переворачиваться, вставать и ходить. Дистония вследствие нарушения кровообращения в головном мозге нередко ведет к инвалидизации малыша.
Как могут проявляться симптомы дистонии
Частым симптомом ВСД у детей является головная боль. Голова может болеть при изменениях погоды, после напряженного дня в школе, утром после пробуждения, от голода, от физической усталости, от избытка эмоций. Психологические и неврологические расстройства при дистонии нередко принимаются родителями и педагогами за невоспитанность, капризность, плохой характер. Но если не уделять внимания причине такого поведения, а именно ВСД, то они будут усугубляться.
Симптомы со стороны сердца, легких и бронхов, пищеварительной системы могут маскировать ВСД под другие соматические заболевания. При этом без должной диагностики источник проблемы долго остается не выявленным, и стандартное лечение не дает ожидаемых результатов. Со временем экстрасистолия, как следствие нарушенной вегетативной регуляции, может закрепиться и вызвать развитие аритмии с экстрасистолами во взрослом возрасте. Дисбаланс в работе пищеварительных желез может стать причиной хронического панкреатита, холецистита. Избыточная возбудимость симпатического отдела вегетативной нервной системы нередко является ведущим патогенетическим звеном для образования эрозий и язвы желудка и двенадцатиперстной кишки, хронических колитов.
Одним из частых проявлений дистонии у детей является склонность к аллергическим воспалениям кожи. Такие заболевания могут протекать длительно, плохо поддаваясь лечению. При этом площадь поражения постепенно разрастается, а симптомы становятся более выраженными.
Симптомы и лечение патологии у ребенка
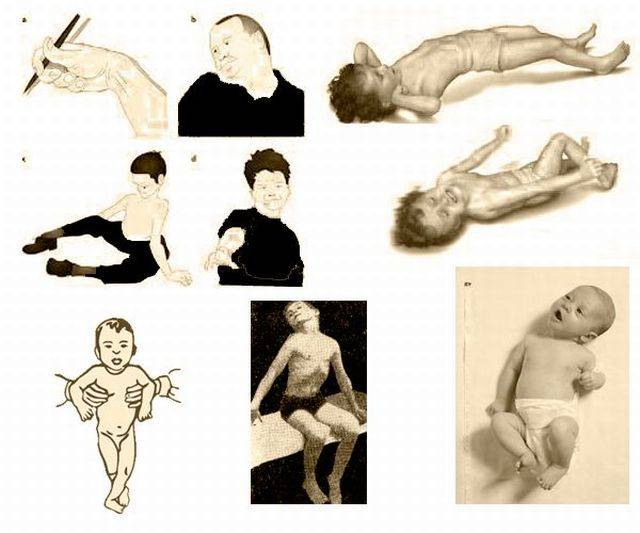
Клинические признаки миопатии у детей:
- изменение походки;
- слабость, которая не проходит после отдыха;
- задержка моторного развития;
- вялые, дряблые мышцы;
- атрофия (истончение) мускулов;
- искривление позвоночника – проявление, свидетельствующее о слабости мышечного корсета.
Негативные процессы проявляются у детей в раннем и юношеском возрасте, но так как миопатия развивается медленно, долгое время она может оставаться незамеченной. Кроме того, дети способны компенсировать мышечную недостаточность, используя более активно другие, здоровые мускулы.
Наиболее часто изменения наблюдаются в зонах плеч, ног, рук, таза, грудной клетки. Они всегда при данном недуге двухсторонни и симметричны.
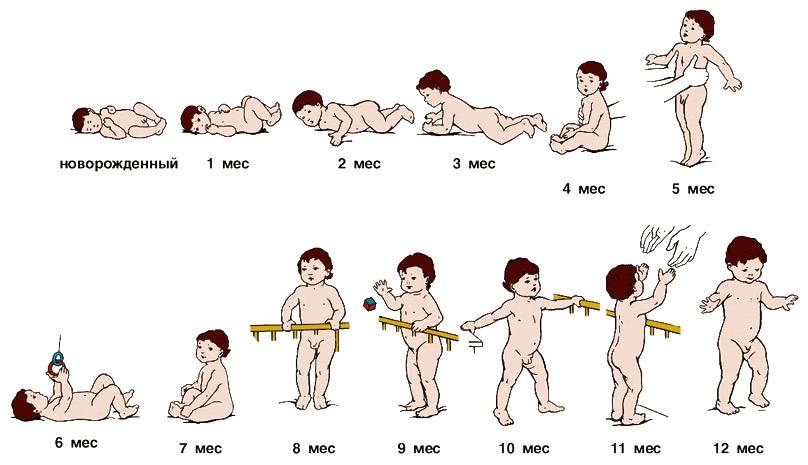
С развитием болезни проявляются двигательные нарушения:
- ребенку трудно сесть из положения лежа;
- движения ненормальные, «неправильные»;
- при ходьбе и/или беге быстро наступает усталость;
- ребенок с трудом держит равновесие, часто падает;
- ребенку тяжело подниматься по лестнице.
Также могут проявиться нарушения внешнего вида:
- выступающие ребра;
- очень тонкая, будто перетянутая, талия;
- уплощенная грудная клетка;
- сутулость;
- неправильная форма ног – утолщенные икры и худые бедра.
Признаки состояния мышечной слабости
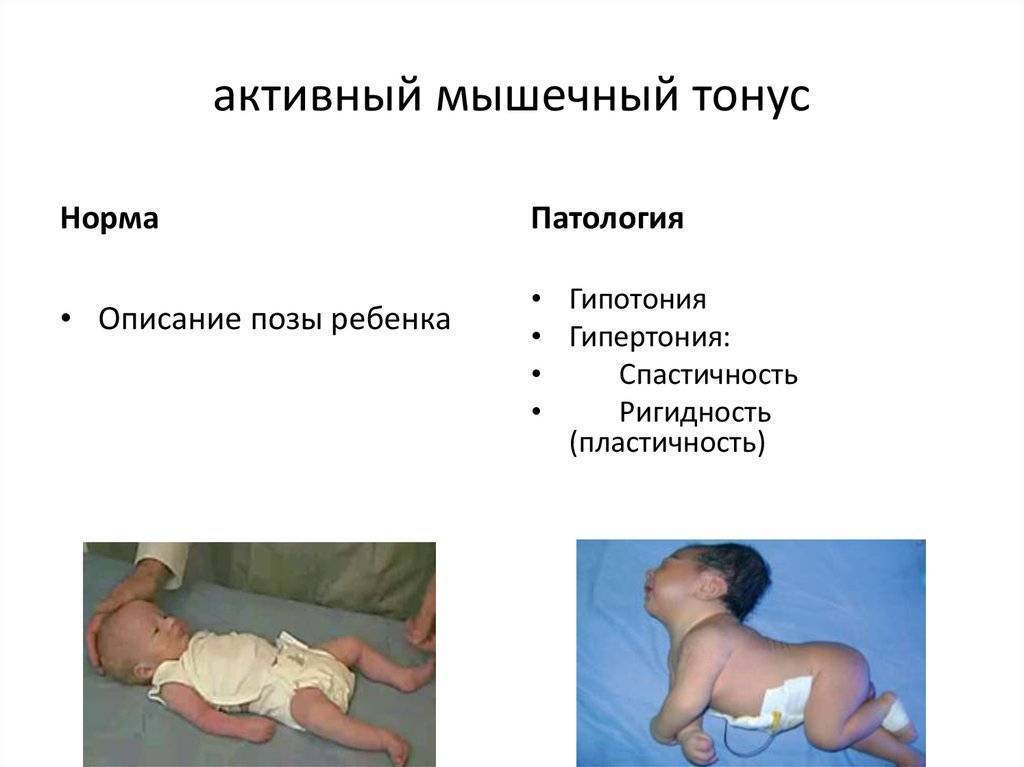
Определить, есть ли у малыша гипотонус можно по нескольким признакам:
Одним из признаков является слабо выраженный шаговый рефлекс.
Это когда ребенок не отталкивается от поверхности ступнями, если приподнять его вертикально. Ноги малыша не распрямляются, и он не пытается сделать рефлекторно шаги.
Читайте подробнее о других рефлексах в статье Рефлексы новорожденного>>>
Важно! Такой рефлекс является врожденным и проявляется до 2-х месяцев. Обследование необходимо провести до этого возраста
Таким образом, можно выявить гипотонус ног у груничка.
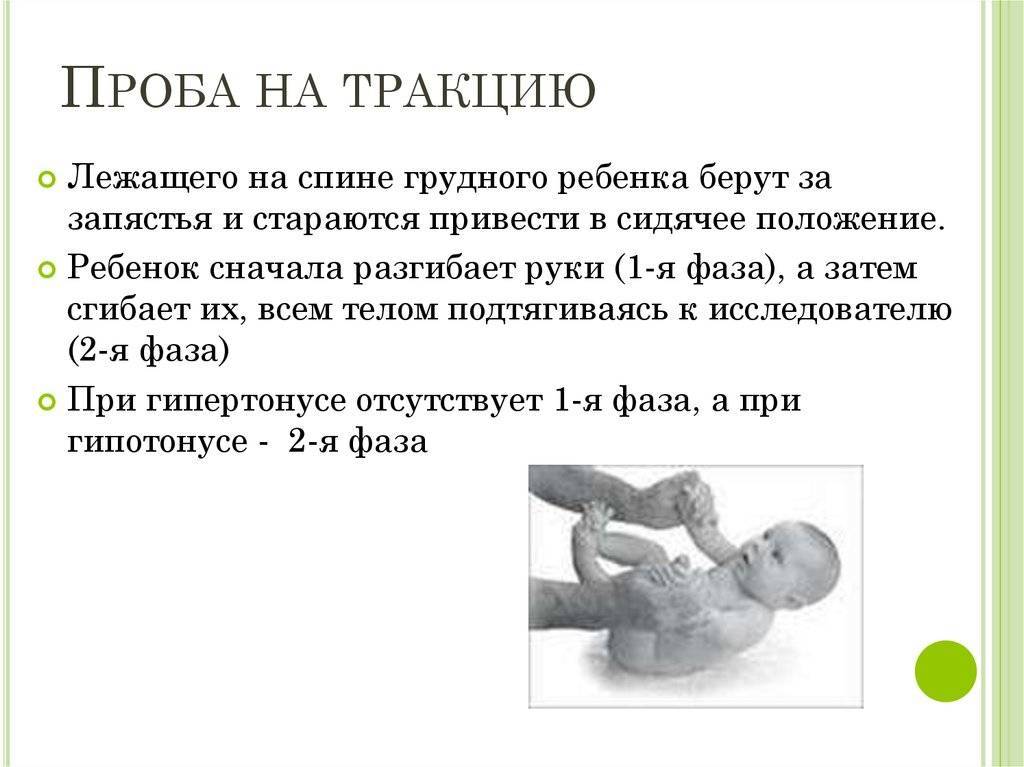
Чтобы диагностировать гипотонус рук у грудничка, необходимо приподнять малыша из положения «лежа».
Для этого ребенка укладывают на спину и приподнимают за руки в положение «сидя». Во время этих действий можно заметить, как малыш напрягает мышцы и помогает себе подняться.
При слабом тонусе, ребенок плохо держит голову, его мышцы не напрягаются при поднятии за ручки.
- А также при гипотонусе общая активность ребенка будет минимальной. Ручки ножки малыша во время сна расслаблены и вытянуты.
- У младенцев с вялой мышечной активностью ладонь несжимается в кулак, что свойственно всем новорожденным, а полностью распрямлена.
- У детей с плохим тонусом мышц плохой аппетит.
Они грудь сосут вяло, соответственно, и плохо набирают вес. Иногда такие груднички полностью отказываются от кормлений, что приносит мамам дополнительные хлопоты.
Если возникли проблемы с грудным вскармливанием, непонимание как правильно кормить малыша грудью, смотрите интернет-курс Секреты грудного вскармливания>>>
Одним из признаков мышечной дистонии у новорожденных детей является проблема держать головку из-за слабых мышцы спины и шеи.
Важно! Это чревато затруднениями в физическом развитии: невозможность ползать, плохой захват предметов, т. е
задержка в овладении всеми физическими навыками.
В тяжелом случае возможно выпадение языка.
Если вы замечаете такие признаки у своего малыша, идите на приём к врачу, который проведет диагностику и назначит правильное лечение.
В этом случае многих последующих проблем, связанных с гипотонусом мышц у грудничка можно избежать.
Симптомы гипертонуса в 2 и 3 триместре
На более поздних сроках повышенный тонус проявляет себя следующими симптомами:
- Возникновение боли в зоне поясницы и внизу живота;
- Появление вагинальных выделений необычного вида. Появление в них признаков крови может сигнализировать об отслойке плаценты;
- Живот становится более плотным, может приподняться. Это становится достаточно заметно внешне.
Дополнительно могут наблюдаться проблемы со стулом, учащенная дефекация, ощущение распирания в нижней части живота. Подобное случается, если тонус происходит в области задней маточной стенки. Если патология связана с передней стенкой, тогда женщина страдает от учащенного мочеиспускания.
Не всегда тонус указывает на проблемы с вынашиванием. Ребенок в утробе постоянно растет и развивается. Поэтому уже во втором триместре он может давить на внутренние органы, включая матку. В результате мышцы напрягаются и провоцируют неприятные ощущения в области живота.
Формы кардиалгического синдрома
Кардиалгический синдром диагностируется в 90% всех случаев и имеет следующие формы:Тахикардическая форма:
- синусовая тахикардия — 90 и более ударов за минуту;
- бледность кожных покровов;
- артериальная гипертензия;
- мидриаз(расширение зрачков);
- ощущение тревоги;
- головные боли;
- проявления синдрома Рейно;
- загрудинные боли.
Кардиалгическая форма:
- боли в области сердца различного характера;
- нехватка воздуха;
- головные боли;
- тахикардия или брадикардия.
Брадикардическая форма:
- синусовая брадикардия меньше 60 ударов за минуту;
- цефалгии (головные боли);
- боли в области сердца (перикардиальные);
- ортостатическое головокружение (при резком изменении положения тела);
- обмороки;
- плохая переносимость жары или холода;
- гипергидроз (чрезмерное потоотделение);
- проявления синдрома Рейно;
- транзиторная или постоянная гипотония;
- специфические признаки на ЭКГ.
Аритмическая форма:
- желудочковая или наджелудочковая экстрасистолия;
- приступы пароксизмальной тахикардии.
Лечение неврозов у детей: чего делать нельзя
То, что ребенок начал грызть ногти или выдирать волосы, вызывает много разных чувств и мыслей у близких взрослых. Остановлюсь на популярных заблуждениях.
Нельзя ждать, что «само пройдет». Некоторые родители склонны замалчивать проблему. Они надеются, ребенок подрастет и все как-то само решится. Да, многие из тех, кто грыз ногти или даже мочил постель в детстве, отвыкают от этого. Но сколько страданий перенес ребенок, прежде чем повзрослел! Насмешки сверстников, ругань взрослых, переживание собственной никчемности. Все это оставляет неизгладимый след в душе, может помешать успеху в жизни.
Нельзя винить себя. Другие родители злятся на себя, чувствуют никчемность и несостоятельность. Они изводят себя мыслями: «Ну почему? Я ведь хорошая мать, что ж я наделала!». Стесняются обратиться к специалисту, опасаясь, что он будет их ругать. Из-за сильных переживаний родителя невроз ребенка может усилиться еще больше.
Нельзя винить ребенка. Легко поверить, что малыш специально выдирает волосы или мочит штаны, чтобы насолить родителям. За «непослушание» и угрозу родительскому авторитету ребенка наказывают посильней, чтобы восстановить баланс сил. К неврозу добавляется обида и страх, и положение ухудшается.
Причины судорог у грудничков
Причины судорог у новорожденного ребенка до конца не изучены, но различают несколько провоцирующих факторов, которые являются пусковым механизмом патологии. Такие состояния приводят к поражению головного мозга или сосудов, создавая благоприятные условия для развития болезни.
Провоцирующие условия:
- Отягощённая наследственность – согласно мнениям учёных, вероятность появления симптома у новорожденных сильно возрастает при наличии судорог у родителей в прошлом;
- Нарушения метаболизма – наиболее опасна гипогликемия, появляющаяся при сахарном диабете. Низкий уровень глюкозы в крови способствует вымыванию калия, кальция и магния из мышц;
- Частые инфекции – наиболее опасны менингиты, при которых поражается головной мозг;
- Врождённая ишемия мозга – это недостаток притока крови из-за закупорки или аномалий закладки сосудов. В данном случае нарушается питание двигательных клеток коры полушарий;
- Болезни сосудов головного мозга – помимо врождённых недостатков у новорожденных может присутствовать нарушение физиологии мозговых артерий. Они могут расширяться и сужаться самопроизвольно, провоцируя судороги;
- Прививки – иногда судороги у грудничков являются негативной реакцией на вакцины. В таком случае доктор откладывает процедуру, насколько это возможно;
- Травмы – особую опасность представляют повреждения во время родов. Такие новорожденные часто болеют, склонны к плачу, плохо кушают.
Перечисленные условия лишь провоцируют появление недуга у грудничка – решающую роль играет отягощённая наследственность и родовые травмы. Склонны к болезни также новорожденные с задержкой развития.
Причины судорог у грудничков
Классификация заболевания у детей
Причины возникновения воспаления:
- инфекция, попадающая из почек, уретры, тазовых и более отдаленных органов;
- нарушение функционирования мочевого пузыря;
- неправильное строение органа;
- неполное и/или нерегулярное опорожнение;
- кишечная палочка;
- синегнойная палочка, клебсиелла, протей (более редкие возбудители);
- вирусная инфекция (влияние непрямое – приводит к неправильной микроциркуляции мочи, что становится хорошим фоном для болезни);
- уреаплазма, хламидия, микоплазма (обычно причина заражения – хламидиоз у родителей, а также отсутствие гигиены, посещение общественных бань и т. д.);
- фимоз (актуально для мальчиков);
- пузырно-мочеточниковый рефлюкс;
- грибок (при иммунодефиците).
Дополнительные факторы риска появления цистита:
- мочекаменная болезнь;
- попадание в мочевой пузырь инородных предметов;
- терапия токсичными для почек препаратами, включая цитостатики в онкологии;
- инвазивные обследования по урологическому профилю;
- дисбактериоз;
- заражение глистами;
- различные инфекционные заболевания кишечного тракта;
- широкий ряд гинекологических болезней;
- воспалительно-гнойные процессы;
- дисфункция эндокринной системы;
- радиация;
- переохлаждение;
- несоблюдение базовых норм личной гигиены;
- и пр.
Чем грозит ВСД
Постоянные проявления астеновегетативного синдрома, нарушения работы сердца, головные боли, дисфункции желудочно-кишечного тракта значительно снижают работоспособность. При тяжелых течениях ВСД работать практически невозможно. Кроме того, поздно диагностированная и нелеченная ВСД может спровоцировать возникновение сердечно-сосудистых осложнений (гипертонию, миокардиодистрофию, ишемическую болезнь сердца), психических нарушений, энцефалопатий вследствии дисфункции сосудистого тонуса и гипоксемии церебральных структур.Поэтому, своевременная консультация у специалиста, назначение им электрокардиографии, МРТ брахиоцефальных структур, а также других диагностических мероприятий способствует раннему диагностированию и профилактике возможных осложнений.
Рвота
Содержимое желудка «выплескивается фонтаном», с большей силой, чем во время срыгивания.
Причины рвоты у новорожденного
Причин много. Это может быть нормой, а может свидетельствовать о патологии. Рвота не опасна, если она происходит редко и к ней не прибавляются никакие другие тревожные симптомы.
- Переедание — в таком случае нужно просто успокоить малыша, приласкать, поносить на руках. Не спешите снова его кормить.
- Гигиена матери — следует мыть грудь перед кормлением и после и следить за собственным правильным питанием. Жирная, соленая и острая пища также может быть причиной рвоты и нарушений процесса пищеварения.
- Отравление — рвота может быть реакцией на недоброкачественную пищу. Обычно это сопровождается жидким стулом. В таком случае обязательно вызывайте врача. Следите за тем, чтобы организм не потерял много жидкости. Каждые 15 минут предлагайте малышу чайную ложку чистой кипяченой воды. Когда рвотные позывы прекратятся, давайте столовую ложку. В случае диареи можно дать малышу растворенную в воде таблетку активированного угля и дождаться прихода врача.
- Кишечная инфекция — обычно начинается с внезапного приступа рвоты, часто с жаром или поносом. Надо как можно скорее восполнить потерю жидкости и немедленно обратиться к врачу, так как это заболевание может быть опасным для жизни. Терапию вам назначит доктор.
- Сотрясение мозга — если рвота началась после падения малыша с любой высоты, вызывайте скорую помощь.
Когда стоит беспокоиться:
- Если ребенок не хочет брать грудь или принимать молочную смесь;
- Если малыш вялый;
- Если у него поднялась температура;
- Если малыша рвет более 3 раз в сутки;
- Если рвоту сопровождает понос;
- Если ребенок потерял много жидкости.
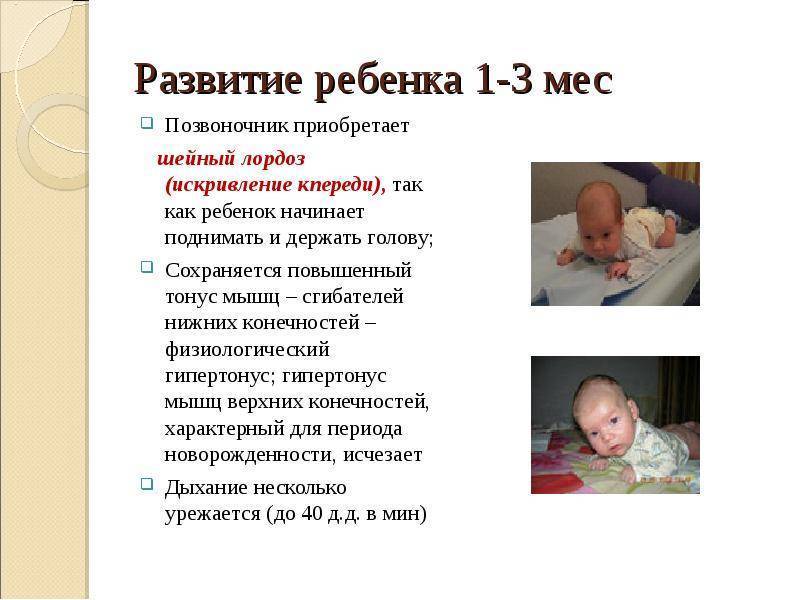
Причины возникновения мышечной дистонии
У маленьких детей нарушение мышечного тонуса чаще всего становится результатом врожденной аномалии развития мозга или родовой травмы. Поражения центральной нервной системы еще во время внутриутробного развития происходит за счет:
- недостатка кислорода – гипоксия;
- инфекции;
- интоксикации матери – курение, прием наркотических веществ, алкоголя;
- прием матерью некоторых лекарственных препаратов;
- врожденных генетических мутаций, влияющих на нейроны мозга.
Приобретенные нарушения со стороны тонуса мышечных волокон наблюдаются после следующих состояний:
- Черепно-мозговая травма с поражением подкорковых зон, проводящих путей экстрапирамидальной системы.
- Новообразования головного мозга, прорастающие в мозговое вещество. Неоплазии могут сдавливать, разрушать нейроны, обеспечивающие регуляцию тонуса мышечной системы.
- Энцефалит, вовлекающий в воспалительный процесс экстрапирамидальную систему. Мышечные расстройства зачастую развиваются на фоне смягчения основных симптомов заболевания.
- Прием некоторых лекарственных препаратов в течение длительного времени – нейролептиков, антидепрессантов, антипсихотиков, средств для лечения болезни Паркинсона.
Панические атаки и ЗОЖ (здоровый образ жизни).
Лучше предупредить появление панических атак, чем потом искать оптимальные пути их лечения. Вести здоровый образ жизни необходимо и для профилактики симптомов панических атак, и для закрепления результата лечения от панического расстройства, чтобы вновь не «расшатать» свою нервную систему.
Чаще всего люди начинают страдать от панических атак, их симптомов и признаков, в том случае, если они постоянно находятся в состоянии психоэмоционального напряжения, стресса. Поэтому так часто к врачам с жалобами на беспричинные приступы страха и сопутствующие расстройства обращаются люди с ненормированным рабочим днем, с сильным потрясением, люди с ярко выраженным тревожно эмоциональным фоном, студенты и т.д.
Мы сами в ответе за свою нервную систему, и если регулярно ее перенапрягаем, то беды ждать недолго. Научитесь расслабляться, используя те методы, которые подходят лично Вам и не наносят вред вашему здоровью. Если Вы не любите бег, не нужно заставлять себя им заниматься, сходите на занятия пилатесом или на танцы. Своевременная физическая нагрузка, когда ваше тело и нервная система пребывают в фазе активности, приведет в тонус весь ваш организм – процессы возбуждения и торможения в вашей нервной системе будут протекать в гармоничном единстве.
Следите за своим телом, посетите курс массажа или делайте самомассаж дома, используя косметические масла для тела и ароматические – для психоэмоционального состояния: апельсиновое – для поднятия настроения или лавандовое – для расслабления. Смотрите позитивные фильмы. Займитесь любимым хобби. Старайтесь выработать и соблюдать индивидуальный режим дня.
И, конечно же, помните, что любые вредные привычки, такие как курение или чрезмерное употребление алкоголя, а также регулярный недосып, плохое питание или чрезмерная раздражительность наносят вред всему вашему организму, в том числе и вегетативной нервной системе, и могут поспособствовать развитию симптомов панических атак.
Помните, что всему свое время: рабочее время – для работы, ночь и выходные дни – для отдыха и семьи
Гармония психической жизни имеет важное значение для гармоничной работы всего вашего организма, так как психосоматика – это единое целое. Если Вы будете разумно и нормировано распоряжаться ресурсами вашего тела и психики, то Вас никогда не побеспокоят панические атаки, их симптомы и признаки, а в благодарность Вы получите еще больше сил, бодрости и хорошего настроения
Диагностика нервного тика у детей
невропатолог-педиатр
Когда следует обращаться к врачу?
К невропатологу необходимо обращаться в следующих случаях:
- нервный тик сильно выражен;
- множественные нервные тики;
- нервный тик причиняет физические неудобства ребенку;
- нервный тик нарушает социальную адаптацию ребенка;
- нервный тик не проходит самостоятельно в течение 1 месяца.
Что ждет ребенка на приеме у врача?
Вопросы, которые задаст невропатолог:
- Когда впервые появился нервный тик?
- Как проявляется нервный тик?
- Были ли стрессовые ситуации в жизни ребенка перед возникновением нервного тика?
- При каких обстоятельствах чаще проявляется или усиливается нервный тик?
- Какие лекарства давали ребенку до обращения к врачу?
- Имеются ли у ребенка известные хронические заболевания либо перенесенные травмы?
- Страдал ли нервным тиком кто-либо из близких родственников ребенка?
Какое обследование проведет невропатолог?
- Оценка общего состояния ребенка – дает врачу информацию о состоянии развития ребенка, о состоянии костно-мышечного аппарата и нервной системы.
- Оценка двигательных функций – выявляются стереотипные непроизвольные сокращения мышц лица и других групп мышц.
- Оценка чувствительных функций – дает информацию о возможных сопутствующих заболеваниях нервной системы.
- Оценка рефлексов – слишком выраженные рефлексы (гиперрефлексия) свидетельствуют о повышенной возбудимости нервной системы ребенка, что может являться причиной нервных тиков.
Какие дополнительные исследования может назначить невропатолог?
- Общий анализ крови – позволяет заподозрить инфекционные либо паразитарные заболевания у ребенка.
- Ионограмма – определение содержания кальция и магния в крови. Недостаток или избыток данных микроэлементов может привести к возникновению мышечных подергиваний.
- Анализ на гельминты – глистные заболевания могут быть причиной нервных тиков.
- Магнитно-резонансная томография – назначается при подозрении на повреждение мозга, черепа, кровеносных сосудов, если появлению нервного тика предшествовала травма головы.
- Электроэнцефалография – метод, позволяющий зарегистрировать повышенную активность различных отделов головного мозга и записать данные на бумаге.
Когда может понадобиться консультация других специалистов?
- Психотерапевт – при первичном нервном тике, появившемся после острой или хронической стрессовой ситуации.
- Инфекционист – при подозрении на инфекцию головного мозга либо генерализованные инфекции.
- Токсиколог – при интоксикации химическими веществами либо медикаментами.
- Онколог – при подозрении на опухоль головного мозга.
- Генетик – при наличии нервного тика у близких родственников ребенка (дедушка, бабушка, родители, родные братья или сестры).
Методы лечения межреберной невралгии
Лечение межреберной невралгии носит комплексный характер. Врач решает одновременно несколько задач.
Необходимо снизить остроту боли, а желательно – полностью устранить болевой синдром. Для этой цели назначается противовоспалительная терапия.
Важно устранить причину, вызвавшую поражение нерва. Если заболевание имеет вирусную природу, проводится противовирусная терапия
При мышечно-тоническом синдроме назначаются миорелаксанты. При защемлении нерва в месте выхода из позвоночного канала может быть назначена мануальная терапия. При опухолевых процессах необходимо хирургическое лечение.
Также проводится лечение, направленное на укрепление нервной ткани.
Лечение в период острой боли
В период острой боли хотя бы несколько дней следует соблюдать постельный режим. Постель должна быть ровной и твердой. Хорошо помогает «сухое тепло». Например, грудь можно обмотать шерстяным платком. Применяются теплые компрессы, перцовый пластырь, горчичники (необходимо избегать постановки горчичников непосредственно на позвоночный столб). Рекомендуется массаж с противовоспалительными и согревающими мазями. По назначению врача применяются седативные препараты и нестероидные анальгетики.
В этот период необходимо избегать физических нагрузок, стрессов. Нельзя принимать алкоголь.
Последующее лечение
Дальнейшее лечение включает в себя:
физиотерапию (используются такие методы, как УФ-терапия, УВЧ, электрофорез, дарсонвализация, магнитотерапия);
массаж;
рефлексотерапию;
- лечебную физкультуру.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Растет ребенок, «растет» и дистония
В подростковом возрасте дистония может проявляться приступообразно. Именно из-за этих приступов подростков часто преследуют повышенное потоотделение, покраснение кожи, сердцебиение, головокружение, звон в ушах, головные боли. Таким приступам наиболее подвержены эмоционально-неустойчивые и часто волнующиеся подростки.
Нередко, повзрослевший человек навсегда оставляет свои жалобы в ушедшем детстве. Но так происходит не со всеми. Подавляющее большинство женщин в той или иной мере страдают от приступов дистонии. У взрослых дистония протекает тяжелее, болезненнее. Увеличивается и частота приступов, так как немолодой, отягощенный хроническими недугами организм в целом становится менее управляемым. Если вы легко бледнеете и/или краснеете, у вас часто бывает головокружение, приступообразная головная боль, повышенная потливость, учащенное или замедленное сердцебиение, затруднения при дыхании, нарушение сна, холодеют и немеют конечности, и при этом вы быстро утомляетесь и чувствуете себя “выжатым лимоном”, – есть большая вероятность того, что речь идет именно о вегетативной дистонии.