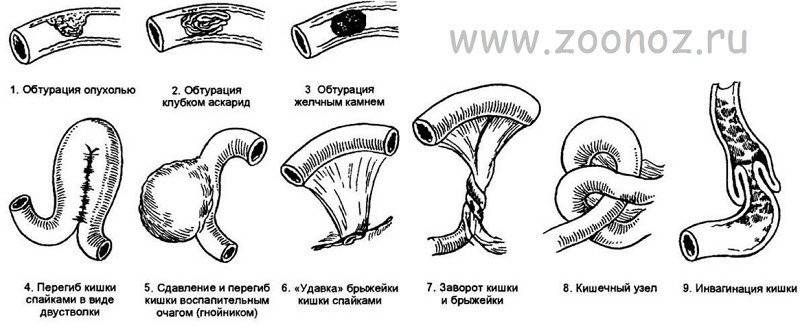
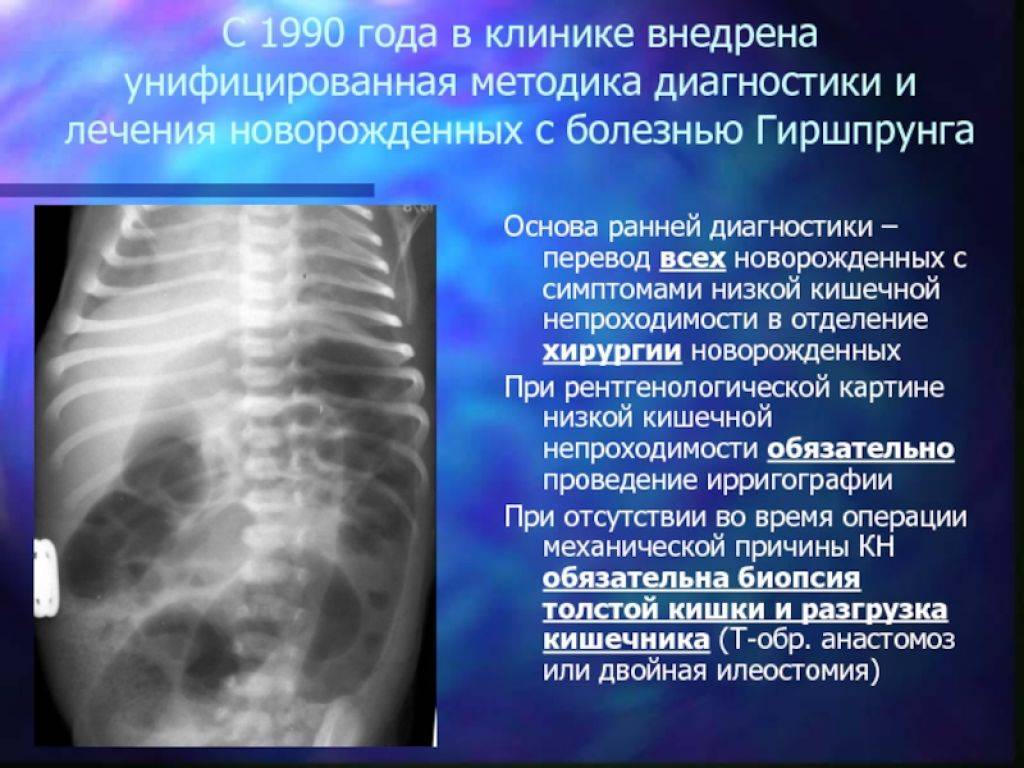
Диагностика
Для кишечной непроходимости типичны: боль в животе, тошнота и рвота, задержка стула и газов. Рвота особенно сильна при непроходимости тонкого кишечника. Боли усиливаются при физической нагрузке. Врач выясняет были ли операции, так как могут вызвать непроходимость рубцы и спайки.
Как делают УЗИ живота
Проявления зависят от механизма и локализации непроходимости:
- При механической непроходимости перистальтика обычно повышена и имеет характерный металлический звук (симптом Кивуля).
- Паралитическая или ишемическая обструкция полностью останавливает перистальтику.
- Температура повышается не всегда, на начальной стадии может быть в норме. Если присутствует странгуляционная непроходимость, может быть понижена, т.к. развивается падение АД, болевой шок. Повышается при развитии воспаления (перитонит).
- Кожные покровы сухие, язык сухой.
- Пульс учащается при нарастании заболевания.
Лабораторная диагностика:
Общие анализы крови, мочи обязательны для определения наличия и выраженности воспалительного процесса. Рекомендуется также биохимическое исследование крови для оценки тяжести состояния.
Визуализирующие исследования:
- Рентген. Самое быстрое и доступное обследование — простой рентген брюшной полости в положении стоя. Обследование позволяет визуализировать растянутые петли кишечника, а также границу между уровнями жидкости и газа. Чтобы определить место обструкции, также делается рентгеновский снимок с контрастированием через желудочный зонд или ректально.
- УЗИ. Ультразвуковое исследование тоже имеет свое применение. УЗИ иногда затруднено из-за большого количества газов, но полезно при диагностике сосудистых поражений и дифференциальной диагностике других причин непроходимости.
- КТ. Используется при подозрении на ишемию кишки или обструкцию, вызванную опухолью.
Газики у новорожденных
В чем выражается
Вздутие живота характеризуется скоплением в кишечнике большого количества газа и у детей возникает намного чаще, чем у взрослых. В результате малыш громко и жалобно плачет, а животик у него при этом кажется больше обычного.
Причины:
- Микрофлора кишечника малыша еще не до конца сформирована;
- Неправильное питание кормящей мамы — капуста, квашеные овощи, черный хлеб, репчатый лук, лук-порей и бобы могут вызвать образование газов в кишечнике малыша;
- Газообразование бывает у детей, которых слишком часто — через каждые час-полтора — прикладывают к груди (это не относится к младенцам в первые недели жизни);
- Кормление неадаптированными и неправильно разведенными молочными смесями (при отсутствии возможности грудного вскармливания);
- Заглатывание воздуха во время кормления.
Газики у новорожденного: как помочь
Пересмотреть питание малыша или мамы;
Массировать животик по часовой стрелке;
Приложить малыша к животу мамы;
Приложить к животику теплую пеленку или шерстяной платочек;
Вывести газы из животика помогает газоотводная трубочка — ее следует вводить не слишком часто и очень осторожно, предварительно смазав маслом, на глубину не более сантиметра;
Если подобное расстройство желудка принимает затяжной характер, лучше обратиться к врачу.
Особенности появления колик у малышей
Специалисты выделяют определенную закономерность в проявлении колик. Это называется «правилом трех» и заключается в следующем:
- колики начинаются к 3 неделям после рождения;
- длительность составляет около 3 часов в день;
- колики встречаются, как правило, у малышей в
- первые три месяца жизни.
Чаще всего кишечные колики наблюдаются в возрасте 2-4 недель, а до наступления этого времени, чтобы насытиться, малышу нужен небольшой и легко перевариваемый объем питания. После достижения 2-4 недель разовый объем питания увеличивается, что обычно приводит к проблемам с пищеварением
Как определить?
Понять, мучают ли малыша кишечные колики, просто. Как правило, приступы возникают в одно и то же время, преимущественно во второй половине дня. Обычно это происходит в процессе кормления или сразу после него. Приступ колик сопровождается повышенным газообразованием. В числе внешних проявлений возможно покраснение кожи лица, вздутие и напряжение в животике. При этом малыш может отказываться от груди, сжимать ручки в кулачки, поджимать ножки, стучать ножками. Продолжительность колик может составлять от нескольких минут и до 5-6 часов, с короткими перерывами. В таких случаях простые успокоительные меры обычно оказываются неэффективными. Отхождение газов или стула способно уменьшить болевой синдром. Несмотря на достаточно высокую частоту повторения колик, общее состояние ребенка не ухудшается, и в период между приступами малыш спокоен, хорошо питается и прибавляет в весе.
Как помочь?
Чтобы помочь устранить приступ кишечных колик и облегчить болевой синдром у грудных малышей педиатры рекомендуют следующие меры.
Снять острую боль в момент кишечных колик помогают обеспечение тепла, изменение положения тела и использование механических средств (газоотводной трубки, клизмы). Перечисленные меры применяются последовательно: то есть,
если нет эффекта от предыдущего действия, выполняется следующее.
Чтобы согреть малыша, носите его на руках, прижав к себе в положении «живот к животу» или «живот к груди». Можно также положить ребенка на теплую пеленку спиной вверх
Здесь важна осторожность, поскольку соприкосновение с перегретой пеленкой может вызвать ожог на нежной и тонкой коже малыша.
Чтобы облегчить болевой синдром можно массажировать животик по часовой стрелке.
Читайте наглядный материал от МИКРОЛАКС, как правильно делать массаж малышу, чтобы устранить колики и помочь справиться с запорами:
Слабительное средство для детей при коликах
Как правило, приступ прекращается после отхождения газов и акта дефекации. Поэтому, если перечисленные выше мероприятия оказались неэффективными, можно воспользоваться газоотводной трубочкой или клизмой. Однако обычная клизма может быть болезненной для ребенка, поскольку заставляет стенки кишечника растягиваться из-за большого объема жидкости. Учитывая данный факт, предпочтительнее использовать микроклизму.
Диагностика и лечение
Для подтверждения диагноза в срочном порядке выполняют рентгенологическое исследование органов брюшной полости, анализ крови. В качестве дополнительного метода используют ультразвуковое исследование органов брюшной полости.
В течение первых шести часов кишечную непроходимость чаще всего лечат консервативно: промывают желудок при помощи желудочного зонда (специальная гибкая полая трубка), делают клизмы, ставят «капельницу». Если состояние больного не улучшается, приступают к операции.
Вид операции зависит от причины, вызвавшей непроходимость и особенностей поражения кишечника. Чаще всего удаляют часть кишки. Операцию не выполняют только в том случае, если непроходимость кишечника вызвана резким ослаблением сокращений кишки. С такой ситуацией удается справиться с помощью специальных лекарственных средств.
Способы клинической диагностики
Чтобы точно установить диагноз и исключить другие заболевания, проводятся:
Очень важно отличить инфекцию кишечника от других болезней с похожими симптомами. Например, от небактериального отравления пищей или лекарствами, воспаления аппендикса, пневмонии
Если появились симптомы, нужно обратиться к детскому инфекционисту или гастроэнтерологу. Врач назначит бактериологические исследования и/или дополнительные серологические способы диагностики, чтобы выявить антитела к возбудителям инфекции. При вирусных инфекциях ухудшается общее состояние, поднимается высокая температура, а при бактериальных возникают четкие локальные симптомы.
Возможные осложнения
Непроходимость кишечника
Осложнения кишечной непроходимости могут стать причиной смерти пациента. При этом нередко осложнения возникают из-за несвоевременного или неправильного лечения.
Самые опасные осложнения:
- Некроз участка кишечника. При этом возникает гибель клеток органа. Такая патология может возникнуть в случае, если обструкция препятствует кровоснабжению кишечника. Это нередкое осложнение непроходимости, возникшей из-за абдоминальной грыжи.
- Перитонит. Сильное увеличение участка кишечника приводит к разрыву стенки органа и выделению содержимого в брюшную полость. При этом возникает тяжелый инфекционный процесс.
Другие осложнения:
- Обезвоживание.
- Электролитный дисбаланс.
- Почечная недостаточность.
- Сепсис.
Важно помнить, что промедление при обнаружении непроходимости увеличивает шансы возникновения опасных осложнений
Прогноз
Большинство типов кишечной непроходимости можно скорректировать с помощью своевременного лечения, и пострадавший ребёнок будет выздоравливать без осложнений.
Неконтролируемая кишечная непроходимость может быть смертельной.
Кишечник либо защемляется, либо теряет свою целостность (перфорируется), вызывая массивное инфицирование организма. Вероятность рецидива достигает 80 % у тех, у кого заворот кишок лечат медикаментозно, а не хирургически.
Рецидивы у младенцев с инвагинацией, как правило, возникают в течение первых 36 часов после ликвидации блокировки. Коэффициент смертности у безуспешно леченых детей составляет 1 — 2 %.
Прогноз и профилактика
Благоприятный прогноз при лечении кишечной непроходимости зависит от своевременности медицинской помощи. Тянуть с обращением к врачу нельзя, иначе при развитии тяжелых осложнений велик риск летального исхода. Неблагоприятный исход может отмечаться при поздней диагностике, у ослабленных и пожилых пациентов, при наличии неоперабельных злокачественных опухолей. При возникновении в брюшной полости спаечных процессов возможны рецидивы непроходимости кишечника.
К профилактическим мероприятиям по предупреждению кишечной непроходимости относится своевременное обнаружение и удаление опухолей кишечника, лечение глистных инвазий, предупреждение спаечных процессов и травм брюшной полости, правильное питание.
Клиника и диагностика кишечной непроходимости
Сверхострая форма проявляется клинической картиной, подобной шоковому состоянию. В ранние сроки отмечаются токсикоз, быстрое нарастание явлений эксикоза(потеря жидкости), возникает резкая, схваткообразная боль в животе, во время которой больной временами не находит себе места, появляются неукротимая рвота, выраженное усиление перистальтики. При позднем поступлении резко выражена интоксикация, отмечаются обильная, застойного характера рвота .
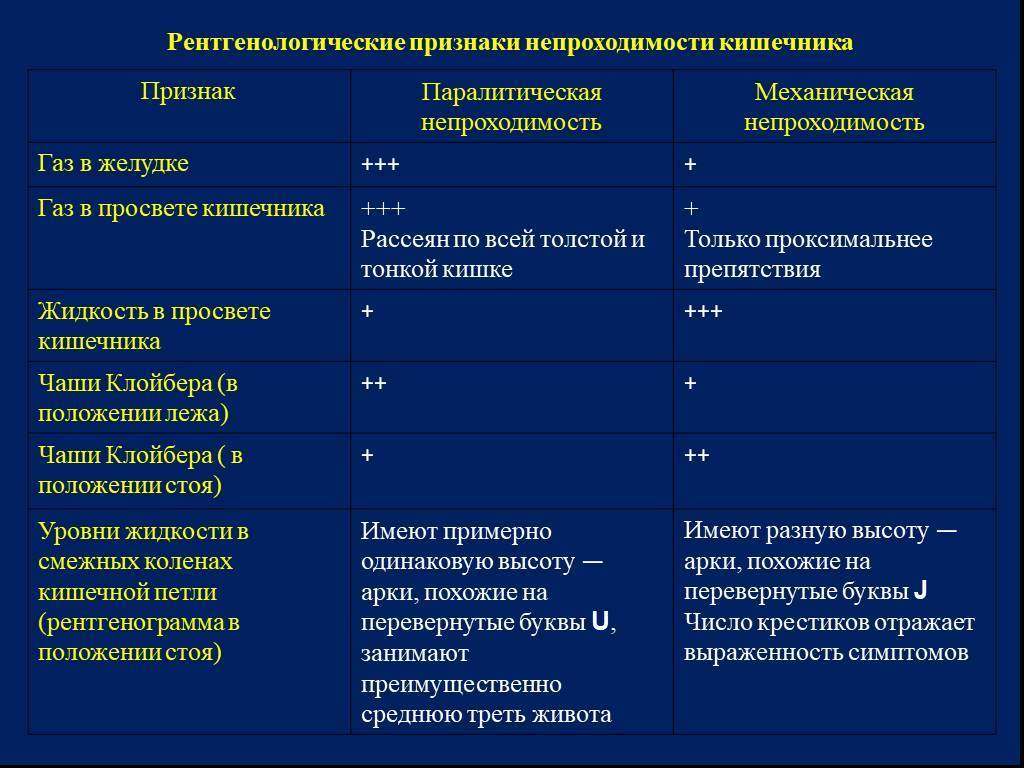
Рентгенологически определяются четкие горизонтальные уровни (чаши Клойбера), “арки” в резко растянутых петлях тонкой кишки.
Традиционный рентгенологический метод диагностики острой спаечной кишечной непроходимости в среднем требует не менее 8 – 9 ч и позволяет лишь подтвердить или исключить факт механической . Диагностические ошибки в этих случаях приводят к несвоевременным или напрасным оперативным вмешательствам. В этом плане перспективным и высокоинформативным методом диагностики является лапароскопия.
Диагностика
Диагностика кишечной непроходимости является комплексным обследованием пациента, включающим в себя следующие процедуры:
- осмотр – пальпация живота, определение цвета кожных покровов, контроль температуры тела и артериального давления;
- рентгенография толстого кишечника – если есть подозрение на промежуточную или позднюю стадию, исследование проводится незамедлительно;
- анализ крови – общий и биохимический;
- УЗИ или КТ брюшной полости – методы, позволяющие визуализировать возможную причину возникновения непроходимости.
В некоторых случаях есть показания для проведения лапароскопии. Чаще всего к данной мере прибегают тогда, когда внешние признаки подтверждают диагноз, а критическое состояние больного не позволяет провести полную диагностику. При лапароскопии врач не только выявляет патологический участок кишечника, но и может непосредственно приступить к лечению.
Если пациент доставлен на ранней стадии развития болезни и перечисленные методы не дают возможности установить диагноз, показана контрастная рентгенография пассажа бария по кишечнику с просмотром каждые два часа. До полного выяснения обстоятельств пациент остается в стационаре.
Опасные осложнения
Хотя сами колики в кишечнике не представляют серьезной угрозы, они могут нанести ущерб детскому здоровью, если являются сопутствующим признаком другого заболевания.
- Гнойный перитонит является самым опасным осложнением аппендицита. Из локального очага процесс быстро распространяется на всю область брюшины и малый таз. При отсутствии своевременной хирургической помощи пациент может погибнуть.
- Кишечная непроходимость осложняется некрозом участков кишечника, что неминуемо ведет к необходимости их хирургического удаления. После такой операции ребенок в лучшем случае останется на всю жизнь инвалидом. Кишечная непроходимость тоже может привести к летальному исходу.
- Кишечные инфекции вызывают сильнейшую интоксикацию. Они являются главной причиной обезвоживание детского организма. На таком неблагоприятном фоне происходит сбой в работе органов, для которых потеря больших объемов жидкости катастрофична. Но в первую очередь страдают почки и сердце. Несвоевременное оказание медицинской помощи тоже может закончиться плачевным результатом.
Все перечисленные факты свидетельствуют о том, что родители должны серьезно относиться к появлению у ребенка колик в животе. Посещение детского гастроэнтеролога не отнимет много времени, зато кратно снизит риски развития осложнений. Особенную тревогу должны вызвать у мам и пап часто повторяющиеся и длительные приступы колик.
Причины развития
С первых дней появления ребенка и вплоть до поступления его в дошкольное учреждение медицинский персонал осуществляет наблюдение за новорожденным, ведь именно ввиду того, что у ребенка только возникают приспособительные реакции и формируется иммунная защита, так важно оградить его от определенного ряда опасных для него заболеваний. Но удается это далеко не всегда, то и дело возникают неполадки в работе желудочно-кишечного тракта, в частности непроходимость кишечника у детей до года
Наличие сильных болевых ощущений — ранний признак недуга. Характеристика боли приступообразная, возникновение внезапное, в любое время дня и ночи ребенок может испытывать дискомфорт. Приступы боли заявляют о себе в ходе процесса перистальтики и возобновляются с интервалом в 15 минут, не имеют определенной локализации.
На момент наступления декомпенсации (мускулатура утрачивает запасы энергии) боль приобретает постоянный характер. По мере прогрессирования недуга острое течение боли исчезает на 2-3 сутки. Это плохой признак для прогнозирования дальнейшего протекания заболевания.
Задержка стула и задержка газов — ранние симптомы кишечной непроходимости. При паралитической разновидности недуга болевые ощущения в животе становятся постоянными и распирающими. Острая кишечная непроходимость в случае начальной стадии болезни не исключает появление стула ввиду использования лекарственных средств, в большинстве случаев по причине неоднократного опорожнения участка кишечника, расположенного намного ниже места, где находится препятствие.
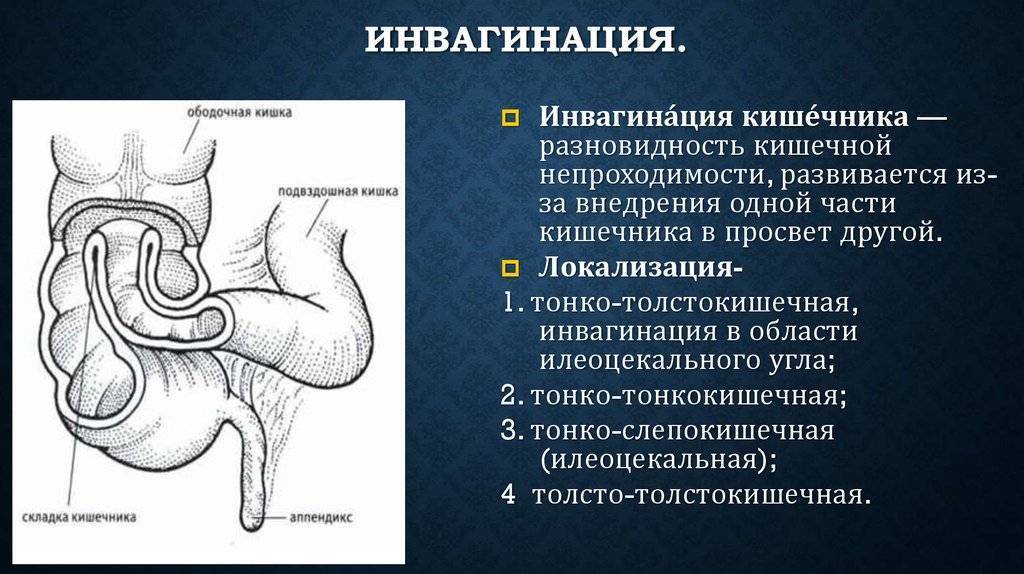
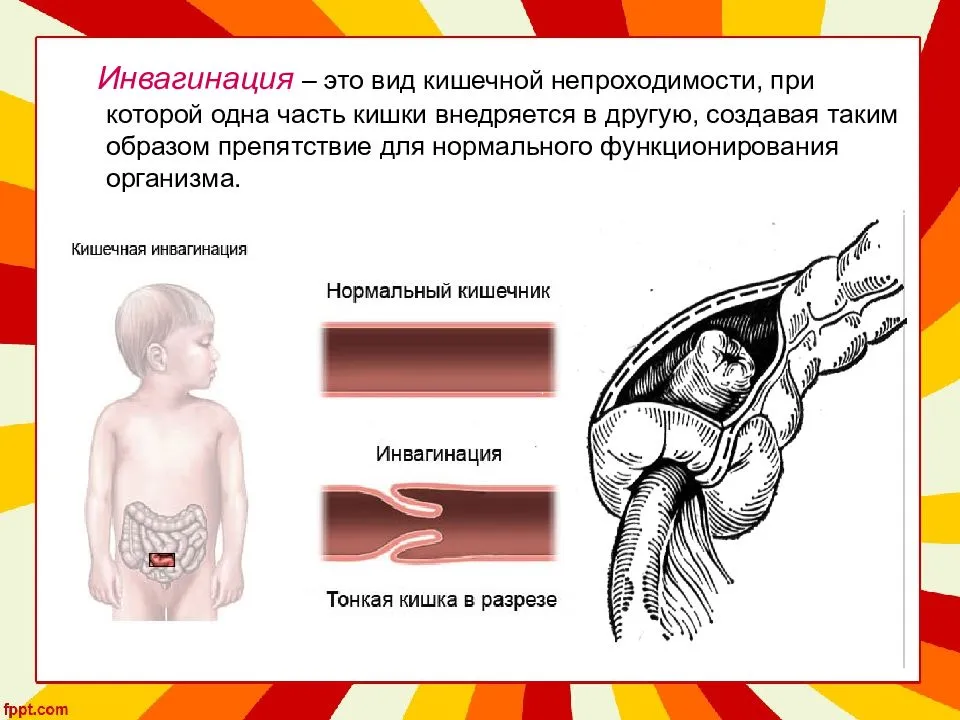
Наличие кровянистых выделений, имеющих место в области заднего прохода в случае, когда проводится инвагинация. Часто допускается диагностическая ошибка в области постановки диагноза.
Нередки случаи, когда острая кишечная непроходимость у детей ложно принимается за дизентерию.
Рвотные рефлексы непрерываемые, частые и многократные, иногда приступы периодически возобновляются после тошноты, а иногда рецидив носит самостоятельный характер.
Возникновение рвотных приступов обусловлено расположением в пищеварительном тракте препятствия: чем выше оно находится, тем раньше возникает рвота. Поначалу рвотные приступы проявляются рефлекторно, а затем симптомы централизованы.

Классификация острых кишечных инфекций (ОКИ) в педиатрии
Все инфекционные заболевания, поражающие кишечник, принято классифицировать по типу возбудителя, наличие которого подтверждают лабораторные исследования. Если патогенные микроорганизмы не обнаружены, но есть все признаки острого заболевания, то состояние диагностируется как «кишечная инфекция не установленной этиологии». Обязательно указывают, какая часть пищеварительного тракта повреждена (тонкий или толстый отделы кишечника).
При экстренной госпитализации ребенка, когда нет возможности ждать результатов диагностики, но необходимо срочно проводить лечебные мероприятия, прибегают к классификации по типу диареи, где все кишечные инфекции делятся на три основные группы.
Инвазивные
Первая группа – инвазивные. Этот тип инфекции вызывается бактериями, которые способны размножаться не только на слизистой (эпителии) кишечника, но и внутри клеток, в которые проникнут. Возбудители – сальмонеллы, клостридии, шигеллы. В тяжелых случаях эти микроорганизмы проникают в кровь и вызывают сепсис. Инвазивная инфекция свидетельствует о том, что воспаление развивается в тонком или толстом отделе кишечника (или охватывает всю площадь органа).
Степень выраженности инвазивного типа бывает разной, от легкого воспаления (катаральный энтероколит), до образования язв и некротизации стенок кишечника. Отличительные симптомы:
- рвота;
- ускоренная перистальтика и освобождение содержимого кишечника;
- нарушение функции всасывания микроэлементов и воды, обезвоживание организма;
- повышенное образование газов из-за бродильной диспепсии:
- в каловых массах многочисленные примеси – слизь, кровь, зелень.
Неинвазивные
Вторая группа – секреторные или неинвазивные. Возбудители этих инфекционных заболеваний паразитируют только на поверхности слизистой кишечника – эшерихии, холерный вибрион, пневмококки, клебсиеллы, кампилобактер. Отличительная особенность – повышенное выделение солей и воды эпителием в полость кишечника и нарушение их дальнейшего всасывания из-за воздействия токсинов бактерий.
В патологический процесс вовлекается только тонкий кишечник, при этом его слизистая не воспаляется. Главный симптом – обильный понос. Стул жидкий, водянистый, но без каких-либо примесей. Сопутствующие признаки:
- температура тела незначительно повышается, максимум 37,8°;
- присоединяется рвота;
- стремительное обезвоживание детского организма.
Осмотические
Вторая группа – осмотические. Возбудители – вирусы или криптоспоридии (ротавирусная или аденовирусная инфекция). Активно размножаясь в клетках слизистой, вирусы препятствуют расщеплению и всасыванию углеводов и воды. При участии кишечной микрофлоры сахар начинает бродить, и в кишечнике скапливается много газов (метеоризм).
Заболевание фиксируется у детей раннего возраста. Чаще встречается в холодное время года (осень-зима). Основной симптом ─ резкие и интенсивные боли в животе. Ускоренная перистальтика провоцирует обильную и жидкую диарею. Стул желтого или зеленого цвета, с пеной, различными примесями. Частота испражнений до 15 раз в сутки. У малышей симптомы осмотических ОКИ возникают внезапно, температура тела повышается до 39°. Наблюдается многократная рвота.
Симптомы пневматоза кишечника
Пневматоз не имеет характерных клинических симптомов. Он либо протекает бессимптомно, либо пациенты жалуются на боль и вздутие живота, метеоризм, вызванные им колики, диарею и кровотечение из заднепроходного отверстия. В целом врачи скорее склонны думать, что пневматоз кишечника – не отдельное заболевание, а состояние, осложняющее течение других болезней.
Пневматоз может являться следствием следующих заболеваний:
Некротический энтероколит. К сожалению, это одно из самых частых тяжелых заболеваний новорожденных и грудных детей, развитию которого особенно подвержены недоношенные дети и дети с дефицитом веса. Точные причины этого заболевания неизвестны; предположения варьируются от инфаркта кишечника до инфекционного характера заболевания. Его признаки – вздутие живота, непереносимость питания, рвота, кровь в стуле, диарея, скачки температуры и давления. Течение заболевания может быть самым разным: в легких случаях оно заканчивается без каких-либо последствий для ребенка, а в тяжелых показано операционное лечение.
Сердечные заболевания. Пневматоз кишечника – один из признаков проблем в сердечно-сосудистой системе. Как правило, в процессе лечения по мере улучшения состояния больного проходит и пневматоз.
Следствие травм. Падения с велосипеда, драки, удары в область живота – все это может привести к развитию пневматизации кишечника.
Следствие разрушения слизистой оболочки кишечника. Причиной этого явления могут являться язвенная болезнь и хронический гастрит. Также способствовать повреждению внутренней поверхности кишечника и развитию непроходимости способны аппендицит, спайки в результате операции на кишечнике, дивертикулит, инвагинация кишечника (внедрение верхнего отрезка кишки в нижний; чаще всего встречается у грудных детей) и так далее.
Некоторые наследственные болезни, например, болезнь Гиршпрунга. Один из симптомов заболевания – хронические запоры, вызванные аномалиями развития толстой кишки у новорожденных.
Острые кишечные инфекции. Они вызываются как вирусами (ротавирус, парвовирус, коксакививирус, эховирус) и бактериями (сальмонелла, кишечная палочка, золотистый стафилококк), так и паразитами.
Синдром приобретенного иммунодефицита. Пневматоз кишечника при СПИДе поражает в большей степени слепую кишку и ободочную кишку. Предполагается, что иммунодефицит вызывает истощение лимфоидной ткани и вследствие этого поражение стенок кишечника.
Симптомы кишечной непроходимости
- Боль. Это один из самых первых признаков непроходимости кишечника. Он отмечается абсолютно у всех больных. При опухолевой непроходимости боль возникает внезапно, без видимых причин, и может даже являться одним из первых признаков рака. Она имеет схваткообразный характер. Наибольшая болезненность приходится на момент перистальтических сокращений, после чего она немного утихает на пару минут. Постепенно интенсивность болевых ощущений усиливается, и через несколько часов они уже носят нестерпимый характер. Стихают они только на 2-3 сутки, когда уже развивается паралич кишки — «шум в начале, тишина в конце», симптом «могильной тишины», когда вообще нет звуков перистальтики.
- Рвота. Если непроходимость возникла на уровне тонкой кишки или правого отдела толстого кишечника, рвота будет присутствовать на ранних стадиях как признак рефлекторного раздражения ЖКТ. При непроходимости терминальных отделов рвоты сначала, скорее всего, не будет или она будет с большими промежутками. В перерывах больные могут страдать от тошноты, икоты или отрыжки. Если непроходимость кишечника сохраняется, рвота приобретает неукротимый характер, сначала выходит застойное содержимое желудка, а потом и кишечника, вплоть до рвоты каловыми массами. Это плохой признак, поскольку он говорит о том, что рвота является симптомом токсического отека головного мозга и устранить ее с помощью дренирования ЖКТ невозможно.
- Задержка стула. Этот симптом наблюдается при непроходимости на уровне сигмовидной и прямой кишки. При высокой непроходимости в первое время стул может сохраняться.
- Вздутие живота. Здесь выделяют 4 признака: асимметрия живота, пальпируемая выпуклость кишечника, перистальтические сокращения кишечника, которые можно видеть невооруженным глазом, тимпанический звук при перкуссии.
- Кровянистые или слизистые выделения из прямой кишки. Обычно они возникают при раке терминальных отделов кишечника и связаны с секрецией слизи опухолью, ее распадом или травмированием каловыми массами.
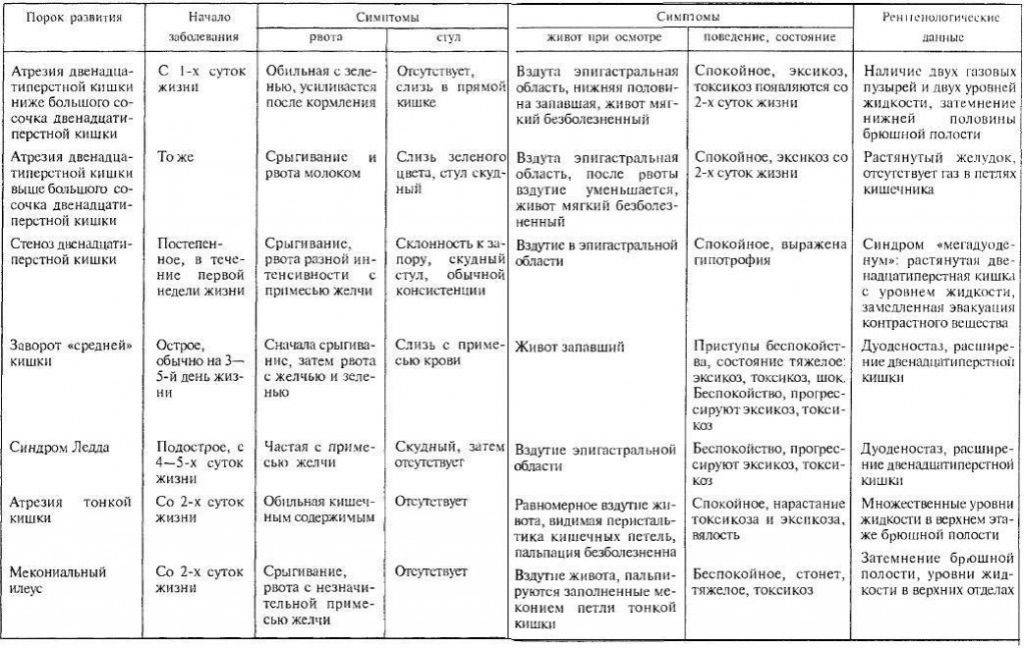
В процессе развертывания клинической картины непроходимости кишечника выделяют три периода (таблица 1).
Таблица 1 — Клиническая картина кишечной непроходимости.
| Период | Симптомы |
| Ранний — до 12 часов | Основным симптомом этого периода являются схваткообразные боли в животе. Рвота развивается редко и только при обтурации (закупорке) на уровне тонкого кишечника. |
| Промежуточный — от 12 часов до суток | В это время симптоматика продолжает нарастать и превращается в развернутую картину. Боль становится интенсивной и даже нестерпимой, без схваток, отмечается увеличение живота, рвота, возникают признаки обезвоживания. |
| Поздний — более 24 часов | Состояние больного ухудшается, повышается температура, развивается системный воспалительный ответ, вплоть до перитонита и сепсиса. Нарастает одышка и сердечная недостаточность. |
Лечебные действия
Следует отметить, что если кишечная непроходимость была определена в первые 6 часов, то можно будет обойтись без хирургического вмешательства, то есть лечение последует консервативное. Эта терапия направлена на то, чтобы ликвидировать все имеющиеся застои в кишечнике и устранить возможность отравления организма. Маленький пациент должен некоторое время поголодать и побыть в покое. Проводится следующее лечение:
- Использование зонда, который вводится врачом в желудок через нос. Таким образом, верхние отделы пищеварительного тракта освобождаются от застоев пищи, тем самым приостанавливается рвота.
- Внутривенно вводятся специальные растворы, основное действие которых направлено на возобновление водно-солевого баланса.
- Обязательное промывание желудка.
- Капельницы.
- Вводятся клизмы с хлоридом натрия.
- Употребление обезболивающих и противорвотных средств.
- При ярко выраженной перистальтике кишечника врачом назначаются спазмолитические медпрепараты.
Если же и в данном случае не наступает улучшение состояния больного, то приступают к оперативному методу. Операция проводится для того, чтобы удалить часть поврежденной кишки, а в особенно тяжелых ситуациях врач накладывает колостому.
После проведения операционного вмешательства ребенка ожидает период восстановления. Здесь необходимо соблюдать и особый режим питания. Стоит учесть, что есть какую-либо пищу нельзя в течение половины суток после операции. Пить также запрещается. Через это время можно будет употреблять кисломолочные продукты или детские смеси.
Еще через некоторое время больному вводятся в рацион легкоусвояемые продукты. Нельзя употреблять жирное, острое, соленое, копченое.
JUPGlHVoIG8
Результатом несвоевременного обращения и игнорирования болезни может стать смерть больного, поэтому при любых, даже самых незначительных признаках поход к врачу обязателен.
Диагностика
Природу кишечных колик у детей установить очень сложно. Маленькие дети не способны в силу возраст точно описать жалобы. Поэтому диагностика при подобных состояниях требует повышенного внимания и огромной ответственности.
Многопрофильная детская клиника “Эдкарик” располагает всем необходимым для проведения на высоком уровне диагностических мероприятий. Это:
- профессионализм наших врачей;
- современное медицинское оборудование;
- индивидуальный подход к каждому маленькому пациенту.
Ежедневно к нам за помощью обращаются дети, проживающие в Калининграде и других регионах страны. При кишечных коликах у детей используются, как лабораторные, так и инструментальные методики.
В зависимости от полученных результатов и общего самочувствия ребенка, детский гастроэнтеролог подбирает ребенку схему лечения. Если кишечные колики вызваны физиологическими причинами, врач рекомендует родителям контролировать состояние ребенка. Специалист обязательно проследит за ходом лечения, а также даст полезные рекомендации, касающиеся питания и режима дня маленького пациента. В случае острой необходимости детский гастроэнтеролог направит ребенка на стационарное лечение.
Методы лечения кишечной инфекции у детей
Современная диагностика и лечение острых кишечных инфекций включает комплексные мероприятия. Клиническое руководство, которое регламентирует деятельность врача, включает три направления в лечении ОКИ.
На первом месте стоит этиотропная терапия – применение специфических препаратов, направленных на уничтожение возбудителя. Основу составляют антибиотики природного происхождения и химиотерапевтические препараты – вещества, выделенные путем химического синтеза.
Применяемые группы препаратов:
- Пенициллины;
- Цефалоспорины;
- Макролиды;
- Тетрациклин;
- Хлорамфеникол;
- Аминогликозиды;
- Сульфаниламиды.
На втором месте – патогенетическая терапия. Она направлена на устранение нарушений и сбоев работы внутренних органов. Также это лечение усиливает защитные механизмы детского организма – дезинтоксикация, регидратация, противовоспалительная терапия.
На последнем месте находится симптоматическое лечение. Но на устранение инфекционного процесса оно не влияет. Его основная задача – облегчение самочувствия ребенка.
Тактика терапии при острых кишечных инфекциях включает не только применение медикаментозных препаратов, но и организационно-режимные мероприятия, уход за ребенком в реабилитационный период.
Кишечная инфекция у ребенка лечится без трудностей. Это обусловлено податливостью детского организма и неустойчивостью бактерий к антибиотикам. При правильном и своевременном лечении исход болезни благоприятный. В четверти случаев могут сформироваться функциональные нарушения поджелудочной железы, желчевыводящих протоков, диспепсия. Эти состояния легко корректируются препаратами (ферментами), и с ростом и взрослением ребенка проходят.
Дети младшего школьного возраста и подростки
С момента начала посещения дошкольного или школьного учреждения, ребёнок ежедневно находится в коллективных условиях. Учащиеся младших классов и подростки, чаще сталкиваются с такими нарушениями со стороны пищеварительного тракта:
- Острый гастрит. Как правило, данное состояние развивается под воздействием инфекционных возбудителей.
- Дискинезия желчевыводящих путей. Ускоренное выведение желчи или её задержка в желчном пузыре, чаще всего провоцируется нерациональным питанием, когда в меню ребенка преобладают так называемые перекусы. Кроме пищевого фактора, спровоцировать дискинезию у ребенка и подростка могут врождённые аномалии развития желчевыводящих путей.
- Острые и хронические гепатиты. Основной причиной развития воспалительного процесса в печени являются вирусы гепатита. Чаще всего дети и подростки сталкиваются с гепатитом А. Инфицирование происходит при употреблении некачественной воды, с немытыми руками, а также с грязными овощами и фруктами.
В отличие от взрослых, при лечении детей необходимо соблюдать особый подход. Для лечения симптомов дисбактериоза кишечника у детей, назначаются средства, содержащие бифидум и лактобактерии. При выборе лекарственных средств отдается предпочтение медикаментам щадящего действия, которые имеют минимальный список побочных эффектов. Одним из главных звеньев лечения инфекционных и неинфекционных патологий желудочно-кишечного тракта у детей являются пробиотики и пребиотики, которые восстанавливают нормальный баланс кишечной и желудочной микрофлоры.