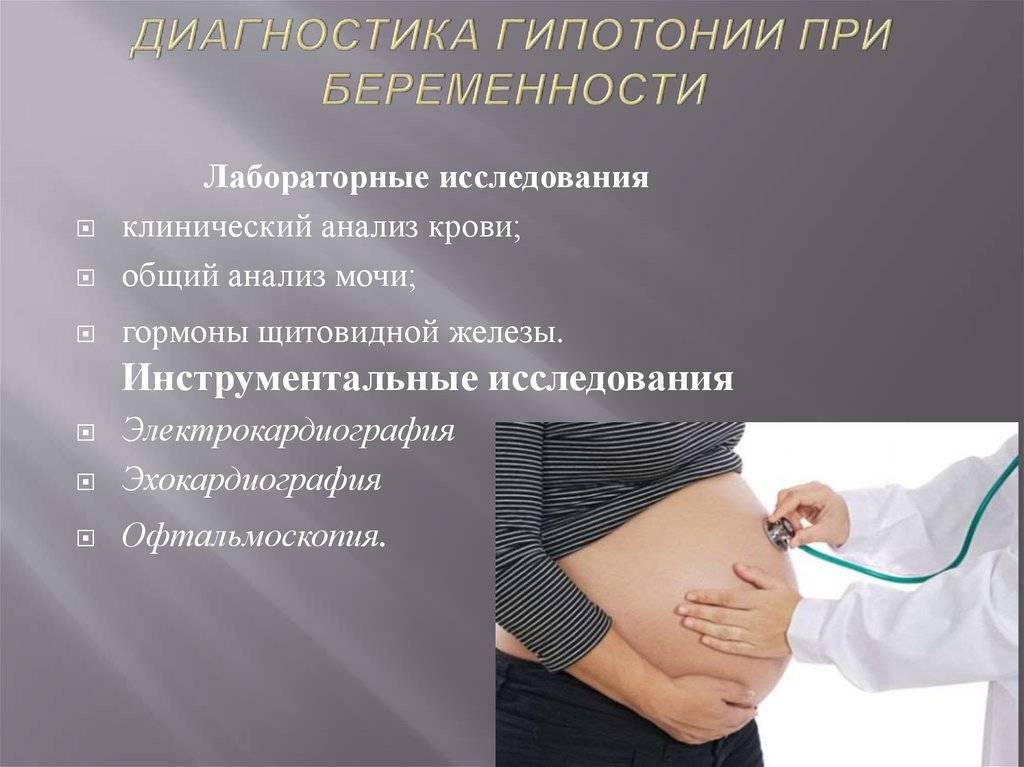
Низкое давление во время беременности: симптомы
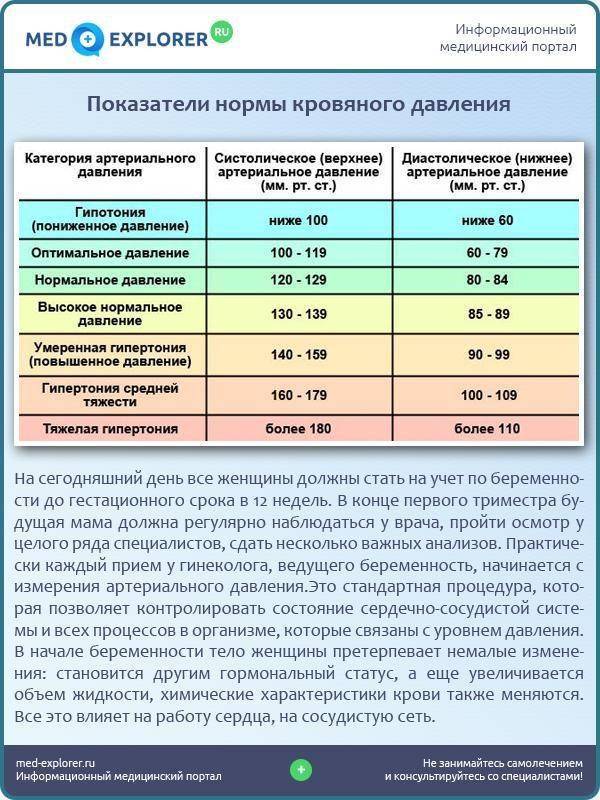
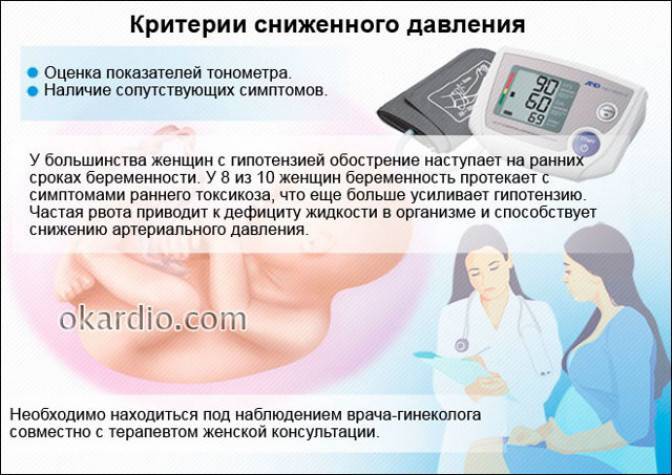
Снижение показателей АД у беременных, в сравнении с показателями до «интересного положения», принято считать нормальным явлением, которое свойственно многим будущим мамам, низкое давление — признак беременности. Медики называют это явление — физиологическая гипотензия у беременных. При резком падении или снижении давления, женщины могут чувствовать недомогание, которое проявляется:
головокружением, головной болью, иногда случаются обмороки;
женщины чувствуют пульсацию в висках или затылочной части головы;
может появиться тошнота, слабость, снижение работоспособности, наблюдается сонливость и быстрая утомляемость;
нередки случаи шума в ушах, появления потемнения и ряби в глазах;
у будущей мамы — резкие перепады настроения, наблюдается дрожание рук, ног, повышается потливость;
женщина становится метеозависимой и реагирует на любые изменения погоды;
ухудшается память, внимание;
ощущение дискомфорта, боли в области сердца, аритмия, учащенный пульс.
При наличии приведенных симптомов, будущей маме необходимо в обязательном порядке показаться врачу.
2 триместр и гипотония
Женщине начиная с 13 недели беременности необходимо следить за показателями артериального давления, если у нее во время простуды ухудшается самочувствие, возникают обмороки.
Гипотония при беременности во 2 триместре развивается после стрессовой ситуации, при обострении сопутствующих заболеваний. Понижение давления, как правило, кратковременное.
Для нормализации низкого давления у беременных необходимо лечить основное заболевание, чтобы убрать причину гипотензии. Во втором триместре бесконтрольный прием препаратов, понижающих давление, может привести к плачевным результатам.
Подобная ситуация не менее опасна, чем высокое давление: возникает нарушение кровоснабжения жизненно важных органов, развивается ишемический инсульт головного мозга, прерывается беременность.
Чтобы этого не случилось, женщине, страдающей гипотонией, необходимо соблюдать прописанную врачом терапию. При очень низких показателях АД, появлении головной боли, одышки необходимо срочно обратиться к врачу.
Сочетание беременности и низкого давления в совокупности с другими факторами нередко приводит к выкидышу или преждевременным родам.
Каковы признаки и симптомы преэклампсии?
Признаки заболевания — это то, что кто-то другой может заметить у вас, например, у вас сыпь или вы кашляете. Симптомы — это то, что вы чувствуете сами, чего не видят другие, например, боль в горле или головокружение.
Признаки и симптомы преэклампсии включают:
Изменения в зрении, такие как нечеткость, мигающие огни и пятна или чувствительность к свету.
Головная боль, которая не проходит
Тошнота (чувство тошноты в желудке), рвота или головокружение
Боль в верхней правой части живота
Внезапное увеличение веса
Затрудненное дыхание
Сильная рвота и тошнота
Многие из этих признаков и симптомов являются общим дискомфортом во время беременности. Если у вас есть хотя бы один признак или симптом, немедленно позвоните своему врачу.
Причины пониженного пульса
Несмотря на то, что показатели максимальной частоты можно назвать условными и индивидуальными, зависящими от ряда факторов (несомненно, в определённых границах), то пульс ниже 50-ти уд./мин. — признак наличия заболевания. Его снижение до сорока ударов несёт в себе угрозу для здоровья и жизни, поскольку головной мозг страдает от кислородного голодания. Если он не превышает сорока ударов в течение семи дней — это признак брадикардии, а при прогрессирующем снижении следует срочно обратиться за профессиональной медицинской помощью.
Почти все инициирующие факторы пульса ниже нормы имеют отношение к патологическим состояниям. Специалисты для удобства разделяют их на различные категории, ознакомиться с которыми можно в нашей таблице.
Категория причин
Чем проявлена?
Физиологические
Выделяют ряд естественных факторов и внешних воздействий, инициирующих низкий пульс при нормальном давлении. Такие состояния не являются опасными. Это:
Ночной сон — когда человек спит, все процессы в его организме замедляются, в том числе ритмы сердца и циркуляция крови. В то же время, если в помещении спёртый воздух, слишком холодно или жарко, сердцебиение может снизиться критически;
Температура воздуха: чем она ниже, тем ниже сердцебиение. Такой явление обусловлено защитными процессами организма, они не имеют отношения к переохлаждению или обморожению;
Перестройка гормонального фона в подростковом возрасте. В период с 12-ти до 17-ти лет частота пульса может составлять от 30-ти до 200 ударов. Подобное происходит из-за «встряски» в период перестройки организма, его взросления;
Профессиональные занятия спортом. У многих спортсменов настолько хорошо прокачана сердечная мышца, а само оно имеет увеличенный объём, что создаются предпосылки для развития так называемого «синдрома атлетического сердца», при котором частота пульса не превышает 50-ти уд./мин
Стоит сказать, что подобное явление не очень полезно для здоровья из-за кислородного голодания мозга, а также высокого риска опухолей сердца злокачественной природы и инфарктов.
Кардиологические
Причины низкого давления и низкого пульса могут крыться в слабости такого жизненно важного органа, как сердце. Они возникают при следующих заболеваниях:
Снижение местного кровоснабжения — ишемия;
Ишемический некроз тканей миокарда из-за дефицита кровоснабжения — инфаркт миокарда;
Синдром сердечной недостаточности вследствие декомпенсированного нарушения функции миокарда;
Первичное поражение сердечной мышцы невоспалительной природы вследствие дистрофических и склеротических процессов в сердечных клетках — кардиомиопатия;
Воспалительные процессы сердечной мышечной оболочки инфекционного, аллергического или ревматического характера — миокардит;
Врождённые и приобретённые пороки сердца вследствие анатомических особенностей, формирования рубцов, сбоев насосной функции.
Токсикологические
Низкое давление и низкий пульс могут развиться вследствие взаимодействия с токсическими веществами при:
Острой интоксикации ядами на производстве, потреблении пищи, содержащей их, лучевой терапии;
Самолечении с приёмом фармакологических препаратов, не назначенных врачом;
Дефицит или переизбыток в организме калия, натрия, магния из-за приёма витаминных комплексов, не подходящих в том или ином случае;
Соблюдении диет, не включающих в себя важные для организма углеводы, белки, витамины;
Злоупотребление алкогольными напитками, табакокурение, потребление наркотиками.
Сопутствующие патологические состояния
Комплекс функциональных расстройств вследствие сбоев регуляции сосудистого тонуса ВНС — вегетососудистая дистония;
Сбои в работе эндокринной системы — заболевания ЩЖ, надпочечников, сахарный диабет;
Снижение уровня эритроцитов и гемоглобина в крови — малокровие;
Болезни органов дыхания, характеризующиеся сужением трахеи вследствие воспалительных процессов;
Тяжёлые заболевания инфекционной этиологии, характеризующиеся блокировкой рецепторов, контролирующих работу аорты, и клапанов;
Отёки, кровоизлияния, новообразования добро- и злокачественной этиологии в полости черепа.
Низкий пульс у пожилых связан с возрастными изменениями организма. Нередко он развивается из-за сопутствующих болезней или естественного замедления обменных процессов организма.
Опухолевые образования
Шишки в паховой области и на половых губах могут стать признаком опухолевого процесса в организме. К счастью, новообразования половых органов чаще бывают доброкачественными.
Фиброма – новообразование доброкачественной этиологии, которое локализуется в соединительной ткани, реже – в фасции параметральной клетчатки. Как правило, располагается на больших половых губах. Лечение опухоли исключительно хирургические. Наши доктора эффективно излечивают данное заболевание, гарантируя дальнейший благоприятный прогноз.
Фибромиома – опухоль, которая не влечет за собой деструкцию тканей и метастазирование (также доброкачественная). Образуется из мышечных волокон, проявляется в виде шишки на больших половых губах. Иссечение хирургическим путем обязательно.
Липома – более тяжелая опухоль, не имеющая злокачественной этиологии. Образуется из жировой ткани и располагается поблизости от вульвы. Представляет собой узелок или несколько разросшихся новообразований мелкого размера. Располагается на плотной устойчивой ножке. Размеры узелкового образования обычно малы, однако имеют тенденцию к росту. Такая опухоль всегда доступна при традиционном осмотре без дополнительных диагностических манипуляций. Вы также можете обнаружить липому при ощупывании половых органов или подмывании. Если заболевание не лечить, возможны различные осложнения: кровоизлияние, инфекционный процесс, отек и даже некроз ткани. Наши хирурги производят иссечение липомы и назначают дальнейшую поддерживающую терапию.
Гидраденома – редкий тип опухолевых новообразований в области половых органов. Развивается из-за активной деятельности потовых желез и некоторых других отклонений. В случае этого заболевания, на половых губах образуются затвердения в виде узелков, иногда они локализуются по всей площади органа или являются одиночными. Гидраденому необходимо своевременно лечить, в противном случае, она может эволюционировать в злокачественную опухоль.
Онкология. (Рак или саркома влагалища, онкологическая опухоль вульвы). Проявляется в виде узлов и плотных бугорков в области половых органов. Если доброкачественные опухоли практически не вызывают дополнительных симптомов, онкология всегда сопровождается обильным отделением гноя или слизи с резким запахом, кровотечениями, диффузными инфильтратами. К сожалению, в этом случае никто не может дать однозначного благоприятного прогноза, даже при своевременно начатом лечении.
Методы исследования проблемы в крови
Если человек был направлен на дополнительные исследования, после посещения педиатра, он может предварительно ознакомиться с методами и способами, которые используются персоналов во время взятия крови. Многие лабораторные учреждения проводят забор крови через вену, в независимости от типа анализа, за исключением показателей на сахар. Это осуществляется при помощи вакуумной системы, так как игла, что вводится в вену сразу соеденена со стерильной пробиркой, в которую попадает кровь. Такой метода характеризуется рядом преимуществ:
- Скорость проведения забора материала.
- Перед началом процедуры проводиться маркировка, подписание пробирок.
- Кровь сразу попадает в нужное пространство, без дополнительных переливаний.
- Персонал не контактирует с биоматериалом, что повышает уровень его чистоты.
- Такой способ введения инструмента отличается минимальными дискомфортными ощущениями.
Если же говорить о способе, когда забор осуществляется при помощи обычного шприца, то он давно устарел, так как имеет ряд важных недостатков: возможное свертывание крови, длительность данного процесса, а также то, что кровь входит в контакт с окружающей средой. Однако некоторые лаборатории предпочитают приводить анализ, взяв кровь из пальца. Такой метода часто используется в детских заведениях, так как рука у ребенка может быть не до конца приспособленной для подобного метода, кроме того дети не так пугаются и их показатели не ухудшаются от резкого стресса.
Нормативные значения показателей
В медицинской сфере нет точного показателя, какая норма лимфоцитов, это зависит от самого пациента: его пола, возраста, способа жизни. К примеру, у детей наблюдается высокое количество элементов, которые могут снизиться в период его взросления. Также больше лимфоцитов наблюдается у женщин, в независимости от их возраста. Такая особенность вызвана больше активностью организма, его постоянной перестройкой, а также деятельностью лимфатической системы.
Повышенные лимфоциты
Зачастую повышены лимфоциты в крови появляются из-за появления различных вирусных инфекций в организме человека. Среди них можно отметить такие моменты: коклюш, сифилис или туберкулез. Также к высоким может приводить и другие болезни, например малярия. Помимо проблем, что связаны с подобными проблемами, высокий уровень элементов может появиться при обнаружении в организме таких факторов, как:
- Аутоиммунные виды заболеваний.
- Появление проблем с органами дыхания.
- Сильные стрессовые ситуации, в которых был пациент.
- Увеличение некоторых внутренних органов: почек: печени, поджелудочной.
- Развитие злокачественных опухолей или предопухолевые процессы в организме.
- Гиперчувствительность на определенные продукты, препараты или компоненты.
- Нарушение работы органов эндокринной системы, например увеличение щитовитки.
Однако важно помнить, что проблема не всегда появляется через определенные, ярко выраженные симптомы. Они могут меняться в зависимости от организма человека или наоборот могут быть скрытыми и незаметными
Чтобы убрать повышение лимфоцитов, необходимо вылечить появившееся заболевание, после этого уровень компонентов в крови будет восстановлен.
Пониженные лимфоциты
Когда лимфоциты понижены, врачи ставят диагноз лимфопения, которая может характеризоваться уменьшением некоторых органов, а так же ухудшением состояния иммунной системы, когда организм перестает вырабатывать нужное количество определенных компонентов. Такая проблема может появиться из-за таких факторов:
- СПИД или ВИЧ инфекции.
- Появление опухолей в лимфатических тканях.
- Если у человека произошло облучение радиацией.
- Патологические проблемы, заболевания костного мозга.
- После того, как человек долго принимал определенные препараты.
- Долгие инфекционные заболевания, которые очень сложно протекают.
Как и в предыдущем варианте, исправить ситуацию можно пройдя нужный курс лечения, который поможет избавиться от очага появления проблемы. Стоит знать и то, что понижение лейкоцитов может возникнуть у беременных женщин из-за ухудшения иммуннитета. Принимать определенные меры в данной ситуации не нужно, следует только повысить уровень наблюдения за состоянием девушки и развитием плода. А вот если изменение показателей произошло очень резко, тогда нужно пройти дополнительное обследование.
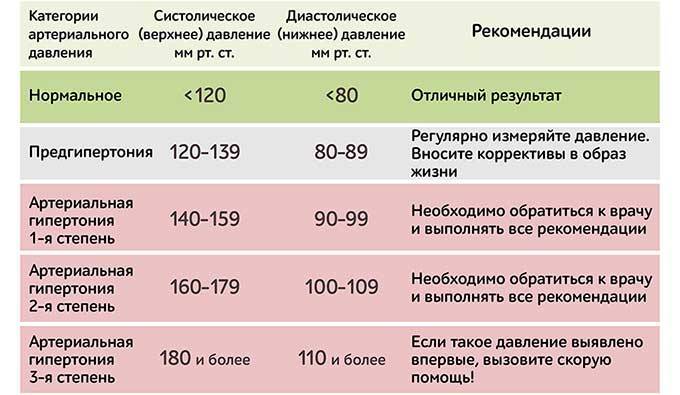
Чем опасно высокое давление для беременной женщины
Высокое давление может привести к тяжёлым последствиям для организма мамы и малыша. В первую очередь на повышенное давление реагируют сердце и сосуды, артериальная гипертония препятствует полноценному кровоснабжению плаценты (преэклампсия), в результате чего могут возникать нарушения в развитии плода. Ребёнок может родиться с целым “букетом” заболеваний.
Женщина при этом может чувствовать непроходящие головные боли и боли в животе, тошноту и рвотные позывы, у неё может упасть зрение, могут появиться проблемы с дыханием, резко увеличиться вес
Иногда преэклампсия может протекать бессимптомно, но последствия будут такими же серьёзными, поэтому важно не доверять исключительно собственным чувствам и ощущениям, а контролировать давление и делать анализы крови и мочи, чтобы вовремя обратиться за дородовой помощью
Преэклампсия в ряде случаев может сопровождаться дополнительными осложнениями. Самым страшным из них является эклампсия, которая нарушает кровообращение мозга у женщины. Эклампсия может стать причиной внезапного сильного припадка, который сопровождается судорогами и может закончиться комой и выкидышем, а иногда и смертью матери.
Как быстро повысить пульс?
Если редкий пульс не является симптомом сердечных заболеваний и появляется по физиологическим причинам, можно ускорить его и устранить неприятную симптоматику, воспользовавшись простыми средствами, имеющимися практически в каждом доме
Перед тем, как приступить к мероприятиям, важно принять во внимание обстоятельства, при которых пульс снизился
| Инициирующий фактор | Как и чем проявлен? |
|---|---|
Стрессы, потрясения, расстройства на нервной почве | При снижении ЧСС до сорока ударов в минуту и ниже можно принять седативные средства:
|
Понижение давления и пульса | Оптимальный вариант — приём отваров на:
|
Повышение давления и снижение пульса | Наилучшим решением станет:
|
Беременность |
|
Если человек достаточно вынослив и здоров, хорошим вариантом станут физические нагрузки (начиная с бега, прыжков и приседаний и заканчивая кардиоупражнениями).
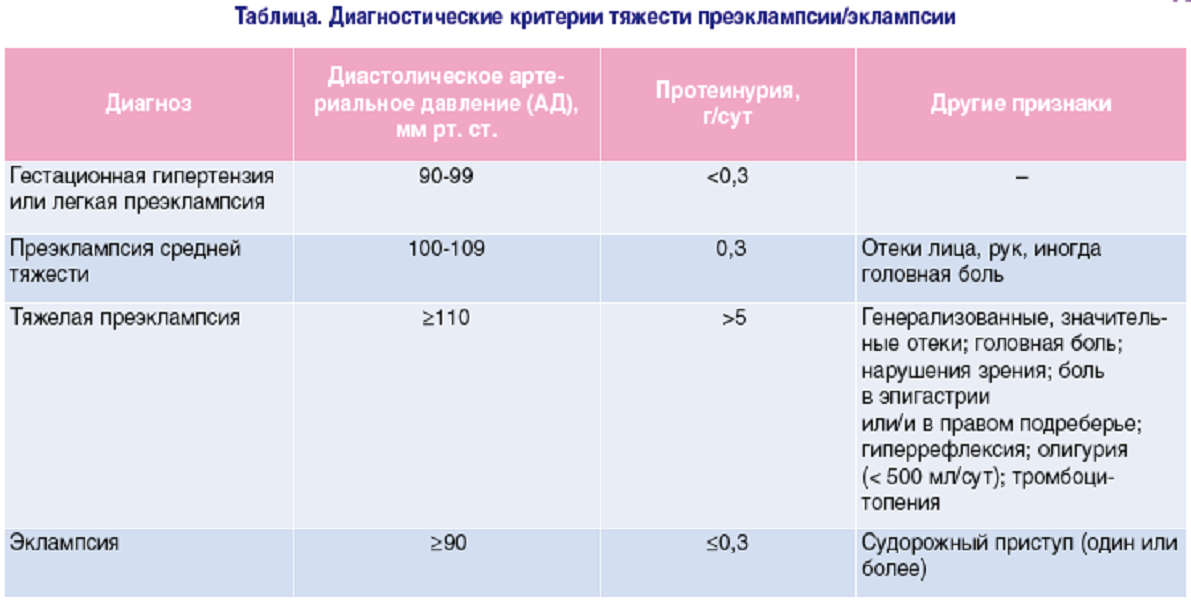
Диагностика преэклампсии
У вас есть преэклампсия, если у вас высокое кровяное давление и хотя бы один из следующих признаков:
Слишком много белка в моче
Недостаточно тромбоцитов в крови
Высокий уровень химических веществ, связанных с почками, в крови
Высокий уровень химических веществ, связанных с печенью, в крови
Жидкость в легких
Появившаяся головная боль, которая не проходит после приема лекарств
Чтобы подтвердить диагноз, врач может назначить вам анализы, в том числе:
Анализы крови для проверки тромбоцитов и поиска химических веществ в почках или печени.
Анализы мочи для измерения белков
УЗИ, нестрессовые тесты или биофизические профили, чтобы увидеть, как растет ваш ребенок
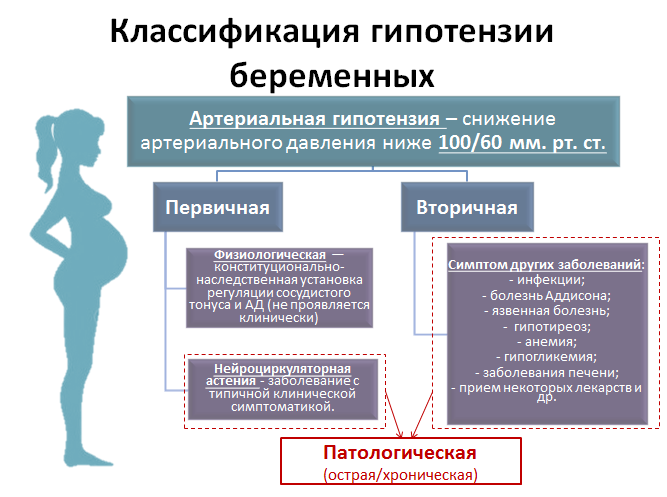
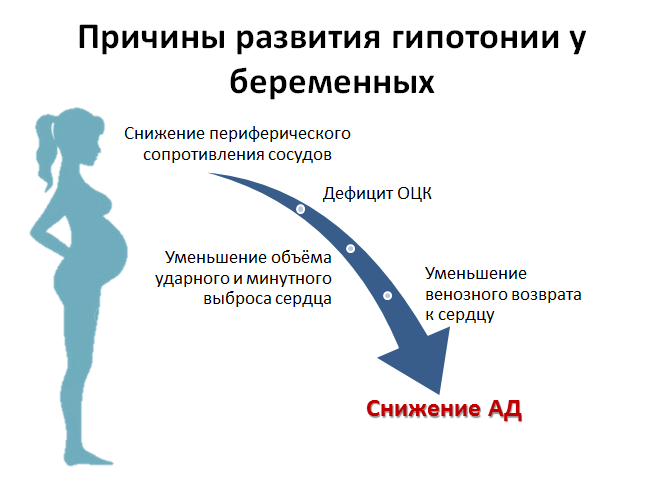
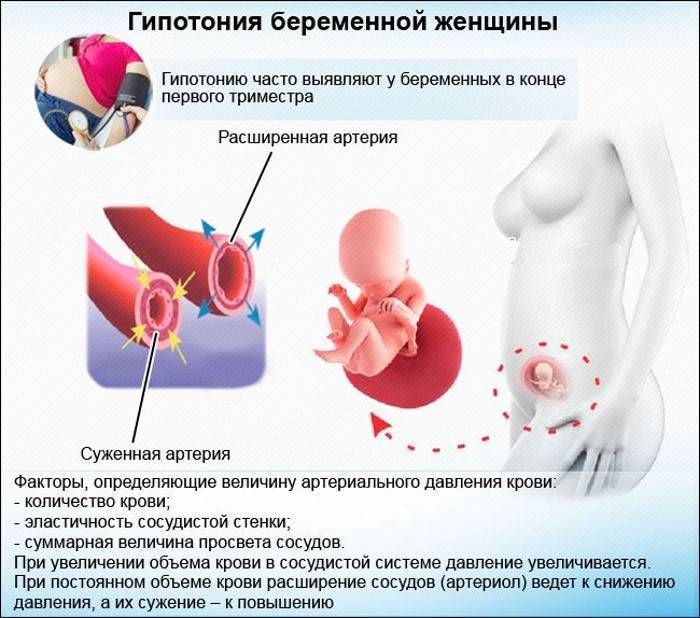
Причины гипотензиии во время беременности
Одной из наиболее распространенных причин низкого давления при беременности считаются гормональные изменения, в связи с зарождением новой жизни. Ваш организм находится в своеобразном стрессе, идут сильнейшие изменения внутри всего тела.
Дополнительными факторами, влияющими на возникновение низкого давления при беременности, являются:
- эмоциональные перенапряжения, стресс;
- несоблюдение режима дня и питания;
- недосыпание;
- несбалансированный питьевой режим.
Помимо исключительно физиологических причин, на проявление низких показателей может влиять и общее состояние вашего здоровья.
Пониженное давление при беременности — зачастую лишь следствие сбоя в функционировании организма или является следствием болезни. К подобным проблемам относятся:
- патологии эндокринной или сердечно-сосудистой систем;
- нарушения функций ЖКТ;
- заболевания почек, надпочечников;
- инфекционные заболевания.
К сведению! Гипотония может стать результатом длительного пребывания на солнце или в душном помещении, перемены погодных условий или долгого стояния на ногах.
Народные рецепты
Многие женщины спрашивают у врача, как поднять давление при беременности. Рекомендуют принимать сбор лекарственных растений:
- травы чистотела;
- листьев березы повислой;
- плодов шиповника;
- цветков ромашки аптечной;
- липового цвета.
Сбор благотворно влияет на сосуды, нормализует давление, улучшает мозговое кровообращение. При бессоннице рекомендуют пить тыквенный сок по 1 стакану во время ужина.
Плоды боярышника кроваво-красного обладают замечательным свойством: снижают высокое давление и повышают низкое. Для приготовления лекарства 1 ст. л. сухих плодов заливают 250 мл кипятка, настаивают в духовке и процеживают. Курс приема: 2 ст. л. 3-4 раза в сутки за 30 минут до еды.
В лечении заболевания беременные отдают предпочтение адаптогенам:
- жидкому экстракту левзеи сафроловидной;
- препаратам элеутерококка и аралии манжурской.
Женщины не только пьют рекомендованные врачом препараты, но и принимают тонизирующие ванны с отварами растений:
- травы татарника колючего;
- сосновой хвои;
- листьев плюща.
Как повысить давление у беременной женщины, если она страдает вегетативно-сосудистой дистонией, расскажет лечащий врач. Он порекомендует терапию адаптогенами, которые нужно принимать для восстановления сил и укрепления нервной системы.
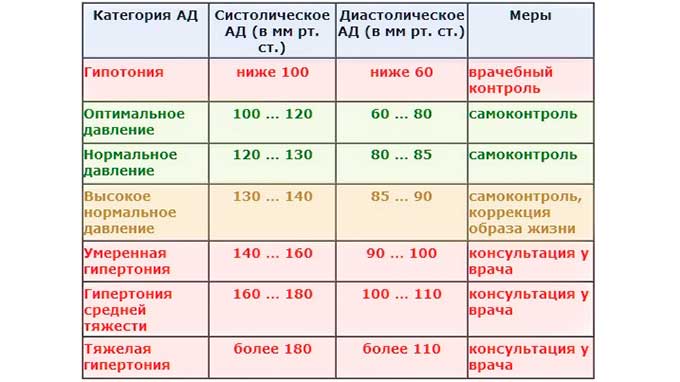
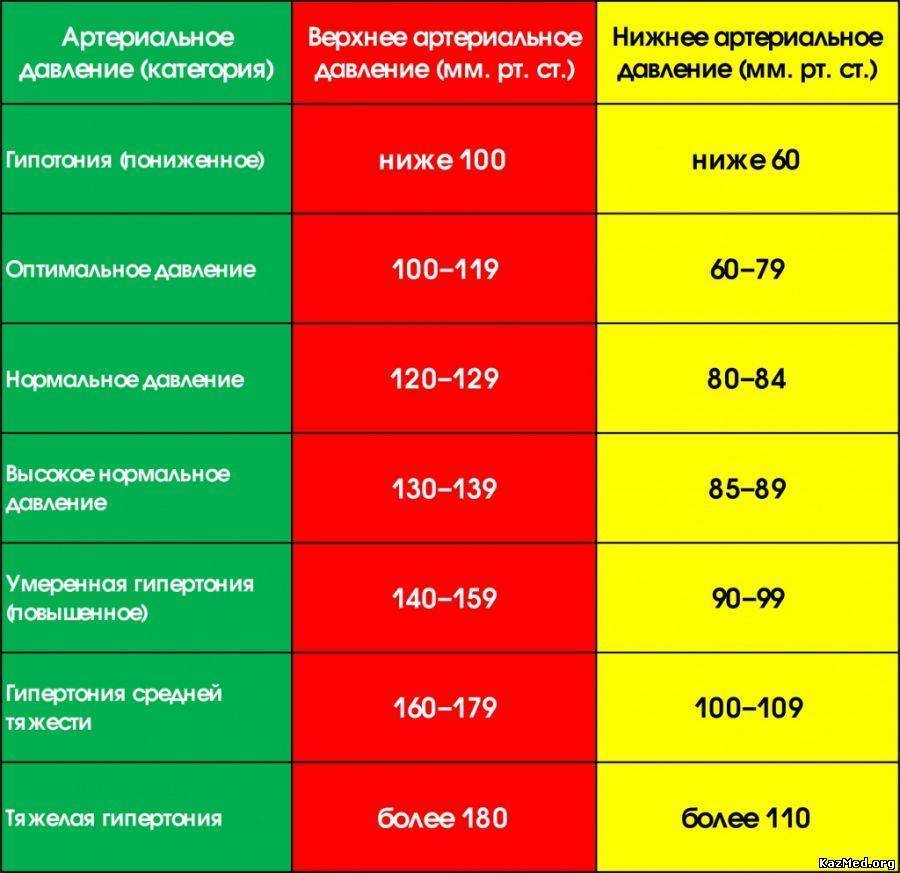
Признаки высокого давления
Надежнее всего контролировать давление путём его регулярных замеров, но иногда давление может подскочить неожиданно, а тонометра может не оказаться под рукой. Насторожить могут и косвенные симптомы высокого давления, а особенно их сочетания:
- головокружение и головная боль;
- шум в ушах;
- “мушки” перед глазами;
- тошнота и рвота;
- сильная отёчность;
- появление красных пятен на коже после лёгкой физической нагрузки или стресса.
При появлении этих симптомов, необходимо измерить давление и, по возможности, отдохнуть. В период беременности состояние женщины не стабильно, но игнорировать симптомы повышенного давления или другие нетипичные симптомы тоже опасно. Лучше обратиться за консультацией к врачу и не пропускать плановые посещения врача.
Чем опасно понижение давления при беременности
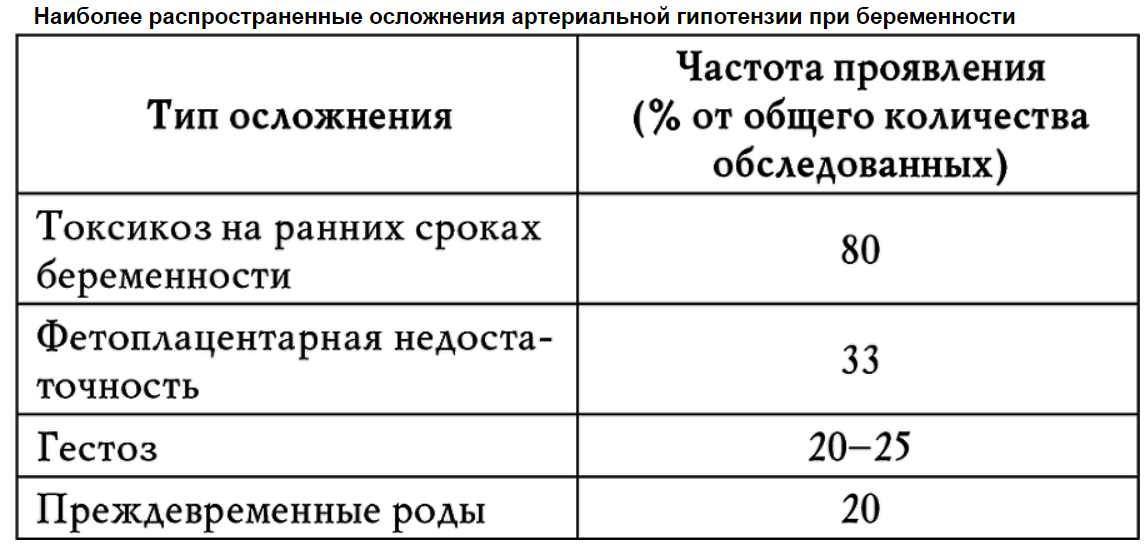
Помимо плохого самочувствия гипотония опасна тем, что ухудшается циркуляция крови, и кислорода не хватает ни ребенку, ни жизненно важным органам самой женщины – мозгу, сердцу. Есть прямая взаимосвязь между нарушениями кровоснабжения матки и различными нарушениями в развитии ребенка, а также осложнениями во время родов.
Когда в плаценте – главном органе, благодаря которому ребенок получает кислород и питательные вещества – нарушается кровообращение, может возникнуть плацентарная недостаточность. Плод, недополучающий то, что необходимо ему для нормального роста и развития, начинает задыхаться и голодать.
Худший вариант развития событий при таком состоянии – это выкидыш на поздних сроках беременности. Если гипотонию не лечить, к концу беременности она может привести к гестозу – тяжелому осложнению, заключающемуся в расстройстве функций органов и систем организма будущей матери.
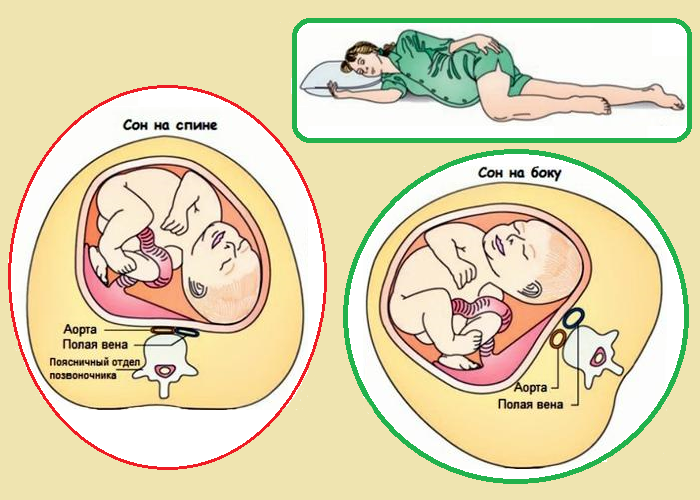
Кроме того, снижение давления при беременности может вызвать коллапс, губительный для ребенка. Еще одна опасность – малыш может погибнуть от удара, если у мамы начнется сильный приступ головокружения и она упадет.
Нередко давление у беременной женщины падает ночью. Особенно часто это происходит тогда, когда она спит на спине – плод своим весом давит на полую вену, отчего кровоснабжение сердца ухудшается.
Диета для профилактики
Рациональное и сбалансированное питание помогает не только забеременеть, но и поддерживать в норме самочувствие будущей матери, снизить вероятность появления артериальной гипотензии.
Что делать при низком давлении при беременности, если болезнь уже проявила себя, можно узнать, проведя коррекцию рациона. Его основа — слегка видоизмененная диета №11.
С помощью диеты повышаются защитные силы организма, улучшается аппетит, нормализуются биохимические показатели крови. Беременной можно есть следующие продукты:
- хлеб;
- овощные салаты, заправленные растительным маслом;
- супы;
- мясо;
- рыбу;
- любые крупы;
- молоко и кисломолочные продукты;
- свежие овощи и фрукты;
- компот;
- соки;
- зеленый и черный чай.
Нередко женщины спрашивают, зачем включать в рацион соленые продукты. Натрий увеличивает объем циркулирующей крови, задерживает воду в организме, повышает артериальное давление. Для перекусов используют изюм, орехи, курагу, чернослив. Жареные блюда не исключают из рациона, ужин может быть плотным, за 3 часа до сна.
Диагностика
Лечение судорог производится разными врачами в зависимости от диагностируемого заболевания. Проводит диагностику невролог. Она может включать в себя следующие этапы:
- Словесный опрос пациента. На данном этапе происходит сбор анамнеза. Врач спрашивает клиента о симптомах, периодичности судорог, времени их возникновения. Дополнительно он задаёт вопросы о наличии хронических заболеваний.
- Обследование ног. Врач осматривает нижние конечности пациента и делает заключение о произошедших изменениях в мышцах, внимательно просматривает вены, оценивает состояние ступней и отёки. Отдельным этапом осмотра становится проверка на сохранение рефлексов.
- Сдача анализов. Общий анализ крови и мочи, а также показатели биохимического анализа помогут сделать вывод о причинах возникновения судорог. Дополнительно сдаётся анализ на наличие в организме витаминов, а также оценивается уровень гормонов. Если есть подозрение на отравление или передозировку препаратом, то проводится специальный тест, помогающий подтвердить или опровергнуть диагноз.
- УЗИ. Ультразвуковое исследование внутренних органов и сосудов нижних конечностей поможет оценить состояние организма и выявить причину нарушений. Если у пациента диагностировано плоскостопие, то ему будет выдано направление на рентген. В первую очередь, проводится ультразвуковое исследование брюшной полости и щитовидной железы.
Лечение и профилактика

Лечение артериальной гипотензии начинается с постановки корректного диагноза. Не достаточно только жалоб пациента – врач должен назначить комплексную диагностику. Терапевт или врач – кардиолог могут направить на такие виды исследований:
- проверка биохимических показателей крови;
- анализ на измерение уровня катехоламинов в моче;
- общий анализ мочи;
- ультразвуковое исследование сердца;
- ЭКГ;
- утановка холтера для суточного мониторирования.
Физиологическая артериальная гипотензия не требует коррекции, если ее симптомы не ухудшают качество жизни пациента. Хроническая первичная либо вторичная гипотония требует длительного комплексного лечения – сочетание медикаментозной и немедикаментозной терапии.
Общие врачебные рекомендации
Лечение гипотонии начинается с пересмотра привычного ритма жизни. Пациенту требуется нормализовать график отдыха, отказаться от ночного бодрствования. Помещение для сна и работы нужно регулярно проветривать. Вместо интенсивных спортивных тренировок выполнять ежедневную утреннюю зарядку.
Что полезно при гипотонии:
- ходьба, непродолжительные пробежки;
- плавание;
- йога;
- дыхательные практики.
Второй важный шаг – это коррекция питания. Нужно исключить из рационы кофе, крепкий черный чай. Поступление соли также должно быть дозированным. Она хоть и поднимает уровень АД, но может усугубить течение хронических заболеваний. Важная рекомендация – это прием достаточного количества воды. Обезвоживание всегда ведет к мышечной и сосудистой слабости.
Медикаментозное лечение
В зависимости от возраста и типа гипотонии, пациенту могут быть назначены разные виды лекарственных препаратов:
- адаптогены;
- дыхательные аналептики;
- альфа – , бета – адреномиметики;
- нейрометаболические стимуляторы;
- биодобавки, витаминные и минеральные комплексы;
- холинолитики.
Определить препараты, их дозировки и длительность приема должен только лечащий врач.
Физиотерапевтические процедуры
Физиотерапия – это эффективное немедикаментозное лечение. В случае с гипотонией физиотерапевтические процедуры направлены на стимуляцию кровообращения, улучшение дыхательных функций, обогащение тканей кислородом. Врач может рекомендовать курс лечебного массажа, электрофорез, кислородные коктейли и ванны, микроволновую терапию для надпочечников (если причиной артериальной гипотонии является длительное истощение и хронический стресс).
Народные методы
Нетрадиционная медицина не может быть основным методом лечения. Но фитотерапия является хорошим дополнительным способом коррекции состояния в комплексной терапии. При гипотонии показан прием продуктов пчеловодства, если причиной гипотонии является хроническая анемия. Это такие природные адаптогены, как маточное молочко, перга, пыльца. Можно употреблять фиточаи и травяные ванны для временного повышения давления.
Профилактика артериальной гипотензии
Чтобы избежать развития хронического снижения артериального давления, врачи рекомендуют придерживаться простых правил:
- четко соблюдать режим дня;
- в течение суток спать не менее 8 часов;
- проводить ежедневные пешие прогулки;
- выполнять контрастный душ;
- практиковать закаливание через баню;
- полноценное сезонное питание;
- отказ от вредных привычек.