Что делать если потеет под грудью: профилактика неприятности
Чтобы предупредить появление опрелостей под молочными железами в жаркое время нужно соблюдать ряд простых правил:
- Носить удобное «дышащее» белье без жестких элементов.
- Использовать детские присыпки при обильном потении.
- Принимать душ 2 раза в день.
- Тщательно вытирать складки под грудью после купания.
- Не менять часто косметические средства.
- Менять белье после обильного потоотделения.
Эти простые советы помогут сделать маловероятными даже опрелости под грудями у пожилых женщин. Если заболевание всё же возникло и прогрессирует, то стоит немедленно обратиться к врачу.
Классификация
Различают:
- Первичный пеленочный дерматит.
- Вторичный.
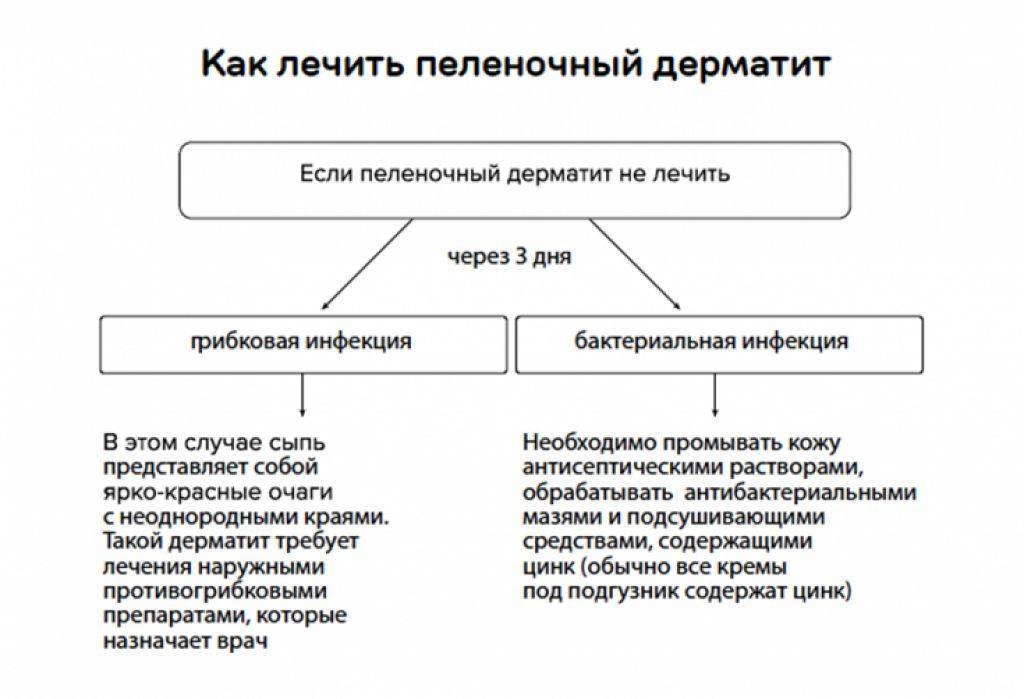
Первичный бывает осложненным и неосложненным. Неосложненный — следствие неправильного ухода, особенностей кожи или обменных процессов (например, аммиачное раздражение). Если рассматривать осложненную форму, то она развивается при наслоении грибковой, бактериальной и вирусной инфекции. Вторичный пеленочный дерматит отмечается при аллергических заболеваниях кожи.
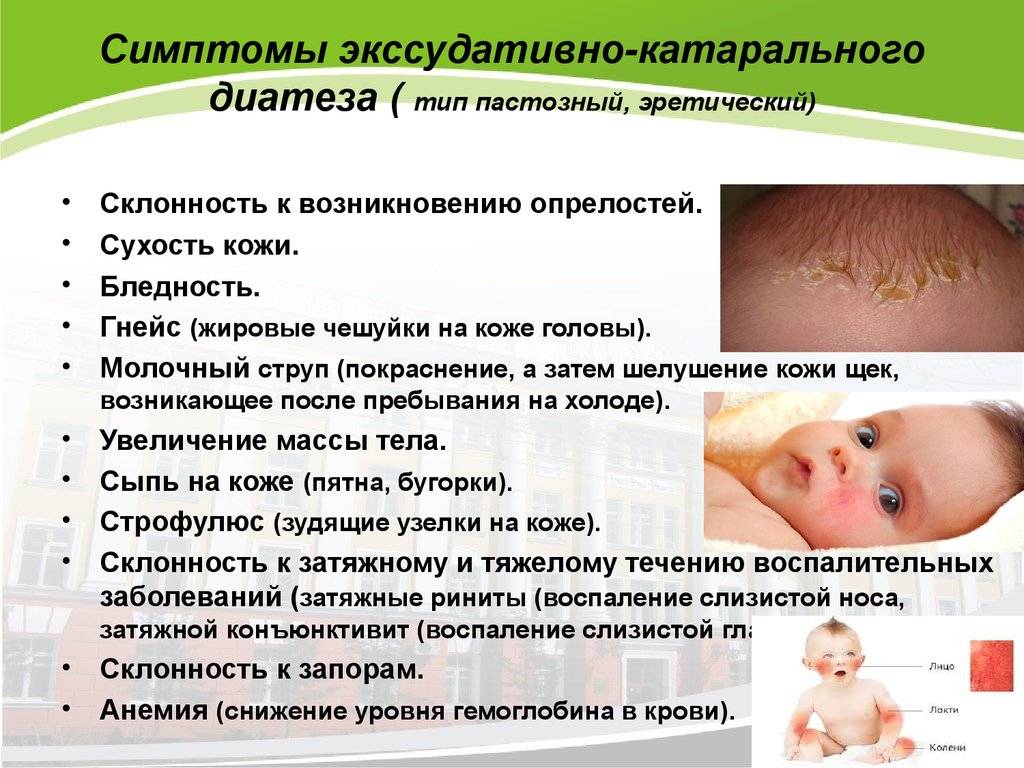
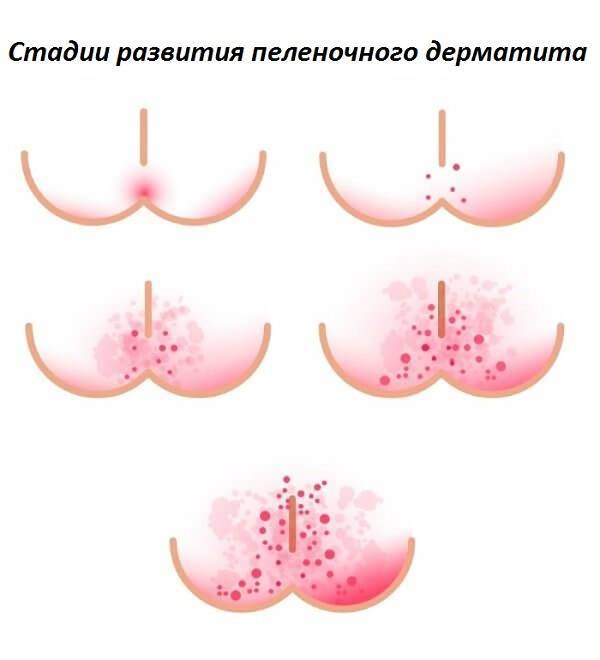
Степени тяжести опрелостей (они развиваются последовательно):
- Легкая степень проявляется гиперемией (эритематозная опрелость) на ягодицах, области поясницы, гениталий, живота. Эритематозная опрелость связана с усиленным потоотделением и действием раздражающих факторов на кожу. При отсутствии лечения воспаление прогрессирует.
- При средней степени появляются микротрещины, эрозии, мелкие гнойники (пустулы), происходит инфицирование стрептококком или грибком кандида. Дрожжевая опрелость имеет блестящую ярко вишневую поверхность и пузырьковую сыпь по периферии.
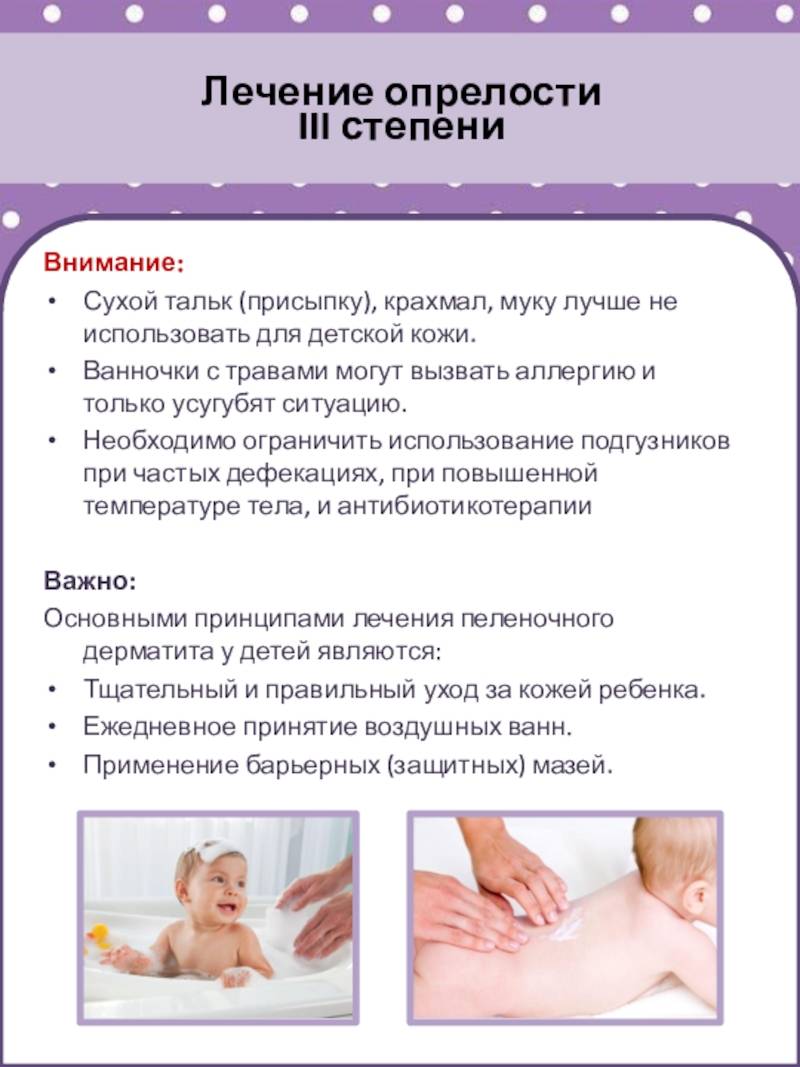
- Если имеет место тяжелая степень (сильная опрелость), то это всегда процесс, осложненный инфекцией. Возникают глубокие эрозии, язвы и распространенные инфильтраты, а эпидермис отслаивается по периферии с крупнофестончатыми очертаниями. В глубине складок — некровоточащие трещины. Для стрептококковой опрелости характерно интенсивное мокнутие и появление сплошной эрозии. Вторичный воспалительный процесс протекает с интоксикацией, повышением температуры. Крайним проявлением тяжелого течения является микробная экзема.
Опрелость в паху у мужчин встречается также часто, как и опрелости в паху у женщин. Высокая частота появления интертриго отмечается у лиц, страдающих диабетом, вегетативным неврозом и ожирением. Способствует этому состоянию повышенная потливость и иммунодефицит. Рост микозов в жаркое время связан с высокой температурой и влажностью, ношением синтетической одежды, не пропускающей воздух и не впитывающей влагу. При этом заболевании мацерация и трещины образуются не только в паху, но и в межъягодичной складке, подмышечных впадинах и под животом.
Зачем нам вообще нужны эти капли
Побочные эффекты, о которых я рассказываю, в основном проявляются при длительном приеме и несоблюдении дозировки. А так, сосудосуживающие препараты — это ни разу не зло. Иногда они необходимы, просто люди не всегда внимательно читают инструкцию.
Вот человек заболел сезонным ОРВИ и у него заложило нос. Можно ли ему использовать сосудосуживающие капли? Можно, только не для того, чтобы дышать носом даже во время лютого насморка, а чтобы не было застоя слизи в пазухах носа. Почему застой — это плохо? Потому что копится слизь, присоединяется микробное воспаление, начинаются гнойные сопли и насморк затягивается. Это в лучшем случае.
Есть такое выражение: «Если насморк лечить, то он длится семь дней, а если не лечить, то неделю». К сожалению, оно не соответствует действительности. Я прошу своих пациентов во время острого насморка обязательно пользоваться сосудосуживающими. Это не только улучшит общее состояние организма, но и станет профилактикой отитов и гайморита
Важно, чтобы был отток слизи, чтобы сопли выделялись и были прозрачными. Если действительно хорошо лечить насморк, то он длится как раз неделю.
Профилактика простуды у грудничков: простые правила
Правил профилактики ОРВИ необходимо придерживаться всей семье, ведь при совместном проживании окружающие малыша взрослые и старшие дети могут заразить его.
Придерживайтесь следующих рекомендаций:
- тщательно мойте руки, вернувшись домой;
- во время эпидемий гриппа носите маску в общественных местах;
- укрепляйте иммунитет ребенка с помощью ежедневного закаливания;
- ограничьте посещение гостей во время эпидемий;
- следите за правильным питанием малыша по его возрасту.
Упомянутый выше ВИФЕРОН Гель также может использоваться для профилактики ОРВИ и гриппа с первых дней жизни ребенка. Для этого достаточно наносить его на слизистую оболочку носа два раза в день.
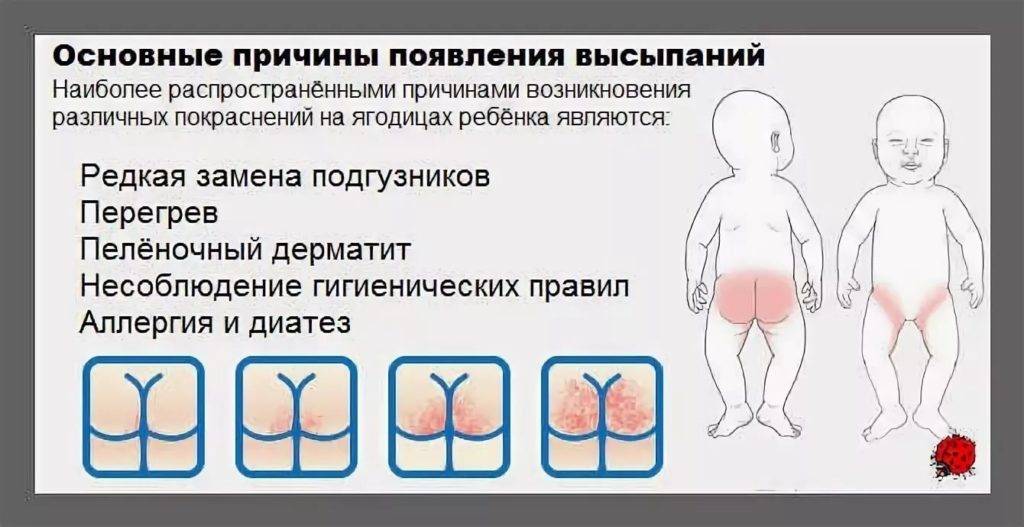
Какими бывают опрелости?
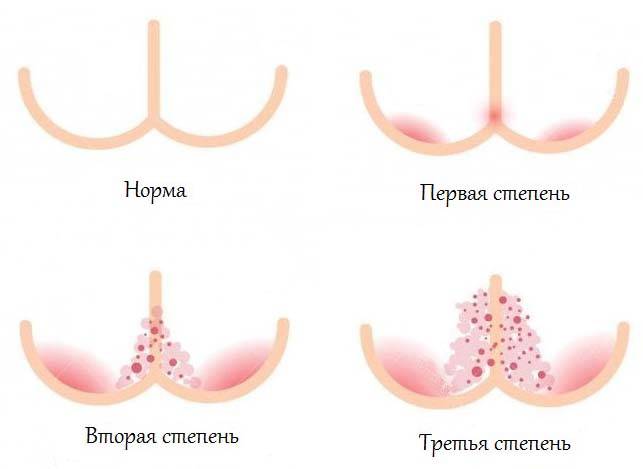
Педиатры совместно с дерматологами условно выделяют три степени опрелостей.
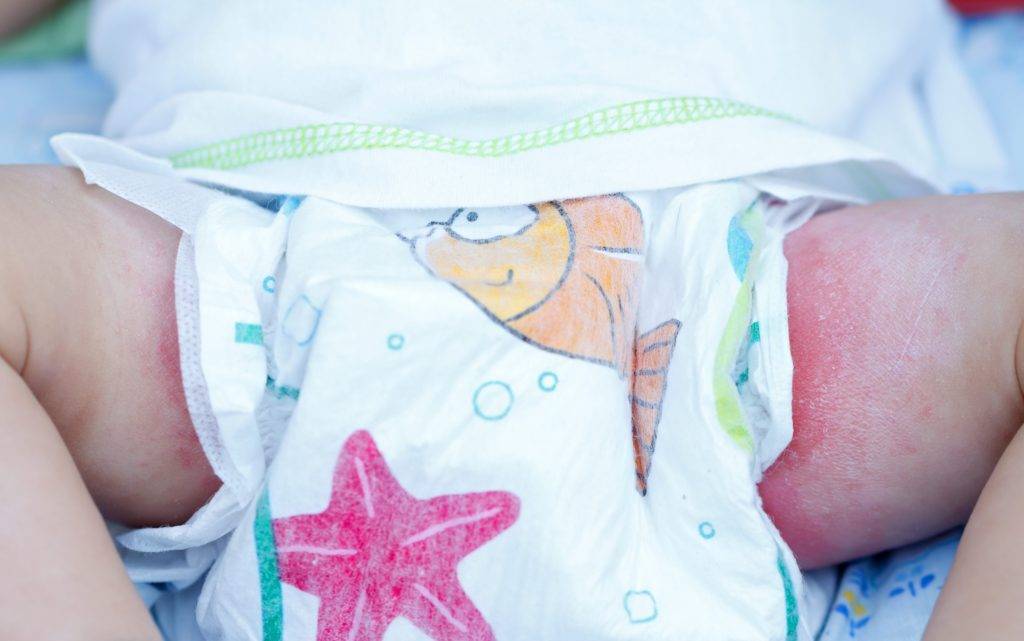
- Первая степень — покраснение кожи. Самое начало, «звоночек» о том, что кожа малыша подвергается избыточному трению при неправильном уходе.
- Вторая степень. Краснота становится более яркой, появляются трещинки и мокнутье.
- Далее, если мама не окажет никакой помощи малышу, наступает третья степень – стадия выраженных трещин кожного покрова, присоединения бактериальной инфекции (появление гнойничков), грибковой инфекции. При этой степени будет возникать боль, зуд. Ребенок будет резко беспокоен, не сможет спать, может даже отказываться от еды.
Виды опрелостей:
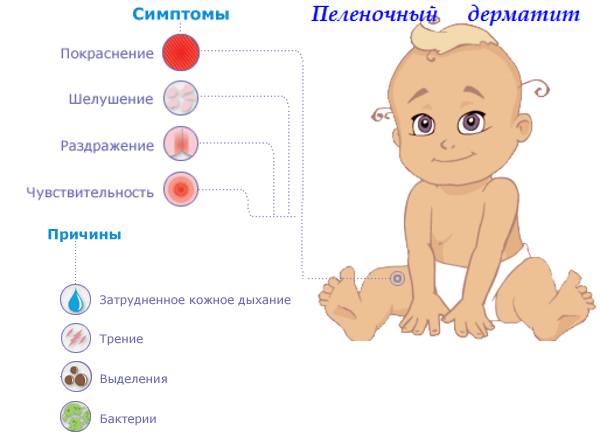
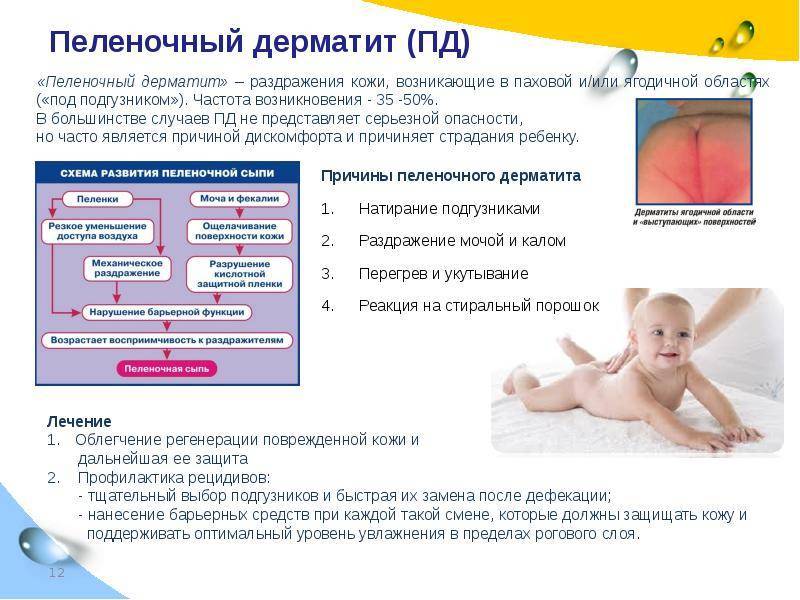
- пеленочный, или контактный, дерматит;
- импетиго;
- экзема и другие виды аллергических реакций.
Контактный дерматит
Судя по названию, этот вид опрелости связан с появлением высыпаний, корочек на коже при контакте с пеленками, одеждой. Чаще всего он может вызываться некачественным материалом, из которого сшиты детские вещи.
Используйте для стирки пеленок и детских распашонок только детские порошки. Самая распространенная марка — «Ушастый нянь» — обладает доказанным гипоаллергенным свойством.
Импетиго у новорожденных
Импетиго – это заболевание инфекционной этиологии, прежде всего обусловленное плохой гигиеной. Может поражать любую возрастную категорию. Инфекция – это бактерии, стафилококк или стрептококк. Маленький кроха может заразиться в роддоме от персонала, либо от родственника.
В некоторых литературных источниках описано, что пузыри при импетиго могут дорастать до размера черешни, но такого не наблюдалось, так как в силу своей тонкостенности они быстро лопаются.
Симптоматика появляется в первые дни жизни. На кожном покрове возникают пузырьки, наполненные жидкостью. Затем они лопаются и оставляют за собой эрозию, которая благополучно излечивается, не оставляя рубцов или язв.
При обнаружении у новорожденных импетиго в роддоме его необходимо изолировать до выявления очага инфекции (больного или носителя).
Любимое местечко импетиго — паховая область. Но может встречаться и в других естественных складочках крохи.
Лечение импетиго
- Госпитализация мамы и новорожденного в больницу (инфекционное отделение).
- Избегать попадания влаги на пораженные участки кожи.
- У ребенка должны быть только свои чистые, проглаженные пеленки.
- Стараться избегать лишних контактов с ребенком. Маме, чтобы не заразиться, следует надевать перчатки.
Нельзя самостоятельно выдавливать пузырьки. Это чревато усугублением состояния, вплоть до возникновения септического шока.
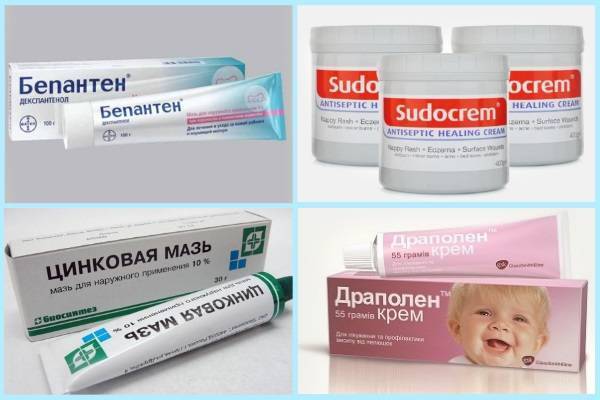
Обрабатывать пузырьки надо антисептическим средством (анилиновые красители, мази на цинковой основе). Вся задача лечения импетиго сводится к тому, чтобы пузырьки максимально быстро высыхали и исчезали.
Применение антибактериальной терапии внутрь возможно только по решению врача при ухудшении самочувствия ребенка, плохих показателях анализов крови.
Диета
Обращайтесь к нам!
Специалисты центра кожных заболеваний ПсорМак успешно занимаются лечением диатеза у детей на протяжении многих лет. Обращайтесь к нам за первичной консультации, наши врачи помогут вам сформировать полное понимание, как правильно лечить болезнь в острой стадии (при высыпаниях на коже). Кроме того, мы поможем составить диетический рацион питания, подскажем, какие еще меры по коррекции образа жизни ребенка следует принять для улучшения его здоровья и эффективного противодействия недугу. Запишитесь на прием по телефонам +7 (495) 150-15-14, +7 (800) 500-49-16
КАК ЗАПИСАТЬСЯ НА ПРИЕМ в Институт здоровой кожи «ПсорМак»
1. Нажмите кнопочку, которую Вы видите ниже —
2. Заполните поля в появившейся форме. Обязательно проверьте правильность номера телефона, чтобы наш специалист смог до Вас дозвониться. После заполнения нажмите на кнопочку «Отправить».
3. Дождитесь звонка нашего специалиста. Он ответит на любые Ваши вопросы и согласует дату и время Вашего визита в «ПсорМак».
Первичный прием включает:
- Визуальный осмотр, который позволит специалисту получить общее понятие о состоянии Вашей кожи и о самой патологии.
- Сбор анамнеза — выяснение сведений о развитии болезни, условиях жизни, перенесённых заболеваниях, операциях, травмах, хронических патологиях, аллергических реакциях, наследственности и др. В совокупности с общим осмотром, это позволяет достаточно точно поставить диагноз и выбрать метода лечения и/или профилактики.
Физиологические основы закаливания
В основе закаливания лежит тренировка периферических и центральных звеньев системы терморегуляции, которые контролируют процессы образования и отдачи тепла в организме.
Организм человека в процессе эволюции выработал способность приспосабливаться к изменениям погодных условий, выдерживая даже значительные перепады температур, сохраняет при этом тепловой баланс внутри тела.
При закаливании резко активизируется иммунная система, повышается физическая и умственная работоспособность, устойчивость к инфекционным, аллергическим, злокачественным заболеваниям, атеросклерозу, ожирению, диабету.
Естественные факторы внешней среды, которые используются при закаливании, – это солнце, воздух и вода.
Закаливание воздухом
Под воздействием воздушных ванн повышается тонус нервной и эндокринной систем, нормализуются функции пищеварения, улучшается работа сердечной и дыхательной систем, изменяется состав крови – увеличивается количество эритроцитов и уровень гемоглобина, следовательно усиливается насыщение клеток организма кислородом.
Чем больше разница температур тела и воздуха, тем сильнее раздражаются рецепторы кожи. Поэтому холодные воздушные ванны активизируют защитные компенсаторные терморегуляторные механизмы, тренируя скорость сосудистых реакций, которые предохраняют организм от резких перепадов внешних температур.
Теплый воздух не несет закаливающего эффекта, но зато положительно влияет на окислительно-восстановительные процессы в организме.
Закаливание солнцем
Солнечная радиация оказывает влияние на организм с помощью инфракрасного и ультрафиолетового излучения.
Под действием инфракрасных лучей в организме происходит образование добавочного тепла, в результате чего усиливается потоотделение, увеличивается испарение влаги с кожных покровов, расширяются сосуды, появляется покраснение кожи, возрастает кровоток.
Ультрафиолетовые лучи (УФ) производят мощный биологический эффект на организм: под их влиянием в коже синтезируется витамин Д, играющий важную роль в фосфорно-кальциевом обмене. УФ лучи характеризуются бактерицидным свойством, повышают сопротивляемость организма к инфекциям, оказывают тонизирующее влияние на все органы и системы.
Кожа людей, принадлежащих к различным расам, имеет разную чувствительность к солнечному облучению. Это связано с толщиной поверхностного рогового слоя и способностью кожи к синтезу меланина – пигмента, количество которого определяет различный цвет кожных покровов: от белого до черного.
Закаливание водой
Одним из показателей эффективности водных закаливающих процедур служит реакция кожи.
Выделяют три фазы реакции кожных покровов на действие холодной воды:
- I фаза – происходит спазм сосудов кожи, при сильном охлаждении изменения касаются и подкожно-жировой клетчатки.
- II фаза – идет процесс адаптации к низкой температуре воды: сосуды расширяются, кожа краснеет. Для этой фазы характерно улучшение самочувствия, прилив бодрости и энергии.
- III фаза –переохлаждение, когда заканчиваются приспособительные возможности организма, тело уже не может сохранить тепло. На этом фоне возникает сильный спазм подкожных сосудов, кожа бледнеет, обретает синюшный оттенок, появляется озноб.
При регулярном закаливании водой первая фаза становится короче, а вторая приходит быстрее. Самое главное, не допускать третьей фазы.
Правила закаливания
Регулярность
Процедуры по закаливанию должны проводиться ежедневно. Если допускать длительные перерывы, то все достигнутые результаты сойдут на нет.
Постепенность
Неподготовленный организм не должен подвергаться воздействию экстремальных факторов, например, обливанию ледяной водой или купанию в проруби. Главное условие правильного закаливания – это медленное и плавное понижение температуры воды или воздуха и постепенное увеличение продолжительности процедур.
Учет индивидуальных особенностей организма
При выборе методов закаливания следует учитывать возраст, состояние здоровья, сопутствующие заболевания.
Контроль за самочувствием (пульс, частота дыхания) до, во время и после процедуры позволит регулировать нагрузку в зависимости от состояния здоровья. Самоконтроль учитывает следующие показатели: общее самочувствие, уровень артериального давления, сон, аппетит, массу тела.
Разнообразие закаливающих средств необходимо для того, чтобы организм выработал устойчивость к разным раздражителям: вода, воздух, солнце.
Если после закаливающих процедур, появилась бессонница, вялость, повышение температуры, кашель, то тренировки временно следует прекратить и обратиться за помощью к специалисту.
Это похоже на замкнутый круг — почему возникает привычка
Печально, но факт — люди годами сидят на сосудосуживающих препаратах. Проснулись, брызнули что-то в нос и побежали дальше жить и работать. До определенного момента они даже не считают это проблемой. Но проходит время, и до человека начинает доходить: что-то идет не так.
Когда ко мне приходит пациент с жалобами на непроходящий насморк, я первым делом узнаю: пользуется ли он сосудосуживающими препаратами и если да, то как долго. И уже примерно представляю, о чем дальше пойдет речь: человек искренне считает, что он чем-то болеет, а капли или спреи якобы помогают ему с этой болезнью справиться. Только вот, к сожалению, когда действие этих препаратов заканчивается, заложенность носа возвращается.
Тут механизм следующий — сосудосуживающие препараты заставляют сжиматься мышечную оболочку мелких сосудов, которыми богата слизистая полости носа. Сосуды сжимаются, слизистая подтягивается, носовое дыхание облегчается. Но мышцы не могут без отдыха: через какое-то время они расслабляются, сосуды расширяются, а слизистая увеличивается в объеме. И воздух вновь перестает проходить через нос.
Чтобы восстановить дыхание, нам приходится снова и снова доставать спрей. Перерыв между «пшиками» становится все короче, дозировки тоже растут, в конце концов нос перестает работать нормально, а препараты перестают помогать.
Вот вам было плохо, потом стало хорошо, а потом снова плохо. И это «плохо» происходит из-за того, что несколько часов назад вы брызнули в нос сосудосуживающий препарат.
Это похоже на замкнутый круг — человек понимает, что капли не выход, но снова и снова обманывает себя. Зависимость от сосудосуживающих гораздо тяжелее любого, даже самого сильного, насморка.

Голубовский Герман Александрович
эксперт
С 2001 работает врачом оториноларингологического отделения МОНИКИ.
С 2003 – врач клиники доктора Загера.
В результате подобного «лечения» у пациента развивается стойкое патологическое состояние, которое обычно называют вазомоторным ринитом. Отечность в области нижних носовых раковин никак не проходит, доза сосудосуживающих увеличивается, а интервалы между закапываниями сокращаются. Нарушается аэродинамика носа, а это, в свою очередь, может привести к нарушению вентиляции слуховых труб, что часто провоцирует снижение слуха и тубоотит.
Скарлатина
Скарлатина – это острое инфекционное заболевание, которое вызывается β-гемолитическим стрептококком группы А и протекает с симптомами острого тонзиллита.
Источником заболевания может быть больной человек или бессимптомный носитель стрептококковой инфекции. Передача бактерии происходит преимущественно воздушно-капельным путем. Место входа инфекции – полость рта. Алиментарный путь заражения (через пищу) наблюдается при несоблюдении гигиенических норм при приготовлении продуктов. А контактно-бытовой путь передачи инфекции актуален только для маленьких детей. Одна из опасностей стрептококка – это высокая выживаемость во внешней среде, на бытовых предметах и в молочных продуктах они могут сохраняться до нескольких месяцев.
Наиболее часто скарлатиной болеют дети в возрасте от 2 до 10 лет, особенно если они пребывают в скученных коллективах. После болезни формируется стойкий иммунитет, а повторные случаи заболеваемости возможны при развитии иммунодефицита.
Скарлатина начинается с резкого повышения температуры до 39 С°, появляется головная боль, рвота. Уже в первый день заболевания появляется боль в горле, которая усиливается при глотании. Близлежащие лимфатические узлы уплотняются и становятся болезненными.
Мягкое небо при осмотре ярко-красного цвета, а на миндалинах появляется фибринозно-гнойный налет. К 4-5 дню заболевания налет на языке сменяется явлением «малиновый язык» (ярко-красный с крупными сосочками).
Сыпь на теле у ребенка появляется на 1-2 день заболевания. Это ярко-розовые пятна на фоне общей гиперемии кожи. Сыпь появляется одномоментно по всему телу, единственный участок, который не поражается ей, – это треугольник Филатова (носогубный треугольник). К 4-5 дню заболевания сыпь становится бледной, а затем начинает активно шелушиться.
У новорожденных случаи заболевания скарлатиной наблюдаются редко. Однако, при отсутствии лечения они могут осложняться стрептодермией (гнойно-воспалительным поражением кожи), пневмонией, сепсисом и менингитом. У детей старшего возраста также могут развиваться серьезные осложнения при этом состоянии:
- инфекционно-токсический шок;
- острая ревматическая лихорадка;
- кардит;
- артрит;
- хорея;
- PANDAS-синдром;
- Гломерулонефрит.
Многие из этих осложнений развиваются не сразу, а спустя несколько месяцев после выздоровления.
Диагностика скарлатины основана на данных анамнеза и лабораторных исследований. Для быстрой диагностики стрептококка и выбора подходящей антибиотикотерапии даже существует специальный тест.
Лечением скарлатины занимается детский врач-инфекционист. Терапия может проводиться как в домашних условиях, так и в стационаре. Этот выбор основывается на степени тяжести заболевания. Для борьбы со стрептококковой инфекцией используются антибиотики, а для облечения самочувствия подбирается симптоматическая терапия. Лечить скарлатину народными методами нет смысла, это лишь приведет к развитию серьезных осложнений.
В настоящее время нет прививки против скарлатины, а единственные методы профилактики – это частое мытье рук и объяснение ребенку правил личной гигиены.
Выбор мази в зависимости от стадии пролежней
Выбор мази зависит от стадии развития пролежня, наличия или отсутствия осложнений:
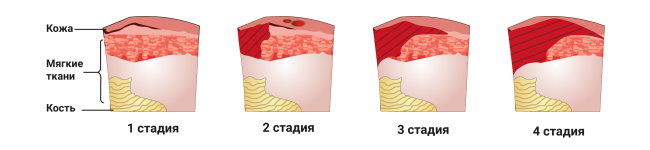
1 стадия – на этом этапе кожные покровы не нарушены, а имеется лишь покраснение кожи. С целью предотвращения дальнейшего воздействия повреждающих факторов необходимо переворачивать пациента в кровати каждые 2 часа или использовать специальные средства для уменьшения локального давления на ткани. Следует соблюдать простые гигиенические правила ухода за лежачими больными, следить за чистотой и состоянием их кожи. Можно ограничиться очищением покрасневшей кожи с использованием, например физраствора, камфорного спирта.
2 стадия – целями этого этапа контроля за пролежнем являются заживление поверхностной раны и профилактика инфицирования. После промывания необходимо использовать мази с противомикробным и восстанавливающим действием (например, повидон-йод Бетадин, декспантенол). Необходимо аккуратно закрывать рану повязкой.
3 стадия – на данном этапе допустимо включить в лечение мази с ферментами (коллагеназа), которые будут способствовать очищению раны от омертвевших тканей и гноя
Также важно использовать противомикробные и противовоспалительные мази (повидон-йод Бетадин, гидрокортизон ацетат). Нанесение этих средств позволит сократить сроки заживления и снизить риски осложнений
4 стадия – в связи с разрушением всех слоев кожи и омертвлением подлежащих тканей необходимо хирургическое очищение раны с последующей дермопластикой. Дополнительно к препаратам, применяемым на 3 стадии, к лечению присоединяются физиотерапевтические процедуры: обработка пролежня ультразвуком или ультравысокочастотным электромагнитным полем, фонофорез в комбинации с антисептиками и электрофорез с применением антибиотиков.
Поскольку одним из основных препятствий для заживления раны является инфекция, то для лечения пролежней с признаками инфицирования акцент делают на местных противомикробных средствах.
Пролежни – серьезная травма кожи, осложнения которой могут привести к сепсису (заражению крови), что нередко заканчивается летальным исходом, поэтому лечение необходимо проводить под строгим контролем врача.

Профилактика
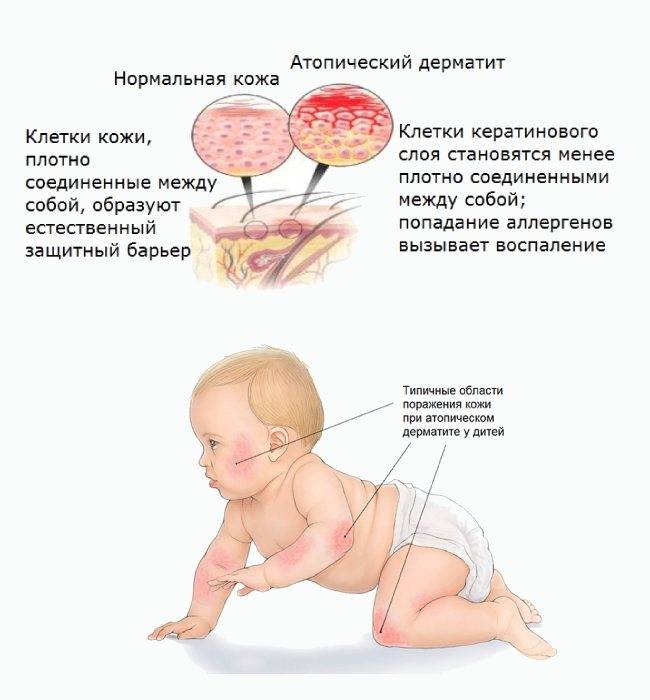
Атопия переводится с латыни как странность. Причины возникновения заболевания не всегда удается установить. Но длительное наблюдение за пациентами и членами их семей, позволило установить, что оно чаще развивается:
- при генетической предрасположенности – если родители здоровы, вероятность развития дерматита у ребенка – 20%, если болен один из них – 50%, если оба – 80%;
- при неблагоприятном протекании беременности, активном или пассивном курении будущей мамы, употреблении пищи, провоцирующей приступы аллергии, употреблении некоторых лекарственных препаратов;
- при нахождении новорожденного в пыльном помещении, недостаточной заботе о его личной гигиене;
- при продолжительном воздействии аллергенов, попадающих в детский организм с пищей, через дыхательные пути.
Грудное вскармливание до 6 месяцев и отказ от продуктов, провоцирующих аллергию, снижает вероятность развития атопического дерматита.
Какие области поражает потница
Место локализации может быть абсолютно любое, однако у новорожденных чаще всего страдают следующие зоны:
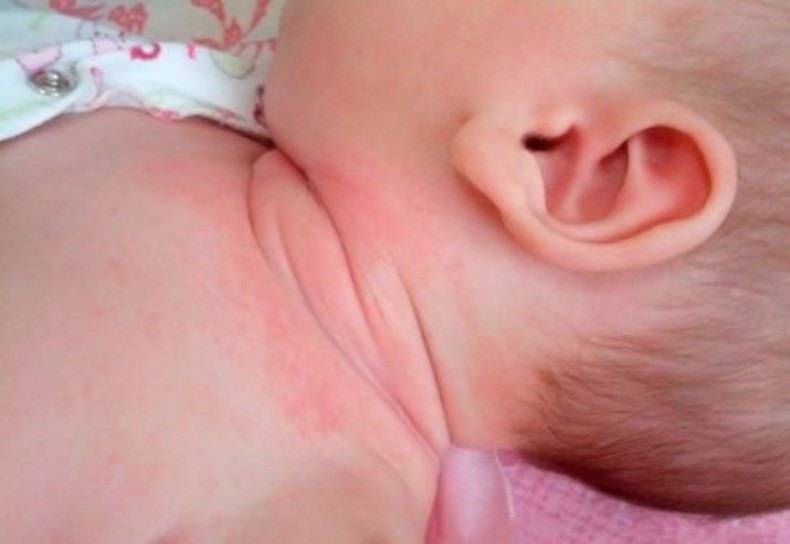
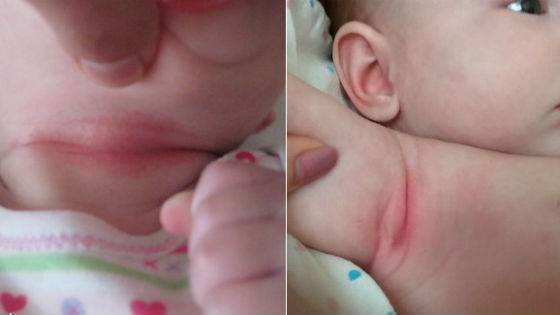
- Шея – провоцируется чрезмерно плотным воротником одежды или наличием шейных складок, свойственных младенцам. Кроме этого, когда инфекция распространяется с шеи, она может захватывать также зону лица.
- Голова – сыпь появляется в ситуациях, когда создается повышенная влажность кожного покрова. Ее могут провоцировать тесные шапочки или длинные волосы.
- Пах – страдает чаще всего из-за длительного ношения памперсов, использования большого количества крема, недостаточной гигиены.
- Подмышечная область, спина, сгибы локтей и под коленками – поражаются в случаях, когда происходит нарушение тепловой регуляции, в результате которого потовые железы начинают работать в полную силу.
У маленьких деток с избыточным весом высыпания могут появиться на любом участке
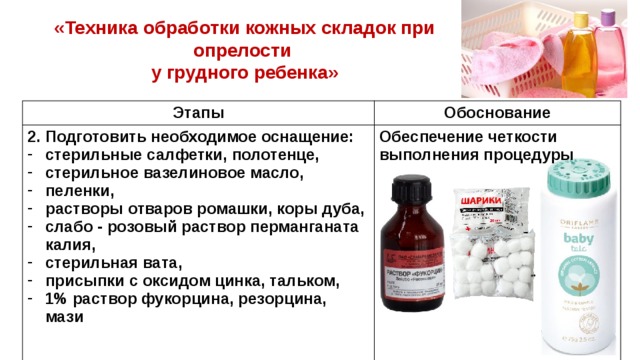
Поэтому рекомендуется после каждой гигиенической манипуляции тщательно осматривать все тело, уделяя повышенное внимание складкам.
потница у ребенка на ногепотница у ребенка на спинепотница у ребенка на шеепотница у ребенка на попе
Понятие потницы
Она характеризуется образованием точечных пятнышек, которые затем превращаются в маленькие прыщики розового цвета. Чаще всего появляются они у новорожденных в кожных складках или у детей до года, которым не оказывается должный гигиенический уход.
Никаких тяжелых симптомов у младенцев не наблюдается. Однако, при поражении больших участков малыш крайне беспокойно себя ведет, отказывается от еды. У маленьких деток может возникать зуд, отечность, возможно незначительное повышение температуры тела.
В некоторых случаях сыпь представляется в виде мелких пузырьков, наполненных жидкостью, которые самостоятельно вскрываются, образуя сухую корочку. Она со временем самостоятельно отпадает, не оставляя следов.