Врожденный порок сердца
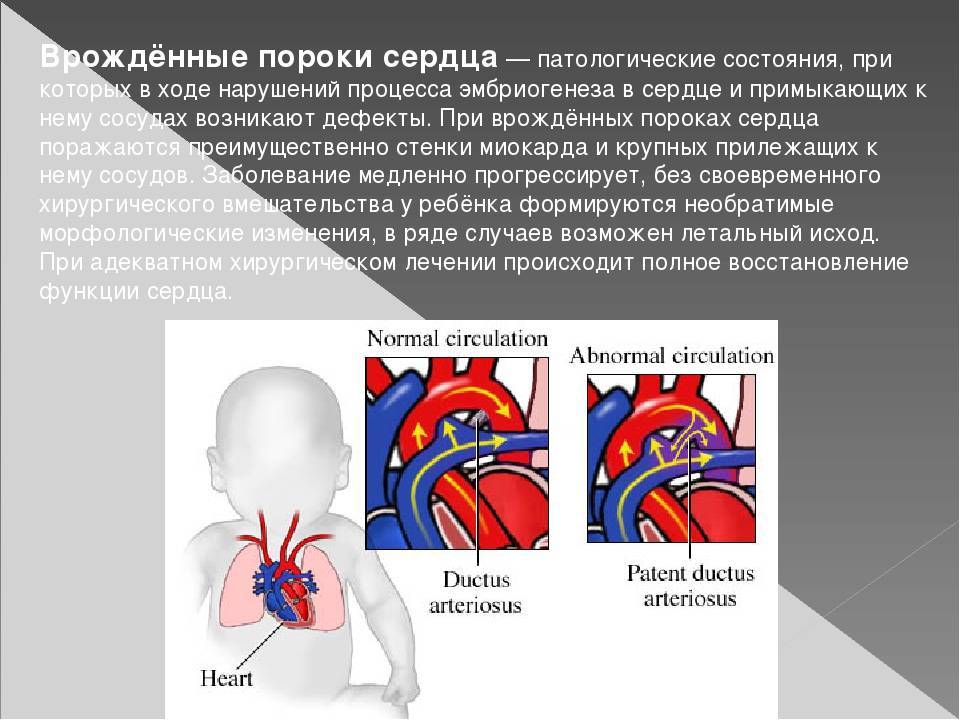
Примерно 1 ребенок из 100 рождается с врожденным пороком сердца. Врожденный порок сердца – результат нарушений эмбриогенеза.
Вот причины врожденных пороков сердца:
- генетические факторы: плохая наследственность, локальные генные изменения и хромосомные мутации;
- синдром Марфана;
- экологические факторы, или мутагены: ионизирующее излучение, нитраты, фенолы, избыточное употребление алкоголя, бензпирен у курильщиков, антибиотики, нестероидные противовоспалительные средства, пр.;
- болезни матери: краснуха, сахарный диабет, системная красная волчанка, катаракта, пр.
Врожденные пороки сердца делят на 2 группы: белые и синие.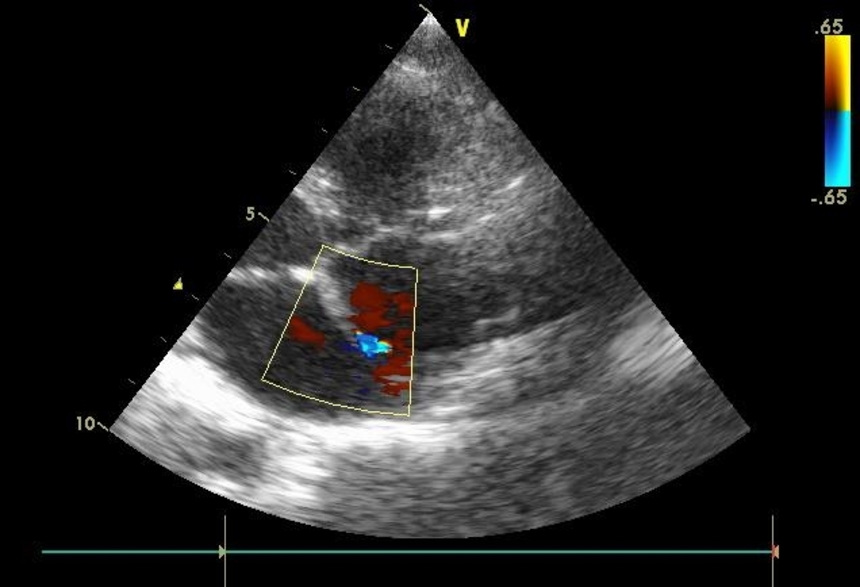
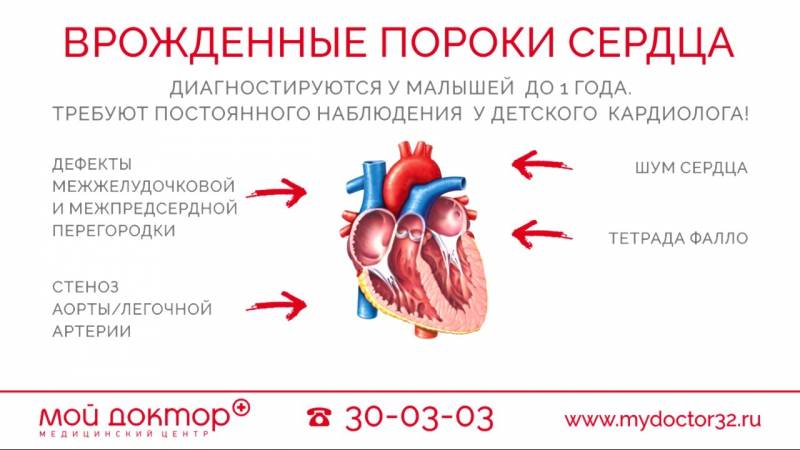
При белых, или бледных, порока сердца, не происходит смешивание артериальной и венозной крови. К белым порокам относят: дефект межпредсердной перегородки, дефект межжелудочковой перегородки, АВ-коммуникацию, сужение (стеноз) легочной артерии, аортальный стеноз, коарктацию аорты, пр.
Белый порок сердца у новорожденных, как правило, ничем себя не проявляет. По мере взросления у детей с белыми пороками сердца появляются клинические симптомы: бледность кожи, повышенная утомляемость, одышка, отставание в физическом развитии.
Испытывая постоянные перегрузки сердечная мышца с годами изнашивается – сердечная недостаточность прогрессирует: появляются отеки ног, увеличивается печень, пр. Без операции продолжительность жизни у людей с белым пороком сокращается на 20-25 лет.
Следует подчеркнуть, что наличие белого врожденного пороки не всегда провоцирует хроническую сердечную недостаточность. Чтобы порок проявил себя, он должен быть гемодинамически значимым – дефект сердечной структуры должен быть весьма значительным. Например, дефект межпредсердной перегородки менее 1 см (гемодинамически незначимый) в большинстве случаев не проявляет себя в течение всей жизни.
При синих пороках сердца происходит смешивание артериальной и венозной крови. Примеры синих врожденных пороков сердца: комплекс Эйзенменгера, полная транспозиция магистральных сосудов, тетрада Фалло, аномалия Эбштейна, пр.
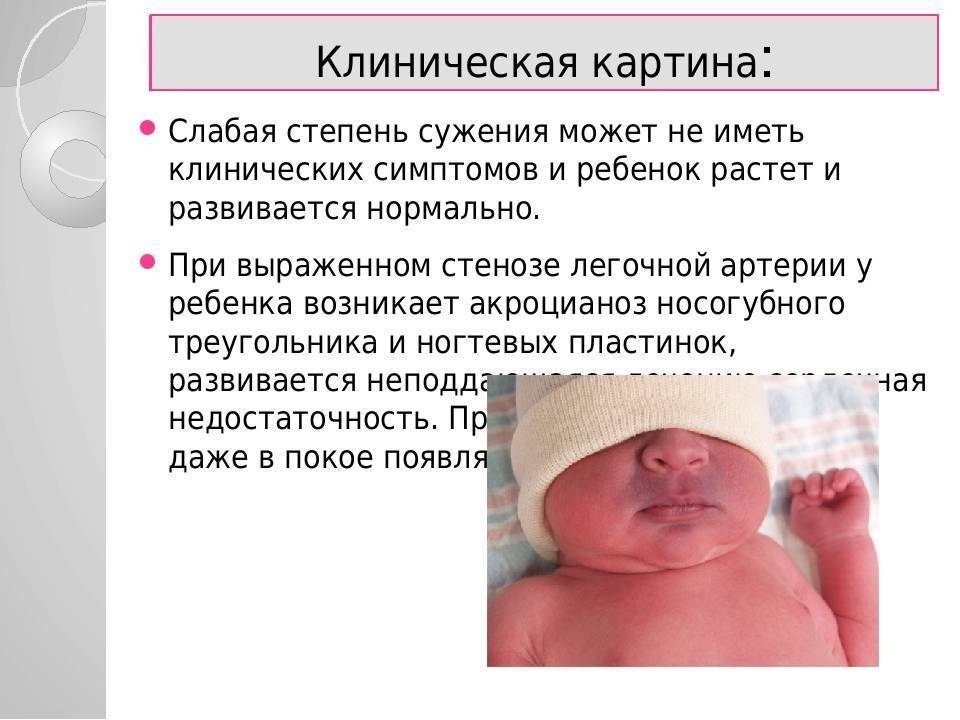
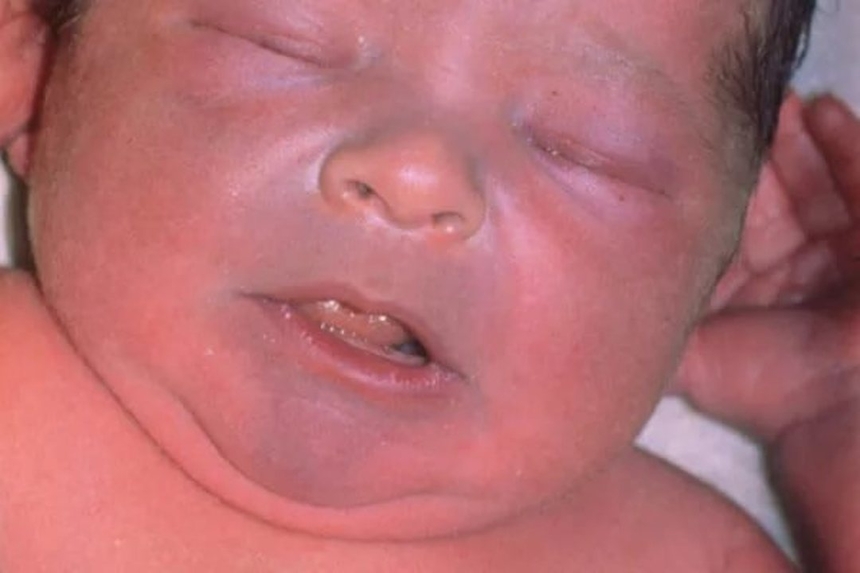
Типичный симптом синего порока сердца – голубовато-серый, или синюшный, цвет кожи (цианоз кожи)из-за дефицита кислорода в крови. Все синие пороки сердца гемодинамически значимые; цианоз кожи хорошо виден сразу после рождения ребенка.
Из-за выраженной гипоксии органов и тканей синие врожденные пороки сердца значительно опаснее белых пороков – без хирургической коррекции ребенок может умереть в первые дни и месяцы после рождения. Пациенты с синими пороками без операции живут на 30-50 лет меньше, чем здоровые люди.
Важнейшее условие сохранения здоровья и жизни ребенка с врожденным пороком сердца – своевременная диагностика и хирургическое устранение дефекта.
Врожденные пороки сердца диагностирует неонатолог (порок сердца у новорожденных), семейный врач, педиатр (порок сердца у детей), терапевт (врожденный порок сердца у взрослых), детский кардиолог, кардиолог, специалист по ультразвуковой диагностике, эндоваскулярный хирург, кардиохирург. Самый доступный, безопасный и при этом очень информативный инструментальный метод диагностики – ЭхоКГ с допплерографией. Для диагностики сложных врожденных пороков сердца применяют рентген контрастное исследование (вентрикулографию, ангиографию), КТ и МРТ, в том числе с контрастированием.
Врожденный порок сердца диагностируют не только после рождения, но и внутриутробно с помощью ЭхоКГ с допплерографией
Это важно при сложных и несовместимых с жизнью дефектах. В первом случае беременность и роды ведут с учетом наличия порока; планируют кардиохирургическое вмешательство в первые дни и месяцы жизни
При несовместимых с жизнью пороках предлагают искусственное прерывание беременности.
В последние десятилетия почти все врожденные пороки сердца успешно устраняют хирургическим путем. Применяют малоинвазивное вмешательство (эндоваскулярную процедуру) или большое открытое вмешательство, в том числе с использованием искусственного кровообращения. В последнем случае сердце останавливают и разрезают, обнажая дефект. При этом организм обеспечивают кровью и кислородом с помощью механического насоса.
Послеоперационная смертность при большинстве белых и синих пороков не превышает 1%. При сложных синих пороках, в частности, при полной транспозиции магистральных сосудов, послеоперационная смертность колеблется от 5% до 50% в зависимости от уровня кардиохирургического центра, в котором проводят оперативное вмешательство.
Возможно ли предупредить?
Конечно, снизить риск развития ВПС у ребенка возможно, однако, для этого будущей маме придется соблюдать некоторые профилактические правила.
Прежде всего, необходимо заблаговременно обезопасить себя от опасных инфекционных заболеваний.
Сделать это можно при помощи вакцинации (например, от краснухи). Это позволит сократить риск развития инфекции вовремя беременности.
Будущая мама должна соблюдать принципы здорового образа жизни, отказаться от курения и алкоголя, следить за своим рационом, ограничить физическую активность, оградить себя от стрессов и переживаний.
Принимать лекарственные препараты в период беременности следует с особой осторожностью и только по назначению врача. Это касается не только серьезных лекарственных средств, но и витаминных препаратов
И конечно, женщина, ожидающая ребенка, должна регулярно проходить осмотр у врача–гинеколога
Это касается не только серьезных лекарственных средств, но и витаминных препаратов. И конечно, женщина, ожидающая ребенка, должна регулярно проходить осмотр у врача–гинеколога.
ВПС представляет особую опасность для жизни и здоровья малыша. Связано это с тем, что при патологиях сердца нарушается кровоток, следовательно, и питание внутренних органов.
У ребенка могут развиваться различные заболевания, а также сердечная недостаточность. Поэтому малыш, которому поставлен соответствующий диагноз, нуждается в наблюдении и соответствующем лечении.
О врожденных пороках сердца у детей вы можете узнать из видео:
Аневризма межпредсердной перегородки (АМПП)
Аневризма межпредсердной перегородки – еще один врожденный порок развития. Достаточно часто это состояние наблюдается у вполне здоровых детей: с возрастом образование самостоятельно исчезает. Однако, аневризма межпредсердной перегородки представляет существенную опасность в тех ситуациях, когда она сочетается с другими врожденными пороками сердца, а также не исчезает самостоятельно.
Аневризма межпредсердной перегородки по своей сути представляет выпячивание стенки предсердия в одну из сторон. Наиболее часто аневризма выпячивается в сторону открытого овального окна (или того места, где оно располагалось). Это связано с тем, что сердечная мышца в этом месте еще недостаточно прочная и легко деформируется под воздействием внешних факторов. Овальное окно – это необходимость для ребенка в период внутриутробного развития, так как кровеносная система функционирует особым образом. Легочное дыхание у ребенка в утробе матери отсутствует, поэтому овальное окно способствует равномерному распределению крови в правом и левом предсердии, большом и малом круге кровообращения. Так органы ребенка получают достаточное питание и кислород. Однако, после рождения большой и малый круг должны быть изолированы друг от друга. Это необходимо для того, чтобы венозная и артериальная кровь не смешивались.
Однако, во врачебной практике нередки случаи, когда овальное окно остается открытым длительное время (более 12 месяцев). Давление тока крови приводит к тому, что стенка миокарда деформируется и выпячивается. Аневризма образуется в «слабом» месте, именно по этой причине она чаще всего образуется в сочетании с другими сердечными пороками.
Аневризма межпредсердной перегородки классифицируется в зависимости от направления выпячивания:
- аневризма межпредсердной перегородки с выпячиванием в правое предсердие;
- аневризма межпредсердной перегородки с выпячиванием в левое предсердие;
- аневризма межпредсердной перегородки с S-образным выпячиванием (разные части перегородки выбухают в разные предсердия).
Прогноз считается благоприятным в том случае, если не происходит перераспределения тока крови в предсердиях. Если же в легочном стволе нарастает кровяное давление, то развивается легочная гипертензия.
Наиболее частыми причинами развития патологии являются:
- инфекционные заражения матери во время беременности;
- плохая экологическая обстановка;
- стрессы матери во время беременности;
- авитаминоз во время беременности;
- гипоксия плода.
Возможно ли развитие аневризмы межпредсердной перегородки у взрослых? Да, это одно из главных отличий этой патологии от других врожденных пороков сердца. Однако, это состояние все же крайне редко развивается у взрослых: только после перенесенного обширного инфаркта миокарда.
При отсутствии сочетания АМПП с другими пороками сердца существенные нарушения умственного и физического развития отсутствуют, а клинические симптомы выражены слабо. А вот при сочетании этой патологии с другими пороками могут наблюдаться такие проявления, как:
- тахикардия (повышение частоты сердечных сокращений);
- акроцианоз (синюшность кожи в носогубном треугольнике);
- одышка (у младенцев может наблюдаться при кормлении грудью);
- плаксивость, беспокойство младенца;
- нарушения сна.
В более старшем возрасте могут наблюдаться такие проявления, как:
- увеличение частоты сердечных сокращений;
- боль в груди в области сердца;
- повышенная утомляемость;
- ощущение слабости;
- головокружение;
- потеря аппетита;
- сонливость и др.
Основным способом выявления патологии у ребенка является УЗИ сердца. Альтернативное название манипуляции – ЭХО-кардиография. Данная процедура абсолютно безболезненна и безопасна, поэтому является методикой выбора при диагностике многих врожденных патологий сердца. Для того чтобы увеличить информативность исследования, необходимо использовать современные аппараты УЗИ, а прием должны вести опытные специалисты, которые способны заметить даже небольшие нарушения гемодинамики. Такой подход позволяет обеспечить достоверную диагностику патологий даже у самых маленьких пациентов.
Нетяжелые формы аневризмы межпредсердной перегородки чаще всего не требуют специального лечения. Однако, ребенок все же нуждается в регулярном наблюдении специалиста: следует посещать кардиолога не реже 1 раза в 12 месяцев, а также регулярно проходить УЗИ сердца.
Кроме того, детям рекомендуются легкие, незначительные физические нагрузки, а также психоэмоциональный покой. Ребенку необходимо обеспечить полноценное, рациональное питание, а также необходимый (по возрасту) сон. Кроме того, для детей с АМПП очень полезны сеансы психотерапии и аутотренинги.
Что делать если у ребенка выявили ВПС?
Чаще всего, во врачебной практике выявить пороки сердца у малышей можно еще во время беременности при проведении УЗИ. Если диагноз подтвердится, то врач будет готовить женщину к этой новости. Роды проходят под особым контролем и, чаще всего, операция проводится сразу после рождения, если патология не серьезная, если это возможно.
При подозрении врожденного порока сердца у ребенка, ему назначают ряд анализов и обследование, чтобы точно убедиться в диагнозе. После чего, если подозрения врача подтвердятся, ребенку будет назначено лечение. С такими малышами нужно постоянно быть начеку, следить за самочувствием и регулярно посещать врача.
Своевременная диагностика и лечение позволят ребенку вырастить здоровым. Поэтому груднички проще поддаются лечению. А в будущем такому человеку регулярно придется посещать кардиолога, и проходить обследование.
Методы лечения
Лечение ВПС должно быть комплексным. В особо тяжелых случаях может потребоваться операция. Если у ребенка есть такой диагноз, то после рождения и до 1 года его следует обследовать у педиатра и кардиолога каждые три месяца. После 1 года — раз в 6 месяцев.
Условия воспитания малыша с ВПС:
- Давать грудничку желательно только грудное молоко.
- Число кормлений должно быть частым, но сами порции маленькими.
- Как можно чаще гулять на свежем воздухе.
- Физические нагрузки (об интенсивности лучше посоветоваться с лечащим доктором).
- Не желательно, чтобы малыш находился на морозе или открытом солнце.
- Профилактика болезней.
- Прививки.
- Правильное питание. Пища должна быть богата калием.

Консервативные методы лечения, чаще всего, никаких результатов не дают и скорее являются дополнением к хирургическому вмешательству. Как правило, консервативная терапия назначается либо до операции (чтобы подготовить организм), либо после (чтобы его поддержать).
С помощью операции малышу дается шанс полностью вылечить заболевание (если патология была не серьезная) либо в будущем вести нормальный образ жизни и не получить инвалидность.
Благополучный исход оперативного вмешательства будет зависеть от профессионализма хирурга, а также от заботы и уходом за чадом родителей.
При сложных пороках может потребоваться не одна операция. Иногда разница между ними в несколько лет. Бороться с данным заболеванием можно, главное, вовремя начать.
Симптомы ВПС
Самый симптом врожденных пороков сердца у детей – посинение слизистых оболочек и кожи
Важно знать, что синюшность является самой тяжелой патологией всей сердечной системы. Кроме того, у малыша будут наблюдаться постоянные приступы
 Также порок сердца характеризуется постоянной слабостью ребенка: он часто становится очень беспокойным, вялым, необщительным, быстро устает. Повышенная потливость также является признаком ВПС.
Также порок сердца характеризуется постоянной слабостью ребенка: он часто становится очень беспокойным, вялым, необщительным, быстро устает. Повышенная потливость также является признаком ВПС.
Шум в сердце и сердечных артериях, характерный для этого заболевания, начинает проявляться через 1,5-2 месяца после рождения – и это наиболее распространенные врожденные пороки сердца у детей.
Но все же шум не является основным показателем болезни – для подтверждения патологии необходимо будет пройти рентгенологические исследования, а также множество других обследований, которые проводят разные детские врачи.
В детском центре им. Федорова вы можете пройти комплексную диагностику состояния здоровья вашего ребенка и пройти лечение ВПС любой степени тяжести.
Классификация пороков сердца
Сегодня существует 3 фазы, по которым осуществляется классификация врожденных пороков сердца у детей:
- В первой фазе происходит нарушение или сбивание динамики кровообращения. Если она сильно нарушена, у ребенка начинает проявляться гиперфункция миокарда. Вследствие этой болезни также может развиться декомпенсация, которая опасна для жизни.
- Вторая фаза носит название относительная компенсация. В ней физическое состояние ребенка улучшается вместе с моторной активностью.
- Заключительная фаза – терминальная. Она наступает только в том случае, когда дегенеративные изменения исчерпывают свои возможности по отношению к сердцу и паренхиматозным органам. Разные патологии и заболевания ведут к быстрому развитию этой фазы, которое в 99% приводит к летальному исходу.
Уход за ребенком
Для детей, имеющих врожденный порок сердца, необходимо предоставить особый уход и составить специальный режим, который нужно обязательно соблюдать.
 Уход включает:
Уход включает:
- Постоянные прогулки на свежем воздухе.
- Выполнение специальных физических упражнений, которые вам назначит специалист.
- Новорожденные Должны обязательно получать грудное молоко: материнское или донорское.
- Уменьшение порций при еде, но наряду с этим увеличение количества кормления малыша.
Ребенок с ВПС должен обязательно стоять на учете у кардио-ревматолога и местного педиатра. За первый год жизни ребенка специалист будет проводить обследование каждые 3 месяца.
Если состояние ребенка нестабильное, осмотр необходимо будет проводить каждый месяц. Резкое ухудшение самочувствия сопровождается стационаром.
Продолжительность жизни
Сколько живут дети с врожденным пороком сердца? Как таковую дату жизни сказать сложно, так как на нее влияют несколько факторов:
- Правильное лечение
- Состояние организма
- Количество обследований
- Прием лекарств и физическая нагрузка
Сегодня ребенок с ВПС может прожить десятки лет, при этом, не зная бед. Дело в том, что каждый организм индивидуальный, поэтому в данном случае продолжительность жизни зависит от быстрого распознавания болезни и регулярного лечения.
Также многое зависит от операции – насколько человек быстро восстанавливается (она необходима в самых крайних случаях).

Профилактика ВПС
Особых методов профилактики врожденных пороков сердца у детей нет. Во избежание этой болезни беременной женщине рекомендуется:
- Своевременно встать на учет (до 12 недель беременности)
- Регулярно посещать акушера-гинеколога
- Полноценно питаться
- Исключить контакт с вредными факторами
- Сделать прививку от краснухи
- Бросить курить
На что стоит обратить внимание?
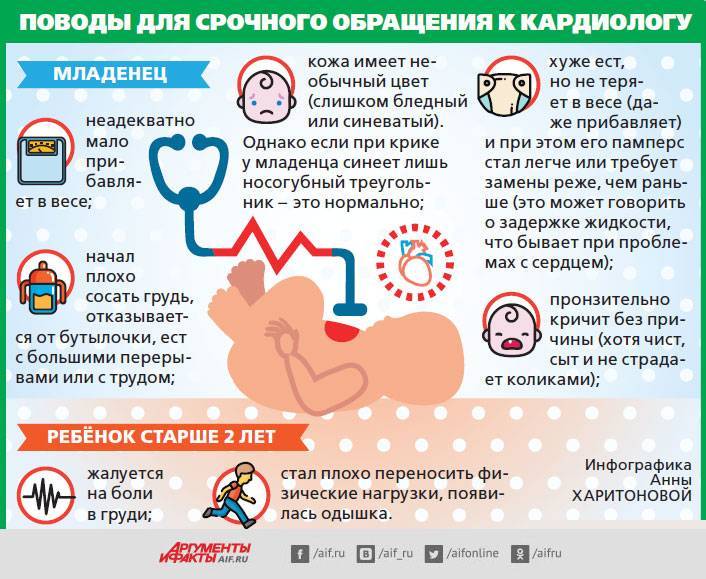
Первыми сигналами врождённого порока, на которые следует обратить внимание, являются:
- малая подвижность ребёнка, замедленный темп всех его действий;
- внезапная утомляемость;
- бледность кожных покровов или появление синего оттенка (синюшность) кожи, ногтевых пластин;
- нехватка воздуха, одышка, учащённое дыхание;
- быстрая усталость после движения, нарушение пульса.
Порок сердца опасен промедлением, осложнён такими заболеваниями, которые сами по себе опасны и могут быть причиной смерти. Процесс лечения, включающий операцию, период реабилитации занимает много времени и, главное, его не упустить.
Что такое врожденный порок сердца
Любое нарушение строения составных частей сердца называют врожденным пороком сердца. Неправильно сформироваться, а, следовательно, и функционировать могут стенки сердца, клапаны, перегородки, а также крупные кровеносные сосуды, отходящие от него. Вследствие подобных изменений, нарушается кровообращение у ребенка. Страдают от дефицита крови и, соответственно, кислорода и печень, и селезенка, и почки, и головной мозг, да и само сердечко малыша.

Если проблема в сосудах, сердце недополучает кровь и ему просто нечего качать к внутренним органам. Если же неправильно функционируют клапаны, расположенные в артериях, что отходят от сердца, движение крови по намеченному ей природой пути очень затруднено. И это мешает крохе жить полноценной жизнью. Ему трудно делать все, что для обычного ребенка считается вполне естественным: дышать, кушать, двигаться…
Поэтому родителям новорожденных следует быть настороже. Но и паниковать при этом тоже не стоит. Внимательные папа-мама и врачи вполне могут вовремя заметить функциональные нарушения в работе маленького «моторчика» и вовремя прийти на помощь крохе.
Виды ВПС
Такое заболевание, как ВПС, встречается преимущественно у новорождённых и детей, но и не исключается развитие врождённого порока сердца и у взрослых. Если ребёнок, преодолел возрастной барьер в 15 лет с данным видом заболевания, то — это не говорит о том, что смертельная опасность минула. Человек, будучи в возрасте с наличием недуга ВПС, в любую минуту может умереть, что напрямую зависит от типа и характера этого недуга. Рассмотрим, какие виды врождённого сердечного порока известны и встречаются чаще всего.
В медицине известны около ста видов различных пороков сердечной мышцы. Конечно же, рассматривать все виды мы не будем, а выделим только основные из них. ВПС подразделяют на два вида: синие и белые. Это подразделение основано, в первую очередь, на интенсивности изменения окраса кожных покровов.
«Белый» вид ВПС, в свою очередь, подразделяется на 4 группы, которые называются:
- Обогащённый малый круг кровообращения. Причиной формирования которого являются: артериальный проток, дефект межпредсердной перегородки и дефект межжелудочковой перегородки.
- Обеднённый малый круг. При этом наблюдаются признаки изолированного стеноза.
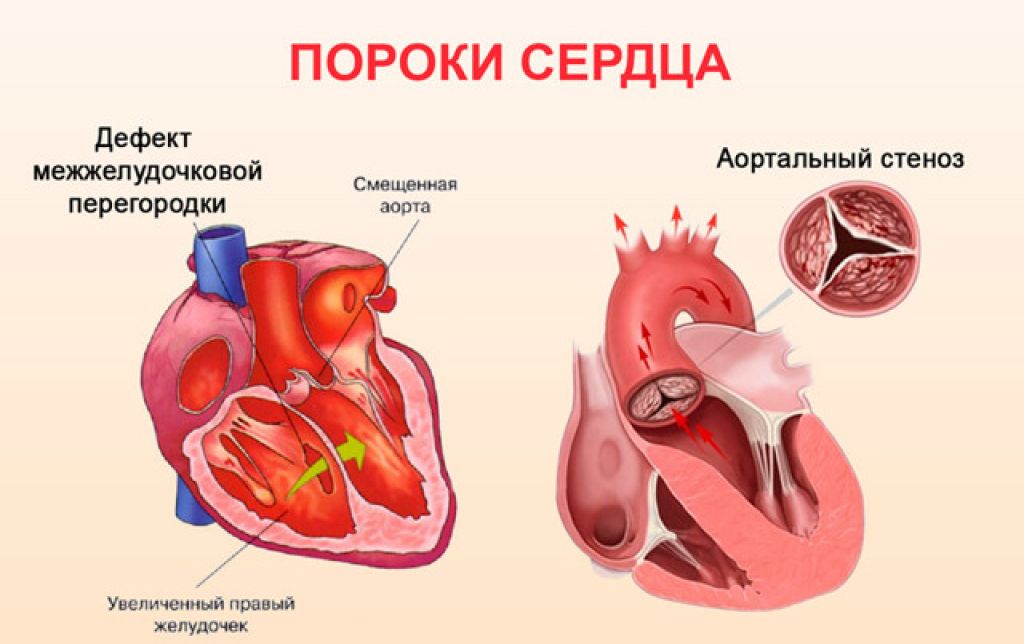
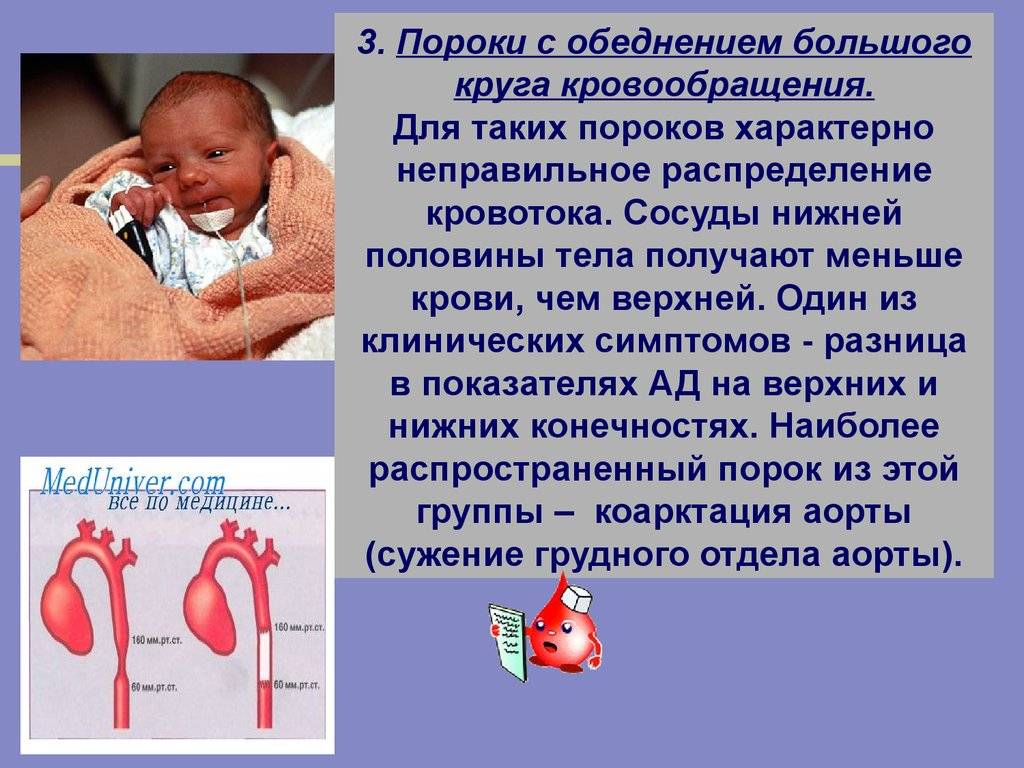
- Обеднённый большой круг. (Аортальный стеноз, коарктация аорты).
- Без наличия изменений гемодинамики: сердечные диспозиции и дистопии.
«Синий» вид врождённого порока сердца включает в себя 2 группы:
- С обогащением малого круга кровообращения, которому характерна полная транспозиция магистральных сосудов.
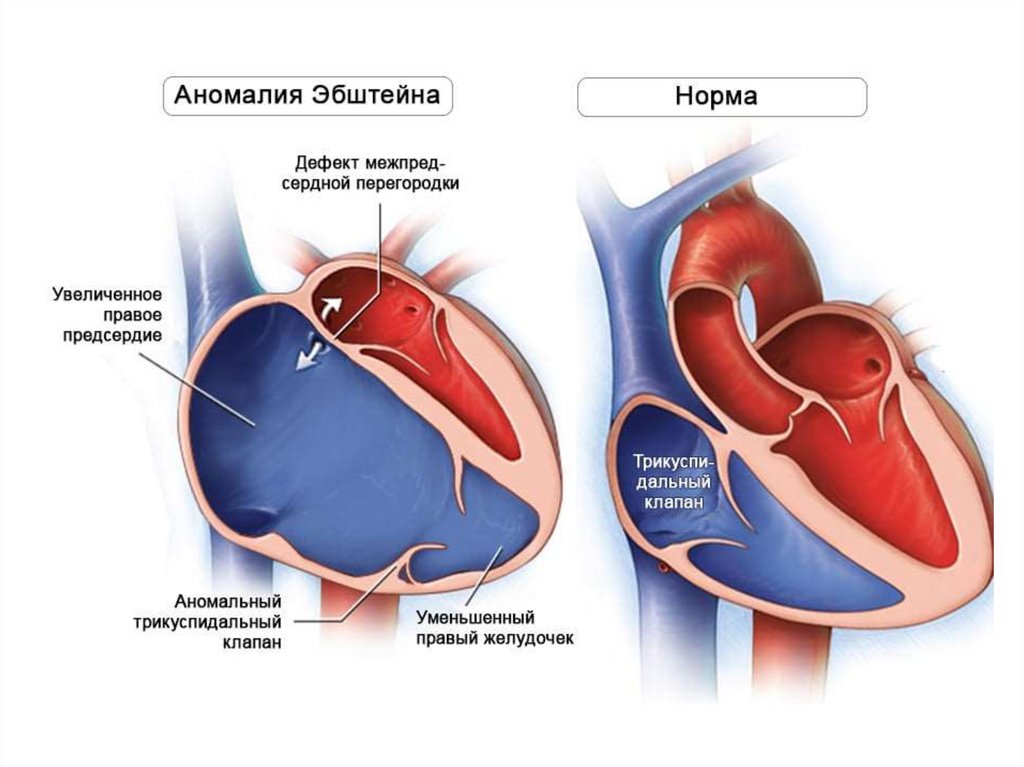
- Преимущественно обеднённый малый круг. (Аномалии Эбштейна).
Дефект межжелудочковой перегородки — это вид врождённого порока сердца, диагностирующийся у новорождённых в достаточно частых случаях. Характеризуется дефект межжелудочковой перегородки тем, что происходит смешивание обогащённой крови с необогащенной. При этом виде заболевания в сердце появляется отверстие, которое и представляет собой дефект. Это отверстие формируется на границе между правым и левым желудочками. Через отверстие происходит перемещение обогащённой крови из левого желудочка в правый, где и осуществляется её смешивание с необогащенной.
Если дефект имеет незначительный размер, то, у ребёнка признаки заболевания могут не проявляться. В случае значительного размера отверстия наблюдается активное смешивание крови, что проявляется в виде посинения кожных покровов на губах и пальцах.
Дефект межжелудочковой перегородки поддаётся лечению, поэтому в частых случаях удаётся спасти ребёнка. Если отверстие между желудочками имеют незначительные размеры, то, с течением времени оно может самостоятельно зарасти. При повышенном размере отверстия потребуется хирургическое вмешательство. Но все же стоит заметить, если этот вид заболевания никак не проявляется, то, какое-либо воздействие или вмешательство осуществлять не рекомендуется.
Двустворчатый аортальный клапан — вид ВПС, который также диагностируется у детей, но преимущественно в старшем возрасте. Заболевание характеризуется тем, что в клапане аорты образуется не три створки, как должно быть по анатомии, а только две, откуда и название вида заболевания — двустворчатый аортальный клапан. Посредством трехстворчатого клапана обеспечивается нормальный приток крови к сердцу. Формируется двустворчатый аортальный клапан преимущественно ещё во время нахождения плода в утробе матери на восьмой неделе беременности. Именно в это время происходит формирование сердечной мышцы, и если беременная мать в этот период будет нагружать себя физически или морально, то — это может повлиять на формирование врождённого порока сердца.
Двустворчатый аортальный клапан также поддаётся лечению, но хирургическое вмешательство осуществляется только в случае появления симптомов недуга или же если сердце испытывает сильные нагрузки.
Дефект межпредсердной перегородки — представляет собой отверстие, располагающееся между правым и левым предсердием. Возникает этот вид недуга у детей в довольно редких случаях, но его наличие приводит к беспокойству родителей. На самом деле, если отверстие незначительного размера, то оно может зарасти самостоятельно в течение неопределённого времени. Если же отверстие значительных размеров, тогда исправить ситуацию можно лишь путём хирургического вмешательства. Если этого не сделать, то этот вид ВПС приведёт к развитию сердечной недостаточности.
Лечение врожденного порока сердца у детей
Врожденные аномалии сердца в детском возрасте лечат двумя способами:
- Хирургическое вмешательство.
- Терапевтические процедуры.
В большинстве случаев единственным возможным шансом спасти жизнь ребенка является именно первый радикальный способ. Обследование плода на наличие патологий сердечно-сосудистой системы проводят еще до его появления на свет, поэтому чаще всего вопрос о назначении операции решается именно в этот период.
Роды в таком случае проводят в специализированных родильных отделениях, функционирующих при кардиохирургических больницах. Если операция не проведена сразу после рождения ребенка, хирургическое лечение назначают в максимально короткие сроки, желательно на первом году жизни. Такие меры продиктованы необходимостью обезопасить организм от развития возможных опасных для жизни последствий ВПС – сердечной недостаточности и легочной гипертензии.
Современная кардиохирургия предполагает проведение операций на открытом сердце, а также с помощью метода катетеризации, дополненного рентгеновской визуализацией и чреспищеводной эхокардиографией. Устранение дефектов сердечных пороков эффективно проводится с помощью баллонной пластики, эндоваскулярного лечения (методы введения стенов и герметизирующих инструментов). В комплексе с хирургическим вмешательством пациенту назначают лекарственные препараты, повышающие эффективность лечения.
Терапевтические процедуры являются вспомогательным методом борьбы с недугом и применяются при возможности или необходимости перенесения операции на более поздние сроки. Терапевтическое лечение часто рекомендуют при «бледных» пороках, если болезнь не развивается стремительно в течение месяцев и лет, не угрожает жизни ребенка.
В подростковом возрасте могут развиваться приобретенные пороки сердца у детей – комбинации из исправленных дефектов и вновь возникающих аномалий. Поэтому ребенку, который подвергался хирургической коррекции патологии, позже может понадобиться повторное оперативное вмешательство. Такие операции чаще всего проводятся щадящим малоинвазивным методом, чтобы исключить нагрузку на психику и организм ребенка в целом, а также избежать шрамов.
При лечении сложных пороков сердца врачи не ограничиваются коррекционными методами. Чтобы стабилизировать состояние ребенка, устранить угрозу жизни и максимально повысить её продолжительность для пациента требуется проведение целого ряда пошаговых оперативных вмешательств с обеспечением полноценного кровоснабжения организма и легких в частности.
Своевременное выявление и лечение врожденных и приобретённых пороков сердца у детей дает возможность большинству маленьких пациентов полноценно развиваться, вести активный образ жизни, поддерживать здоровое состояние организма и не чувствовать себя ущемленным в моральном или физическом плане.
Даже после успешного хирургического вмешательства и самых благоприятных врачебных прогнозов основная задача родителей – обеспечить ребенку регулярные посещения и осмотры детского кардиолога.
Лечение пороков сердца
Медикаментозное лечение пороков сердца, как правило, не считается эффективным. Поэтому терапия нацелена на антибактериальное лечение при остром ревматизме, устранение проявлений хронической ревматической болезни сердца, сердечной недостаточности и других тяжелых осложнений. Единственно верным способом лечения пороков сердца на сегодняшний день считается хирургическая операция.
Хирургические методы лечения пороков сердца:
- протезирование клапана – при тяжелой недостаточности и тяжелом стенозе клапана дефектный клапан заменяют искусственным (существуют механические и биологические протезы клапанов сердца);
- имплантирование нескольких протезов клапанов сердца – при сочетанных и комбинированных пороках;
- закрытие дефекта межпредсердной/межжелудочковой перегородки – наложение шва или заплаты из искусственного материала;
- перевязка открытого артериального протока;
- рентгенохирургические, транскатетерные операции на работающем сердце (закрытие дефекта перегородок амплацером, транскатетерная имплантация аортального клапана – TAVI, наложение клипсы на створки митрального клапана при тяжелой недостаточности митрального клапана, закрытие открытого артериального протока и др.).
В нашей клинике вы можете пройти диагностику и лечение пороков сердца. Также наши врачи-кардиологи сведущи в амбулаторном ведении больных с пороками сердца и в амбулаторном ведении больных с протезами клапанов сердца.
Всё необходимое для высокоточной диагностики пороков сердца и других заболеваний сердца и сосудов есть в распоряжении отделения кардиологии клиники «МедикСити». Вы можете пройти полное обследование сердца и сосудов – ЭКГ, УЗИ сердца, велоэргометрию, суточное мониторирование артериального давления и ЭКГ на 12-канальном холтере – в удобное время по предварительной записи.
В штате нашей клиники – только опытные специалисты с серьезной научной подготовкой и многолетней врачебной практикой!
Материал подготовлен при участии специалиста:
Диагностика пороков сердца у детей
При первичном осмотре педиатр, неонатолог или детский кардиолог проводит осмотр, аускультацию возможных шумов в сердце. Проверяется наличие отечности, одышки, нарушений ритма сердца, проблемы с физическим или интеллектуальным развитием. По результатам осмотра решается вопрос о необходимом обследовании.
Эхокардиография сердца (ЭхоКГ) – объединяет в себе УЗИ сердца и кардиограмму. Метод определяет ритмограмму и структурные изменения в сердце. ЭхоКГ информативный метод.
Рентгенология показывает реальные размеры сердца, его камер и соотношение органа с размером грудной клетки.
Коронарография – через вены или артерии на руке, паху, или шеи (только через вену) вводят катетер, который достигает сердца. Затем по нему пропускают контрастное вещество. Этот метод определяет сократительную функцию сердца.
В медицинском центре «Парацельс» используется оборудование экспертного класса от производителей с мировым именем.
Задача детского отделения Медицинского центра «Парацельс» – предоставить полный комплекс медицинской помощи от профилактики до лечения, при появлении симптомов порока с момента рождения до 18 лет.
В нашем детском отделении прием ведут врачи, которые прошли специальную подготовку для выявления нарушений здоровья у детей и младенцев, с учётом всех возрастных особенностей.
Детские врачи клиники “Парацельс” работают по принципам доказательной медицины (международным протоколам, составленным на основе клинических испытаний). Это сводит к минимуму вероятность постановки ложного диагноза.
Большая роль в ранней диагностике пороков сердца у детей принадлежит родителям. От того, насколько родители внимательно следят за здоровьем своего ребенка, насколько правильно смогут описать его состояние врачу, зависит в каком направлении будет проводиться предварительное обследование.
Прогноз и возможные осложнения
Прогноз при своевременно выявленной аномалии благоприятен. В 72% случаев операция — гарантия полного выздоровления ребенка. Однако если в течение первого года жизни показанное хирургическое лечение провести не удалось, 50-75% детей умирают. При диагнозе «ВПС» нельзя терять время, поскольку могут возникнуть тяжелые последствия:
- нарушение процесса кровообращения приводит к кислородному голоданию головного мозга, что сказывается на психическом развитии;
- малыши подвержены воспалению сердечной оболочки – эндокардиту, который провоцирует заболевания почек, селезенки и печени;
- нестабильная работа сердечной мышцы негативно влияет на функционирование нервной системы, что приводит к поражению ЦНС разной степени;
- дети с ВПС более подвержены анемии и инфекциям;
- серьезную опасность представляет ангина – ее осложнениями при пороке сердца являются ревматизм и бактериальное воспаление оболочек органов.
Легкие нарушения работы сердечной мышцы способны привести к головокружениям, медленному развитию ребенка, снижению иммунитета. Тяжелые патологии провоцируют острую сердечную недостаточность, приводящую к летальному исходу.