Содержание
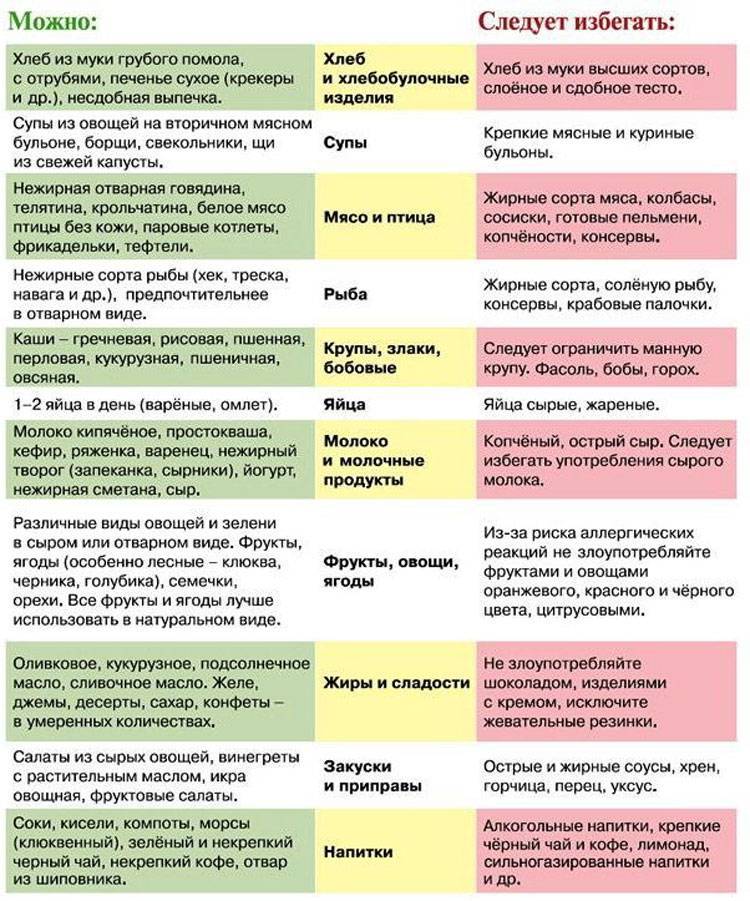
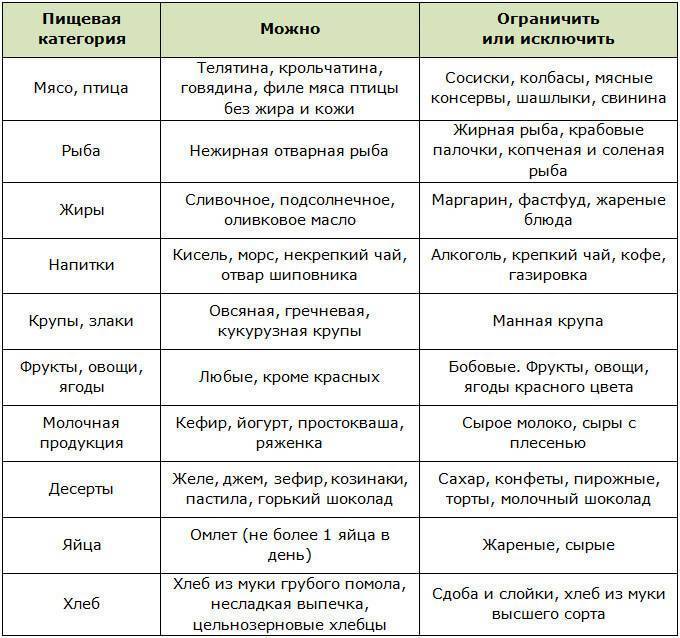
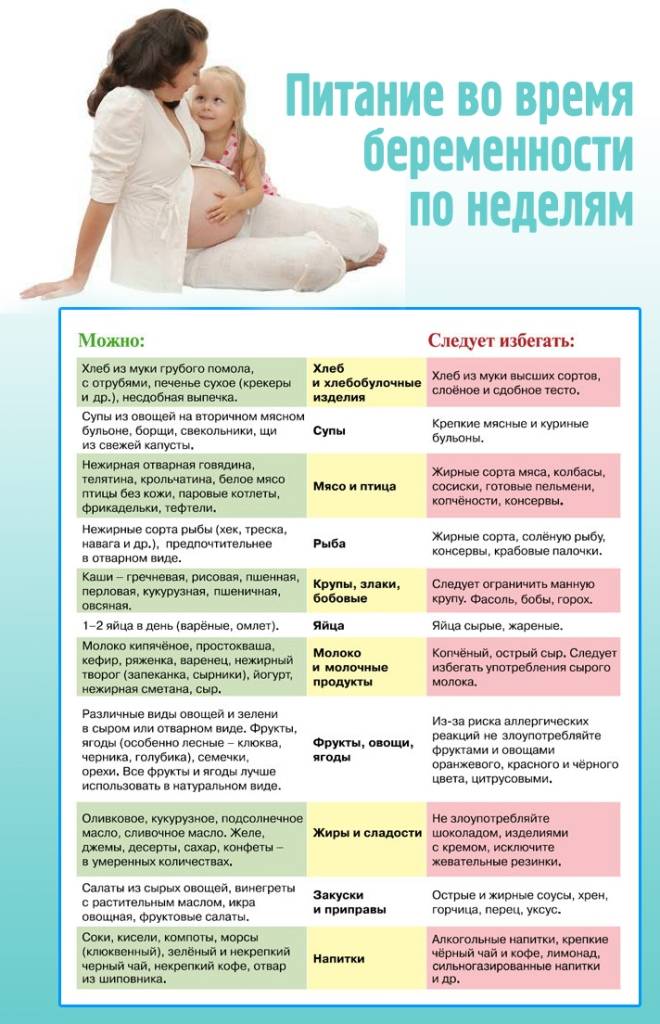
Гастритом называют воспалительное заболевание желудочной слизистой оболочки, долго протекающее в разных формах и вызывающее необратимые изменения. Многие взрослые люди страдают этим недугом, а при беременности он обостряется примерно в 75 процентах случаев.
Гастрит желудка при беременности имеет определенные особенности, связанные с проявлениями заболевания, диагностикой и методами лечения. У женщин с хроническим гастритом при беременности обычно развивается ранний токсикоз, продолжающийся примерно до 15 недели беременности. Недуг не влияет на развития плода и проведение родов.
Как чувствует себя мама
Несмотря на то, что внешне организм женщины не меняется, внутри происходит настоящий переворот. Первый триместр «знаменит» рядом симптомов — тошнотой, болью в груди, запорами, перепадами настроения, снижением работоспособности, сонливостью.
Тошнота
Ранний токсикоз — нормальное явление на первых сроках беременности, если он не приводит к резкому снижению веса и слишком частой рвоте. Организм таким образом реагирует на изменение гормонального фона и развитие новой жизни внутри. Чтобы облегчить состояние, нужно стараться принимать пищу часто, но маленькими порциями, всегда иметь при себе «перекус». По возможности лучше ограничить себя от неприятных запахов, гулять на свежем воздухе.
О токсикозе нужно сказать врачу, который ведёт беременность. Он уточнит, насколько часто и интенсивно проявляется симптом. Если состояние тяжёлое — предложит госпитализацию.
Боль в груди
Такие ощущения на раннем сроке беременности связаны с увеличением выработки прогестерона и эстрогена. Рекомендуется сразу приобрести удобное бельё, которое поможет легче перенести эти ощущения.
Запоры
Проблемы с работой кишечника могут возникнуть из-за выработки прогестерона, который расслабляет гладкую мускулатуру. Чтобы помочь работе ЖКТ, необходимо пить больше воды, обеспечивать организм достаточным количеством клетчатки, иметь достаточную физическую активность в течение дня.
Перепады настроения
Волнообразные эмоции во время первого триместра — тоже проделки гормонов
В этот период необходимо запастись вниманием близких людей. Если с их стороны поддержки нет, стоит обратиться к психологу.
Снижение работоспособности и сонливость
В период первого триместра все силы организма брошены на сохранение эмбриона, поэтому будущая мама испытывает недомогание и частое желание поспать. Для улучшения состояния врачи рекомендуют чаще отдыхать и назначают необходимые во время беременности микроэлементы. Иногда присоединяется дефицит железа или анемия, которые тоже способствуют появлению такого состояния, в таком случае добавляются препараты железа.
Чем опасны ОРВИ при беременности
Как уже упоминалось, ввиду большой нагрузки на организм у будущих мам повышены чувствительность и восприимчивость к инфекциям. У беременных женщин простуда и грипп чаще преобразуются в тяжелые и осложненные формы, которые нередко требуют госпитализации.
Высокую восприимчивость будущих мам к инфекциям можно объяснить наличием следующих специфических гестационных факторов:
- Ослабление иммунитета. Плод, который растет в матке, является чужеродным для женщины, ведь он на 50% состоит из генов отца. На этом фоне могут повыситься уровни прогестерона – «гормон беременности», который вырабатывается яичниками, надпочечниками и плацентой, а также кортизола – гормона, который защищает организм от стресса, вызванного фактом роста плода. Все это приводит к тому, что иммунная система работает не в полную силу и женщина может легко заразиться ОРВИ в ситуациях, в которых до беременности она бы не заболела.
- Повышенная легочная вентиляция. Беременность приводит к активации газо- и энергообмена. Рост плода требует много кислорода, поэтому у женщины увеличивается частота, глубина дыхания, а также изменяются легочные объемы. У нее меняется даже форма грудной клетки, которая становится слегка расширенной, при этом увеличивается реберный угол. Диафрагма располагается более высоко, что становится причиной уменьшения объема легких. Изменившееся дыхание женщины повышает риски проникновения вирусов в дыхательную систему.
- Набухание слизистой дыхательных органов. У беременных женщин наблюдается так называемое полнокровие капилляров, к которому приводит повышенный объем циркулирующей крови в организме, требующейся для нормального развития ребенка. Это приводит к тому, что слизистые становятся набухшими. Визуально это похоже на отек при воспалении. Набухание также способствует тому, что вирусы при попадании извне прочнее закрепляются в области дыхательных органов.
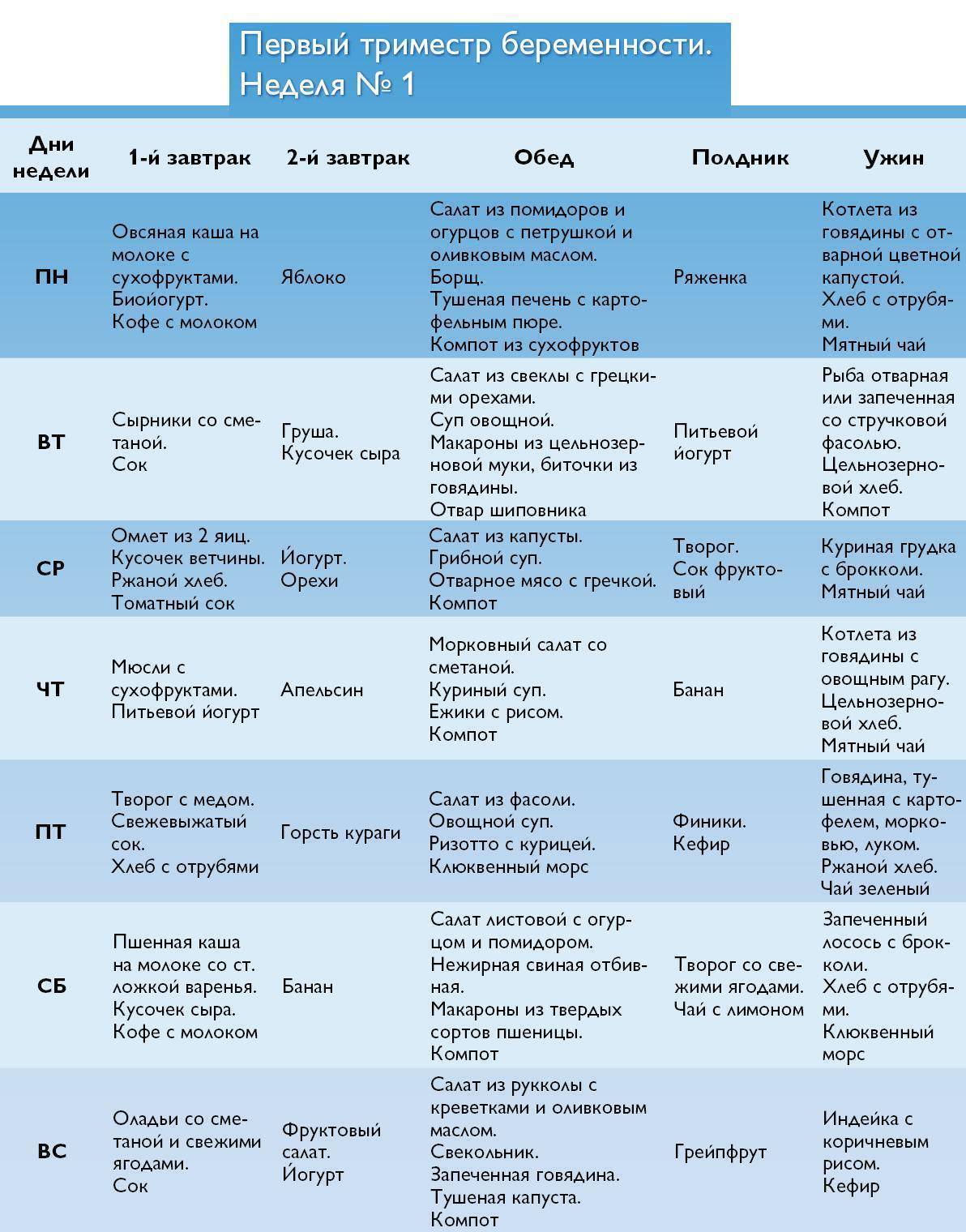
Обследования в первом триместре беременности
Врачи женской консультации рекомендуют будущим мамочкам первый раз посетить гинеколога и встать на учет в
женской консультации в срок до 12 недели их беременности. На первой консультации специалист заводит
«Индивидуальную карту беременной и родильницы» (форма №111/у) по которой будущая мама будет наблюдаться в
женской консультации, а затем оформляет и выдает каждой пациентке обменную карту (форма 113/у – с которой
она пойдет в выбранный родильный дом) и список лабораторных обследований, которые она должна пройти в
обязательном порядке. Для тех будущих мам, которые начнут наблюдаться в женской консультации до 12 недель
беременности, положено единовременное пособие от государства (см. сайт Фонда Социального Страхования РФ,
виды и размеры пособий). Пожалуйста, учитывайте, что акушерский срок беременности рассчитывается не со дня
зачатия, а с первого дня последней менструации.
Важно помнить, что для полного оформления обменной карты нужно будет пройти ряд специалистов. Поэтому не
следует затягивать с визитом и уже после планового посещения гинеколога следует отправиться на обследование
к терапевту, хирургу, эндокринологу, отоларингологу, стоматологу и окулисту (нужных специалистов выберет
лечащий врач на основании оценки медицинской истории беременной женщины)
К прохождению данных специалистов
нужно отнестись со всей серьезностью, ведь именно от их заключения во многом зависит план ведение конкретной
беременности.
Кроме этого, в первом триместре беременности каждая женщина должна сдать ряд анализов, среди которых:
привычный всем общий анализ крови;
важное определение группы и резус-фактора, если у мамы окажется отрицательный резус-фактор, нужно будет
проверить резус-фактор будущего отца;
биохимический анализ крови;
определение свертываемости крови;
исследование на наличие антител к TORCH-инфекциям, в частности, краснухе, токсоплазме, цитомегаловирусу,
герпетической инфекции;
анализы на сифилис, гепатиты В и С, ВИЧ;
общий анализ мочи и тест на сахар;
анализ кала на яйца глистов;
мазок из носа;
мазок на влагалищную флору;
ЭКГ.
Список может быть как шире, так и уже, более подробную информацию можно получить у лечащего врача При
постановке на учет врач проводит общий и гинекологический осмотр беременной женщины с занесением полученных
данных в ее обменную карту.
Ошибочно полагать, что какие-то из перечисленных выше анализов являются необязательными или их можно
избежать. Только полное исполнение рекомендаций врача по объему обследования, позволит оценить состояние
здоровья будущей матери, ведь ей предстоит достаточно напряженный период, который также закладывает и основу
здоровья ребенка в будущем.
Если во время беременности женщина отказывается сдавать кровь на ВИЧ, тогда данный анализ проведут малышу
сразу после рождения
Очень важно оценить статус по ВИЧ инфекции как можно раньше до родов. К сожалению,
многие женщины не знают о своем статусе по ВИЧ инфекции, а ведь в случае правильного выполнения профилактики
передачи от матери к ребенку, риск рождения малыша с ВИЧ инфекцией практически равен нулю
А как обстоят дела с другими анализами из обязательного списка? Своевременно сделанные исследования на
TORCH-инфекции помогут вовремя диагностировать заболевание. Общий и биохимический анализ крови даст
возможность оценить состояние здоровья женщины, исключить анемию беременности и вести контроль уровня
форменных элементов крови. Анализ мочи необходим для оценки функции почек.
Обычно врач-гинеколог в женской консультации приглашает на прием беременных женщин в первом триместре с
частотой 1 раз в 4 недели.
Первый триместр беременности подходит к концу? Самое время для ультразвукового исследования. УЗИ на 11-13
неделе позволяет:
- определить точные сроки гестации;
- дать заключение о количестве плодов в матке;
- диагностировать возможные проблемы формирования нервной трубкой плода, дефекты конечностей и брюшной
стенки.
Кроме того, в первый скрининг входит определение особых, связанных с беременностью белков (РАРР-А и βХГЧ) с
помощью анализа крови. На основание результатов УЗИ и анализа крови на эти белки, врач принимает решение о
наличие или отсутствие риска врожденных аномалий развития у плода и может направить беременную на
консультацию к врачу-генетику.
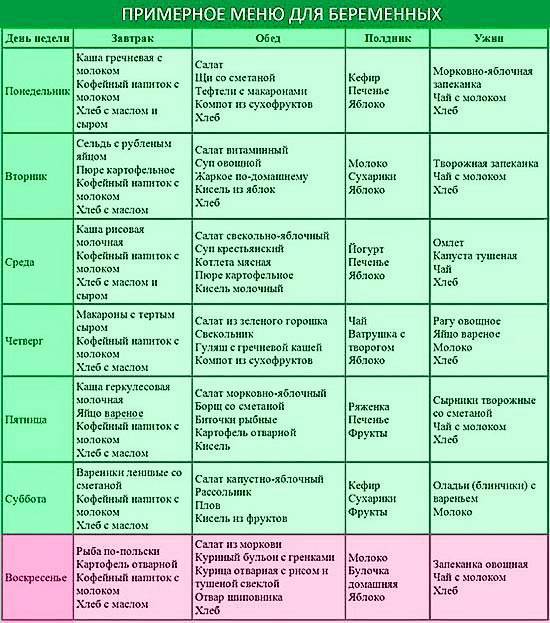
Лекарственная терапия
Лечение гастрита с помощью лекарственных препаратов в период беременности имеет важные особенности. Учитывая характер недуга, врач назначает подходящие медикаменты, а самолечение в этот период для женщины может стать очень опасным.
Нельзя использовать такие популярные препараты для борьбы с Хеликобактером, как Тетрациклин и Де-Нол. Снимают воспаление во время беременности Маалоксом или Гастрофармом, а для подавления выработки кислоты в желудке принимают Гелусиллак. Уменьшить болезненность помогает Пипервина гидрохлорид и Но-Шпа, а против рвоты и тошноты можно использовать Реелан и Церукал.
Иногда гастроэнтерологи советуют лечение травами. Хороший результат дают настои из лекарственных растений с противовоспалительным, обезболивающим и обволакивающим эффектами: мята, зверобой, ромашка, льняное семя, птичий горец, корневище аира и другие.
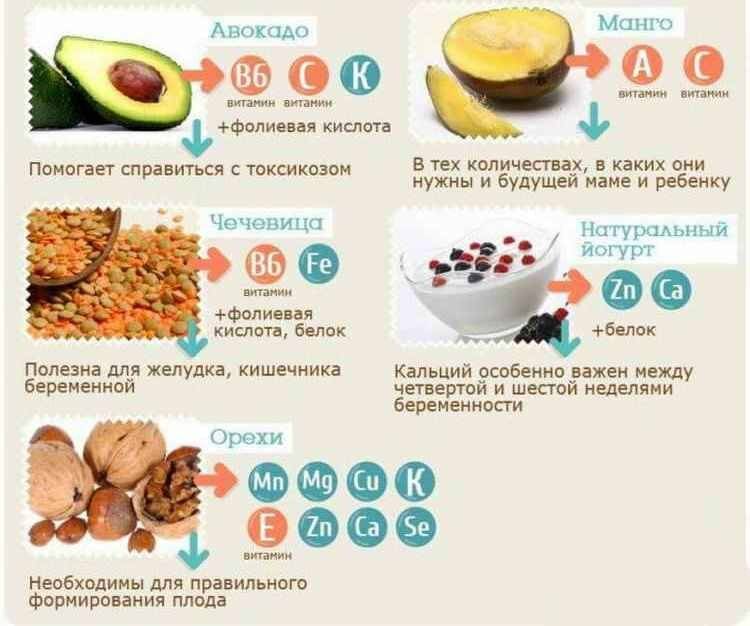
Витамины и микроэлементы во время беременности
Настойчивые рекомендации пить как можно больше витаминных комплексов ушли в прошлое. Гинекологи стали осторожнее относиться к назначению таких препаратов «на всякий случай». Отвечая на вопрос, можно ли принимать поливитамины, врачи все чаще отвечают, что современные протоколы ведения беременных допускают их применение в случае, если рацион женщины достаточно скуден и не обеспечивает поступление их с продуктами питания.
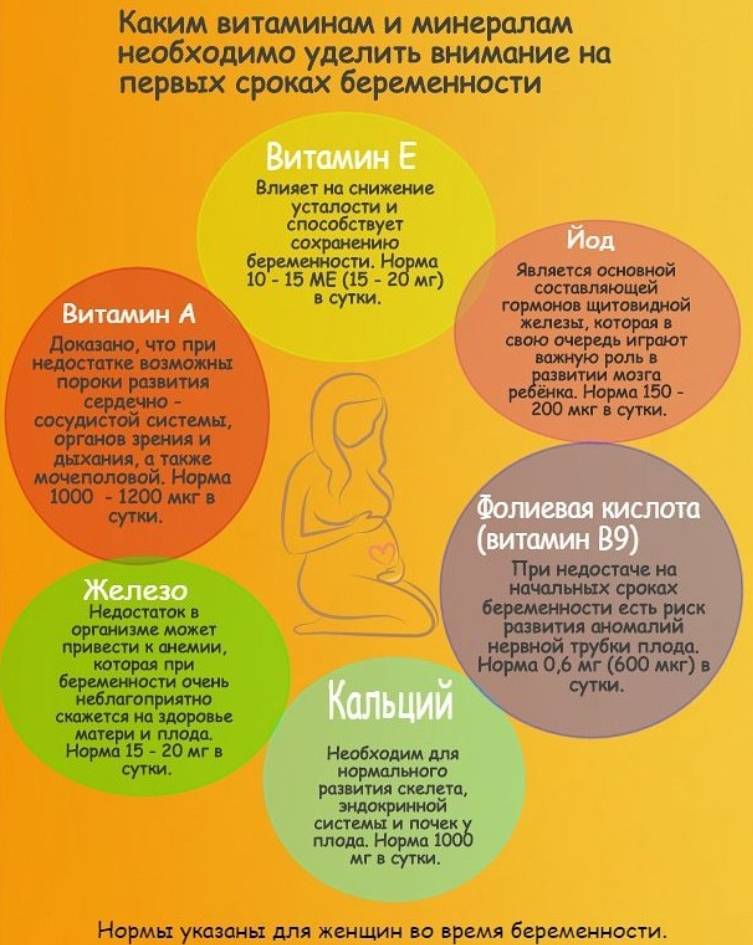
Однако полностью отказываться от витаминов нельзя. Так препараты фолиевой кислоты необходимы обоим партнерам на стадии планирования и женщине во время беременности в дозировке до 400 мкг/сут. Это вещество на 70-90% снижает риск аномалии развития нервной трубки, расщелины неба, синдрома Дауна. Также фолаты:
- отвечают за психическое развитие ребенка;
- предотвращают преэклампсию;
- защищают от преждевременных родов.
Но и чрезмерно «увлекаться» препаратами фолиевой кислоты не стоит – эксперты ВОЗ предупреждают, что передозировка опасна для малыша развитием астмы, частыми простудными заболеваниями. Принимать препарат по 800 мкг в сутки следует лишь женщинам, имеющим высокий риска аномалий развития плода, и только по рекомендации врача.
Вторым обязательным препаратом считают йод. Более 95% населения РФ проживают в местности, эндемичной по йододефициту. Вещество помогает снижать перинатальную и младенческую смертность, участвует в формировании головного мозга и щитовидной железы плода. Суточная норма йода для беременной женщины составляет 150-250 мкг.
В таблице ниже отражены суточные нормы основных витаминов в рационе беременной женщины, а также их значение для здоровья.
Название витамина
Суточная дозировка
Действие и потребность в витамине
Витамин А (или ретинол)
Не более 2500 МЕ
Следует принимать с осторожностью, избегать продуктов, богатых ретинолом. При передозировке растет риск аномалий уха, сердечно-сосудистой, нервной системы.
Витамин B1 (или тиамин)
1-3 мг
Влияет на все виды обменов веществ, проведение импульсов в нервной системе
Витамин B2 (или рибофлавин)
1,5 мг
Потребность в этом витамине в норме не возрастает
Его назначают при дефицитном рационе
Витамин B6 (или пиридоксин)
2 мг
Потребность в витамине увеличивается на 15%, при дефиците возможно развитие повышенной возбудимости, судорожный синдром, тошнота и рвота.
Витамин C (или аскорбиновая кислота)
До 500 мг
Участвует в обмене железа и формировании иммунитета.
Витамин B12 (или цианокобаламин)
Участвует в нормальном развитии плода, отвечает за обменные процессы, усвоение питательных веществ, в том числе и фолиевой кислоты.
Витамин D3 (холекальциферол)
800 МЕ
Повышает биодоступность макроэлементов кальция и фосфора. Гиповитаминоз может привести к рождению маловесного ребенка с рахитом, а у женщины спровоцировать гестационный сахарный диабет, преждевременные роды.
Витамин E (или токоферол)
15 мг/сут
Это витамин женского здоровья. Во время беременности защищает от выкидыша, болей в мышцах и слабости.
Препараты железа во время беременности назначаются только женщинам, входящим в группу риска по развитию железодефицитной анемии или при выявлении этого состояния. Профилактическая дозировка составляет от 60 мг в неделю. Согласно рекомендациям ВОЗ, железо для предотвращения анемии принимают курсами по 3 месяца под контролем врача.
Препараты кальция также показаны не всем будущим мамам. Их назначают женщинам с несбалансированным рационам и входящим в группу риска по развитию преэклампсии в дозировке до 1,5 -2 г в сутки (в пересчете на чистый кальций). Вещество является строительным материалам для мышц и костей плода, а также необходимо для формирования нервной системы.
Как уменьшить боль, когда начинаются схватки
На сегодняшний день существуют относительно безопасные способы избавить роженицу от сильной боли при родах. Однако многие врачи настороженно относятся к этим мероприятиям. Дело не только в риске побочных эффектов (который хоть и не велик, но все-таки существует), но и в том, что препараты могут привести к ослаблению родовых функций.
Если врач все же принимает решение о необходимости обезболивания, выбор отдается одной из групп средств:
1. Лекарственное обезболивание. Сюда входят различные анальгетики, принимаемые, в основном, перорально (запивая водой).
2. Эпидуральная анастезия. Обезболивающее вещество (лидокаин, ропелокаин и др.) доставляется под оболочку спинного мозга с помощью тонкой иглы, которую врач вводит между позвонками. Метод эффективный (после введения чувствительность ниже спины пропадает полностью), но из-за ряда нюансов его используют только в исключительных случаях. Например, в результате такой анестезии женщина уже не может эффективно тужиться, поэтому может потребоваться инструментальное вмешательство.
Предпочтительнее, когда роды проходят естественно, без медикаментозного вмешательства3.
Как правильно ввести сыр в рацион кормящей мамы
Если с сортами сыра теперь все понятно и мамочка не сделает ошибку при покупке, то осталось узнать, как правильно включить продукт в меню, чтобы свести риск для крохи к минимуму.
В первый месяц жизни ребенка можно вводить в рацион молодые мягкие или рассольные сорта сыра без добавок и жирностью до 30%.
Твердый сыр можно начинать пробовать уже со 2-3 месяца жизни крохи.
В любом случае количество продукта в сутки должно быть небольшим – не более 30-50 г.
Сыр – это молочный продукт, поэтому аллергию исключать нельзя. Первый раз можно съесть небольшой кусочек сыра на завтрак и в течение дня наблюдать за малышом. Если негативной реакции не последовало, то дозу можно постепенно увеличить.
При подозрении на аллергические реакции ребенку дается антигистаминное средство, а сыр на несколько месяцев исключается из маминого меню.
Как альтернативу плавленым сортам можно использовать творожный сыр для бутербродов. Да, вкус и консистенция совсем другие, но пользы от такого продукта будет больше.
При кормлении грудью нужно помнить золотое правило, что любой продукт приносит пользу, только когда употребляется в меру
Поэтому сыр лучше использовать как добавку к блюдам (например, украшение салата или макароны с сыром)
Как самостоятельное блюдо его есть не стоит, так как количество при таком способе употребления резко увеличивается.
При покупке очень важно обращать внимание на сроки годности.
Если есть возможность, то лучше готовить сыры самостоятельно из молока и творога пониженной жирности. В интернете можно найти массу несложных рецептов из доступных недорогих продуктов.
Образ жизни и питания после удаления желчного пузыря
Среди факторов, приводящих к желчнокаменной болезни и удалению желчного пузыря, важное место занимают неправильное питание и малоподвижный образ жизни. После удаления оба эти аспекта, конечно, требуют контроля со стороны пациента
Питание
Самое главное правило, которое следует соблюдать – это регулярное питание небольшими порциями каждые 2-4 часа (дробное питание).
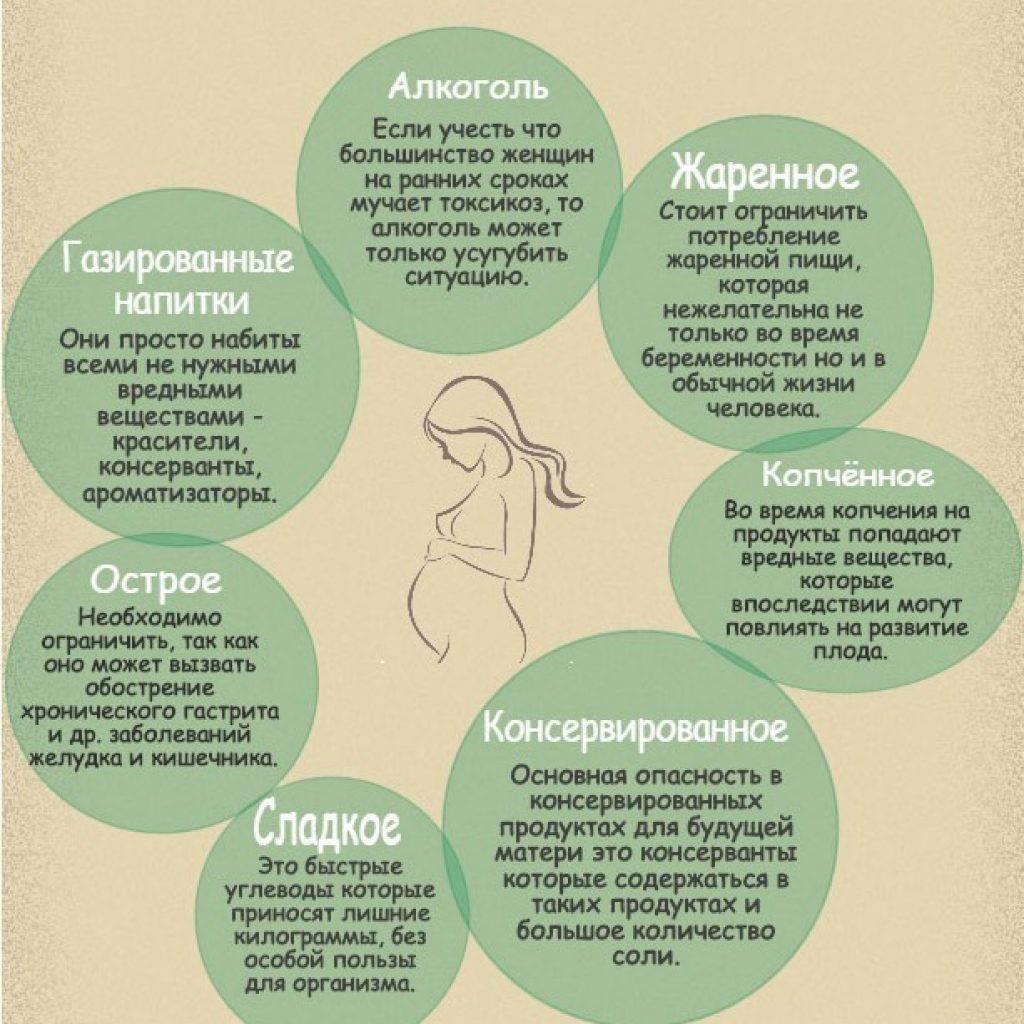
Следует придерживаться лечебной диеты (Стол №5), которая исключает тяжелые и вредные продукты: жареное, жирное, соленое, копченое. В исключение попадают также алкогольные напитки, сдобное тесто, жирные сорта мяса и рыбы и другие продукты.
Образ жизни и физическая активность
Заниматься спортом и вести активный образ жизни необходимо для правильной работы пищеварительной системы. Если операция прошла успешно и вы больше не ощущаете боли, тяжести, тошноты и других симптомов, то через 3-6 месяцев можно постепенно увеличивать физические нагрузки.
Можно ли заниматься спортом после удаления желчного пузыря?
Холецистэктомия, как и любая другая операция, требует восстановительного периода, на протяжении которого не следует активно заниматься какими-либо видами спорта. Возвращаться к стандартным спортивным тренировкам можно спустя 6 недель после операции. Однако наименее травмоопасные виды занятий, например ходьба, могут быть рекомендованы лечащим врачом уже в первую неделю послеоперационного периода
Виды спорта, не связанные с поднятием тяжестей и интенсивными нагрузками, обычно сравнительно хорошо переносится людьми, успешно восстановившимися после холецистэктомии. Оптимально – постепенно и осторожно возвращаться к видам спорта, которыми вы занимались до операции
Что делать, если схватки не начались?
Бывает и так, что срок родов подошел, а схватки не начались. Это явление – не обязательно повод для беспокойства, однако нуждается во врачебном контроле. Причинами снижения родовых функций могут быть предшествующие воспалительные заболевания, нарушения менструального цикла или гормональные нарушения.
Обычно роды происходят на 37-40 неделе. Если этого не произошло, но врач не обнаружит патологий плаценты, ребенку достаточно кислорода и питательных веществ, а околоплодные воды чистые, то подойдет естественная стимуляция родов. Женщинам показаны легкие прогулки, нахождение в вертикальном положении. Секс также может оказать положительное влияние на стимуляцию родов: вещества, содержащиеся в сперме, оказывают размягчающее влияние на шейку матки, а сексуальное возбуждение и оргазм – естественные мышечные стимулы
Главное, соблюдать меры предосторожности.
Чего не стоит делать однозначно – так это баловаться народными методами стимуляции. Особенно если речь идет о травах. Они обладают сильным и не всегда контролируемым эффектом, поэтому женщинам в положении вообще лучше оградить себя от употребления каких-либо настоев и отваров.
Если было принято решение о врачебной стимуляции родов, выбирается один из следующих методов:
1. Прием простагландинов (если шейка матки не готова к раскрытию).
2. Амниотомия (вскрытие околоплодного пузыря) – используется при снижении сократительных функций матки.
3. Введение окситоцина (внутривенно или в таблетках) – для стимуляции процесса схваток4.
Роды – волнительное и ответственное событие. И лучшее, что может сделать в этой ситуации будущая мама – это не пугаться сопутствующих им проявлений. Нужно постараться воспринимать схватки не как источник боли, а как естественный процесс, который способствует появлению на свет крохотного любимого малыша.
- ПРОБЛЕМЫ ЛОЖНЫХ СХВАТОК В СОВРЕМЕННОМ АКУШЕРСТВЕ – Бузумова Ж.О., Базарбаева Ж.У., Нурманалиева Э.Б., Канигаева А.М., Сексенова А.Б. – 2018 – Вестник Казахского Национального медицинского университета / No. 3 2018
- БЫСТРЫЕ РОДЫ В СОВРЕМЕННОМ АКУШЕРСТВЕ – Железова М.Е. – 2016 – Практическая медицина / ‘1 (93) 2016
- ОБОСНОВАНИЕ ЦЕЛЕСООБРАЗНОСТИ ПАРАВЕРТЕБРАЛЬНОЙ БЛОКАДЫ ДЛЯ АНАЛЬГЕЗИИ САМОПРОИЗВОЛЬНЫХ РОДОВ – Неймарк М.И., Иванова О.С. – 2018 – Вестник анестезиологии и реаниматологии / Том 15 / No. 3 / 2018
- Акушерство : национальное руководство / под ред. Э. К. Айламазяна, В. И. Кулакова, В. Е. Радзинского, Г. М. Савельевой. — М. : ГЭОТАР-Медиа, 2014. — 1200 с.