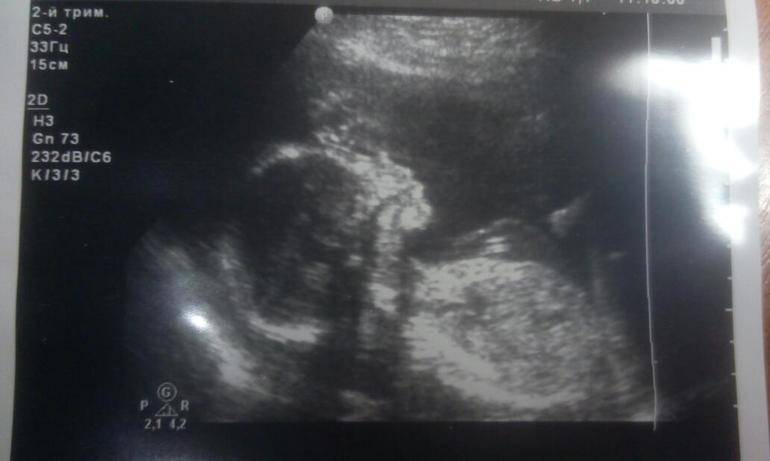
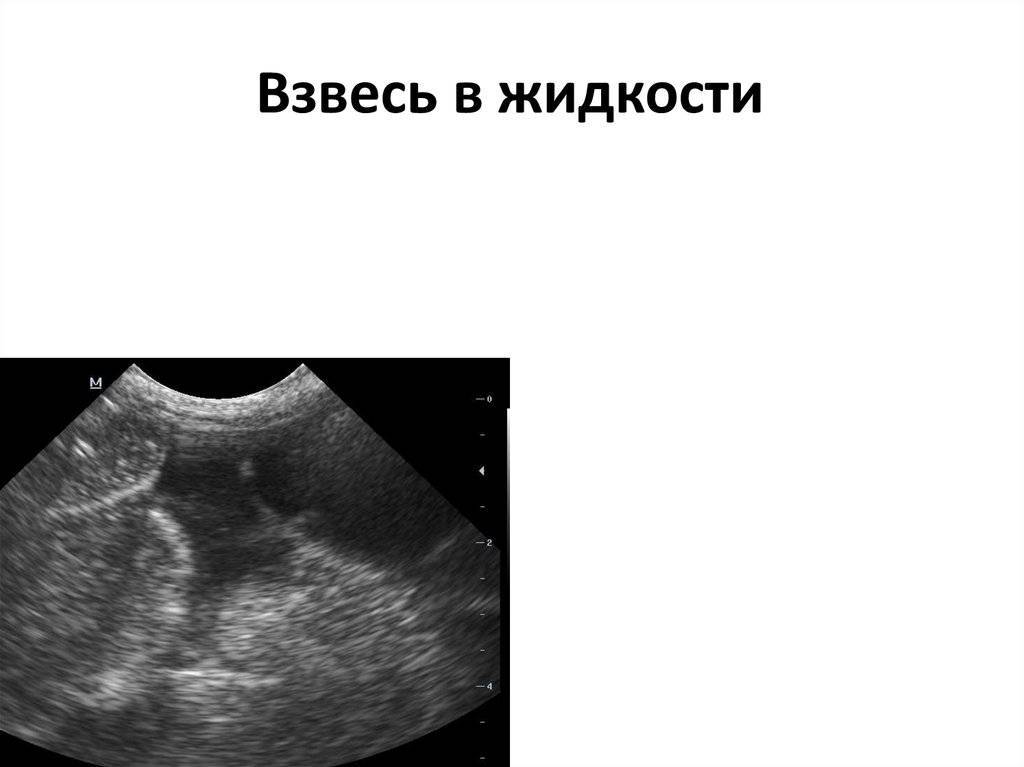
Когда появляется взвесь в водах
Однако оставаться совершенно прозрачными на протяжении гестации околоплодные воды не могут, потому что это среда развития живого организма. По мере развития плода в амниотическую жидкость попадают пушковые волосы, слущенный эпителий, частички первородной смазки – все это делает околоплодные воды менее прозрачными.
Взвесь в амниотических водах – это свободноплавающие частички различного происхождения. Обычно они определяются в поздние сроки беременности. Причиной сниженной прозрачности может быть также повышенное количество белка в околоплодной жидкости.
Если есть на ранних сроках
Если появляются взвеси в амниотической жидкости при сроке беременности до – это показатель инфицированности. Сниженные защитные реакции во время беременности, могут привести к заболеванию. Поэтому такие изменения на УЗИ, сопровождающиеся гипертермией, болями в животе – это повод, чтобы провести всестороннее обследование и лечение, чтобы не допустить инфицирования плода.
Если определяются взвеси на поздних сроках
Появление взвеси на поздних сроках беременности не оказывает никакого отрицательного действия ни на беременную, ни на плод, и расценивается как вариант нормы.
Причины взвеси в околоплодных водах
Взвесь в околоплодных водах, цвет жидкости, количество — все это очень важные показатели для врача, наблюдающего за беременностью пациентки.
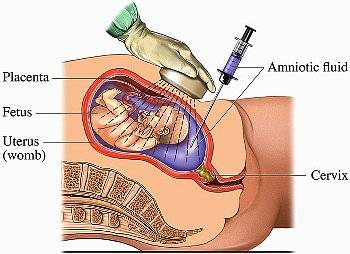
Что из себя представляет эта жидкость и какую роль играет во внутриутробном развитии? Об этом в нашей статье.
Околоплодные воды – это жидкость, которая окружает ребенка внутри плодного пузыря. Она имеет очень важные функции. Участвуя в обмене веществ плода, она еще и защищает его от внешних воздействий. Громкие звуки, удары – все это амниотическая жидкость притупляет, тем самым оберегает малыша от травм и создает комфортные условия. К тому же ни одна инфекция не подберется к плоду – внутри пузыря создаются стерильные условия.
В норме околоплодные воды не имеют цвета, прозрачны и имеют чуть сладкий запах. Иногда они окрашиваются в зеленоватый цвет. Связано это бывает с попаданием в них первородного кала малыша – мекония. При нормальном состоянии плода, выделение его должно произойти только после рождения ребенка. Если же меконий попадает в околоплодную жидкость внутри утробы, то можно говорить о наличии кислородного голодания малыша. Еще меконий может стать причиной развития пневмонии у ребенка.
При обнаружении подобного нарушения обычно назначаются препараты для поддержания кровоснабжения плаценты, либо, на достаточных для рождения сроках, стимулируется родовая деятельность.
Цвет околоплодных вод может быть розоватым, кровянистым. Это очень опасный признак. Если вы обнаруживаете подтекание такой жидкости, то можно предположить отслойку плаценты. В данном случае необходимо экстренное обращение в родильный дом. Там вам проведут ультразвуковое обследование и в зависимости от степени отслойки плаценты (если она есть) либо позволят родить естественным путем, либо экстренно прооперируют.
В целом в течение беременности состав и цвет околоплодных вод претерпевает некоторые изменения. В самом начале они слегка желтоватые, далее становятся прозрачными и светлыми. А к концу периода вынашивания – мутноватыми.
Осадок и мелкодесперсная взвесь в околоплодных водах представляют собой частички первородной смазки, пушковые волоски, которые отделились от кожицы малыша, клеточки его эпителия. Могут там оказаться и продукты жизнедеятельности. Все это причины взвеси в околоплодных водах. То есть данное явление совершенно нормально. И в большей степени характерно для окончания беременности. Потому что к этому периоду плацента выполняет свои функции уже недостаточно полноценно. И обновление вод происходит медленно. В то время как в начале и середине процесса развития беременности они сменяются каждые 3 часа. Амниотическая жидкость со взвесью — это современный врач даже не должен писать в заключении УЗИ
Важно при ультразвуковом обследовании определить количество вод
Однако случается, что мутность амниотической жидкости является признаком внутриутробной инфекции или следствием инфекционного заболевания самой беременной женщины. Ребенок тогда может появиться на свет уже с конъюктивитом, пневмонией или различными высыпаниями на коже. При подозрении на инфекцию следует сдать анализы на ее идентификацию. И после постановки диагноза пройти лечение антибиотиками.
Для того чтобы оценить насколько мутные околоплодные воды при беременности, то есть поставить точный диагноз, можно использовать разные методики. Одной из самых безопасных является ультразвуковое исследование. Также возможно проведение амниоскопии, когда специальный прибор вводится через шейку матки и оценивает состояние вод, не повреждая пузырь. Это обследование нередко назначают для диагностики кислородной недостаточности у плода вследствие переношенной беременности. Существует еще и метод амниоцентеза – прокола пузыря обычно через брюшную стенку матери. Эта методика также позволяет определить хромосомный набор плода. Амниоцентез обычно назначается во втором триместре беременности при подозрении на генетические заболевания у ребенка.
Причины возникновения взвесей в околоплодных водах
До 20 недели взвеси в околоплодной жидкости являются признаком наличия инфекции, в том числе и воспалительной. Наличие индивидуальных признаков проявления инфекции – тревожный признак. К ним относится повышенная температура и боли в животе.

Одна из причин возникновения взвесей на ранних сроках – уреапламоз. Несмотря на то, что уреаплазма не способна проникнуть через плаценту, младенец, рожденный с подобным заболеванием, рискует спровоцировать развитие заболевания глаз, почек, кожи и всей моче половой системы. Начиная с 20 недели необходимо проходить обследования, а при обнаружении заболевания – специальное лечение.
При приеме некоторых растительных препаратов и витаминов, которые назначает только врач, возможно поддержание и усиление иммунитета беременной женщины. После окончания курса, взвеси в околоплодных водах должны сократиться к минимуму или полностью исчезнуть.
Чем опасны взвеси, обнаруженные в околоплодных водах?
 В норме околоплодные воды прозрачные. Их основная функция заключается в защите плода от инфекционных агентов, от воздействия окружающей среды. Иногда в ней могут появиться примеси. Так называемая эхогенная взвесь в околоплодных водах может состоять из частичек эпителия, лануго, первородной смазки, такие включения еще называют мелкодисперсными. Если в околоплодных водах мелкодисперсная взвесь обнаружена в III триместре, то это является вариантом нормы, и она не может негативно воздействовать на плод. Если же она обнаружена в первой половине беременности, то это может свидетельствовать о различных инфекциях, протекающих в организме. Которые могут спровоцировать развитие у новорожденного воспаления легких или конъюнктивы глаз, появления сыпи.
В норме околоплодные воды прозрачные. Их основная функция заключается в защите плода от инфекционных агентов, от воздействия окружающей среды. Иногда в ней могут появиться примеси. Так называемая эхогенная взвесь в околоплодных водах может состоять из частичек эпителия, лануго, первородной смазки, такие включения еще называют мелкодисперсными. Если в околоплодных водах мелкодисперсная взвесь обнаружена в III триместре, то это является вариантом нормы, и она не может негативно воздействовать на плод. Если же она обнаружена в первой половине беременности, то это может свидетельствовать о различных инфекциях, протекающих в организме. Которые могут спровоцировать развитие у новорожденного воспаления легких или конъюнктивы глаз, появления сыпи.
Причины взвесей в околоплодных водах
Появление взвеси в околоплодных водах причины может иметь разные, в зависимости от срока беременности.
Взвеси в околоплодных водах на 18 неделе могут быть спровоцированы инфекциями, например, уреаплазмозом. И хотя уреаплазма не может проникнуть через плацентарный барьер, во II и III триместре болезнь нужно лечить. Иначе при прохождении родовых путей возможно инфицирования новорожденного.
Взвеси в околоплодных водах на 20 неделе могут также указывать на инфекцию, протекающую в организме матери, в том числе и вирусной этиологии. Но это может быть вариантом нормы. Дело в том, что смена эпителия кожи у плода может наблюдаться как на сроке 32—34 недели, так и раньше на 20—24 недели беременности. То есть взвесь в околоплодных водах не что иное, как продукты жизнедеятельности плода, которые свидетельствуют о его нормальном развитии.

Иногда взвеси в амниотической жидкости могут появиться из-за высокого уровня белка, что также является вариантом нормы.
Крупнодисперсные включения в плодовых водах представляют собой первородный кал или меконий. В этом случае амниотическая жидкость становится мутной. Это также может указывать на какую-либо инфекцию, протекающую в организме. Но появление мекония к концу беременности может быть связано с тем, что женщина ее перенашивает. Мнения врачей по поводу воздействия первородного кала на плод разнятся. Одни считают, что он может вызвать гипоксию плода, другие же не видят между двумя этими явлениями никакой связи, и полагают, что меконий указывает только на то, что роженица входит в группу риска и у нее возможна мекониальная аспирация плода.
Если околоплодные воды стали розовые, в них виднеются следы крови, то это может быть признаком отслойки детского места. В этом случае нужна срочная госпитализация.
Симптомы и первые признаки трихомониаза
В случае инфицирования микроорганизмом в первое время каких-то явных симптомов ожидать не следует. Первые признаки заражения могут проявиться через две-четыре недели, в редких случаях через четыре-семь дней. За это время влагалищная трихомониаза по кровотоку и лимфотоку перемещается по организму и закрепляется в межклеточном пространстве, также микроб может спрятаться в другом паразите. Во втором случае будет сложнее выявить трихомониаз.
Различие симптомов вызывающие заражением трихомонадой в женском организме и в мужском различаются. Но есть определенный общий перечень симптомов, которые можно выделить:
1. Мочеиспускание более частое.
2. Жжение и рези при прохождении мочи по уретре, моча мутная с кровью и с гноем.
3. Специфические запахи (зачастую запах гнили).
4. Аномальные выделения из половых органов.
5. Покраснение и зуд половых органов.
Возможные последствия
Взвеси, отнесенные врачами к нормальному явлению при беременности, не представляют опасности и не провоцируют никаких осложнений для плода и матери. Если в околоплодных водах появился первородный кал, есть серьезная опасность кислородного голодания плода. При непринятии срочных мер ребенок может родиться недоразвитым, с малым весом и патологией жизненно важных систем.
Регулярное посещение врача во время беременности, регулярное тщательное обследование и внимательное отношение женщины к своему состоянию помогут избежать и вовремя устранить массу проблем, возникающих в период беременности.
Как лечить
Избавиться от хлопьев в желчном пузыре поможет назначенная специалистом терапия и соблюдение определенных правил
Важно по окончании острого периода не прекращать соблюдение здорового рационального питания и рекомендованного режима
Диета
Так как пузырь относится к органам пищеварительной системы, то основные рекомендации будут касаться питания. Диета №5 по Певзнеру уменьшит нагрузку на органы и поможет им восстановиться:
Сладж в желчном пузыре формируется главным образом по причине застойных явлений желчи
Поэтому употреблять пищу нужно часто – от 5 до 7 раз в день, порции должны быть небольшими, комфортными для переваривания. Исключаются продукты, раздражающие пищеварительный тракт, – жирные сорта мяса, сырые овощи и фрукты, соленое, сладкое и острое
Важно отказаться от алкоголя и сократить употребление табака. Для желчного полезно употребление необходимого количества жидкости
Рекомендуется выпивать не меньше, чем 2 литра воды в сутки
Более точные данные нужно узнавать у врача, так как при некоторых заболеваниях этот объем может меняться.
Медикаменты
Препараты помогут снять боль, расслабить спазмированные мышцы желчного и протоков
Важно, чтобы все лекарства при таких состояниях назначались строго специалистом. Самолечение недопустимо. Вот рекомендованные препараты:
Вот рекомендованные препараты:
Спазмолитики (Но-шпа, Дротаверин, Папаверин) для расслабления гладкой мускулатуры. Особенно быстро помогают при спазме желчных протоков. Спазмолитические препараты способствуют избавлению от взвеси в желчном пузыре, если причина ее появления – напряжение гладких мышц протоков. Лекарства с желчегонным эффектом необходимы при застое желчи (Урсосан, Урсохол, Аллохол, Холосас, Ливодекса). Обезболивающие таблетки на основе нестероидных противовоспалительных средств (Парацетамол, Нурофен, Налгезин) снимут болезненность и неприятные ощущения, пока не начнут работать основные препараты
Это очень важно, ведь боль при желчных коликах способна быть очень мучительной
Народные средства
По рекомендации врача человек может попробовать лечение народными средствами.
 Патологию можно лечить с помощью травяных настоев и отваров с желчегонным и противовоспалительным действием. Но перед применением подобных средств консультация лечащего врача необходима.
Патологию можно лечить с помощью травяных настоев и отваров с желчегонным и противовоспалительным действием. Но перед применением подобных средств консультация лечащего врача необходима.
Чаще всего используются отвары из лечебных трав. Выбирают растения, снимающие воспаление и обладающие желчегонным действием:
- полынь;
- ромашка;
- плоды облепихи;
- кукурузные рыльца.
Заваривают обычно 1 ст.л. выбранной травы или смеси трав в стакане кипятка, настаивают час. Процеживают и пьют в течение дня весь этот объем. Курс лечения – не меньше 4 недель.
Физические нагрузки
Заниматься физическими упражнениями не только не запрещено, но даже рекомендуется:
- Кардио-тренировка поможет сжечь лишние калории, ускорить обмен веществ, заставит все органы работать интенсивнее.
- Силовая нагрузка допустима, если это разрешает лечащий врач. Она заставит мышцы работать и забирать из крови как можно больше питательных веществ. В результате пищеварительная система будет работать активнее.
- Ежедневная ходьба (не менее получаса) поможет, если человеку нельзя заниматься более активными видами нагрузок.
Лечение при скоплении плевральной жидкости
Жидкость в плевральной полости является следствием других заболеваний, поэтому лечение также зависит от первопричины.
Если имеется большое количество жидкости, вызывающей дискомфорт и нарушение дыхания, ее следует удалить проколом или дренировать.
Уровень жидкости, вызванный приемом лекарств, невысок. Если есть подозрение на фармакологическое происхождение жидкости, обычно эффективно прекращение приема препарата (прокаинамид гидралазин, хинидин, нитрофурантоин, кордарон, прокарбазин, метотрексат и т. д.). Такое состояние не требует дальнейшего вмешательства.
В случае гнойной жидкости с pH меньше 7,2, если она инкапсулирована или обнаружены бактерии, необходимо срочное удаление толстым дренажем. У дренированных пациентов при адекватном антибактериальном лечении состояние обычно улучшается в течение недели.
Если по прошествии недели большое количество жидкости остается или увеличивается, что показывает УЗИ или другие методы, следует рассмотреть возможность дренирования плевральной полости и оценить другие причины появления жидкости. Пневмония может быть связана с опухолевым процессом или туберкулезом. В этом случае рекомендуется компьютерная томография.
Жидкость, выделяемая у онкологических больных, обычно является признаком прогрессирования процесса. Средняя выживаемость таких пациентов составляет около 1 года.
Жидкость обычно диагностируется впервые при развитии медленно прогрессирующей одышки. Поскольку этот процесс протекает медленно, пациенты объясняют эти недомогания основным заболеванием и обращаются за помощью, когда уровень жидкости очень высок.
После удаления жидкости пациент чувствует себя намного лучше. Правда, улучшение временное. Жидкость рецидивирует в течение 2-3 недель. Для удаления жидкости производятся повторные проколы плевральной полости. Было замечено, что жидкость лучше удаляется, если применяется плевральный дренаж. Иногда длительное дренирование приводит к самопроизвольному разрастанию плевральной полости. Это альтернатива плевродетической хирургии.
Туберкулезная жидкость обычно проходит спонтанно при адекватной противотуберкулезной терапии.
Что такое взвесь в желчном пузыре
Взвесь (эховзвесь) в полости желчного пузыря — понятие в ультразвуковой диагностике, которое обозначает явление, когда желчь становится более концентрированной, образуя хлопья. Они состоят из холестерина, солей кальция и белка. Также такие хлопья иногда называют билиарным сладжем.
Эхогенность — способность отразить ультразвук. В норме желчь гипо- или анэхогенна и однородна, т. е. имеет темный цвет на экране аппарата УЗИ. Во время ультразвукового исследования билиарный сладж выглядит как гиперэхогенные песчинки или хлопья на фоне нормальной желчи. При диагностике представляет собой мелкодисперсную примесь в желчи.
В околоплодных водах примеси
Данный вид взвесей появляется на последнем месяце беременности (чаще на 32-34 неделе) и является не чем иным, как слущившимся эпителием плода, пушковыми волосами и частицами сыровидной смазки. При возникновении на указанном сроке не несет вреда развитию плода.
Примесь мекония в околоплодных водах
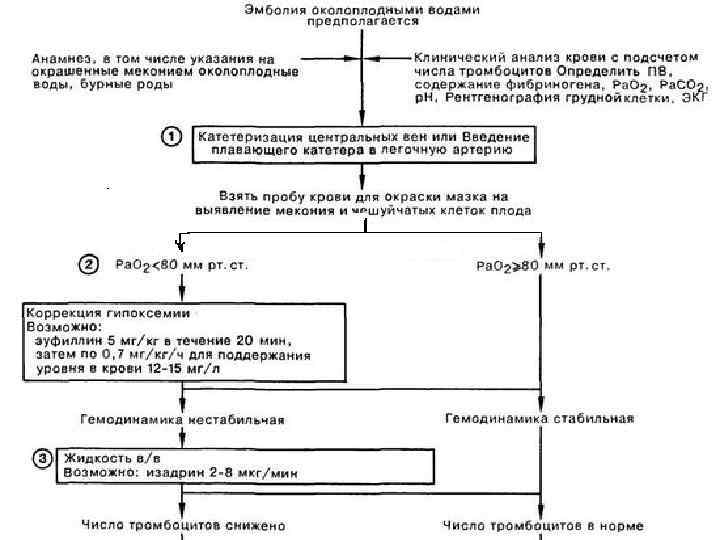
2) С помощью ларингоскопа с клинком размера 0 или 1 вводят эндотрахеальную трубку наибольшего подходящего диаметра. Для доношенных обычно используют трубки диаметром 3,5 или 4,0 мм. Чтобы улучшить обзор во время интубации трахеи, отсасывают содержимое гортанной части глотки катетером большого диаметра.
Взвесь в околоплодных водах
Ослабленный при беременности иммунитет и его неспособность противостоять инфекциям, в том числе вирусным, также с высокой степенью вероятности может приводить к появлению взвесей в околоплодных водах. Прием растительных иммуномоделирующих гомеопатических препаратов, назначенных доктором, будет поддерживать иммунитет, и возможно уже на следующем осмотре примесей в водах не будет.
Взвесь в околоплодных водах
Иногда взвесь просто путают с излишками белка. Не единичны случаи, когда амниотическая жидкость мутнела только по причине высокой концентрации белковых веществ в ее составе. После амниотомического исследования таких индивидуальных проявлений даже довольно мутная околоплодная жидкость отклонений от нормы не показывала.
Причины появления взвесей в околоплодных водах и что делать в этом случае
Все остальные взвеси делятся на крупнодисперсные и мелкодисперсные. Крупнодисперсные взвеси представляют собой мелконий. По своей сути – первородный кал, проявляется в результате внутриутробного отхождения. Встречается только в 10% всех рожениц и не больше чем у 40% переношенных младенцев.
Рекомендуем прочесть: Как узнать что ребенок проглотил инородный предмет
Взвесь в околоплодных водах
Что касается мекония – первородного кала, который вследствие внутриутробного отхождения также может относиться к взвесям (встречается в 10% всех родов и до 40% в случаях переношенной беременности), то здесь мнения относительно его влияния на плод разделяются.
Одни представители медицины считают, что меконий в околоплодных водах является признаком внутриутробной гипоксии (кислородного голодания) плода, другие же доказывают, что связи между этими явлениями нет, а окрашивание вод меконием – лишь фактор для определения беременных в группу риска по недопущению мекониальной аспирации новорожденного.
Взвеси в околоплодных водах
При амноцентезе производится забор околоплодных вод для исследования, что позволяет детально изучить их состав.
Однако этот метод нарушает целостность защитного покрова и поэтому чаще используется только по генетическим показаниям (подозрения на врожденные аномалии).
Взвесь в околоплодных водах: что это такое и чем грозит на разных сроках
Крупнодисперсные взвеси настораживают докторов независимо от того, какой срок беременности у пациентки. Некоторые врачи считают, что отхождение кала у крохи до рождения – это следствие кислородного голодания.
Другие медики не высказывают столь тревожных предположений, но убеждены, что при крупнодисперсной взвеси высок риск отравления малыша меконием.
В любом случае будущая мама с таким диагнозом нуждается в лечении и постоянном медицинском наблюдении.
Околоплодные воды 20 неделе беременности
Еще одним моментом, который обязан насторожить будущую маму и врача, ведущего ее беременность, является обнаружение взвеси в околоплодных водах, которая будет состоять из мекония (первородный кал) и кровяной примеси.
Обычно эти вкрапления сопровождаются общей сильной замутненностью околоплодных вод и могут свидетельствовать о том, что налицо развивается внутриутробная инфекция, опасная для жизни и здоровья будущего ребенка.
Хотя опять же, подобные проявления на последних неделях беременности могут свидетельствовать о том, что женщина перенашивает плод по причине полного отсутствия, как таковой, родовой деятельности и неправильно установленного срока родов.
Рекомендуем прочесть: На 11 неделе беременности тянет поясницу
Взвесь в околоплодных водах: норма или патология
Если помимо продуктов жизнедеятельности плода обнаруживается кровь или меконий (первородный кал), необходимо тщательное обследование для установления причины их появления. Значительное помутнение, как правило, свидетельствует о внутриутробном инфицировании. Кроме того, концентрация посторонних примесей увеличивается при перенашивании беременности.
Методы диагностики
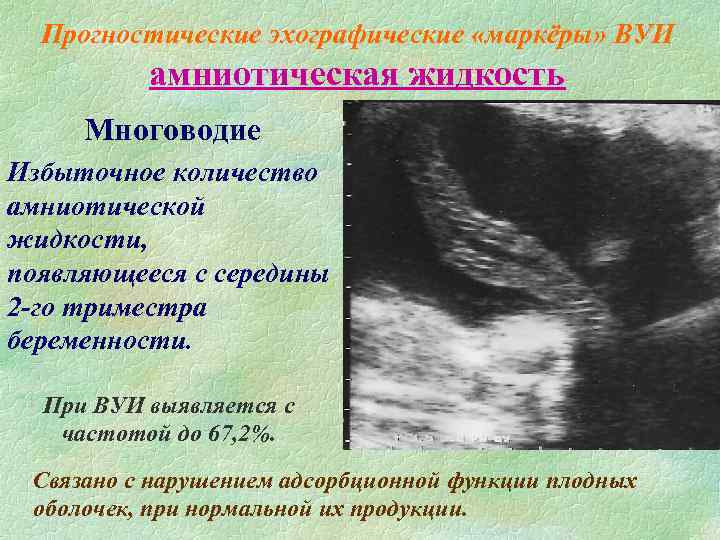
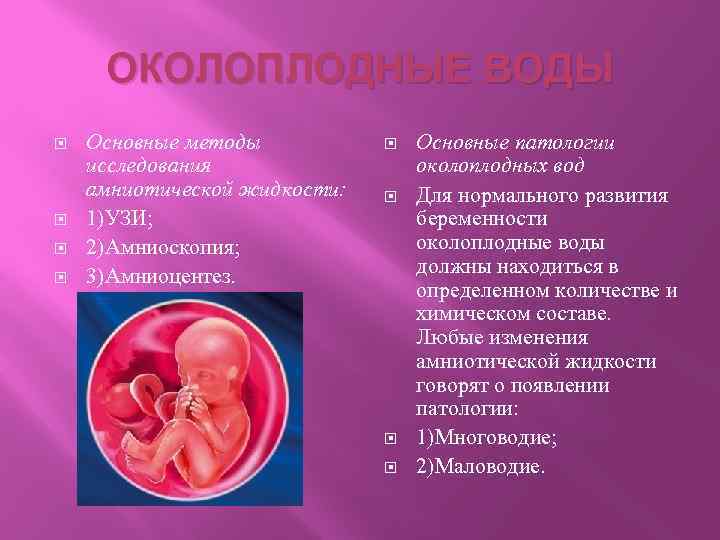
Для проверки соответствия норме и выявления изменений в амниотической жидкости разработаны специальные процедуры. Самая простая и безопасная – это ультразвуковое исследование (УЗИ).
По определенным показаниям назначаются следующее обследования:
- Амниоскопия. Проведение исследования показано тогда, когда календарный срок беременности истек, а женщина еще не родила. В шейку матки вводят особый прибор, позволяющий изучить состояние околоплодных вод. Во время процедуры врач выясняет и наличие гипоксии у плода.
- Амниоцентез. К данному обследованию прибегают во II триместре, чтобы изучить амниотическую жидкость и получить сведения о хромосомном наборе ребенка. Анализ позволяет определить патологии развития плода.
Лечение патологии
При раннем обнаружении ИЦН с угрозой пролабирования плодного пузыря во влагалище, спровоцированной сбоем в гормональном уровне, назначают применение лекарственных средств, которые позволяют скорректировать эндокринные нарушения. В случае успешной стабилизации шейки нет необходимости в проведении дальнейшей терапии. В противном случае используют акушерский пессарий при пролабировании плодного пузыря. Он выглядит как прочное кольцо, которое специалист фиксирует на маточной шейке, предупреждая тем самым ее раскрытие и последующий выкидыш. Современные производители изготавливают пластиковые и силиконовые пессарии, особой популярностью пользуются устройства «Симург».
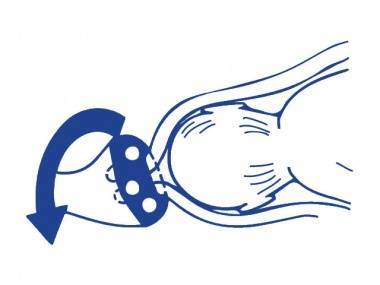
Также благодаря приспособлению происходит перераспределение нагрузки, организовывается поддержание мышц промежности и препятствование опущению пузыря. Однако в случаях, когда пролабирование произошло, кольцо не устанавливают.
При невозможности применения пессариев и неэффективности лекарственного лечения может назначаться наложение швов, которой проводят в срок 13-26 недель. Снимают швы после 38 недели, что способствует самостоятельному раскрытию матки и открытию родовых путей. Ушивание маточной шейки — вариант оптимальный, позволяющий снизить риск самопроизвольного аборта при пролабировании. Метод отличается простотой и безопасностью, однако вмешательство производится только в стационарных условиях. После наложения швов пациентке потребуется еженедельное посещение специалиста. При пролабировании плодного пузыря в цервикальный канал необходима дополнительная коррекция.

Особенности использования пессария при беременности двойней, предотвращение преждевременных родов.
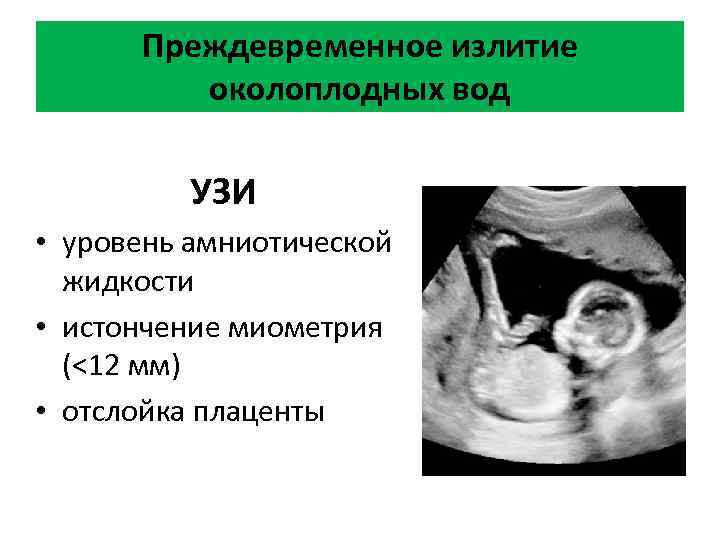
Через сколько начнутся роды после отхождения вод?
При разрыве в нижней части плодного пузыря воды отходят потоком (сразу и в большом объеме). Если воды отошли до начала родовых схваток, в первую очередь необходимо успокоиться. Латентный период (время между излитием вод и началом родовой деятельности) обычно длится не дольше 3-4 часов. В то же время следует учитывать неделю беременности, на которой произошло излитие вод. В зависимости от срока беременности, латентный период может быть разным:
- При сроке беременности от до 28 недель со времени излития вод до родов может пройти 4-5 недель. Это возможно в том случае, если излилась не вся амниотическая жидкость, и врачи решили выжидать. Все это время будущая мама должна провести в стационаре в палате с особым контролем стерильности.
- При излитии вод на сроке с по 37 неделю гестации примерно у каждой второй женщины роды начинаются в течение суток. У остальных латентный период может продлиться до 7 дней, опять-таки при условии частичного отхождения вод и при нахождении в стерильной палате под постоянным медицинским контролем.
- При отхождении вод на 38 неделе или позже примерно в 50% случаев родовая деятельность начинается в течение 12 часов. У остальных женщин до родов может пройти от 1 до 3 суток.
Важно! Разрыв плодного пузыря до начала родов всегда сопряжен с риском заражения матери и плода, поэтому после отхождения вод будущую маму следует как можно скорее доставить в стационар. Действительно, плодный пузырь защищает ребенка от болезнетворных микроорганизмов, а после его разрыва малыш может рассчитывать только на собственный иммунитет
И даже если женщине провели обработку влагалища антисептическими растворами, риск заражения все равно сохраняется – ни один антисептик не обеспечивает гарантированное уничтожение опасных для плода микроорганизмов. Помимо этого, отсутствие амниотической жидкости отрицательно влияет на иммунитет и нервную систему малыша. Поэтому среди врачей существует консенсус, согласно которому женщине и ребенку не угрожает опасность, если от излития вод до родов пройдет не более 24 часов
Действительно, плодный пузырь защищает ребенка от болезнетворных микроорганизмов, а после его разрыва малыш может рассчитывать только на собственный иммунитет. И даже если женщине провели обработку влагалища антисептическими растворами, риск заражения все равно сохраняется – ни один антисептик не обеспечивает гарантированное уничтожение опасных для плода микроорганизмов. Помимо этого, отсутствие амниотической жидкости отрицательно влияет на иммунитет и нервную систему малыша. Поэтому среди врачей существует консенсус, согласно которому женщине и ребенку не угрожает опасность, если от излития вод до родов пройдет не более 24 часов.
При доношенной беременности большинство женщин укладываются в эти временные рамки. Однако в отдельных случаях схватки могут не начаться. Тогда медики проводят гормональную стимуляцию родовой деятельности. Данная процедура сопряжена с определенным дискомфортом – женщине придется долгое время находиться в положении лежа, получая препараты через капельницу. Кроме того, после гормональной стимуляции родовые схватки будут более сильными и болезненными. Однако ожидать, рассчитывая на естественные роды, может быть крайне опасно для плода – у него может начаться гипоксия или развиться внутриутробные инфекции. Поэтому если врач настоятельно рекомендует гормональную стимуляцию родов или кесарево сечение, надо согласиться – акушер никогда не станет рекомендовать данные процедуры без веских оснований.
Случается и так, что родовые схватки развиваются буквально сразу после излития околоплодных вод. Причем спрогнозировать скорость, с которой будет раскрываться маточный зев, невозможно. Это еще одна причина в пользу того, что после отхождения вод ехать в роддом следует без промедления.
Более того, при стремительных родах возможны осложнения, адекватно отреагировать на которые могут только врачи. В частности, при выпадении или защемлении пупочного канатика либо преждевременной отслойке плаценты необходимы срочные медицинские меры. Учитывая данные риски, гораздо безопаснее ожидать начала схваток в стационаре. Добираться до роддома предпочтительно на машине скорой помощи – тогда женщина будет находиться под наблюдением врачей уже в дороге. Если же беременная чувствует себя хорошо, а состояние отошедших вод не вызывает подозрений, можно транспортировать женщину в роддом самостоятельно. Но в таком случае женщину следует разместить в положении полулежа на заднем сиденье – такое положение тела минимизирует риск выпадения пуповины.