Кто в группе риска
| Фактор риска | Последствия |
| Возраст матери — старше 40 лет | Крупный плод |
| Ожирение матери, или избыток массы тела | Многоводие |
| Гестационный диабет в анамнезе | Избыточная прибавка веса во время текущей беременности |
| Ранний или поздний гестозы в анамнезе | Врожденные пороки развития плода |
| Сахарный диабет у ближайших родственников | Выделение глюкозы с мочой |
| Выкидыши или мертворождения в анамнезе | |
| Заболевания и состояния, которые могут провоцировать развитие диабета (метаболический синдром, синдром поликистозных яичников, повышенное артериальное давление, высокий уровень холестерина) | |
| Многоплодная беременность |
Пути подбора питания при АБКМ
При смешанном вскармливании
При необходимости докорма специалисты рекомендуют использовать смесь с расщепленным белком-гидролизат.
Из таковых можно рассмотреть смесь Nutrilak Premium Гипоаллергенный. По сравнению с целыми молекулами белков коровьего молока, аллергенность его расщепленного белка снижена в 100 000 раз.
Nutrilak Premium Гипоаллергенный подходит для профилактики аллергии у детей из групп риска и лечения легких кожных проявлений.
Это важно!
В составе Nutrilak Premium Гипоаллергенный есть лактобактерии L.rhamnosus LGG – это самые эффективный и безопасный пробиотик для детей с рождения, применяется для лечения и профилактики атопического дерматита и экземы.
При искусственном вскармливании
Если у грудничка кожные проявления ярко выражены, имеются корочки и участки с мокнутием, или отмечаются упорные обильные срыгивания, прожилки крови в стуле, то из смесей могут использоваться только глубокие гидролизаты (например, Nutrilak ПЕПТИДИ СЦТ) или аминокислотные смеси.
У детей старше 6 месяцев выбор питания шире: больше возможности использования продуктов прикорма и соевых смесей (например, NutrilakPremium Соя).
Можно ли перерасти АБКМ?
Нет!
Если не сформирована толерантность и сохраняется гиперчувствительность к БКМ, то аллергический воспалительный процесс протекает в фоновом режиме. Он может протекать не так выраженно, но продолжается! Постепенно закладывается фундамент для развития хронических патологических заболеваний, превращаясь в мину замедленного действия.
Что ещё полезно знать?
Известно, что такие продукты как шоколад, сыр, цитрусовые, уксус, орехи, маринады и пр. являются источником особых веществ (гистаминолибераторов). Они способствуют поддержанию аллергического воспаления, подбрасывая масло в этот огонь. Ограничение их в приёме или полное исключение уменьшит проявления атопии и поспособствует облегчению состояния ребёнка.
Самые маленькие друзья – микроорганизмы. Большинство из них обитают в толстой кишке. Они наши большие помощники. Их вклад в сдерживание аллергических реакций и формирование правильного ответа на пищу сложно переоценить. Всё больше и больше исследований находят этому подтверждение. И если собственные жители кишечника с этим не справляются, то на помощь могут прийти проверенные друзья – пробиотики. Во всём мире самую большую доказательную базу о противоаллергическом эффекте имеют только два микроорганизма – LGG и ВВ-12 компании Chr. Hansen. У одного из них есть даже свой сайт (https://www.lgg.com/).
Выводы:
- Аллергия – это чрезмерный ответ иммунной системы
- Причинно-значимый фактор – аллерген (БКМ, в частности)
- Проявления АБКМ самые разнообразные
- Лекарств нет
- Лечение только одно – исключение контакта с причинно-значимым фактором (БКМ)
- Срок элиминации – минимум 3 месяца
- Выход есть!
В заключении
Аллергия – это системный воспалительный процесс. Протекает он во всём организме ребёнка, охватывая все его органы и ткани. Те проявления, которые мы видим – это лишь малая часть айсберга.
Страдает весь организм малыша! Если вы думаете, что ограничительная мера в питании – это блажь, прихоть врачей, то вы глубоко ошибаетесь. Единожды возникнув, гиперчувствительность никуда не девается, по волшебству не исчезает. Она может затаиться на годы, набирая силу, и вылиться во взрослом возрасте в хроническую патологию, которую уже ни диетой, ни препаратами не исправишь. Постепенно иммунную систему можно обучить воспринимать БКМ как друга и сформировать толерантность к бывшему аллергену. Такое возможно, но путь этот долгий и только в партнёрстве мамы и врача. Всё, что требуется от вас – это терпение, а от природы – время. Вместе – это величайшая целительная сила для малыша.
(29
оценок; рейтинг статьи 3.9)
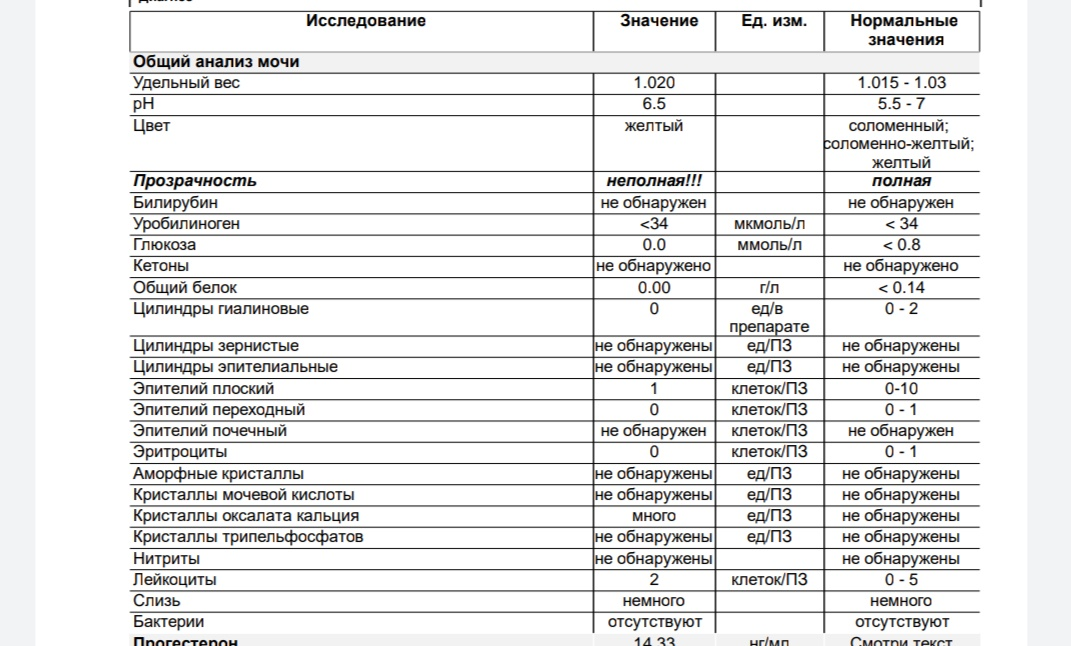
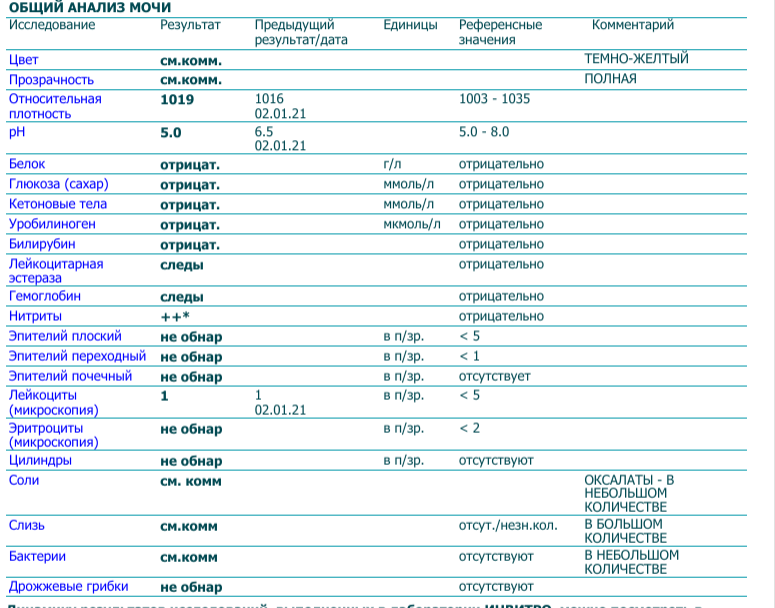
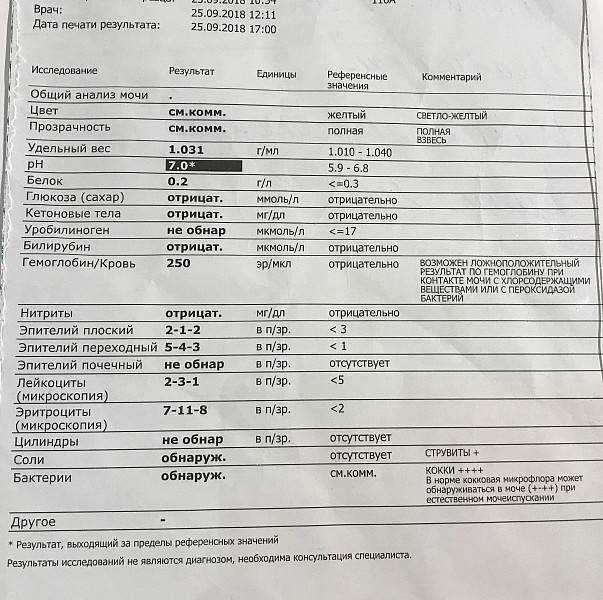
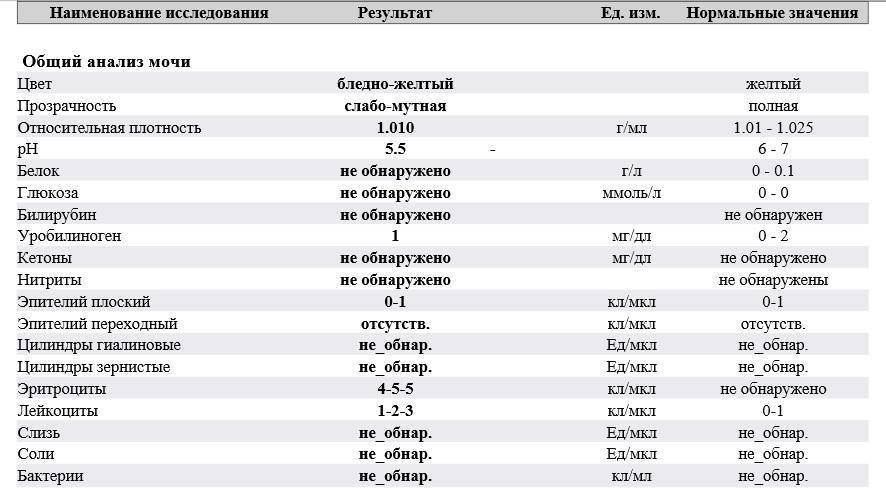
Причины мутной мочи
«Здоровая» моча — прозрачная, лишь немного опалесцирующая, перламутровая . Муть в жидкости появляется, если в организме происходят патологические процессы, сопровождающиеся другими симптомами или без них.
К причинам, вызывающим помутнение мочи, однако не являющимся заболеваниями, относят:
- беременность и послеродовой период;
- обезвоживание организма в жаркую погоду, после посещения бани или сауны;
- чрезмерные физические нагрузки;
- слишком большое содержание белка в рационе.
Кроме того, мутной становится «несвежая» моча, в которой уже начали размножаться бактерии.
Прозрачность вернется после устранения причины, ее вызвавшей. Если она не восстанавливается, возможно, помутнение вызвано какой-либо патологией. Это повод обратиться к специалисту для постановки диагноза и подбора тактики лечения.
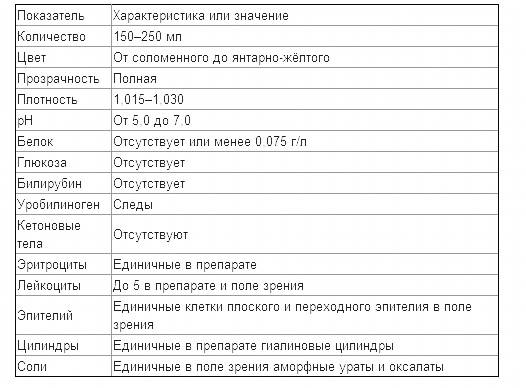
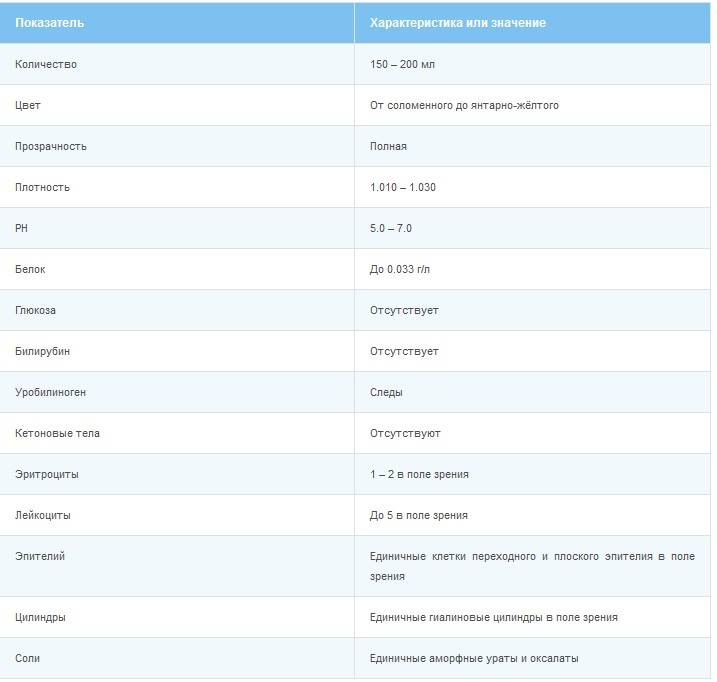
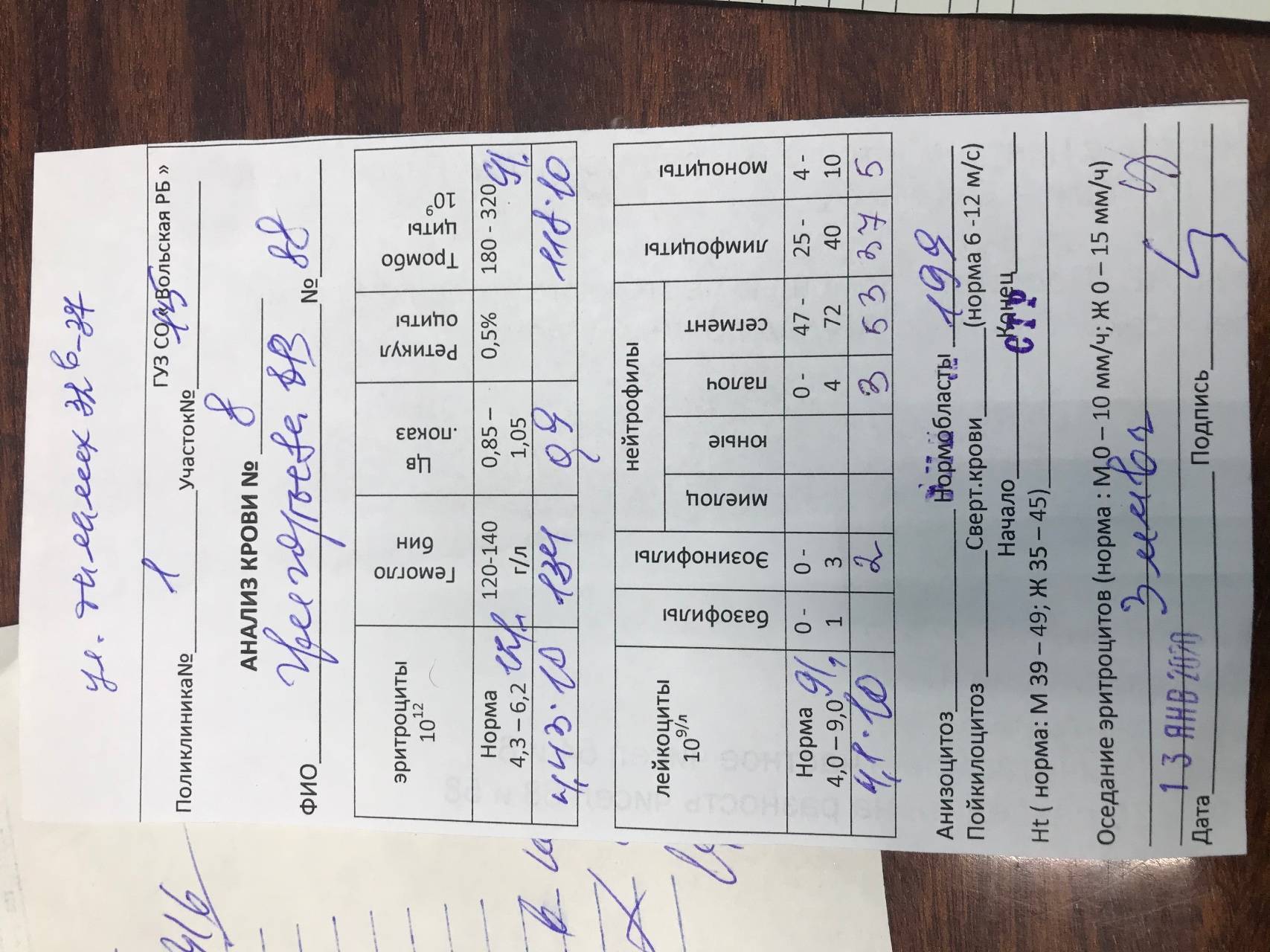
Нормативные значения показателей
В медицинской сфере нет точного показателя, какая норма лимфоцитов, это зависит от самого пациента: его пола, возраста, способа жизни. К примеру, у детей наблюдается высокое количество элементов, которые могут снизиться в период его взросления. Также больше лимфоцитов наблюдается у женщин, в независимости от их возраста. Такая особенность вызвана больше активностью организма, его постоянной перестройкой, а также деятельностью лимфатической системы.
Повышенные лимфоциты
Зачастую повышены лимфоциты в крови появляются из-за появления различных вирусных инфекций в организме человека. Среди них можно отметить такие моменты: коклюш, сифилис или туберкулез. Также к высоким может приводить и другие болезни, например малярия. Помимо проблем, что связаны с подобными проблемами, высокий уровень элементов может появиться при обнаружении в организме таких факторов, как:
- Аутоиммунные виды заболеваний.
- Появление проблем с органами дыхания.
- Сильные стрессовые ситуации, в которых был пациент.
- Увеличение некоторых внутренних органов: почек: печени, поджелудочной.
- Развитие злокачественных опухолей или предопухолевые процессы в организме.
- Гиперчувствительность на определенные продукты, препараты или компоненты.
- Нарушение работы органов эндокринной системы, например увеличение щитовитки.
Однако важно помнить, что проблема не всегда появляется через определенные, ярко выраженные симптомы. Они могут меняться в зависимости от организма человека или наоборот могут быть скрытыми и незаметными
Чтобы убрать повышение лимфоцитов, необходимо вылечить появившееся заболевание, после этого уровень компонентов в крови будет восстановлен.
Пониженные лимфоциты
Когда лимфоциты понижены, врачи ставят диагноз лимфопения, которая может характеризоваться уменьшением некоторых органов, а так же ухудшением состояния иммунной системы, когда организм перестает вырабатывать нужное количество определенных компонентов. Такая проблема может появиться из-за таких факторов:
- СПИД или ВИЧ инфекции.
- Появление опухолей в лимфатических тканях.
- Если у человека произошло облучение радиацией.
- Патологические проблемы, заболевания костного мозга.
- После того, как человек долго принимал определенные препараты.
- Долгие инфекционные заболевания, которые очень сложно протекают.
Как и в предыдущем варианте, исправить ситуацию можно пройдя нужный курс лечения, который поможет избавиться от очага появления проблемы. Стоит знать и то, что понижение лейкоцитов может возникнуть у беременных женщин из-за ухудшения иммуннитета. Принимать определенные меры в данной ситуации не нужно, следует только повысить уровень наблюдения за состоянием девушки и развитием плода. А вот если изменение показателей произошло очень резко, тогда нужно пройти дополнительное обследование.
Токсоплазмоз
Заболевание вызывает внутриклеточный паразит — токсоплазма. В быту его носителями часто становятся кошки. Если женщина перенесла болезнь за полгода до беременности, токсоплазмоз не навредит малышу. Опасным является заражение именно в период вынашивания ребенка, особенно в первый триместр. Риски для плода: поражения печени, селезенки, органов зрения, центральной нервной системы. Возможен летальный исход.
Выявление инфекции входит в комплексный анализ на ToRCH-инфекции, поэтому отдельно его сдавать не нужно. Основные показатели анализа — это наличие/отсутствие антител к токсоплазме IgG и IgM.
- Если оба показателя отрицательные, нужно пройти повторный анализ во время беременности (раз в 3 месяца).
- Если присутствуют IgG и отсутствуют IgM, то у женщины выработан иммунитет.
- Если отсутствуют IgG и присутствуют IgM, нужно спустя 3 недели сдать повторный анализ, чтобы исключить ложные результаты или начало активной инфекции.
- Если оба показателя положительные, возможно, инфекция активно развивается и нужно сдать тест на зрелость (авидность) антител.
Важно!
Есть кошка? Проверить!
Если у вас дома есть кошка, при подготовке к беременности лучше проверить ее на токсоплазмоз и при необходимости провести лечение. В период беременности нельзя контактировать с экскрементами животных или гладить уличных котов.
Как избавиться от отеков во время беременности
Беременной женщине под силу избавиться от физиологических отеков и предотвратить их развитие. А вот патологические отеки, которые сопровождаются появлением белка в моче и повышением артериального давления, требуют специального лечения, которое может назначить только врач.
- Диета при отеках беременных
Для лечения отеков беременным необходимо:
- придерживаться молочно-растительной диеты – потреблять творог, кисломолочные напитки, овощи и фрукты, а также курицу, нежирное мясо и рыбу;
- потреблять продукты, обладающие мягким мочегонным действием – арбуз, дыню, яблоки, клубнику, клюкву, бруснику, ежевику, гранаты, цитрусовые, абрикосы, курагу, морковь, свеклу, огурцы;
- уменьшить потребление соли до 1,5 г/сутки;
- полностью исключить соленья, консервы, копченые и маринованные продукты, чипсы и фаст-фуд, которые содержат много соли. Снижение концентрации натрия позволит избежать задержки жидкости в тканях, и лишняя вода будет выводиться почками.
- Питьевой режим
Беременная женщина должна пить не менее 1-1,5 литра воды в день, если врач не установил другую норму. При этом исключают соленые минеральные воды и сладкие газированные напитки. Наилучшим вариантом будет чистая вода.
Не стоит пытаться избавиться от отеков, потребляя жидкости меньше нормы. Вода необходима для пополнения амниотической жидкости, удаления продуктов обмена и подготовки организма к родам.
- Лекарственные травы при отеках
Многих женщин интересует вопрос: «что пить от отеков во время беременности?». Врачи рекомендуют беременным от отеков толокнянку, бруснику, клюкву, чай с цикорием или ромашкой.
При почечных отеках беременным назначают препараты Фитолизин и Канефрон. Эти средства на растительной основе улучшают работу почек, способствуя выведению жидкости. Однако они имеют противопоказания, и их не стоит использовать для самолечения.
- Режим дня
Для улучшения тонуса сосудов беременной рекомендуют проводить больше времени в лежачем положении. Это облегчает работу сердца и помогает улучшить циркуляцию крови. При отеках на ногах под них стоит подложить подушку, чтобы они находились выше корпуса, на возвышении около 30 см над уровнем кровати. Отдых на левом боку также способствует уменьшению отеков.
Прогулки для беременных так же важны, как сон и еда. Во время ходьбы улучшается циркуляция крови, опорожняются расширенные вены и улучшается лимфодренаж. Продолжительность прогулки должна составлять более получаса.
- Компрессионный трикотаж
Компрессионный трикотаж – специальное белье, которое позволяет уменьшить отеки, связанные с нарушением работы сосудов.
Надевать компрессионные чулки или колготки нужно после ночного сна лежа в постели, пока вены ног не переполнились кровью. Компрессионный трикотаж поможет избежать застоя крови в венах ног, предотвратит варикозное расширение, уменьшит отечность и чувство тяжести в ногах. Перед покупкой компрессионного трикотажа нужно проконсультироваться с врачем-флебологом, поскольку такой метод борьбы с варикозом имеет свои недостатки.
- Физическая активность
Умеренные физические нагрузки уменьшают отечность на 50%. Прогулки и гимнастика помогают улучшить кровообращение, поскольку сокращающиеся мышцы выталкивают кровь из вен, предупреждая их переполнение, тем самым облегчая работу сердца.
При малоподвижном образе жизни беременным желательно уделять упражнениям по 5-10 минут каждые 2 часа. Лучшие виды активности – гимнастика для беременных, упражнения на фитболе, йога, плавание.
Противопоказанием к занятиям гимнастикой являются повышенный тонус матки и тяжелая стадия гестоза.
- Прием витаминов
Витамины улучшают обмен веществ, свойства крови и состояние сосудов, а также являются профилактикой развития гестоза. Поэтому прием витаминных комплексов, назначенных врачом, поможет уменьшить отечность.
- Своевременное обращение к врачу
Если не удалось избежать появления отеков, а указанные выше меры не помогают снять отечность, то стоит сообщить о проблеме своему гинекологу. При не резко выраженных отеках лечение проводят амбулаторно, учитывая основное заболевание. Назначают препараты, поддерживающие функцию почек и сердца.
Для лечения патологических отеков врач может рекомендовать лечь в стационар. Внутривенно капельно вводятся препараты, которые улучшают внутримозговое кровообращение, циркуляцию крови и устраняют гипоксию плода. Лечение также направлено на очищение крови от токсинов и облегчение работы почек.
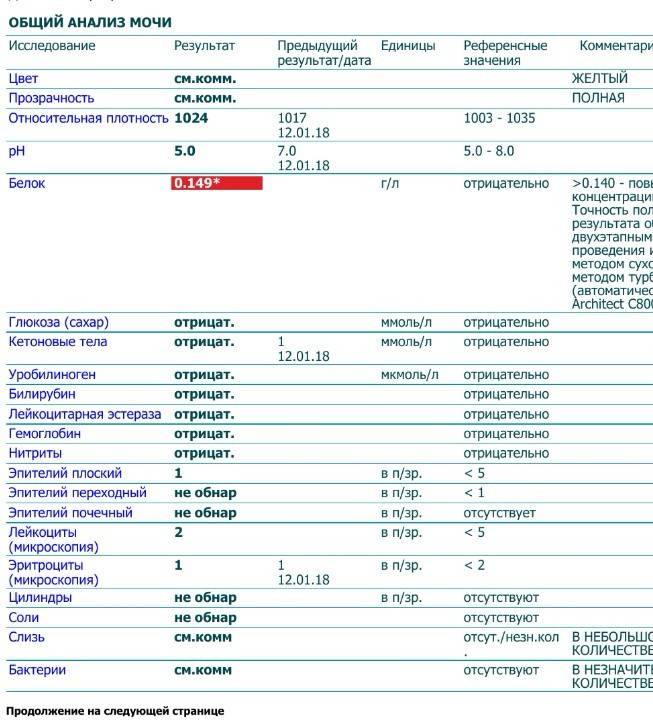
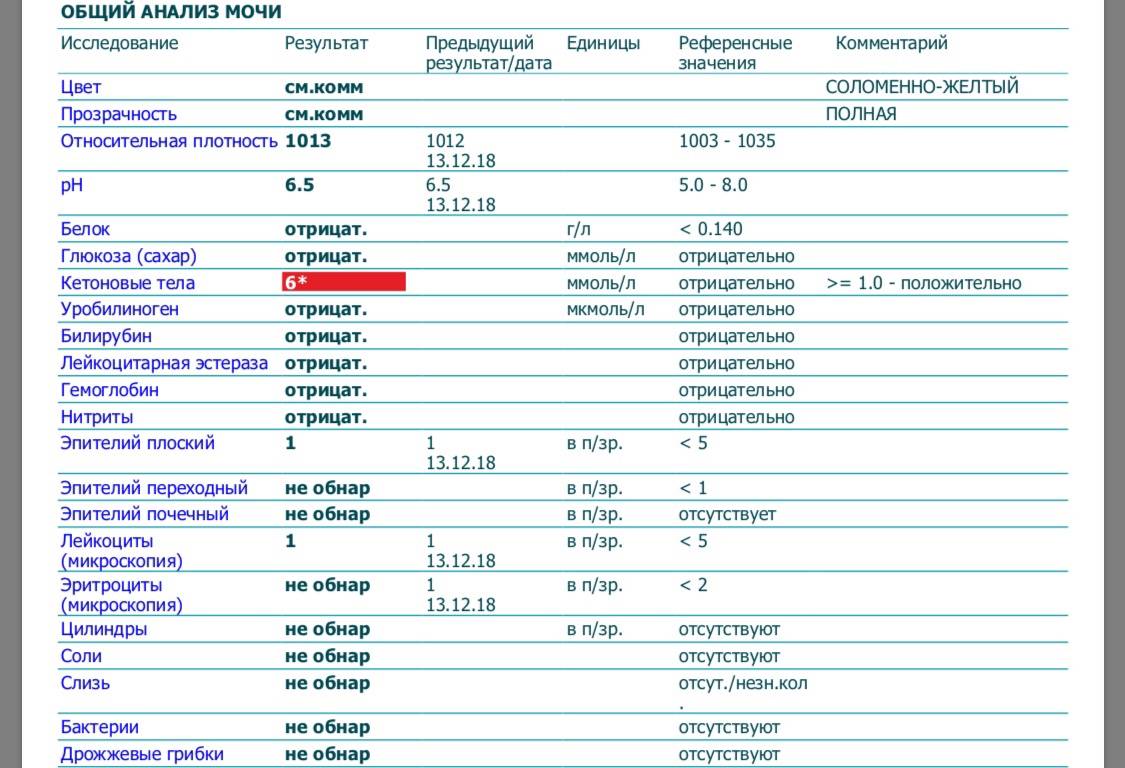
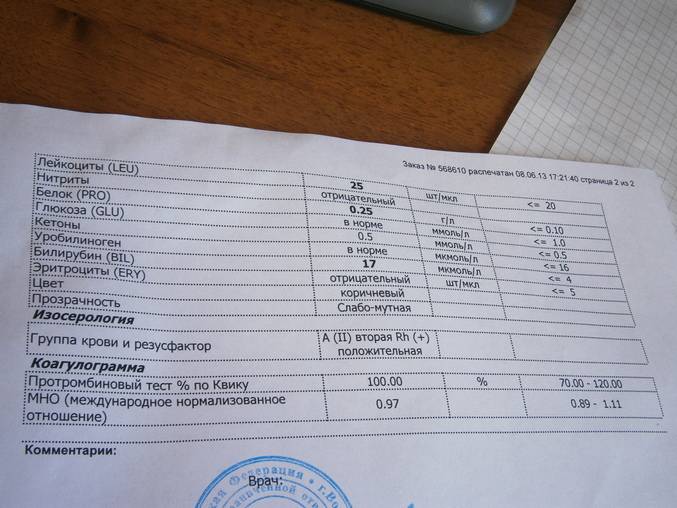
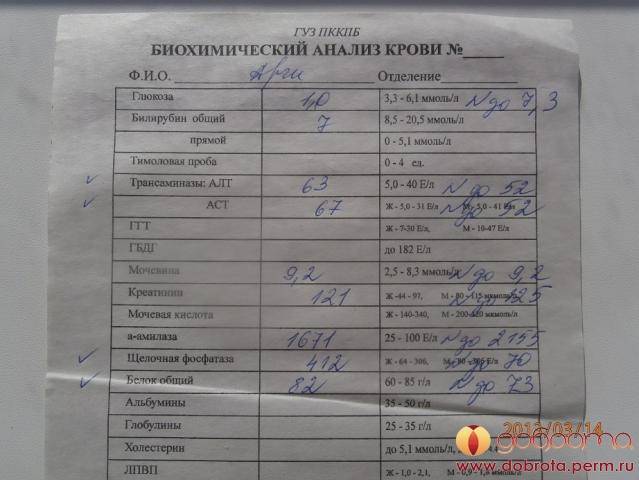
Симптомы повышенного белка при беременности

Белки принимают немаловажное участие в процессах насыщения клеток плода питательными веществами, также они способствуют улучшению выработки гормонов. Уровень альбумина оказывает влияние на функцию восстановления поврежденных тканей (процесс регенерации)
Количество альбумина определяется общим состоянием беременной, зависящим от ряда провоцирующих факторов. При повышенной концентрации белка в моче ставится диагноз «протеинурия», что свидетельствует о наличии патологии почек. Гестоз может свидетельствовать о первичном поражении почек или о вторичном, что может быть следствием различных заболеваний или отклонений.
Нередко женщины жалуются на появившиеся боли в области спины, которые сопровождаются лихорадкой. Такое состояние может быть вызвано сильным давлением на почки со стороны матки, позвоночника. Помимо изменения уровня альбумина в моче у пациентки при неправильном течении беременности могут проявляться следующие симптомы:
- изменение запаха выделений;
- изменение цвета мочи;
- токсикоз;
- отеки;
- головные боли;
- боли в спине и в пояснице;
- повышенное давление;
- озноб;
- потеря аппетита;
- кровь в урине;
- повышенный уровень утомляемости;
- постоянная сонливость;
- сильные суставные боли, вызванные потерей белка;
- онемение конечностей;
- снижение мышечного тонуса;
- непроизвольные мышечные сокращения.
Симптомы протеинурии напрямую связаны с теряющимся белком с уриной:
- Недостаток альбумина снижает осмотическое давление, что приводит к появлению отечностей, гипотонии и гиповолемие.
- Дефицит антитробина приводит к нарушению функций свертывания крови, что способствует возникновению тромбов.
- Дефицит липопротеидов повышенной плотности в организме беременно способствует появлению атерогенеза.
- Недостаток иммуноглобулинов приводит к снижению иммунитета.
- Склонность к появлению кровотечений усиливается при недостатке прокоагулянтов.
- Недостаток белка, который связывает витамин D, вызывает появление гипокальциемии и слабости в мышцах.
Бывают случаи, когда наличие у пациентки повышенного уровня альбумина не проявляются ни по каким признакам. В данном случает заболевание носит бессимптомный характер. Чтобы избежать негативных последствий, способных навредить здоровью пациентки и плоду, врач назначает дополнительную диагностику. Бывает, что результаты анализов не выявляют наличие у пациентки протеинурии. Обычно это происходит из-за наличия влагалищных выделений в моче или физиологических причин.
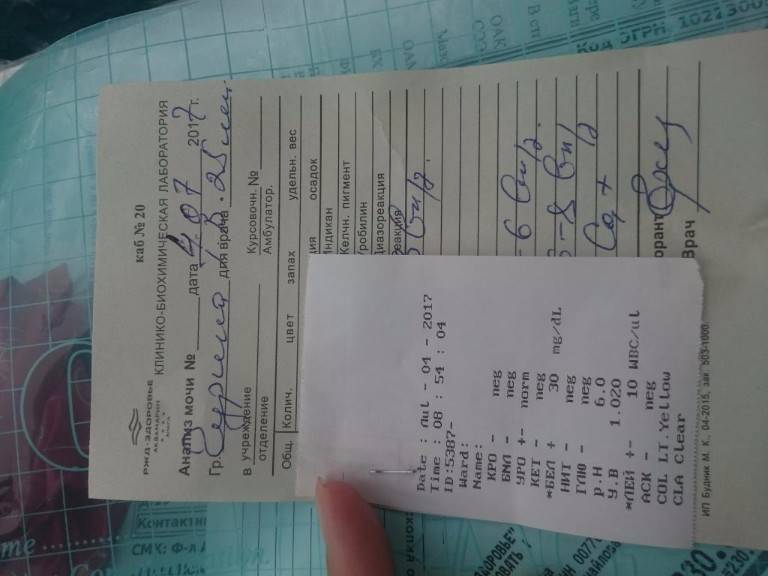
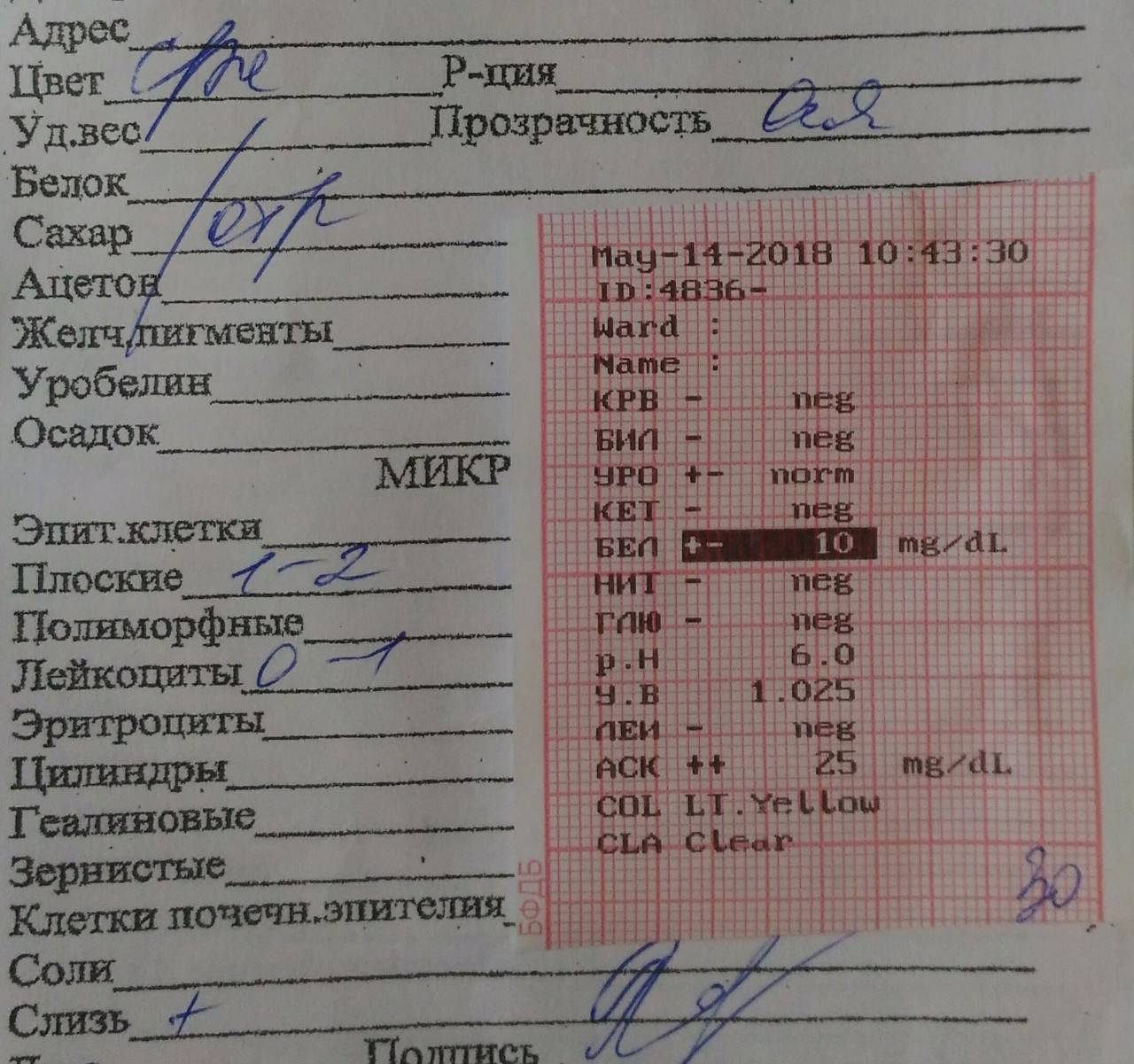
Белок в моче
Нормальный результат белка в моче: белок отсутствует в моче.
Если белок в моче обнаружен, в зависимости от лаборатории, результат может быть положительным, например, белок в моче «+» указывает на белок; белок в моче ++ указывает на большее количество белка и т. д. или числовым, например, мг/л – чем выше цифра, тем больше белка в моче.
Возможные причины появления белка в моче:
- сердечно-сосудистые заболевания – тромбоз, гипертония, сердечная недостаточность;
- заболевания крови, например, миелома;
- заболевания мочевыводящих путей – инфекции и воспаления;
- заболевание почек – диабетическая болезнь почек – диабетическая нефропатия; гломерулонефрит и интерстициальный нефрит, некоторые невропатии, например, волчаночная нейропатия; лекарственные заболевания и повреждения почек.
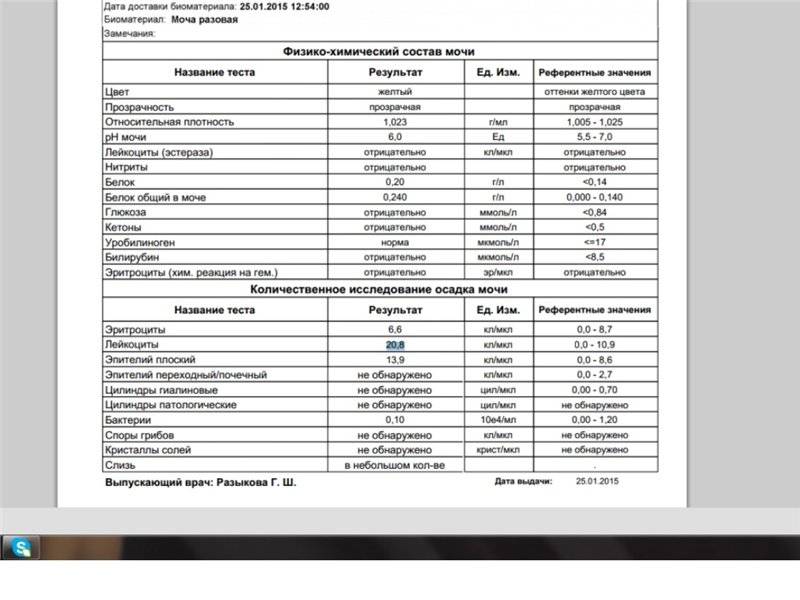
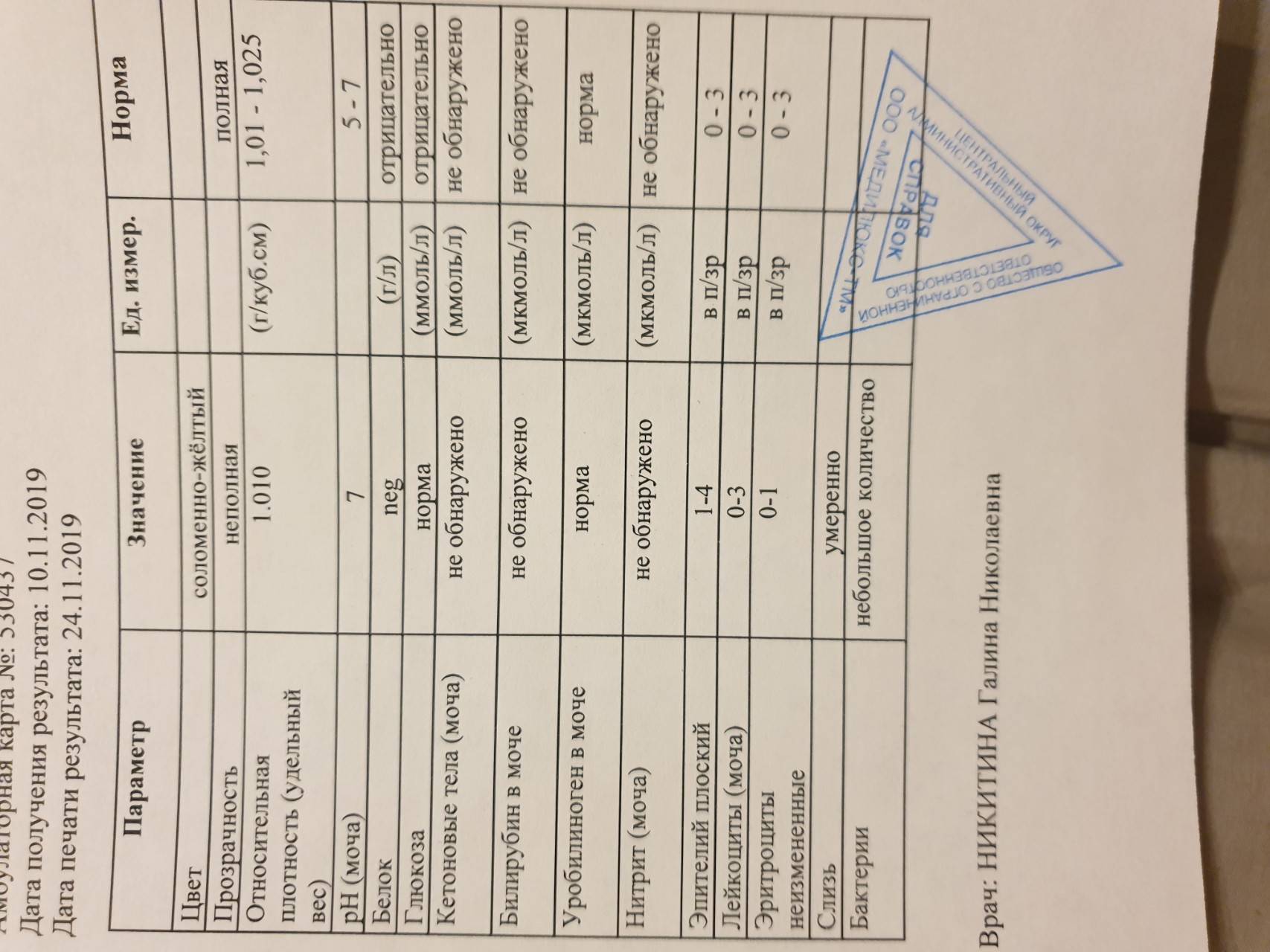
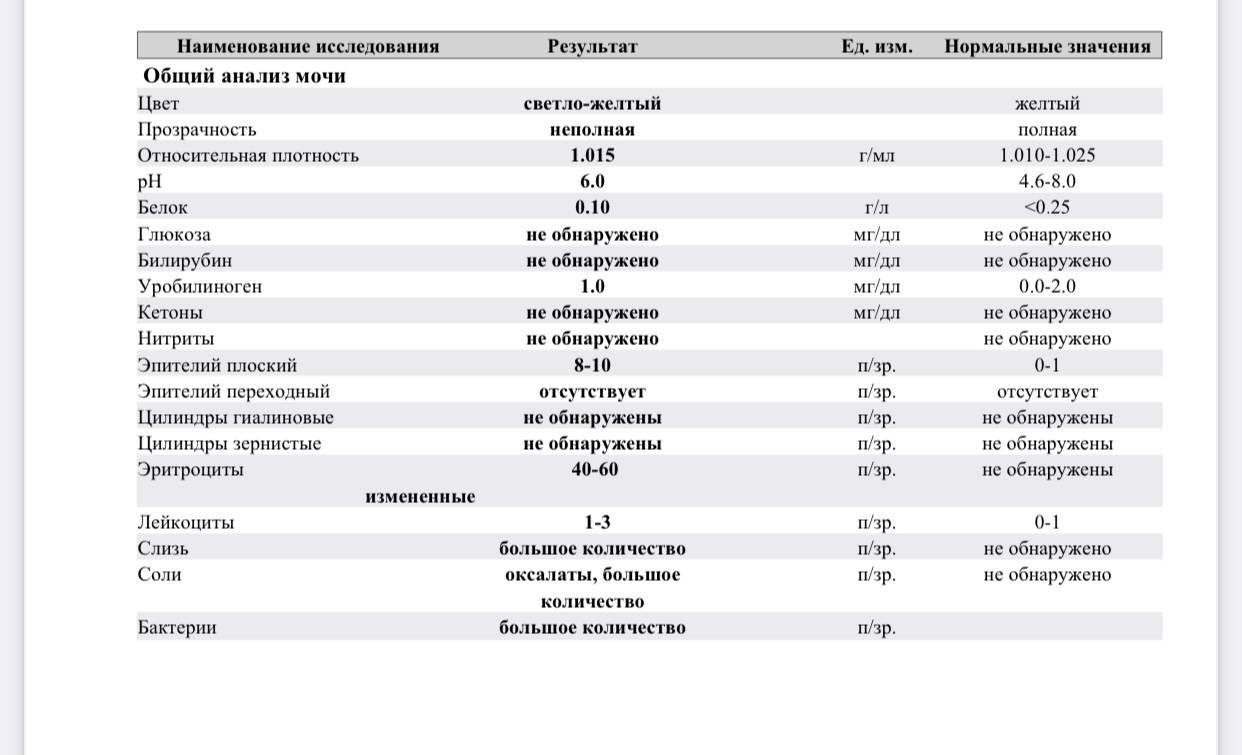
Что делать, если моча стала мутной?
Изменения цвета и прозрачности мочи — один из первых признаков того, что пора записаться на консультацию к врачу. Перед посещением специалиста вспомните, что вы ели или пили в течение суток до появления тревожного симптома, были ли травмы брюшной полости. Запишите и расскажите на приеме, какие лекарства вы пьете и от чего. Чтобы консультация была максимально эффективной, стоит прийти в кабинет доктора уже подготовленным: сдайте общий анализ мочи и возьмите результаты с собой. При необходимости врач назначит вам дополнительные обследования, однако первые выводы он сможет сделать уже на основе готовых анализов.
Помимо цвета и прозрачности, стоит обращать внимание и на другие параметры — объем за один поход в туалет, запах (обычный или специфический), частоту и силу позывов. Возможно, наряду с изменениями цвета и прозрачности мочи вы испытываете ощущение неполного опорожнения мочевого пузыря или боли при мочеиспускании
Может быть, эти симптомы сопровождаются лихорадкой, болью в животе или расстройством стула. Обязательно скажите об этом специалисту, тогда диагностика будет наиболее полной.
Помните, что не все разновидности анализа мочи включают в себя проверку на прозрачность и цвет. Если будет необходимо, врач выпишет направления на дополнительные обследования.
Профилактика патологии
Полностью исключить недержание во время беременности невозможно, если до наступления зачатия не принимались никакие меры для профилактики гинекологических заболеваний и нарушений мочеполовой системы.
Как показывает практика, женщины, которые вели активный образ жизни, своевременно принимали меры по устранению патологических процессов в области малого таза, меньше подвержены проблемам с мочеиспусканием во время вынашивания малыша.
В период беременности для снижения риска возникновения симптомов недержания или наименьшего их проявления, рекомендуется:
- Грамотно подбирать рацион. Копченые продукты, кофе, много цитрусов может дополнительно раздражать мочевой пузырь.
- Умеренные физические нагрузки, если нет особых противопоказаний. Организовывать, например, прогулки на свежем воздухе, ходьба, упражнения Кегеля и другие мероприятия, способствующие сохранению эластичности мышц.
- Регулирование потребления жидкости, ее должно быть достаточно, но не переизбыток. Ориентироваться следует на 2-2,5 литра.
- Ношение бандажа по рекомендации врача. Самостоятельно его носить не нужно, так как при некоторых течениях беременности это изделие может мешать свободному перемещению малыша, включая занятие позы вниз головой перед родами.
Хотя недержание мочи является проблемой, о которой не удобно распространяться, сообщить о ней наблюдающему специалисту нужно обязательно. Это поможет скорректировать методику введения беременности, исключить вероятность подтекания околоплодных вод, что критично для будущего ребенка.
Как простуда и грипп влияют на беременность
Ученые доказали, что ОРВИ могут нарушать различные процессы в полости матки, например, изменять гормональный фон и препятствовать созреванию плаценты, которая играет решающую роль в обеспечении плода питательными веществами. Таким образом развивается фетоплацентарная недостаточность, способная привести к появлению множества проблем, в том числе самого страшного – гибели плода.
Пораженная вирусами плацента, в которой наблюдаются воспалительные и склеротические нарушения, на первых этапах развития заболевания приводит к тому, что плод начинает меньше двигаться. Можно сказать, что нерожденный малыш болеет вместе с мамой. Под влиянием вирусов у него может произойти задержка внутриутробного развития, которая не всегда компенсируется в дальнейшем. Также последствия ОРВИ могут стать причиной недоношенности и дефицита веса ребенка при рождении.
За ответом на вопрос, чем опасна простуда при беременности в вашем конкретном случае, необходимо обращаться к врачу. Ведь только он может дать рекомендации по лечению с учетом вашего анамнеза, возраста и вашего самочувствия на данный момент. Перед применением любых препаратов советуйтесь со специалистом, читайте инструкцию и убедитесь, что лекарство разрешено принимать во время беременности.
Как влияет на малыша простуда во время 1 триместра беременности
Во время первого триместра у ребенка уже формируются зачатки скелета и даже мышц, пищеварительный тракт, сердечно-сосудистая, нервная и мочевыделительная системы. Мозг координирует работу всех внутренних органов, а голова будущего малыша огромная по сравнению с размерами тела и занимает почти половину роста. Но даже такой крошечный плод к третьему месяцу вынашивания уже обладает мимикой и умеет двигать конечностями.
В начале своего роста плод очень «хрупкий», а воздействие ОРВИ может привести к нарушению деления клеток, что приводит к грубым порокам развития внутренних органов. Воспаление, которое вызывают вирусы, провоцирует образование биологически активных веществ, которые являются медиаторами воспаления. Эти вещества могут привести матку в тонус и негативно воздействуют на эндометрий – слизистую оболочку матки. Все это может стать причиной выкидыша на раннем сроке.
Простуда на ранних сроках беременности требует внимания самой будущей мамы и помощи специалистов после появления первых же симптомов.
Как ОРВИ влияет на плод во время 2 триместра беременности
Второй триместр многие будущие мамы называют «золотым периодом» беременности и считают его наиболее легким их всех трех. В это время происходит выравнивание гормонального фона, проходит токсикоз и у женщины появляется больше энергии, улучшает самочувствие. Плод в матке уже выглядит как маленький человечек, все его органы и системы почти сформированы, появились хватательный и сосательный рефлексы. У него уже есть двадцать зубов в деснах, активно развивается иммунная система, формируется кора головного мозга.
Во время второго триместра плацента уже более надежно защищает будущего малыша. Но ОРВИ по-прежнему могут нанести большой вред. Проникновение вирусов к плодным оболочкам и плаценте может привести к развитию воспалительных реакций, что создает угрозу прерывания беременности. У беременной женщины могут обостриться хронические заболевания, что в свою очередь усложнит процесс вынашивания.
Как ОРВИ влияет на течение беременности во время 3 триместра
Завершающий этап для будущей мамы и малыша обычно характеризуется существенным увеличением живота и груди у женщины. Наблюдается выраженная отечность, могут появиться одышка, частое мочеиспускание и выраженность вен на ногах, боли в спине. Ближе к сороковой неделе начинаются тренировочные схватки. Плод уже практически полностью сформировался.
В третьем триместре беременности существует высокий риск преждевременного излития околоплодных вод. ОРВИ и особенно грипп могут вызвать высокую температуру, которая может отрицательно повлиять на плацентарный кровоток. Результатом этого может стать кислородное голодание плода. Также вирус может проникнуть в легкие ребенка и привести к развитию внутриутробной пневмонии. В этом случае ребенку сразу после рождения будет требоваться помощь неонатолога и дыхательная поддержка.
Как лечат при плохом анализе мочи
Исследование урины определяет заболевания при вынашивании ребенка. Поэтому анализ требует от женщины строгого соблюдения правил сбора материала.
Лечение и профилактика необходимы при подозрении на диагноз:
- Врач назначает беременным повторную сдачу анализа, предупредив об ответственности за подготовку к исследованию.
- Если показатели остаются неудовлетворительными, беременной дают направление на расширенную диагностику, могут положить в больницу, так как это станет показанием к госпитализации. Проводят анализ Нечипоренко, который более информативен.
- Для подтверждения подозрений проводится лабораторная оценка мочи по Зимницкому, предполагающая сдачу суточного сбора.
- Пациентка получает рекомендацию постоянно контролировать артериальное давление с ежедневными пометками в графике для предотвращения развития гестоза. Патология часто проявляется на 37–39 неделе беременности, вызывая гипоксию у плода в 3 триместре.
- Ограничение приема соли и жидкости не более 1,5 литра, включая любые субстанции (суп, чай, вода, сок), чтобы снять или предотвратить отечность. Не следует много пить молоко.
- Отказаться от жареного, острого, копченого. Предпочтительно употребление парной, тушеной, отварной или запеченной пищи.
- Введение интенсивной физической нагрузки, например, гимнастики для беременных.
- Ежедневные прогулки на свежем воздухе.
- При диагностировании воспалительного процесса врач может дать попить антибиотики и назначит прохождение антибактериотерапии.
- В случае серьезных осложнений беременную госпитализируют.

Вам пропишут диету
Запрещается заниматься самолечением в период вынашивания малыша, особенно это касается препаратов. Даже народные средства на травах можно принимать только с разрешения врача.