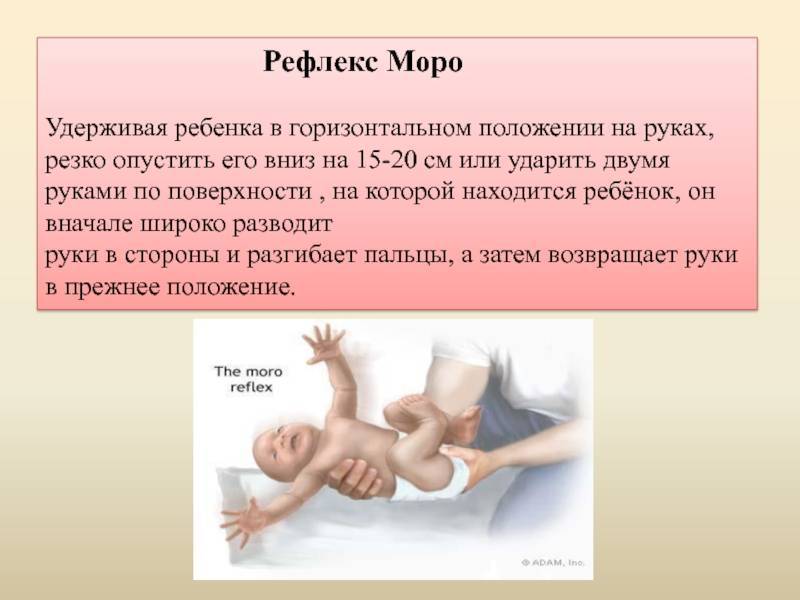
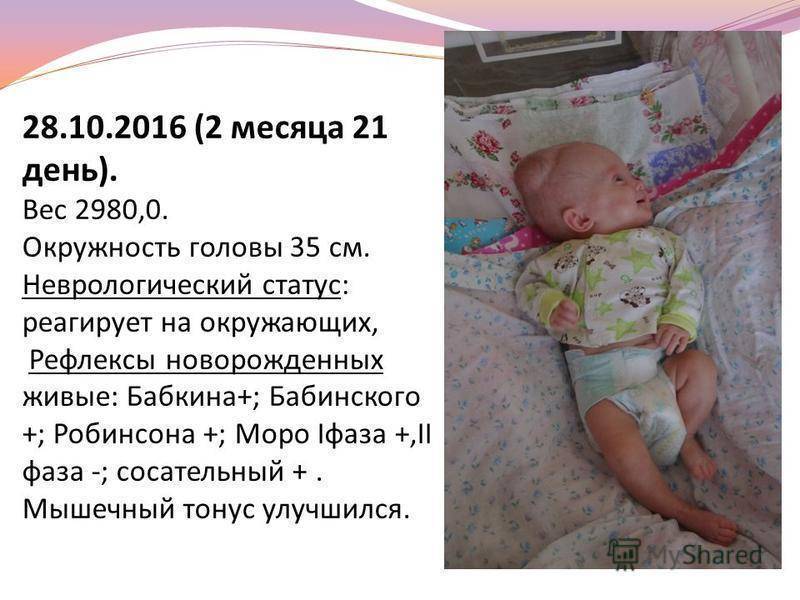
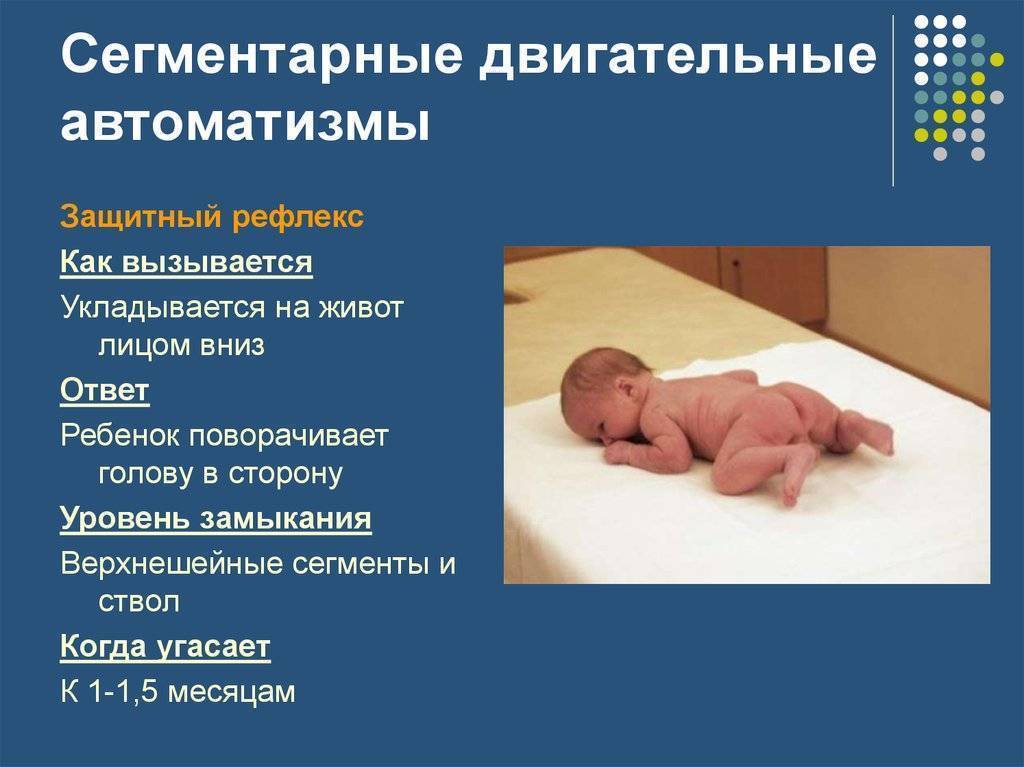
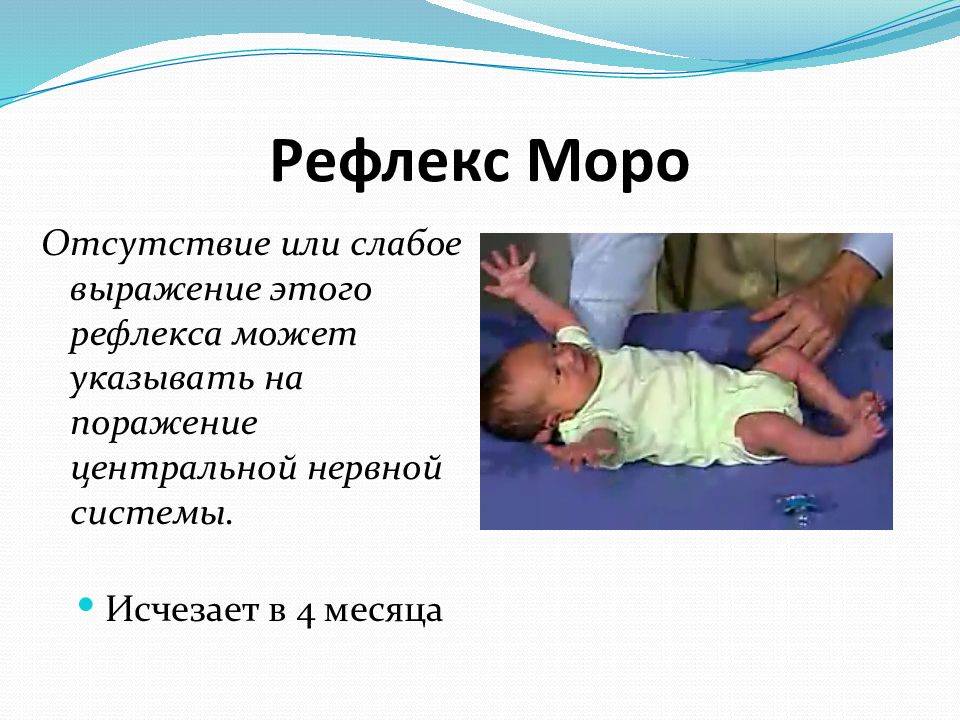
Что такое рефлекс у ребенка Моро? Нужно ли родителям волноваться, или это естественное явление?
https://youtube.com/watch?v=YqK2a9uP_7w
Данное явление еще принято называть – рефлекс испуга. Новоявленные родители, не осведомленные о его существовании, обращаются к педиатру с вопросом, почему их кроха беспричинно вскидывает ручки. А некоторые даже хватают малыша и бегут с ним к неврологу. Рефлекс Моро присутствует у новорожденных деток, однако на протяжении нескольких месяцев он быстро угасает. Наличие данного рефлекса проверяет неонатолог. Он укладывает малыша на спинку и убирает из-под нее руку. Кроме того рефлекс Моро проявляется при неожиданном, громком звуке, к примеру, при резком хлопке возле кроватки, где лежит новорожденный.
Родители, знающие, что это явление вполне нормальные, даже считают подобную реакцию малыша забавной, а потому изредка вызывают ее специально, допустим, чтобы повеселить знакомых. Это делать категорически воспрещается! Невзирая на то, что рефлекс Моро сам по себе не опасен, малыш вскидывает ручки совершенно не потому, что он радуется. Данное действие спровоцировано огромнейшим страхом, поскольку младенец уверен, что он падает, а потому стремится схватиться за маму. Можно сказать, что он фактически спасает свою жизнь. Новорожденный еще не может понимать, что он в безопасности. То есть, каждый раз, когда срабатывает рефлекс Моро, для детского организма является настоящим стрессом.
Родители могут не замечать, однако каждый раз при проявлении данного рефлекса, у малыша учащается дыхание и сердцебиение, вырабатывается повышенная доза адреналина. Часто после вскидывания ручек кроха начинает плакать. Можно сказать, что для новорожденного рефлекс Моро является сильнейшим испугом.
Само собой, что полностью избежать проявления рефлекса не удастся. В частности, если в доме имеются питомцы, семья живет на шумной улице, либо у грудничка есть малолетние братья и сёстры. Спровоцировать вскидывание ручек может громкий звук, резкое движение родителя с малышом на руках, чересчур быстрое движение укладывания в кроватку и прочее. Кроме того рефлекс Моро у одного и того же новорожденного может проявляться даже при незначительных факторах, а вот при громких звуках, наоборот, не наблюдаться. У родителей подобная ситуация не должна вызывать беспокойство.
Как правило, рефлекс Моро полностью пропадает через 9 – 12 недель жизни малыша. Однако если рефлекс сохраняется в течение более длительного периода и не угасает даже после 5-месячного возраста, то следует малыша показать специалисту. Кроме того отсутствие данного рефлекса либо его искажение свидетельствуют о проблемах с детским здоровьем. Нужно всегда внимательно следить, что происходит с крохой, как он реагирует на окружающую обстановку.
Для оценки здоровья новорожденного младенца большое значение имеют безусловные рефлексы. По их проявлению или отсутствию можно судить, все ли в порядке с крохой и не требуется ли малютке дополнительное обследование и лечение. Одним из важных врожденных рефлексов только что появившегося на свет ребенка и подрастающего грудничка является рефлекс Моро.
Особенности рефлекса
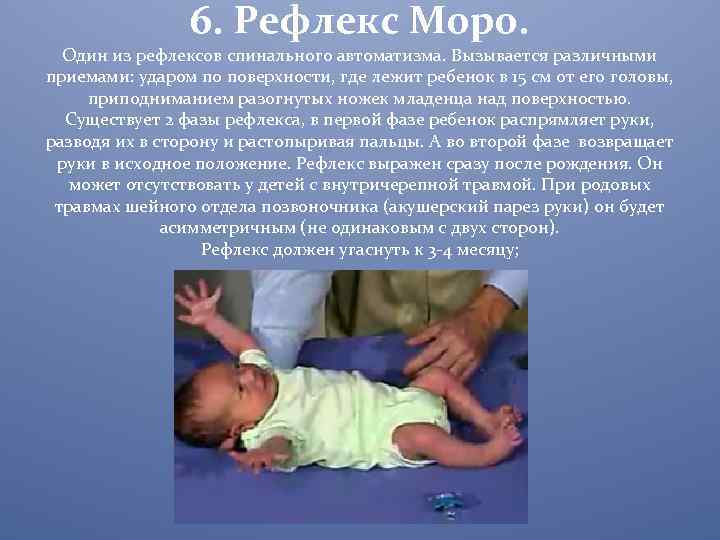
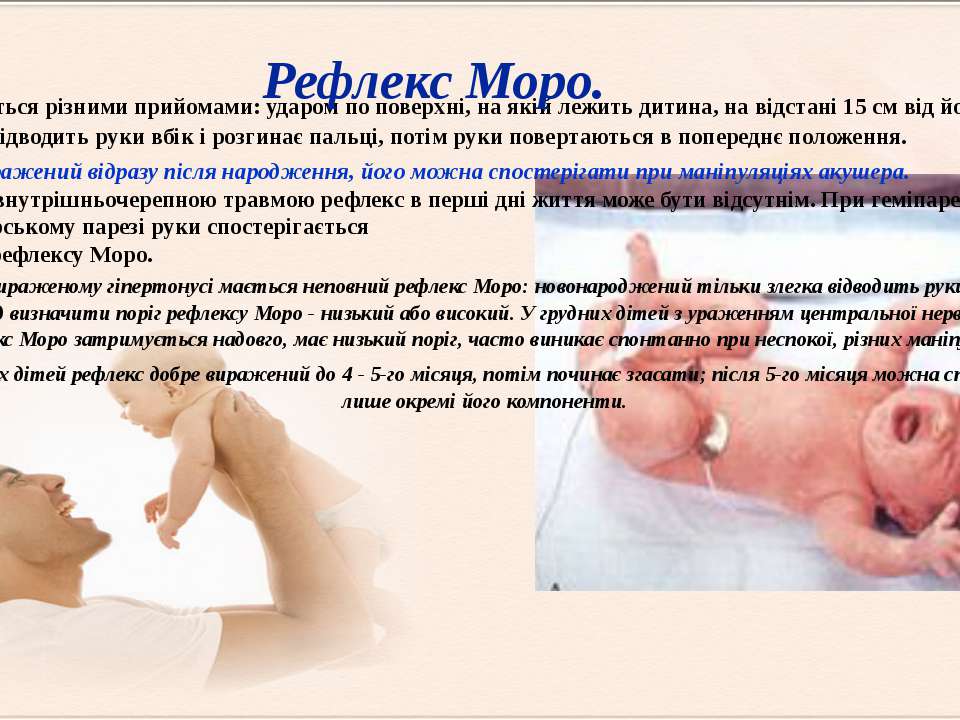
Впервые как обязательный автоматизм у новорожденного рефлекс был описан немецким педиатром Моро в 20 веке. Это явление относится к врожденным, его непроизвольно вызывают акушеры уже во время обработки ребенка после родов.
Для вызова рефлекса достаточно применить один из следующих приемов:
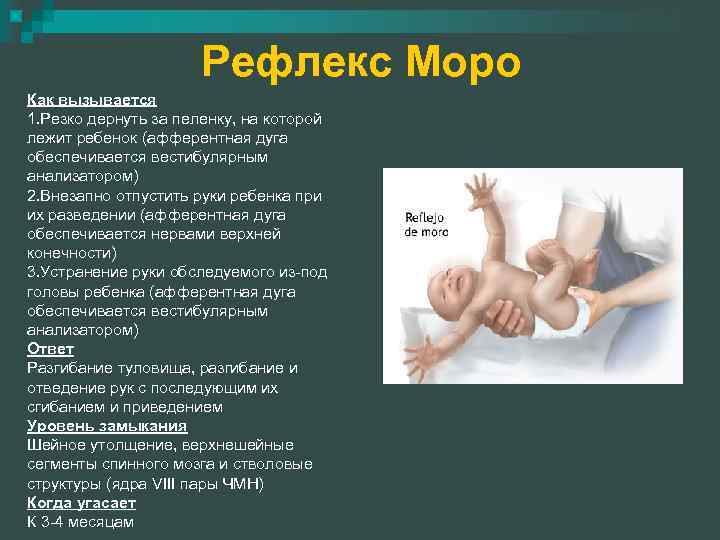
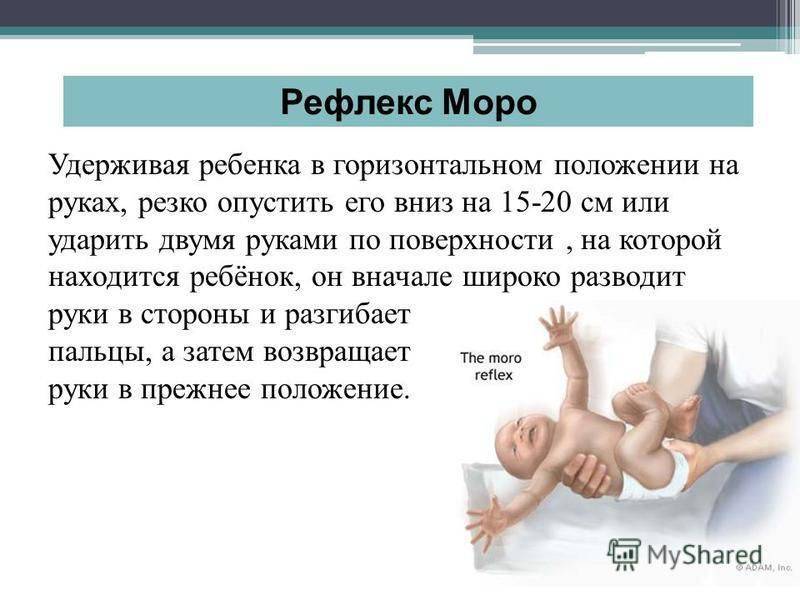
резко ударить по столу на расстоянии 30 см от ребенка; быстро поднимать и опускать ребенка на небольшую высоту, держа в руках; в положении лежа на спине взять в руку лодыжки новорожденного и приподнять ноги вверх до пояса; осторожно, но внезапно разогнуть нижние конечности. Для маленького ребенка характерен гипертонус мускулатуры (повышенный тонус)
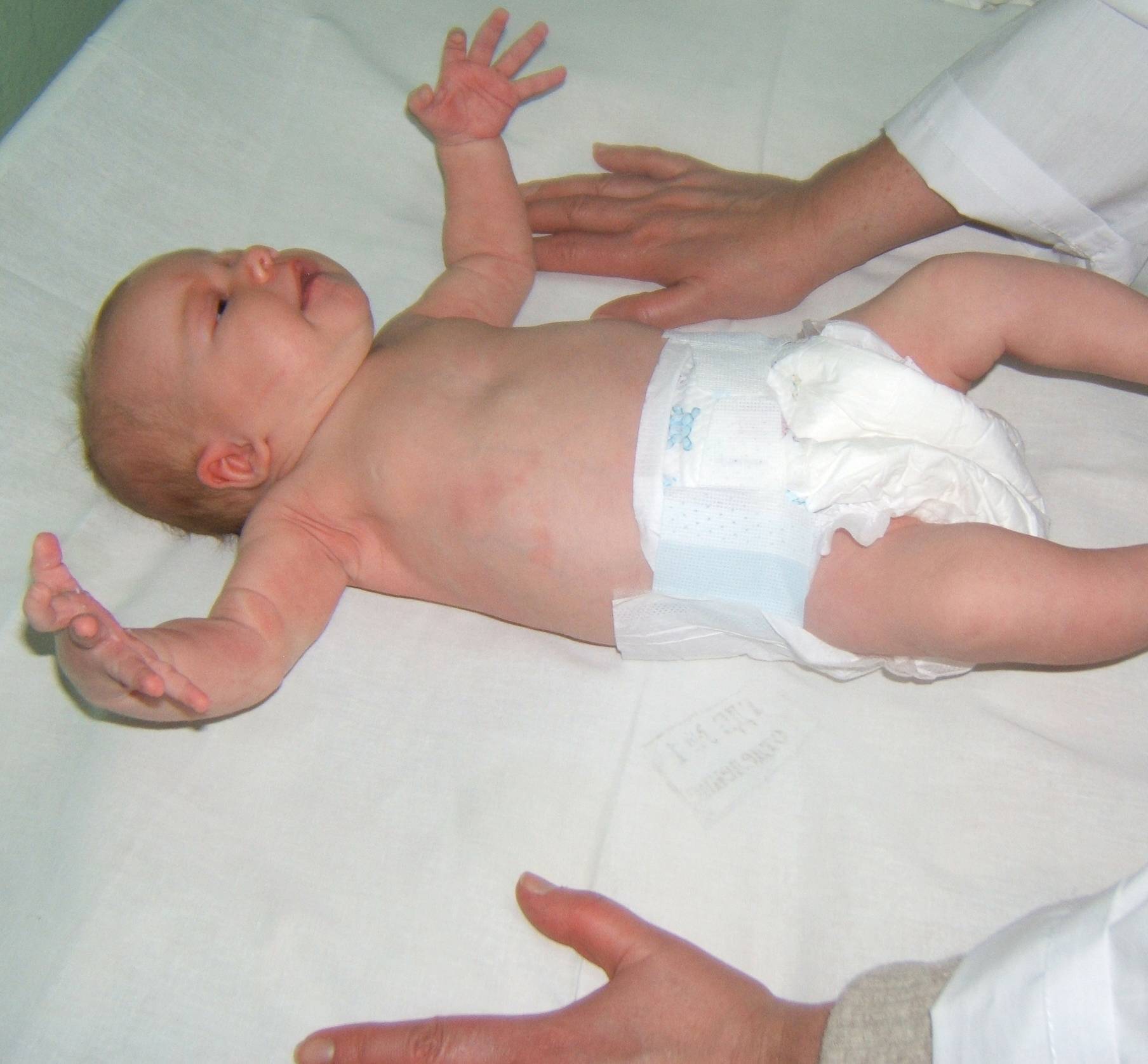
Поэтому в норме его ручки приведены к телу, а пальцы кистей сжаты в кулачок. При рефлексе Моро наблюдаются симметричные двухсторонние движения, которые проходят две фазы:
Для маленького ребенка характерен гипертонус мускулатуры (повышенный тонус). Поэтому в норме его ручки приведены к телу, а пальцы кистей сжаты в кулачок. При рефлексе Моро наблюдаются симметричные двухсторонние движения, которые проходят две фазы:
- Кулачки разжимаются, пальцы расходятся веером, руки раскинуты в стороны.
- Приведение рук на место, кулачки снова сжаты.
Важно, чтобы наблюдалось синхронное движение рук новорожденного
Если врач заметит, что в одну из фаз происходит отставание рефлекса, это даст сигнал обратить внимание на ребенка и провести дополнительное обследование
Факторы риска патологии
Со стороны мамы факторы могут быть такими:
- эпилепсия у беременной
- неврологические патологии в роду, у ближайших родственников
- эндокринные нарушения, в том числе, нарушения функции щитовидки
- терапия бесплодия
- патология плаценты
- преэклампсия и эклампсия
- экстренно проведенное кесарево сечение
- лихорадка в момент родов (температура тела более 38˚ С)
- роды, длительность которые до 2 ч. (называются в медицине стремительными)
- отсутствие профессиональной помощи медиков
- низкая масса новорожденного малыша
- срок гестации до 37 недель
- срок вынашивания ребенка больше 42 нед.
- тяжелое кровотечение во время беременности и в момент родов
Но наличие какой-то из этих причин еще не значит, что у ребенка будет гипоксия в момент родов или после рождения. Они только влияют на то, насколько малыш будет здоров, и насколько роды будут безопасными. Многие факторы-причины имеют связь. Например, кровотечение, нарушения функции и состояния плаценты и небольшой вес младенца связаны. При их сочетании часто назначается срочное кесарево или случаются преждевременные роды. И в части случаев имеет место церебральная ишемия у новорожденного.
Около 70 из 100 малышей с энцефалопатией имели нарушения в развитии и факторы риска уже тогда, когда прибывали в животе будущей мамочки. У четверти детей были также не совсем здоровые роды. И только маленький процент малышей заполучил ишемию после того, как появился на свет.
Как вызвать и оценить рефлекс
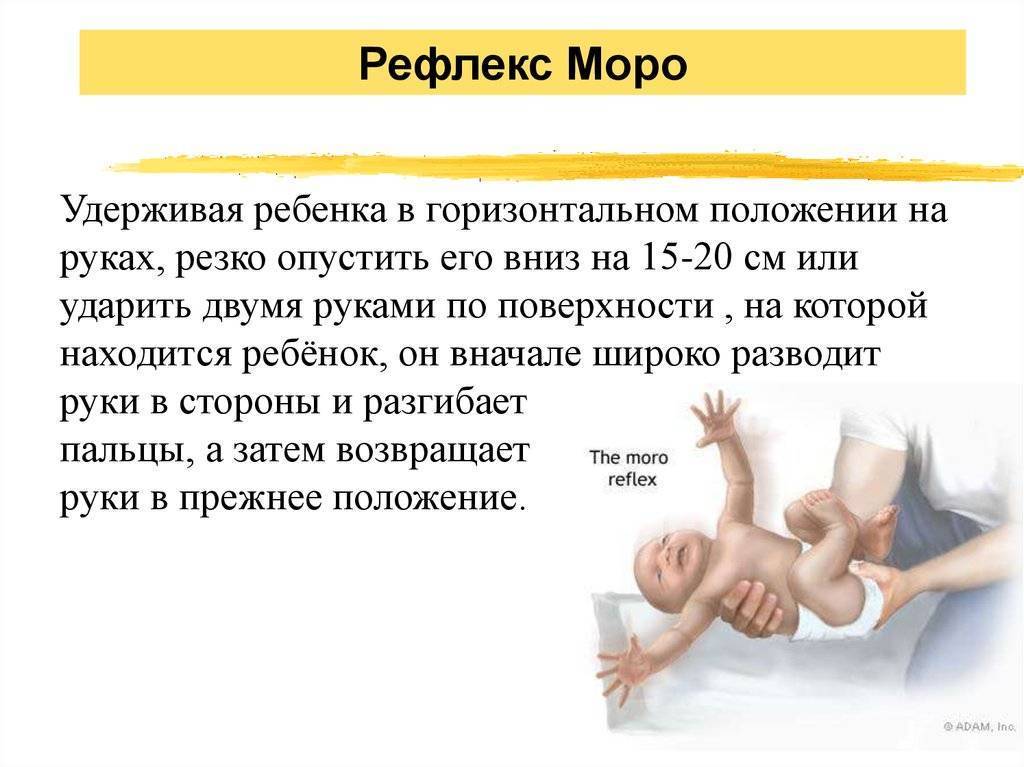
Для вызова рефлекса Моро можно:
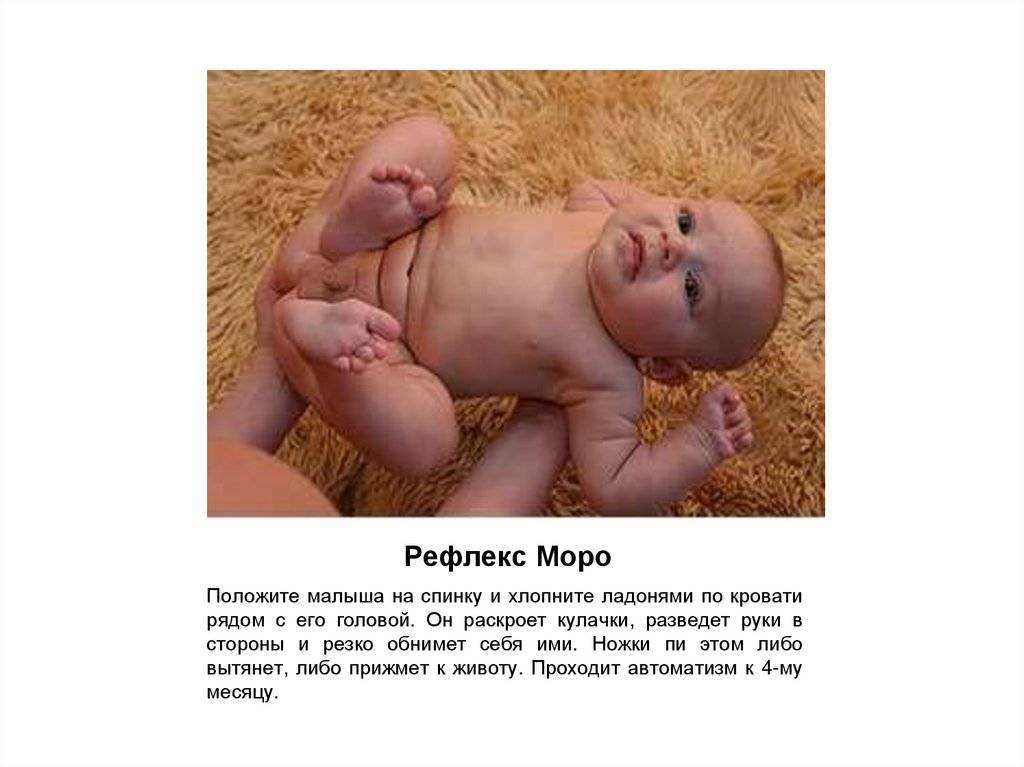
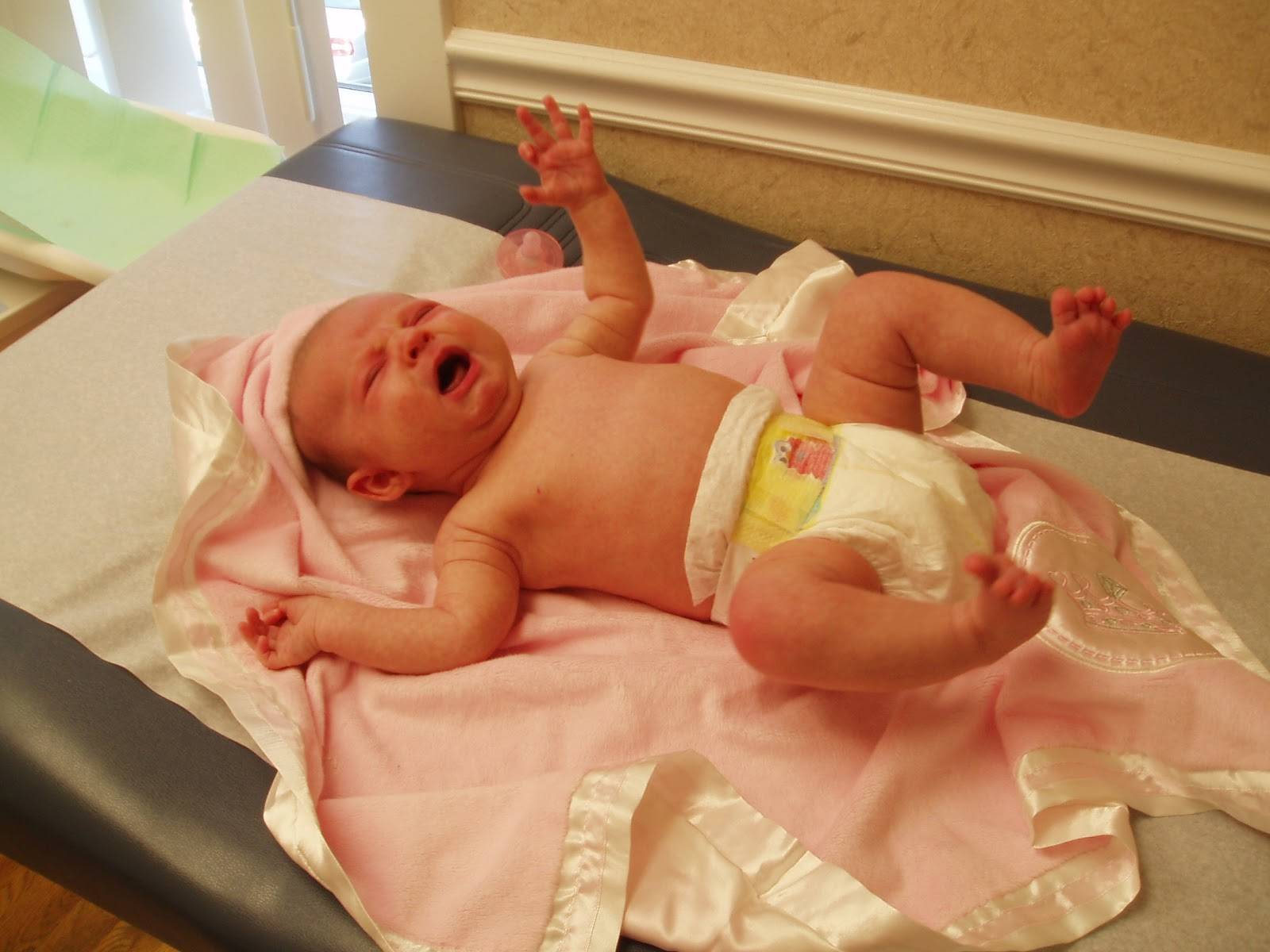
- Неожиданно ударить двумя руками по поверхности в 15-20 сантиметрах от головы, лежащего на ней ребенка (с обеих сторон).
- Внезапно разогнуть ножки лежащего на спине малыша или приподнять разогнутые ножки крохи вместе с тазом.
- Взять малыша на руки и резко опустить его на руках на 20-30 см вниз, а затем вернуть на исходную высоту.
- Резко хлопнуть в ладоши рядом с лежащим ребенком.
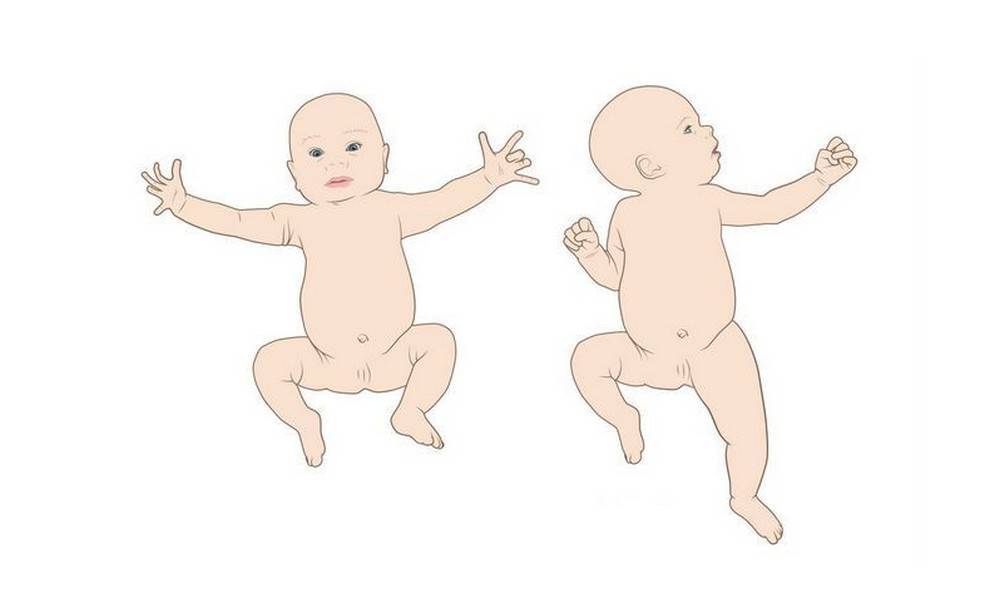
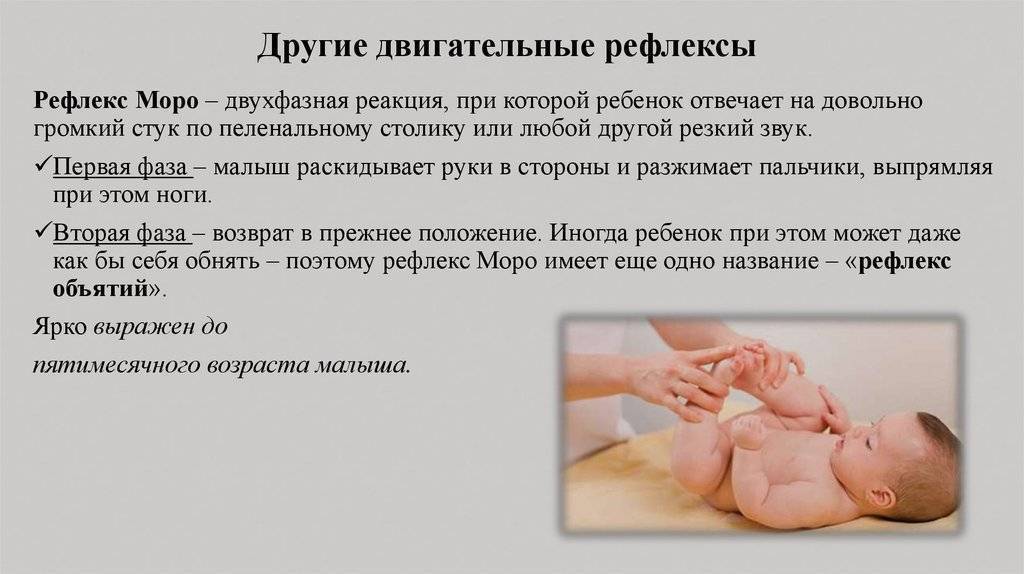
Реакция на такие приемы разделяется на две фазы:
- В первую фазу младенец отводит свои плечи и ручки в стороны, открывая при этом кулачки (пальчики растопыриваются).
- Во вторую фазу ручки крохи возвращаются в положение, в котором они пребывали до воздействия (малыш будто прижимает к себе что-то или кого-то обнимает).
Как провести оценку рефлекса и почему кроху стоит пеленать, смотрите в следующем видео.
Из-за таких проявлений данный рефлекс также называют рефлексом испуга. Он часто появляется во время сна, если малютку испугал какой-либо шум, например, домашнее животное или звук автомобиля из открытого окна. Также он может возникать при резких движениях взрослого, у которого младенец пребывает на руках. Это никак не вредит карапузу, но может стать причиной длительного плача.
До какого возраста проявляется и когда проходит?
Когда проходит рефлекс Моро у новорожденного? Обычно он присутствует до 3–4 месяцев, затем угасает.
Важно! Не нужно специально провоцировать данный рефлекс. Помните, ваш малыш испытывает при этом страх
Он теряет защиту и пытается ухватиться за кого-то близкого.
Обеспечьте малышу правильный и безопасный уход для хорошего развития. Смотрите интернет-курс Счастливое материнство: методика мягкого ухода за младенцем>>>
Если рефлекс Моро сохраняется после 6 месяцев, возможной причиной может быть повышенный тонус мышц. В этом случае вам могут назначить курс массажа, медикаментозную терапию или другие процедуры.
Прогноз в зависимости от степени кровоизлияния
Последствия будут зависеть от степени ВЖК и адекватности действий медперсонала:
- 1 и 2 степень кровоизлияния часто не требуют никакого лечения. За такими младенценами необходимо наблюдать, вероятность того, что возникнут какие-либо неврологические отклонения, невысокая. Случаи развития гидроцефалии и летального исхода при 1 и даже 2 степени нарушения крайне редки.
- 3 степень. При прорыве кровоизлияния в желудочки вероятность развития гидроцефалии возрастает, она может возникнуть примерно в 55 процентах случаев. Неврологические отклонения наблюдаются в 35%. Летальный исход в среднем приходится на каждого пятого ребенка. Пациентам показано хирургическое вмешательство, а исход зависит от масштаба поражения мозга, от места локации (прогнозы более благоприятны, если ВЖК имеется в пределах лишь одной доли, особенно только в лобной).
- 4 степень. К сожалению, прогнозы при такой тяжелой патологии неутешительны. Хирургическое вмешательство в данном случае неизбежно, при этом риски летального исхода остаются высокими – погибает примерно половина младенцев с ВЖК 4 степени. В 80% случаев развивается гидроцефалия, в 90% — неврологические отклонения.
Патологические проявления
Для рефлекса Моро характерны и спонтанные проявления. Даже если какой-либо сторонний раздражитель не мог стать причиной для подобной реакции, малыш может вскидывать руки и разводить их в стороны. В ряде случаев это свидетельствует о повышенном внутричерепном давлении младенца и требует консультации невропатолога.
Как отклонение от нормы рассматривается и неполная рефлекторная реакция: ребёнок лишь слегка разводит ручки. Как правило, это говорит о гипертонии. Если же малыш надолго задерживает разведённые руки с раскрытыми пальчиками, это признак поражения ЦНС в той или иной степени. И чем ниже порог проявления рефлекса, тем выше вероятность проблем с ЦНС.
Асимметричная реакция, когда малыш отводит в сторону, например, только правую руку и правую ножку, может оказаться симптомом паралича Эрба либо детского церебрального паралича.
У недоношенных малышей либо у тех, кто испытал асфиксию в процессе родов, рефлекс может проявляться с опозданием. При своевременно принятых лечебных мерах, полноценном уходе и питании реакция со временем проявится.
Откуда берутся сопли у новорожденного и ребенка первого года жизни?
Прежде всего стоит разобраться, по какой причине, а главное, зачем из носа «текут сопли». В норме у здорового человека на слизистых оболочках носовых ходов находится слизь в небольшом количестве. Она необходима для того, чтобы увлажнять вдыхаемый воздух и защищать организм от вирусов, бактерий, аллергенов и прочих факторов внешней среды. Мы ее можем не чувствовать, но, поверьте, она там есть.
Когда человек встречается с возбудителями инфекций, железы слизистых оболочек носа продуцируют больше слизи, что может выглядеть как зеленые сопли. В начале заболевания отделяемое как у грудничка, так и у взрослого обычно прозрачное, достаточно жидкое («как водичка» — описывают родители). Через несколько дней, примерно на 3–7 сутки, оно может стать белесого, желтого или зеленого цвета и более густой консистенции (хотя не редки случаи, когда с первых дней болезни слизь имеет определенный оттенок).
Важно понимать, что изменение цвета слизи не говорит о присоединении бактериальной инфекции или развитии осложнений. Причиной изменения цвета и консистенции отделяемого является поступление большого количества лимфоцитов, которые разрушают пораженные вирусом клетки слизистых оболочек носа
Вот и все!
Действительно, гнойное отделяемое из носа (выглядит как зеленые сопли) может говорить о бактериальной инфекции, однако без температуры и других симптомов ставить диагноз неверно. Обычно инфекцию сопровождают повышение температуры тела, головные боли, общая интоксикация, длительная заложенность носа и затяжной насморк, потеря аппетита. Но у новорожденного и ребенка первого года жизни это довольно редкое явление.

Как вызвать и оценить рефлекс
Для вызова рефлекса Моро можно:
- Неожиданно ударить двумя руками по поверхности в 15-20 сантиметрах от головы, лежащего на ней ребенка (с обеих сторон).
- Внезапно разогнуть ножки лежащего на спине малыша или приподнять разогнутые ножки крохи вверх вместе с тазом.
- Взять малыша на руки и резко опустить его на руках на 20-30 см вниз, а затем вернуть на исходную высоту.
- Резко хлопнуть в ладоши рядом с лежащим ребенком.
Реакция на такие приемы разделяется на две фазы:
- В первую фазу младенец отводит свои плечи и ручки в стороны, открывая при этом кулачки (пальчики растопыриваются).
- Во вторую фазу ручки крохи возвращаются в положение, в котором они пребывали до воздействия (малыш будто прижимает к себе что-то или кого-то обнимает).
Как провести оценку рефлекса и почему кроху стоит пеленать, смотрите в следующем видео.
Из-за таких проявлений данный рефлекс также называют рефлексом испуга. Он часто появляется во время сна, если малютку испугал какой-либо шум, например, домашнее животное или звук автомобиля из открытого окна. Также он может возникать при резких движениях взрослого, у которого младенец пребывает на руках. Это никак не вредит карапузу, но может стать причиной длительного плача.
Классификация асфиксии по шкале Апгар
Чтобы поставить оценку степени тяжести асфиксии новорожденного, используют шкалу Апгар. С ее помощью врач оценивает частоту пульса, дыхание, мышечный тонус, окрас кожи и рефлексы, после чего определяет степень тяжести патологического состояния.
Чтобы поставить оценку, каждый из пяти признаков врач оценивает в 0, 1 или 2 балла. Соответственно, максимальная и самая лучшая оценка – 10 баллов. Оценку определяют с учетом таких критериев:
| Признак | 0 баллов | 1 балл | 2 балла |
|---|---|---|---|
| Пульс, ударов в минуту | Нет | До 100 | От 100 и выше |
| Дыхание | Нет | Нерегулярное, слабое | Активное, ребенок кричит и плачет |
| Тонус мышц | Руки и ноги свисают | Слабое сгибание рук, ног | Активные движения |
| Рефлексы | Нет | Слабые | Присутствуют, хорошо выражены |
| Цвет кожи | Бледный, синюшный | Тело – розовое, руки и ноги – синюшные | Розовое тело, конечности |
Состояние оценивают на первой и пятой минутах жизни. Соответственно, ребенок получает две оценки: например, 8/10. Если оценка составляет 7 и ниже, состояние малыша оценивают дополнительно на 10-й, 15-й и 20-й минутах.
В зависимости от оценки по шкале Апгар, определяют степень асфиксии:
- 1-3 балла – тяжелая;
- 4-5 баллов – средняя;
- 6-7 баллов – легкая, или умеренная.
Оценка Апгар не отличается высокой степенью чувствительности. Поэтому если у ребенка присутствуют отклонения, для оценки асфиксии необходима дополнительная диагностика.
Как растет малыш в 9 месяцев
Время говорить! Некоторые дети предпочитают этот момент несколько отложить. Но для многих это период активного развития речи. Малыш знает собственное имя, имена всех близких, названия самых привычных для него предметов и понятий. Разговаривайте с ним как можно больше, старайтесь обогатить звуковой ряд осмысленными высказываниями в виде просьб, пожеланий, связных рассказов.
В этот период важно продолжать учиться говорить ребенку «нет»
Обратите внимание, как именно вы произносите запрещающее слово. Лучше всего спокойно и твердо сказать: «Не трогай розетку, это опасно», — а не шутливо погрозив пальцем, проворковать: «Сладкий мой, оставь, пожалуйста, розетку в покое». Иначе малыш не воспримет ваши слова всерьез и, наоборот, будет стараться повторить запретное действие
Иначе малыш не воспримет ваши слова всерьез и, наоборот, будет стараться повторить запретное действие.
Физическое развитие:
- Быстро ползает в разных направлениях, влезает на четвереньках на подушку, возвышения, лесенку детской горки, пытается открывать ящики;
- Ходит, держась за опору;
- Садится из положения лежа и ложится из положения сидя;
- Повторяет движения за взрослым — поднимает и опускает руки, хлопает в ладоши;
- Совершенствует действия с мелкими предметами — вынимает их и снова вкладывает в емкость, открывает (снимает) крышечки.
Психоэмоциональное развитие:
- Радуется в ответ на результат удавшегося действия (открыл коробочку);
- Понимает значение слова «нет»;
- Находит предмет вне зависимости от его местонахождения;
- Понимает и выполняет простые инструкции — «ложись», «вставай», «брось», «на», «дай»;
- Знает название и назначение отдельных предметов — чашки, ложки, бутылочки, расчески.
Первая встреча с малышом
После появления на свет малыш кажется своей маме самым красивым, и так и есть! Не надо волноваться, если у здорового ребенка проявляются естественные последствия родового процесса.

- Головка выглядит слишком большой, нередко кажется, что она «неправильной» вытянутой или приплюснутой формы. Через пару недель голова начнет принимать более привычные очертания;
- Кожа головы может быть покрыта красноватыми или коричневыми чешуйками. Как правило, они отмываются в течение 2 – 3 месяцев, но могут сохраняться до первого дня рождения;
- Ногти на ножках и ручках могут оказаться длинными (и при этом мягкими);
- Кожа на теле новорожденного часто покрыта пухом, а сам цвет ее может варьироваться от красноватого до желтого. Желтизна должна пройти в течение месяца. Также наблюдается «мраморность» — неоднородность цвета кожи;
- У 40 % новорожденных встречаются милии — высыпания, похожие на беловатые или желтые прыщики. Они должны пройти в течение первого месяца;
- У некоторых малышей на белках глаз возникают красные кровоизлияния — это последствие родов;
- Носик малыша может выглядеть распухшим или сдвинутым в сторону, как у профессионального боксера. Это также последствие естественных родов и вскоре пройдет.
Уход за новорожденным
Как развивается новорожденный
Новорожденным называют малыша в первые 28 дней его жизни.
В течение первого месяца после появления на свет ребенок должен успеть проделать огромную работу по перестройке своего организма: большую часть жизни он существовал в водной среде, где был обеспечен теплом, питательными веществами и кислородом, а теперь ему нужно самому дышать, регулировать систему теплообмена, добывать молоко из маминой груди.
Все это только вершина айсберга, которую мы можем себе представить. Будучи в животе у мамы, малыш получал не так много стимулов как от внешней среды, так и от собственного тела: он покачивался в полусне в теплых околоплодных водах, через которые пробивались только некоторые звуки.
Теперь каждый миллиметр его кожи — это источник ощущений, не говоря уже о том, сколько всего он слышит, видит и обоняет! Голод, холод, сырость, шум и одновременно сытость, тепло, тишина, сладость маминого молока, запах ее кожи и звуки ее голоса. Мозг новорожденного — это система с высочайшей скоростью развития, которая работает круглосуточно и без перерывов.
Вы можете наблюдать лишь небольшие изменения: к концу первого месяца жизни малыш уже способен приподнимать голову, останавливать взгляд на лицах людей. Когда мама берет его на руки, он прекращает плакать, во время кормления активно помогает: устраивается поудобнее и ловит ртом сосок. У него отмечается ряд безусловных рефлексов, например хватательный (сжимание кулачка вокруг пальцев мамы или захват ее одежды) и сосательный.

Лечение
Клинические рекомендации при асфиксии предусматривают первоочередное предоставление первой помощи новорожденному. Это самый ответственный шаг, который при условии грамотного проведения снижает тяжесть последствий патологического состояния и риск развития осложнений. Ключевая цель реанимационных мероприятий при асфиксии – достичь максимально высокой оценки по шкале Апгар к 5-20 минутам жизни новорожденного.
- Принцип А («airway») – обеспечить свободную проходимость дыхательных путей на первом этапе реанимации. Для этого нужно создать правильное положение: запрокинуть голову, приспустить ее на 15 градусов. После этого – отсосать слизь, околоплодные воды из носа, рта, трахеи, нижних отделов дыхательных путей.
- Принцип B («breath») – создать вентиляцию, обеспечить дыхание. Для этого создают струйный кислородный поток – проводят искусственную вентиляцию легких с помощью реанимационного мешка. Если ребенок не кричит – добавляют тактильную стимуляцию: поглаживание вдоль спины, похлопывание по стопам.
- Принцип С («cordial») – восстановить работу сердца. В этом помогает непрямой массаж сердца. При необходимости – вводят адреналин, глюкозу, гидрокортизон и другие препараты. При этом нельзя прекращать вспомогательную вентиляцию из предыдущего этапа.
Уход за новорожденным ребенком, перенесшим асфиксию, проводится в условиях роддома. Малышей с легкой формой размещают в специальную палатку с высоким содержанием кислорода. При средней или тяжелой форме асфиксии младенцев размещают в кувез – специальный бокс, куда подается кислород. При необходимости проводят повторную очистку дыхательных путей, освобождают их от слизи.
Схему дальнейшего лечения, восстановления и ухода определяет лечащий врач. Общие рекомендации по уходу предусматривают:
В ходе реабилитации следить за состоянием ребенка помогает регулярный мониторинг:
- веса малыша (два раза в день);
- неврологического и соматического статуса;
- объема употребляемой жидкости;
- состава питания;
- основных жизненных показателей: пульса, артериального давления, сатурации, частоты дыхательных движений;
- лабораторных характеристик крови, мочи;
- рентгенограммы грудной клетки, брюшной полости;
- ультразвукового исследования брюшной полости;
- нейросонографии;
- электрокардиограммы, эхокардиограммы.
После выписки малыша нужно регулярно наблюдать у педиатра, невропатолога.
Что считается нормой
В ходе проведения теста нормальной считается следующая реакция у грудничка:
- испуг, плач младенца;
- учащенное сердцебиение, усиленное дыхание;
- выброс адреналина в кровь.
Это норма, так как данные проявления свидетельствуют, что центральная нервная система (ЦНС) правильно и быстро реагирует. Рефлекс Моро у новорожденного можно наблюдать и в обычной жизни, например, при громких звуках на улице, звонке в дверь, иногда ребенок может вздрагивать во сне.
При всей так называемой «норме» исследования, следует понимать, что в момент вздрагивания и разведения ручек происходит сильный испуг, малыш будто пытается ухватиться за маму или кого-то близкого, чувствуя опасность.
Поэтому было бы неправильно показывать «фокусы» со своим чадом друзьям и знакомым, то и дело вызывая проявления рефлекса в целях развлечения. Скорее, наоборот, необходимо постараться свести к минимуму возможные причины испуга, устранить раздражающие факторы, которые могут негативно сказаться на психике ребенка. В то же время, не нужно чрезмерно переживать, если вы замечаете, что при резких звуках кроха разводит ручки и начинает плакать.
Этапы развития в 5 месяцев
Пятый месяц проходит под девизом «Хочу двигаться!». Пусть малыш продолжает попытки переворачиваться, раскачиваться, садиться, главное — обеспечьте ему безопасность в эти моменты. Если вы замечаете, что ребенку нужна большая свобода пространства, чем у него есть в кроватке или манеже, можно выкладывать его на пол. Заранее подготовьте для этого поверхность: она должна быть чистой и приятной для контакта с нежной кожей малыша, мягкий коврик прекрасно подойдет для этих целей.
Режим сна, бодрствования и кормления в этот период может снова начать перестраиваться. Иногда малыш может не просыпаться всю ночь, даже на кормление, или встать очень рано и уже не досыпать утром.
Физическое развитие в пять месяцев:
- Долго лежит на животе, опираясь на вытянутые руки, может начинать ползать по-пластунски;
- Уверенно переворачивается со спины на живот;
- Сидит с поддержкой, спина при этом сильно согнута;
- Развлекает себя, играя с собственными ручками и ножками;
- Уверенно хватает предметы и подолгу держит их в руках.
Психоэмоциональное развитие в пять месяцев:
- Узнает голос матери;
- Отличает лица близких от чужих;
- По-разному реагирует на неодинаковый тон обращения к нему — улыбается в ответ на ласковый тон голоса и хмурится при строгой интонации;
- Долго и певуче гулит;
- Сам побуждает родителей к общению — улыбается, лепечет, тянет ручки; капризничает, если общения не хватает.
Характерная симптоматика
Далеко не всегда есть видимые признаки кровоизлияния. Также, если у ребенка имеется любой из приведенных ниже симптомов, то вовсе не обязательно, что это связано с ВЖК, они могут быть обусловлены и другими заболеваниями.
Наиболее часто встречающиеся симптомы внутрижелудочковых кровоизлияний у младенцев:
- снижение либо исчезновение рефлекса Моро (на внешние раздражители);
- пониженный мышечный тонус;
- сонливое состояние;
- эпизоды апноэ (остановка дыхания);
- бледность кожи, цианоз;
- отказ от пищи, слабость сосательных рефлексов;
- глазодвигательные нарушения;
- слабый и пронзительный крик;
- мышечные подергивания, судорожность;
- парезы;
- метаболический ацидоз (нарушен кислотно-щелочной баланс);
- снижение гематокрита или отсутствие его повышения на фоне гемотрансфузии;
- родничок больших размеров напряжен и выбухает;
- кома (при тяжелых геморрагиях, а также сопутствующих кровоизлияниях в кору мозга, значительных растяжениях желудочков).