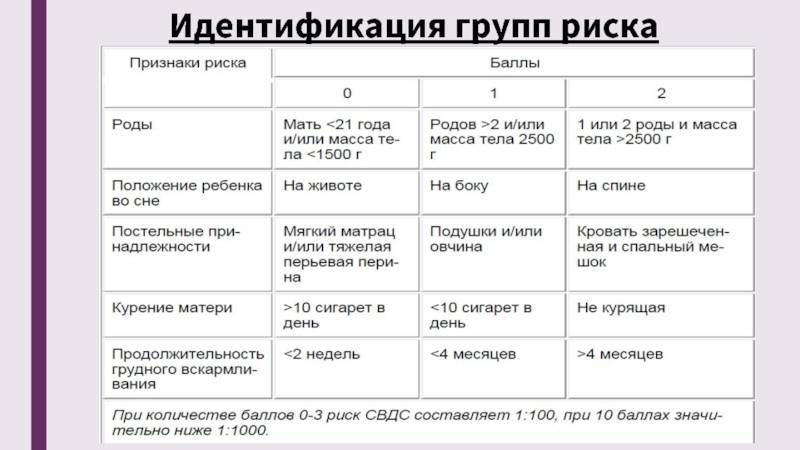
Врожденный синдром удлиненного интервала QT, его диагностика и лечение
Синдром удлиненного интервала QT – наследственная генетическая патология. При этом синдроме реполяризация желудочков нарушается и продлевается, что приводит к высокому риску развития опасных для жизни желудочковых аритмий. Недавние молекулярно-генетические исследования показали, что при этой патологии в некоторых генах нарушено кодирование кардиогенных ионных каналов.
Дисфункция этих ионных каналов приводит к продлению и несогласованности потенциала действия, что приводит к аритмиям и повышенной чувствительности к катехоламинам. Было показано, что ответственны за развитие этого синдрома по крайней мере 5 генов на хромосомах 3, 4, 7, 11 и 21.
При диагностике длительного QT-синдрома важно узнать, есть ли в семье случаи данной патологии и следующие симптомы:
- необъяснимая брадикардия (особенно у новорожденных);
- синкопальные состояния (особенно связанные со стрессовыми событиями);
- эпилепсия без лекарств;
- учащенное сердцебиение;
- внезапная смерть в семье с симптомами сердечной патологии;
- синдром внезапной детской смерти (СВДС);
- депрессии.
Диагностика синдрома удлиненного интервала QT
Чтобы исключить изменения ЭКГ, вызванные электролитами, нужно сделать биохимический анализ крови и проверить концентрацию электролитов в крови.
ЭКГ – золотой стандарт в диагностике синдрома удлиненного интервала QT. Было показано, что наиболее подходящим является измерение QTc во II отведении и V5 в грудном отведении. Эти производные и длина QTc могут быть использованы для классификации пациентов по группам риска. Если у ребенка диагностирован длительный QT-синдром, необходимо тщательно обследовать всех членов семьи. Даже если синдром удлиненного интервала QT не выявляется при записи ЭКГ, исключать данную патологию нельзя. В этом случае целесообразно длительное мониторирование ЭКГ.
При диагностике синдрома удлиненного интервала QT в европейских клиниках рекомендуется использовать следующие диагностические критерии:
- Время QTc, рассчитанное по формуле Базетто (QT с поправкой на частоту сердечных сокращений), больше 480 мс – 3 балла;
- QTc между 460 и 470 мс – 2 балла;
- QTc 450 мс для пациентов мужского пола – 1 балл;
- Torsade de pointes (форма полиморфной желудочковой тахикардии) аритмия – 2 балла;
- Изменения зубца Т – 1 балл;
- Уплощенный зубец Т по трем производным – 1 балл;
- Низкая частота пульса по возрасту – 0,5 балла;
- Обморок, спровоцированный стрессовым событием – 2 балла, обморок без стрессового события – 1 балл;
- Врожденная глухота – 0,5 балла.
Оценка более 3 указывает на высокую вероятность развития синдрома удлиненного интервала QT.
Перед выбором лечения синдрома удлиненного интервала QT следует определить риск внезапной смерти. Он усугубляется более длительным интервалом QT, кардиогенными событиями в анамнезе и семейной историей внезапной смерти. Кратковременное лечение синдрома удлиненного интервала QT используется для предотвращения Torsade de pointes аритмии, такие как внутривенные инфузии магния и калия, регулировка электролитного баланса и, реже, внутривенное введение изопротеренола.
Длительное лечение синдрома удлиненного QT используется для уменьшения продолжительности интервала QT и уменьшения вероятности внезапной смерти. Бета-адреноблокаторы являются препаратами первого выбора, а пациентам из группы высокого риска имплантируются кардиовертер-дефибрилляторы.
Очень важно, чтобы пациенты избегали факторов, провоцирующих обмороки, сердцебиение. Эти стрессоры обычно связаны с физической активностью (плавание, бег), сильным испугом
Недавнее исследование показало, что пациенты продолжали заниматься спортом после выбора правильного лечения, и было зарегистрировано очень мало кардиогенных событий.
После постановки диагноза, если пациент не получает лечения, смертность достигает 70% в течение 15 лет. Пациенты с синдромом удлиненного интервала QT должны регулярно находиться под наблюдением детского кардиолога.
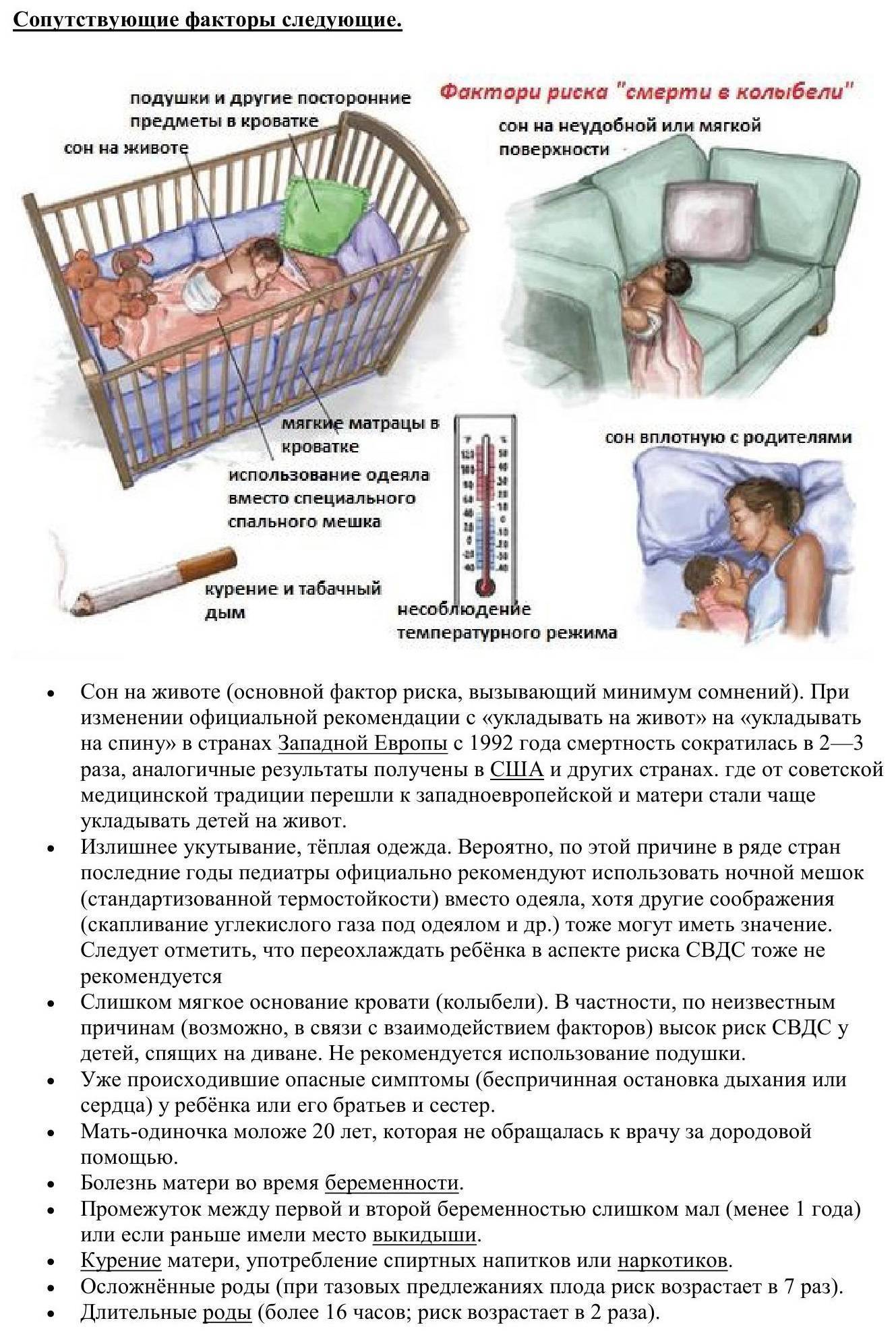
Предрасполагающие факторы
Врачи в один голос уверяют, что случаи СВДС встречаются при совокупности множества факторов
В каких же случаях стоит усилить внимание за сном ребенка?
- холодное время года;
- второй месяц жизни;
- мать ребенка моложе 20 лет;
- курение во время беременности;
- недоношенный младенец;
- недостаточная масса тела при рождении;
- внутриутробная гипоксия плода;
- реанимационные мероприятия ребенку во время родоразрешения.
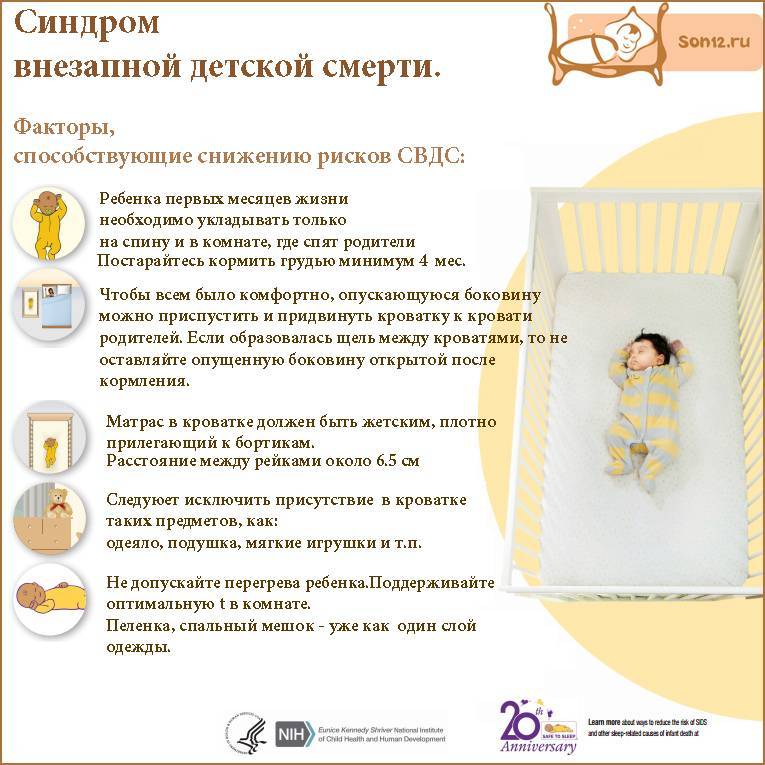
Снизить риск смерти можно, соблюдая следующие условия для сохранения здоровья ребенку:
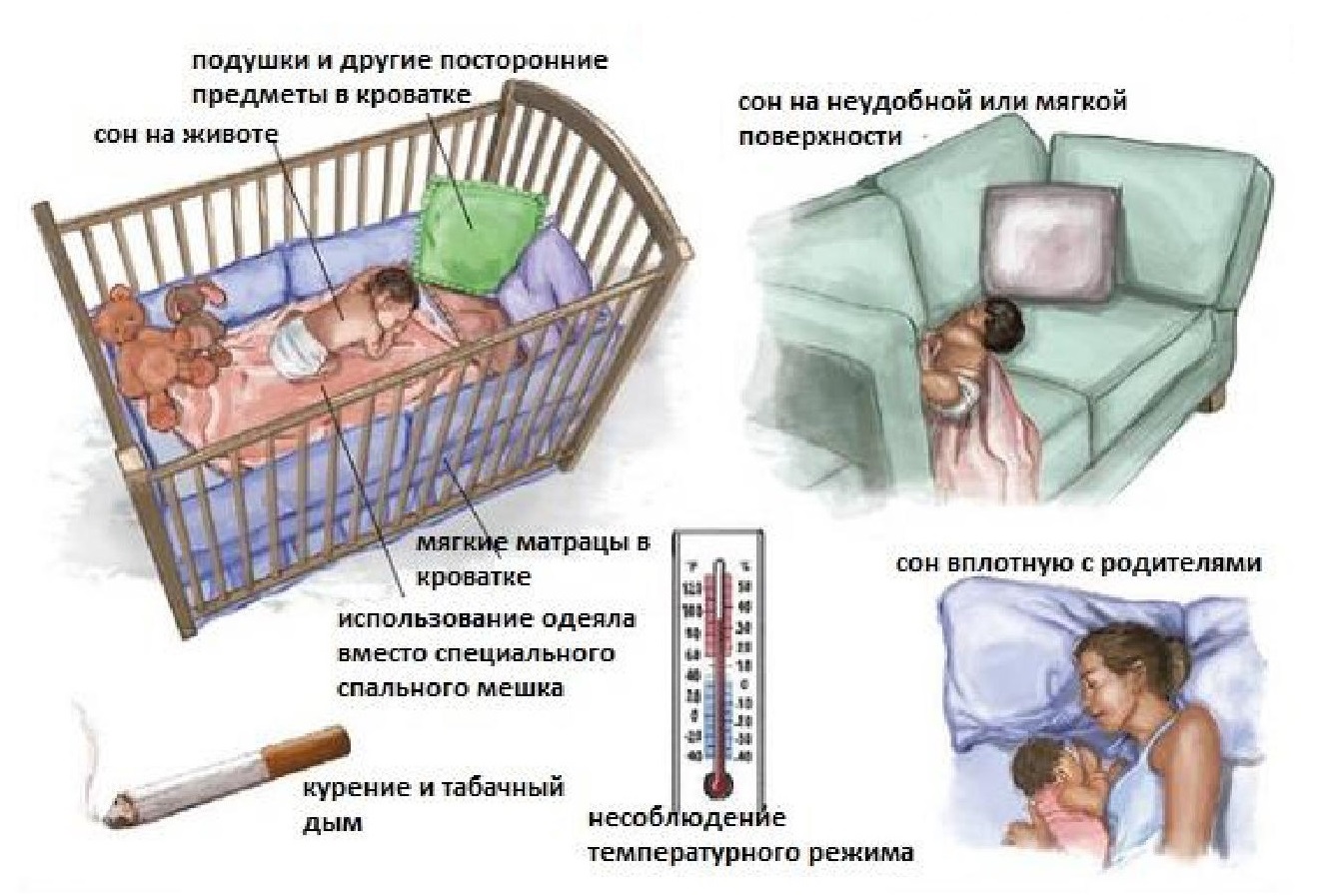
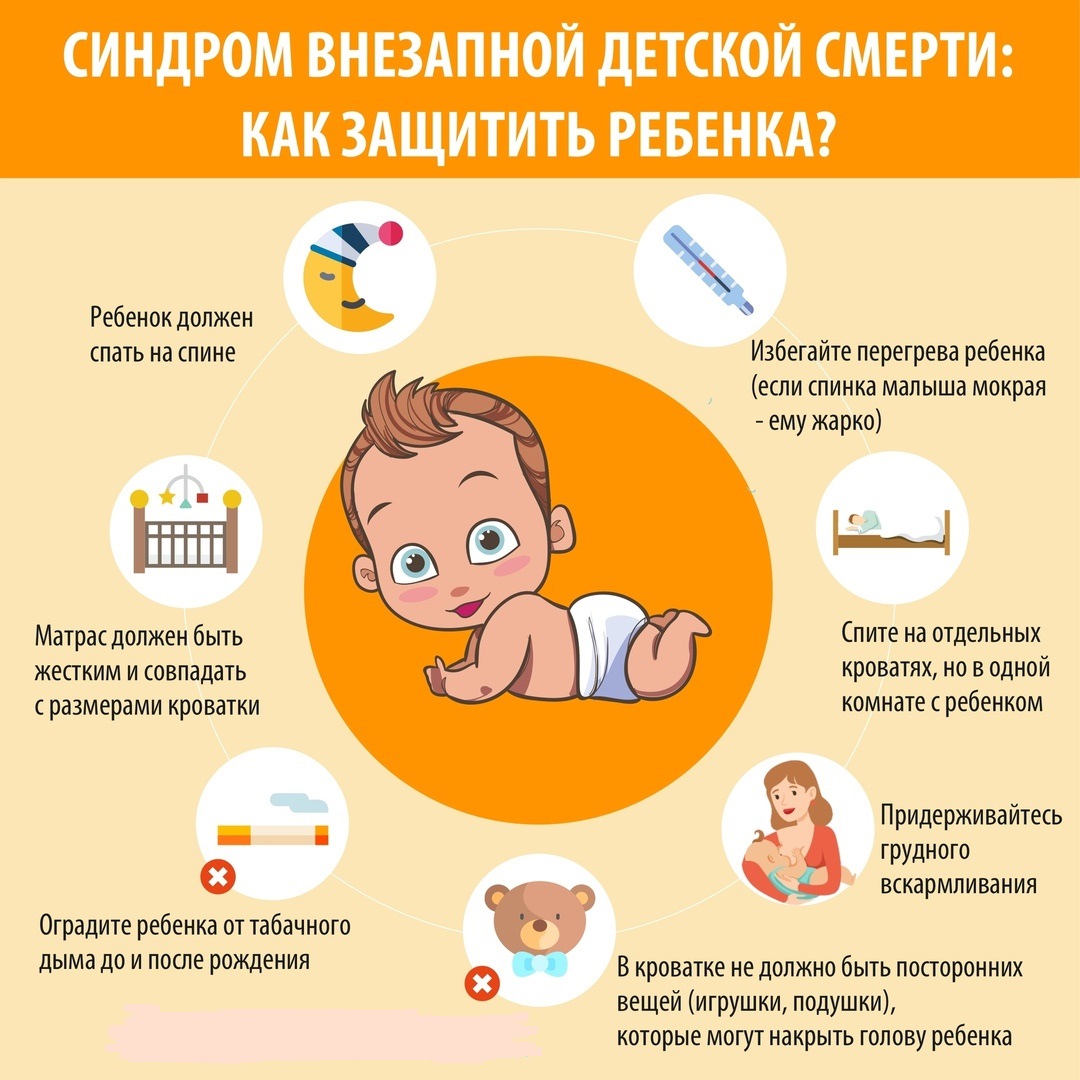
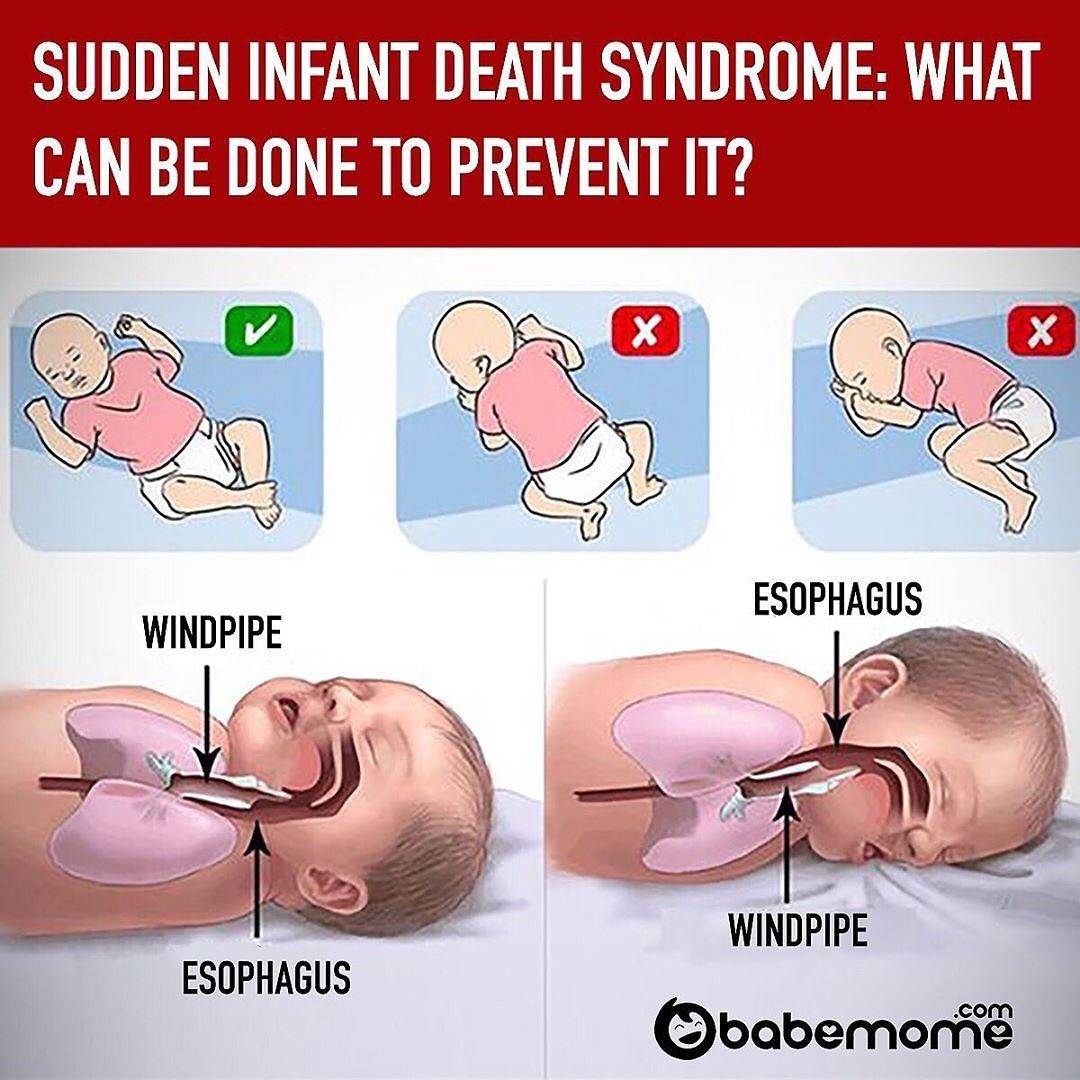
- Не укладывать младенца спать на живот.
До тех пор, пока малыш не научится самостоятельно переворачиваться, сон должен происходить лежа на боку. Если ребенка укладывать на живот, повышается риск возникновения асфиксии или удушья, как следствие — смерти.
Ослабленный организм не сможет самостоятельно справиться с проблемой. Подробнее о том, можно ли новорожденному спать на животе?>>>
При перекрытии доступа кислорода малыш будет бездействовать — удушье станет причиной синдрома внезапной детской смерти. Возраст ребенка, переворачивающегося с живота на спину самостоятельно, составляется более полугода;
- Поддерживать оптимальный температурный режим.
Перегрев, также как и избыточное охлаждение тела ребенка, отрицательно сказывается на функционировании организма, привести к смерти младенца. Для предупреждения СВДС температура корректируется с помощью кондиционеров и отопительных приборов;
- Исключить курение.
Никотин, как во время беременности, так и после рождения ребенка очень вреден. Задача родителя защитить своего малыша от СВДС, поэтому стоит ограничить не только активное воздействие табачного дыма, но и пассивное.
В квартире, где находится ребенок, не должно быть запаха сигарет. Если кто-то из ваших родственников имеет такую пагубную привычку, попросите их выходить на улицу и не подпускайте к младенцу, пока весь запах окончательно не выветрится;
- Поверхность для сна должна быть средней жесткости.
Матрацы выбирайте специально адаптированные для новорожденных. Подушку под голову ребенку не подкладывайте (исключение составляют ортопедические валики, рекомендованные педиатром или ортопедом).
При несоразмерной нагрузке на костно-мышечную систему младенца происходит деформация ребер и позвоночника. Сдавливание грудной клетки негативно сказывается на дыхательной и сердечной деятельности, при прекращении работы жизненно важных органов наступит смерть;
- Детские одеяла. Для минимизации риска СВДС во сне, не стоит укрывать ребенка объемными и тяжелыми накидками;
Обратите внимание! В холодное время года лучше одеть ребенка теплее, а не использовать одеяло. Младенец может руками сдвинуть его себе на лицо и перекрыть доступ кислороду
- Опора ног. Ребенок укладывается преимущественно в низ кровати. Если ноги будут упираться в бортик, это снизит вероятность соскальзывания вниз и укрытия одеялом с головой, предотвратит смерть от удушья.
Шизофрения пожилого возраста
Шизофрения в старческом возрасте – явление также очень редкое. Проблема состоит в том, что ее симптомы принимают за старческое слабоумие, пока не появятся стойкий бред и галлюцинации.
Шизофрения у пожилого человека начинает проявляться с подозрительности и опасений, что ему хотят навредить, его хотят обидеть. Такой больной с настороженностью относится к людям, как правило, с агрессией. Предполагая опасность от каждого постороннего, человек изолируется от общества, замыкается в себе и прячется от всего мира. Становится, что называется, «противным старикашкой».
Эмоции стариков с шизофренией неадекватны. Они неуместно смеются или плачут, настроение их быстро меняется. В другом случае их поведение отличается застенчивостью, чрезмерной скромностью. Или же наблюдается эмоциональная тупость, безэмоциональность. Искажается речь, она характеризуется скудностью высказываний, спутанностью. Зачастую люди просто отмалчиваются.
Наблюдается эпизодическая дереализация, когда больной не понимает, где он находится, в какой эпохе живет, не узнает близких. Деперсонализация выражается в непонимании кто он сам.
Характерный симптом – явление к больному умерших родственников, друзей, знакомых.
В старческом возрасте чаще остальных развивается параноидная форма заболевания.
Как будто не существовало
Алена Липяковская, психолог благотворительного фонда «Свет в руках», объясняет, что часто окружающие не знают, как поддержать родителей, столкнувшимся с таким горем. Многие своими замечаниями или вопросами могут случайно навредить. «Особенно если смерть произошла внезапно. Это трудно для восприятия, это тревожит. Ведь, получается, что-то страшное может произойти просто так, без причины. Часто люди пытаются эту причину найти или придумать, чтобы успокоить самих себя. Мол, такие события можно предотвратить, если делать все „правильно“». Поэтому они начинают рассуждать о том, что в этом было «предназначение» или что, возможно, родители «недосмотрели». К тому же СДВС — табуированная тема, о ней мало говорят, и из-за этого у многих недостаточно информации.
Еще одна проблема — часто людям кажется, что, если ребенок был совсем маленьким, его «как будто не существовало», родители не успели привыкнуть к нему. «Но это не так, — говорит Липяковская
— Неважно, сколько лет было ребенку. Потеря младенца может переживаться так же остро, как потеря взрослого»
Неважно, сколько лет было ребенку. Потеря младенца может переживаться так же остро, как потеря взрослого
Часто при такой утрате родители начинают испытывать огромное чувство вины. По словам психолога, это естественный этап переживания горя. Всегда кажется, что можно было как-то предотвратить беду. Давление общества на матерей этому только способствует, ведь молодые мамы, что бы они ни делали, всегда сталкиваются с критикой, обязательно кто-то считает, что они растят ребенка «неправильно».
По словам Липяковской, поддержать другого человека в таком горе бывает трудно еще и потому, что не все готовы выдержать боль другого человека и долго находиться с ним. Из-за этого знакомые и родные могут отстраняться, избегать общения, и тогда мама или оба родителя могут почувствовать себя в изоляции. «Я думаю, в такой ситуации лучше честно сказать человеку, что вам трудно быть с ним постоянно, но вы хотели бы ему как-то помочь. Можно обсудить, какую посильную помощь вы можете предложить. Например, помочь с едой или писать сообщения каждый день, так, чтобы вам не пришлось мучить себя, но при этом у человека не было ощущения, что он брошен и изолирован».
Психолог также советует ни в коем случае не обесценивать чувства горюющего родителя. Не говорить: «Хватит плакать», «Сколько можно об этом думать» или «Ничего страшного, родите еще»
Человеку важно прожить это горе, чтобы потом двигаться дальше
Очень важно, чтобы человек знал, что он может обратиться к психологу, и понимал, где найти специалиста. «Свет в руках» — фонд, с которым сотрудничает Липяковская — помогает родителям, столкнувшимся с перинатальной потерей, и занимается профилактикой младенческих смертей
Его основательница Александра Краус сама потеряла ребенка при родах около пяти лет назад.
«Я на своем опыте увидела, что в такой ситуации тебе некуда идти, — говорит Краус. — Я пыталась понять, как такое могло произойти, искала причины, поддержку, информацию. При этом заметила, что на форумах много мам, которые как будто на долгие годы застряли в том, что случилось. Они пересказывают свои истории снова и снова и не знают, как жить дальше».
У Александры Краус есть психологическое образование, а незадолго до трагедии она познакомилась с Мариной Чижовой, специалисткой по работе с людьми, переживающими перинатальную утрату. «Во многом я восстановилась благодаря ее поддержке. А потом поняла, что хочу помочь другим мамам, хочу сделать помощь и информацию доступной».
Сначала Краус думала сделать сайт с материалами и брошюрами по самопомощи, но потом решила пойти дальше и создала фонд «Свет в руках». Обратившись в этот фонд, можно получить несколько бесплатных консультаций психолога, записаться в группу поддержки родителей или стать участником других программ поддержки людей, столкнувшихся с перинатальной потерей. Краус говорит, что хочет внедрить систему помощи в работу государственных структур, так, чтобы каждая мама могла получить поддержку и информацию в том медицинском учреждении, где она столкнулась с бедой.
«Когда ты ждешь ребенка, у тебя в голове появляется картинка, ты рисуешь себе, как все будет дальше, — говорит Краус. — А потом вместе с ребенком она исчезает, и мы как родители живого и здорового малыша тоже будто умираем. После такого нужно учиться жить в новых условиях, учиться заново дышать».
Общие сведения о заболевании
Асфиксию диагностируют у 4-6% детей. Причем процент колеблется в зависимости от степени недоношенности плода. У малышей, которые рождаются до 36 недели, частота развития патологии достигает 9%, а у детей, родившихся после 37 недели – снижается до 1-2%.
Научные определения асфиксии новорожденного сводятся к тому, что ребенок не может самостоятельно дышать или совершает поверхностные судорожные дыхательные движения, которые не позволяют организму получить кислород в достаточном объеме. Авторы рассматривают асфиксию младенцев как удушье, при котором сохраняются другие признаки того, что плод жив: есть сердцебиение, пуповина пульсирует, мускулатура слабо, но сокращается.
К причинам развития асфиксии новорожденных относят комплекс факторов риска, которые нарушают кровообращение и функции дыхания плода в утробе и в процессе рождения. К наиболее распространенным причинам относятся:
Наиболее частой причиной асфиксии является внутриутробная гипоксия, то есть нехватка малышу кислорода в утробе матери.
Какими бы ни были причины патологического состояния, оно вызывает у ребенка одинаковые процессы:
- нарушает обмен веществ и кровоциркуляцию;
- сгущает, повышает вязкость крови;
- наносится ущерб головному мозгу, печени, сердцу, надпочечникам;
- органы отекают, происходит излияние крови;
- происходят сбои в работе центральной нервной системы.
Чем дольше организм ощущает нехватку кислорода, тем более серьезной становится степень поражения тканей, органов и систем.
Понятие синдрома внезапной детской смерти
Лишь под конец 60-х годов перед медицинским сообществом возник острый вопрос относительно смертности в младенчестве. Именно в этот период был введен термин СВДС. Безусловно, дети гибли и раньше, но только в конце прошлого столетия педиатры по всему миру начали «бить тревогу», проводя всевозможные компании, чтобы попытаться предотвратить развитие этого синдрома.
Хотя груднички способны быстро адаптироваться к новым условиям, их смертность в силу внешних или внутренних причин по-прежнему высока. Обычно с виду здоровые дети погибают вследствие различных патологий развития, из-за перенесенных инфекций и часто в результате ранее полученных травм. Ни о чем не подозревающие родители укладывают своего малыша в кроватку, а затем находят его там мертвым.
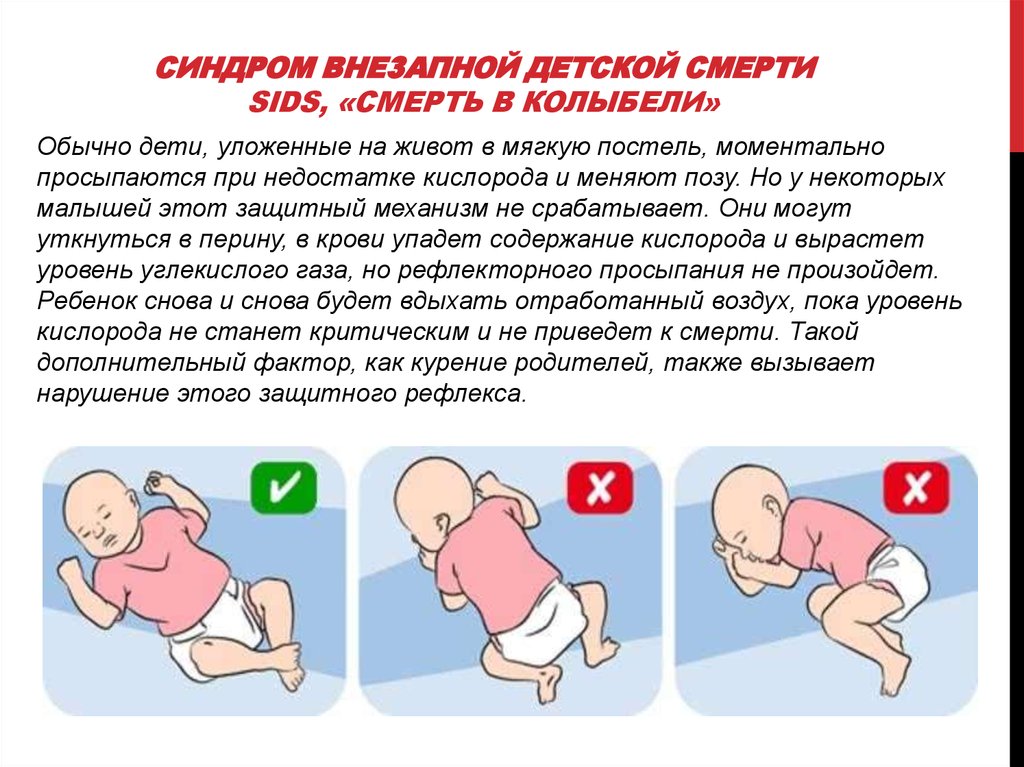
У спящего младенца могут возникать нарушения функции дыхания. Как правило, его кратковременная задержка для детей считается нормой. Как только уровень кислорода в крови падает, сигналы из мозга заставляют ребенка пробудиться и восстановить дыхание.
Только в редких случаях апноэ приводит к летальному исходу. Если родители стали замечать, что их кроха во сне задерживает дыхание на 10-15 секунд, а в течение часа происходит несколько остановок, то это серьезный повод, чтобы показать ребенка врачу.
Как правило, причина смерти определяется на вскрытии патологоанатом, и только когда этого сделать не удается, ставится диагноз СВДС. Согласно статистическим данным:
- дети афроамериканцев гибнут от СВДС гораздо реже;
- примерно у трех детей из тысячи погибших на вскрытии не удается выявить причину смерти;
- больше половины умерших – мальчики;
- в 90% случаев гибнут 2-4-месячные дети;
- риски СВСМ максимально возрастают по достижении ребенком возраста 13 недель;
- смерть ребенка более чем в половине случаев связывают с неправильным поведением родителей;
- у 40% детей грудного возраста накануне гибели отмечались симптомы простуды;
- чаще всего развитию синдрома внезапной смерти ребенка способствует период холодов.
Родителям, чьи дети находятся в зоне риска, необходимо приложить максимум усилий, чтобы создать для своего ребенка наиболее благоприятные условия для жизни. Им необходимо внимательнее относиться к капризам малыша и уделять ему большую часть своего свободного времени.
Факторы риска СВДС
Несмотря на безуспешные поиски точной причины внезапной детской смерти, ученые установили несколько факторов риска. Исключение этих факторов позволяет снизить число внезапных смертей в разы, хотя многие предрасполагающие особенности невозможно устранить.
Факторы, связанные с беременностью и родами
- наркомания и табакокурение матери во время беременности
- внутриутробная гипоксия и задержка развития
- недоношенность
Особенности ребенка
- мужской пол, возраст 2-4 месяца
- реанимационные мероприятия в прошлом (чем больше в жизни ребенка было эпизодов, требующих неотложной помощи, тем выше риски)
- брат или сестра ребенка погибли от СВДС (это касается гибели от любого неинфекционного заболевания, а не только от СВДС)
- частые и длительные эпизоды апноэ, высокий порог пробуждения
Условия сна ребенка
- сон в положении на животе и на боку
- курение родителей после рождения ребенка
- мягкая кровать, перина, подушка
- перегревание, холодное время года
- проживание ребенка на больших высотах над уровнем моря
Патогенез
Хотя многочисленные гипотезы были предложены в качестве патофизиологических механизмов, ответственных за СВДС, ни один из них не был доказан. Модель тройного риска, предложенная американскими специалистами, предполагает, что синдром внезапной смерти представляет собой пересечение факторов, в том числе следующих:
- дефект в нервном контроле дыхательной или сердечной функции;
- критический период в развитии механизмов гомеостатического контроля (форма реагирования организма на условия существования);
- экзогенные внешние раздражители.
СВДС редко встречается у младенцев, которые не имеют факторов риска, или тех, у кого только один фактор. В одном исследовании 96,3% умерших детей имели от 1 до 7 факторов риска, причём у 78,3% были обнаружены от 2 до 7. В другом докладе у 57% младенцев выявили один внутренний фактор риска и 2 внешних.
Смерть возникает при воздействии стрессовых факторов на малыша, имеющего недостаточно сформированные структурные и функциональные защитные механизмы.»
Эпидемиологические данные говорят о том, что генетические факторы играют определённую роль, и многие исследования пытались идентифицировать связанные с СВСМ гены.
За несколько лет до
Первые признаки шизофрении способны проявиться задолго до расцвета заболевания. Они носят название форпост-синдрома. Мало кто способен заподозрить в них коварную болезнь.
Такие начальные симптомы шизофрении появляются за несколько лет (3–15) перед развитием недуга. Характерны астенические проявления, когда наблюдается быстрая утомляемость и невозможность длительно сохранять физическую и умственную активность. Сон нарушен, настроение неустойчивое, теряется самообладание, человек не контролирует свои эмоции и становится раздражительным.
К астении присоединяется апатия – бессилие, пониженное настроение, отсутствие желания выполнять привычные действия, безразличие к людям и происходящим событиям, снижение эмоционального фона.
К первому отсроченному признаку болезни также причисляют дисфорию. Это патологически заниженное настроение, сопровождающееся раздражительностью, неудовлетворенностью своей жизнью и всем происходящим вокруг. Наблюдается выраженная неприязнь к другим людям.
Изначально кажется, что такие проявления – это реакция на определенное неблагоприятное событие. Но впоследствии становится понятно, что они возникают сами по себе.
Агрессия, вспышки гнева, склонности к противоправным действиям также присущи подобному состоянию. Случается, что дисфория сопровождается восторженностью, приподнятостью духа. Человек становится чрезмерно болтливым, может развиться бред величия.
Обычно дисфория сохраняется от нескольких дней до нескольких недель. Затем проходит.
Естественно, что перечисленные признаки неспецифичны, и практически никто не подумает о том, что они способны предсказать развитие шизофрении.
Причины внезапной сердечной смерти
основная причина ВСС – атеросклероз
Причины, которые могут вызвать острую коронарную смерть, весьма многочисленны, но они всегда связаны с изменениями в сердце и его сосудах. Львиную долю внезапных смертей вызывает ишемическая болезнь сердца, когда в коронарных артериях образуются жировые бляшки, затрудняющие кровоток. Об их наличии больной может не догадываться, жалоб как таковых не предъявлять, тогда говорят, что вполне здоровый человек внезапно умер от сердечного приступа.
Другой причиной остановки сердца может стать остро развившаяся аритмия, при которой невозможна правильная гемодинамика, органы страдают от гипоксии, а само сердце не выдерживает нагрузки и останавливается.
Причины внезапной сердечной смерти – это:
- Ишемическая болезнь сердца;
- Врожденные аномалии венечных артерий;
- Эмболии артерий при эндокардите, имплантированных искусственных клапанах;
- Спазм артерий сердца, как на фоне атеросклероза, так и без него;
- Гипертрофия сердечной мышцы при гипертонии, пороке, кардиомиопатии;
- Хроническая недостаточность сердца;
- Обменные заболевания (амилоидоз, гемохроматоз);
- Врожденные и приобретенные пороки клапанов;
- Травмы и опухоли сердца;
- Физическая перегрузка;
- Аритмии.
Выделены факторы риска, когда вероятность острой коронарной смерти становится выше. К основным таким факторам относят желудочковую тахикардию, уже имевшийся эпизод остановки сердца ранее, случаи потери сознания, перенесенный инфаркт сердца, уменьшение фракции выброса левого желудочка до 40% и менее.
Второстепенными, но тоже значимыми условиями, при которых повышен риск внезапной смерти, считают сопутствующую патологию, в частности, диабет, гипертонию, ожирение, нарушения жирового обмена, гипертрофию миокарда, тахикардию более 90 ударов в минуту. Рискую также курильщики, те, кто пренебрегает двигательной активностью и, наоборот, спортсмены. При избыточных физических нагрузках возникает гипертрофия сердечной мышцы, появляется склонность к нарушениям ритма и проводимости, поэтому возможна смерть от сердечного приступа у физически здоровых спортсменов во время тренировки, матча, на соревнованиях.
диаграмма: распределение причин ВСС в молодом возрасте
Для более тщательного наблюдения и целенаправленного обследования определены группы лиц с высоким риском ВСС. Среди них:
- Пациенты, перенесшие реанимацию по поводу остановки сердца или фибрилляции желудочков;
- Больные с хронической недостаточностью и ишемией сердца;
- Лица с электрической нестабильностью в проводящей системе;
- Те, у кого диагностирована существенная гипертрофия сердца.
Расскажи, как все было
Алена говорит, что, потеряв одного из сыновей, надолго замкнулась в себе. «Даже когда я прочитала в интернете про этот диагноз, я все равно не понимала, как такое могло произойти. События не укладывались в голове, я даже не хотела идти на похороны. Родители настояли». У нее появился страх за второго ребенка. Женщина рассказывает, что по ночам ей было трудно заснуть, она постоянно прислушивалась, дышит ли он. Но в то же время забота о втором сыне помогала Алене. Она говорит, что не могла позволить себе «все бросить и отчаяться».
Примерно через год начались проблемы в отношениях с мужем. «Когда все только случилось, мы поддерживали друг друга как могли. Но потом оказалось, что нам трудно находиться вместе после того, что мы пережили. Мы стали ругаться из-за всего и решили разъехаться». Алена переехала к родителям. Иногда они с мужем не общались, иногда пытались снова начать отношения. «А потом он покончил с собой. Позвонил мне на работу, пожелал вырастить замечательного сына. Сказал, что уходит. Я сначала не поверила. Положила трубку, набрала его родителям, попросила пойти проверить. Перезвонила его мама, сказала, что он мертв».
Что может скрываться под маской СДВС?
Большинство случаев смерти детей грудного возраста имеют причины. Порой для того, чтобы найти эти причинные факторы, проводится тщательное расследование и вскрытие экспертами. И лишь изредка смерть так и остается загадкой, получая название СВДС.
Последствия жестокого обращения
Смерть ребенка может стать следствием вспышки гнева родителя, либо произойти по причине хронических побоев и издевательств. К сожалению, такое происходит чаще, чем хотелось бы. И если серьезные травмы и переломы прибывшие на место трагедии врачи находят сразу, то некоторые последствия насилия увидеть сразу не удается.
К ним относят намеренное удушение и синдром тряски младенца. Последний – это повреждение тонких сосудов мозга в результате встряхивания малыша. Неокрепшая шея и относительно большая голова ребенка первого года жизни предрасполагают к тяжелым повреждениям мозга вплоть до потери сознания, комы и смерти.
Повторный случай СВДС в семье наталкивает на мысль о возможном насилии над детьми. Если и третий ребенок погибает так же внезапно, то судебные медики не сомневаются в жестоком обращении родителей.
Непреднамеренное удушение
Бессонные ночи, гормональные перемены и грудное вскармливание по требованию утомляют каждую маму. Поэтому ее ночной сон может быть очень крепким, несмотря на повышенную чувствительность к крикам малыша. Если ребенок спит в одной кровати с мамой, то есть некоторый риск его непреднамеренного удушения. В несколько раз этот риск возрастает при приема матерью алкоголя или препаратов от бессонницы.
Одним из самых известных литературных и исторических фактов СВДС была притча о Соломоновом суде из Ветхого Завета. К Соломону пришли две матери, одна из которых нашла своего ребенка мертвым в кровати («приспала» его) и подложила тельце в постель второй матери.
Живого младенца она назвала своим сыном. Соломон мудро рассудил спор женщин, отдав ребенка настоящей маме, которая не согласилась рубить его на две части. С тех пор привычка класть малыша в кровать родителей появлялась и исчезала у разных народов.
В 18-19 веках были даже строгие запреты на совместный сон, а «присыпание» ребенка приравнивалось к преднамеренному убийству. В настоящее время большинство мам старается укладывать малышей в отдельную кроватку, хотя случаи их внезапной смерти все равно встречаются.
Вирусные и бактериальные инфекции
У детей грудного возраста многие инфекционные болезни протекают нетипично. При тяжелом поражении органов порой не бывает ярких симптомов. Особенно это касается маловесных недоношенных малышей. Поэтому прежде, чем ставить диагноз СВДС, патологоанатом обязательно исключит пневмонию, менингит и другие грозные осложнения инфекций.
Эпидемиология аритмий
Суправентрикулярная тахикардия (СВТ) является наиболее часто подтвержденной ЭКГ тахиаритмией у детей. Точные цифры неизвестны, но различные литературные источники указывают, что частота SVT может варьироваться от 1 на 25000 до 1 случая на 250. Выяснилось, что 25% случаев СВТ включают синдром Вольфа-Паркинсона-Уайта. Число внезапных смертей кардиологического происхождения в группе детей с синдромом ВПУ оценивается в 0,5%.
Суправентрикулярная тахикардия
Преждевременная деполяризация желудочков диагностируется у детей при обычной записи ЭКГ примерно в 0,8–2,2% случаев при отсутствии сердечной патологии и в течение 24 часового ЭКГ-мониторинга – у 18-50% всех новорожденных и подростков.
Брадиаритмии вызваны дисфункцией синусового узла и дисфункцией атриовентрикулярного (АВ) узла. Дисфункция синусового узла – относительно редкая патология у детей и часто протекает бессимптомно. По научным данным, среди 1 из 15 тыс. новорожденных существует врожденная полная блокада АВ-узла. Например, в Соединенных Штатах этот синдром вызывает 1000 смертей каждый год, большинство из них приходится на детей
Заболеваемость синдромом Бругада среди населения в целом – 66 на 10 тысяч населения. К сожалению, точное количество не подсчитано, так как в случаях синдрома Бругада патология часто протекает бессимптомно или изменения ЭКГ могут быть нестабильными, поэтому они не фиксируются при посещении врача.
Другие желудочковые тахикардии выявляются у детей без сердечной патологии очень редко.
Особенности детских аритмий
У детей с аритмией симптомы проявляются по-разному и зависят от возраста ребенка
Многие детские аритмии также связаны с врожденными патологиями сердца.
Интересно, что при обследовании ребенка с врожденной аритмией мы можем не заметить никаких признаков и симптомов, которые помогли бы диагностировать существующее заболевание.
У детей с аритмией могут быть самые разные жалобы, но родители немедленно обращаются за медицинской помощью, если ребенок испытал обморок, одышку или сердцебиение.
Во всех случаях важно определить причину аритмии, иногда это может быть вопрос жизни или смерти. Аритмии чаще всего диагностируются на основании тщательного медицинского анамнеза.