Общая информация
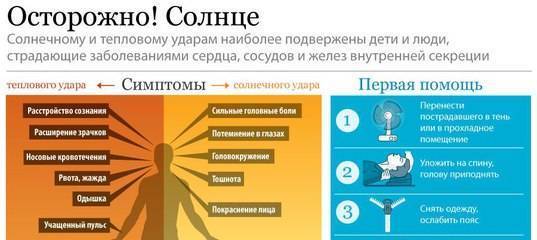
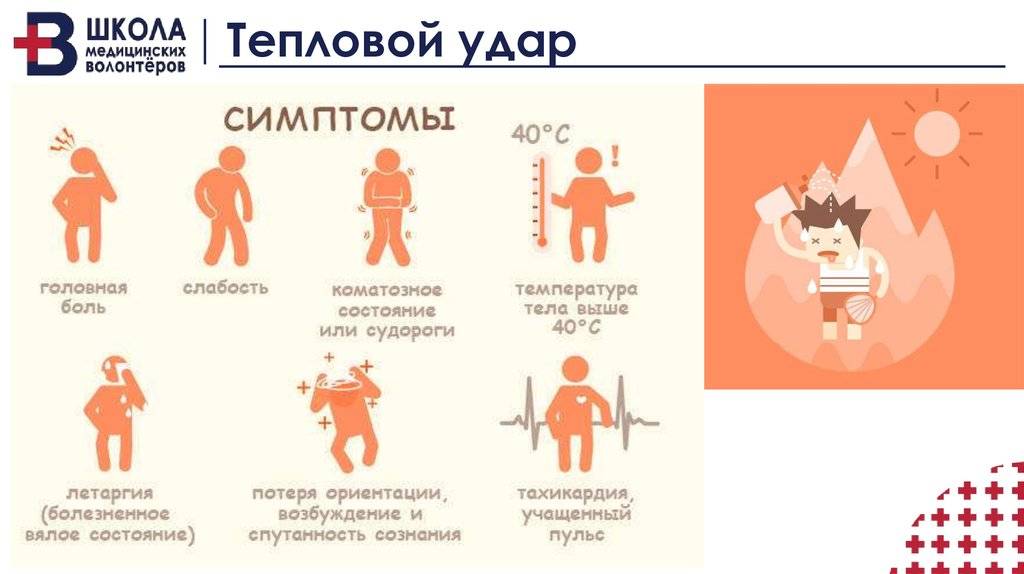
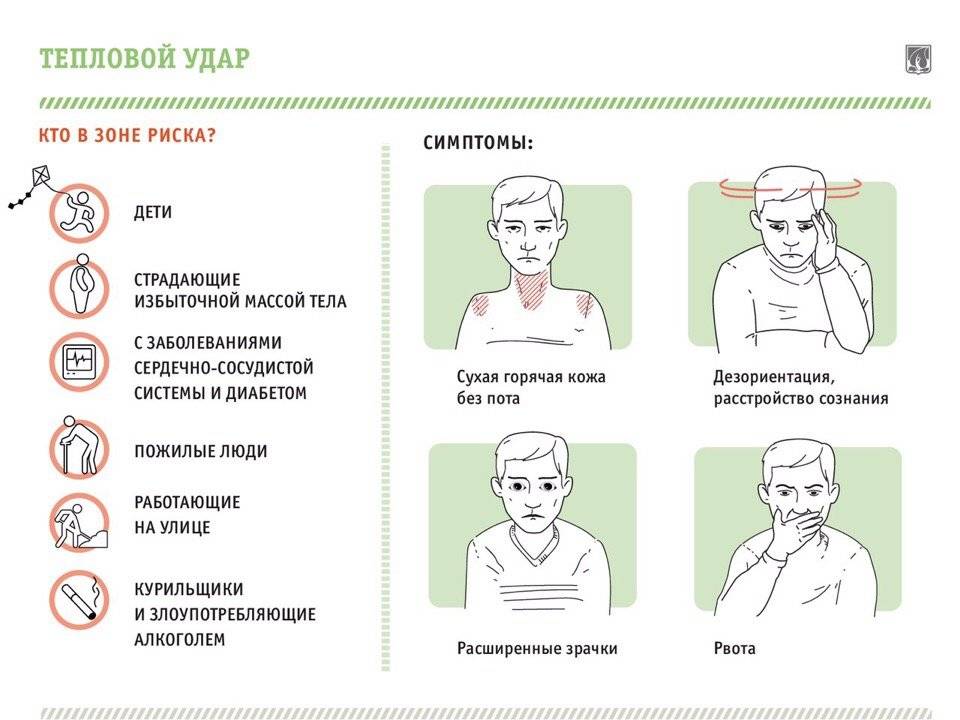
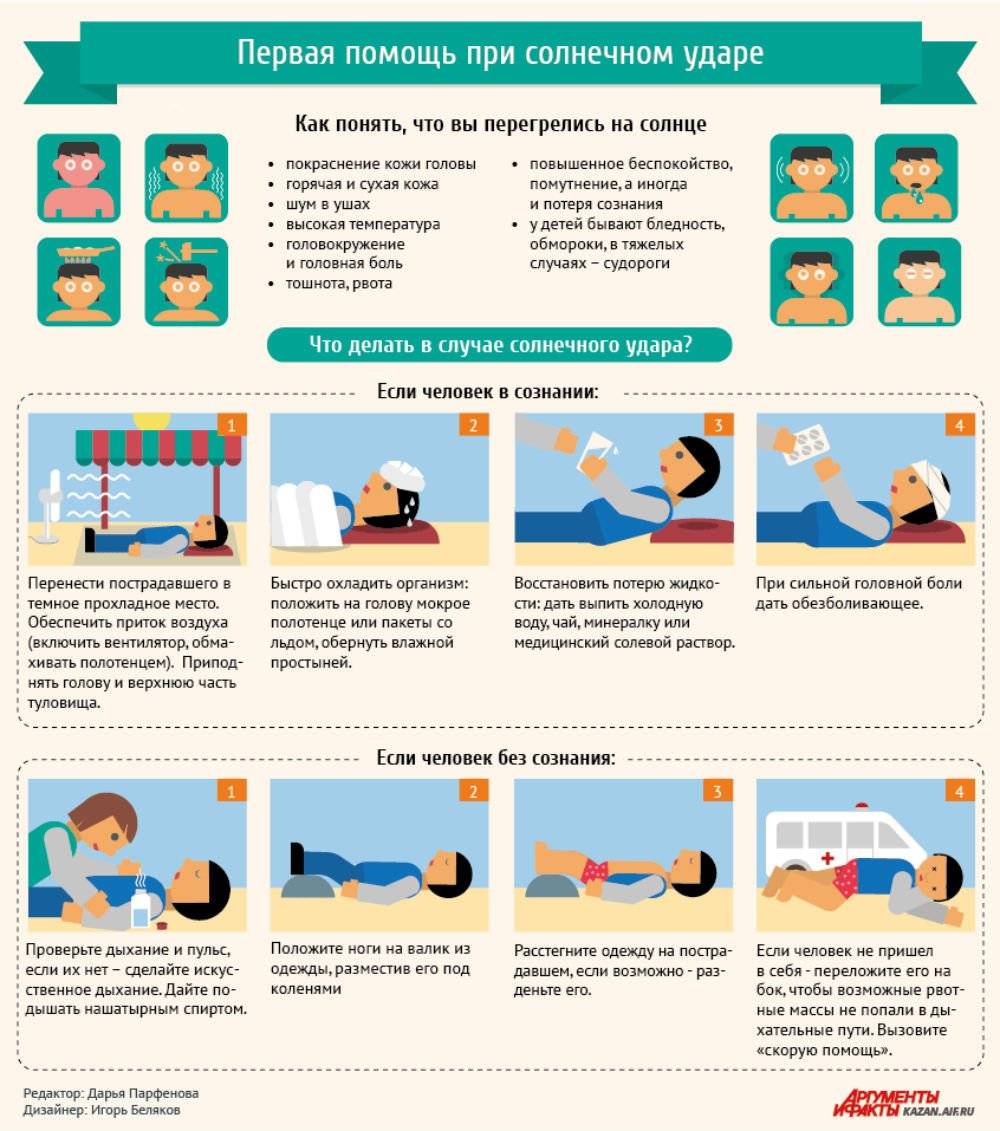
Приступы эпилепсии были известны людям очень давно. Ее то принимали за одержимость демонами, то связывали с особой одаренностью человека. На сегодняшний день та или иная форма патологии наблюдается у 10 людей из 1000. Симптомы могут возникать и у новорожденных детей, и у пожилых, у мужчин и у женщин с одинаковой частотой. Более того, сходные процессы протекают в центральной нервной системе некоторых животных, например, собак.
Основной механизм появления приступов – это синхронизация работы всех нервных клеток в определенной зоне. Она называется эпилептогенным очагом и определяет набор симптомов и их выраженность. Вопреки распространенному мнению, заболевание не ограничивается судорогами с потерей сознания. Существует большое количество вариантов припадков с разнообразной симптоматикой, зависящей от зоны мозга, в которой возникает патологический очаг.
Классификация
В зависимости от длительности течения воспаления выделяют острый вагинит, который длится до 1 месяца, и хронический вагинит, симптомы которого сохраняются дольше месяца. По характеру возникновения вагиниты делятся на:
- инфекционные;
- первично-неинфекционные;
- вторичные.
Инфекционные воспалительные процессы слизистой влагалища бывают неспецифическими, которые вызываются условно-патогенной флорой, и специфическими — туберкулезные, гонорейные, трихомонадные и т. п. Первично-неинфекционные вагиниты могут быть вызваны попаданием инородного тела во влагалище, занятиями онанизмом, глистами. При отсутствии своевременного лечения неинфекционная форма этого заболевания переходит в инфекционную. Вторичные воспаления слизистой во влагалище могут развиться на фоне эндокринных патологий, атопического дерматита, патологии мочеполовых путей, синдрома избыточного бактериального роста в кишечнике, дисметаболической нефропатии, детских инфекций.
Побочные реакции, передозировка и лекарственное взаимодействие
У пациентов, соблюдающих показания врача по использованию Циндола, побочные эффекты от терапии возникают крайне редко. Обычно они связаны с индивидуальной непереносимостью оксида цинка и проявляются в виде гиперемии, зуда и раздражения участков тела, обработанных болтушкой. При появлении описанных симптомов больному следует отказаться от дальнейшего лечения средством и обратиться за помощью к доктору.
Данные о передозировке суспензией Циндол при наружном применении отсутствуют. При случайном приеме препарата внутрь у больного могут наблюдаться жалобы на тошноту, рвоту, боли в области эпигастрия. Для купирования проявлений передозировки ему промывают желудок, после чего назначают симптоматическую терапию.
Лекарственное взаимодействие Циндола с другими группами препаратов на сегодняшний день не обнаружено. Благодаря этому суспензию можно использовать в сочетании с любыми медикаментозными средствами.
Имеет ли Циндол аналоги на российском фармацевтическом рынке? Специалисты отвечают на этот вопрос утвердительно, ведь препаратов для наружного применения, основным компонентом которых является цинк, в современных аптеках можно увидеть немало. Лекарственными средствами, являющимися аналогами Циндола, считаются Цинковая мазь, Деситин, Диадерм, Окиси цинка линимент и т. д. Перечисленные препараты имеют идентичные с рассматриваемой суспензией показания к применению, однако самостоятельно заменять ими назначенное врачом лечение не рекомендуется.
Сколько должен спать ребенок в 3 месяца
Ребенок в возрасте трех месяцев спит от 14 до 17 часов в сутки.
Таблица норм сна и бодрствования для трехмесячных детей:
| Время сна общее | Ночью | Днем |
| 14-17 часов | 9-11 часов | 5-6 часов |
Табличные нормы служат только ориентиром, у всех малышей разная потребность в отдыхе и бодрствовании. Поэтому, если ваш малыш спит немного больше или меньше, нормально себя чувствует, кушает и развивается – не волнуйтесь, это не значит, что он должен следовать цифрам в таблице.
Сколько трехмесячный ребенок должен спать ночью
По нормам малыш спит в темное время суток от 9 до 11 часов. Продолжительность ночного отдыха зависит от многих факторов:
- степень активности: хорошо, если кроха немного устал, это повышает шансы на крепкий сон;
- калорийность и объем ужина: сытный ужин склоняет к отдыху в любом возрасте;
- температура в комнате: жарко или слишком холодно;
- степень наполнения подгузника;
- время днем на свежем воздухе: польза прогулок несомненна;
- количество дневных впечатлений;
- избыток или недостаток эмоций: бурное веселье, сильный испуг, нервная атмосфера в семье или недостаток общения;
- наличие и соблюдение привычных вечерних ритуалов: дети ужасные консерваторы;
- укладывание на новом месте: в гостях у бабушки в другом городе сон почти гарантированно будет беспокойным;
- колики и другие недомогания;
- изменение погоды;
- конституционные особенности крошечного человека.
Разбудить малыша в ночное время может не только голод – еще духота, жажда, холод, неудобное положение, может мешать складка одеяла или пижамы, кусать комары. Необязательно и даже вредно сразу кормить малыша, как только он проснулся. Лучше сначала взять его, проверить подгузник, тихо и ласково поговорить, подержать на руках, предложить воды.
Сначала разумнее попытаться убаюкать малыша без кормления. Успокойте его и снова положите в кроватку.
Особенности дневного сна
Вы могли заметить, что дневной сон ребенка в 3 месяца становится менее продолжительным. У малыша присутствует 2-4 эпизода дневного сна; с возрастом их частота и длительность будет сокращаться.
Обычно общее время дневного детского сна бывает кратно 40 минутам: 40 минут-1 час 20 минут-2 часа. Если младенец плохо спал ночью, рано встал или устал, один из эпизодов сна днем может составлять больше 2,5 часов.
Днем маленькому полезно отдохнуть на улице: свежий воздух и покачивание коляски или слинга располагают к сладким снам. Вместо прогулки можно устроить спальное место на балконе.
Важно уметь определить, что младенцу пора отдохнуть днем: он становится вялым, плаксивым, начинает капризничать, тереть руками глаза. Хорошо, если родитель вовремя заметит признаки, уложит малыша отдыхать и не допустит переутомления
Если пропустить сигналы усталости, наступит перевозбуждение и успокоить ребенка станет очень проблематично.
Стандартна ситуация зеркального переворачивания режима: кроха очень много спит днем, отлично высыпается и проявляет активность в темное время суток, что совсем не радует остальных членов семьи. Бабушки говорят: «Младенец перепутал день с ночью». В этом случае следует принимать меры по возвращению нормального режима сна и бодрствования, иначе мама получит нервное истощение.
КАЛЬЦЕМИН:
КАЛЬЦЕМИН: другие лекарственные формы
| КАЛЬЦЕМИН АДВАНС: инструкция по применению |
Клинико-фармакологическая группа
16.018 (Препарат, влияющий на фосфорно-кальциевый обмен)
Форма выпуска, состав и упаковка
Фармакологическое действие
Комбинированный препарат. Регулирует фосфорно-кальциевый обмен. Восполняет дефицит микроэлементов, кальция и витамина D3, способствует укреплению костей и суставов, предупреждает заболевания опорно-двигательного аппарата.
Фармакокинетика
Данные о фармакокинетике препарата Кальцемин не предоставлены.
Дозировка
Взрослым и детям старше 12 лет назначают по 1 таб. 2 раза/сут во время приема пищи.
Детям в возрасте от 5 до 12 лет назначают по 1 таб. 1 раз/сут во время приема пищи.
С 20-й недели беременности и в течение всего периода грудного вскармливания назначают по 1 таб. 2 раза/сут.
При дефиците кальция и микроэлементов назначают по 1 таб./сут.
Передозировка
Симптомы: запоры, тошнота, рвота; возможно также развитие гиперкальциемии и гиперкальциурии, приводящие к накоплению кальция в мягких тканях и необратимым изменениям в почках и сердечно-сосудистой системе.
Лекарственное взаимодействие
Лекарственное взаимодействие препарата Кальцемин не описано.
Беременность и лактация
Возможно назначение препарата Кальцемин при беременности и в период лактации по показаниям.
При применении в период грудного вскармливания следует учитывать, что колекальциферол и его метаболиты выделяются с грудным молоком.
Побочные действия
Редко: тошнота, рвота, метеоризм, гиперкальциемия, гиперкальциурия, аллергические реакции.
Условия и сроки хранения
Препарат следует хранить в сухом, недоступном для детей месте при температуре от 15° до 30°C. Срок годности – 3 года.
Показания
— профилактика и лечение остеопороза различного генеза;
— восполнение дефицита кальция и микроэлементов у подростков;
— восполнение дефицита кальция и микроэлементов у женщин при беременности и в период грудного вскармливания.
Противопоказания
— мочекаменная болезнь;
— гиперкальциемия;
— гиперкальциурия;
— повышенная чувствительность к компонентам препарата.
Особые указания
При применении препарата не следует превышать рекомендованные дозы, т.к. повышенное потребление кальция может угнетать всасывание в кишечнике железа, цинка и других необходимых минералов.
Применение при нарушении функции почек
Противопоказано применение препарата при мочекаменной болезни, гиперкальциурии.
Условия отпуска из аптек
Препарат разрешен к применению в качестве средства безрецептурного отпуска.
Регистрационные номера
• ◊ таб., покр. оболочкой: 30, 60 или 120 шт. П N015890/01 (2030-06-09 – 0000-00-00)
Лечение
Для лечения кальциноза назначается терапевтический курс, который поможет справиться с заболеванием-первопричиной. Так, если к избыточному отложению кальция привело воспаление инфекционной природы, назначаются антибактериальные препараты.
При нарушении усвоения кальция назначаются медикаменты, содержащие магний, который является антагонистом кальция. Достаточное поступление магния с продуктами питания и медикаментозными препаратами позволяет растворить конгломераты и вывести избыток кальция из организма
В ходе лечения важно принимать диуретики, которые помогут ускорить процесс выведения макроэлемента
В процессе усвоения кальция принимает участие витамин Д, избыточное поступление которого также отрицательно сказывается на состоянии организма. Поэтому в ходе лечения необходимо соблюдать специальную диету, которая исключает употребление в большом количестве продуктов питания, богатых кальцием и витамином Д. К таким относят рыбу жирных сортов, листовую зелень, молочные продукты, яичный желток, орехи.
При неэффективности консервативных методов лечения, а также образовании конгломератов больших размеров назначается их оперативное удаление. Выбор метода хирургического вмешательства проводится в зависимости от размеров скоплений кальция, а также их локализации.
Особенности течения болезни
Изначально у ребенка проявляются моторные тики, а если ситуация ухудшается, то к ним присоединяются и вокальные. Однако бывают случаи, когда гиперкинез начинается со звуковых тиков, что значительно усложняет диагностику и затягивает лечение.
В тяжелых случаях наблюдается одновременно несколько видов спонтанных движений. Иногда им сопутствуют и голосовые тики.
Нервные тики у детей имеют свои характерные особенности, дающие возможность отличать их от других патологий двигательных функций. Их можно выделить в несколько пунктов:
- Самоконтроль. Работает он, следует отметить, только на ранних стадиях заболевания. Это означает, что ребенок может контролировать свои приступы, только со временем делать это становится все сложнее.
- Усиление симптомов на фоне стрессовых ситуаций. Такая же тенденция наблюдается в конце дня вследствие переутомления нервной системы. Осенне-зимний период является пиком протекания заболевания.
- Никоим образом не страдает сознание ребенка. Этот факт позволяет исключить развитие эпилепсии.
- Гиперкинезы не проявляются во сне. Особенность актуальна при наличии вокальных тиков и подтверждает отсутствие патологий верхних дыхательных путей.
- Нервный тик глаза у ребенка сначала можно принять за развивающийся конъюнктивит, но вскоре все становится понятно.
Замечена такая закономерность: чем раньше заболевание проявится у ребенка, тем тяжелее оно будет протекать. Если не предпринять соответствующие меры, гиперкинез перерастает в хроническую форму. В таком случае лечение усложняется тем, что постепенно могут быть вовлечены несколько групп мышц. Патологические движения переходят с головы на нижние органы и становятся более сложными, присоединяются вокальные тики. Врачи оценивают их как генерализированные.
Тикозные проявления, возникшие после десятилетнего возраста, почти всегда квалифицируются, как преходящие. Это означает, что они пропадают спонтанно и незаметно, так же, как и появились. Их также называют транзиторными. Особого участия с медицинской стороны они не требуют.
Что нельзя делать при ОРВИ и гриппе у ребенка?
- 1. Следует избегать длительного регулярного приема (2–4 раза в день) жаропонижающих средств из-за опасности побочных эффектов и возможного затруднения диагностики бактериального осложнения (отит, пневмония и др.). Давать повторную дозу следует лишь при новом подъеме температуры и в соответствии с дозировкой, которая корректируется по весу ребенка. Если температура не снижается в течение нескольких часов, необходимо вызвать скорую помощь.
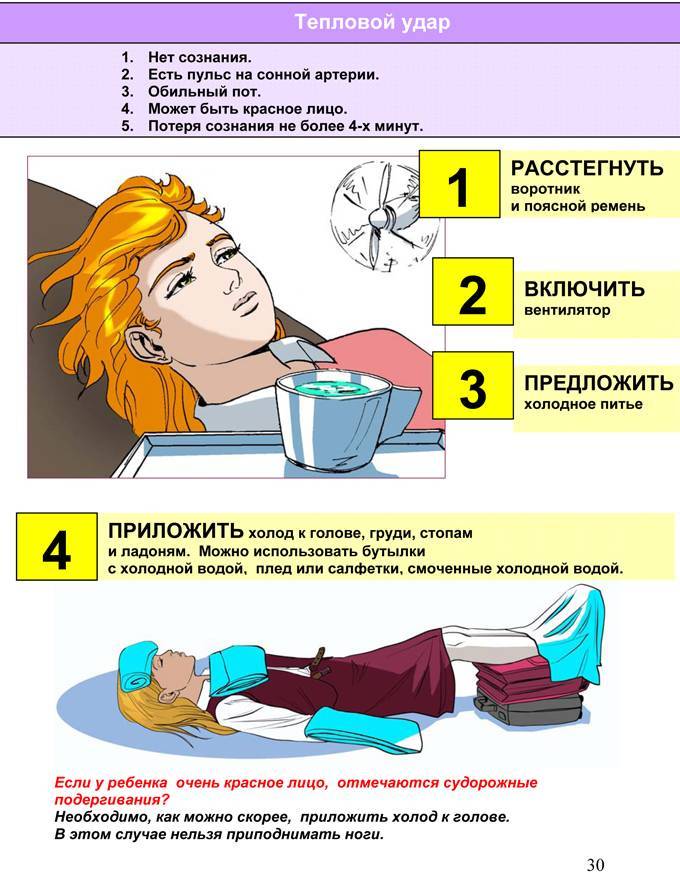
- 2. Ребенка с повышенной температурой нельзя укутывать. Если тепло одеть ребенка, то можно нарушить процесс образования тепла и теплоотдачи, который помогает поддерживать нужную температуру тела. Укутывание может привести к перегреву и потере сознания.
- 3. Нельзя закрывать окна в помещении. Больной ребенок нуждается в свежем воздухе. Также частое проветривание облегчает дыхание.
- 4. Нельзя принимать антибиотики без консультации с врачом. Антибиотики не действуют на вирусы и не предупреждают бактериальные осложнения.
- 5. Не стоит самостоятельно применять препараты для лечения кашля. Разные препараты направлены на лечение определенных проблем кашля. Не всем показаны противокашлевые препараты или муколитики. Более того, чаще всего такие препараты не нужны в лечении. Все индивидуально и прием таких лекарств должен быть согласован с педиатром.
- 6. Нельзя отказываться на несколько недель от прогулок. Кратковременные прогулки пойдут ребенку на пользу. Детям нужен свежий воздух и движение. Конечно же, прогулки оправданы только после снижения лихорадки и при нормализации состояния, если ребенок активен.
- 7. Не совсем оправдан во время ОРВИ отказ от водных процедур на несколько дней или недель. Напротив, ребенку купаться можно. Исключениями являются, конечно же, высокая температура и отит.
- 8. В отношении ребенка должны быть исключены любые методы самолечения.
Все лечебные мероприятия проводятся только по назначению и под контролем врача.
Осложнения во время и после ОРВИ у детей
После ОРВИ у ребенка могут развиться гайморит, бронхит, пневмония и начаться обострение имеющихся хронических заболеваний.
Во время ОРВИ у ребенка родителям необходимо обращать внимание на ряд симптомов, при которых надо сразу же обращаться за врачебной помощью:
- Длительная лихорадка. Если высокая температура тела у ребенка держится больше трех дней, обратитесь к педиатру.
- Обезвоживание. Если у ребенка наблюдается частый жидкий стул, рвота и при этом он мало пьет, возможно развитие обезвоживания, которое проявляется в виде запавших глаз, редких мочеиспусканий и темной мочи. В этом состоянии малышу нужна помощь специалиста.
- Ребенку трудно дышать. Резко появившееся учащенное дыхание, которое сопровождается дополнительными физическими усилиями, должно послужить поводом для немедленного обращения к врачу.
- Нехарактерное для ребенка поведение. Если по мере развития заболевания малыш вдруг резко начал демонстрировать непривычные ранее реакции, например, резкий длительный плач и крик, сильную вялость, судороги – вызывайте скорую помощь.
Справочно-информационный материал
Автор статьи
Врач общей практики
Нестерова И.В. «Препараты интерферона в клинической практике: когда и как», «Лечащий врач», сентябрь 2017.
Лечение вагинита у девочек
Решение о том, чем лечить детский вагинит, должен принимать врач-гинеколог после тщательного осмотра, проведения диагностических мероприятий для определения степени тяжести заболевания и для выявления точных причин развития у девочки этого воспалительного процесса. При проведении терапии снимаются симптомы воспаления, нормализуется состояние эпителия влагалища девочки и устраняется причина, спровоцировавшая развитие патологического процесса.
Обычно для лечения этого заболевания назначаются гормональные и антибактериальные препараты, а также противовирусные лекарственные средства, лекарства для повышения иммунитета и противовирусные препараты. Однако у детей имеет смысл начинать терапию с использования местных антисептиков, проведения санации инфекции вагинальными свечами и водными растворами хлоргексидина и бензидамина. В целях лечения врач может назначить сидячие ванночки с отварами или настоями лекарственных трав, использование мазей и присыпок, применение вагинальных свечей и проведение спринцевания. Продолжается такое лечение 10 дней, после чего на основании результатов бактериологического исследования назначаются антибактериальные препараты.
Также в схему терапии могут включаться антигистаминные и противовоспалительные средства, противовирусные мази и гели. Для заживления трещин вульвы врач может назначить солкосерил и другие регенерирующие препараты. В случае выявления грибка в обязательном порядке прописывают антимикотики. Также девочке может быть порекомендовано соблюдение диеты и прием иммуностимулирующих препаратов. Во время лечения вульвовагинита рекомендуется более тщательно проводить гигиенические процедуры и носить свободное белье только из хлопчатобумажной ткани.
Поскольку вагинит у девочек нередко сопровождается другими заболеваниями, при проведении диагностики тщательно проверяется состояние других органов и систем организма. Лечение не принесет эффекта, если не будут устранены сопутствующие проблемы со здоровьем. Поэтому специфические вагиниты гинеколог может лечить совместно с фтизиатром, инфекционистом или дерматовенерологом.
Примерно через 3 дня после завершения курса лечения гинеколог берет у девочки повторный мазок для определения эффективности терапии. Если оно не сработало, применяются другие методы лечения.
Симптомы гриппа у детей
Первые проявления гриппа нередко путают с дебютом других респираторных инфекций. Симптомы, выраженность проявлений зависят от степени тяжести болезни, возраста и состояния иммунитета ребенка.
Первые признаки болезни
Инкубационный период составляет от нескольких часов до 3 суток. В отличие от большинства вирусных заболеваний, грипп дебютирует остро: родители или сам ребенок четко называют тот момент, когда произошло ухудшение. На передний план выходит лихорадка и клиника интоксикации.
Педиатры перечисляют первые симптомы гриппа:
- резкое повышение температуры;
- ребенок мерзнет, жалуется на озноб;
- пациент отказывается от пищи.
Кроме того, быстро меняется психическое состояние ребенка: родители могут заметить вялость, апатию или наоборот – раздражение, повышенную возбудимость.
Эти признаки отличают грипп от дебюта других ОРВИ, при которых сначала появляются боли в горле, отек, заложенность и выделения из носа. И лишь потом поднимается температура до 38-38,5 ℃, а интоксикация выражена в меньшей степени.
Течение болезни
При детском гриппе ситуация с высокой температурой чаще развивается так же, как у взрослых пациентов: уже в течение нескольких часов столбик термометра уже подходит к отметке 39-40 ℃. Предупреждая о такой особенности болезни, педиатры замечают, что чаще все-таки встречаются легкая и среднетяжелая формы, при которых лихорадка достигает 37,5-39,5 ℃.
Грипп вызывает сильную интоксикацию, которая тяжело переносится маленькими пациентами. Она связана с циркуляцией в крови фрагментов вируса и разрушенных клеток хозяина. К характерным симптомам гриппа относятся:
- лихорадка до 3-4 дней;
- кожа влажная, потоотделение повышено;
- выраженные суставные, мышечные боли;
- сильные головные боли;
- ощущение «песка» в глазах, светобоязнь;
- одутловатое, покрасневшее лицо;
- припухание нижних век (за счет конъюнктивита);
- заложенность носа;
- тошнота, рвота, жидкий стул;
- вялость, отказ от пищи;
- сухой кашель.
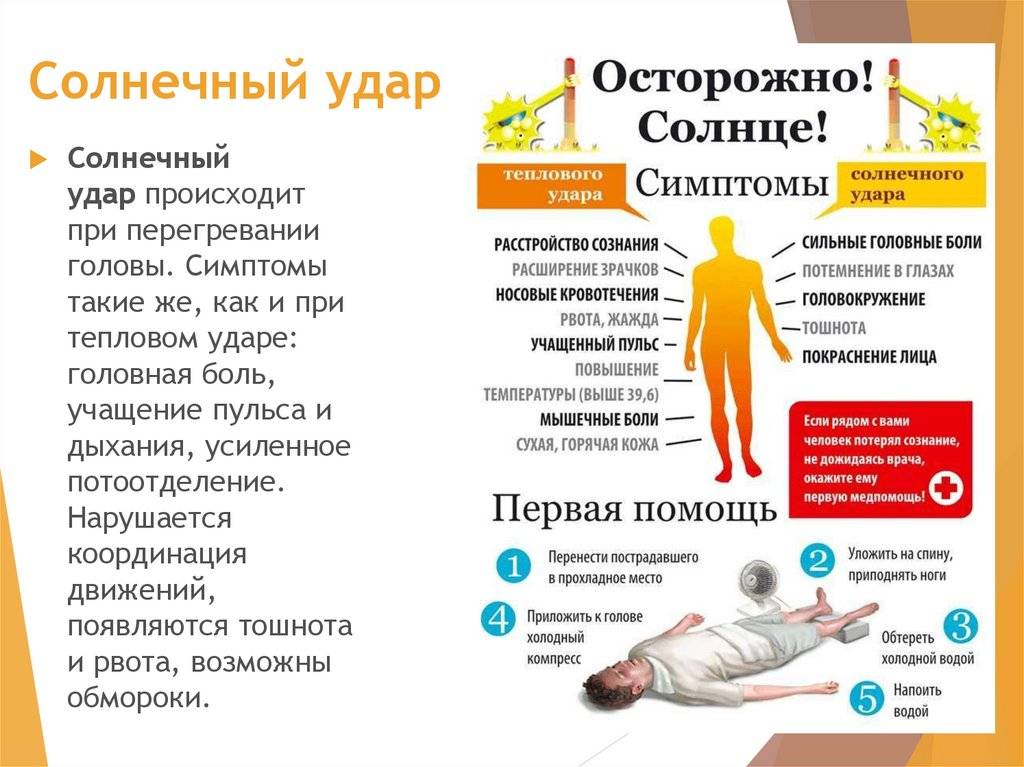
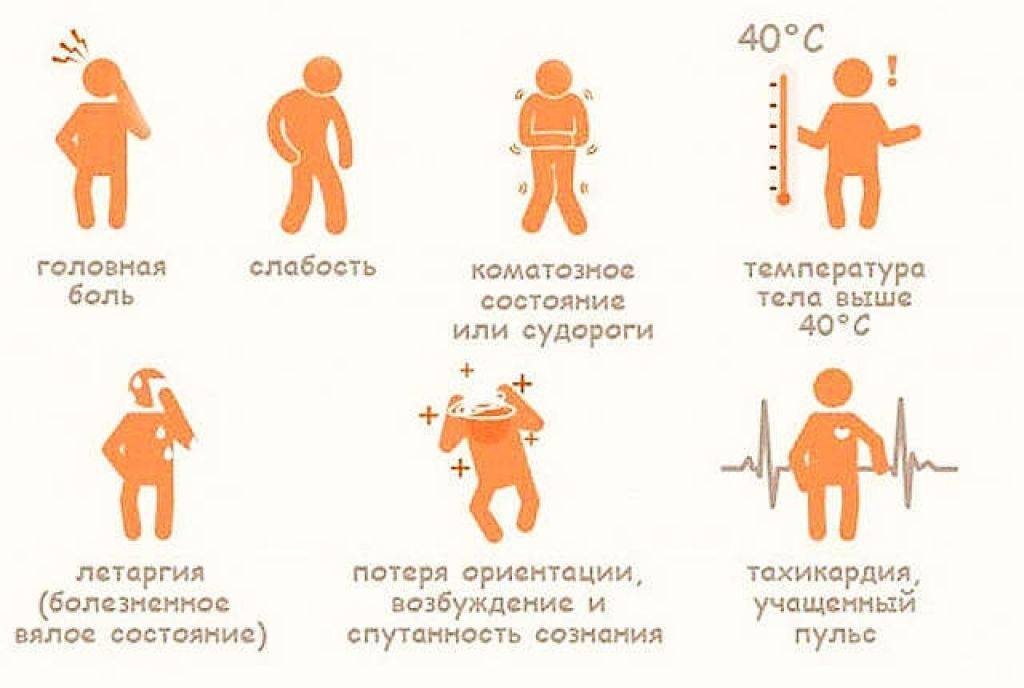
При тяжелой форме гриппа температура тела превышает 400С. Ребенок тяжело переносит это состояние, возможны эпизоды помрачения сознания, галлюцинации, фебрильные судороги.
Но даже при легком и среднетяжелом течении лихорадка остается до 3-4 дней даже на фоне приема жаропонижающих средств. Затем температура «отступает». Однако насморк, кашель могут сохраняться до 7-10 дней. Новый виток лихорадки на 4-5 сутки болезни после эпизода временного улучшения или на фоне стабильно тяжелого состояния может говорить о развитии бактериальной пневмонии.
Перенесенный грипп гарантирует формирование иммунитета от определенного штамма вируса. Если ребенок заболел повторно, скорее всего, причиной будет другой возбудитель – парагрипп, РС-вирус, аденовирус.
Грипп у детей раннего возраста
Говоря о малышах до 3 лет, педиатры отмечают, что возрастные особенности иммунитета накладывают отпечаток на развитие болезни. Неяркая, нетипичная клиника может стать причиной того, что родители оценят заболевание как банальное ОРВИ и пропустят развитие осложнений. Для гриппа у детей младшего возраста характерно:
- постепенное начало, менее выраженные симптомы;
- лихорадка до 37,7-38 ℃;
- незначительное покашливание, чихание;
- бледность кожи с «мраморным» рисунком сосудов;
- часто – тошнота и рвота.
На фоне такой неяркой клиники родители могут пропустить возникновение фебрильных судорог, присоединение бактериальных осложнений. Даже легкое течение болезни требует лечение гриппа у детей до 3 лет только под контролем педиатра. Лучше относиться к любой респираторной инфекции, как к очень заразной и опасной для ребенка, чем пускать ситуацию «на самотек», рискуя его здоровьем.