Диагностика
Дифференциальную диагностику раннего токсикоза следует проводить с заболеваниями желудочно-кишечного тракта, а также печени и поджелудочной железы, особенно, если беременность достигла 14 и более недель.
При кожном зуде, который возникает в случае дерматозной формы токсикоза его необходимо дифференцировать с сахарным диабетом, грибковыми заболеваниями, аллергическими реакциями. Тетанию дифференцируют с паратиреозом.
Диагностика раннего токсикоза не представляет сложностей. Из дополнительных методов исследования применяют:
- УЗИ матки – для уточнения срока беременности и наличия жизнеспособного эмбриона;
- ОАК и ОАМ (в крови отмечается снижение СОЭ, а гематокрит, гемоглобин, лейкоциты увеличиваются за счет сгущения крови; в моче присутствует ацетон, белок, плотность ее повышена);
- биохимический анализ крови (снижение белка, повышение мочевины и креатинина, возрастет содержание печеночных ферментов).
На сколько часто встречается токсикоз
Эта патология – постоянный спутник беременности. Почти каждая женщина с ним сталкивается. Статистика говорит, что три из четырех женщин столкнется с этим явлением. Но проявляются симптомы по-разному. У кого-то будет легкая тошнота, а у другой будет тяжелое состояние со рвотой.
Женщины, которые уже когда-то сталкивались с беременностью и родами, очень часто при второй беременности бояться встретиться со всеми симптомами токсикоза вновь. Токсикоз при первой беременности не дает гарантию повторения состояния при второй. Тяжесть патологии, плохое самочувствие, насколько тяжело проходил первый триместр беременности не гарантирует, что во время ожидания второго малыша состояние повториться.
Первый шаг — восстановить баланс жидкости
Чем дольше длится тошнота и рвота, тем больше времени потребуется на восстановление баланса жидкости. Если вы только что забеременели и чувствуете легкое расстройство желудка, не ждите, пока станет плохо — убедитесь, что вы потребляете достаточно жидкости.
 Восстановление баланса жидкости
Восстановление баланса жидкости
В этом случае лучше всего пить несладкий чай и выпивать стакан негазированной (высокоминерализованной) минеральной воды за 20-30 минут до еды в течение 10 дней. Чаще всего такая минералка продается обогащенной углекислым газом (газированной) для сохранения вкусовых качеств воды. Однако в вашем случае углекислый газ только ухудшит ситуацию. Так что размешайте налитую воду в стакан, и углекислый газ будет удален.
Формула теоретической дневной нормы жидкости проста — вес вашего тела (кг) умножается на 0,03 (30 мл) = x литров. Эта норма носит чисто теоретический характер и предназначена для не беременных женщин, но ориентировочная норма все же поможет.
Лучше всего следить за цветом мочи — она должна быть светло-желтой.
- Если прозрачная — пьете слишком много жидкости.
- Если темно-желтая — пьете слишком мало.
Также помогут восстановить баланс жидкости различные чаи. Лучше всего выбирать те, которые уменьшают чувство тошноты: с листьями малины, ромашки или хмеля. Также варите овощные супы без мясного бульона — они легко усваиваются и помогают поддерживать уровень жидкости в организме.
Кофе способствует обезвоживанию, а также снижает количество необходимой фолиевой кислоты. Поэтому его следует избегать.
Внематочная беременность
При внематочной беременности плод развивается не в матке, а в канале шейки матки, в маточной трубе, брюшной и тазовой полостях.
В нормальном состоянии яйцеклетка при выходе из яичника попадает в отверстие маточной трубы. Передвигаясь с помощью особых ресничек, которыми покрыта маточная труба, через несколько дней яйцеклетка достигает матки. В обычных случаях процесс оплодотворения яйцеклетки возникает в трубе, затем клетка появляется в матке.
В случае инфекционной непроходимости трубы или другой патологии яйцеклетка застывает на месте или двигается очень медленно, так и не успевая добраться до матки. Так возникает внематочная беременность.
Анализ крови на ХГЧ помогает в установлении диагноза внематочной беременности.
ХГЧ – это хорионический гонадотропин человека. В составе ХГЧ находятся альфа и бета-единицы. При помощи анализов крови по увеличению уровня ХГЧ достаточно точно определяется наличие беременности. Так, при нормальной беременности каждые два дня происходит возрастание уровня ХГЧ на 65%. А при внематочной беременности эта динамика неочевидна.
При обычной беременности ХГЧ растет до 10 недели, затем начинает снижаться. Прекращение увеличения уровня ХГЧ может быть следствием замершей или неразвивающейся беременности.
Последствия и прогноз
Ранний токсикоз тяжелой степени может привести к развитию полиорганной недостаточности и даже летальному исходу.
Легкий и среднетяжелый токсикозы в будущем могут спровоцировать возникновение гестоза.
Прогноз в большинстве случаев благоприятный.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Лечение невынашивания беременности
Когда беременная женщина обращается к врачу-гинекологу, проводится тщательное обследование проблемы, по результатам которого назначается лечение.
Если у беременной обнаружилась склонность к тромбообразованию или были выявлены признаки антифосфолипидного синдрома, то врач может назначить специальные лекарства, разжижающие кровь.
При крововотечениях, установленном диагнозе замершей беременности могут применяться хирургические методы. Например, медикаментозное опорожнение матки при неразвивающейся беременности (проводится на сроках до 8 недель амбулаторно).
Очень многих проблем в сфере репродуктивного здоровья можно избежать, регулярно посещая врача-гинеколога, начиная с подросткового возраста. Своевременное устранение очагов инфекции, ИППП, нарушений менструального цикла поможет не допустить различных осложнений в дальнейшем.
Беременным женщинам важно наблюдаться у одного и того же специалиста и не пренебрегать его рекомендациями. Клиника «МедикСити» – это опытные, профессиональные, деликатные врачи и высокоточная диагностическая аппаратура
Мы поможем, чтобы ваша беременность прошла комфортно!
Клиника «МедикСити» – это опытные, профессиональные, деликатные врачи и высокоточная диагностическая аппаратура. Мы поможем, чтобы ваша беременность прошла комфортно!
Материал подготовлен при участии специалиста:
Лечение изжоги в третьем триместре беременности
В третьем триместре беременности нужно соблюдать специальную диету.
На поздних стадиях беременности изжога обычно является следствием неправильного тазового предлежания (ягодицами вниз) плода.
Такое случается, если женщина ждет сразу нескольких детей, либо когда единственный ребенок получился слишком крупным.
В обоих описанных случаях полностью сформировавшаяся головка малыша давит на диафрагму матери, вызывая у последней дискомфортные ощущения в области грудины или даже боль.
К сожалению, полностью избавиться от подобного рода изжоги невозможно до тех пор, пока ребенок не родится. Зато значительно облегчить приступы заболевания, соблюдая уже обсуждавшуюся ранее диету и элементарный режим дня – вполне реально.
Кроме того, существует и несколько дополнительных «секретов», знание которых поможет свести частоту обострений изжоги к минимуму. Суть всех нижеописанных методов заключается в том, чтобы, по возможности, снизить давление на внутренние органы беременной:
- Незадолго до родов, женщине следует полностью обновить свой гардероб. Так, одежда будущей матери должна быть свободной, не стесняющей движения и не стягивающей. Правильная осанка и грамотно выбранное положение тела во время отдыха и сна помогут уменьшить отток желудочного сока в пищевод. Например, перед тем как улечься в постель, беременной следует подложить под голову и плечи несколько подушек, чтобы верхняя часть ее туловища оставалась приподнятой.
- Соблюдение диеты – лучшая профилактика изжоги. Дробное питание маленькими порциями на протяжении всей беременности с высокой долей вероятности поможет и вовсе избежать данного заболевания. Если же будущей матери тяжело соблюдать строгий режим приема пищи, как минимум, одно правило ей все же следует запомнить – любая еда менее чем за три часа до отхода ко сну – это табу! Пищеварительный процесс у беременных вообще протекает с некоторыми осложнениями, поэтому еще сильнее затруднять его послеобеденным отдыхом строжайше запрещено!
Если же будущая мать чувствует острую необходимость прилечь вскоре после приема пищи, делать это нужно строго определенным образом. Так, считается, что сон на левом боку с подогнутыми коленями и вложенной между ними подушкой оказывает не столь негативное влияние на процесс пищеварения, как «лежачий» отдых в любых других позах.
Некоторые продукты, например папайя, оказывают на желудок успокаивающее воздействие и, потому, могут стать отличными инструментами для борьбы с изжогой.
В то же время другая пища, такая как сдоба, животные жиры, а также кислые фрукты и ягоды, вызывают лишь раздражение слизистой оболочки упомянутого органа, за счет стимуляции выработки соляной кислоты, поэтому от ее употребления лучше полностью отказаться.
МЕДИЦИНСКОЕ НАБЛЮДЕНИЕ
5-я неделя — тот самый период, когда появляются основания подозревать, что вы беременны. А значит, понадобится медицинский контроль.
Если вы забеременели на фоне приема оральных контрацептивов, обязательно сообщите об этом врачу. Вы еще не уверены в своем «интересном положении»? Все равно прекратите прием пилюль и сходите к гинекологу.
Беременность, наступившая с внутриматочной спиралью, нередко заканчивается выкидышем. Как можно скорее посетите врача, чтобы срочно удалить спираль.
На сроке 5 недель УЗИ обычно не делают. Однако, если нужно подтвердить «диагноз» или исключить возможность внематочной беременности, проводится внеплановое УЗИ. Ультразвуковое исследование покажет, сколько плодов развивается в материнской утробе и где именно они закрепились. Также специалист оценит состояние матки. Пока ни вес, ни предполагаемый пол будущего ребенка определить не получится: ваш кроха еще слишком мал. Но зато к концу 5-й недели беременности вы сможете услышать сердце своего малыша и даже увидеть на экране, как оно бьется.
Беременность и роды
2-й месяц беременности
Как развивается беременность по неделям во втором месяце, и какие признаки и ощущения появляются?
Беременность и роды
Питаемся правильно во время беременности
Как создать здоровый рацион для беременной женщины, какие витамины должны присутствовать в диете, сколько жидкости следует выпивать, каким напиткам отдать предпочтение, а каких лучше избегать, какие продукты считаются вредными для беременных и как держать вес под контролем, оставаясь в хорошем настроении.
Питание ребенка
Витамины и минералы во время беременности и грудного вскармливания
Наводим порядок в наших знаниях о том, какие витамины и минералы и в каком количестве необходимы для здоровья ребенка, и в каких продуктах они содержатся.
Беременность и роды
Выкидыш
Выкидыш – самопроизвольное, не зависящее от воли женщины, прерывание беременности на сроке до 22 недель. Явление достаточно частое. Каждая пятая беременность у женщин может заканчиваться самопроизвольным выкидышем.
Симптоматика выкидыша на ранних сроках (6-8 недель) может быть не очень заметной. Возможна задержка месячных, изменение характера кровяных выделений при менструации, умеренные боли в пояснице. По статистике, около 80% всех выкидышей происходит на сроке до 12 недель.
Выкидыш на поздних сроках беременности сопровождается такими симптомами, как тянущие боли в пояснице, животе и области крестца, коричневые или алые мажущие выделения из влагалища. Если лечение не проводится, то начинается отсоединение плодового тела от стенки матки и его изгнание. В этом случае может усиливаться кровотечение, возникают интенсивные схваткообразные боли. Выкидыш может закончиться выходом всего плодового тела или застреванием его частей в матке (в подобном случае понадобится медицинское вмешательство).
Привычный выкидыш – это самопроизвольное прерывание беременности (на сроке до 22 недель), которое повторяется при каждой беременности.
Если у женщины произошло 2 и более самопроизвольных выкидыша, то врачи могут поставить диагноз «привычное невынашивание беременности».
1
Диагностика осложнений при беременности
2
Диагностика осложнений при беременности
3
Диагностика осложнений при беременности
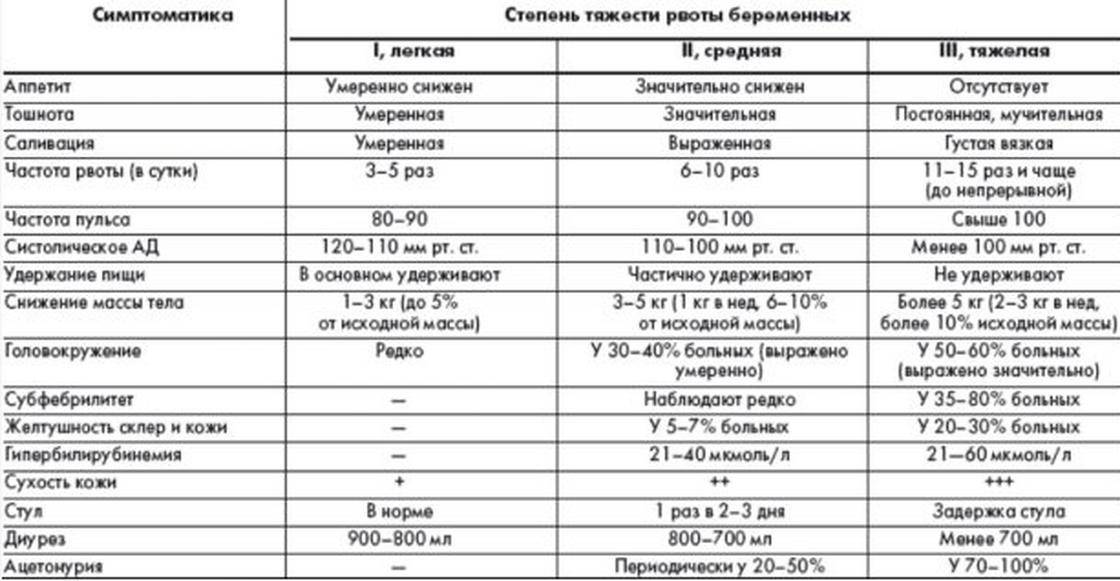
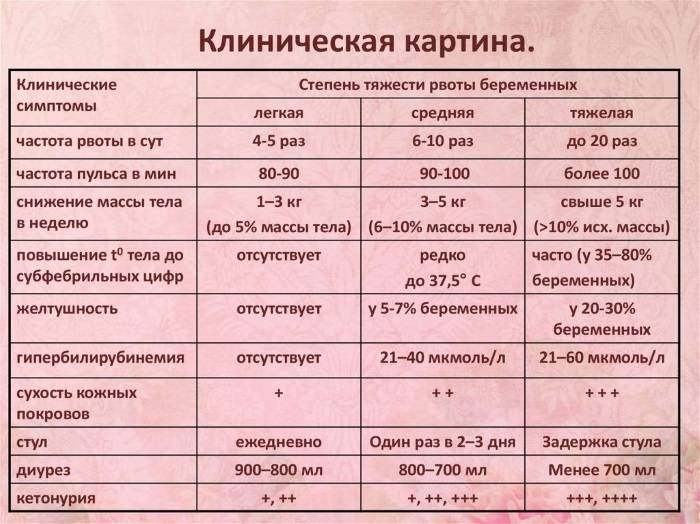
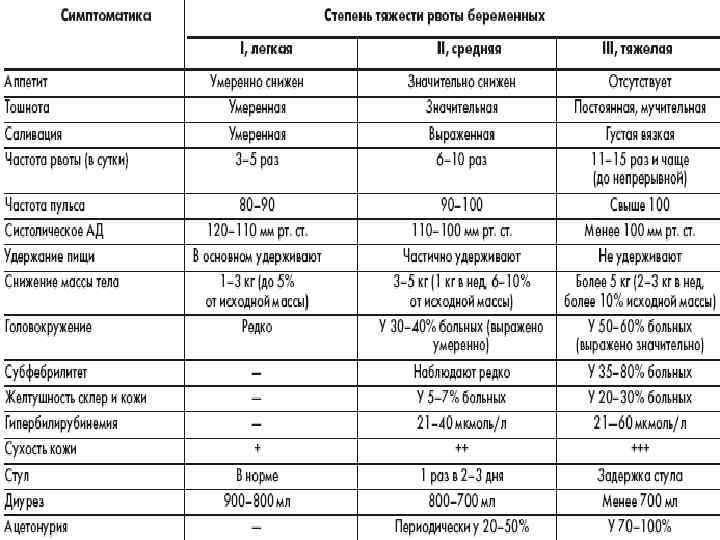
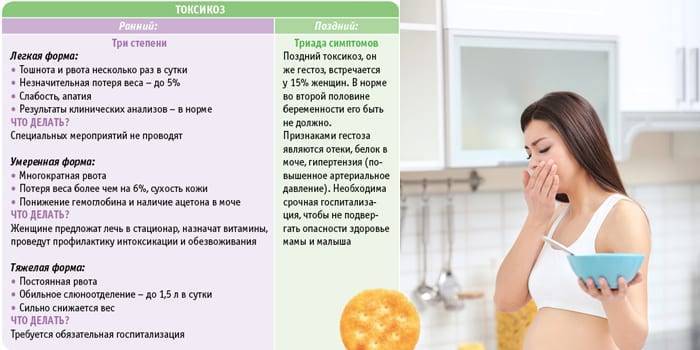
Диагностика токсикоза
Выявить патологическое состояние, его стадию и причины можно с помощью собранного анамнеза и наблюдения за беременной.
Диагностика токсикоза включает проведение следующих исследований:
- общий и биохимический анализ крови;
- электрокардиограмма;
- анализ мочи;
- УЗИ органов малого таза, почек и поджелудочной железы.
При токсикозе в анализах выявят отклонения от стандартных показателей. В крови возможно повышение уровня гематокрита, что говорит о сгущении крови. Также возможно увеличение концентрации остаточного азота и билирубина, снижение уровня хлоридов, ацидоз.
В моче могут обнаружить ацетон (причина неприятного запаха изо рта), а также белок и цилиндры (белковые образования). Появление у беременной желтушной окраски кожи и склер — характерный признак неэффективности проводимой терапии.
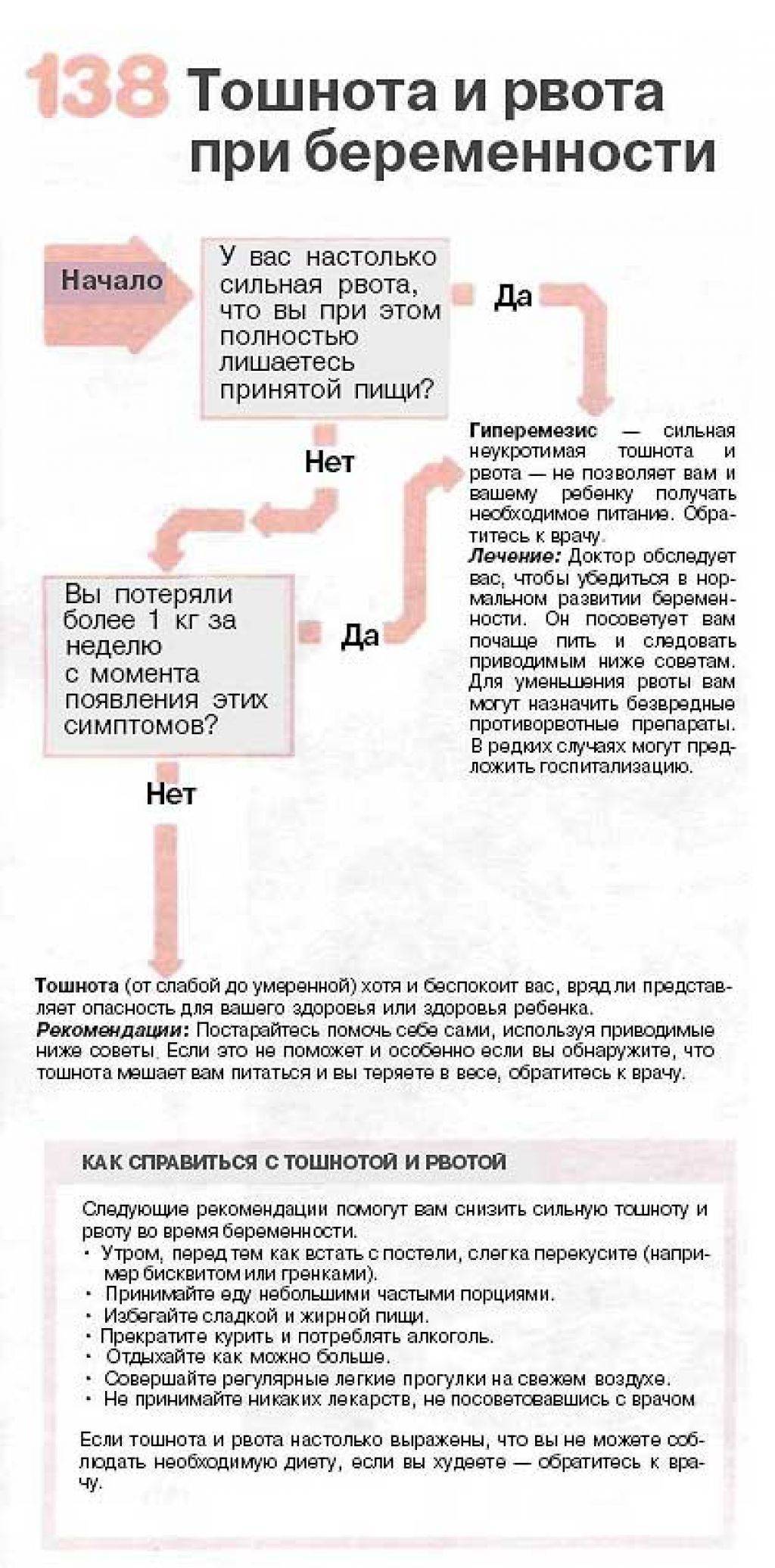
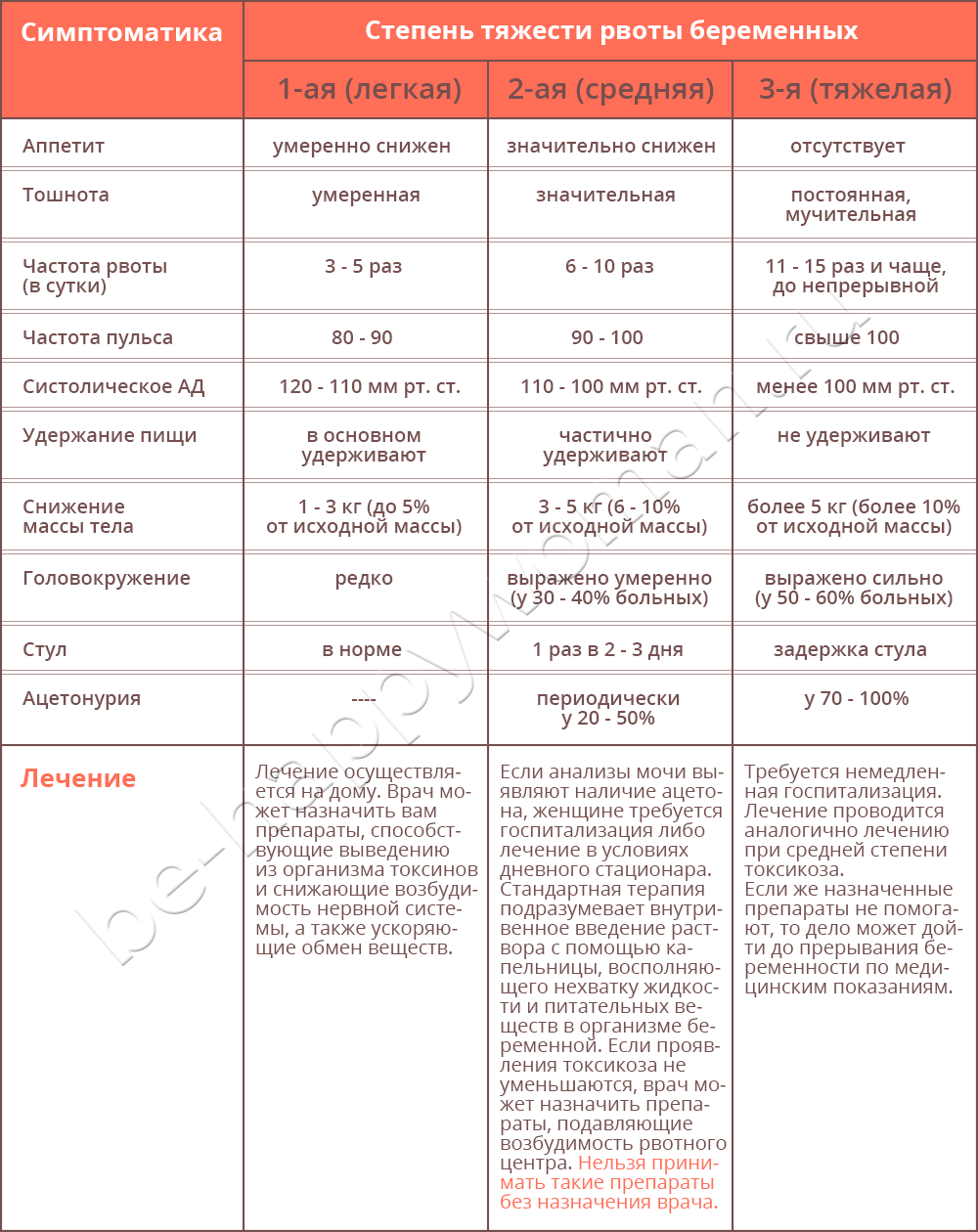
При наличии рвоты врач уточняет ее характеристики:
- продолжительность и частота (прерывистая, постоянная);
- тип (водянистая, с примесью желчи);
- обостряющие и успокаивающие факторы (зависит от приема пищи или нет, какие продукты провоцируют приступ);
- сопутствующие симптомы (запор, диарея, боль в желудке).
Если у женщины осложненный токсикоз, важно регулярно контролировать показатели артериального давления. Обо всех симптомах и признаках, которых не было раньше, нужно сразу сообщить гинекологу
Врач оценит ситуацию и решит, как поступить, к какому специалисту обратиться.
Диагностика
Лабораторная
- Общий анализ крови с лейкоцитарной формулой подтверждает или опровергает наличие воспалительного процесса в организме, позволяет определить его стадию.
- Биохимический анализ крови с печеночными пробами информативен при проверке печени, желчного пузыря, желчевыводящих путей. Врачи смотрят на фракции билирубина (общий, прямой, непрямой), ферменты АСТ, АЛТ, щелочной фосфатазы, холестерина. Важный показатель острого воспаления ― повышенный C-реактивный белок.
- Анализ кала на гельминтоз нужен для исключения паразитарной природы болей.
- Серологические тесты проводят для выявления антител к вирусным гепатитам. Биоматериал ― венозная кровь.
- Биопсия позволяет узнать природу заболевания. Для обследования врач прокалывает ткани в области органа шприцем-аспиратором и забирает биоматериал, затем его изучает под микроскопом. Биопсию обычно используют, чтобы исключить или подтвердить онкологические процессы.
- Бакпосев желчи выявляет патогенную микрофлору, определяет чувствительность бактерий к определенным антибиотикам.
Аппаратная
- УЗИ. Во время ультразвукового исследования визуализируется структура печени, сосудов, желчного пузыря и желчевыводящих путей. При осмотре врач может обнаружить видимые признаки гепатита, цирроза, желчнокаменной болезни, синдрома Бадда-Киари, опухоли и метастазы. В зависимости от назначения проводится исследование только одного органа или нескольких. УЗИ можно дополнить допплерографией сосудов.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). С помощью этого метода визуализируются протоки печени, поджелудочной железы, слизистая оболочка двенадцатиперстной кишки, фатеров сосочек и др. Процедура выявляет опухоли и воспаления в этих органах с помощью зонда, который вводится через ротовую полость, пищевод и желудок в двенадцатиперстную кишку, контрастного вещества и рентгенографии. При необходимости врач может вытянуть камень, установить пластиковые стенты, чтобы облегчить отток желчи, взять образцы тканей для последующего микроскопического исследования.
- Дуоденальное зондирование. Дуоденальный зонд забирает несколько порций жидкостей организма для дальнейшего микроскопического исследования. В первой порции ― желчь, кишечный и панкреатический сок из двенадцатиперстной кишки. Во второй ― содержимое желчного пузыря. В третьей ― жидкости внутрипеченочных желчных протоков. Их исследуют на консистенцию, прозрачность, цвет, удельный вес, химический состав и пр. Способ часто используется при подозрении на желчнокаменную болезнь.
- Компьютерная томография брюшной полости. Информативный метод диагностики, при котором врач получает послойные изображения органов, сосудов, мягких тканей и костей. Фотографии получаются четкими, позволяют точно выявить очаги воспаления, опухоли, дистрофические процессы, внутренние травмы во всех областях желудочно-кишечного тракта. Во время обследования врач может использовать контрастное вещество, которое вводят в организм внутривенно, перорально или ректально.
- Сцинтиграфия печени и желчных путей. В ходе исследования применяются радиоактивные изотопы. Вещество вводят внутривенно, дозу подбирают так, чтобы радиация не навредила пациенту. Изотопы подсвечивают воспаленные участки.
- Эластография печени. Это УЗИ со специальным датчиком, который позволяет определить эластичность тканей. Оборудование детально визуализирует печень: врач оценивает размеры, форму, положение, строение органа, структуру паренхимы ― основной функциональной ткани.
Факторы, которые увеличивают шанс появления токсикоза

- многоплодная беременность;
- плод женского пола;
- проблемы с массой тела женщины – дефицит или наоборот повышенный;
- проблемы психологического характера, например депрессия;
- проблемы пищевого поведения. такие расстройства как булимия, либо анорексия;
- заболевания ЖКТ в хронической форме — панкреатит, либо холецистит;
- болезни щитовидной железы;
- астма;
- проблемы с выработкой инсулина — диабет;
- невралгические нарушения;
- если предыдущая беременность женщины сопровождалась сильным токсикозом;
- если у женщины есть склонность к укачиванию в транспорте;
- наследственные факторы риска — если кто-то из ближайших родственников страдал от токсикоза в беременность.
Прием витаминных комплексов и гормональных препаратов никак не сказывается на течение токсикоза. Спровоцировать недомогание может любой аромат, а иногда даже и внешний вид продукта.
Если состояние женщины стабильно, работоспособность не падает, в анализах нет отклонений, нет резких перепадов веса, то лечение не требуется. Если же токсикоз сильно влияет на уровень жизни беременной, то следует незамедлительно обратиться за консультацией к врачу.
Есть еще причины, которые приводят к токсикозу.
Причина данной патологии полноценно не изучена. Большинство гинекологов склоняется к версии, связанной с изменением в уровне гормонов. Дополнительные факторы:
- Изменение уровня эстрогена. Со дня оплодотворения эстроген беременной начинает расти быстрыми темпами. Во время вынашивания малыша этот гормон иногда увеличивается в 100 раз. Но наукой не доказана прямая связь роста эстрогена и токсикоза.
- Изменение уровня прогестерона. Этот гормон отвечает за весь процесс беременности. Он напрямую влияет на мышцы матки, защищает от гипертонуса. Так же влияет на желудочно-кишечный тракт. Появляется кислотный рефлюкс, следовательно, повышенное слюноотделение, изжога, тошнота.
- Гипогликемия. Из-за того что организм женщины функционирует за двоих, может происходить резкое снижение сахара в крови. Дефицит сахара вызывает тошнота.
- Более острое обоняние. Привычные запахи из-за обострившегося обоняние могут быть неприятными и раздражать слизистую. Это приводит к ухудшению самочувствия беременной женщины.
- Стресс. Некоторые исследователи в сфере медицины делают предположение, что токсикоз – это реакция организма на стресс.
Методы лечения головной боли
Врачи Клинического института мозга утверждают — головную боль терпеть опасно. При этом состоянии постепенно развивается гипоксия и некроз нервных клеток. Однако, медикаментозные методы не могут быть полностью безвредными — список лекарств, разрешенных при беременности, довольно узкий и исключает сильнодействующие средства. Врачи Клинического института мозга предлагают простой список правил, которые помогут избавиться от легкой головной боли.
- Массаж — один из лучших способов расслабить напряженные мышцы, наладить кровоток и восстановить обменные процессы в тканях. При этом массировать нужно не только точки головы, в которых возникает болезненность. Лучше обратиться к специалисту и пройти общий курс массажа.
- Компрессы — один из способов быстро снять боль. Для этого можно воспользоваться отрезом ткани, смоченным в холодной воде, либо приложить кубики льда. Действие холода не должно быть длительными, достаточно 5—10 минут. Такие компрессы тонизируют сосуды и оказывают обезболивающее действие.
- Обильное питье — лучше выбрать простую воду или зеленый чай. Даже если наблюдается отечность конечностей, это не повод отказываться от употребления жидкости.
- Медикаменты — их необходимо принимать только с разрешения врача. В продаже есть обезболивающие препараты, разрешенные при беременности. К ним относятся производные Парацетамола (Но-Шпа, Эффералган). Аспирин, Анальгин и их аналоги в этот период не рекомендуются.
При появлении легкой головной боли следует выделить время для отдыха. Далее рекомендуется проветрить помещение, избавиться от источников любых резких запахов. Пешая прогулка в комфортном темпе может помочь наладить кровообращение и избавит от головной боли. Дома стоит постараться уснуть — в большинстве случаев дискомфорт исчезает сразу после пробуждения.
Для правильного лечения необходимо пройти полноценную диагностику. Все условия для ее проведения есть в Клиническом институте мозга. Врачи ежегодно принимают огромное количество женщин с жалобами на головные боли во время беременности, вызванные разными причинами.
РЕКОМЕНДАЦИИ
Ежедневно бывайте на свежем воздухе, чтобы в организм малыша поступало достаточно кислорода. Для избавления от болевых ощущений делайте дыхательные упражнения, а если самочувствие позволяет, продолжайте заниматься гимнастикой для беременных.
На последних сроках не прекращайте следить за питанием. К концу 38 – 39-й недели беременности матка опустилась, потому, скорее всего, у вас проснулся аппетит, но старайтесь не переедать, чтобы не перегружать организм перед родами. В ежедневном меню должны присутствовать продукты с достаточным количеством белка: рыба, каши, творог, кефир, простокваша. Сейчас вам необходимы и углеводы. Для поддержания энергии можно не отказывать себе в десертах, но отдавайте предпочтение натуральным продуктам без вредных искусственных наполнителей. Не забывайте и о клетчатке: на вашем столе должны быть овощи, фрукты, изделия из муки грубого помола.
В 38 – 39 недель беременности многих будущих мамочек одолевает «синдром гнездования». Хочется затеять ремонт или хотя бы перестановку, накупить новых вещей и решить еще целую кучу задач. Прежде чем заняться чем-то масштабным, хорошо все обдумайте. Из-за эмоциональной неуравновешенности то, что нравится вам сегодня, может начать раздражать завтра. Смоделируйте будущий вид интерьера на компьютере, посоветуйтесь с дизайнером и только тогда приступайте к делу. Не переоцените свои физические возможности: пусть всю работу возьмут на себя специалисты, друзья или родственники.
Отправляясь на шопинг в 39 недель беременности, помните, что малыши растут очень быстро, и в конце концов может оказаться, что у вас скопилось огромное количество неиспользованных вещей. Купите лишь самое необходимое, а для друзей и родных подготовьте список — тогда им не придется ломать голову над тем, что вам подарить.
Что же касается интимных отношений на 39-й неделе беременности, то, если вы чувствуете себя прекрасно и нет медицинских противопоказаний, не стоит отказывать себе в удовольствии. Секс не может навредить плоду, так как он защищен слизистой пробкой. А от толчков оберегает амниотическая жидкость. Половая близость оказывает положительное влияние на шейку матки: под воздействием спермы она размягчается, а это полезно для родов
Но нельзя забывать об осторожности, потому что схватки могут начаться в любой момент.
Беременность и роды
Приданное для новорожденного
Что необходимо иметь дома к выписке, какую коляску и кроватку выбрать, и какую технику приобрести?
Беременность и роды
Психология беременности и материнства
Позитивный настрой и преодоление страхов во время беременности, психологическая гигиена и самочувствие женщины.

Беременность и роды
Как правильно организовать свою жизнь перед родами и как выбрать родильный дом.

Общение с ребенком
Как построить отношения между старшим и младшим ребенком и к чему нужно быть готовыми.

Грудное вскармливание
Профилактика гестоза
Женщинам из группы риска необходимо уделить особое внимание профилактике гестоза при беременности. И начинать действовать надо еще на стадии планирования ребенка, то есть до зачатия: обследоваться с целью выявления и устранения патологий, отказаться от вредных привычек, пропить специальные витаминные комплексы и т.д
При наступлении беременности необходимо как можно скорее встать на учет. Когда состояние беременной находится под контролем специалистов, многие проблемы могут быть выявлены и устранены еще на начальных стадиях. Пациенткам приходится часто сдавать анализы и посещать женскую консультацию, где их каждый раз взвешивают и измеряют давление.
Отличной профилактикой гестоза являются следующие простые мероприятия:
- ограничение объемов выпиваемой жидкости и потребляемой соли (особенно во второй половине беременности);
- полноценный сон продолжительностью не менее 8 часов;
- адекватные физические нагрузки;
- прогулки на свежем воздухе;
- избегание стрессов;
- полноценная богатая витаминами пища и правильный режим питания (лучше понемногу, но часто).
- жирное, соленое и острое стоит исключить из рациона – это дополнительная и совсем не нужная нагрузка на печень.
По индивидуальным показаниям может быть назначена и медикаментозная профилактика.
Гестоз – состояние, угрожающее жизни и здоровью матери и плода. Опасно то, что видимых признаков заболевания может и не быть. Женщина чувствует себя прекрасно, а в это время в ее организме происходят патологические изменения.
К счастью, своевременное посещение ведущего беременность врача является гарантией распознавания недуга на ранней стадии. При грамотном подходе беременность после лечения гестоза и дальнейшие роды протекают без осложнений.
Что происходит с женщиной
На 29 неделе беременности каких-то новых ощущений у мамочки, как правило, не возникает. И хоть токсикоз остался позади, женщину тревожат другие «прелести» беременности. Давайте разбираться.
Возможно, вам будет интересно: 20 неделя беременности
Боли
Вряд ли кому-то из девушек во время вынашивания малыша удалось ни разу не столкнуться с болями, ведь это вполне естественный физиологический процесс во время беременности, особенно на ее последних сроках.
Итак, почему болит поясница, лобковая кость и тянет низ живота:
- Боли и тяжесть внизу живота объясняются растяжением матки вследствие роста малыша.
- Дискомфорт в области спины и поясницы появляется из-за увеличения нагрузки на позвоночный столб и в результате смещения центра тяжести.
- Кроме этого, боли могут тревожить мамочку на 29 неделе беременности в виде появления ложных схваток. Не стоит волноваться по этому поводу, ведь такие схватки обычно непродолжительные, возникают они у большинства мамочек и не несут угрозы для младенца.
- Еще одна причина болезненных ощущений – повышенный тонус. При этом женщина чувствует, что матка словно каменеет, а тянущие ощущения распространяются на область поясницы.
Все эти состояния не являются поводом к беспокойству. Если же схватки продолжительные, а их регулярность учащается, следует немедленно обращаться в больницу.
Матка и животик
На 29 неделе беременности животик достигает довольно больших размеров. Многие мамочки чувствуют зуд, что связано с растяжением и шелушением кожи. Избавиться от зуда поможет обычное увлажнение дермы. Для этого можно взять детский крем или любое масло (оливковое, абрикосовое, кокосовое).
Нельзя путать физиологический зуд с аллергической реакцией. Иногда неприятные ощущения в области животика и всего тела провоцирует синтетическая одежда, средства личной гигиены или некоторые продукты питания. Если зуд распространился на все тело и становится нестерпимым, нужно срочно обратиться к врачу.
На 29 неделе беременности матка расположена на 8-10 см над пупком. Если измерять высоту органа от лонного сочленения, то она составляет приблизительно 29-30 см, что соответствует сроку вынашивания малыша. Мамочка хорошо ощущает, что кроха на этом сроке уже довольно тяжелый. Особенно это чувствуется в положении лежа или сидя.
В третьем триместре часто возникают схваткообразные боли внизу живота. Это и есть тренировочные схватки. Появляются они неслучайно, ведь организм уже сейчас активно готовится к родовому процессу. Если схватки нерегулярные и быстро проходят, волноваться не нужно.
Фото животиков
Окружность животика и его форма зависит от таких факторов, как количество амниотической жидкости, положение ребенка в утробе, конституции тела девушки.
Некоторые полагают, что по форме живота можно определить, кем беременна женщина, мальчиком или девочкой. Но с научной точки зрения, это невозможно и является лишь совпадением.
Выделения
Выделения на двадцать девятой неделе беременности могут быть несколько сильнее, так как матка сильно увеличена в размерах и прилив крови в этой области также усиливается. Если секрет имеет прозрачную слизистую консистенцию, а неприятный запах отсутствует, волноваться не нужно. Бить тревогу следует при появлении коричневых, желтых или белых выделений. Даже капля крови должна стать поводом обращения к врачу.
Эмоциональное состояние мамочки
Психоэмоциональное состояние женщины часто бывает нестабильным на этом сроке, что уже не связано с ее гормональным фоном. Волнения на 28-29 неделе беременности возникают чаще из-за страха перед родами и боязни не справиться со своими обязанностями после появления малыша на свет.
У некоторых девушек на этом фоне возникает бессонница, раздражительность, плаксивость, частые смены настроения и прочие проявления. Справиться с ними поможет поддержка близких и друзей. Мамочка не должна бояться делиться своими страхами и переживаниями. Если эмоциональное состояние тяжелое, может понадобиться помощь психолога.
Меня тошнит — это норма для беременной?
Тошноту испытывают до 90% всех будущих мам, и каждая третья беременная женщина также получает в комплекте рвоту. И это говорит о том, что такой симптом — это норма, можно даже сказать, что так и должно быть. Если вы чувствуете себя плохо, значит, все в порядке — беременность протекает гладко, и плод чувствует себя хорошо.
Не стоит беспокоиться и тем, кто избежал этого неприятного ощущения — вы только что вытащили счастливый билет. Отсутствие тошноты — тоже нормальное состояние беременной женщины, только более редкое.
Но следует обратить внимание на следующий признак. Допустим, вы начали чувствовать тошноту и вдруг все внезапно прекратилось, хотя беременность не достигла двенадцати недель
Это может означать, что плод больше не развивается. В этом случае нужно немедленно обратиться к гинекологу.