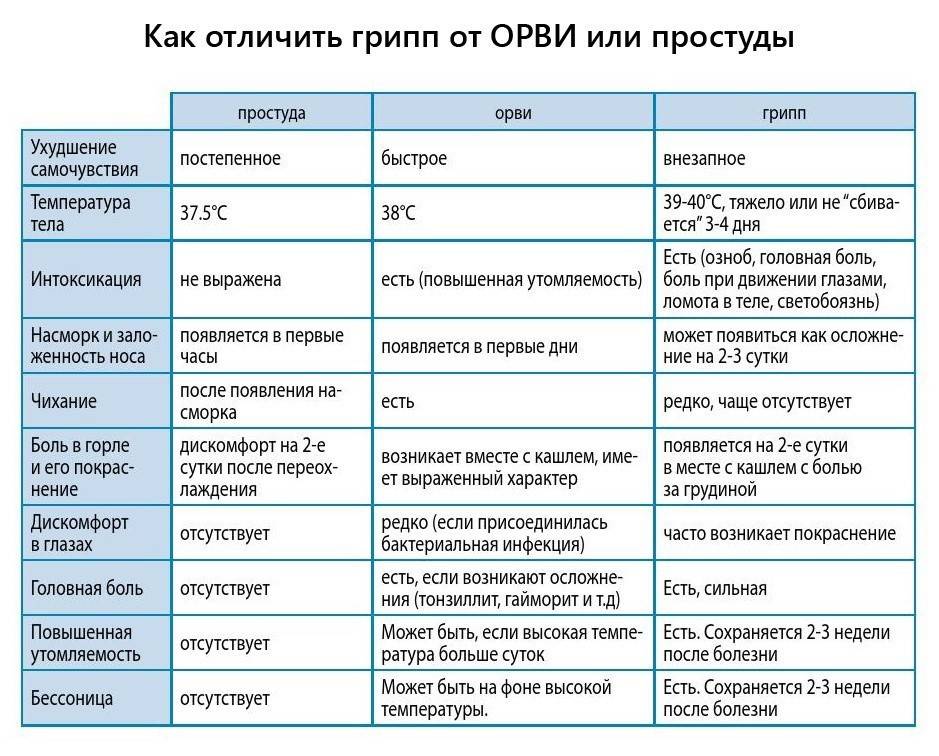
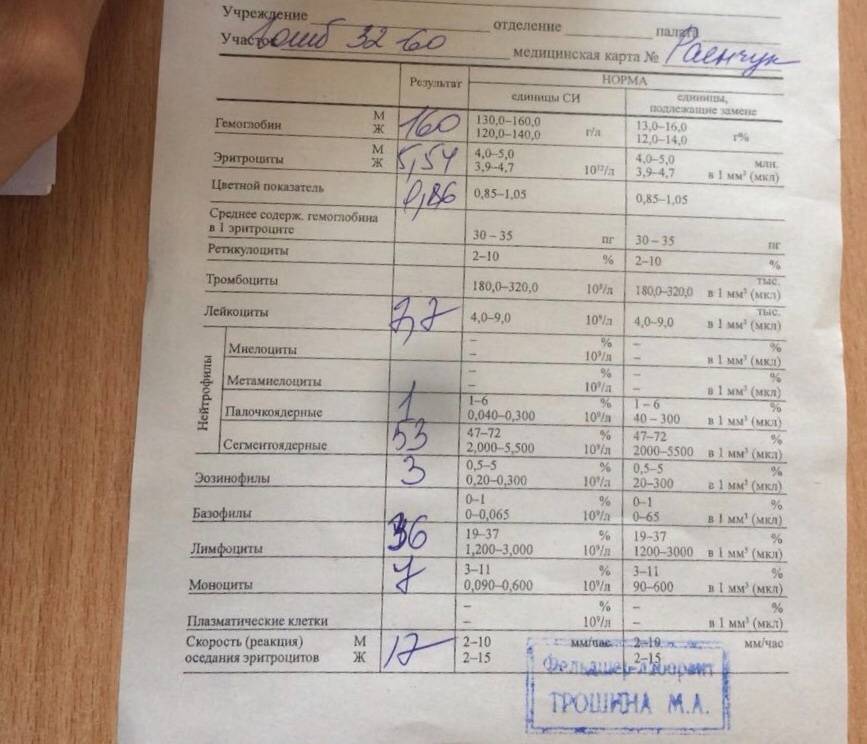
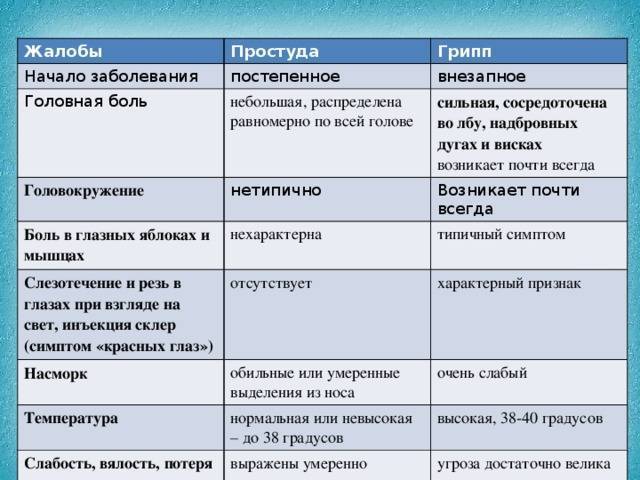
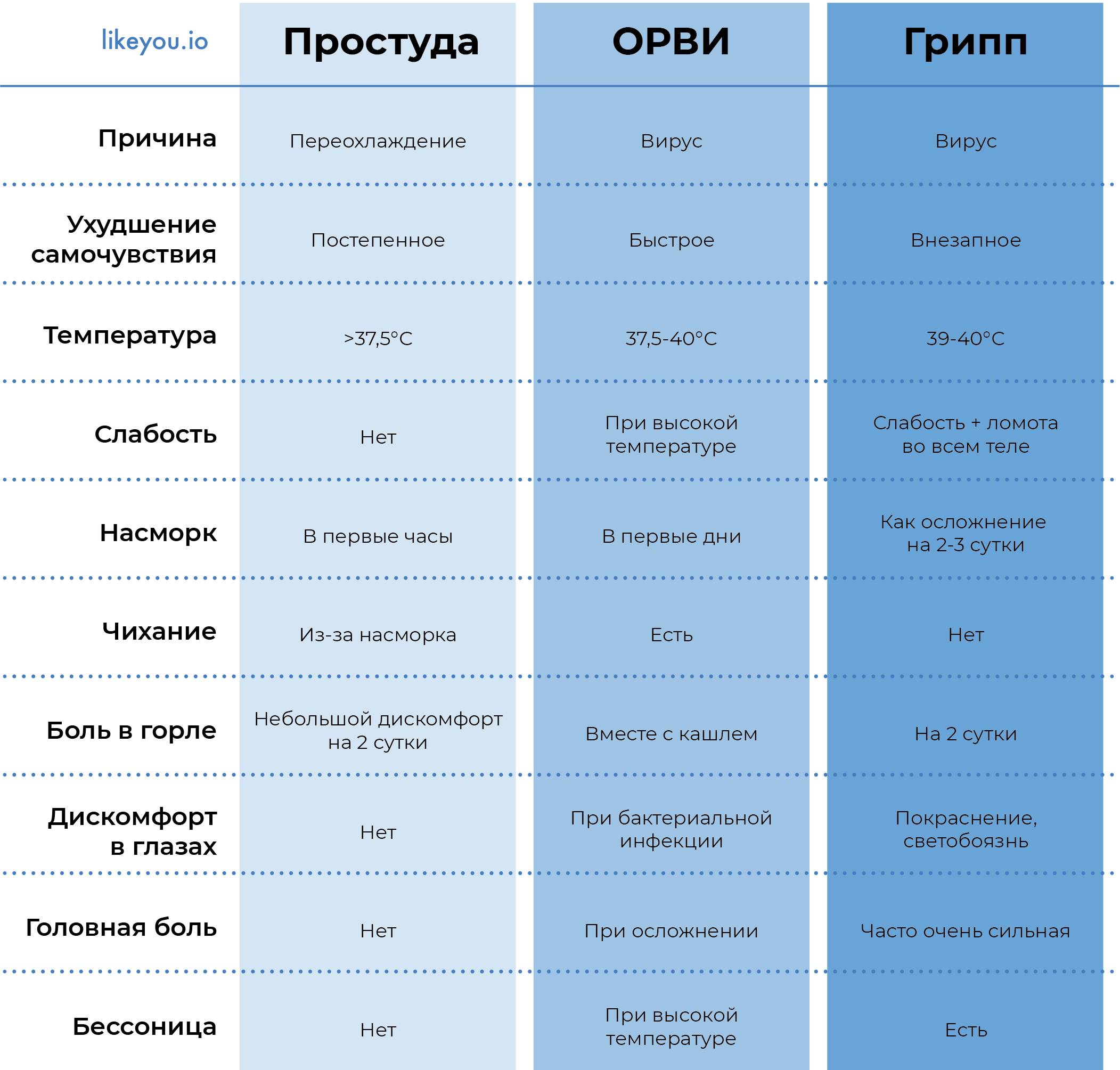
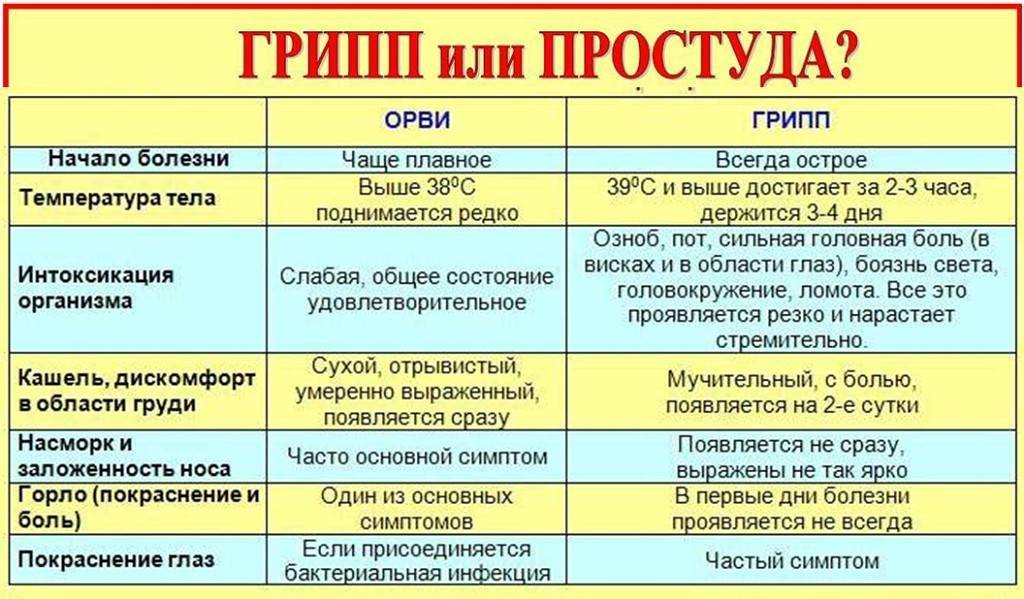
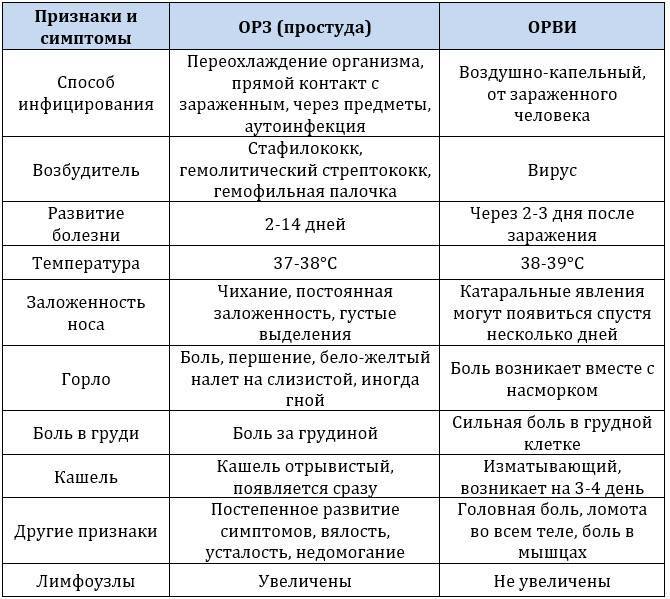
Лечение ОРВИ без температуры
Существует мнение, что если нет температуры – нет и болезни, а значит, лекарства не нужны. Однако это неверный подход. На самом деле лечение простуды без повышения температуры мало чем отличается борьбы с «обычной» ОРВИ.
Что принимать при ОРВИ без температуры?
Много теплой жидкости. Питье поможет избежать обезвоживания организма, ускорит выведение токсинов, устранит дискомфорт в горле, удалит болезнетворные микроорганизмы со слизистых. Подойдут морсы, некислые соки, компоты, некрепкий чай, вода, специальные напитки. Так, напиток Дыши с прополисом и витамином С (узнать о продукте подробнее можно здесь) легко готовится, имеет приятный вкус, не вызывает сонливости, вялости.
При дискомфорте в горле рассасывайте пастилки. Например, пастилки с медом и малиной Дыши (изучить информацию о них можно здесь) способствуют выведению мокроты, смягчают слизистую горла, а входящие в состав эфирные масла уничтожают вирусы и бактерии на слизистых рта и горла.
Что еще следует делать при простуде без температуры?
- Для облегчения дыхания промывайте нос морской водой. Можно использовать сосудосуживающие капли, однако помните, что ими нельзя увлекаться.
- Постарайтесь несколько дней не ходить на работу, так как вы болеете и вам нужен щадящий режим. Кроме того, даже если ОРВИ не сопровождается температурой, больной все равно является переносчиком инфекции и может заразить коллег.
Если же в течение нескольких дней симптомы не исчезают, а наоборот, усиливаются, то необходимо посетить специалиста.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИ ЭКСПЕРТОВ.
Способы снижения температуры
Если у ребёнка повысилась температура, рекомендуется придерживаться таких требований:
- соблюдение постельного режима;
- регулярное проветривание помещения, где находится больной;
- использование не слишком тёплой одежды из натуральной ткани;
- частое употребление жидкости в небольшом количестве для повышения частоты мочеиспускания, чтобы ускорить выведение болезнетворных микроорганизмов.
Снижение температурных показателей у детей во избежание развития негативных последствий рекомендуется выполнять в таких случаях:
- Если показатели повысились более 38 градусов, малыш плохо себя чувствует, у него сильно болит голова.
- Если температурные показатели превышают 38 градусов и в прошлом наблюдались фебрильные судороги.
- При наличии сопутствующих заболеваний, при которых затронута центральная и периферическая нервные системы (эпилепсии, ДЦП).
- При наличии выраженных признаков отравления организма (одышки, тяжёлого дыхания).
“Сбить” температуру можно разными способами: физическими и медикаментозными.
При выборе физических способов устранения лихорадкинужно:
- Обтирать тело с помощью вафельного полотенца, смоченного в воде, подогретой до 37-38 градусов. Использовать при обтирании воду с уксусом или спиртом в детском возрасте врачи не рекомендуют, так как это способствует усилению интоксикации.
- Прикладывать холод к зонам, где расположены крупные сосуды.
- Сделать клизму, используя для этого прохладную воду.
Если подобные процедуры проведены правильно, ребёнок не должен ощущать дискомфорт.
Медикаментозных способов по устранению лихорадки в детском возрасте мало.По большей части лекарства, оказывающие жаропонижающее действие – это медикаменты из группы НПВП (нестероидные противовоспалительные препараты).
Для снижения температуры у детей показано использование Парацетамола, причем его можно давать малышам, достигшим месячного возраста. Данный препарат при соблюдении указанной возрастной дозировки в редких случаях провоцирует негативные реакции.
Также сбить температуру можно Ибупрофеном, который относится к группе НПВП. Это лекарство можно давать детям старше 3-месячного возраста.
Кроме того, есть медикаменты, состав которых входит Парацетамол в сочетании с Ибупрофеном, но их не стоит применять часто. Использовать комбинированные средства рекомендуется в том случае, когда монотерапия не принесла должных результатов.
К тому же не стоит забывать, что перед началом использования медикаментозных средств для устранения лихорадки необходимо проконсультироваться с врачом.
Чего лучше не делать
Какой бы тяжелой лихорадка ни была, родители всегда должны помнить, что некоторые лекарства могут нанести больше вреда, чем сама болезнь. Из жаропонижающих средств детям до 12 лет не показан аспирин, особенно при ветрянке и гриппе. Связано это с вероятностью развития синдрома Рея — редкого угрожающего жизни состояния, при котором возникает отек головного мозга и острая печеночная недостаточность. До 12 лет детям нельзя давать анальгин в таблетках, только в виде инъекции.
Препараты нимесулида, которые хорошо зарекомендовали себя как жаропонижающие средства у взрослых, запрещены к применению у детей до 12 лет из-за риска токсических эффектов. Это же самое относится и к анальгину.
Антибиотики и сульфаниламидные препараты может назначить только врач. Они эффективны лишь при бактериальных инфекциях, а большинство причин лихорадок у детей связано с вирусами.
Большое заблуждение родителей — использование всевозможных иммуномодуляторов и противовирусных средств у детей с ОРВИ. Применение специфических противовирусных лекарств оправдано только при гриппе и некоторых герпетических инфекциях.
Не следует прикладывать холодные предметы к телу лихорадящего ребенка, так как это провоцирует спазм сосудов. Обтирания растворами уксуса и спирта тоже не нужны из-за возможности всасывания токсичных веществ через кожу. При «белой лихорадке», когда появилась бледность кожи, конечности холодные на ощупь, есть озноб, обтирания нежелательны, так как они могут усилить спазм сосудов.
Как правильно обтирать ребенка
«Обтирайте ребенка водой комнатной температуры, даже можно чуть теплее – 20-25°С. Не используйте горячую или холодную воду и ничего в нее не добавляйте, ни уксус, ни спирт. Обтирайте шею, подмышки, паховые складки, под коленками и ладошки. Дайте воде высохнуть и повторите обтирание еще несколько раз. Когда вода испаряется, происходит теплообмен с окружающей средой и температура у ребенка снижается без таблеток».
Ковальчук Мария Сергеевна
эксперт
УЗ “ГССМП г. Минск”
Сопровождающие признаки
Лихорадка у детей чаще всего сопровождается такими признаками:
- повышенным потоотделением либо ознобом (это обусловлено степенью повышения температуры);
- головной болью;
- потерей аппетита;
- раздражительностью и капризностью;
- общей слабостью.
Разновидности лихорадки
Есть две разновидности лихорадки в детском возрасте: розовая – благоприятная, а также белая (бледная) – неблагоприятная.
Каждой разновидности свойственна определенная клиническая картина:
- Розовая лихорадка характеризуется умеренным покраснением, повышением температуры и влажностью кожных покровов, руки и ноги тёплые. Сбивать температуру при подобной форме лихорадки можно при достижении показателей 39 градусов, если больной чувствует себя хорошо.
- Белая лихорадка характеризуется бледностью и «мраморностью» кожных покровов, ногтевые ложа и губы приобретают цианотичный оттенок. При таком состоянии у ребёнка отмечается позитивный признак «белого пятна». Ноги и руки холодные, наблюдается появление тахикардии и одышки. Сбивать температуру при подобной разновидности лихорадки нужно при достижении показателей отметки в 38 градусов, если же ребёнок входит в группу риска – при 37,5 градусах.
Какую температуру у детей принято считать повышенной
Понятие «нормальная температура» у детей условно. На ее показатели влияют возраст, физическая активность и эмоциональное состояние, температура и влажность окружающей среды. Так, например, у младенцев первых месяцев жизни нормальной считается температура до 37,5°С (измеренная в подмышечной области), а у детей до трех лет верхняя граница нормы — температура 37,3°С.¹
На показатели термометра также влияет место измерения температуры. У детей ее могут измерять в четырех местах:
- в прямой кишке (ректальная);
- во рту (оральная);
- в ухе (тимпаническая);
- в подмышечной области (аксиллярная).
Для большинства родителей привычное место измерения температуры у ребенка — подмышечная впадина. При этом кожа под мышкой должна быть сухая. Чтобы измерить температуру, ручку ребенка нужно прижать к грудной клетке, поместив термометр подмышку.
Нормальной у ребенка считается аксиллярная температура в пределах 35,8–37,0°С. Если температуру измеряют в прямой кишке или в ухе, то она обычно больше аксиллярной на 0,5–0,6°С. Температура во рту должна измеряться не ранее, чем через 30 минут после еды. Она больше аксиллярной на 0,2–0,3°С.
Для оценки температуры у детей используют ртутные, галинстановые, электронные и инфракрасные градусники. У каждого вида термометров есть свои преимущества и недостатки. Выбор зависит от возраста ребенка и предпочтений родителей. Подробнее о градусниках можно прочитать тут.
Для детей до трех месяцев надежный критерий оценки температуры — показание ректального электронного градусника при измерении в течение 30–60 секунд.
Таким образом, повышенной температурой у ребенка можно считать:
- выше 37,2°С — при аксиллярном измерении;
- более 38,0°С — при измерении в прямой кишке или ухе;
- более 37,8°С — при измерении во рту.
В зависимости от степени повышения температуры различают:
- субфебрильную — колебания в пределах 37,1–38,0°С;
- умеренную фебрильную — 38,1–39,0°С;
- высокую фебрильную — 39,1–41,0°С;
- гиперпиретическую — выше 41,0°С.
Если нет других симптомов болезни
Повышение температуры тела без симптомов у взрослого свидетельствует о стрессе, перенесенном организмом. Это может быть не классический эмоциональный стресс, а и любое негативное влияние на организм:
- перегревание на солнце;
- длительное пребывание в сауне, бане;
- усталость;
- вечернее время, когда измерялась температура;
- слишком интенсивные занятия спортом;
- длительная работа без отдыха.
Чтобы исключить эти причины повышения температуры, нужно дать организму отдохнуть, выспаться, нормализовать эмоциональный фон. Если температура не приходит в норму, необходимо обратиться к врачу.
Особенности определения температуры тела в детском возрасте
Нормальным показателем температуры тела у детей считается 37°С. Она колеблется в течение суток — от 36,3°С утром до 37,6°С вечером.
Значение температуры зависит от возраста ребенка и области тела, в которой она измеряется. У новорожденных температура составляет 36-37°С, на протяжении первых трех месяцев жизни она нестабильна и может меняться в зависимости от температуры окружающей среды, режима питания и сна. Для детей до года 37,7°С является вариантом нормы.
Термометрию следует проводить в помещении, в котором диапазон температуры составляет от 18°С до 22°С, а влажность воздуха — не менее 50%. Максимально точное значение будет получено через полчаса после того, как ребенок принимал горячую пищу. Если малыш возбужден, надо подождать 30 минут, чтобы он успокоился, и только после этого измерять температуру.
В зависимости от степени повышения градусов различают такие виды гипертермии:
- субфебрильную, или слабую (до 38°С);
- фебрильную, или умеренную (38-39°С);
- высокую, или пиретическую (39-41°С);
- гиперпиретическую (41-42°С).
Для измерения температуры тела используются ртутные, цифровые и инфракрасные градусники. Оптимальным временем для термометрии считаются период утром с 7.00 до 9.00 и вечером с 17.00 до 19.00. При необходимости термометрия выполняется несколько раз на протяжении дня.
Для измерения температуры у детей используются следующие зоны:
- Подмышечная область. В зависимости от вида градусника время термометрии варьируется от 5 до 10 минут.
- Прямая кишка. Этот способ применяется у деток до 5 лет, а также у ослабленных больных. Ректальная температура измеряется около 1,5 минут с помощью электронного градусника.
- Ротовая полость (защечная или подъязычная термометрия). Данный вид противопоказан детям до 5 лет, возбужденным пациентам, при нарушении носового дыхания.
- Ухо. Используется инфракрасный термометр, кончик которого вставляют в ушной канал.
- Лоб. Термометрия проводится с использованием контактных и бесконтактных градусников. Бесконтактный вариант удобен при измерении температуры у спящего или возбужденного ребенка.
- Паховая складка. Как правило, применяется у грудных детей. Недостатком метода является то, что малыша необходимо зафиксировать в одном положении в течение 5 минут для получения результата.
Субфебрильная температура
В детском возрасте температура тела бывает не только фебрильная (более 38о), но и субфебрильная – показатели колеблются в пределах 37-38 градусов. Причина такого состояния тоже кроется в разных патологиях инфекционной и неинфекционной природы. Субфебрильное состояние считают продолжительным, если оно сохраняется дольше 21 дня.
В настоящее время отсутствует чёткое и единое мнение о природе происхождения субфебрилитета. Чаще всего продолжительное субфебрильное состояние отмечается на фоне:
Кроме того, продолжительное субфебрильное состояние бывает не инфекционного или воспалительногопроисхождения. Самостоятельный длительный субфебрилитет характеризуется:
- повышением температурных показателей до 37-38 градусов на протяжении 21 суток и дольше;
- отсутствуем нарушений в объективных, лабораторных и инструментальных исследованиях;
- сохранением нормальной пульсации на фоне повышенной температуры;
- негативным парацетамоловым тестом.
Хронический субфебрилитет в детском возрасте
Субфебрилитет нередко является первым проявлением многих патологических состояний. У детей чаще всего его возникновение связано с такими причинами:
- ОРЗ;
- инфекции пищеварительного тракта (субфебрильная температура, как правило, сопровождается многократной рвотой и поносом);
- инфекционные болезни, характерные для детского возраста (корь, ветряная оспа, краснуха и т.д.);
- отит;
- реакция на вакцинацию;
- цистит.
Субфебрильная температура может наблюдаться при прорезывании зубов, продолжительном плаче, во время активных игр.
Субфебрильная лихорадка сопровождается неспецифическими симптомами: общим плохим самочувствием, слабостью, ознобом, повышенной потливостью, болью в мышцах и суставах, плохим аппетитом, похудением.
Сколько должен спать ребенок в 3 месяца
Ребенок в возрасте трех месяцев спит от 14 до 17 часов в сутки.
Таблица норм сна и бодрствования для трехмесячных детей:
| Время сна общее | Ночью | Днем |
| 14-17 часов | 9-11 часов | 5-6 часов |
Табличные нормы служат только ориентиром, у всех малышей разная потребность в отдыхе и бодрствовании. Поэтому, если ваш малыш спит немного больше или меньше, нормально себя чувствует, кушает и развивается – не волнуйтесь, это не значит, что он должен следовать цифрам в таблице.
Сколько трехмесячный ребенок должен спать ночью
По нормам малыш спит в темное время суток от 9 до 11 часов. Продолжительность ночного отдыха зависит от многих факторов:
- степень активности: хорошо, если кроха немного устал, это повышает шансы на крепкий сон;
- калорийность и объем ужина: сытный ужин склоняет к отдыху в любом возрасте;
- температура в комнате: жарко или слишком холодно;
- степень наполнения подгузника;
- время днем на свежем воздухе: польза прогулок несомненна;
- количество дневных впечатлений;
- избыток или недостаток эмоций: бурное веселье, сильный испуг, нервная атмосфера в семье или недостаток общения;
- наличие и соблюдение привычных вечерних ритуалов: дети ужасные консерваторы;
- укладывание на новом месте: в гостях у бабушки в другом городе сон почти гарантированно будет беспокойным;
- колики и другие недомогания;
- изменение погоды;
- конституционные особенности крошечного человека.
Разбудить малыша в ночное время может не только голод – еще духота, жажда, холод, неудобное положение, может мешать складка одеяла или пижамы, кусать комары. Необязательно и даже вредно сразу кормить малыша, как только он проснулся. Лучше сначала взять его, проверить подгузник, тихо и ласково поговорить, подержать на руках, предложить воды.
Сначала разумнее попытаться убаюкать малыша без кормления. Успокойте его и снова положите в кроватку.
Особенности дневного сна
Вы могли заметить, что дневной сон ребенка в 3 месяца становится менее продолжительным. У малыша присутствует 2-4 эпизода дневного сна; с возрастом их частота и длительность будет сокращаться.
Обычно общее время дневного детского сна бывает кратно 40 минутам: 40 минут-1 час 20 минут-2 часа. Если младенец плохо спал ночью, рано встал или устал, один из эпизодов сна днем может составлять больше 2,5 часов.
Днем маленькому полезно отдохнуть на улице: свежий воздух и покачивание коляски или слинга располагают к сладким снам. Вместо прогулки можно устроить спальное место на балконе.
Важно уметь определить, что младенцу пора отдохнуть днем: он становится вялым, плаксивым, начинает капризничать, тереть руками глаза. Хорошо, если родитель вовремя заметит признаки, уложит малыша отдыхать и не допустит переутомления
Если пропустить сигналы усталости, наступит перевозбуждение и успокоить ребенка станет очень проблематично.
Стандартна ситуация зеркального переворачивания режима: кроха очень много спит днем, отлично высыпается и проявляет активность в темное время суток, что совсем не радует остальных членов семьи. Бабушки говорят: «Младенец перепутал день с ночью». В этом случае следует принимать меры по возвращению нормального режима сна и бодрствования, иначе мама получит нервное истощение.
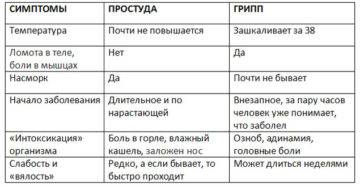
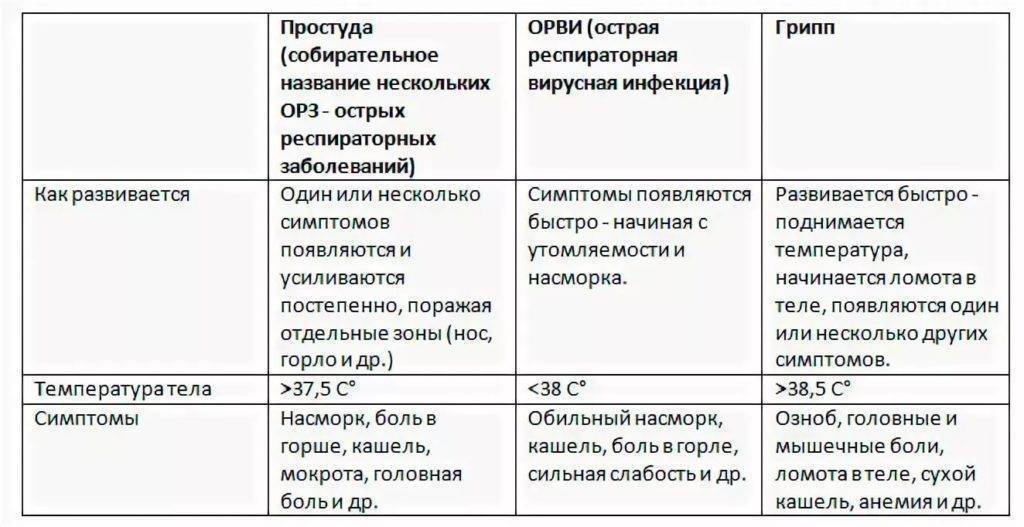
Колебания температуры при гриппе
После появления первых клинических симптомов пациенты отмечают, что лихорадка продолжается до 4-5 дней. На фоне приема препаратов температура падает до субфебрильных цифр, не достигая нормальных значений. Эпизоды относительного повышения связаны с дальнейшим распространением вируса. Гибель клеток эпителия дыхательных путей приводит к образованию очагов некроза – так разрушается защитный барьер.
Кроме того, грипп подавляет иммунитет, снижая количество лейкоцитов. Поврежденный эпителий, слабая местная защита создают благоприятные условия для массивного размножения условно-патогенной флоры – присоединяется вторичная бактериальная инфекция. В ее развитии виноваты такие инфекционные агенты, как:
- гемофильная палочка (или Haemophilus influenzae);
- золотистый стафилококк (или Staphylococcus aureus);
- стрептококк пневмонии (или Streptococcus pneumoniae).
Поэтому самым распространенным осложнением гриппа считают микробную пневмонию. О ней следует подумать, если температура у пациента держится дольше 5 дней. Иногда бактериальная пневмония развивается раньше – через 3-4 дня от начала болезни.
На нее указывает специфическое изменение температурной кривой: после короткого периода нормализации (без помощи препаратов) у пациента снова начинается лихорадка. О таком развитии событий рьяных трудоголиков предупреждают терапевты. Если эти пациенты с недолеченным гриппом стремятся как можно скорее сбить температуру и «вернуться в строй», то рискуют оказаться на больничной койке с пневмонией, плевритом и потерять здоровье или жизнь.
Возможные причины бессимптомного повышения температуры у ребенка
Вирусные заболевания. Часто причиной бессимптомного жара у детей является заражение острой респираторной вирусной инфекцией, которую в быту мы обычно называем простудой. В первые дни заболевание может и не сопровождаться насморком, болью в горле и другими неприятными проявлениями. Кроме того, дети нередко переносят ОРВИ легче, чем взрослые, продолжая играть и бегать как обычно, почти не замечая жар. Если при отсутствии симптомов температура у ребенка держится 3–4 дня, а затем на теле малыша появляются мелкие красные высыпания, это может указывать на розеолу – заболевание, вызванное вирусом герпеса.
Скрытые бактериальные инфекции. Температура 38 °С без симптомов у ребенка может указывать на развитие пневмонии, острого пиелонефрита, инфекционных заболеваний нижних мочевыводящих путей. Показания термометра могут быть выше или ниже – от 37 до 39 °С. При некоторых заболеваниях бывает и более высокая температура. В любом случае, для выявления скрытой бактериальной инфекции потребуется пройти дополнительные обследования. Какие анализы делать, расскажет врач.
Перегрев. В летний сезон распространенной причиной высокой температуры у ребенка без симптомов простуды является тепловой удар. Если малыш долго находился на солнце без головного убора, оставался в жаркую погоду в душном помещении или закрытом автомобиле, у него может развиться гипертермия. При небольшом перегреве обычно другие жалобы отсутствуют. Однако малыш может быть необычно вялым.
Прорезывание зубов. У детей младшего возраста (в среднем от 4 месяцев до 2 лет) причиной жара без других симптомов часто бывает прорезывание молочных зубов. Показания термометра обычно варьируются от 37 до 38 °С, но иногда температура может подняться и выше. Не у всех детей в период прорезывания зубов кроме жара нет никаких ярко выраженных симптомов. Родители могут отмечать повышенное беспокойство малыша, стремление почесать десны.
Другие причины. При отсутствии других симптомов температура 39 °С у ребенка может связана с наличием некоторых системных аутоиммунных заболеваний, попаданием в кровоток инфекции, патологиями гипоталамуса (анатомического образования в головном мозге, отвечающего за терморегуляцию). Если накануне малышу делали прививку, жар может быть реакцией на введенную вакцину.
Диагностика
Субфебрилитет не возникает на пустом месте, и часто является предвестником достаточно серьезного заболевания. Чтобы выяснить причины возникновения постоянно повышенной температуры, необходимо обязательно обратиться к доктору. Диагностика субфебрилитета начинается со сбора анамнеза и жалоб на состояние здоровья. Врач изучит историю болезни пациента, расспросит о ранее перенесенных и существующих ныне заболеваниях. Наличие таких болезней, как туберкулез, сахарный диабет, ВИЧ, различные виды заболеваний крови и печени, а также перенесенные операции – одна из причин стойкого повышения температуры. При диагностике субфебрилитета необходимо выявить и возможность заражения бактериальным эндокардитом и гепатитом во время медицинских процедур, посещения стоматолога, переливании крови, незащищенных половых контактах. Также проводится эпидемиологический опрос – врач задаст вопросы о том, какие страны посещал человек в последнее время, не выезжал ли он в районы, для которых характерны те или иные инфекционные и паразитарные заболевания.
Далее следует визуальный осмотр пациента. Врач проводит исследование кожных покровов, слизистой, суставов, лимфатических узлов, делает пальпацию брюшной полости, молочных желез у женщин, аускультацию грудной полости, осматривает ЛОР-органы, урогенитальные органы и прямую кишку. Для выяснения всех причин возникновения субфебрилитета назначаются лабораторные исследования, к которым относятся общий анализ мочи крови, серологический и биохимический анализы, исследования мокроты и спинномозговой жидкости.
В обязательном порядке проводится и приборная диагностика: УЗИ, рентгенография, КТ, эхокардиография. Назначаются консультации различных специалистов: гинеколога(для женщин), невролога, онколога, гематолога, инфекциониста, фтизиатра – все пациенты, мужчины, женщины, дети, беременные с субфебрилитетом, должны пройти проверку на туберкулез.
Заключение
Высокая температура у детей может быть признаком множества патологий. Чаще всего это респираторные вирусные инфекции, которые проходят сами по себе и не требуют активного лечения. В то же время повышенная температура может быть симптомом опасных болезней, осложнений ОРВИ и жизнеугрожающих состояний. Задача родителей — облегчить состояние ребенка доступными домашними методами и не пропустить серьезных симптомов, когда могут понадобиться своевременная консультация врача или вызов скорой помощи. Также не стоит забывать, что развитие многих тяжелых инфекций с необратимыми последствиями можно предупредить путем своевременной вакцинации детей.