Техника выполнения акушерского поворота
Акушерский поворот выполняется в условиях стационара, где есть возможность при наличии показаний перевести женщину в родблок или развернуть операционную.
- До начала обязательно проводят УЗИ, чтобы определиться с положением плода, количеством вод и расположением плаценты, и КТГ для оценки состояния плода.
- Женщине выполняют клизму, просят опорожнить мочевой пузырь или выпускают мочу катетером.
- Обязательно вводятся токолитики, которые предупредят развитие тонуса матки.
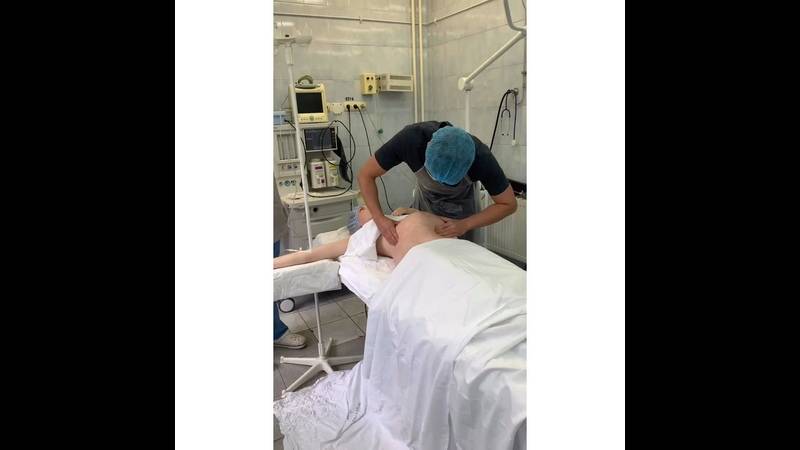
- Беременная занимает положение на спине на кушетке.
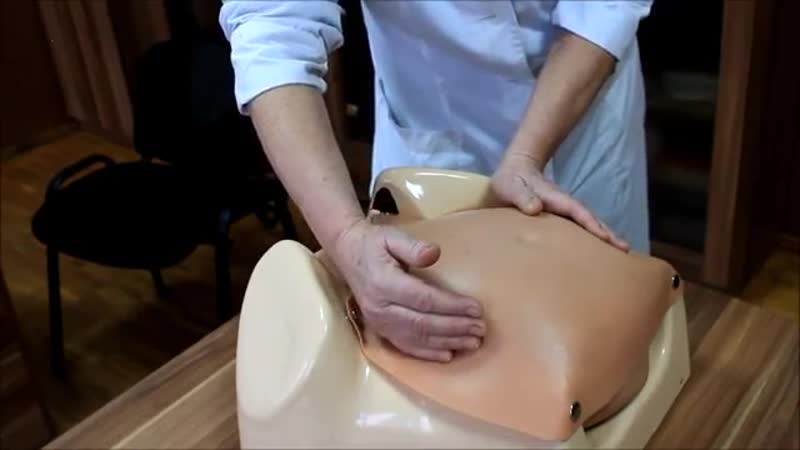
- Врач располагается рядом, лицом к беременной. Одну руку он располагает на тазовом конце, а вторую на голове плода.
- Очень аккуратно проводится смещение таза кверху, одновременно оказывается давление на головку. Плод вращается в сторону своей брюшной стенки.
Акушерский поворот плода может иметь последствия в виде рецидива тазового предлежания. Чтобы этого избежать, рекомендуется наложить бандаж на уровне пупка или немного ниже его. Это может быть эластичная 10-сантиметровая лента. Она придаст матке более вытянутую вертикальную форму. Если бандаж снять, ребенок может принять поперечное положение.
Многие опасаются травматизации плода при выполнении поворота. Если нет противопоказаний, процедура вполне безопасна. Получить травму ребенок не может, все манипуляции смягчаются амниотической жидкостью.
Если во время манипуляции замечено ухудшение состояния матери или ребенка, ее немедленно прекращают. Вторая попытка проводится только при условии полного благополучия.
После поворота снова делают УЗИ, записывают КТГ для оценки состояния ребенка. Через 1-2 дня рекомендуется еще раз явиться для осмотра и оценки состояния плода. Если все прошло успешно, то роды могут пройти через естественные родовые пути. В противном случае будет предложено кесарево сечение.
Акушерский поворот может осложниться скручиванием или сжатием пуповины и развитием гипоксии плода. Непрерывное наблюдение позволяет проследить за состоянием ребенка и предпринять необходимые меры. Иногда могут отойти воды или развиться родовая деятельность. Это некритично, поскольку манипуляция проводится в 36 недель, когда уже нет риска для плода.
Поворот плода на ножку в родах: показания и техника выполнения
Погрешности диагностики могут привести к развитию поперечного положения плода в родах. Исправить ситуацию поможет выполнение акушерского поворота плода на ножку.
Поперечное положение – это не единственное показание, кроме него манипуляция проводится в случаях выпадения мелких частей тела и пуповины при предлежании головки. Сами по себе неправильные вставления головки (заднетеменное, лобное, лицевое) не признаны показаниями для проведения манипуляции.
Данный тип вспоможения проводится при раскрытии зева на 10 см и сохраненной подвижности головки плода и целом плодном пузыре. Если развилось запущенное поперечное положение, к процедуре не прибегают. Головка плода должна соответствовать размерам таза матери, иначе все теряет смысл. При начавшемся разрыве матки поворот не проводят.
В современных условиях ход операции контролируется с помощью УЗИ и аппарата КТГ.
- Роженице дают наркоз, мочу выпускают по катетеру.
- Наружные половые органы тщательно дезинфицируют.
- Руку смазывают вазелином.
- Во влагалище врач вводит обычно правую руку, но некоторые практикуют соответствие позиции плода: если головка обращена влево, то и рука левая, если вправо – одноименная.
- Когда будет достигнут маточный зев, вторая рука располагается на животе. Вскрываются воды и происходит проникновение в полость матки.
- Для поиска ножки наощупь определяют бок ребенка, продвигаются от подмышечной впадины в неправлении ягодиц. Наружной кистью руки при этом придерживают таз плода и потихоньку смещают его навстречу.
- Ножку плода захватывают за голень, обхватив четырьмя пальцами, а большой расположив под коленом. Альтернативный вариант: производят захват за стопу, придерживая большим пальцем ее снизу.
- Наружную руку перекладывают на область головы, потягивают внутренней и опускают ножку во влагалище. Сразу после этого плод извлекается.
Во время процедуры могут возникнуть осложнения в виде выпадения петель пуповины. Действие продолжают аккуратно, стараясь не прижать ее. Если по ошибке будет захвачена и выведена ручка, то ее отводят в бок с помощью петли из бинта, повторно входят в родовые пути, отыскивают ножку и проводят поворот.
При несоблюдении всех обязательных условий для выполнения поворота, возможен разрыв матки. Чтобы его избежать, нужно с точностью следовать всем инструкциям.
Юлия Шевченко, акушер-гинеколог, специально для Mirmam.pro
Когда проводят наружный акушерский поворот?
Если на УЗИ было установлено неправильное положение плода, существует ряд мер, которые могут перевести его в головное предлежание без медицинского вмешательства. Беременной рекомендуют выполнение специальной гимнастики, упражнения на фитболе, занятия плаванием или аквааэробикой. Полноценная физическая активность стимулирует ребенка занять благоприятное для родов положение.
Среди рекомендуемых упражнений можно выделить нахождение в течение 15 минут в коленно-локтевой позиции по несколько раз в день и быстрые перевороты с боку на бок с промежутками в 10 минут. Однако, как показывает практика, подобные упражнения не отличаются очень высокой эффективностью.
Следует учитывать противопоказания к корригирующей гимнастике – угроза преждевременных родов, низкое прикрепление плаценты, узкий таз, поздний токсикоз, повышенное артериальное давление.
Корригирующая гимнастика при тазовом предлежании плода
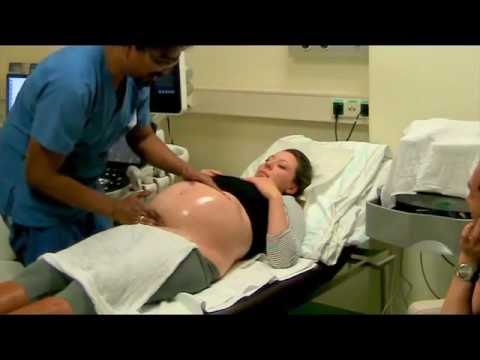
Если предлежание к 34-35-й неделе осталось неизменным, один из выходов в сложившейся ситуации – это применение наружного акушерского поворота. Данная техника известна давно, но на протяжении многих лет применялась довольно редко, поскольку, не желая рисковать, многие врачи предпочитали проводить кесарево сечение. Современное оборудование сделало возможным контроль и наблюдение за состоянием матери и плода во время проведения поворота, что стало причиной того, что медики все чаще возвращаются к данном методу и отказываются от проведения оперативного вмешательства.
Наружный акушерский поворот должен осуществляться врачом в условиях стационара.
Процедура может быть осуществлена только при наличии следующих условий:
- один плод массой не более 3700 г;
- целостность плодного пузыря;
- нормальное количество околоплодных вод;
- отсутствие повышенного или пониженного тонуса матки;
- размер таза женщины соответствует норме;
- удовлетворительное состояние женщины и отсутствие аномалий внутриутробного развития плода.
Процедуру проводят только при оснащении операционной УЗИ-аппаратурой и при наличии возможности оказать экстренную медицинскую помощь в случае непредвиденных обстоятельств.
Возможные осложнения
Главное и опасное осложнение – изменение положения малыша в матке. В таких случаях врачи диагностируют поперечное головное предлежание. Ребенок перед поворачивается спинкой к выходу.
Определить причину такого явления невозможно, но гинекологи выделяют располагающие факторы:
- узкий таз у женщины;
- аномалии, патологическое развитие матки;
- наличие новообразований;
- развитие патологий во время гестации (многоводие, недостаточность плаценты);
- генетическая предрасположенность.
Если плод находится в правильном головном предлежании, женщина может рожать самостоятельно.
От того, в каком положении будет находиться ребенок, полностью зависит родоразрешение. Поэтому состояние контролируют на поздних сроках гестации, чтобы определить положение маленького человека.
Материал подготовленспециально для сайта kakrodit.ruпод редакцией врача Павленко М.Л.Специальность: акушер-гинеколог высшей категории.
Возможные осложнения
При производстве наружного акушерского поворота возможны следующие осложнения:
1. Начавшаяся асфиксия плода. Операцию следует прекратить. Провести лечение внутриутробной асфиксии плода.
2. Преждевременная отслойка нормально расположенной плаценты. Акушерский поврот следует прекратить, тщательно следить за состоянием беременной и плода. При нарастании явлений — срочное кесарево сечение.
3. Появление признаков разрыва матки. Манипуляции следует прекратить. При установлении диагноза разрыва матки показано срочное чревосечение.
При выполнении наружно-внутреннего (комбинированного) поворота плода также возможны осложнения:
1. При вскрытии плодного пузыря может выпасть петля пуповины. При этом осложнении поворот продолжают, стараясь не прижать пуповину. Вслед за поворотом (при полном раскрытии зева) тут же извлекают плод.
2. Введению руки в полость матки препятствует спазм внутреннего зева. Это осложнение может возникнуть и после того, как рука введена в матку. В данном случае необходимо руку оставить в матке без движения, углубить наркоз и ввести под кожу роженицы 1 мл 0,1% раствора сульфата атропина. Если эти мероприятия не помогают и спазм продолжается, акушер должен вывести руку из матки и отказаться от дальнейших попыток произвести поворот.
3. Вместо ножки выведена ручка. В таком случае на выпавшую ручку надевают петлю из марлевого бинта. Помощник отводит ручку с петлей в сторону головки, а акушер вторично вводит руку в матку, разыскивает и захватывает ножку и производит поворот.
4. Поворот не совершается вследствие недостаточной подвижности плода. В таком случае прекращают все манипуляции во избежание разрыва матки и роды ведут в дальнейшем в зависимости от особенностей их течения.
5. Самым опасным осложнением во время производства акушерским поворотом является разрыв матки (см. Роды), который обычно наступает, когда операцию совершают при недостаточной подвижности плода или извлечение его производят при неполном раскрытии наружного зева шейки матки. Профилактика этого тяжелого осложнения должна заключаться в точном соблюдении условий, необходимых для производства операции поворота.
См. также Акушерские операции, Беременность, Роды.
Алгоритм действий при планировании КС
- Для родоразрешения методом кесарева сечения назначается обследование в объеме, соответствующем плановой операции ,.
- Рекомендуемый срок родоразрешения оперативным путем не ранее 39 недель гестации . Если у пациентки с запланированным оперативным родоразрешением роды начнутся раньше запланированного срока, следует выполнить экстренное кесарево сечение, по возможности, с применением УЗИ, подтверждающим тазовое предлежание плода .
- Перед операцией необходимо проинформировать женщину о необходимости кесарева сечения и возможных рисках для нее и плода .
- При плановой госпитализации для подтверждения тазового предлежания необходимо выполнить УЗИ непосредственно перед родоразрешением. Женщина должна быть проинформирована, что в случае обнаружения головного предлежания и отсутствия других показаний для кесарева сечения (кроме тазового предлежания), операция будет отменена, и ей могут предложить вернуться домой и ожидать спонтанного наступления родов .
- При отсутствии дополнительных показаний со стороны матери и/или плода беременная с тазовым предлежанием поступает на оперативное родоразрешение накануне или в день назначенной даты операции и проходит подготовку в соответствии с протоколом «Кесарево сечение» .
Женщина должна быть заранее проконсультирована врачом-анестезиологом для выбора метода анестезии.
ВАКУУМ-ЭКСТРАКЦИЯ ПЛОДА
Вакуум-экстракция плода (лат. vacuum– пустота; extrahere – вытягивать) –
извлечение
живого плода во время родов с помощью вакуум-экстрактора, чашечка
которого присасывается к предлежащей части плода (головке) в результате
разрежения воздуха – создание вакуума.
В нашей стране
вакуум-экстракция используется в 0,12-0,20% всех родов, а в последнее
время ее применяют все реже. Это объясняется расширением показаний к
кесареву сечению в интересах плода.
Вакуум-экстрактор состоит из чашечки, соединенной с гибким шлангом и с вакуумным насосом.
В нашей стране имеются вакуум-экстракторы двух типов:
1.
Вакуум-экстрактор Мальстрёма (рис. 30.23), состоящий из металлических
чашечек диаметром от 7,6 до 15,2 см и устройства для создания вакуума с
помощью электронасоса;
2. Вакуум-экстрактор системы
Kiwi, состоящий из двух чашечек. Одна пластиковая плотная чашечка имеет
внутри поролон, вторая – мягкая, гибкая, защищена колпачком, который
снимают перед использованием. Вакуум создает ручной насос, есть также
индикатор разрежения и клапан сброса разрежения. Первая чашечка является
универсальной (рис. 30.24). Вторая чашечка является менее травматичной,
но она не так сильно фиксируется на головке. Более эффективно применять
“плотный” вариант чашечки.
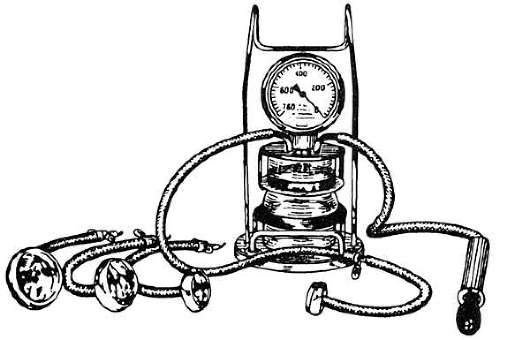 Рис. 30.23. Вакуум-экстрактор Мальмстрома
Рис. 30.23. Вакуум-экстрактор Мальмстрома
 Рис. 30.24. Вакуум-экстрактор Kiwi
Рис. 30.24. Вакуум-экстрактор Kiwi
Отрицательное
давление сначала 100 мм рт. ст., а затем до 400-600 мм рт. ст.
создается правой рукой акушера, воздействуя на насос. Контроль за
давлением обеспечивает индикатор разрежения (зеленый цвет соответствует
достаточному разрежению).
Более щадящим, менее травматичным является вакуум-экстрактор системы KIW.
Показания к вакуум-экстракции плода:
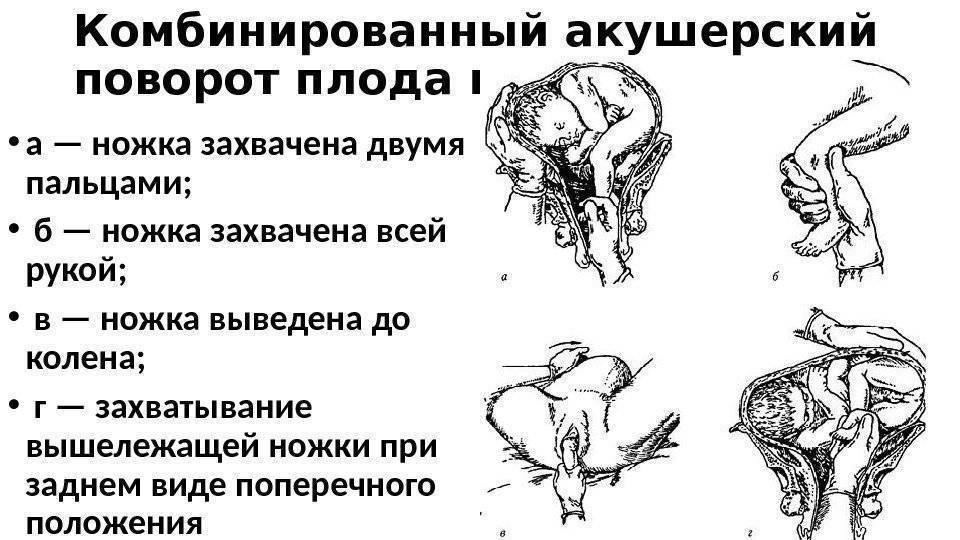
Классический комбинированный наружно-внутренний поворот на ножку при полном раскрытии шейки матки
Показания к операции:
Поперечное и косое положение плода.
Предлежание и вставки, которые неблагоприятны для родоразрешения (лобовое, передний вид лицевого предлежания, высокое прямое стояние стреловидного шва).
Состояния матери и плода, требующие срочного родоразрешения.
Противопоказания к операции акушерский поворот:
1. Запущенное поперечное положение плода.
2. Угроза разрыва матки.
3. Разрыв матки.
4. Рубец на матке после любых операций или перфорации матки.
5. Несоответствие между размерами таза и плода.
6. Гидроцефалия плода.
7. Мертвый плод.
Условия для операции акушерский поворот:
1. Полное раскрытие шейки матки.
2. Целый околоплодный пузырь или воды вылились недавно: если плодный пузырь цел, то его разрывают непосредственно перед операцией.
3. Плод достаточно подвижен в полости матки.
4. Размеры таза соответствуют размерам плода.
Роженица находится в акушерской кровати в положении на спине с согнутыми в коленных и тазобедренных суставах нижними конечностями.
Обезболивание должно быть полным — масочный или внутривенный наркоз.
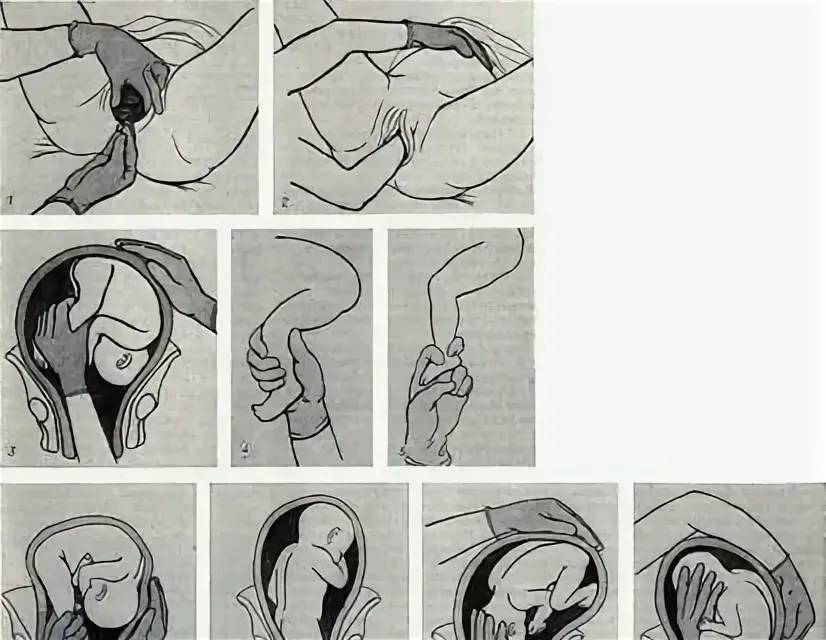
Техника операции — акушерский переворот
Операция имеет три основных этапа:
1) введение руки в матку;
2) нахождение и захват ножки
3) собственно поворот.
1 момент — введение руки в матку. Одной рукой разводят стыдные губы рожениц, второй составной конусообразно (все пальцы вместе), тыльной поверхностью к кряквы, вводят во влагалище. После этого наружную руку кладут на дно матки, а внутренняя рука вводится в полость матки. В зависимости от позиции акушер вводит ту или иную руку: при 1-й позиции плода вводят левую руку, при 2-й — правую. Если плодный пузырь цел, его разрывают, но воды выпускают медленно для профилактики выпадения мелких частей и пуповины.
2 момент — отыскивание и захват ножки. Отыскание ножки можно осуществлять двумя путями: коротким (рука непосредственно проникает к месту, где как считает акушер должны находиться ножки или длиннее. Последний заключается в том, что после введения руки в матку надо найти ребра плода, провести руку к подмышечной впадины, а затем — в обратном направлении тазового конца и к ножкам плода.
Учитывая, что иногда нахождение ножки может создавать определенные трудности, наиболее восприимчивым есть длинный путь. В таком случае менее вероятным является случайное увлечение не ножки, а ручки плода. И все же следует помнить о черты, отличающие их: пальцы ножек уровне, короткие, большой палец имеет ограниченную подвижность, не отводится и не прижимается к подошве; пальпируется пяточная кость; колено в отличие от локтя имеет округлую подвижную чашечку.
Захватывать ножку можно двумя пальцами (указательным и средним) несколько выше голеностопного сустава, или по методу Фенаменова — всей рукой так, чтобы большой палец находится вдоль икраножного мышцы и верхушкой упирался в подколенную ямку. В случае применения последнего рука менее устает и ножка редко виприснуты.
Принципиальным является то, какую ножку следует захватывать. При этом руководствуются правилом: захватывать следует ту ножку, при подтягивании за которую спинка плода поворачивается к задней стенке матки, то есть:
— При повороте с головного конца следует захватывать ножку, которая лежит впереди (ближе к брюшной стенке матери);
— При переднем виде поперечного положения увлекается ножка, которая лежит ниже, при заднем — та, что лежит выше.
Такая метода позволяет предупредить образование заднего вида при извлечении плода. 3 момент — собственно поворот. Акушер действует обеими руками. Внешняя рука, захватив головку, отодвигает ее до дна матки, а рука, введенная в матку, сводит ножки во влагалище. Тракцию ножки следует вести по ведущей оси таза (строго назад и вниз). Поворот считается законченным, если плод переведен в продольное положение, головка на дне, ягодицы в плоскости входа в таз, а с зазорной щели ножка выведена до колена (подколенной ямки).
Следует помнить, что сразу за поворотом нужно проводить операцию извлечения плода за ножку. Это проводится обязательно из-за возможности травмирования пуповины, развития асфиксии и гибели плода, если ему не будет оказана срочная помощь.
Вывод ножки нужно обязательно проводить в сторону брюшной стенки плода, ибо в противном случае возможен перелом бедра.
Особенности протекания беременности
При наблюдении беременной, у которой повышен риск тазового предлежания (есть один или несколько материнских факторов), врач прибегает к ряду профилактических мероприятий для предотвращения возможных осложнений. В их число входят предупреждение фетоплацентарной недостаточности и предотвращение повышенного тонуса матки.
Будущей маме рекомендовано следить за своим питанием и образом жизни, не перетруждаться, избегать стрессовых ситуаций, хорошо высыпаться ночью и отдыхать днём. Всё это позволяет избежать нервного перенапряжения, которое вызывает тонус мышц детородного органа и приводит к тому, что ребёнок в попытке занять более удобное положение поворачивается головкой вверх. При необходимости врач назначает препараты, улучшающие кровообращение в плаценте и снижающие напряжение мышечных тканей.
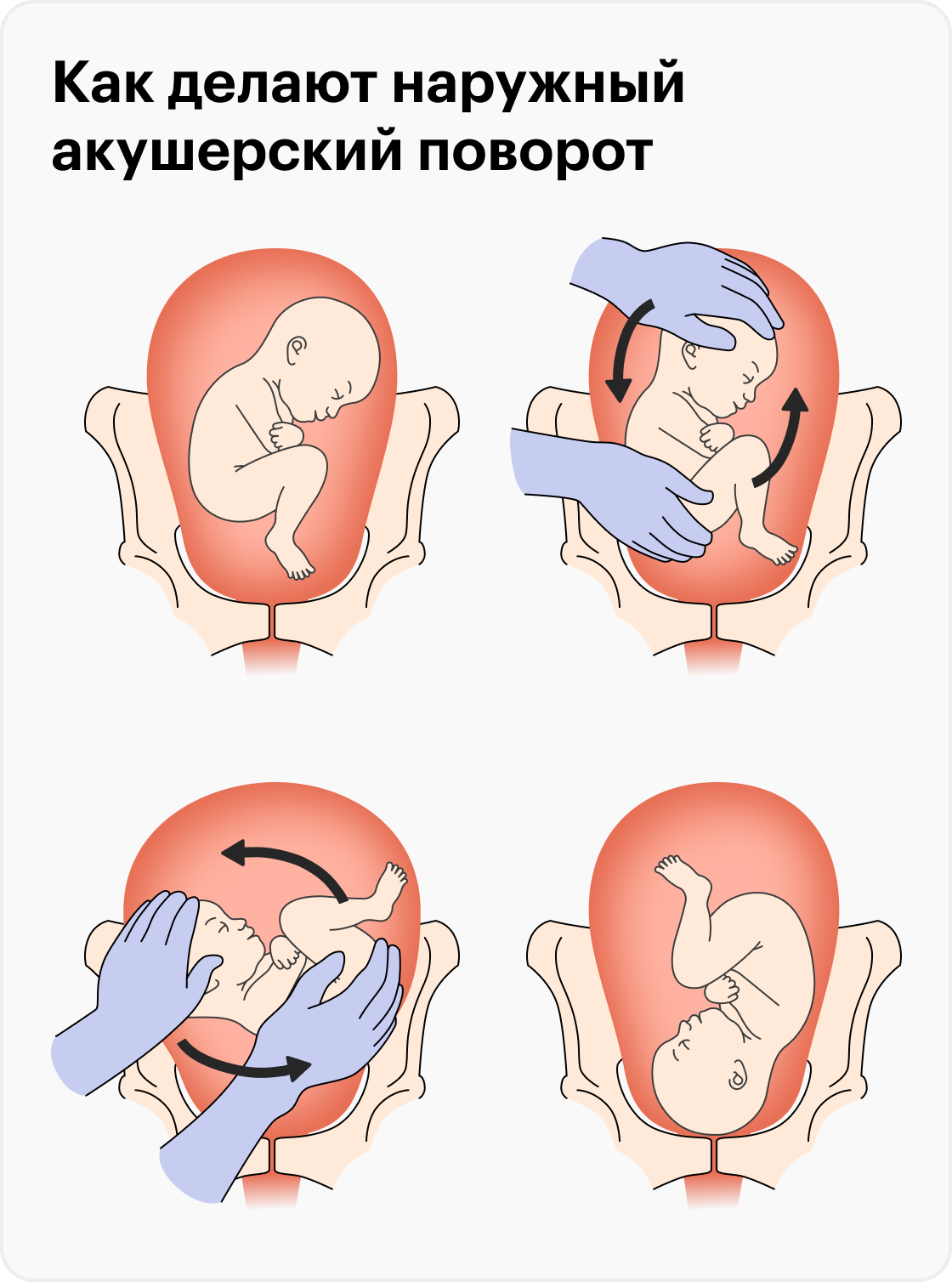
Наружный акушерский поворот
Наружный акушерский поворот производится при отсутствии эффекта от дородового исправления аномалий положения и предлежания плода методом физических упражнений, предложенным И. И. Грищенко, А. Е. Шулешовой и И. Ф. Диканем.
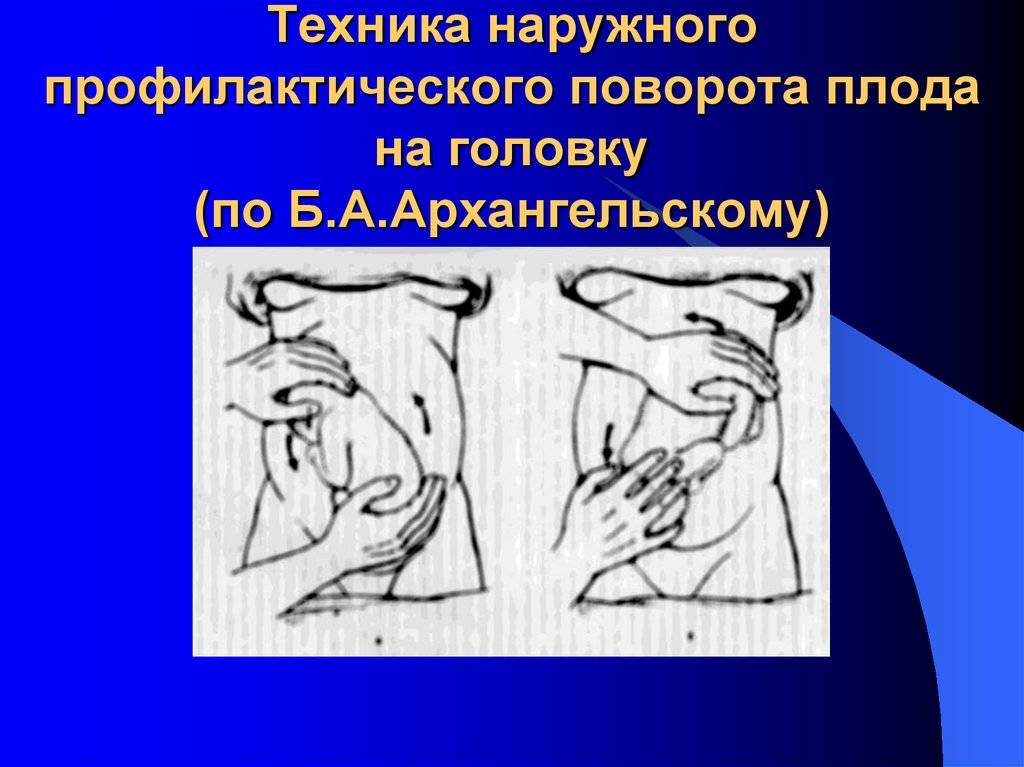
Наружный акушерский поворот на головку
производят с учетом позиции плода по методике Б. А. Архангельского или без учета позиции, считаясь лишь с легкостью перемещения плода – по Виганду. По мнению большинства акушеров, уточнение вида и позиции плода является одним из непременных условий для наружного акушерского поворота.
Показания: поперечное или косое положение плода, тазовое предлежание. Условия: беременность 35-36 недель, хорошая подвижность плода, податливость брюшной стенки, нормальные размеры таза или отсутствие значительного сужения его, благоприятное состояние матери и плода.
Противопоказания: преждевременные роды и мертворождения в анамнезе, послеоперационные рубцы на матке, токсикозы и кровотечения при данной беременности, аномалии развития и опухоли матки, сужения таза (второй степени и ниже), маловодие, многоводие, крупный плод, многоплодная беременность.
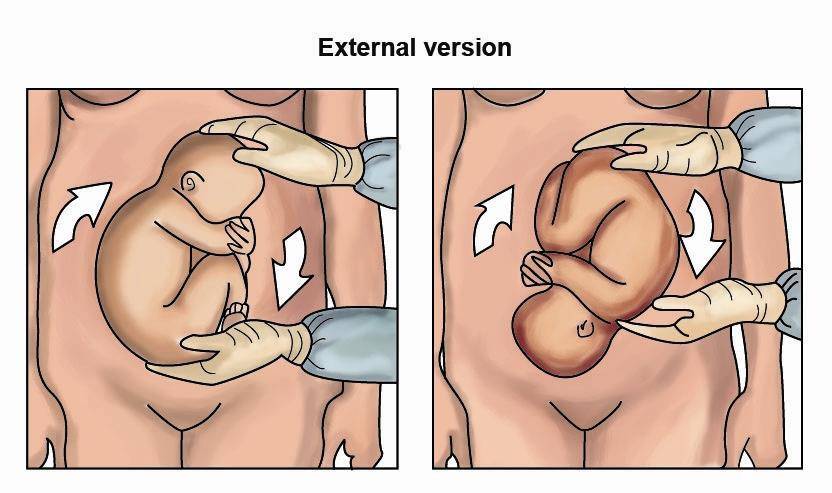
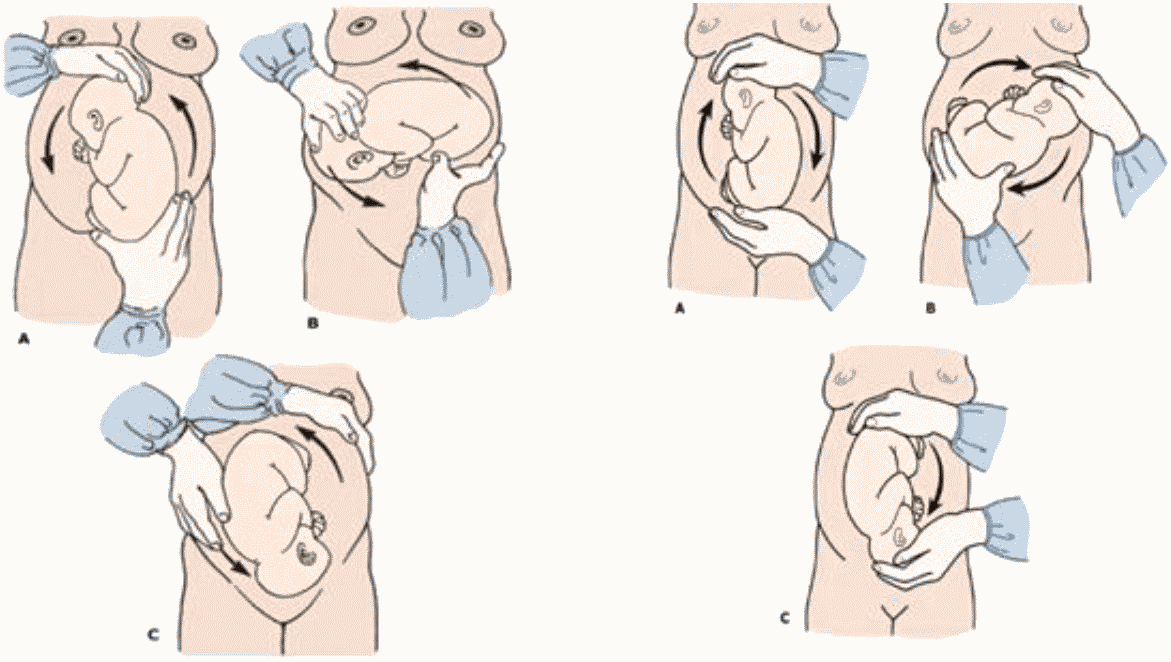
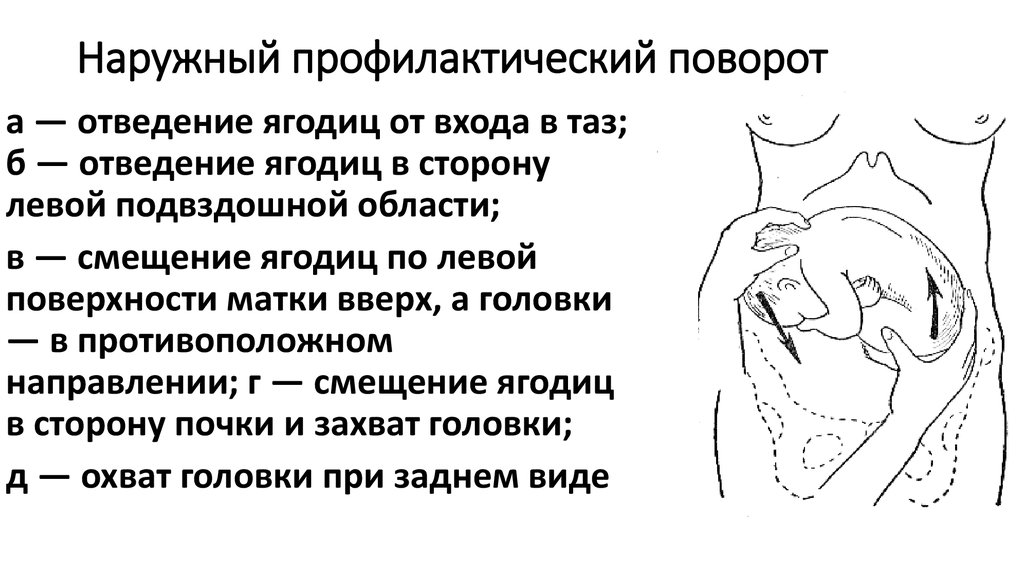
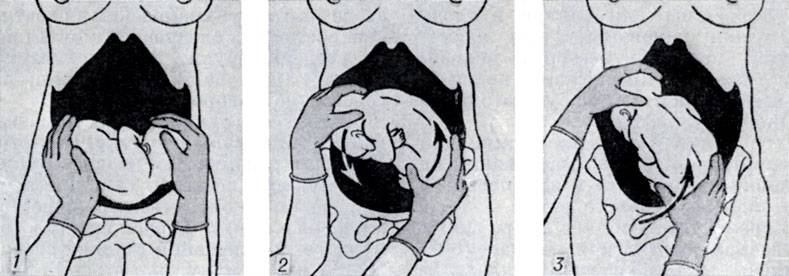
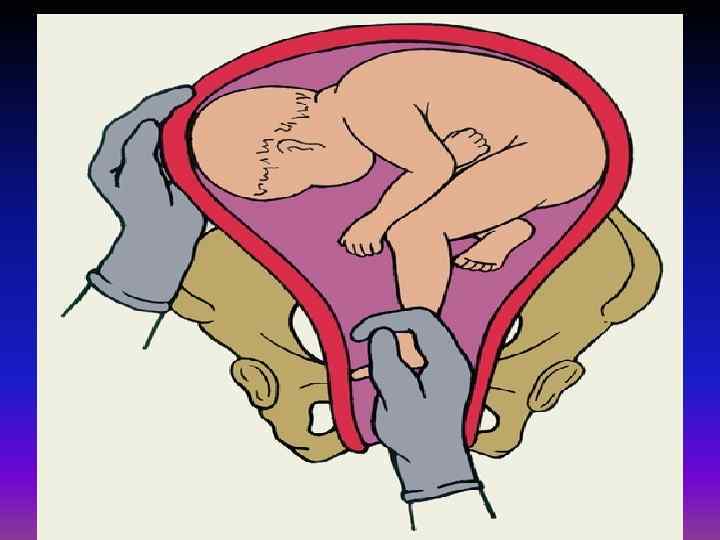
Наружный (профилактический) поворот по Виганду при поперечном и косом положении плода. Беременной опорожняют мочевой пузырь и укладывают ее на жесткую кушетку на спину с согнутыми в коленях ногами. Акушер кладет обе руки плашмя на живот беременной таким образом, чтобы одна рука обхватывала головку плода, другая – ягодицы (рис. 1, 1). Одновременным воздействием на головку и ягодицы, руководствуясь исключительно легкостью перемещения, без учета позиции плода, последний постепенно переводят в продольное положение. Головку оттесняют ко входу в малый таз, а ягодицы – ко дну матки.
Наружный (профилактический) поворот по Архангельскому
при поперечном и косом положении плода. Беременной женщине под кожу вводят 1 мл 1% раствора промедола, опорожняют мочевой пузырь, укладывают на твердую кушетку, предлагают согнуть ноги. Врач садится справа лицом к беременной, точно определяет позицию плода, после чего одной рукой обхватывает головку сверху, другой – тазовый конец плода снизу. При переднем виде поперечного положения плода, когда спинка его обращена ко дну матки, осторожными движениями головку смещают ко входу в малый таз, тазовый конец плода – ко дну матки (рис. 1, 2). В случае, когда спинка плода обращена ко входу в малый таз, поворот производят на 270°, для этого сначала смещают ягодицы ко входу в малый таз, а головку – ко дну матки. Затем из ягодичного предлежания плод переводят в головное.
Общим правилом наружного поворота по Архангельскому при всех видах и позициях (при косых и поперечных положениях) плода является смещение ягодиц в сторону спинки, спинки – в сторону головки, головки – к брюшной стенке плода.
При выполнении указанных технических приемов плод после поворота оказывается в переднем виде. Архангельский считает, что при такой технике плод, сохраняя правильное членорасположение и форму овоида, остается в положении сгибания, что наиболее благоприятно для вращения его в полости матки.
Наружный профилактический поворот плода на головку при тазовых предлежаниях.
Неблагоприятный прогноз при тазовых предлежаниях для матери и плода послужил основанием для применения профилактического исправления тазового, предлежания во время беременности путем наружного поворота на головку.
Условия и противопоказания для поворота из тазового предлежания на головку те же, что и для поворота при поперечном положении.
Беременной женщине опорожняют кишечник, непосредственно перед операцией – мочевой пузырь и укладывают ее на мягкую кушетку на спину. Врач садится справа от нее. Детально определяет позицию и вид плода.
Техника поворота: очень бережно манипулируя одновременно обеими руками, отодвигают ягодицы от входа в малый таз ко дну матки, в сторону спинки плода, а головку – ко входу в таз, в сторону брюшной стенки плода (рис. 1, 5).
После операции наружного поворота не исключена возможность рецидива, поэтому необходимо закрепить продольное положение плода. С этой целью Архангельский предложил особый бандаж в виде ленты шириной 10 см, который фиксируют на животе беременной на уровне пупка или несколько ниже него; это способствует увеличению вертикального и уменьшению горизонтального диаметра матки. Бандаж не следует снимать в течение 1-2 недель для исключения возможности перехода плода в поперечное положение.
Удержание продольного положения плода после наружного поворота на головку можно произвести при помощи двух валиков, скатанных из простынь, положенных по обеим сторонам плода, с последующим бинтованием живота.
Опасен ли наружный акушерский поворот?
Бытует мнение, что он запрещен из-за повышенной опасности для плода.
Действительно, проведение поворота имеет определенные риски, но кесарево сечение и даже естественные роды при тазовом положении не менее опасны.
Нанести травму ребенку практически невозможно, поскольку он надежно защищен околоплодными водами. Процедура длится всего несколько минут, а в общей сложности женщина проводит в медицинском учреждении около трех часов (учитывается время проведения предварительного и контрольного УЗИ и подготовки).
Как правило, повторное посещение врача назначается через 1-2 дня для того, чтобы оценить успешность проведения поворота. Если все прошло хорошо, ждут естественных родов. В противном случае пациентка готовиться к кесареву сечению.
Показатель неудач составляет около 30 %. Как правило, они связаны с противопоказаниями, указанными выше. Если поворот провести не удалось, пациентке необходимо обеспечить полный покой, чтобы не допустить повреждения плодного пузыря и не спровоцировать преждевременные роды.
Иногда манипуляция может спровоцировать преждевременные роды. Это не критично, поскольку поворот осуществляют не ранее 35-й недели, когда плод уже вполне жизнеспособен.
АКУШЕРСКИЕ ЩИПЦЫ
Акушерские щипцы (forcepsobstetrician)
предназначены для извлечения живого доношенного или почти доношенного
плода за головку при необходимости срочно закончить второй период родов.
Акушерские
щипцы были изобретены П. Чемберленом (P. Chamberlen, Англия) в конце
XVI столетия. Изобретение долго держалось в большом секрете. Спустя 125
лет (1723), щипцы были созданы вторично Пальфином (J. Palfyn, Франция) и
немедленно обнародованы Парижской медицинской академией, поэтому
изобретателем щипцов справедливо считается Пальфин.
В
России щипцы впервые применил в Москве И.В. Эразмус в 1765 г. В
повседневную практику наложение акушерских щипцов внедрил основоположник
русского научного акушерства Нестор Максимович Максимович-Амбодик.
Русский
акушер Н.Н. Феноменов внес принципиальные изменения в английские щипцы
Симпсона, благодаря чему их ветви стали более по-движными (щипцы
Симпсона-Феноменова). Эти щипцы используются до настоящего времени.
В течение почти двух столетий наложение акушерских щипцов во всех развитых странах мира было широко распространенным.
В
России в конце XX века резко снизилась частота наложения акушерских
щипцов и в настоящее время она составляет 0,56-0,40%. Эта операция более
травматична для плода, чем своевременно проведенное кесарево сечение.
Исходы операции наложения акушерских щипцов
Примененная своевременно, технически правильно, по установленным показаниям, с соблюдением надлежащих условий, правил асептики и антисептики и при отсутствии противопоказаний, операция наложения полостных и выходных акушерских щипцов дает обычно возможность родоразрешения живым плодом без ущерба для здоровья роженицы. В отдельных случаях эта операция может быть причиной ряда осложнений: повреждений родового канала (разрывы шейки матки, стенок влагалища и промежности), травм плода (повреждения кожных покровов, вдавления костей черепа, парез лицевого нерва, внутричерепные кровоизлияния), послеродовых заболеваний инфекционного происхождения. Указанные осложнения могут быть обусловлены несоблюдением условий и техническими погрешностями при выполнении операции, но нередко они являются результатом того патологического состояния роженицы или плода, которое послужило показанием для наложения акушерских щипцов Редкие случаи мочеполового свища (см.) после операции наложения акушерских щипцов следует объяснять чрезмерной длительностью родового акта и запоздалым наложением их.
Для чего нужна лечебная гимнастика для беременных?
После полного обследования и под наблюдением квалифицированных специалистов беременным могут рекомендовать выполнять упражнения для поворота плода. Один из эффективных способов это выполнение упражнения «березка», которое выполняется под наблюдением специалиста. Также можно выполнять «полу мостик» и «позу кошки».

Такие упражнения могут помочь ребенку повернуться в головное положение. Считается, что эффективность данных упражнений составляет приблизительно 70%. Комплекс упражнений выполняется дважды в день за час до еды. Первые пробные занятия и инструктаж будущие мамы проходят у физиотерапевта, затем дома выполняют самостоятельно.
Противопоказания для выполнения гимнастических упражнений точно такие, как и при акушерском повороте плода. Любые непонятные или некомфортные ощущения при выполнении гимнастики являются противопоказанием и требуют консультации гинеколога. Нельзя делать упражнения через силу, только потому, что надо.
Упражнения выполняются плавно с соблюдением режима дыхания. Состояние после такого комплекса должно быть комфортным и не вызывать скачков давления или каких-либо болевых ощущений. При появлении любых выделений из влагалища необходимо сразу обратиться за консультацией к врачу.
Правильно выполнять комплекс упражнений в присутствии кого-либо для контроля состояния и в случае необходимости оказания помощи. Рекомендуется делать небольшой перерыв перед каждым новым упражнением, при необходимости чаще делать перерывы.
Профилактические осмотры и диагностическое обследование помогут избежать осложнений. Выполнение рекомендаций врача станет залогом хорошего состояния малыша и мамы, и благополучных родов, даже если это кесарево сечение.
Диагностика
Перед началом проведения наружного акушерского поворота необходимо пройти комплексное обследование. Оно включает в себя следующие процедуры:
- клинический анализ крови;
- на групповую и резусную совместимость.
Ультразвуковое исследование позволяет определить следующие параметры:
- внутриутробное положение ребенка;
- количество амниотической жидкости;
- место прикрепления и локализация плаценты.

В случае, когда оба родителя ребенка имеют отрицательный резус-фактор женщине необходимо сделать инъекцию иммуноглобулина.
На протяжении всей процедуры врачи ведут контроль за состоянием сердечного ритма ребенка.
Перед процедурой обязательно необходимо опорожнить кишечник и мочевой пузырь. Накануне процедуры отказаться от избыточного количества еды.
Как определить предлежание?
В 21 веке основным и наиболее достоверным методом диагностики предлежания плода является ультразвуковое исследование (УЗИ). Получить точную картину положения ребенка в утробе матери позволяет трехмерная эхография.
Есть и другие методы, с помощью которых мы, акушеры-гинекологи, можем диагностировать тазовое предлежание:
- наружный осмотр: акушер пальцами прощупывает живот беременной. При тазовом предлежании в нижней части ощущается малоподвижная часть плода неправильной формы, при этом в области дна матки можно различить голову малыша;
- влагалищный осмотр на гинекологическом кресле: при ягодичном предлежании четко различается мягкая часть с крестцом, копчиком и паховым сгибом. Если плод лежит ножками вниз (или смешанным способом), то врач сможет нащупать стопы и пальчики.
Запомните! Тазовое предлежание диагностируется только в конце беременности. Делать это до 32 недели нет смысла, так как малыш внутри мамы постоянно меняет положение. Так что не переживайте заранее.
Как правильно дышать и расслабляться в родах, чтобы родить легко без осложнений?Зарегистрируйтесь на наш бесплатный мастер-класс и сразу после регистрации получите в подарок видеоурок «Как обезболить роды?»Получить бесплатно
Причины возникновения тазового предлежания
Основная причина тазового предлежания – снижение тонуса матки, это приводит к уменьшению способности матки сокращаться и скорректировать положение плода. К основным факторам риска относятся:
Маловодие и различные аномалии развития матки ограничивают подвижность плода, и он не может повернуться в конце беременности головкой вниз.
При многоводии и недоношенной беременности плод имеет повышенную подвижность. Это не дает ребенку возможности зафиксироваться в нужном положении в нужное время.
Опухоли в нижнем отделе матки, узкий таз и другие факторы, препятствуют становлению головного предлежания плода.