Как проходит гинекологический осмотр у детей и подростков?
Детский и подростковый гинеколог должен быть немного психологом — важно подобрать правильные слова и не напугать ребенка, у которого первый визит к незнакомому доктору может вызывать волнение. 1
1
Детская и подростковая гинекология
2
Детская и подростковая гинекология
3
Детская и подростковая гинекология
На приеме доктор выясняет, есть ли у девочки жалобы, затем осуществляет осмотр молочных желез и внешних половых органов
При этом врач обращает внимание на их строение, отмечает признаки недоразвития или наоборот, их увеличенный размер. Мазок берется только с наружных половых губ
При необходимости может проводиться ультразвуковое исследование органов малого таза, а при подозрении на наличие опухолевых процессов — гинекологический осмотр через задний проход.
В детской и подростковой гинекологии уделяется огромное внимание профилактике заболеваний (в том числе, рака) шейки матки. Одна из действенных профилактических мер для предупреждения заражения онкогенными штаммами вируса папилломы человека — это вакцины против ВПЧ
Их вводят девочкам, начиная с 12 лет.
В клинике «МедикСити» вас ждут профессиональные и деликатные врачи-гинекологи и необходимое для качественной диагностики заболеваний репродуктивной сферы лечебно-диагностическое оборудование.
Мы поможем сохранить женское здоровье мамам и их дочкам!
Материал подготовлен при участии специалиста:
Online-консультации врачей
| Консультация сосудистого хирурга |
| Консультация косметолога |
| Консультация нарколога |
| Консультация аллерголога |
| Консультация семейного доктора |
| Консультация невролога |
| Консультация офтальмолога (окулиста) |
| Консультация нефролога |
| Консультация детского психолога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация психолога |
| Консультация доктора-УЗИ |
| Консультация андролога-уролога |
| Консультация оториноларинголога |
| Консультация педиатра |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Причины вульвовагинита
К провоцирующим факторам и основным причинам воспалительных заболеваний нижних отделов женских половых органов относят:
- гиповитаминоз;
- физиологические причины: беременность, менструация;
- гормональные изменения: во время беременности, в период менопаузы;
- бесконтрольный прием антибиотиков, гормональных препаратов;
- химиотерапия и лучевая терапия при онкологических заболеваниях;
- пониженный иммунитет и иммунодефицитные состояния (ВИЧ-инфекция);
- несоблюдение гигиены половых органов;
- эндокринные заболевания (сахарный диабет, гипотиреоз);
- детские инфекции у девочек ( корь, скарлатина);
- заболевания желудочно-кишечного тракта и аллергические заболевания;
- прерывание беременности, выскабливания по медицинским показаниям;
- травматические повреждения половых органов(грубые половые сношения, первый половой акт, разрывы во время родов, ношение тесного и синтетического белья, ношение внутриматочной спирали);
- инфекции, передающиеся половые путем (ИППП): частая смена половых партнеров, отказ от использования презервативов -это главные причины заболеваемости воспалительными заболеваниями специфической этиологии ( хламидиоз, гонорея и т.д.).
На сегодняшний день все чаще вульвовагинит возникает в результате наличии скрытых инфекций, таких как: уреаплазмоз, микоплазмоз, хламидиоз и т.д. данная инфекция может передаваться от матери к ребенку во время родов, а также контактно-бытовым путем.
Важное значение в появлении вульвовагинита имеет снижение эндокринной функции яичников, ожирение, сахарный диабет, а также другие заболевания, ведущие к снижению сопротивляемости организма к инфекциям
Как выбрать мочегонный препарат?
Существуют самые разные типы современных мочегонных препаратов, которые отличаются по характеристикам, вариантам воздействия, безопасностью для организма. Следует учитывать все эти критерии для того, чтобы выбрать оптимальный вариант. Обычно рекомендуют учитывать следующее:
Разновидность и характеристики используемого средства. Выделяют самые разные варианты препаратов, которые отличаются по типу воздействия. Например, выделяют сильные и болые слабые лекарства по воздействию. Например, слабые средства обычно назначают для тех пациентов, которые обладают определенной чувствительностью к другим компонентам. Сильные составы рекомендуется использовать для того, чтобы вывести наибольшее количество жидкости за короткое время – например, это нужно для больших отеков или прочих негативных синдромов.
Состав и наличие различных компонентов в составе. Лучше всего выбирать натуральные составы, которые не содержат синтетических вредных компонентов. При этом синтетические лекарственные средства обладают более длительным воздействиям. Натуральные вещества более безопасны, поэтому их можно использовать даже для детей. Состав обычно указан на упаковочном материале. Можно внимательно ознакомиться с инструкцией, чтобы подобрать оптимальный вариант в соответствии с индивидуальными параметрами и особенностями состояния.
Производитель. На современном рынке есть продукция различных производителей. Например, иностранные препараты отличаются наиболее высоким качеством, но и стоят намного дороже. Отечественные препараты также отличаются высокими качественными показателями и надежностью. Каждый сможет подобрать оптимальное решение по стоимости и по составу. Лучше всего выбирать наиболее проверенные составы от надежных компаний, которым можно доверять.
Отзывы
Также рекомендуется обращать внимание на то, что пишут сами пациенты. Они обычно описывают свой опыт использования современных лекарственных средств, что упрощает выбор и помогает принять оптимальное решение в соответствии с индивидуальными потребностями.
Прочие особенности
Дополнительно следует обратить внимание на наличие сторонних эффектов, которые могут оказать негативное воздействие на весь организм. Каждый сможет подобрать оптимальное решение в соответствии с индивидуальными потребностями.
Мочегонные препараты лучше всего выбирать только по рецепту, который прописал лечащий врач. Он учитывает индивидуальные особенности организма таким образом, чтобы не вывести критически важную воду. В противном случае могут возникнуть многие другие неприятности с прочими системами организма.
Выбор мочегонного средства – это достаточно непростая задача, которая требует учитывать множество тонкостей. Как правило, выбор подходящего препарата напрямую зависит от того, какую именно проблему нужно решить для комплексного лечения. Например, для отеков, болезней печени, гипертонии требуются разные составы и вспомогательные компоненты, которые помогут нормализовать работу этих систем организма. Назначить подходящее лечение может только опытный доктор, который обладает соответствующими знаниями и умениями. Врач проводит комплексный анализ для того, чтобы определить потребности пациента для назначения конкретного лекарства.
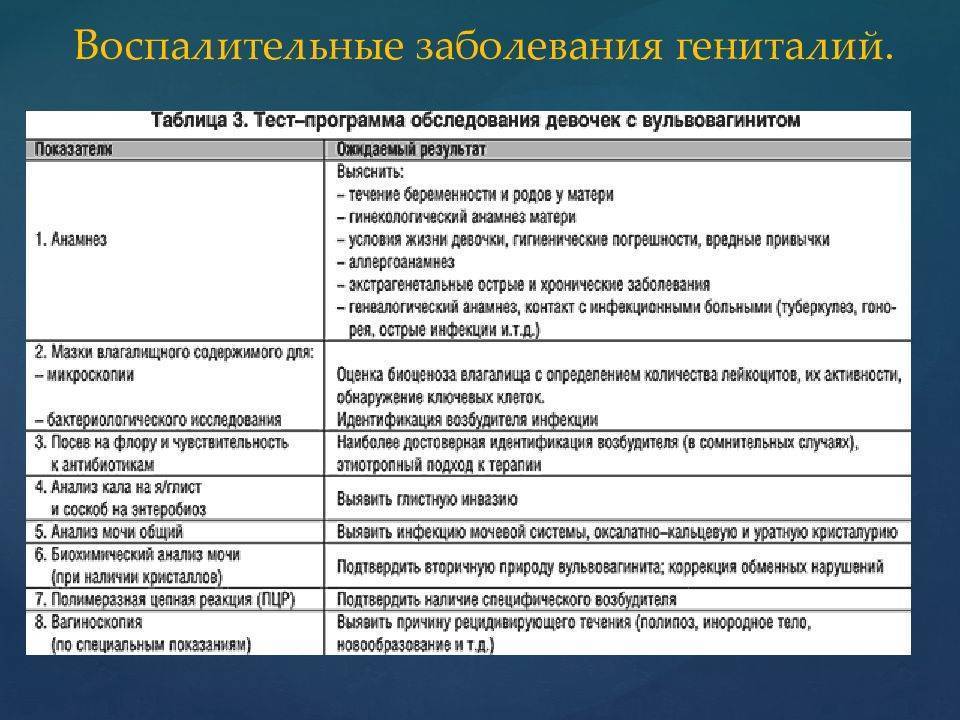
Диагностика Урогенитальных инфекций у девочек:
Для диагностики вульвовагинитов имеют значение анамнез (сопутствующие заболевания, провоцирующие моменты – инородное тело, онанизм и др.) и жалобы. При осмотре отмечают отечность и гиперемию вульвы, которая может распространяться на кожу бедер. При длительном хроническом течении заболевания гиперемия сменяется пигментацией. Слизистая оболочка преддверия влагалища может мацерироваться, появляются эрозии и мелкие язвы. Выделения из половых путей серозно-гнойные, гнойные, при инородном теле во влагалище имеют примесь крови.
Диагностике помогают дополнительные методы исследования. Вагиноскопия определяет наличие и степень поражения влагалища и шейки матки, а также инородное тело. Отмечаются отечность и гиперемия стенки влагалища и влагалищной порции шейки матки, мелкоточечные кровоизлияния, эрозии. При микроскопии нативного мазка и мазка, окрашенного по Граму, определяют повышенное количество лейкоцитов в поле зрения, гонококки, трихомонады, грибы. В момент осмотра можно сделать посев выделений из влагалища на флору и чувствительность к антибиотикам. Специфическую природу вульвовагинита выявляют методом полимеразной цепной реакции (ПЦР). Глистную инвазию подтверждают исследованием кала на яйца глистов, соскоба перискальной области на энтеробиоз.
Клинические признаки вульвовагинитов определяются в основном возбудителем заболевания.
Трихомонадный вульвовагинит проявляется обильными жидкими выделениями беловатого ил и, зеленовато-желтого цвета. Нередко они пенятся, раздражают кожу наружных половых органов, бедер, промежности. Заболевание сопровождается выраженным зудом вульвы, а также явлениями уретрита. В выделениях возможна примесь крови.
При микотическом поражении вульва гиперемирована, отечна, с беловатыми наложениями, под которыми при снятии шпателем обнаруживаются участки яркой гиперемии. Выделения из влагалища выглядят как творожистая масса. Нередко заболевание сопровождается явлениями уретрита, цистита.
Хламидийный вульвовагинит в большинстве случаев хронический, с частыми рецидивами, жалобами на периодический зуд вульвы. Возможно жжение при мочеиспускании. Вульва умеренно гиперемирована. При вагиноскопии выявляют цервицит, петехиальные кровоизлияния, эрозию шейки матки. Выделения чаще бывают скудными слизистыми, редко гнойными.
Уреа- и микоплазмвнный вульвовагинит специфической клиники не имеет. Обычно больных беспокоят серозно-гнойные выделения из половых путей, часто в сочетании с уретритом.
Герпетический вульвовагинит проявляется мелкими пузырьками на гиперемированной вульве. Пузырьки содержат прозрачную, а затем, при присоединении вторичной инфекции, гнойную жидкость. Через 5-7 дней пузырьки вскрываются с образованием эрозий и язвочек, которые покрываются струпом. В начале заболевания выражены жжение, боли и зуд в области вульвы. Общие симптомы включают в себя головную боль, озноб, повышение температуры тела.
Гонорейный вульвовагинит у Девочек бывает торпидным рецидивирующим и даже бессимптомным, хотя наиболее типично острое начало. Поражение многоочаговое, обычно вовлекается влагалище (100%), мочеиспускательный канал (60%), реже – прямая кишка (0,5%).
После 1-3-дневного инкубационного периода появляются обильные гнойные выделения, разлитая гиперемия наружных половых органов, промежности, кожи внутренней поверхности бедер, перианальных складок. Девочки жалуются на рези при мочеиспускании, тенезмы. Выделения из половых путей гнойные, густые, зеленоватого цвета, прилипают к слизистой оболочке, при высыхании оставляют корочки на коже.
Дифтерийный вульвовагинит вызывает боли в области наружных половых органов, при мочеиспускании, инфильтрацию, выраженный отек и гиперемию вульвы с синюшным оттенком. При вагиноскопии на слизистой оболочке влагалища обнаруживают серые пленки, после снятия которых остаются кровоточащие эрозии. Возможны язвы с некротическими изменениями и желтоватым налетом. Паховые лимфатические узлы увеличенные, болезненные. Выделения из половых путей незначительные, серозные или кровянисто-гнойные с пленками. Местные изменения сопровождаются явлениями обшей интоксикации, лихорадкой.
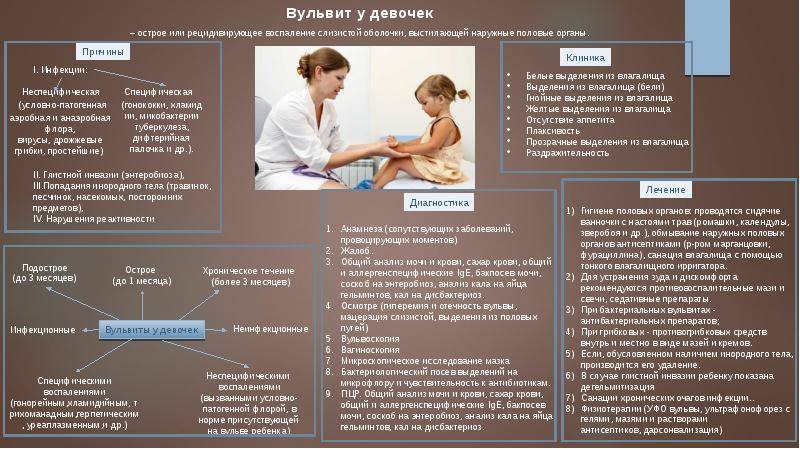
Как лечить вульвит?
Чтобы вылечить вульвит, нужно устранить его причину и снять воспалительный процесс. Вульвит, вызванный грибками рода Candida, гонококками, микобактериями туберкулеза или скрытыми инфекциями (трихомонадами, хламидиями) врач назначает терапию, направленную на борьбу с конкретным микроорганизмом.
Поскольку причиной детских вульвитов часто является гельминтоз, то в этих случаях целесообразна терапия противоглистными препаратами.
При вульвитах, вызванных стафилококками, стрептококками и кишечной палочкой антибиотики лучше назначать местно, в виде мазей и кремов. Для снятия воспаления, дезинфекции используют ванночки с отварами трав. Детям обязательно назначают десенсибилизирующую терапию (антигистаминные средства, препараты кальция). При острой форме вульвита ребёнку необходим постельный режим.
При наличии сопутствующих заболеваний (диабет, цистит, аллергия) обязательно их параллельное лечение.
Стоит отметить важность общеукрепляющих средств при лечении вульвитов — витаминов, иммунномодуляторов и т. д. Очень важна также здоровая диета с исключением пищевых аллергенов, острых, солёных и мучных блюд и включением кисломолочных продуктов, овощей, фруктов и зелени.. ВАЖНО! В период лечения женщинам следует воздержаться от половой жизни.
ВАЖНО! В период лечения женщинам следует воздержаться от половой жизни.
Виды вульвита
Различают две разновидности заболевания:
- первичный вульвит;
- вторичный вульвит.
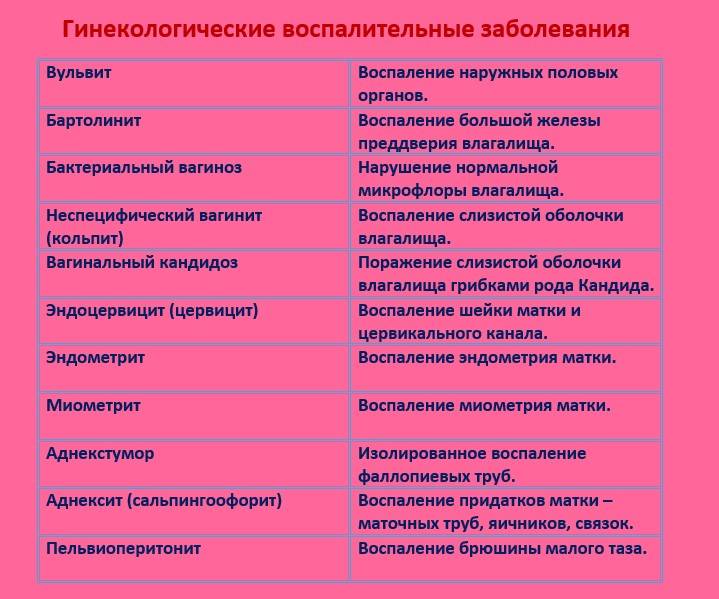
Если причиной развития воспалительного процесса вульвы стали органы репродуктивно-выделительной системы (мочевой пузырь, миндалины, почки, влагалище, матка), диагностируют вторичный вульвит. В таком случае основная терапия должна быть направлена на источник инфицирования, а затем уже на лечение наружных половых органов. Как правило, вторичный вульвит возникает на фоне уже имеющихся воспалений: цервицита, эндоцервицита, кольпита.
Первичный вульвит распространен в период формирования репродуктивной системы, гормонального созревания, постменопаузы. Такая клиническая картина заболевания связана с особенностями женской половой системы. У маленьких девочек с несформированным местным иммунитетом первичный вульвит часто развивается из-за остриц.
При уменьшении уровня эстрогенов у женщин (во время менопаузы) происходит атрофирование и истончение слизистой оболочки вульвы, снижается защитная функция,сокращаются влагалищные выделения. Гормональные перестройки в организме могут спровоцировать развитие вульвита.
У женщин репродуктивного возраста со здоровым гормональным фоном, физиологической микрофлорой и Рh-секретом первичный вульвит маловероятен, в редких случаях диагностируют вульвовагинит.
Осложнения вульвита
Поскольку вульвит – это воспаление, вызванное в основном инфекционным агентом, осложнения вульвита связаны с теми осложнениями, которые может вызвать этот инфекционный агент.
Если вульвит обусловлен наличием флоры, связанной с бактериальным вагинозом, то для него характерны следующие патологии:
- Акушерские и перинатальные осложнения из-за влияния инфекционного фактора на эндометрий, шейку матки, плаценту, плодные оболочки. Это хориоамнионит (воспаление плодных оболочек), плацентит (воспаление плаценты), внутриутробное инфицирование плода, пневмония, внутриутробная гибель плода.
- Послеродовые, послеоперационные и постабортные септические осложнения, такие как эндометрит, параметрит, пельвиоперитонит, сепсис.
- Бесплодие и неудачи ЭКО из-за воспалительных заболеваний репродуктивной системы.
- Повышенный риск инфекций, передающихся половым путем. Из-за изменения pH среды влагалища на фоне воспаления слизистая оболочка более восприимчива к инвазии попавшего на нее патогена, в том числе ВИЧ.
- Повышенный риск предраковых и раковых заболеваний шейки матки и вульвы.
- При аэробном вульвовагините существует высокий риск воспалительных заболеваний органов малого таза (например, цервицита, вагинита). Риск дисплазии шейки матки, осложнений беременности на любом сроке в виде выкидышей, замерзшей беременности, преждевременных родов значительно выше. Вероятность послеродовых и послеоперационных гнойных осложнений выше.
- Часто в патологический процесс вовлекается мочевыводящая система, в результате чего развиваются циститы и уретриты. Есть риск восходящей инфекции с развитием плацентита и хориоамнионита при беременности. Возможна внутриутробная гибель плода.
- При кандидозном вульвовагините возможно развитие у новорожденного локализованной или диссеминированной формы кандидоза.
Профилактика
Говоря о профилактике вагинитов, можно выделить два аспекта:
Профилактика развития воспалительных заболеваний во влагалище
Профилактика осложнений вагинитов (восходящее инфицирование матки и придатков)
Некоторые рекомендации профилактики вагинита:
- Носите нижнее белье из натуральных тканей и меняйте его ежедневно.
- Пользуйтесь специальными средствами, предназначенными для интимной гигиены.
- Меняйте мокрую одежду сразу после купания или занятия спортом.
- Добавляйте в рацион пробиотики для поддержания кишечной и вагинальной микрофлоры
- Укрепляйте иммунитет и лечите хронические заболевания.
- Не забывайте о барьерной контрацепции.


Профилактика осложнения вагинита – обращение к врачу-гинекологу при появлении первых симптомов заболевания. Не стоит заниматься самодиагностикой и самолечением. Всегда следует придерживаться рекомендаций, полученных от врача, и проходить контрольное обследование после проведенного лечения.
Для профилактики восходящей инфекции из влагалища во время гинекологических манипуляций и оперативных вмешательств врачи часто назначают антисептические препараты за несколько дней до процедуры. Одним из показаний для использования свечей Бетадин является профилактика перед хирургическими и диагностическими вмешательствами во влагалище.
По данным Кокрановского обзора, повидон-йод демонстрирует хороший эффект в отношении профилактики восходящей инфекции во влагалище. Предоперационная профилактика повидон-йодом в 2 раза снизила риск развития послеоперационного воспаления в матке (эндометрита) по сравнению с отсутствием профилактической обработки (санации) влагалища.
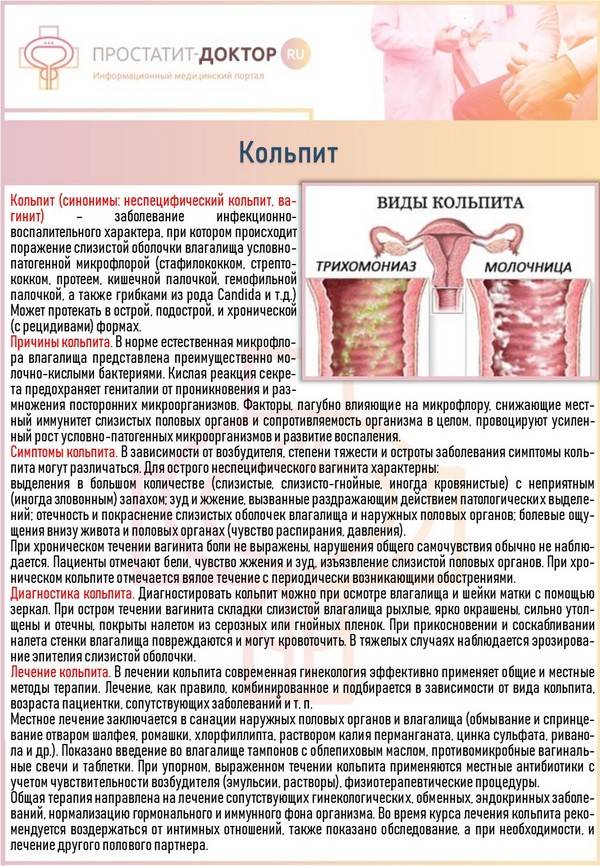
Лечение кольпита у женщин
Непосредственно лечение воспаления влагалища слагается из местного и общего с учетом причины его возникновения и результатов анализов. В схеме используются препараты – антибиотики, разные лекарственные препараты, физиотерапия, травяные отвары, ванночки с кислой средой, мазевые аппликации. При гипофункции яичников необходимо провести коррекцию их деятельности, направленную на восполнение дефицита их гормонов в организме.
Следующим обязательным моментом, который необходимо строго соблюдать при лечении кольпита, является полное прекращение интимной жизни, то есть нужен половой покой две недели, если болезнь не запущена. Если она протекает с осложнениями, то период воздержания необходимо продлить.

Медикаментозная терапия
Подбор лекарственных препаратов и сопутствующих средств при лечении острого и хронического кольпитов проводится индивидуально, с учетом свойств выявленного возбудителя, стадии и формы заболевания. Соответственно подбирается и антибиотик, который уничтожает патогенного микроба. Для этого предварительно проводят посев выделений из влагалища с определение антибиотикочувствительности.
При выраженных симптомах кольпита или в случае хронизации процесса назначаются средства для лечения, применяемые внутрь или внутримышечно. В случае специфического гонококкового кольпита показано внутримышечное введение антибиотиков цефалоспоринового ряда в рекомендованной дозировке. При трихомонадной кольпите эффективны нитроимидазолы. Осложненное течение неспецифического кольпита требует назначения антибиотиков широкого спектра действия. В лечении кандидозного процесса используются препараты и свечи антимикотической направленности.
Средства для местного лечения
Локальная терапия заключается в назначении сидячих теплых ванн с настоем трав, спринцеваний, противомикробных свечей и мазей. Но эти средства, в том числе и народные, применяются строго по назначению врача-гинеколога. Ведь даже ромашка, всеобщая любимица россиянок, способна навредить.
Курс лечения кольпита полезно завершать спринцеванием слабокислым раствором. Для этого может быть использован лимонный сок (одна столовая ложка на литр теплой кипяченой воды) или 6 – 9 процентный уксус (две столовые ложки столового уксуса на 1 л воды). Таким образом женщина поможет палочке Дедерлейна набрать силу для защиты слизистой, а уж потом та сама, самостоятельно, будет бороться с щелочной средой и непрошеными гостями извне.
Одновременно применяются общеукрепляющие средства – витаминно-минеральные комплексы, физиотерапия, фитотерапия, иммуномодуляторы. В случае недостаточной эффективности, склонности кольпитов к рецидивам и при выраженной гипофункции яичников рекомендуется местное применение эстрогенных гормонов в виде эмульсий. После окончания курса сдать контрольные анализы следует через 7-10 дней.
Как лечить атрофический кольпит
В случае старческого вагинита часто назначается заместительная гормонотерапия. Развитие этой патологии связано с тем, что с наступлением климакса уровень половых гормонов в организме снижается, соответственно деятельность яичников становится все менее активной. Поскольку эту форму заболевания вызывают подобные возрастные изменения гормонального фона, то лечение атрофического кольпита в менопаузе и у пожилых женщин будет направлено прежде всего на выравнивание уровня того или иного гормона. Терапия назначается гинекологом и может быть как местной, так и системной. Для местной терапии в этом возрасте используются препараты эстрогенов в виде вагинальных свечей или мазей.

Профилактика
При своевременном и правильном лечении болезнь не представляет серьезной угрозы
Для поддержания женского здоровья важно не только предупредить кольпит, но и устранить факторы риска развития и обострения воспалительного процесса во влагалище. Поэтому полезно следовать советам гинеколога и выполнять определённые профилактические мероприятия:
- Регулярно посещать своего врача, в т.ч. для профосмотров;
- Соблюдать правила интимной гигиены;
- Антибиотики и препараты – только по рецепту врача;
- Использовать средства барьерной контрацепции;
- При первых признаков кольпита срочно посетить гинеколога;
- Поддерживать иммунитет, отказаться от вредных привычек.
Цены у гинеколога Записаться к врачу

Прививка от инфекций
Существует современное средство для терапии и профилактики ряда инфекций, восстановления и поддержания микрофлоры влагалища – вакцина Солкотриховак и её аналог «Гинатрен» (ФРГ). Сейчас в РФ они не поставляются.
Классификация вагинита
Виды кольпита отличаются в зависимости от локализации, остроты протекания заболевания и источника развития патологии.
Первичный вульвовагинит развивается во влагалище, затрагивая слизистую оболочку наружных половых органов. Вторичная форма развивается при переходе воспаления с влагалища на матку и придатки.
В зависимости от стадии протекания заболевания кольпит бывает:
- острым (характеризуется выраженным покраснением, отеком слизистой оболочки влагалища и наружной слизистой половых органов, которые сопровождаются сильным зудом, неприятным запахом и характерными выделениями);
- подострым (обладает всеми теми же симптомами, что и острый, однако они менее выражены, болезненность снижается, уменьшается количество выделений);
- хроническим (все проявления заболевания выражены не сильно, имеют периодический характер и волнообразное течение, встречается чаще всего).
По причине развития патологии кольпит бывает:
- специфическим (вызванным инфекциями, передающимися половым путем);
- неспецифическим (вызванным условно-патогенными микроорганизмами).
По типам возбудителя вагиниты делятся на:
- трихомонадный кольпит (вызывается размножением бактерии трихомонады);
- дрожжевой кольпит (вызывается грибами рода Candida);
- бактериальный вагинит (вызывается нарушением баланса микрофлоры влагалища из-за интенсивного размножения анаэробных бактерий).
Симптомы вульвита
Различают острую и хроническую форму вульвита. Для острой формы вульвита характерны следующие симптомы:
- Сильная гиперемия (покраснение) и отечность половых губ, клитора, образование язв и эрозий, поражение паховых складок и внутренней поверхности бедер.
- Зуд и жжение, болезненность (при мочеиспускании или после него).
- Сукровичные или серозно-гнойные выделения.
- Повышение температуры (в некоторых случаях).
При хронической форме вульвита отечность более умеренная, а покраснением характеризуются лишь отдельные участки слизистой вульвы. Также наблюдаются гипертрофия сальных желез, умеренный зуд, жжение, скудные выделения.
Зуд вульвы у девочки
Физиология девочек отличается от взрослых женщин. Среда во влагалище у девочек до 8 лет щелочная, не имеет молочнокислых бактерий, поэтому ниже защита от условно-патогенных бактерий. Эти бактерии входят в состав микрофлоры влагалища.
При нарушении гигиены и по другим причинам у детей чаще встречаются вагинит и вульвит – поражение слизистой влагалища вирусными и бактериальными инфекциями. При этом наблюдаются не только зуд во влагалище, но и патологические выделения.
Причины таковы:
- недостаточная гигиена половых органов;
- любой хронический воспалительный процесс или простудное заболевание, снижающее иммунитет;
- хламидийная, микоплазменные возбудители, генитальный герпес – инфекции, попавшие от взрослых контактным путем;
- механическое повреждение половых органов;
- инородное тело во влагалище;
- наличие остриц (самки откладывают яйца, заползая иногда во влагалище);
- аллергические заболевания на средства гигиены;
- попадание кишечной флоры во влагалище.
Для постановки диагноза у девочек аккуратно берется мазок из влагалища. При этом не нужно опасаться, врач не повреждает девственную плевру. Обязательны также кровь и моча на анализ, кал на яйца глистов. Могут потребоваться дополнительные методы исследования.
Часто встречающиеся симптомы и манипуляции в гинекологии:
- Выделения из влагалища
- Выделения из уретры
- Выделения из матки
- Внутриматочная спираль
- Женское бесплодие
- Задержка месячных
- Зуд во влагалище
- Коричневые выделения
- Прерывание беременности
- Боль в промежности
- Эрозия шейки матки
- Абортивные таблетки
- Вакуумный аборт
- Медикаментозный аборт
- Хирургический аборт
- Биопсия шейки матки
- Диагностическое выскабливание
- Фолликулометрия
- Записаться на прием к гинекологу