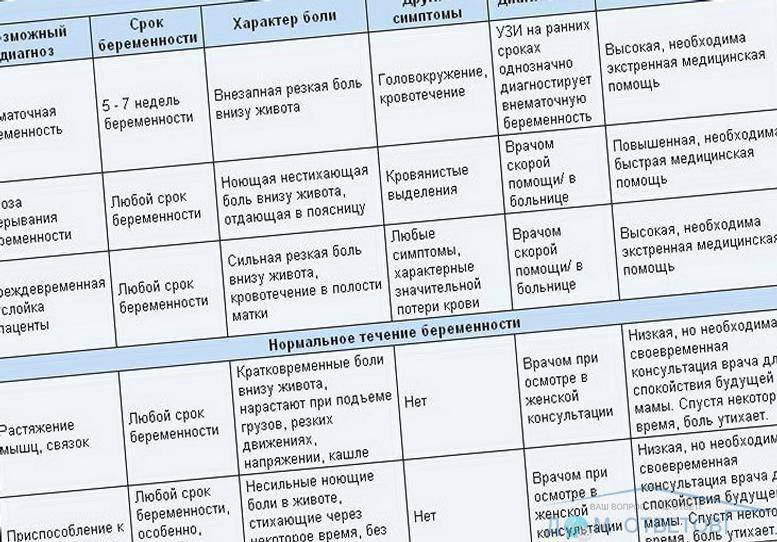
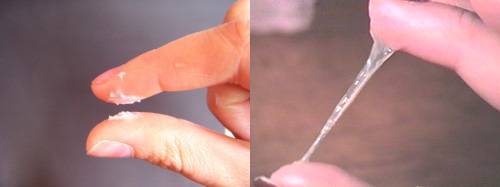
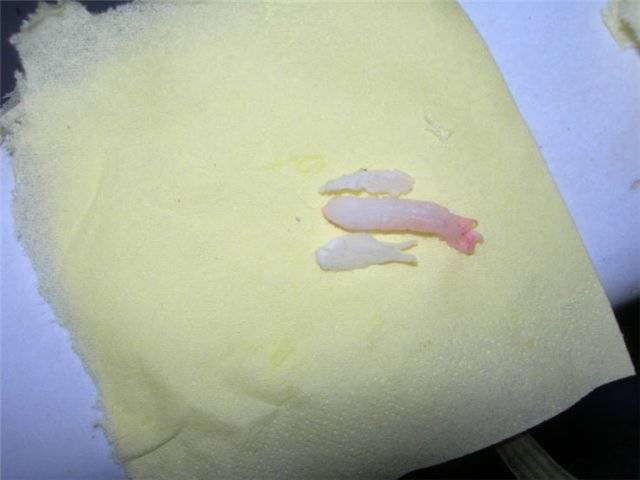
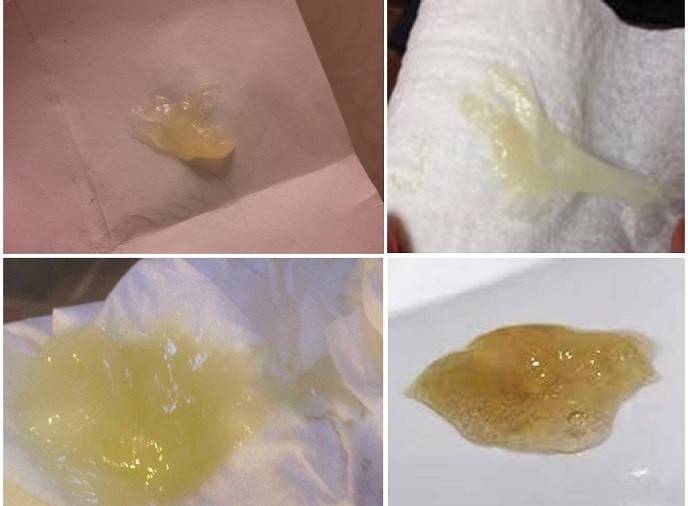
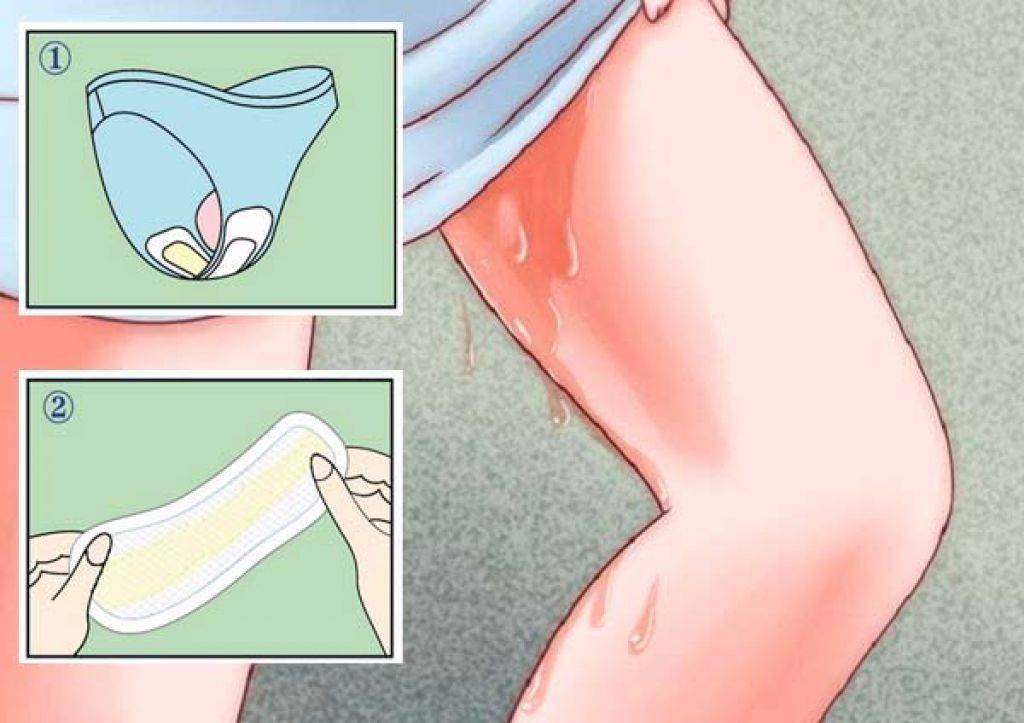
Срок беременности и выделения
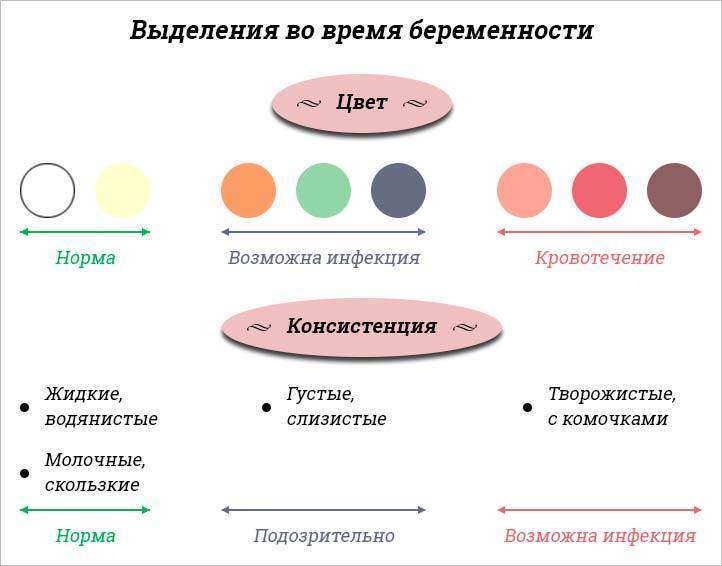
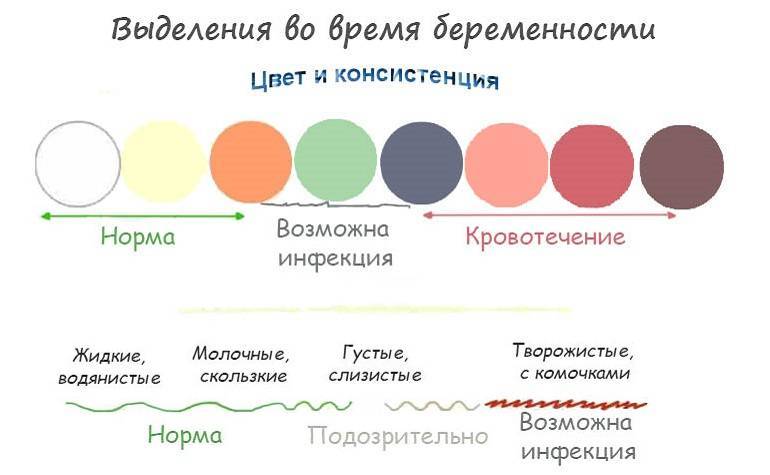
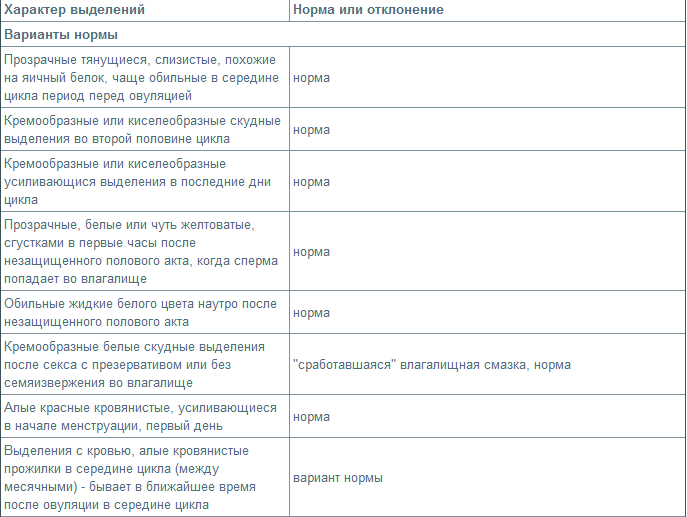
Гормональные изменения, которые происходят после зачатия, влияют преимущественно на объем секрета. Цвета и консистенции эти изменения особо не касаются. При беременности выделения будут белого цвета или прозрачные, с вязкой или слизистой структурой.
Сравнить цвет и консистенцию здоровых выделений при беременности на ранних сроках можно по фото.
Нормальные выделения при беременности
Вагинальная слизь в первом триместре
Вариантом нормы является появление в этой слизи капель крови, спустя 6-10 дней после оплодотворения. Она может выделиться в процессе имплантации плодного яйца в слизистый слой эндометрия матки. При прикреплении эмбриона могут быть задеты мелкие кровеносные капилляры, от чего и появляется небольшое количество крови.
Сюда же можно отнести появление коричневых выделений. Это также кровянистые выделения, которые изменяются при более длительном нахождении в кислотной среде влагалища. Также, поскольку весь этот процесс является стрессовым для организма, он может сопровождаться весьма неоднозначными симптомами:
- не сильной болью внизу живота;
- тошнотой и головокружением;
- небольшим увеличением температуры тела;
- привкусом металла во рту;
- дискомфортом в груди.
Прикрепление плода может пройти и вовсе бессимптомно. Однако если подобные проявления есть, паниковать не стоит. Лучше сразу обратиться к врачу, чтобы убедиться в успешности данного процесса и исключить осложнения с похожей симптоматикой.
Выделения во втором триместре
Второй триместр беременности носит наиболее стабильный характер, как в физиологическом, так и в эмоциональном плане. В этот период обычно проходят неприятные проявления токсикоза и при здоровом развитии плода, любые неприятные симптомы должны отсутствовать.
После отмирания желтого тела, плацента продолжает продуцировать прогестерон, эстроген и ХГЧ. А потому выделения могут оставаться достаточно обильными, однако при использовании гигиенической прокладки, особого дискомфорта не доставляют. Они имеют слизистую, порой вязкую консистенцию, а цвет может быть белым или вовсе отсутствовать.
Секреция в третьем триместре
Третий триместр — более сложный период подготовки к появлению малыша на свет. В этот период нормой считают незначительные или умеренные выделения, имеющие вид обычной прозрачной слизи. Реже окрас приобретает оттенок белого.
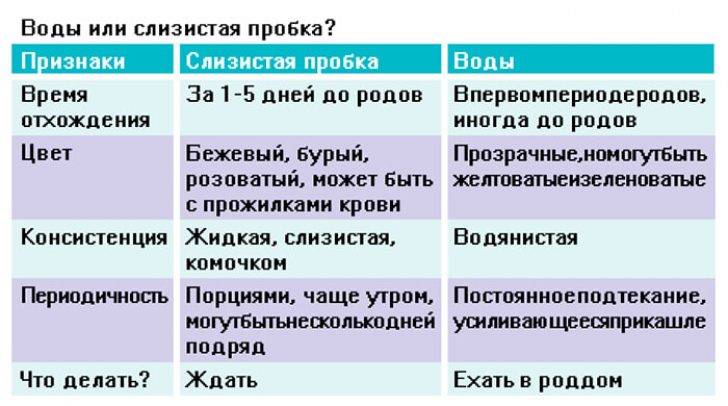
Количество слизи резко увеличится когда под влиянием эстрогена начнет отходить пробка. Наблюдается обильные слизистые выделения перед родами:
Слизистая пробка
А вот уровень прогестерона перед родами резко снижается, что связано с приближением периода лактации.
Чтобы понять, какие не должны быть выделения в середине и на поздних сроках беременности, также важно рассмотреть варианты, когда проявляются признаки осложнений
Рекомендации по прекращению приема ингибиторов протонной помпы
Пациентам, которым не требуется непрерывный прием ИПП, должны выписываться минимально возможные дозы этих лекарств. В случае длительного лечения рекомендуется постепенное снижение дозы таких лекарств.
Конкретных рекомендаций о том, как именно снижать дозу препаратов нет. В основном в источниках указано, что при терапии рефлюксной болезни желательно снижать дозу ИПП на 50% каждые 2-4 недели.
Пациенты, которым не требуется постоянная фармакотерапия ингибиторами протонной помпы и H2RAs, должны знать, что симптомы, связанные с повышенной секрецией HCl после окончания лечения, не равносильны рецидиву. Они преходящи и постепенно исчезнут.
Возврат гиперсекреции соляной кислоты также возможен при приеме антацидов. Симптомы могут возникнуть через час после введения стандартной дозы препарата, но это бывает редко, поэтому в период ожидания нормализации секреции HCl, в случае длительных неприятных симптомов, может быть рекомендован прием антацидов.
Источники
- Waldum HL, Qvigstad G, Fossmark R et al.: Эффект возврата — гиперсекреция кислоты с физиологической, патофизиологической и клинической точек зрения, 2010;
- Holmfridur H, Metz DC, Yang YX et al.: Влияние длительной терапии ингибиторами протонной помпы на стимулируемый приемом пищи гастрин, 2014;
- Fullarton GM, MCLauchlan G, MacDonald A: Отскок ночной гиперсекреции после четырех недель лечения антагонистомН2-рецептора, 1989;
- Fossmark R, Johnsen G, Johanessen E, Waldum HL: Восстановление гиперсекреции кислоты после длительного ингибирования секреции желудочного сока, 2005;
- Dector DL, Robinson M, Maton PN et al.: Влияние гидроксида алюминия/магния и карбоната кальция на рН пищевода и желудка у больных с изжогой, 1995;
- Reimer C, Bytzer P: Прекращение долгосрочной терапии ингибиторами протонной помпы у пациентов первичной медико-санитарной помощи: рандомизированное плацебо-контролируемое исследование у пациентов с рецидивом симптомов, 2010; 22:
- Waldum HL, Arnestad JS, Brenna E et al.: Выраженное увеличение секреторной способности желудочного сока после лечения омепразолом, 1996;
- Farup PG, Juul-Hansen PH, Rydning A: Вызывает ли краткосрочное лечение ингибиторами протонной помпы усугубление симптомов возврата, 2001;
- Nwokolo CU, Smith JT, Sawyerr AM, Pounder RE: Восстановление внутрижелудочной кислотности после резкой отмены блокады гистаминовыхН2-рецепторов. 1991;
- Hunfeld N, Geus W, Kuipers EJ: Систематический обзор: гиперсекреция отскока кислоты после терапии ингибиторами протонной помпы, 2007;
- El-Omar E, Banerjee S, Wirz A et al.: Выраженная гиперсекреция кислоты после лечения ранитидином, 1996;
- Niv Y: постепенное прекращение лечения ингибитором протонной помпы может предотвратить отскок секреции кислоты у пациентов с диспепсией и рефлюксом, 2011;
- Lundell L, Vieth M, Gibson F et al.: Систематический обзор: влияние длительного применения ингибитора протонной помпы на уровень гастрина в сыворотке крови и гистологию желудка, 2015.
Продолжение статьи
- Часть 1. Абстинентный синдром после приема лекарств;
- Часть 2. Последствия резкого прекращения приема бета-адреноблокаторов, клонидина, статинов;
- Часть 3. Осложнения после прекращения приема антикоагулянтов и глюкокортикоидов;
- Часть 4. Чем заканчивается резкий отказ от ингибиторов протонной помпы (ИПП);
- Часть 5. Чем опасно прерывание лечения СИОЗС, бензодиазепинами, опиоидными анальгетиками.
Каковы симптомы симфизита?
Каждая женщина может самостоятельно заподозрить у себя развитие симфизита при беременности по ряду признаков
Как именно проверить появление этого состояния? Важно внимательно относиться к первым звоночкам
Для симфизита характерны следующие клинические симптомы:
Боль
Ключевой признак расхождения лонного сочленения. Болевой синдром имеет ряд отличительных характеристик:
острые боли локализуются в малом тазу, преимущественно в области симфиза;
ноющие и тянущие боли в пояснице и тазобедренных суставах;
болевые ощущения усиливаются при ходьбе, подъеме по лестнице, перевороте на бок в лежачем положении и во время полового акта;
боли «стреляют» в крестец, в брюшную полость и внутреннюю поверхность бедра;
острые ощущения при поднятии и разведении нижних конечностей;
болезненность при легком надавливании на лонное сочленение;
дискомфорт в области промежности.
Ощущение щелчка или треска при пальпации и резких движениях
Отечность лобкового симфиза
«Утиная» походка в 3-м триместре, характеризующаяся хромотой и неуклюжими переваливаниями с ноги на ногу
Вынужденная «поза лягушки» для облегчения боли
Ощущение тяжести внизу живота
Косвенные признаки, сигнализирующие о дефиците витаминов и минералов, в частности кальция:
выраженная усталость и быстрая утомляемость;
ломкость ногтей;
ночные судороги в икроножных мышцах;
разрушение зубов;
парестезии — необычные симптомы по типу онемения, покалывания, жжения.
Как лечить?
Лечение судорог, возникающих ночью, включает искоренение заболевания, которое провоцирует судороги. Если болезнь неизлечима, то медики выписывают специальную терапию, помогающую контролировать её проявления и купировать симптомы. Зачастую терапия состоит не только из приема медикаментов, но и включает в себя лечебную физкультуру, гимнастику, массажи.
Так, если причиной ночных судорог становится синдром крампи, то больному выписывают противоэпилептические медикаменты, обезболивающие препараты и спазмолитики. Если же основным фактором возникновения мышечных спазмов в ногах становится плоскостопие, то врачи делают упор на иной методике лечения. В данном случае необходимо снизить вес, подбирать правильную обувь и избегать интенсивных нагрузок. Пациентам с плоскостопием необходим массаж и лечебная физкультура.
При наличии эндокринных заболеваний пациенту может быть показана гормональная терапия, которая поможет улучшить качество его жизни.
Положительный результат при лечении судорог оказывает прием витаминов группы В. Если больной имеет нарушения водно-электролитного баланса, то для лечения мышечных спазмов его необходимо восстановить специальными препаратами и растворами.
В тяжелых формах заболеваний возможно проведение хирургических операций, которые помогут избавиться от фактора, влияющего на появление судорог.
Лечение необходимо начинать при появлении первых симптомов. Игнорировать возникновение судорожных сокращений нельзя, так как они помогут выявить заболевания, последствия которого могут быть смертельными. При возникновении регулярны ночных судорог следует сразу же записаться на консультацию к неврологу, который проведёт качественную диагностику и назначит лечение.
Таким образом, избавление от судорог будет эффективным только в том случае, если известна точная причина их возникновения. Лечение заболевания, симптомам которого являются мышечные спазмы, поможет человеку перестать испытывать боль и напряжение в ногах.
Характеристика выделений при угрозе выкидыша
Самопроизвольный аборт – это отторжение эмбриона на ранних сроках после зачатия. Если при первых признаках беременности, вы заметили кровянистые выделения – большая вероятность того, что начинается выкидыш.
Также к симптомам выкидыша относят:
- тянет или давит нижнюю часть живота, крестец, поясницу;
- мышцы матки напряжены.
Женщина может ощущать схваткообразные спазмы. Так продолжается постоянно или периодически. Из влагалища идут алые или коричневые выделения при беременности, которая ранее подтвердилась. Иногда срок может быть еще маленький, и первые признаки не успели проявиться.
После 22 недель такое явление называют преждевременными родами. Ребенок в этом случае еще слабый, органы недостаточно развиты, а шансов на выживание мало.
Риск выкидыша повышают такие факторы:
- различные заболевания;
- дефицит прогестерона;
- нервное и физическое перенапряжение;
- патологии в половых органах;
- дефекты развития плода.
Для подтверждения диагноза врач назначает УЗИ. Если оно показывает, что сердечный ритм плода нарушен, тонус матки повышен, ее размеры отличаются от нормальных для этого срока, для сохранения беременности будет рекомендована госпитализация.
Профилактика развития инфекций во влагалище у беременных
Для профилактики вагинальных инфекций всегда следуйте правилам:
Носите просторное и дышащее белье из натуральных тканей.
Не практикуйте вагинальный душ, спринцевания.
Регулярно наблюдайтесь и обследуйтесь у гинеколога.
Следите за питанием и физической активностью.
Не подмывайтесь средствами, не предназначенными для интимной гигиены.
Не вытирайте, а промокайте половые органы туалетной бумагой, избегайте движений от ануса к влагалищу.
Используйте барьерные контрацептивы (презенрвативы).
Перед родами профилактика вагинальных инфекций особенно важна. В половых путях женщины всегда имеются споры грибка и условно-патогенные бактерии, а изменения гормонального фона могут спровоцировать их агрессивное поведение и воспаление. Именно поэтому для профилактики осложнений в акушерстве и гинекологии назначают Депантол. Вагинальные суппозитории местного действия используют для санации половых путей как перед родоразрешением, так и перед различными обследованиями.
Депантол1,2
Кровянистые выделения у беременных
В первом триместре беременности влагалищный секрет с кровью, сопровождающийся ноющими, тянущими или схваткообразными болями в нижних отделах живота, чаще всего сигнализирует о начавшемся самопроизвольном аборте, а несвоевременное лечение данного состояния может закончиться выкидышем.
В поздних сроках кровянистые либо коричневые выделения при беременности также говорят о ее неблагополучном течении. Во втором-третьем триместрах коричневое отделяемое из влагалища может появляться при предлежании плаценты или при ее преждевременной отслойке. Оба состояния являются экстренными (высок риск массивного кровотечения и анемии) и угрожают не только здоровью плоду, но и матери.
Однако возникновение коричневых выделений в малых сроках гестации может служить признаком и других, не менее опасных заболеваний. Периодически возникающая «мазня», сопровождающаяся приступами боли и бесследно исчезающая, характерна для эктопической (внематочной) беременности. Данная патология требует немедленного хирургического вмешательства, так как представляет угрозу жизни женщины (массивное внутрибрюшное кровотечение, геморрагический шок и развитие ДВС-синдрома).
Кроме того, появление в первые недели беременности мажущих кровянистых выделений может сопровождать такое заболевание, как трофобластическая болезнь (пузырный занос либо хорионэпителиома). Трофобластическая болезнь характеризуется отсутствием беременности на фоне имеющейся аномальной ткани в матке с участками эмбриональной ткани. Лечение трофобластической болезни зависит от ее формы и степени злокачественности (некоторые формы требуют немедленного удаления матки с последующей лучевой или химиотерапией).
Также возможно появление коричневых выделений или выделений комочков слизи с прожилками крови накануне родов, что является нормальным явлением и свидетельствует о готовности организма к родовому процессу (созревание шейки матки). Коричневое влагалищное отделяемое на последних неделях гестации объясняются отхождением слизистой пробки из шеечного канала, которая на протяжении всего периода гестации защищала плод от проникновения патогенной флоры из влагалища в матку. Продолжительность отхождения слизистой пробки составляет 3 – 7 дней, при этом роды наступят в ближайшие 3 – 14 суток.
Кровянистые выделения в ранних сроках беременности способны напугать женщину, если они появились после полового акта. Интенсивность их различна, но, как правило, это незначительное отделяемое с кровью, не сопровождающееся ни болью внизу живота, ни каким-либо дискомфортом. Скорее всего, такое контактное кровотечение свидетельствует о невыявленной или нелеченой эрозии шейки матки и не представляет угрозы для беременности. Для эрозии или другой патологии шейки матки характерны выделения, которые имели место перед беременностью (контактное кровотечение, желтые, мутные и прочие бели).
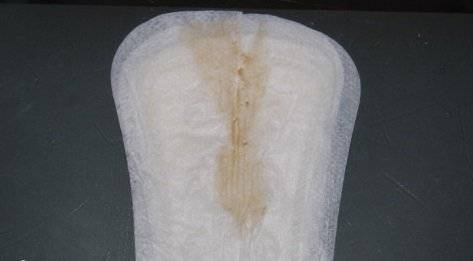
Мажущая консистенция
Коричневые мажущие выделения при беременности характерны для первых трех месяцев. Чаще процесс цикличен и наблюдается в дни, когда по календарю должна была бы начаться менструация. Коричневые выделения появляются на 4, 5 или 6 неделе беременности. Это является неблагоприятным признаком и свидетельствует об угрозе выкидыша. Беременной в такой ситуации необходимо вести максимально щадящий образ жизни и регулярно посещать женскую консультацию.
Всем представительницам слабого пола необходимо быть настороже. Ведь мажущие коричневые выделения могут появиться на первых неделях беременности и стать первым признаком зачатия малыша. Это происходит, как правило, на шестой неделе после оплодотворения.
Если отделяемое появилось не в срок и за ним не последовали месячные, необходимо как можно скорее обратиться к врачу. Посетить гинеколога следует и в том случае, если просто произошел сбой менструального цикла.
Во втором и третьем триместре мажущая консистенция выделений может быть признаком любой из вышеперечисленных патологий. Провести дифференциальную диагностику можно с помощью следующих инструментов, присутствующих в арсенале врача:
- гинекологического осмотра;
- взятия мазка отделяемого на анализ;
- ультразвукового исследования.
В ряде случаев подключаются и дополнительные методы обследования.
Желтые выделения при беременности на ранних сроках
Вагинальные бели желтого оттенка в первые недели гестации без болей, запаха и зуда считаются нормой. Это объясняется действием гормона прогестерона, формированием слизистой пробки и попаданием эпителиальных клеток маточных стенок.
Появление желтых белей с кровяными вкраплениями на ранних сроках не всегда указывает на течение патологии. Примеси крови могут возникнуть вследствие имплантации плодного яйца к маточной стенке.
Если бели сопровождаются болезненными ощущениями, следует проконсультироваться со специалистом. Они могут указывать на внематочную беременность или самопроизвольный выкидыш.
Прозрачные выделения на поздних сроках беременности
Слизистые прозрачные выделения у беременных на поздних сроках – это нормальное явление. Причем, если у женщины до беременности отмечались обильные выделения, то во время вынашивания их объем увеличится еще больше.
Норма
- Гормональная перестройка. Прозрачные выделения приходят на смену густым белым выделениям, характерным для 1-2 триместра.
- Отхождение слизистой пробки. Густые желеобразные прозрачные выделения – признак отхождения пробки, закрывающей канал шейки матки. Пробка может отходить за один раз или на протяжении нескольких дней по мере размягчения шейки матки. Пробка имеет различную окраску от желтого до темно-бурого, и часто содержит прожилки крови.
Патология
- Подтекание околоплодных вод. Прозрачные выделения, напоминающие по консистенции воду, могут быть амниотической жидкостью.
- Заболевания, передающиеся половым путем – генитальный герпес, гарднереллез. Ранним признаком являются прозрачные выделения, через 1-2 дня могут появиться признаки воспаления – покраснение и зуд.
Нормальные выделения беременной женщины
Вместе с первыми шевелениями плода беременная на 4, 5 и 6 месяце наблюдает возникновение первых растяжек, которые вызывают дискомфорт. Отчасти такие изменения обусловлены гормональными переменами в организме, которые направлены на изменения кожи.
Во втором триместре больше вырабатывается эстрогена, который отвечает не только за сохранение и безопасность ребенка, но и помогает организму матери подготовиться к родовой активности: смазка и выделения, которые наблюдает женщина в этот период, обусловлены большими концентрациями эстрогена в крови.
Эстроген помогает подготовить шейку матки к родовой активности, способствует ее растягиванию, но упругость еще сохраняется до последних месяцев. Стирания пока не происходит, поскольку до рождения малыша еще долго. Вместе с тем избыток эстрогена негативно воздействует на кожу женщины: она становиться нежной, хрупкой к восприимчивости внешней среды.
На фоне увеличенного количества эстрогена у женщины наблюдаются изменения качества кожи, она становится более сухой, шелушится, возникает раздражение, а потому стоит соблюдать следующие рекомендации:
- использовать хлопковое или бамбуковое нижнее белье;
- яркие красящие пигменты не использовать для верхней или нижней одежды (светлые естественные ткани без химических окашивающих элементов);
- прокладки одноразовые если и применять, то только на хлопковой основе, они немного толще синтетических популярных, но именно такие гигиенические волокна не будут вызывать раздражения;
- применять натуральные места для интимных мест, смазывать после каждого приема душа;
- не использовать самостоятельно свечи от молочницы без рекомендации и назначения врача.
Такие общие рекомендации помогут снизить ощущение дискомфорта и устранить возможные осложнения, которые могут провоцировать воспалительные процессы на внутренних и на наружных половых органах женщины.

Естественные отделения на втором триместре вынашивания – это прозрачные, светлые или слегка белые слизистые секреции, которые не имеют запаха, средней густоты консистенции, не вызывают раздражения и жжения. Все иные цветовые примеси – признак изменений либо в гормональном фоне женщины, либо в развитии внутриутробного плода.
Потенциальные риски вагинальной инфекции для ребенка
В первую очередь воспалительный процесс во влагалище несет опасность осложнений для репродуктивной системы самой мамы. Воспалительный процесс из влагалища может распространиться вверх на матку и придатки. Как следствие, может развиваться воспаление придатков — сальпингоофорит (аднексит). Конечно, более опасны возбудители ИППП, которые могут вызывать воспаление брюшины (перитонит), с током крови попадать в другие органы и поражать их.
Однако и условно-патогенные микробы могут причинить много проблем. Неспецифические вагиниты не препятствуют зачатию, но на их фоне повышается риск акушерских осложнений: выкидышей и преждевременных родов, инфицирования плода и плодных оболочек, преждевременных родов, послеродовых гнойных процессов. Все это может сказаться на развитии ребенка и поставить под угрозу саму беременность.
Какой бы ни была причина возникновения инфекции, заниматься лечением самостоятельно не только неэффективно, но и опасно. Своевременное обращение к специалисту и лечение позволяют минимизировать все риски.
Могут ли быть во втором триместре
Коричневые выделения при беременности во втором триместре наблюдается редко. Это считается тревожным симптомом. Если они появляются на 10, 11 или 12 неделе беременности и позже необходимо пройти обязательное обследование у гинеколога и ультразвуковую диагностику
Чтобы судить о причинах состояния, следует обратить внимание на характеристику влагалищного секрета. Подобный симптом часто диагностируется во время миграции плаценты, особенно при ее низком расположении
Выделения в таком случае обладают следующими характеристиками:
- темно-коричневый однородный цвет;
- минимальное «мажущее» количество;
- длительность – не более 3-4 недель.
Феномен миграции плаценты считают фактором риска развития акушерской и перинатальной патологии, но при грамотном ведении в большинстве случаев наблюдается успешное течение беременности и естественные роды. Во втором триместре о необходимости кесарева сечения говорить рано. Если к последним месяцам плацента занимает свое место, женщине волноваться незачем.
При наличии темно-коричневых выделений во время беременности будущую маму кладут в гинекологический стационар для установления точной причины. В ряде случаев возможно лечение в амбулаторном режиме. Коричневый секрет из влагалища во втором семестре может свидетельствовать о следующих патологиях:
- несостоятельность шейки матки – истмико-цервикальная недостаточность;
- предлежание плаценты;
- отслойка плаценты в области дна матки.
Все эти состояния относят к серьезным акушерским патологиям, но при грамотном врачебном подход вероятность сохранить ребенка в каждом из случаев достаточно велика.
Важнейшим моментом является приверженность женщины лечению. Основной целью беременной должно быть сохранение малыша. В ряде случаев требуется длительное соблюдение постельного режима, часто в условиях стационара.
Виды недержания мочи
Непроизвольное мочеиспускание имеет определенную классификацию, относительно которой можно выделить следующие виды недержания мочи при беременности:
- Императивное. Возникает при позыве к мочеиспусканию, когда не получается сдерживать желание высвободить мочевой пузырь из-за повышенной активности мышц.
- Стрессовое. Характерно при незначительных нагрузках, даже кашле, смехе. Проявляется при повышении давления в брюшной полости.
- Рефлекторное. Отсутствие позывов к мочеиспусканию, при наполнении пузыря происходит самопроизвольное вытекание.
- Подтекание. Выделяется несколько капель урины после мочеиспускания, в течение дня, но количество ее незначительное.
- Ургентное. Объединяет гиперактивность мочевого пузыря, проявление энуреза.
Классификация условная и при постановке диагноза, если проблемы с мочевым пузырем имеют патологический характер, синдром именуется специальным медицинским термином.
Разновидности выделений
В зависимости от того, какие выделения во втором триместре вас беспокоят и будет зависеть стратегия дальнейших действий.
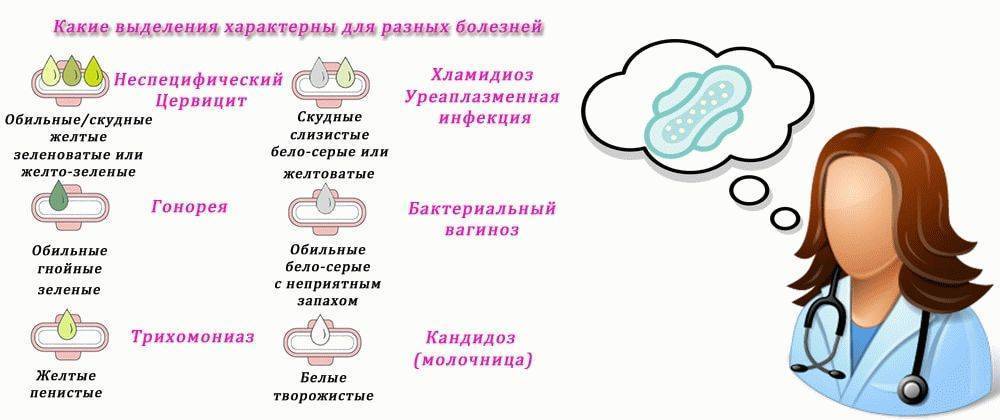
Зеленые выделения
В большинстве случаев появление зеленых выделений во втором триместре указывает на развитие хламидиоза.
Эта половая инфекция очень опасна для плода, поэтому требует незамедлительной терапии.
- Возбудитель заболевания поражает мочеиспускательный канал, поэтому будущая мамочка жалуется на учащенное мочеиспускание, сопровождающееся режущими ощущениями (также читайте статью по теме: Частое мочеиспускание при беременности>>>);
- Кроме того, ее может мучить зуд в области промежности;
- Со временем к проявлениям патологии присоединяются и выделения зеленого цвета с характерным неприятным ароматом.
Еще одной причиной зеленого секрета может стать кольпит. В таком случае слизь будет чрезмерно густой с гнойным запахом.
Коричневые выделения
Симптомом опасных патологий могут стать коричневые выделения во втором триместре.
Так как они способны угрожать состоянию плода, женщине показана обязательная госпитализация и длительное лечение. Такое состояние способно стать причиной нарушения развития малыша или даже привести к прерыванию беременности.
Подробно читайте в статье Коричневые выделения во время беременности>>>.
Белые выделения
Белые выделения во втором триместре могут быть следствием кандидоза.
В большинстве случаев, причиной развития грибка становится снижение иммунной защиты организма, нарушение кислотности во влагалище, а также, микрофлоры, которая его заселяет.
- В таком случае консистенция секрета будет напоминать творог;
- Среди других симптомов патологии выделяют жжение и зуд в промежности (все симптомы и варианты лечения подробно описаны в статье Молочница при беременности>>>).
Еще одна причина белого секрета – бактериальный вагиноз.
Спровоцировать его развитие могут прием будущей мамой антибактериальных препаратов, стрессовая ситуация и перенесенные болезни половых органов.
Для выделений характерен молочный цвет и резкий запах. Вагиноз всегда сопровождается зудом, жжением и дискомфортом при половом акте.
Желтые выделения
На повышение уровня прогестерона могут указывать желтые выделения при беременности во 2 триместре.
Чаще всего с этим сталкиваются те, кто раньше принимал гормональные препараты на основе гестагенов.
В таком случае никакие неприятные ощущения будущую маму не беспокоят. Но иногда желтый оттенок влагалищного секрета становится следствием развития патологии наружных половых органов у беременной.
Слизистые выделения
Обильная слизь из половых путей может говорить о снижении количества гормонов гестагенной группы из-за неправильной работы яичников или плаценты.
Важно! Так как основной задачей прогестерона является улучшение плацентарного кровообращения и поддержка маточного тонуса, то его дефицит может спровоцировать самопроизвольное прерывание беременности на любом сроке. Если такое нарушение имеет место, женщина будет испытывать болезненные ощущения в области матки и резкую слабость
Если такое нарушение имеет место, женщина будет испытывать болезненные ощущения в области матки и резкую слабость.
Водянистые выделения
Если у будущей мамы возникли выделения, напоминающие воду, врач, в первую очередь, проведет анализ на трихомониаз.
- Заболевание возникает в случае проникновения в организм возбудителя трихомонады в результате незащищенного полового акта с инфицированным партнером;
- Патология может протекать в острой и хронической формах;
- При обострении трихомониаза и возникают обильные водянистые выделения.
Иногда к этому может присоединяться грибковая инфекция, что вызывает еще больший дискомфорт и может навредить плоду.
Светлое и темное отделяемое
Важным критерием в диагностическом поиске при появлении коричневых выделений является оттенок секрета – особенности диагностики и тактики лечения ряда патологий представлены в таблице ниже.
| Оттенок | Состояние | Характеристика |
|---|---|---|
| Светло-коричневый | Гормональная перестройка | Выделения необильные. Если симптом не сопровождается каким-либо дискомфортом, переживать не стоит. Как только гормональный фон стабилизируется, выделения прекратятся. О наличии симптома необходимо сообщить врачу при посещении женской консультации. |
| Отхождение слизистой пробки | Наблюдается на финальном этапе беременности. Может сопровождать как естественные роды в срок, так и патологические преждевременные. | |
| Темно-коричневые | Имплантация оплодотворенной яйцеклетки в стенку матки | Объемы могут варьироваться, но, как правило, выделения кратковременны. Небольшие порции секрета наблюдаются в течение одних или двух суток. В редких случаях сопровождаются ноющими болями внизу живота |
| Инфекционно-воспалительный процесс | Присутствует неприятный, гнилостный запах с примесями грязно-желтой слизи. Характерна общая интоксикация организма: повышение температуры, головные боли, тошнота | |
| Внематочная беременность | Характер выделений может варьироваться, состояние требует срочной хирургической помощи | |
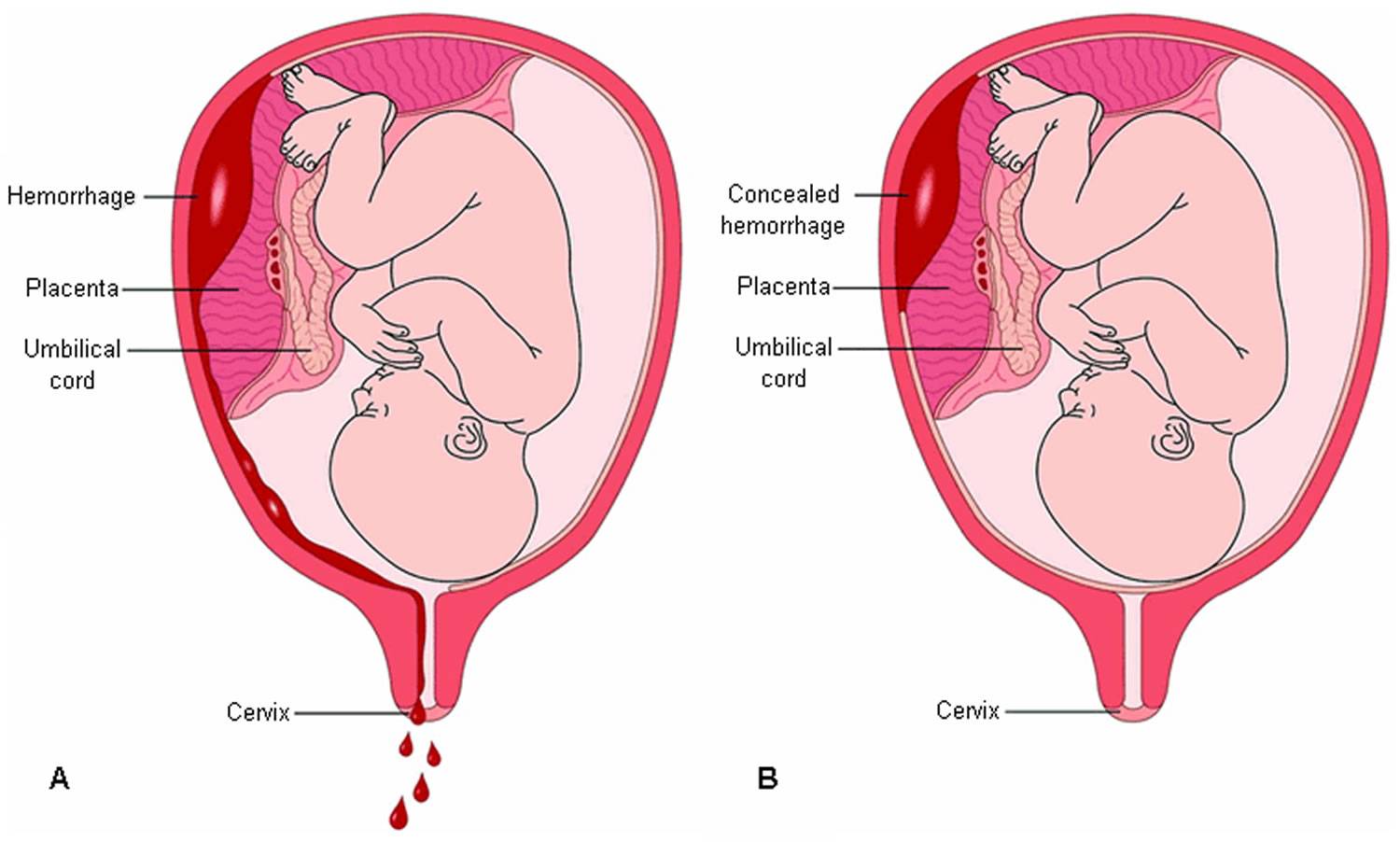
| Смешанный вариант | Отслойка плаценты | Все зависит от места расположения детского места. Чем ближе плацента находится к шейке матки, тем более светлый окрас будет иметь влагалищное отделяемое |
Следует еще раз отметить, что, независимо от характера выделений и общей симптоматики, беременная должна уведомить лечащего врача о появлении коричневого секрета.
Другие причины кровянистых белей
Кровянистые выделения во 2-ом триместре – явный признак патологических изменений. При этом не только проблемы с плацентой могут стать причиной такого явления. В списке провоцирующих факторов находятся:
- Травмы, повреждения, затрагивающие органы мочеполовой системы.
- Формирование полипов.
- Эрозивные образования и миома.
- Тяжелые воспаления.
- Злокачественное поражение маточной шейки.
- Внематочная беременность.
При коричневом оттенке выделений можно предположить формирование гематомы. Особенно опасно появление кровяных сгустков, заметив их, женщине необходимо немедленно обратиться к своему лечащему гинекологу.
Любой фактор из перечня способен вызвать кровавые влагалищные выделения. При этом первоначальная причина проблемы имеет огромное значение – при определенных обстоятельствах беременность удается сохранить, а иногда лечение подразумевает ее прерывание.
Наиболее опасной патологией, вызывающей кровотечения во время второго триместра, является рак маточной шейки. На стадии метастазирования атипичные клетки могут проникнуть в другие системы, органы. С полипами все не столь страшно, поскольку в процессе вынашивания плода они развиваются нечасто, а появляясь, проявляют себя только кровянистыми выделениями. Обычно их обнаруживают при помощи УЗИ либо при проведении выскабливания матки.
Появление крови из влагалища не во всех случаях провоцирует патология. Подобное явление может наблюдаться после ультразвуковых исследований, после проверки состояния женщины на кресле с использованием зеркала, в результате половых контактов. Причина заключатся в раздражении слизистого влагалищного слоя и оболочки маточной шейки.
Мы рассмотрели различные патологические выделения, которые могут появиться в течение второго триместра. Однако следует понимать, что и при их отсутствии существует много причин, способных нарушить нормальное развитие плода. Возможно, причина заключена в нарушении функциональности гормональной системы. Чтобы избежать осложнений, при появлении любых подозрительных признаков следует обращаться в клинику, проходить все запланированные обследования.