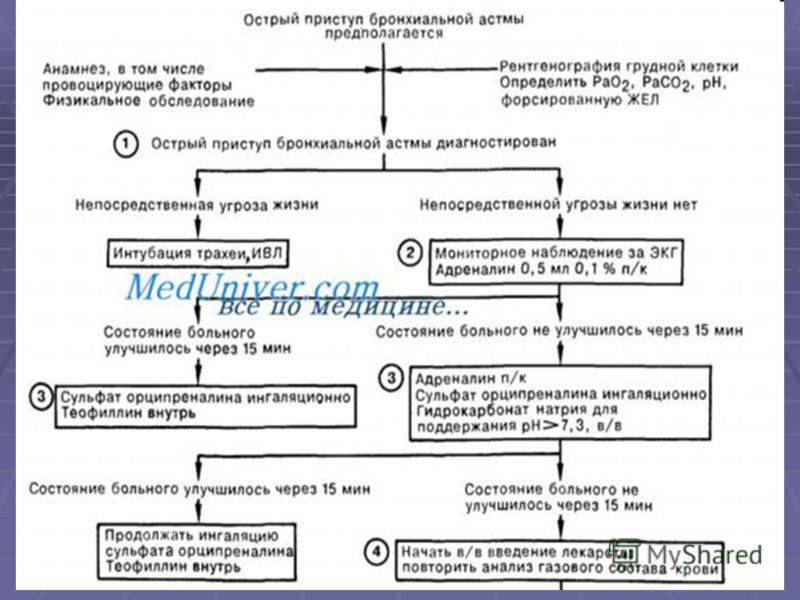
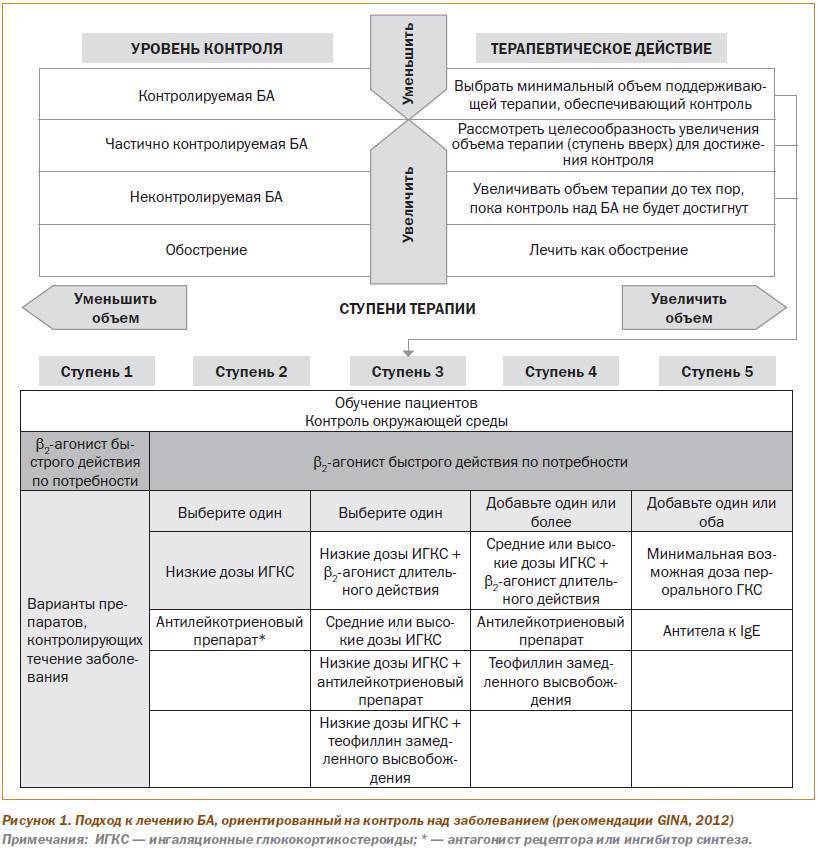
Лечение Бронхиальной астмы у детей:
1. Уменьшить или полностью прекратить контакт ребенка с аллергеном, являющимся причиной заболевания.
2. Провести фаркакотерапию (для больных атопической бронхиальной астмой).
3. Провести специфическую иммунотерапию.
Специфическую иммунотерапию проводят, если невозможно прекратить контакт ребенка с аллергеном, четко подтвердить аллерген, есть больному от 5 лет. Специфическую иммунотерапию нельзя проводить, если:
- болезнь на стадии обострения
- есть выраженные осложнения
- у ребенка есть опухоли
- легочное сердце с явлениями хронической недостаточности функции внешнего дыхания и кровообращения
- у ребенка аутоиммунные заболевания
- при хронических обострившихся инфекциях
- при психических обострившихся заболеваниях
- если у ребенка тяжелые болезни нервной и эндокринной системы, внутренних органов
- при заболеваниях крови
- если у малыша обнаружены острые инфекционные заболевания.
Общие рекомендации по лечению бронхиальной астмы у детей:
1. Создать комфортные спокойные условия ребенку.
2. Исключить или минимизировать контакт с аллергенами.
3. Исключить эмоциональное и физическое напряжение
4. Не давать ребенку медикаменты, на которые у него непереносимость.
5. Исключить из жизни ребенка факторы, что провоцируют удушье, к пример, косметические средства или дым.
5. Обеспечить гипоаллергенный рацион.
Лекарства от бронхиальной астмы
Острые приступы бронхиальной астмы у детей купируют при помощи таких медикаментов (в дозированных ингаляторах или энтерально) :
– глюкокортикостероиды системного действия
– мимпатомиметики, Р2-агонисты короткого действия
– холинолитики
– метилксантины короткого действия
Приступов бронхоспазма можно избежать при помощи профилактических мер: принимают препараты кромоглициевой кислоты, глюкокортикостероиды, антигистаминные препараты со стабилизирующим действием на мембраны тучных клеток и пр.
Тяжелое течение
Длительными курсами принимают глюкокортикостероиды по назначению врача. Препараты для противовоспалительной терапии: преднизолон, гидрокортизон, метилпреднизолон, дексаметазон, триамцинолон, бетаметазон.
Делают ингаляции такими препаратами:
- будесонид
- беклометазон дипропионат
- флутиказон пропионат
- флунизолид гемигидрат
Показан прием бронхолитических препаратов:
– аминофиллин
– препараты теофиллина пролонгированного действия
– сальбутамол
– сальметерол
– фенотерола гидробромид
– формотерола фумарат
– ипратропиум бромид
– беродуал
Среднетяжелое течение
Делают ингаляции такими препаратами:
– беклометазона дипропионат (распределяют суточную дозу на 4 приема, прыскают через равные интервалы времени; применяют бекломет, бекотид, альдецин)
– будесонид (распределяют суточную дозу на 2 приема, прыскают через равные интервалы времени; применяют бенакорт, будесонид пульмикорт)
– флунизолида гемигидрат (суточную дозу делят на 2 приема)
– флутиказона пропионат (аналогично – суточная доза делится на два приема)
Проводят длительные курсы препаратов кромоглициевой кислоты: кромогликата натрия, недокромила натрия.
Лечение проводят антигистаминными препаратами со стабилизирующим действием на тучные клетки, к примеру, кетотифеном. Применяются также антагонисты лейкотриеновых рецепторов: монтелукаст, зафирлукаст.
Ребенку при среднетяжелом течении бронхиальной астмы прописывают бронхолитические препараты:
1. аминофиллин
2. препараты теофиллина пролонгированного действия (среди них: неотеопек, теопек, вен-такс, ретафил, эуфилонг)
3. сальбутамол
4. фенотерола гидробромид
5. сальметерол
6. формотерола фумарат
7. ипратропиум бромид (суточная доза 20-40-80 мкг делится на два-три раза)
8. беродуал
Легкое персистирующее течение
Умуренными дозами делают ингаляции глюкокортикостероидов, к примеру, будесонида, беклометазона дипропионата и пр.
Проводят лечение препаратами кромоглициевой кислоты:
– кромогликат натрия
– недокромил натрия
По назначению врача принимают:
- препараты, оказывающие стабилизирующее действие на тучные клетки, к примеру, кетотифен
- антагонисты лейкотриеновых рецепторов (монтелукаст, зафирлукаст)
- бронхолитические лекарства для купирования острых симптомов заболевания
Также детям показано немедикаментозное лечение: ЛФК, физиотерапия, массаж (после купирования обострений бронхиальной астмы).
При легком течении лечение в стационаре длится от 7 до 14 суток, при среднетяжелом течении лечение длится от 14 до 20 дней, а при тяжелом – 20-28 суток..
Миф 1. Астма – это заболевание на всю жизнь. Оно неизлечимо.
На самом деле. Хотя врачи не могут гарантированно и навсегда излечить от астмы, её можно успешно брать под контроль. Это означает, что при правильном лечении и соблюдении врачебных рекомендаций больной может жить без обострений.
Современное лечение астмы состоит из двух частей. Базисная терапия снимает аллергическое воспаление в бронхах, то есть действует на саму природу болезни. А симптоматическая на время устраняет внешние проявления астмы, связанные со спазмом бронхов: кашель, затруднённое дыхание или приступ нехватки воздуха.
В качестве базисного лечения сегодня чаще всего назначаются ингаляционные гормоны. Речь идёт о современных, безопасных препаратах в виде порошков и аэрозолей. Ими легко и удобно пользоваться даже пожилым людям и детям. Эти лекарства надо использовать каждый день и достаточно длительно – как минимум несколько месяцев. При необходимости их можно комбинировать с бронхолитиками длительного действия, облегчающими дыхание.
Также в течение дня в режиме «по потребности» применяют другой вид бронхолитиков – препараты с быстро наступающим, но при этом коротким периодом действия. Они хороши в качестве средств скорой помощи, например, если случился бронхоспазм. Но часто ими пользоваться нельзя.
Резюме
Астма – хроническое воспалительное заболевание дыхательных путей. Его распространенность в мире увеличивается. Это связано с большей продолжительностью жизни и лучшими диагностическими возможностями.
Сегодня астма рассматривается как разнородное заболевание. У пациентов с диагнозом астма клинические признаки, параметры функции легких, эффективность лечения, частота обострений, контроль заболевания часто неодинаковы, и в анализах крови и мокроты обнаруживаются различные изменения.
Улучшение молекулярных исследований позволяет проводить комплексные исследования, которые показывают, что патогенез астмы очень сложен. Постоянно обнаруживаются новые цитокины, участвующие в патогенезе астмы. Чтобы назначить наиболее эффективное лечение, астму делят на фенотипы. С их помощью можно прогнозировать течение болезни, подбирать наиболее подходящий препарат и прогнозировать эффективность лечения.
В настоящее время разрабатываются новые лекарства, действие которых основано на подавлении определенных индивидуальных целей. Препарат подбирается в соответствии с преобладающим патогенетическим механизмом, отраженным фенотипом астмы.
Методы лечения бронхиальной астмы
Лечение бронхиальной астмы направлено, прежде всего, на облегчение тяжести симптомов и снижение частоты приступов. К сожалению, полностью исключить возможность повторения астматических приступов нельзя.
В случае если астма имеет аллергическую природу (атопическая бронхиальная астма), в первую очередь следует прекратить или уменьшить контакт с аллергеном.
Квалифицированные аллергологи-иммунологи
«Семейного доктора» дадут Вам персональные рекомендации и выработают эффективный и сбалансированный курс медикаментозной поддержки, подходящей именно для Вашего случая.
Медикаментозное лечение
Курс лечения обязательно предусматривает базовую противовоспалительную терапию. Необходимо постоянное сотрудничество пациента и лечащего врача, поскольку лечение должно быть гибким. При улучшении состояния медицинское воздействие сокращается, если произошло ухудшение – назначаются более сильные препараты.
Первичная профилактика бронхиальной астмы
Если Вы находитесь в группе риска по бронхиальной астме, риск развития заболевания можно снизить, если соблюдать рекомендации врачей. Врачи «Семейного доктора» советуют:
- следить за экологической обстановкой (выезжать из города на периоды, когда вероятен смог);
- производить частую уборку помещений. Желательно убрать из дома ковры, мягкие игрушки, не держать в спальне книги;
- соблюдать правила личной гигиены;
- следить за чистотой домашних животных. Если у Вас их нет, подумайте: может быть, их вообще не стоит заводить;
- употребляйте в пищу только качественные продукты;
- исключите из пользования вещества, которые могут вызывать аллергию. Внимательно пересмотрите средства бытовой химии и парфюмерии;
- устраняйте уже возникшие проявления аллергии, избегайте контакта с аллергенами, на которые у Вас есть реакция;
- не оставляйте без лечения респираторные заболевания, не давайте им перейти в хроническую форму;
- старайтесь вести здоровый образ жизни, укрепляйте иммунитет, больше бывайте на свежем воздухе;
- если Вы курите, бросайте курить.
При риске бронхиальной астмы у ребёнка
Родители могут снизить риск развития бронхиальной астмы у ребенка. Матери, заботящейся о здоровье своего малыша, можно посоветовать:
- во время беременности не курить, правильно питаться, беречься инфекций и проявления аллергии;
- кормить ребенка грудью (по возможности в течение первого года жизни и дольше);
- не спешить с введением вспомогательного питания, тщательно соблюдать в этом вопросе рекомендации врача-педиатра;
- исключить контакт ребенка с табачным дымом;
- своевременно лечить заболевания верхних дыхательных путей (аденоиды, синуситы, тонзиллиты, бронхиты).
Вторичная профилактика бронхиальной астмы
Если бронхиальная астма уже проявлялась (были приступы затрудненности дыхания), то профилактика направлена на снижение риска повторения приступов.
Для этого следует:
- проводить влажную уборку в помещении, где находится человек, страдающий астмой (не реже 1 раза в неделю). В момент уборки самому больному находиться в помещении нельзя;
- из дома (комнаты) больного должны быть удалены все ковры, пледы, мягкая мебель, мягкие игрушки, домашние цветы; в помещение не должны допускаться домашние животные;
- в помещении не должно быть насекомых (тараканов);
- на матрац и подушки следует надеть пыленепроницаемые чехлы. Постельное белье необходимо менять раз в неделю, стирка должна осуществляться гипоаллергенным средством (хозяйственным мылом);
- меню не должно содержать никаких аллергенов;
- следует исключить контакт с табачным дымом (ни активного, ни пассивного курения)
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Диагностика детской астмы
Астму бывает трудно диагностировать и могут потребоваться исследования и анализы, чтобы исключить другие болезни и определить наиболее вероятную причину возникновения симптомов. Некоторые детские заболевания могут иметь симптомы, схожие с астмы, и врач должен будет определить, вызвано ли болезненное состояние ребенка астмой, или же другим заболеванием с помощью:
- Спирометрия измеряет, сколько воздуха ребенок может выдохнуть и как быстро. У ребенка могут провести тест функций легких в состоянии покоя, после физических упражнений и после приема лекарств от астмы.
- Брохопровокация. С помощью спирометрии этот тест измеряет, как легкие реагируют на к физические упражнения или воздействие холодного воздуха.
- тест выдыхаемого оксида азота. Если после проверки оценки функции легких диагноз астмы остается сомнительным, пульмонолог может порекомендовать измерить уровень оксида азота в образце выдыхаемого воздуха ребенка. Анализ на оксид азота также может помочь определить, могут ли стероидные препараты помочь при астме.
Однако тесты на астму не точны до 5-летнего возраста. В случае болезни у детей младшего возраста пульмонолог будет опираться на слова родителя. Иногда диагноз может быть поставлен позже, спустя месяцы или даже годы наблюдения за симптомами.
В сложных диагностических случаях врач назначит сделать рентгенами КТ органов грудной клетки.
Если есть подозрения на аллергическую астму, врач может порекомендовать кожные пробы на аллергию. Во время кожной пробы кожу прокалывают экстрактами обычных вызывающих аллергию веществ:перхоть животных, плесень,пылевые клещи – и наблюдают за признаками аллергической реакции.
Диагностика
Если человека беспокоит появление симптомов аллергии — ему нужно обратиться за консультацией к врачу. Обычно лиц, у которых диагностирована аллергическая астма, ведут аллерголог и пульмонолог.
Чтобы установить, какие именно аллергены провоцируют приступ, могут назначить одну из 2-х методик:
- кожные аллергопробы. Суть метода в том, что на кожу (обычно предплечья) наносят маркером цифры, соответствующие номерам аллергенов, используемых для тестирования. Затем под каждой из них капают небольшую дозу каждого вида аллергенов, на которые у человека может быть реакция. Скарификатором немного царапают кожу. Через 20 минут оценивают результат. Где будет покраснение или другая реакция – на то вещество у человека есть аллергия;
- анализ крови для определения уровня иммуноглобулина Е. Забор производят из вены (натощак).
После получения результатов анализов назначают эффективный план терапии.
Лечение других фенотипов астмы
Лечение астмы, связанной с ожирением, следует начинать с коррекции веса – изменения режима питания и физической активности. Исследования показывают, что это уменьшает воспаление дыхательных путей и улучшает контроль астмы как у детей, так и у взрослых. В случае тяжелого ожирения придется принять решение о показании к операции.
Если у пациента наблюдается синдром апноэ во сне, рассматривается возможность использования аппарата постоянного положительного давления (CPAP). В настоящее время ведутся исследования влияния CPAP на контроль астмы при астме и синдроме апноэ во сне.
Фенотип неозозинофильной астмы изучен недостаточно, поэтому выбор дополнительной терапии ограничен. Было показано, что риск тяжелых обострений неэозинофильной астмы снижают макролидные антибиотики.
Тяжелая форма астмы из-за гиперчувствительности к грибам лечится высокими дозами ингаляционных глюкокортикоидов с ингаляционными бета-2 агонистами длительного действия и курсом системных глюкокортикоидов. В некоторых случаях назначают омализумаб или итраконазол.
Для лечения астмы, связанной с физической нагрузкой, пациенту рекомендуется вводить бета-2-агонисты короткого действия в течение 15 минут до ожидаемых физических нагрузок, антагонистов рецепторов лейкотриена или ингаляционных глюкокортикоидов.
Оказание помощи при гипертоническом кризе
Гипертонический криз – неотложное состояние, характеризующееся резким подъемом давления. Симптомы, которые возникают у больных, – одышка, головная боль, боли в грудной клетке, судороги, рвота, нарушение сознания. Гипертонический криз опасен для жизни пациентов. При резком подъеме давления нарушается кровоснабжение органов и систем, повреждаются органы-мишени, которыми являются головной мозг, сердце, глаза и почки.
При гипертоническом кризе требуется немедленное контролируемое снижение давления. Алгоритм действий для медсестры:
- Через посредника вызвать врача или бригаду скорой помощи.
- Уложить пациента с приподнятой головой. При рвоте повернуть голову больного набок.
- Если сознание пациента не нарушено, следует провести успокаивающую беседу. Она поможет уменьшить эмоциональное напряжение.
- Расстегнуть на больном узкую одежду, затрудняющую дыхание. Обеспечить приток свежего воздуха в комнату. При необходимости провести оксигенотерапию через лицевую маску или носовой катетер.
- Дать больному принять таблетку каптоприла в дозировке 25–50 мг.
- На икроножные мышцы пациента поставить горчичники, а к голове приложить холодный компресс или пузырь со льдом. Эти меры поспособствуют расширению периферических сосудов и уменьшению артериального давления.
- Через 10–15 минут после приема лекарства измерить артериальное давление и подсчитать частоту сердечных сокращений.
Если пациент жалуется на боли в области груди, ему следует дать под язык нитроглицерин, при непереносимости этого препарата – валидол. Дальнейшую лекарственную терапию нужно проводить по назначению врача.
Профилактика. Чего стоит избегать астматику
Бронхиальная астма диктует свои правила для жизни, с которыми приходится считаться. Многие астматики знают о них, но все же стоит перечислить основные:
Возможно ли выявить предрасположенность к развитию астмы?
Да, такое возможно, однако тесты не дают 100% точного результата, для подтверждения лучше обратиться к врачу. Однако результаты теста могут дать представление о том, стоит ли избегать факторов риска, которые могут вызвать бронхиальную астму, или жить без ограничений.
| N | Признак | «Да» |
|---|---|---|
| Присвоить результату значение «1» | ||
| 1 | Есть ли родственники, страдающие БА? | Умножить на 9 |
| 2 | Число больных родственников больше двух? | Умножить на 6 |
| 3 | Подверженность респираторным инфекциям (болеет 2 и более раз в году)? | Умножить на 4 |
| 4 | Страдает ли вазомоторным ринитом? | Умножить на 7 |
| 5 | Есть ли атопический дерматит, экзема, крапивница или другие аллергические синдромы? | Умножить на 3 |
| 6 | Есть ли заболевания ЖКТ или печени? | Умножить на 2 |
| 7 | Имеются ли пыльцевая или пылевая аллергия? | Умножить на 20 |
| 8 | Имеется ли пищевая аллергия? | Умножить на 6 |
| 9 | Имеется ли непереносимость антибиотиков? | Умножить на 2 |
| 10 | Имеется ли непереносимость анальгетиков или аспирина? | Умножить на 15 |
| 11 | Имеется ли профессиональная вредность? | Умножить на 3 |
| 12 | Результат умножить на 0,0526 | |
| 13 | Результат разделить на (результат+1) | |
| 14 | Результат умножить на 100% | |
| Полученное число является оценкой вероятности заболеть БА (в %), без учета этиологии |
Лечение эозинофильной астмы – новые лекарства
IL-5 – это цитокин, способствующий созреванию, дифференцировке эозинофилов и увеличению их выживаемости. Этот медиатор является мишенью новых методов лечения фенотипов астмы, характеризующихся повышенным содержанием эозинофилов в крови и мокроте.
Моноклональное антитело меполизумаб. Один из препаратов, действующих на ИЛ-5, – моноклональное антитело меполизумаб. Первые клинические испытания с участием рандомизированных пациентов с тяжелой формой астмы не показали хороших результатов лечения, но при применении этого препарата наблюдалось снижение уровня эозинофилов в мокроте и крови. Поэтому были начаты исследования у пациентов с эозинофильной астмой, которые показали, что меполизумаб снижает потребность в системных глюкокортикоидах и снижает количество обострений астмы.
Меполизумаб
Метаанализ 2016 г. эффективности лечения меполизубамом при тяжелой эозинофильной астме, который включал 4 клинических испытания (1388 пациентов), показал, что по этой причине препарат значительно сократил количество госпитализаций по поводу обострений астмы и обращений в отделения неотложной помощи.
Реслизумаб. Другой препарат, подавляющий ИЛ-5, – реслизумаб. Это лекарство все еще находится в стадии разработки. Исследование 2011 года показало, что лечение тяжелой формы астмы повышенным содержанием эозинофилов в мокроте не улучшило контроль над астмой. Однако в другом исследовании позже было обнаружено, что препарат снижает количество обострений у пациентов с астмой, в крови которых наблюдали эозинофилию.
Бенрализумаб. Это лекарство, которое связывается с альфа-цепью рецептора IL-5. Как и меполизумаб и реслизумаб, это лекарство снижает количество эозинофилов в дыхательных путях. Исследования показали, что бенрализумаб снижает количество обострений астмы, когда наблюдается повышенный уровень эозинофилов в крови. Этот препарат в настоящее время также исследуется.
В патогенез астмы также вовлечены IL-4 и IL-13.
- IL-4 представляет собой цитокин, который способствует синтезу IgE, дифференцировке Т-клеток в хелперные Т-клетки подтипа 2 (Th2), продукции IL-4, IL-5 и IL-13, миграции клеток Th2 и эозинофилов.
- IL-13 активирует Ig-лимфоциты, которые продуцируют IgE, способствует выработке слизи, активации эпителия, секреции хемокинов, реактивности дыхательных путей и ремоделированию. В настоящее время разрабатываются препараты, ингибирующие эти два цитокина.
Дупилумаб – препарат, ингибирующий рецептор IL-4. Исследования показывают, что он может уменьшить количество обострений у пациентов с астмой средней и тяжелой степени, когда повышенный уровень эозинофилов наблюдается в крови и мокроте. Этот препарат также эффективен при лечении атопического дерматита и поэтому особенно подходит для пациентов с респираторными и аллергическими кожными заболеваниями.
Дупилумаб
Лебрикизумаб подавляет ИЛ-13. Этот препарат улучшает функцию легких у пациентов, которым трудно контролировать астму, несмотря на традиционное лечение ингаляционными глюкокортикоидами. Было показано, что лебрикизумаб особенно эффективен у пациентов с высоким уровнем периостина.
Другой ингибитор ИЛ-13, тралокинумаб, неэффективен для улучшения контроля астмы, но улучшает функцию легких.
Лечение
Под лечением бронхиальной астмы следует понимать курсовую терапию, включающую:
- прием бронхолитических и ингаляционных препаратов (подбирается индивидуально);
- ингаляции с медикаментами посредством небулайзера;
- инфузии и инъекции противовоспалительных препаратов;
- массаж грудной клетки;
- спелеотерапия;
- ЛФК.
Комплекс мероприятий поможет купировать приступы и значительно повысить уровень жизни пациента.
Во время и после лечения рекомендуется:
- выполнять назначения врача;
- продолжать прием лекарств;
- поддерживать здоровый образ жизни (умеренная физнагрузка и диета);
- приобрести комнатный очиститель воздуха;
- отказаться от вредных привычек;
- контролировать хронические заболевания (при их наличии).
Помощь при анафилактическом шоке, вызванном медикаментами
При введении медикаментов у пациентов может развиться тяжелая системная аллергическая реакция – анафилактический шок. При этом состоянии нарушается гемодинамика, ухудшается кровообращение, возникает кислородное голодание.
Анафилактический шок может в течение 5–30 минут привести к смерти. Поэтому при возникновении его симптомов медсестра должна незамедлительно начать действовать согласно алгоритму:
- Прекратить введение медикамента, вызвавшего аллергическую реакцию. Если инъекция была внутривенной, оставить иглу в вене.
- Пригласить врача или вызвать скорую помощь.
- Отметить время введения аллергена в организм и возникновения первых признаков анафилактического шока.
- Если препарат вводился в вену конечности или внутримышечно, выше места инъекции необходимо наложить жгут на 25–30 минут. Через каждые 5 минут ослаблять жгут на 1–2 минуты.
- Следить за дыханием, пульсом и артериальным давлением пациента.
- При рвоте уложить больного на бок, при ее отсутствии – на спину с приподнятыми нижними конечностями. Убрать изо рта зубные протезы, если они есть.
- Обеспечить больному доступ воздуха. Расстегнуть верхние пуговицы, ослабить стесняющую одежду. При необходимости дать кислород.
- Обколоть крестообразно место инъекции 0,1 % раствором адреналина (1 мл препарата развести в 3–5 мл физиологического раствора).
- Контролируя артериальное давление, внутривенно ввести 0,1 % раствор адреналина (0,5 мл препарата развести в 5 мл физиологического раствора).
Дальнейшую терапию необходимо выполнять по назначению врача:
- Через 10 минут после введения адреналина измерить артериальное давление. Если оно не повысилось, ввести препарат повторно.
- Внутривенно капельно ввести 0,9 % раствор натрия хлорида. Доза – до 2 л.
- Развести преднизолон 60–150 мг в 20 мл 0,9 % раствора натрия хлорида и ввести внутривенно болюсно.
- Поставить подкожную или внутримышечную инъекцию 1 % раствора димедрола. Доза – 1 мл.
- Внутривенно болюсно ввести 2,4 % раствор эуфиллина. Доза – 10 мл.
- При наличии судорог поставить внутримышечную инъекцию 25 % раствора сульфата магния. Доза – 10 мл. Внутривенно ввести 40 % раствор глюкозы. Доза – 20–40 мл.
При анафилактическом шоке важно постоянно контролировать артериальное давление, пульс и дыхание. В любой момент нужно быть готовым к проведению сердечно-легочной реанимации
Оказание помощи при симптомах гипогликемии и гипогликемической комы
У больных сахарным диабетом из-за снижения уровня глюкозы в крови возникает гипогликемия. Симптомы состояния – слабость, головная боль, тревога, бледность, потливость, дрожь в руках, чувство голода. При резком снижении уровня сахара в крови человек теряет сознание, а затем наступает гипогликемическая кома. При этом состоянии нарушаются дыхание, кровообращение и другие жизненно важные функции организма, наблюдается выраженная потливость, гипертонус мышц. Могут быть судороги.
Алгоритм действий для медсестры:
- Вызвать бригаду скорой помощи или врача при возникновении у пациента симптомов гипогликемического состояния.
- Посмотреть, есть ли у больного судороги. При их наличии необходимо бережно зафиксировать пациента в положении на спине, не позволяя ему ударяться головой. Противопоказано фиксировать конечности, помещать между зубами человека любые предметы. Для устранения судорог следует ввести внутривенно болюсно 40 % раствор глюкозы (детям до 14 лет – от 2,5 мл до 8,5 мл, детям старше 14 лет и взрослым – 80 мл).
- При отсутствии судорог определить, сохранен ли вербальный контакт с пациентом. Если человек находится в сознании и может говорить, следует дать ему разжевать 4 чайных ложки сахара или дать выпить 200 мл сладкого фруктового сока.
- При отсутствии вербального контакта с пациентом посмотреть, есть ли у него глотательный рефлекс. Для этого нужно определить, присутствует ли у человека реакция на боль. Если больной реагирует на болевые ощущения, это значит, что глотательный рефлекс сохранен. В таком случае следует влить в рот пациента 40 % раствор глюкозы объемом 10 мл. Когда человек придет в сознание, необходимо дать ему 4–5 кусков сахара.
- Если реакции на боль нет, это значит, что глотательный рефлекс не сохранен. В такой ситуации помочь пациенту может только внутривенное введение 40 % раствора глюкозы.
Упражнения для больных с астмой
Вот какие упражнения помогают тренировке брюшно-диафрагмального дыхания.
- Сесть на стул, руки скрестить и положить на подставку, расположенную на столе так, что бы руки оказались на уровне плеч, голову опустить на руки. Полностью расслабить мускулатуру. Вдох — мышцы живота расслабить, сам живот выпятить вперед без резких толчков. Сделать глубокий выдох — вначале он производится медленно, а затем с усилием до ощущения, что воздух уже целиком вытолкнут из легких. При этом максимально втягивать живот. Грудная клетка должна оставаться неподвижной.
- Встать перед зеркалом, руки свободно положить на живот. При вдохе мышцы живота расслабить, живот выпятить. Сделать активный выдох, втягивая живот и помогая этому движению руками. С помощью зеркала нужно контролировать правильность выполнения упражнения, следить за движением живота, за грудью — при вдохе она должна оставаться неподвижной.
- Лечь на спину, на жесткую кровать или на пол, на ковровую дорожку. Под голову положить подушку. Согнуть колени, обе ступни поставить на кровать, руки вытянуть вдоль туловища. Расслабиться. Вдох — расслабить мышцы живота, тогда он выпячивается. Активно выдохнуть, втягивая живот. Выполняя это упражнение, следите, чтобы плечи были максимально опущены вниз, а грудная клетка оставалась неподвижной.
- Лечь на правый бок, положить под голову подушку, правую руку согнуть. Максимально согнуть в колене левую ногу и прижать ее к животу, помогая этому движению левой рукой. В таком положении расслабиться и сделать вдох — расслабить мышцы брюшного пресса. Затем произвести активный выдох, максимально втягивая живот. То же сделать на левом боку.
Под давлением органов брюшной полости правая часть диафрагмы (на той стороне, на которой лежит больной) поднимается значительно выше, чем левая. И при дыхании диапазон ее движения увеличивается.
Упражнения при астме
Бронхоспазм: первая помощь
Создано 29 мая 2017 | Обновлено 30 мая 2017
Бронхоспазм – острое состояние, возникающее при сокращении мышц бронхов и сужении их просвета.
Во время бронхоспазма затрудняется поступление в организм кислорода, а углекислый газ практически не выводится. Если такое состояние протекает длительно, ткани органов испытывают кислородное голодание.
Поэтому чтобы успешно справиться с бронзоспазмом, важно срочно оказать медицинскую помощь больному
Когда возникает бронхоспазм
Бронхоспазм может развиться при:
- бронхиальной астме;
- остром бронхите (особенно часто бронхоспазм возникает у детей до 7-ми лет);
- обострении ХОБЛ (хронической болезни легких обструктивного характера) у курильщиков и представителей вредных профессий;
- сильной аллергической реакции на вдыхание раздражающих веществ (это могут быть как пыль, табачный дым, так и пары бензина, испарения аммиака, промышленные выбросы в воздух);
- анафилактическом шоке;
- побочном действии некоторых лекарств, например, аспирина (встречается нечасто, в среднем у 1 пациента из 10000);
- чрезмерной физической нагрузке у больных астмой;
- попадании инородного тела в просвет бронха, что также нередко встречается у детей до 3-х лет.
Как распознать бронхоспазм:
- человек чувствует нехватку воздуха, ощущает тяжесть и заложенность в груди.
- больной делает быстрый вдох, а затем долго и мучительно выдыхает, при этом слышны свистящие хрипы.
- появляется мучительный кашель, часто непродуктивный, может отходить немного вязкой мокроты.
- под глазами и вокруг рта появляется синева, кожа бледная, на шее вздуваются вены, грудная клетка сильно расширена.
- больной напряжен, старается принять позу для облегчения дыхания: туловище наклонено вперед, руки упираются о твердую поверхность, голова втянута, плечи приподняты.
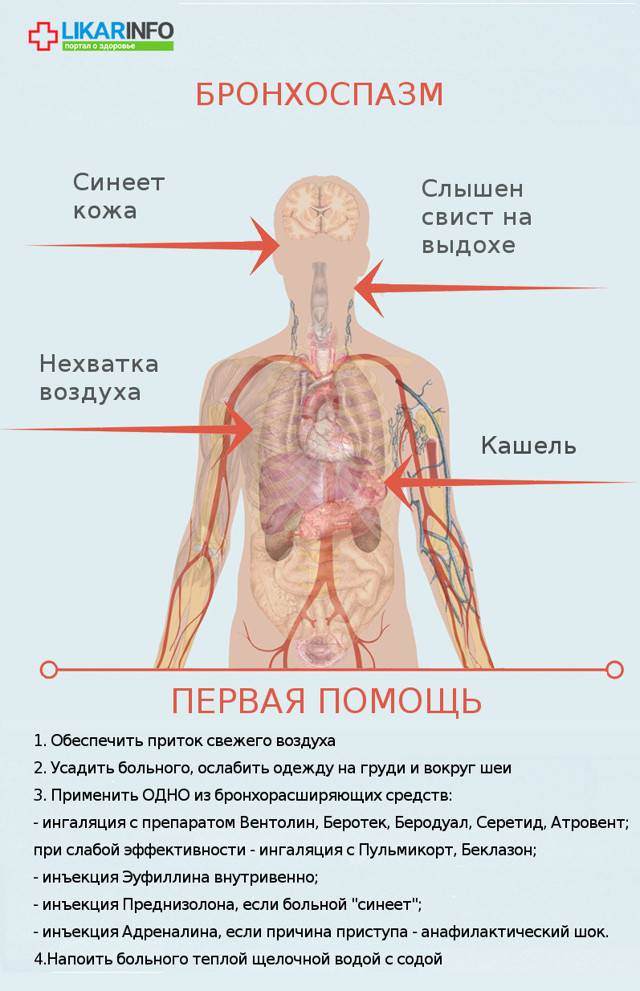
Первая помощь при бронхоспазме:
- Вызвать скорую помощь, если вы столкнулись с бронхоспазмом впервые, а также если человек (в особенности ребенок) — не астматик и приступ возник на фоне полного здоровья.
- Устранить аллерген, если известно, что он – причина бронхоспазма.
— ингаляция через карманный ингалятор или небулайзер с бронхоспазмолитиками — бета2-адреномиметиками и/или м-холиноблокаторами — в возрастной дозировке – Вентолин, Беротек, Беродуал, Серетид, Атровент;
— ингаляция с глюкокортикостероидами при низкой эффективности бронхоспазмолитиков – Пульмикорт, Беклазон;
- — инъекция эуфиллина внутривенно;
- — инъекция преднизолона внутривенно в случае сильно выраженного бронхоспазма и «синеющего» больного;
- — инъекция адреналина (применяется только в том случае, если бронхоспазм возник в результате анафилактического шока).
Внимание! Если вы ранее сталкивались с бронхоспазмом, пытались его устранить самостоятельно, но полное облегчение не наступило в течении 1 часа, вызывайте скорую. Рыльцов Александр Юрьевич терапевт, пульмонолог
Рыльцов Александр Юрьевич терапевт, пульмонолог
Бронхоспазм — состояние, которое достаточно успешно устраняется вдыханием специальных бронхорасширяющих препаратов, что является предпочтительней, чем инъекции гормонов, и, тем более, адреналина.
Но, безусловно, данные лекарства есть в аптечке далеко не у каждого и рекомендовать бежать в аптеку покупать их я не стану. Поэтому если вы столкнулись с бронхоспазмом впервые — самый лучший ваш друг — это спокойствие.
Вызовите скорую и старайтесь не паниковать.
Что категорически нельзя делать при бронхоспазме:
- Давать противокашлевые препараты.
- Растирать больного различными бальзамами, маслами, давать мед, травяные настои
- Принимать успокоительные препараты.
Важно! Появление бронхоспазма у взрослого или ребенка свидетельствует о наличии у него заболевания или предрасполагающего состояния, на фоне которого и возникло резкое сужение просвета бронхов. Поэтому после устранения бронхоспазма следует обследоваться и выявить его причину
Поэтому после устранения бронхоспазма следует обследоваться и выявить его причину.