Другие заболевания из группы Болезни кожи и подкожной клетчатки:
| Абразивный преканкрозный хейлит манганотти |
| Актинический хейлит |
| Аллергический артериолит, или васкулит Рейтера |
| Аллергический дерматит |
| Амилоидоз кожи |
| Ангидроз |
| Астеатоз, или себостаз |
| Атерома |
| Базалиома кожи лица |
| Базальноклеточный рак кожи (базалиома) |
| Бартолинит |
| Белая пьедра (узловатая трихоспория) |
| Бородавчатый туберкулез кожи |
| Буллезное импетиго новорожденных |
| Везикулопустулез |
| Веснушки |
| Витилиго |
| Вульвит |
| Вульгарное, или стрепто-стафилококковое импетиго |
| Генерализованный рубромикоз |
| Гидраденит |
| Гипергидроз |
| Гиповитаминоз витамина В12 (цианокобаламин) |
| Гиповитаминоз витамина А (ретинол) |
| Гиповитаминоз витамина В1 (тиамин) |
| Гиповитаминоз витамина В2 (рибофлавин) |
| Гиповитаминоз витамина В3 (витамин РР) |
| Гиповитаминоз витамина В6 (пиридоксин) |
| Гиповитаминоз витамина Е (токоферол) |
| Гипотрихоз |
| Гландулярный хейлит |
| Глубокий бластомикоз |
| Грибовидный микоз |
| Дерматиты |
| Дерматомиозит (полимиозит) |
| Дерматофития |
| Занозы |
| Злокачественная гранулема лица |
| Зуд половых органов |
| Избыточное оволосение, или гирсутизм |
| Импетиго |
| Индуративная (уплотненная) эритема Базена |
| Истинная пузырчатка |
| Ихтиозы и ихтиозоподобные заболевания |
| Кальциноз кожи |
| Кандидоз |
| Карбункул |
| Карбункул |
| Киста пилонидальная |
| Кожный зуд |
| Кольцевидная гранулема |
| Контактный дерматит |
| Крапивница |
| Красная зернистость носа |
| Красный плоский лишай |
| Ладонная и подошвенная наследственная эритема, или эритроз (болезнь Лане) |
| Лейшманиоз кожи (болезнь Боровского) |
| Лентиго |
| Ливедоаденит |
| Лимфаденит |
| Линия фуска, или синдром андерсена-верно-гакстаузена |
| Липоидный некробиоз кожи |
| Лихеноидный туберкулез – лишай золотушный |
| Меланоз Риля |
| Меланома кожи |
| Меланомоопасные невусы |
| Метеорологический хейлит |
| Микоз ногтей (онихомикоз) |
| Микозы стоп |
| Многоморфная экссудативная эритема |
| Муцинозная алопеция Пинкуса, или фолликулярный муциноз |
| Нарушения нормального роста волос |
| Неакантолитическая пузырчатка, или рубцующийся пемфигоид |
| Недержание пигментации, или синдром блоха-сульцбергера |
| Нейродермит |
| Нейрофиброматоз (болезнь реклингхаузена) |
| Облысение, или алопеция |
| Ожог |
| Ожоги |
| Отморожение |
| Отморожение |
| Папулонекротический туберкулез кожи |
| Паховая эпидермофития |
| Периартерит узелковый |
| Пинта |
| Пиоаллергиды |
| Пиодермиты |
| Пиодермия |
| Плоскоклеточный рак кожи |
| Поверхностный микоз |
| Поздняя кожная порфирия |
| Полиморфный дермальный ангиит |
| Порфирии |
| Поседение волос |
| Почесуха |
| Профессиональные заболевания кожи |
| Проявление гипервитаминоза витамина А на коже |
| Проявление гиповитаминоза витамина С на коже |
| Проявления простого герпеса на коже |
| Псевдопелада Брока |
| Псевдофурункулез Фингера у детей |
| Псориаз |
| Пурпура пигментная хроническая |
| Пятнистая атрофия по типу Пеллиззари |
| Пятнистая лихорадка скалистых гор |
| Пятнистая лихорадка скалистых гор |
| Разноцветный лишай |
| Рак кожи лица |
| Раны |
| Ретикулез кожи |
| Ринофима |
| Розацеаподобный дерматит лица |
| Розовый лишай |
| Рубромикоз, или руброфития |
| Саркоид Бека |
| Саркоидоз Бека |
| Саркома (ангиосаркома) Капоши |
| Сверлящая, или пронизывающая эктима |
| Себорея |
| Септическая эритема |
| Сикоз |
| Синдром Лайелла |
| Синдром Стивенса-Джонсона |
| Системная красная волчанка |
| Склерема и склередема |
| Склеродермия |
| Скрофулодерма, или колликвативный туберкулез кожи |
| Смешанная, или вариегатная, порфирия |
| Сморщивание вульвы (крауроз) |
| Сморщивание (крауроз) полового члена |
| Ссадины |
| Стрептококковое импетиго |
| Трехсимптомная болезнь Гужеро-Дюппера |
| Трихотилломания |
| Трихофитии |
| Туберкулез кожи |
| Туберкулез кожи и подкожной клетчатки |
| Туберкулезная волчанка |
| Угри, или акне |
| Узелковый периартериит |
| Ушиб |
| Фавус |
| Флегмона |
| Фрамбезия |
| Фурункул |
| Фурункул. Фурункулез |
| Хроническая мигрирующая эритема Афцелиуса-Липшютца |
| Хроническая поверхностная диффузная стрептодермия |
| Хроническая язвенная и язвенно-вегетирующая пиодермия |
| Хронический атрофирующий акродерматит |
| Хрономикоз |
| Центральный лентигиоз Турена |
| Черепицеобразный микоза |
| Черная пьедра |
| Чёрный лишай |
| Чесотка |
| Шанкриформная пиодермия |
| Экзема |
| Эксфолиативный (листовидный) дерматит новорожденных Риттера |
| Эктима вульгарная (гнойник обыкновенный) |
| Эпидемическая пузырчатка новорожденных |
| Эпидермофитиды |
| Эпидермофития |
| Эпидермофития стоп |
| Эритематозная анетодермия ядассона |
| Эритразма |
| Язва бурули |
| Язвенный туберкулез кожи и слизистых оболочек |
Лечение буллезной эмфиземы
Поэтому первостепенным моментом в терапии буллезной эмфиземы легких считается отказ от курения и других вредных привычек.
Для восстановления дыхательной системы полезны будут умеренные физические нагрузки. Однако стоит помнить, что чрезмерная нагрузка может не только не улучшить состояние, но и нанести вред здоровью. Поэтому необходимо следовать таким рекомендациям:
- В начале курса терапии дистанция прогулок по свежему воздуху не должна превышать 800-1000 м;
- совершать прогулки следует в умеренном темпе;
- при прогулках сохранять равномерное дыхание с удлиненным выдохом;
- при улучшении состояния допускаются подъемы на 2-3 этаж с сохранением равномерного дыхания.
В настоящий момент наиболее эффективным является хирургический способ лечения заболевания, однако в ряде случаев допустимо проведение медикаментозной терапии.
Рекомендуемыми препаратами являются:
- Бронхолитики – группа препаратов, устраняющих бронхоспазм (сальбутамол, беротек). Используются чаще в форме аэрозолей;
- глюкокортикоиды – препараты гормонов, вырабатываемых корой надпочечников (глюкокортикостероидов), или их синтетические аналоги (преднизолон). Оказывают противовоспалительное и бронхорасширяющее действие;
- диуретики – препараты, усиливающие выведение воды из организма (фуросемид). Назначаются в случае осложнения буллезной эмфиземы дыхательной и/или сердечной недостаточностью;
- антибиотики – применяются в случаях, когда эмфизема развилась на фоне заболеваний, вызванных бактериальной инфекцией.
Эффективной в лечении буллезной эмфиземы считается оксигенотерапия. Эта процедура предполагает ингаляции газо-воздушной смеси с высоким содержанием кислорода. Такой метод позволяет повысить содержание кислорода в крови, за счет чего увеличится его доставка к тканям и органам.
Хирургическое лечение
При диагностике буллезной эмфиземы у детей, а также в запущенных случаях, когда медикаментозная терапия не эффективна, рекомендуется проведение оперативного вмешательства. На сегодняшний день такая операция выполняется с помощью высокоточного оборудования через небольшой разрез на поверхности грудной клетки, т.е. является малоинвазивной. Основной ее целью является удаление булл, что способствует уменьшению объема легких, расправлению сдавленных буллами участков и облегчению дыхания больного.
В наиболее тяжелых случаях, когда буллы в большом количестве расположены во многих участках легкого, требуется удаление легкого или его пересадка.
Народная медицина
Средства народной медицины направлены в основном на облегчение симптомов буллезной эмфиземы. Наиболее эффективными являются следующие методы:
- Употребление отваров и настоев лечебных растений (ромашки, листьев липы, мать-и-мачехи, шалфея, мяты, семян льна);
- аромотерапия с использованием масел лаванды, ромашки, бергамота;
- массаж грудной клетки, усиливающий отхождение мокроты.
Во что может перейти острая стадия воспаления гортани? Вся информация о симптомах и лечении фарингита.
Вы беспокоитесь о том, что детские воспалительные процессы в лёгких приведут к более сложным заболеваниям? Узнайте о возможных осложнениях после пневмонии у детей.
Перечисленные процедуры способствуют расслаблению гладкой мускулатуры бронхов и уменьшению накопления в них мокроты. Это помогает в лечении буллезной эмфиземы, возникшей на фоне хронических заболеваний легких, однако такие средства могут быть лишь вспомогательными.
Диагностика
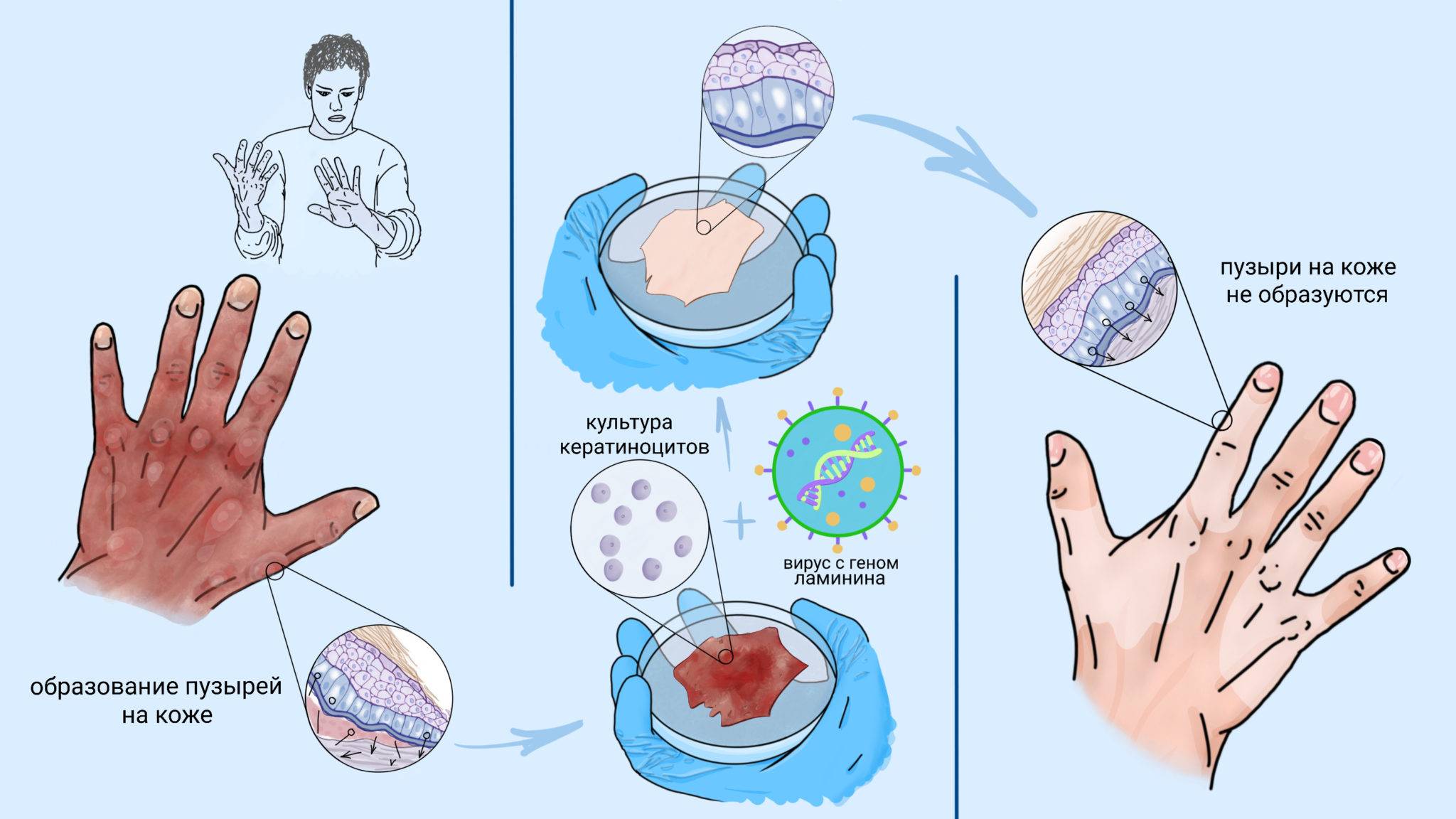
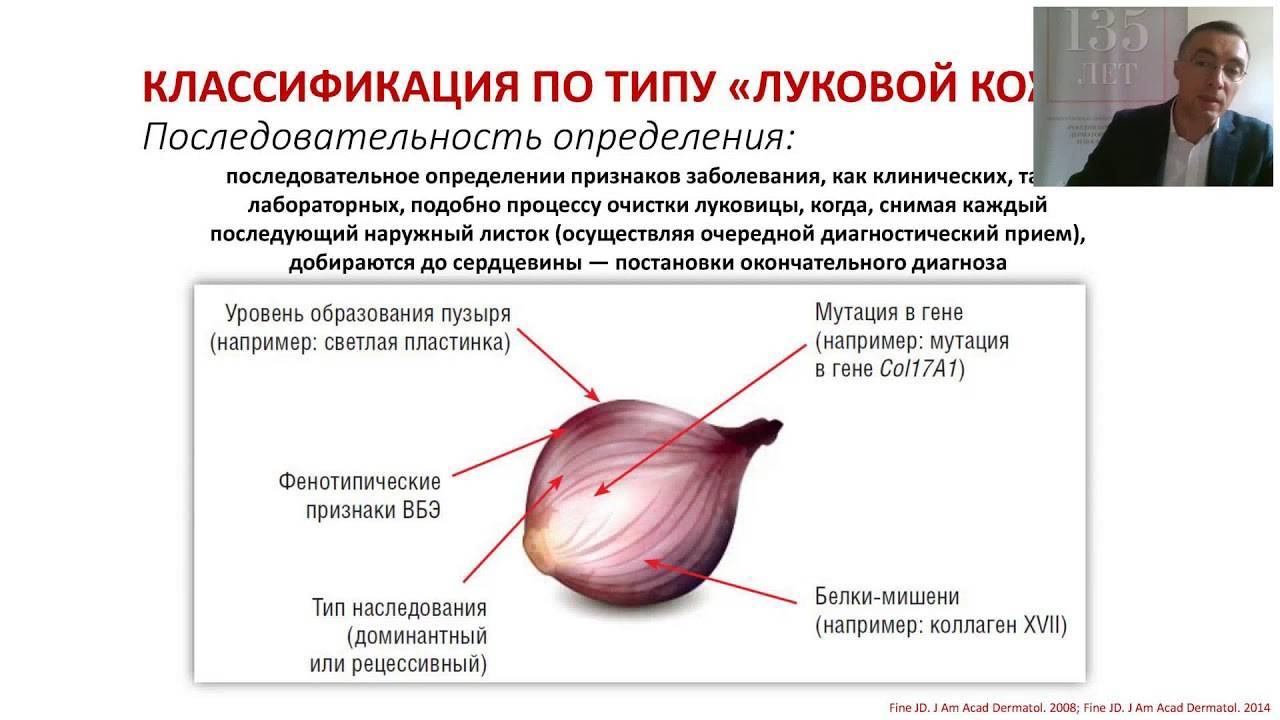
В зависимости от периода проведения диагностических мероприятий их можно подразделить на пренатальные (до рождения ребенка) и постнатальные (после рождения ребенка). Существует два основных метода постнатальной диагностики буллезного эпидермолиза – иммунофлюоресцентное генетическое картирование (IAM) и электронная микроскопия (TEM). Для осуществления этих видов исследований у пациента осуществляется забор образцов кожи. Для проведения IAM и TEM образцы кожи получают при помощи биопсии. Осуществляют забор неповрежденного и поврежденного участков кожи. При IAM определяют наличие специфических белков кожи. Для этого используют специальные моноклональные антитела, которые избирательно связываются только с определенным белком кожи. Если данный белок отсутствует, то моноклональные антитела остаются несвязанными, окрашивания специальным светящимся составом не происходит. При электронной микроскопии определяются конкретные компоненты кожи, отсутствие которых способно вызвать развитие буллезного эпидермолиза – кератиновые филаменты, полудесмосомы, якорные фибриллы и пр. Также значительную роль играет анализ ДНК, проводимый с целью выявления генетической мутации и способа наследования. Но данный метод исследования используется только при наличии изменений, найденных при IAM и TEM, так как анализу необходимо подвергнуть слишком много генов, которые могут быть повреждены. В пренатальной диагностике используется материал, полученный из околоплодных вод при сроке беременности более 17 недель. Поврежденный ген определяется путем анализа ДНК.
Как возникает пузырчатка?
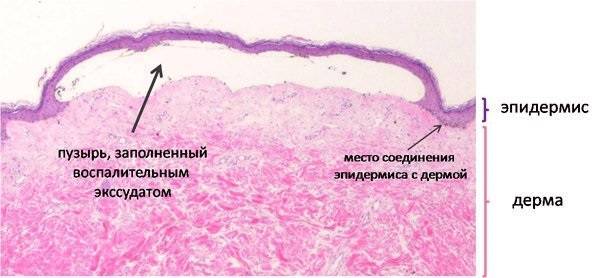
Центральное место в механизме возникновения пузырчатки занимает акантолиз – разрушение и потеря связи между клетками кожи и возникновение вялых пузырей, характерного клинического признака пузырчатки.
При этом акантолиз возникает в ответ на появление антител (IgG) против поверхностных структур клеток кожи – белков, находящихся в составе межклеточных контактов. Эти белки (десмоглеины) важны для межклеточной связи и передачи сигналов между клетками кожи. Под действием антител происходит разрушение белков, теряется связь между клетками, нарушается целостность кожных покровов.
Диагностика буллезного дерматита
Дерматолог изначально изучает клиническую картину, обращая внимание на количество образований, их размер, расположение и так далее.
Важно в ходе обследований и исследований выявить провоцирующий фактор. В случае с инфекционным характером заболевания необходимо провести посев и бактериоскопию содержащейся в пузырьках жидкости.. Биопсия и гистологическое исследование можно назвать наиболее информационными методами в диагностике буллезного дерматита
Для этого нужно взять свежий пузырь и кожу вокруг него. Косвенная или прямая иммунофлуоресценции помогут определить природу происхождения заболевания.
Биопсия и гистологическое исследование можно назвать наиболее информационными методами в диагностике буллезного дерматита. Для этого нужно взять свежий пузырь и кожу вокруг него. Косвенная или прямая иммунофлуоресценции помогут определить природу происхождения заболевания.
Наследственный дерматит требует проведения электронно-микроскопических исследований. Если у врачей есть подозрение на порфирию, пациенту необходимо сдать мочу для определения уровня порфиринов. Концентрацию цинка в крови определяют для подтверждения или опровержения подозрения на энтеропатический акродерматит.
Причины
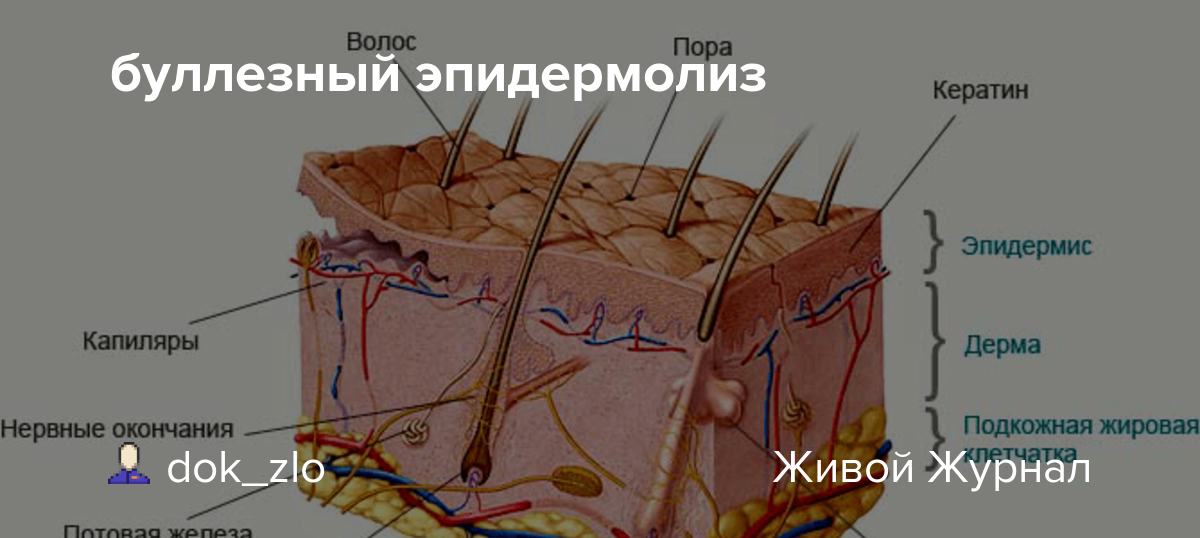
В норме слои кожи человека скрепляются между собой различными по составу веществами. В основе развития данной патологии лежит дефект крепления между эпидермисом (поверхностный сой кожи) и дермой (более глубокий слой). Развитие заболевания обусловлено генными мутациями в тех генах, которые отвечают за синтез структурных белков кожи – обеспечивающих механизм крепления между разными ее слоями. На сегодняшний день обнаружено больше 1000 мутаций в 15 генах кожных структурных белков, которые приводят к возникновению различных форм буллезного эпидермолиза. Мутации вызывают нарушение образования белков: полное отсутствие белка, производство неполноценного белка, который не способен «склеивать» слои кожи, синтез белка с нарушенным строением, из-за чего протеазы (ферменты, разрушающие белки) получают легкий доступ к белку. Таким образом становится понятно, что причинами патологии являются генные нарушения и болезнь передается по наследству.
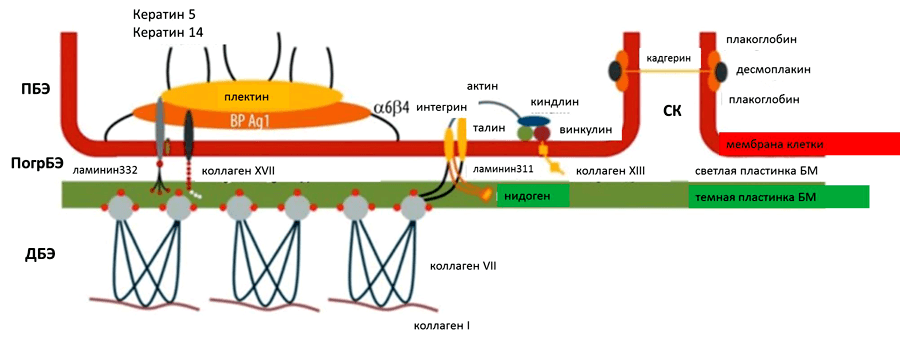
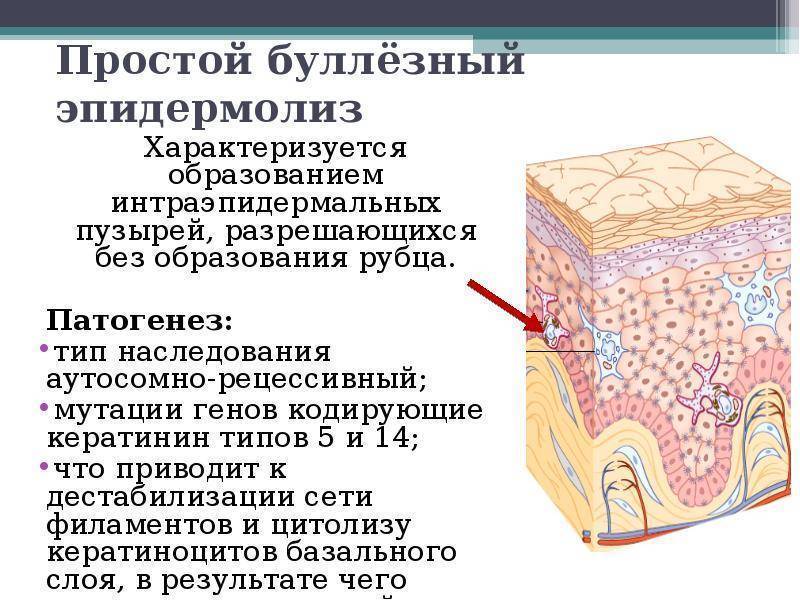
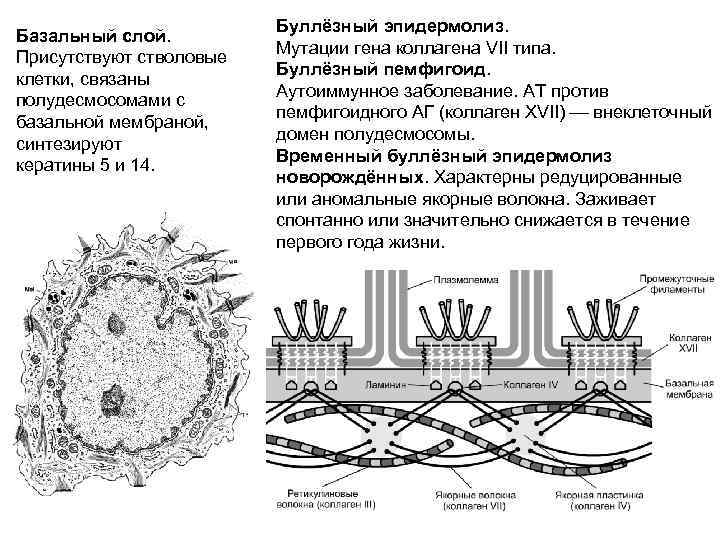
При простой форме заболевания мутации присутствуют в генах: KRT5, KRT14, РКР -1, PLEC, ITGA6, ITGB4. При этом образуются дефектные белки в поверхностном слое кожи (в кератиноцитах): десмоплакин, кератин 5 и 14, плектин и другие, на которые воздействуют протеазы, которые выделяются при механическом воздействии на кожу, что и приводит к образованию пузырей.
Мутации в генах LAMB3, LAMA3, COL7A1 и ряде других вызывают дефект в образовании белков базальной мембраны (нижний слой эпидермиса): ламинин 332, коллаген 17, интегрин и приводят к развитию пограничной формы эпидермиса. Данная форма помимо образования кожных пузырей характеризуется чрезмерной ломкостью кожи и более тяжелым течением.
Дистрофическая форма болезни развивается при мутациях в гене COL7A1, что отвечает за синтез киндлина и коллагена 17 и располагается в соединительнотканных волокнах кожи. Снижение образования данных белков вызывает не только легкое образование пузырей и эрозий, но и приводит к поражению других органов (слизистая дыхательной системы и ЖКТ, контрактуры суставов). Дистрофическая форма болезни протекает тяжело, с образованием грубых рубцов на коже, на которых часто возникают злокачественные образования.
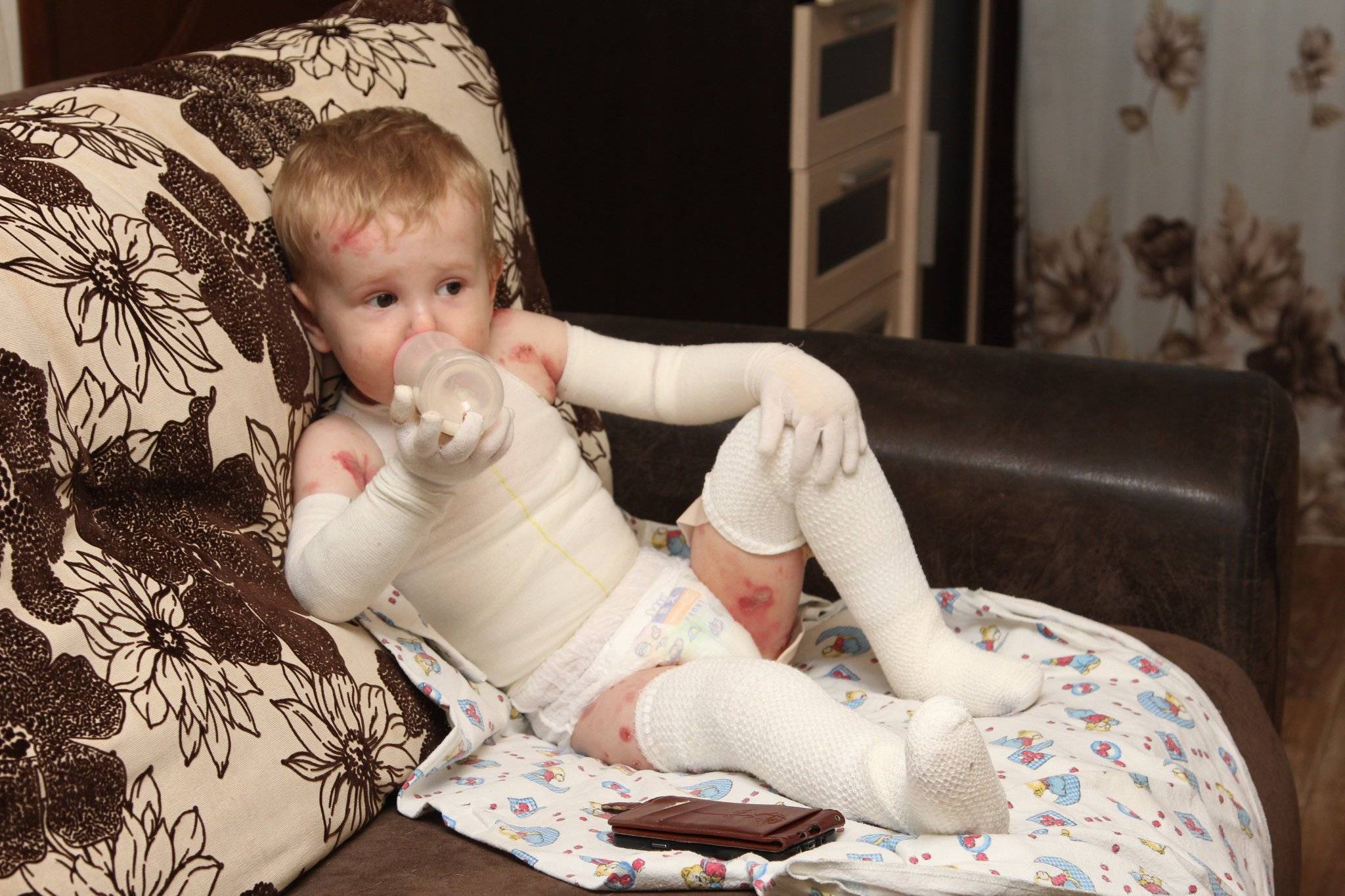
Симптомы буллезного дерматита
Длительное прямое воздействие лучей солнца на кожу через некоторое время может вызвать буллезный дерматит. Изначально кожный покров краснеет, затем появляются пузырьки, имеющие разный размер и форму. Солнечный дерматит характеризуется повышением температуры, зудом, ухудшением самочувствия, жжением и прочими симптомами. На месте пузырьков остаются следы гиперпигментации.
Резкое снижение температуры приводит, как известно, к обморожению, что провоцирует температурный буллезный дерматит. В первую очередь появляется спазм сосудов. Через некоторый промежуток времени наблюдается расширение сосудов, кожа краснеет, появляются болезненные ощущения. Вместе с этим — отеки и пузырьки, содержащие внутри себя кровянистую или серозную жидкость. На месте пузырьков возникают эрозии, после заживления покрывающиеся шкурками. Также высокая температура может вызвать ожоги различной степени сложности. При подобных повреждениях кожи симптомы очень схожи с симптомами обморожения, правда, пузырьки появляются практически сразу после контакта с источником огня. Соответственно, буллезный дерматит может возникать как в случае с ожогом II степени, так и при обморожении.
Химический буллезный дерматит проявляется только на тех частях кожи, которые были в непосредственном контакте с раздражителем. Через некоторое время поражение может принимать генерализованный характер. Например, урсол вызывает пузыри на шее и лице, также возникает сильный отек вокруг глаз.
Нарушение обмена, или эндокринное заболевание, вызывает метаболический дерматит. Сахарный диабет любого типа может спровоцировать развитие диабетического дерматита. В данном случае пузыри локализуются на руках и ногах. Также выделяют энтеропатический акродерматит, для которого характерна недостаточность цинка в организме. Именно поэтому пузырьки появляются вокруг глаз, во рту, на конечностях, губах и тому подобное.
Если брать во внимание наследственный буллезный дерматит, то он, как правило, проявляется сразу после рождения. На месте небольших повреждений кожи могут внезапно появляться пузыри
Например, болезнь Хейли-Хейли передается на генетическом уровне, но ее симптомы очень схожи с пузырчаткой.
Виды пузырчатки
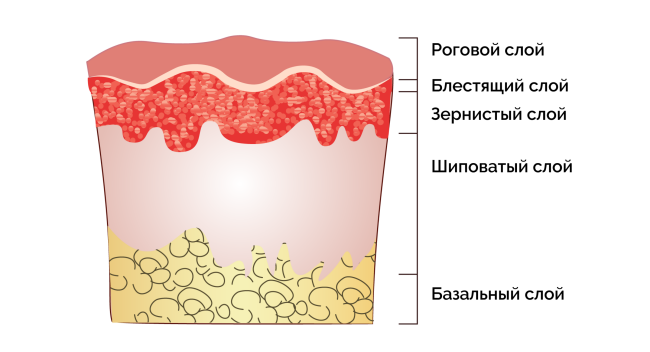
Наружный пласт кожи, эпидермис, состоит из 5 слоев:
- Рогового
- Блестящего
- Зернистого
- Шиповатого
- Базального
В зависимости от слоя локализации пузырей, внешних проявлений заболевания, а также факторов, спровоцировавших их возникновение, пузырчатку принято разделять на следующие виды:
- Обыкновенная
- Вегетирующая
- Листовидная
- Паранеопластическая
- Вызванная лекарственными средствами
Структура поверхностного слоя кожи
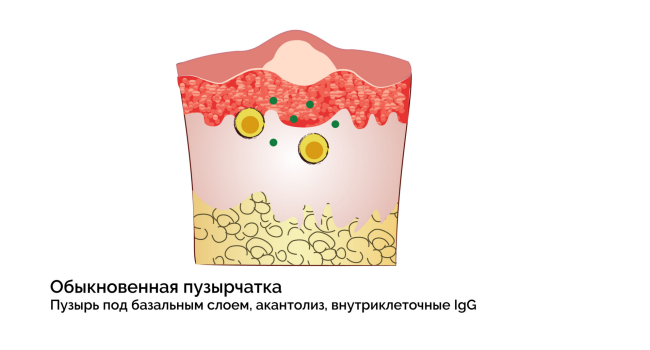
Вульгарная (обыкновенная) пузырчатка
- Характеризуется возникновением пузырей и эрозий, локализующихся на слизистых оболочках (ротовая полость, половые органы) и на коже (грудь, спина, плечи).
- Поражения слизистой рта могут существовать до 4 месяцев, прежде чем станут очевидными изменения кожи.
Вегетирующая пузырчатка
- Вегетирующая пузырчатка характеризуется возникновением пузырей и/или пустул (гнойничков) вокруг естественных отверстий и внутри кожных складок.
- После вскрытия пузырей образуются эрозии, на дне которых появляются разрастания — вегетации.
Листовидная пузырчатка
- Для листовидной формы пузырчатки характерно появление плоских, «сдутых» пузырей, покрытых корками, напоминающие листья.
- Локализуются поражения в области лица, волосистой части головы, верхней части туловища.
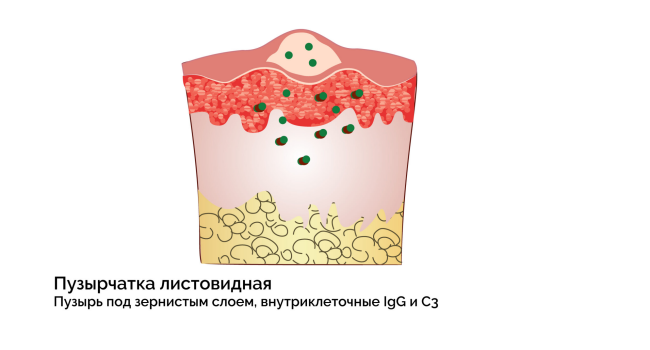
Подтипы листовидной пузырчатки:
Эритематозная (себорейная, синдром Сенира—Ашера) пузырчатка
Появление на фоне покраснения жирных чешуек и корок желто-коричневого цвета. Также возможно появление быстро разрывающихся пузырей с возникновением на их месте эрозий. Высыпания локализуются в таких местах с повышенным выделением кожного сала, как волосистая часть головы, лицо, межлопаточная область, верхняя часть грудной клетки.
Бразильская пузырчатка
Форма листовидной пузырчатки, обнаруженная в сельских районах Бразилии.
Герпетиформная пузырчатка
Характеризуется возникновением скоплений узелков (папул) и пузырьков (везикул).
Паранеопластическая пузырчатка
- При паранеопластической пузырчатке появляются различные поражения в виде пузырей, эрозий, пятен, узелков, локализующихся на лице, волосистой части головы, туловище и конечностях.
- Возникновение этого типа пузырчатки обусловлено злокачественным заболеванием.
Пузырчатка, вызванная лекарственными средствами
- Данный вид пузырчатки имеет схожие проявления с вульгарной, себорейной или листовидной пузырчаткой.
- Поражения локализуются в области подмышечных впадин, туловища, верхних и нижних конечностей.
Лекарственная терапия
1. Стероиды: местные стероиды с высокой фармакологической активностью (крем бетаметазона дипропионата, крем клобетазола пропионата, лосьон 1% гидрокортизона) применяются постоянно в течение 2-12 мес. Альтернативная дозировка состоит в пульс-терапии по выходным дням с применением крема клобетазола пропионата 2 раза в день в течение 9 мес. Это лечение эффективно при буллезном эпидермолизе Пазини, который не реагирует на другие виды терапии. При более тяжелых формах буллезного эпидермолиза, таких как пограничный буллезный эпидермолиз Герлитца и рецессивный дистрофический буллезный эпидермолиз, в угрожающих жизни ситуациях назначают высокие дозы системных кортикостероидов (вначале 60-120 мг преднизона, затем минимальная поддерживающая доза).
2. Фенитоин (противосудорожное и антиаритмическое средство) применяется в качестве ранозаживляющего средства при дистрофическом буллезном эпидермолизе, хотя сообщения о его эффективности противоречивы. Клиническая польза фенитоина объясняется его способностью понижать активность коллагеназы и коллагенпептидазы. Пациенты получают препарат внутрь в дозе 3 мг/кг ежедневно в 2 приема в течение 10-14 дней. Поддерживающая доза в крови должна составлять минимум 8 фг/мл. Эффективность системного фенитонна была описана при лечении генерализованного приобретенного буллезного эпидермолиза. Местные препараты фенитоина применяются также при простом буллезном эпидермолизе. В этом случае крем (2 или 5% на гидрофильной основе) наносится 2 раза в день на места образования пузырей в течение 6-36 мес.
3. Антагонисты рецептора 2 серотонина (5-гидрокситриптамин): терапия нейролептическим препаратом пипамперон дает эффект при лечении герпетиформного простого буллезного эпидермолиза (Доулинга-Мера). Полное очищение очагов достигается при дозах 20 мг/день у детей и 120 мг/день у взрослых. Противопоказания к терапии включают сонливость, вялость и леность с замедленным психомоторным развитием у детей. Прогрессивное повторное появление пузырей наблюдается через 2 мес. после прекращения терапии. Еще один антагонист 5-НТ2, ципрогептадина гидрохлорид, также эффективен при лечении этого буллезного заболевания, он имеет менее тяжелые побочные эффекты, чем пипамперон, и более длительный период латентности.
4. Витамин Е: иногда назначают внутрь в дозе 600-1800 мг/день пациентам с буллезным эпидермолизом, в частности с буллезным эпидермолизом Кокейна-Турена, с удовлетворительным клиническим результатом – уменьшением образования пузырей.
5. Для лечения синдрома Аллопо-Сименса применялись ретиноиды, так как они блокируют производство коллагеназы в фибробластах, но результаты были неубедительными.
6. Циклоспорин: есть сообщения о хороших результатах лечения циклоспорином пациентов с буллезным эпидермолизом Кокейна-Турена в дозе 1 мг/кг в день. При рецессивном дистрофическом буллезном эпидермолизе это лекарство приводит к заметному уменьшению числа пузырей только в токсических дозах. Необходимы дальнейшие исследования для подтверждения этих данных и определения оптимальных доз.
Под редакцией А.Д. Кацамбаса, Т.М. Лотти
«Лекарства для лечения наследственного буллезного эпидермолиза, дозы препаратов» статья из раздела Дерматология
Дополнительная информация:
- Что делать при буллезном эпидермолизе
- Хирургическое лечение буллезного эпидермолиза
- Вся информация по этому вопросу
Классификация
Буллёзный эпидермолиз имеет огромное количество видов и подвидов. Только простой вид этого заболевания насчитывает 12 подвидов, таких как синдромы Кёбнера, Вебера-Коккейна, Доулинга-Меары. Патология может поражать наружные слои эпидермиса, также пузыри и эрозии способны возникать и во внутренних слоях кожи, когда идёт поражение белка эпидермиса.
Помимо простого вида болезни, существуют:
- Пограничный — находится на границе простого и дистрофического буллёзного эпидермолиза. При данной форме патологии связаны с нарушением кожной эмали, и могут поражаться большие участки тела;
- Дистрофический — связан с доминантным и рецессивным видами образования мутации генов. Эрозии поражают глубокие слои кожи и развиваются часто в сосочковом слое дермы, в связи с чем образуются шрамы, а эрозии заживляются с большим трудом;
- Смешанный вид — самая редкая форма болезни. Название связано с тем, что поражения могут коснуться любого слоя кожи: эпидермиса, дермы, светлой пластинки.
Помимо врождённого заболевания, существует приобретённый буллёзный эпидермолиз, который связан с хроническими болезнями разных систем и органов, нарушениями гормонального фона и эндокринными проблемами. Появляется он редко у взрослого населения при болезнях кожи стоп и ладоней, на которых появляются пузыри, образующие в дальнейшем шрамы и рубцы. Приобретённое заболевание делится на:
- Классический вид — очаги появляются на сгибах конечностей, слизистых носа, рта, ануса и пр.;
- Воспалительный — поражение кожи происходит на любом её открытом участке.
Прогноз
При отсутствии лечения буллезной эмфиземы легких возможно развитие следующих осложнений:
- Спонтанный пневмоторакс – внезапный разрыв участка легкого с выходом воздуха и его накоплением в плевральной полости;
- легочная гипертензия – представляет собой повышение давления в сосудах легких, что создает дополнительную нагрузку на правые отделы сердца;
- правожелудочковая сердечная недостаточность – возникает на фоне прогрессирующей легочной гипертензии, когда сердце не способно работать и выталкивать кровь против высокого давления;
- асцит – проявление сердечной недостаточности в виде накопления свободной жидкости в брюшной полости и значительного увеличения живота в размерах за счет этого;
- отеки ног – появляющиеся преимущественно вечером и исчезающие к утру;
- присоединение инфекции – в связи с неспособностью дыхательной системы противостоять инфекции, процесс довольно быстро превращается в хронический, что усиливает дыхательную недостаточность.
Наиболее грозным осложнением заболевания является сердечная недостаточность. Эта патология неизбежно приводит к потере трудоспособности и смертельному исходу.
Однако при правильной и своевременной терапии с устранением причины заболевания возможно полное излечение.
Таким образом, при появлении у вас первых симптомов буллезной эмфиземы легких необходимо немедленно обратиться к врачу-пульмонологу, поскольку лишь своевременная диагностика и лечение позволят избежать тяжелых последствий заболевания.