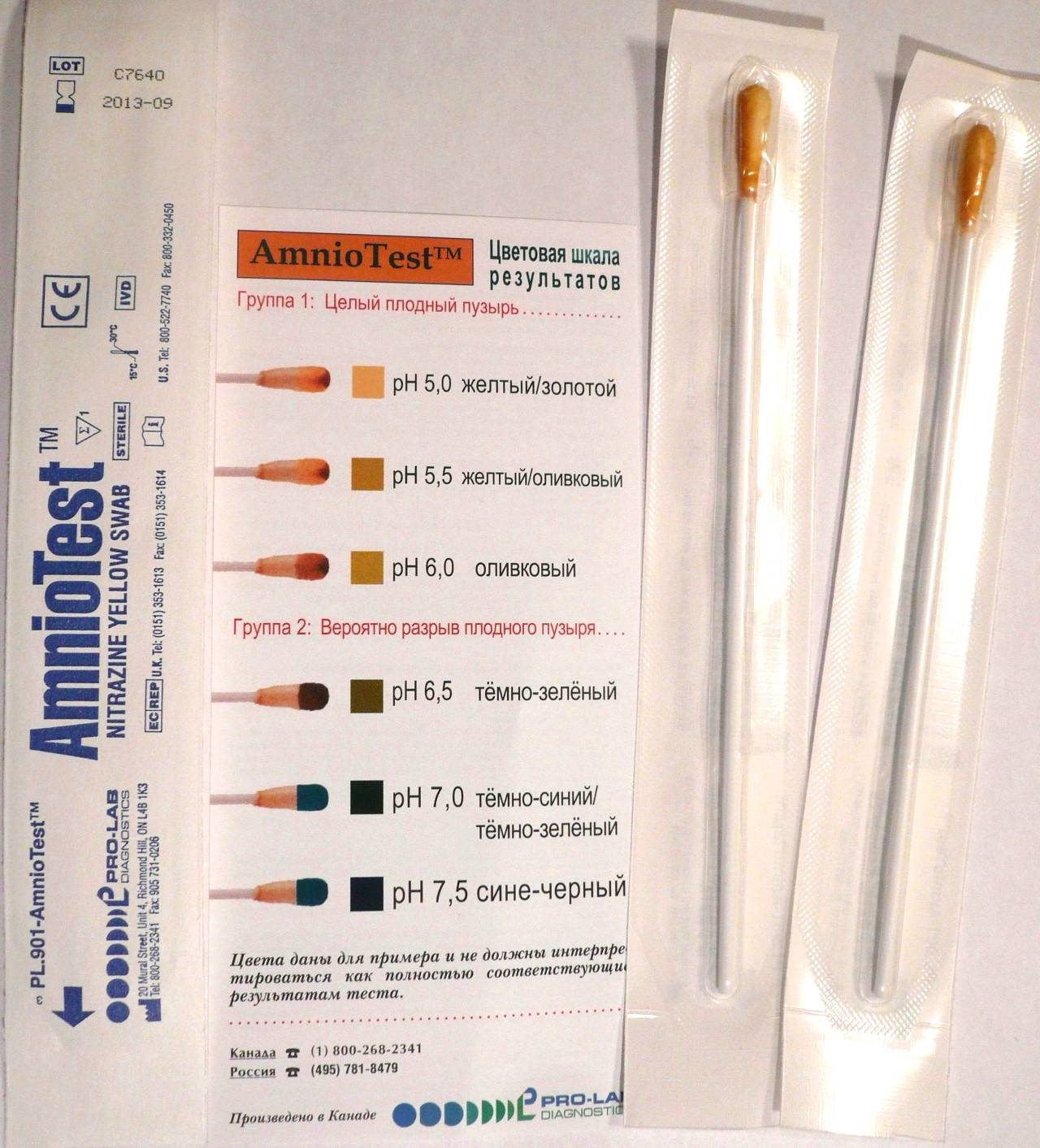
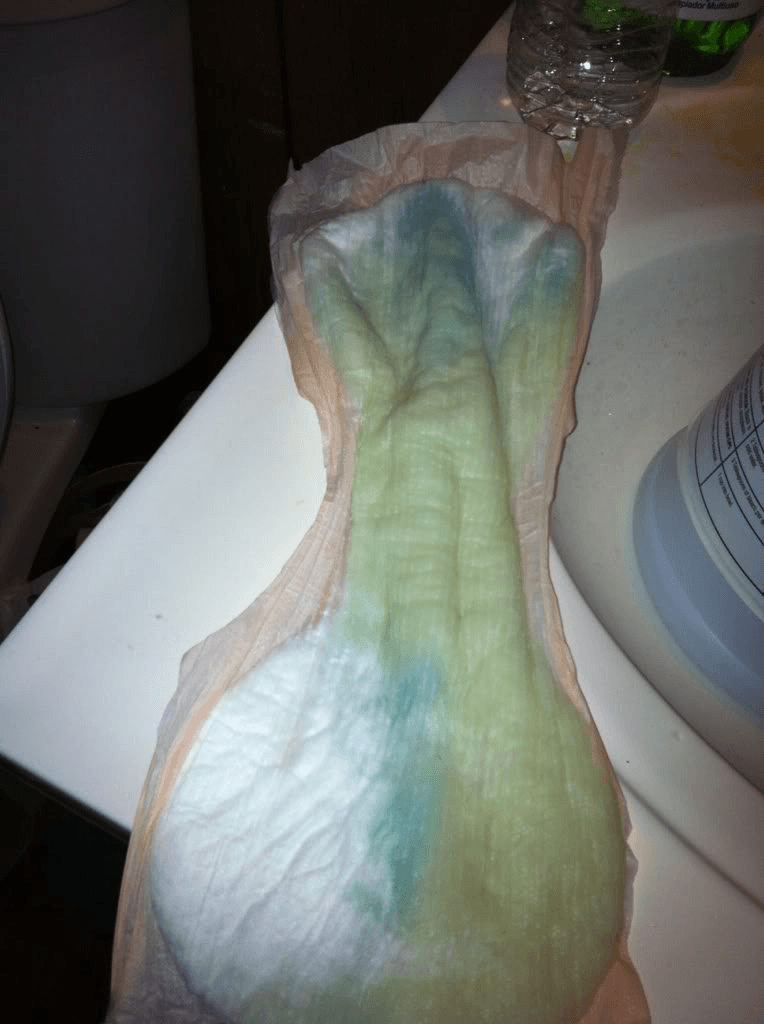
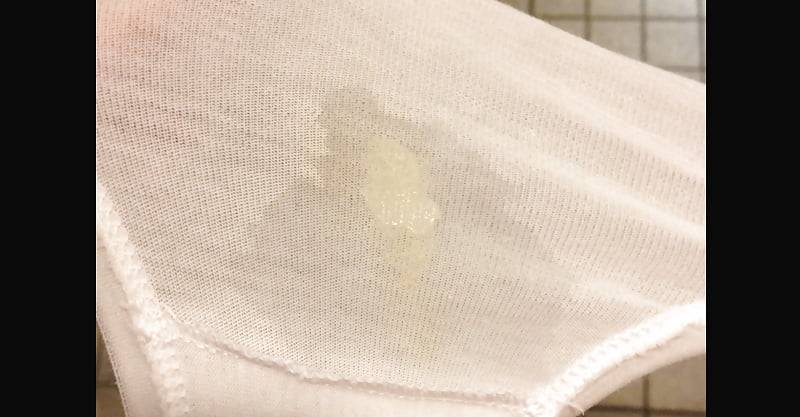
Какие выделения при беременности требуют внимания врача?
В некоторых случаях цвет влагалищного секрета меняется. Это происходит под воздействием гормонов, инфекции, патологий шейки матки и так далее.
Белые выделения при беременности. Творожистая структура, резкий кислый запах — признаки молочницы. Эта заболевание довольно часто отмечается у беременных, поскольку возникает на фоне снижения иммунитета. Водянистый полупрозрачный секрет с неприятным запахом свидетельствует о бактериальной инфекции.
Коричневые выделения при беременности. Чаще всего сопровождают патологии, которые требуют хирургического либо консервативного лечения. В их число входят внематочная беременность, отслойка плаценты, угроза выкидыша.
Если коричневатый полупрозрачный секрет отделяется в небольшом количестве и имеет жидкую консистенцию, скорее всего, причиной является эрозия шейки матки. Избавиться от этой проблемы можно будет только после родов.
Желтые выделения при беременности. В норме вагинальный секрет имеет желтоватый оттенок. Однако при наличии патологического процесса цвет выделений становится более выраженным.
Темно-желтый секрет говорит об аллергической реакции либо возможности самопроизвольного аборта. Если цвет меняется на зеленый, то в сочетании с жжением и зудом в области половых органов это заставляет заподозрить венерическое заболевание. Ярко-желтые выделения — симптом бактериальной инфекции, которая развилась в маточных трубах, яичниках и придатках.
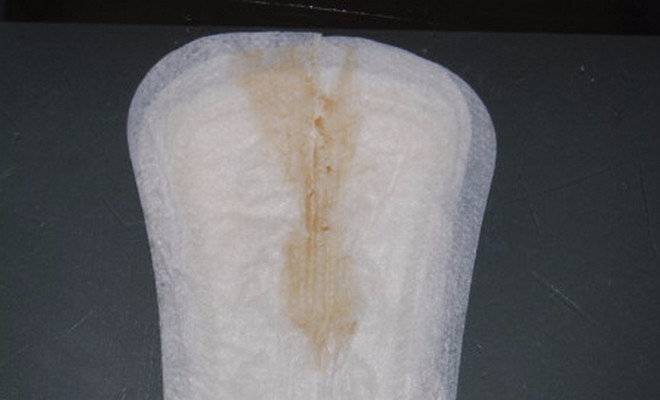
Тревожным знаком является обильное истечение жидкости светло-желтого цвета. Скорее всего, это околоплодные воды. Если срок родов еще не подошел, требуется немедленная госпитализация, чтобы спасти плод.
Кровянистые выделения при беременности. В первом триместре это явление встречается довольно часто. Оно носит физиологический характер и связано с изменениями гормонального фона. Кровоснабжение половых органов активизируется, а эпителий маточной полости становится более рыхлым. Если нет сгустков крови и болевых ощущений, можно не беспокоиться.
Но на средних и больших сроках беременности розовые выделения средней интенсивности могут быть признаком отслойки плаценты. Появление слизи и сгустков крови говорит о маточной гематоме или гибели плода.
Если выделения при беременности приобрели неестественный цвет, обязательно посетите врача. Специалисты клиники «Поликлиника+1» проведут диагностику, установят заболевание и назначат щадящее, но эффективное лечение.
Статья проверена на соответствие медицинским стандартам ведущим специалистом клиники “Поликлиника+1”, дерматовенерологом, урологом, микологом
Малашенко Владимиром Александровичем
Ребенок видит в животе мамы
В полости матки, конечно, особо рассматривать нечего. Тем более что брюшная стенка маминого живота в сочетании с одеждой полностью защищает глазки малыша от света. Даже если будущая мама подставила свой живот под прямые солнечные лучи, кроха может только различить свет тёмно-красного цвета. Правда, прямой бьющий луч яркого света ему не очень нравится, на мониторе ультразвукового аппарата видно, что он отворачивается и меняет положение тела. Глазки ребёнка почти все время прикрыты, и хотя к окончанию девятого месяца этот орган чувств уже развит, понастоящему он заработает только после рождения.Однако, начиная с 16-й недели беременности, приборы фиксируют движения глазных яблок, причём с 23-й недели эти движения становятся более интенсивными, а с 26-й недели малыш на короткое время уже приоткрывает свои крошечные веки.
Малыш осязает в утробе матери
Уже с 10-й недели беременности малыш ощущает прикосновения к самому себе. Вскоре после этого он начинает совершать первые движения и активно интересоваться своим телом. Этот процесс, достигающий пика между 12-й и 24-й неделями, можно наблюдать при проведении ультразвукового исследования: детишки дотрагиваются до своего лица, сгибают и разгибают ручки и ножки. Они также с удовольствием сосут большой пальчик руки или играют с пуповиной. А ещё растущий крошка очень любознателен. Когда во время проведения амниоцентеза на исследование берут околоплодные воды, малыш часто приближается к игле, пытаясь схватить её маленькими ручками и разобраться, что же это за предмет.При ультразвуковых исследованиях у женщин, ожидающих двойню, на мониторе хорошо видно, что близнецы не только часто гладят друг друга по головке, но иногда и боксируют. Поэтому, если сомневаетесь в способностях малыша чувствовать, что происходит в окружающем мире, просто положите руку на свой округлившийся живот, погладьте его. Кроха тут же ответит вам метким ударом ножки или ручки (если, конечно, в этот момент он не спит).
Ребенок чувствует боль в животе мамы
Действительно, начиная с 24-й недели беременности, ребёнок уже может ощущать боль. Поэтому при проведении операций на ещё не рожденных детях (да, и такое бывает, и даже в нашей стране) им обязательно делают внутривенный наркоз, вводя препараты через сосуды пуповины.После 40-й недели малыш рождается на свет и теперь уже может в полной мере исследовать свою маму (к обоюдному удовольствию) с помощью всех органов чувств — он слышит её голос, пробует молоко на вкус, вдыхает родной запах, внимательно вглядывается в лицо, ощущает нежные прикосновения ласковых рук. Какое же это счастье!
Многоводие: виды, симптомы, причины, опасность состояния
Заключение о многоводии делается специалистом в случае превышения объема жидкости в 1,5-2 литра при нормальном протекании беременности. Обычно многоводие диагностируется в конце второго -начале третьего триместра.
Различают острое многоводие с внезапным увеличением объема вод, которому сопутствуют одышка, чувство тяжести и боли в животе, сильные отеки, и хроническое, при котором количество околоплодной жидкости возрастает постепенно, не ухудшая самочувствия беременной.
Среди причин возникновения многоводия можно выделить следующие:
- наличие сахарного диабета у матери
- в организме матери обнаружен острый или хронический инфекционный процесс
- болезни сердечно-сосудистой системы
- различные аномалии развития плода
- резус-конфликт между матерью и плодом
Ультразвуковое исследование — основной инструмент при диагностике этого состояния. Основным критерием оценки количества амниотической жидкости служит величина вертикального кармана. Если в процессе обследования специалист определил его величину в 8-11 см, это легкая степень многоводия. О средней степени этого состояния можно говорить при величине вертикального кармана от 12 до 15 сантиметров, если же этот показатель достиг 16 см, то ставится заключение о выраженном многоводии.
При ручном осмотре беременной отмечается значительное увеличение окружности живота, а также высоты стояния дна матки. Сама матка находится в тонусе, из-за чего части плода прощупываются с трудом. Отмечается чрезмерная двигательная активность ребенка, тоны сердца прослушиваются нечетко.
Опасность многоводия в том, что большое количество вод сильно растягивает матку, вследствие чего она плохо сокращается во время родов. Это приводит к затяжным родам и возможному возникновению кровотечения в послеродовом периоде. Многоводие может спровоцировать отслойку плаценты и выпадение пуповины, что представляет большую опасность как для матери, так и для будущего ребенка.
Родовая стратегия при многоводии предполагает проведение амниотомии (прокола плодного пузыря) в самом начале родов. Потом околоплодные воды медленно выпускаются через иглу или катетер для уменьшения объема матки и уплотнения ее стенок. После того, как малыш родился, роженице назначаются препараты для стимуляции сокращения мускулатуры матки.
Хроническое многоводие легкой степени практически не отражается на течении беременности, роды обычно проходят в срок и не осложненно. Однако требуется параллельное лечение заболевания, являющегося причиной многоводия.
Выраженное многоводие часто провоцирует преждевременные роды. При наличии симптомов, говорящих о нарушениях кровообращения у будущей мамы с выраженными отеками и тяжелой одышкой, ставится вопрос об искусственном прерывании беременности.
Общая характеристика процедуры
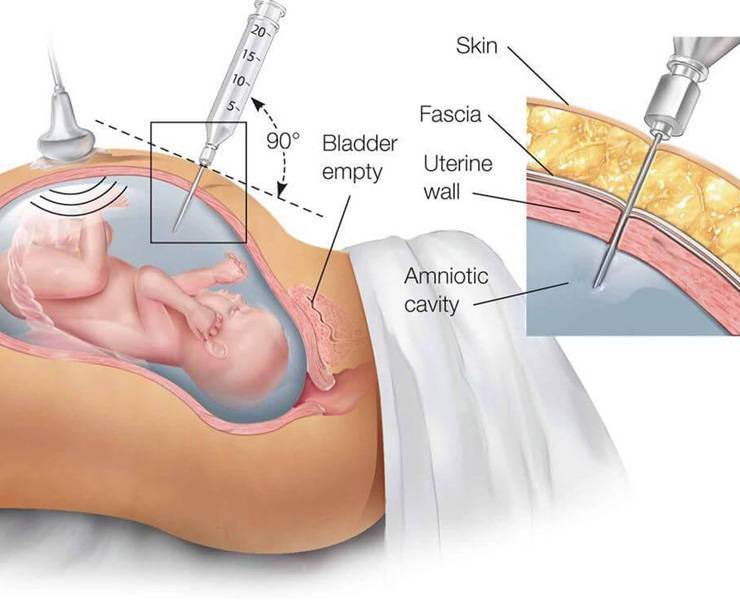
Амниоскопия – стандартная гинекологическая практика, которую применяют на поздних сроках беременности или непосредственно перед родами. Также диагностику проводят в динамике каждые 2 дня и в родах, при условии, что плодный пузырь не лопается самостоятельно.
Гинеколог осматривает оттенок, количество жидкости, стенки пузыря через цервикальный канал при помощи амниоскопа.
Жидкость, которая подвергается исследованию, защищает плод от механических повреждений, инфекций, поддерживает постоянную температуру и выполняет роль источника питательных веществ.
Дефекты жидкости (неестественный цвет/количество/наличие примесей) свидетельствуют о патологии беременности.
Перед проведением обследования женщина должна сдать бактериологическое обследование влагалища (мазок на флору) и прослушать инструктаж о предстоящих манипуляциях.
Роженица обязана сообщить врачу о предрасположенности к повышенной кровоточивости или недавних кровянистых выделениях из половых путей. В таких случаях от амниоскопии лучше всего отказаться, чтобы не подвергать здоровье матери и ребенка риску.
Роженицу осматривают на гинекологическом кресле в положении с приведенными к животу ногами. Гинеколог вводит в шейку матки специальный прибор и осматривает внутреннюю полость.
При нормальном течении беременности фиксируется достаточное количество прозрачных/светлых околоплодных вод. В норме допускается наличие первородной смазки.
Анормальное количество/оттенок околоплодных вод, наличие различных примесей указывает на внутренние нарушения и возможную угрозу для плода. К примеру, кислородное голодание, внутриутробная смерть, гемолитическая болезнь, аномалии сердечной деятельности или другие акушерско-гинекологические отклонения.
Амниоскопия во время беременности позволяет определить общее состояние плода, что становится ключевым для дальнейшего родоразрешения.
Врач оценивает состояние малыша, готовность материнского организма к родам, по необходимости применяет экстренные методы спасения одного или двух пациентов.
Амниоскопию также проводят во время родоразрешения наряду со стандартными влагалищным исследованием. Процедура поможет контролировать состояние малыша и предотвратить возможные угрозы.
Процедура особенно информативна и целесообразна для рожениц, которые находятся в группе риска (возраст от 35-ти, хромосомные патологии, рождение детей с серьезными дефектами). Согласно статистике, амниоскопия во время родов предотвращает около 9% опасных случаев, когда угроза для ребенка предварительно не была зафиксирована.
Для подтверждения хромосомной патологии проводят еще несколько исследований – трансабдоминальный кордоцентез или аспирацию. Четкий диагноз можно получить уже на 16-й неделе беременности.
Факты о ВУИ
В менее чем 10 беременностях из 100 инфекция передается будущему малышу от его мамы. И примерно 0,5% новорожденных появляются на свет с соответствующими симптомами. Но, если в организме матери присутствует та или иная инфекция, это еще не полная гарантия того, что она будет и у ребенка.
Часть инфекционных болезней, которые угрожают развитию эмбриона, для матери проходят безсимптомно, не нанося особого вреда ее организму. В основном плод заражается той же инфекцией, что и мать, если она заразилась этой болезнью впервые.
Если у беременной вовремя обнаружить и пролечить болезнь, то риск для будущего малыша минимальный.
Диагностика внутриутробной инфекции
Беременным делают анализ крови, который позволяет обнаружить гепатиты В и С, а также сифилис. Регулярно делают мазки из влагалища на микрофлору. Используется метод ПЦР, который позволяет обнаружить циркулирующие в крови вирусы при наличии таковых.
УЗИ безопасна для беременных. Она не показывает наличие инфекции, но дает возможность обнаружить пороки, вызванные инфекцией, и задержку внутриутробного развития плода. Также УЗИ является методом контроля при выполнении кордоцентеза. ВУИ подозревают, если на УЗИ обнаруживаются такие признаки:
- сформировавшиеся пороки развития
- много- или маловодие
- отек плаценты, амниотические тяжи
- синдром задержки внутриутробного развития
- увеличение живота и расширение чашечно-лоханочной системы почек
- увеличение сердца, печени и селезенки
- множественные отложения кальция в мозге, печени, кишечнике
- увеличение желудочков мозга
Сероиммунологический метод диагностики базируется на определении иммуноглобулинов. Он рекомендован женщинам из групп риска, которые перечислены выше. Иногда необходимы такие методы как кордоцентез и амниоцентез. При первом методе берется кровь из пуповины, чтобы выявить имеющуюся там инфекцию. Амниоцентез означает исследование околоплодных вод.
Методы диагностического исследования
Исследование О. в. позволяет оценивать состояние и зрелость плода и в необходимых случаях своевременно решить вопрос о родоразрешении или проведении соответствующей корригирующей терапии. Для извлечения О. в. из полости амниона применяют пункцию (см. Амниоцентез) с последующим изучением ее клеточного состава (цитол, метод), полового хроматина, группы крови и резус-фактора. Проводят также гистохимическое, цитогенетическое, биохимическое исследования О. в., позволяющие определить содержание в них белковых фракций, ферментов, стероидных гормонов, билирубина, а также углеводный, аминокислотный липидный и электролитный состав и кислотно-щелочное равновесие; используют спектрофотометрические методы, электрофорез, хроматографию, флюоресцентную поляризацию О. в.
Рупнараянсингх (S. Roopnarinesingh, 1974) с соавт, полагают, что одновременное исследование ферментов и хим. компонентов О. в. позволяет более точно определить срок беременности и судить о степени зрелости плода. Для определения степени зрелости плода и возможности поражения его при резус-конфликте, для профилактики недоношенности и перенашивания, а также для решения вопроса о сроках родовозбуждения у беременных с токсикозами, сахарным диабетом, поражением плаценты большое практическое значение имеет исследование липидов О. в. Так, величина отношения лецитин/сфингомиелин, меньшая 1,5, указывает на незрелость легких, а 1,8 и более—на зрелость легких. В оценке зрелости плода большое значение имеет исследование содержания в О. в. креатинина. Концентрация креатинина св. 1,6 мг/100 мл свидетельствует о достаточной зрелости плода. Степень зрелости плода оценивают также путем определения содержания в О. в. молочной к-ты, дегидрогеназы, щелочной и кислой фосфатаз, эстриола.
Изучение кислотно-щелочного равновесия О. в. дает возможность судить о состоянии плода при перенашивании, поздних токсикозах, резус-конфликтной беременности, сахарном диабете, когда констатируется выраженный ацидоз (см.). Хромосомный анализ культуры клеток О. в. позволяет установить степень поражения плода в результате воздействия тех или иных мутагенных факторов. Кроме того, его используют для определения пола плода (см. Пол).
В целях диагностики врожденных заболеваний плода, связанных с нарушением углеводного обмена, проводят исследование на содержание в О. в. гликозидаз.
Библиография:
Паллади Г. А. и Марку Г. А. Диагностическая ценность исследования околоплодных вод, Акуш, и гинек., № 4, с. 58, 1978; Персианинов Л. С., Сидельникова Б.М. и Шпакова Р. 3. Кислотно-щелочное состояние околоплодных вод в норме и при резус-иммунизации, там же, № Ц, с. 20, 1973; Розовский И. С. и Бахарев В. А. Фетоамниография и фетоскопия как методы пренатальной диагностики, там же, № 4, с. 1, 1978; Савельева Г. М. Биохимия амниотической жидкости и ее отношение к состоянию плода и новорожденного, там же, № 3, с. 1, 1974; Carretero О. А. а. о. Identification of а pressor polypeptide in human amniotic fluid, Amer. J. Obstet. Gynec., v. Ill; p. 1075, 1971; Donat H. u. Neuendorf K. Proteinspektrum des Fru-chtwassers, Zbl. Gynak., Bd 94, S. 408, 1972; Roopnarinesingh S. a. Morris D. Amniotic fluid urea and creatinine in normal pregnancy and in pre-eclampsia, J. Obstet. Gynaec. Brit. Cwlth., y. 78, p. 29, 1971.
Г. А. Паллади.
Отхождение вод при беременности. Что это такое?
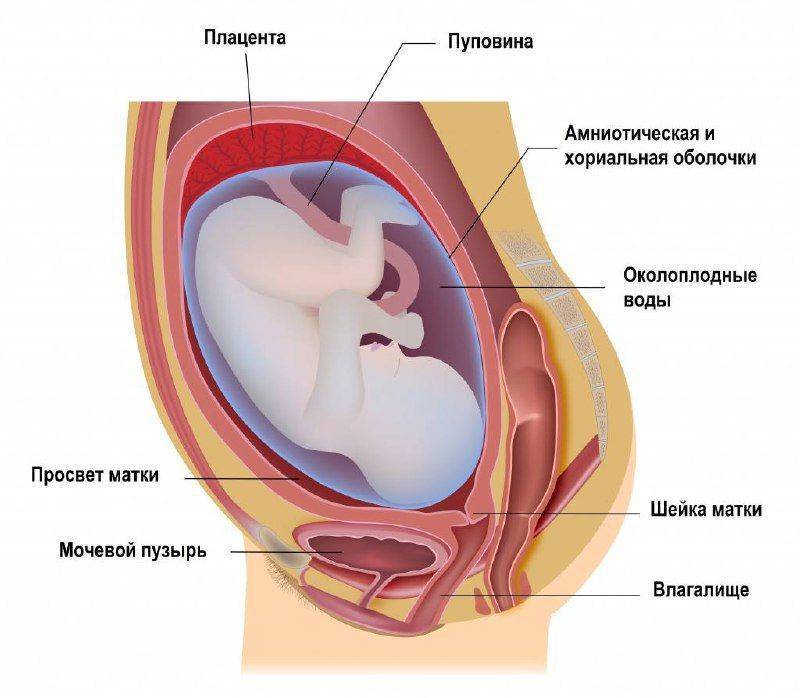
Многие женщины задаются вопросами: как отходят околоплодные воды, как они выглядят и как не пропустить этот момент? Для начала давайте разберёмся что же такое околоплодные воды, как они образуются и зачем нужны. В течение всей своей внутриутробной жизни плод растёт и развивается в жидкостной среде – околоплодных водах (амниотической жидкости). В образовании околоплодных вод принимают участие клетки амниотической оболочки, почки, лёгкие плода. Роль околоплодных вод в развитии и внутриутробной жизни плода велика. Они принимают участие в обмене веществ, обеспечивают механическую защиту плода от внешних факторов.
Это своего рода амортизатор. Состав околоплодных вод может меняться и по характеру этих изменений можно судить о тех или иных происходящих процессах. В течение всей беременности объём околоплодных вод постепенно увеличивается и достигает максимума – 1000-1500 мл к 38 недель. Далее идёт постепенное их уменьшение. Условно околоплодные воды делят на передние и задние. Околоплодные воды, находящиеся ниже пояса соприкосновения (место тесного соприкосновения головки плода и нижнего сегмента матки) носят название передних, выше – задних.
В норме околоплодные воды имеют светло-желтый цвет, прозрачные или слегка мутные (за счёт элементов первородной смазки, эпителия, волос плода). Изменение цвета околоплодных вод, повышение вязкости указывает на патологический процесс.
Отхождение околоплодных вод во время беременности (до развития регулярной родовой деятельности) носит название преждевременного излития околоплодных вод и не является наилучшим вариантом. Так как преждевременное излитие околоплодных вод повышает риски осложнений как со стороны плода, так и со стороны матери. Причинами преждевременного излития околоплодных вод может служить инфекционно-воспалительный процесс, многоводие, тазовое предлежание плода, многоплодная беременность, истмико-цервикальная недостаточность.
Это важно!
Наиболее благоприятным является отхождение околоплодных вод на раскрытии маточного зева 7-10 см. Это своевременное излитие околоплодных вод. В данной ситуации плодный пузырь не только защищает плод от инфицирования, но мягко, плавно давит на маточный зев, способствуя его плавному раскрытию.
Ранним излитием околоплодных вод считается излитие вод с момента развития регулярной родовой деятельности до 4 см раскрытия маточного зева.
Физиологическое значение
Обмен веществ между организмом матери, О. в. и плодом происходит в течение всей беременности. Значение О. в. в обмене веществ плода вытекает из их хим. состава, к-рый в свою очередь зависит от обмена веществ между О.в. и материнской кровью (через хориальную пластинку и амнион). Из полости амниона в организм плода О. в. попадают через кожу, пищеварительный тракт и легкие. К 25-й неделе эмбрионального развития кожа плода становится кератинизированной, обмен веществ через кожу уменьшается; в конце беременности кожа и бронхи плода играют все меньшую роль в транспорте О. в., основное значение приобретает заглатывание плодом О. в., к-рые поступают в его пищеварительный тракт. Плод заглатывает от 300 до 500 мл жидкости, а в нее выделяет мочу и альвеолярный секрет из дыхательных путей. Сохраняется проницаемость для О. в. фетальной поверхности плаценты и пуповины, через к-рые жидкость переходит из полости амниона в кровь плода и в обратном направлении.
Промежуточные зоны (О. в. и губчатый слой плодных оболочек) «амортизируют» патогенные влияния на плод нек-рых физиол, и патол, изменений состояния материнского организма, способствуют поддержанию гомеостаза плода. Немаловажную буферную функцию выполняет и амниохориальное пространство, заполненное амниохориальной жидкостью, состав к-рой отличается от состава О. в. и к-рая не только «амортизирует» механическое воздействие на плод, но и осуществляет посредничество между слизистой оболочкой матки и О. в.
В О. в. происходит постоянный и быстрый обмен веществ: каждый час замещается 1/3 часть воды, 13 мэкв натрия и 0,6 мэкв калия. О. в. полностью обновляются в течение 2 час. 54 мин. Высокая скорость образования и обратного всасывания О. в., постепенное изменение их количества и качества (в зависимости от срока беременности, состояния плода и матери) свидетельствуют о том, что О. в. играют важную роль в обмене веществ между матерью и плодом.
О. в
имеют важное значение для развития плода, к-рое различно в отдельные периоды беременности. В первые недели развития зародыш имеет консистенцию, немногим отличающуюся от консистенции О
в., что делает возможным независимое развитие такого зародыша не только как единого целого, но и как комплекса отдельных неравномерно развивающихся частей. О. в. совместно с передней брюшной стенкой и стенкой матки являются также важнейшей частью защитной системы, предохраняющей плод от повреждений, прежде всего механических. В последующие недели внутриутробного развития развивается новая форма активности плода — движения, усиливающиеся по мере его развития, и возможные только в жидкой среде. С развитием двигательной активности благодаря слою жидкости между ним и стенкой матки плод может принять положение с точки зрения физиологии родов наиболее выгодное. Кроме того, О. в. защищают плод от непосредственного контакта со стенкой плодного яйца, обеспечивая постоянное скольжение поверхностей кожи плода и амниона. В случаях недостаточного количества О. в. или их отсутствия возможны сращение кожи плода с амнионом и различные пороки развития (см. Амниотические нити, перетяжки, сращения).
Водные проблемы
Во время каждого УЗИ врачи проверяют, в том числе, и околоплодные воды. Их количество, прозрачность и наличие посторонней взвеси о многом расскажут специалистам.
Количество амниотической жидкости непостоянно. Оно увеличивается в течение всей беременности. И если в конце первого триместра околоплодных вод всего 40 – 50 мл, то на 37 – 38 неделе беременности от 1000 до 1500 мл! Интересно, что перед родами их становится меньше – всего около 800 мл. Но это в норме.
Однако, к сожалению, бывают случаи, когда количество амниотической жидкости далеко от нормы.
Если вод больше, от полутора до трёх литров, то речь идёт о многоводии. Это состояние грозит целым рядом осложнений, среди которых воспаление плодных оболочек, сахарный диабет и резус-конфликт мамы и ребёнка.
Но ничуть не менее опасно противоположное состояние – маловодие (при нём амниотической жидкости меньше 600 мл).
Однако значительные отклонения количества вод от нормы встречаются нечасто. Но зато многих будущих мам всерьёз беспокоит часто встречающееся заключение «умеренное маловодие». К счастью, такой диагноз означает всего лишь незначительное уменьшение количества амниотической жидкости. В этом случае врач обязательно назначит дополнительные обследования (КТГ, доплерографию). Они позволят уточнить, как чувствует себя ребёнок. Если с малышом всё в порядке, то умеренного маловодия пугаться не стоит.
Через сколько начнутся роды после отхождения вод?
При разрыве в нижней части плодного пузыря воды отходят потоком (сразу и в большом объеме). Если воды отошли до начала родовых схваток, в первую очередь необходимо успокоиться. Латентный период (время между излитием вод и началом родовой деятельности) обычно длится не дольше 3-4 часов. В то же время следует учитывать неделю беременности, на которой произошло излитие вод. В зависимости от срока беременности, латентный период может быть разным:
- При сроке беременности от до 28 недель со времени излития вод до родов может пройти 4-5 недель. Это возможно в том случае, если излилась не вся амниотическая жидкость, и врачи решили выжидать. Все это время будущая мама должна провести в стационаре в палате с особым контролем стерильности.
- При излитии вод на сроке с по 37 неделю гестации примерно у каждой второй женщины роды начинаются в течение суток. У остальных латентный период может продлиться до 7 дней, опять-таки при условии частичного отхождения вод и при нахождении в стерильной палате под постоянным медицинским контролем.
- При отхождении вод на 38 неделе или позже примерно в 50% случаев родовая деятельность начинается в течение 12 часов. У остальных женщин до родов может пройти от 1 до 3 суток.
Важно! Разрыв плодного пузыря до начала родов всегда сопряжен с риском заражения матери и плода, поэтому после отхождения вод будущую маму следует как можно скорее доставить в стационар. Действительно, плодный пузырь защищает ребенка от болезнетворных микроорганизмов, а после его разрыва малыш может рассчитывать только на собственный иммунитет
И даже если женщине провели обработку влагалища антисептическими растворами, риск заражения все равно сохраняется – ни один антисептик не обеспечивает гарантированное уничтожение опасных для плода микроорганизмов. Помимо этого, отсутствие амниотической жидкости отрицательно влияет на иммунитет и нервную систему малыша. Поэтому среди врачей существует консенсус, согласно которому женщине и ребенку не угрожает опасность, если от излития вод до родов пройдет не более 24 часов
Действительно, плодный пузырь защищает ребенка от болезнетворных микроорганизмов, а после его разрыва малыш может рассчитывать только на собственный иммунитет. И даже если женщине провели обработку влагалища антисептическими растворами, риск заражения все равно сохраняется – ни один антисептик не обеспечивает гарантированное уничтожение опасных для плода микроорганизмов. Помимо этого, отсутствие амниотической жидкости отрицательно влияет на иммунитет и нервную систему малыша. Поэтому среди врачей существует консенсус, согласно которому женщине и ребенку не угрожает опасность, если от излития вод до родов пройдет не более 24 часов.
При доношенной беременности большинство женщин укладываются в эти временные рамки. Однако в отдельных случаях схватки могут не начаться. Тогда медики проводят гормональную стимуляцию родовой деятельности. Данная процедура сопряжена с определенным дискомфортом – женщине придется долгое время находиться в положении лежа, получая препараты через капельницу. Кроме того, после гормональной стимуляции родовые схватки будут более сильными и болезненными. Однако ожидать, рассчитывая на естественные роды, может быть крайне опасно для плода – у него может начаться гипоксия или развиться внутриутробные инфекции. Поэтому если врач настоятельно рекомендует гормональную стимуляцию родов или кесарево сечение, надо согласиться – акушер никогда не станет рекомендовать данные процедуры без веских оснований.
Случается и так, что родовые схватки развиваются буквально сразу после излития околоплодных вод. Причем спрогнозировать скорость, с которой будет раскрываться маточный зев, невозможно. Это еще одна причина в пользу того, что после отхождения вод ехать в роддом следует без промедления.
Более того, при стремительных родах возможны осложнения, адекватно отреагировать на которые могут только врачи. В частности, при выпадении или защемлении пупочного канатика либо преждевременной отслойке плаценты необходимы срочные медицинские меры. Учитывая данные риски, гораздо безопаснее ожидать начала схваток в стационаре. Добираться до роддома предпочтительно на машине скорой помощи – тогда женщина будет находиться под наблюдением врачей уже в дороге. Если же беременная чувствует себя хорошо, а состояние отошедших вод не вызывает подозрений, можно транспортировать женщину в роддом самостоятельно. Но в таком случае женщину следует разместить в положении полулежа на заднем сиденье – такое положение тела минимизирует риск выпадения пуповины.
Что такое плодный пузырь?
Плодный пузырь (амниотический пузырь) – это оболочка, заполненная околоплодной жидкостью, которая образуется сразу после имплантации плодного яйца в стенку матки. В течение всего периода гестации он окружает и защищает ребенка от механических повреждений, а также обеспечивает ему водную среду. Благодаря герметичности плодного пузыря ребенок защищен от проникновения инфекций и токсинов в амниотическую жидкость.
Плодный пузырь состоит из трех слоев – амниона, хориона и децидуальной оболочки. Амниотическая оболочка – гладкая, прозрачная и тонкая, не имеет кровеносных сосудов, изнутри омывается амниотической жидкостью, и она же ее выделяет и поглощает. Амнион играет главную роль в защите плода от высыхания и механических травм. Наружная сторона амниона соединена с хорионом.
Хорион (ворсинчатая оболочка) – более плотный и шероховатый слой плодного пузыря. Он пронизан сетью кровеносных сосудов. Через хорион к ребенку из крови доставляется кислород и питательные вещества. В хорионе синтезируется гормон ХГЧ, играющий важную роль в сохранении беременности.
Внешняя оболочка амниотического пузыря (децидуальная) обеспечивает защиту плода, в частности, растворяет микроорганизмы и обезвреживает токсины. Также она участвует в обмене жидкостью между матерью и плодом.