Инвазивные методы пренатальной диагностики
Помимо неинвазивных методов пренатальной диагностики (все, о которых мы говорили выше), существуют инвазивные. Они предполагают забор клеток и образцов тканей плода, амниотической жидкости и другие процедуры с проникновением в полость матки при ультразвуковом мониторинге.К методам инвазивной диагностики относятся:
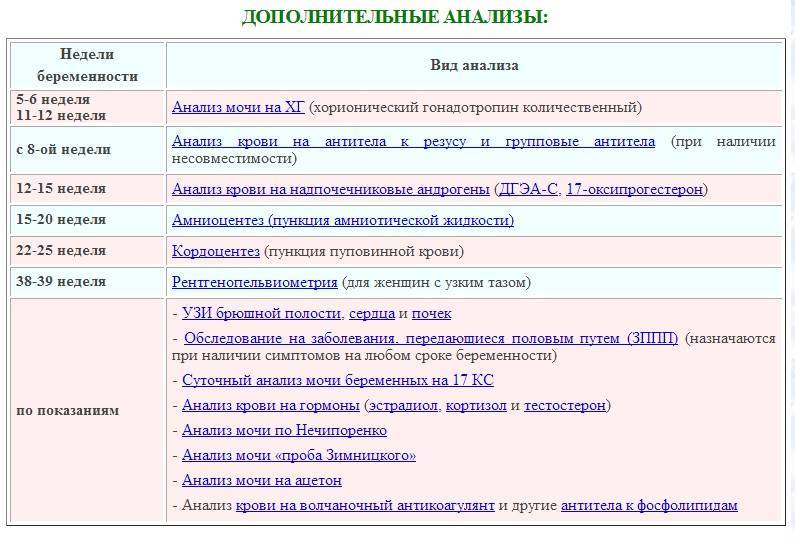
- биопсия хориона (клетки внешней зародышевой оболочки);
- амниоцентез (околоплодная жидкость и клетки плода из нее);
- кордоцентез (пуповинная кровь плода);
- плацентоцентез (клетки плаценты).
Назначаются они обычно женщинам старше 35 лет в случае отклонений от нормы уровня ХГЧ и АФП, а также если в семье уже рождались дети с врожденными заболеваниями, хромосомными аномалиями и пороками развития.
Важно знать, что технологии, применяемые при диагностике, обладают различной степенью надежности. Все они небезопасны для плода и должны применяться только в крайних случаях
Врач может порекомендовать один из видов инвазивного исследования, только если существует опасность тяжелого заболевания будущего ребенка. При этом риск от проведения самой процедуры должен быть ниже риска этой патологии плода.
Инвазивные методы исследования не могут быть применены без согласия самой беременной женщины. Врач обязан проинформировать будущую маму о сути и цели рекомендуемого им исследования, возможных рисках, побочных эффектах, степени достоверности результатов, а также вариантах дальнейших действий в соответствии с ними.
Отказ от наблюдения в женской консультации
Акушер-гинеколог, ведущий беременную, несет ответственность за состояние здоровья мамы и малыша. Он назначает явки и связывается с женщиной или ее родственниками, после того, как она пропустила день посещения ЖК, скрининг. Если будущая мама не настроена на столь частые «встречи» в медицинском учреждении, она может написать отказ от посещения врача и обследований. В этом случае гинеколог обязан подробно, в доступной форме разъяснить ей, какую угрозу здоровью несет это решение.
Что будет, если не вставать на учет в консультации? Формально женщина не обязана вести беременность у врача, регулярно посещать медицинское учреждение. При отказе от традиционной схемы наблюдения два основных варианта развития событий:
- Женщина не посещает врача, не обследуется. С началом родовой деятельности она может быть госпитализирована в роддом, но только в обсервационное – «сомнительное» отделение: обменной карты нет, информация об инфекциях, рисках сопутствующих заболеваний, возможной патологии плода отсутствует. Также она не может получить больничный лист по беременности и родам, начиная с 28-30 недели, так как нигде не наблюдается.
- Женщина посещает частный медицинский центр, проходит обследования. Ближе к 30 неделе она может получить выписку и обратиться женскую консультацию для оформления больничного листа, родового сертификата. Вероятность попадания в «сомнительное» отделение зависит от того, пройдены обследования в полном объеме или нет.
Оптимальное время для первого обращения в женскую консультацию по беременности – 8-10 недель. Женщина, имеющая полис ОМС, может наблюдаться в любом учреждении на территории РФ. Посещение акушера–гинеколога, выполнение его рекомендаций поможет выносить и родить здорового малыша.
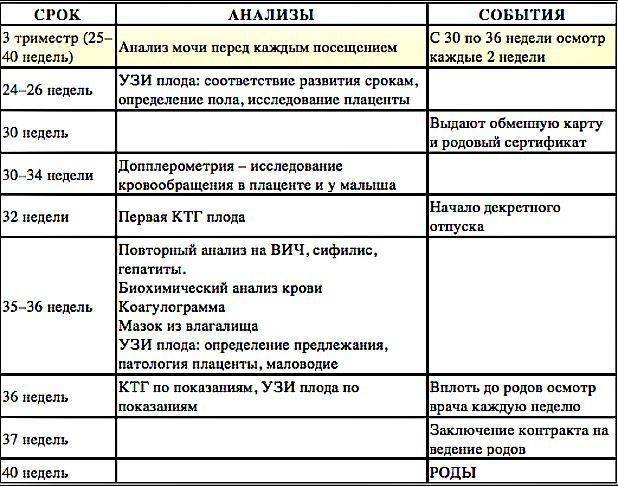
Программа ведения беременности в 3 триместре
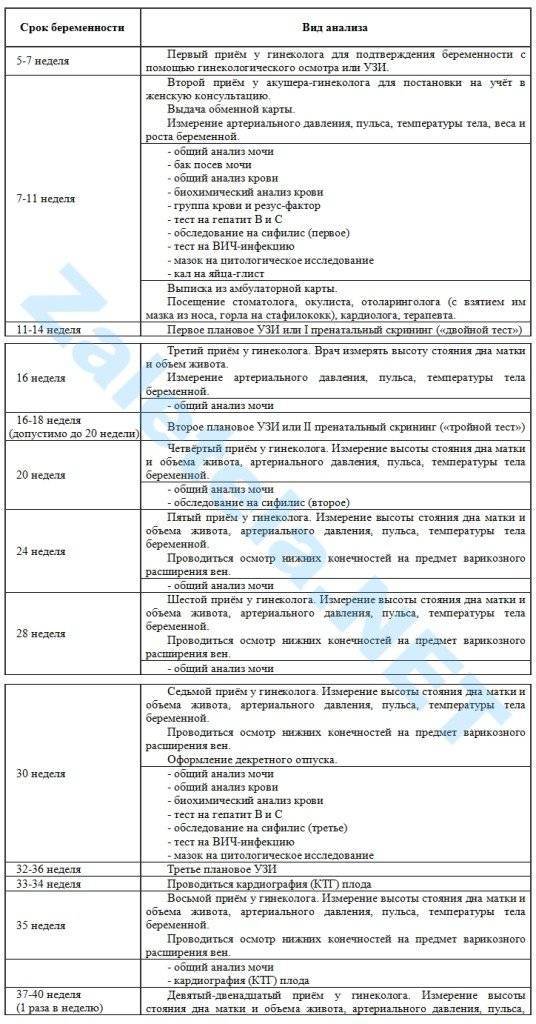
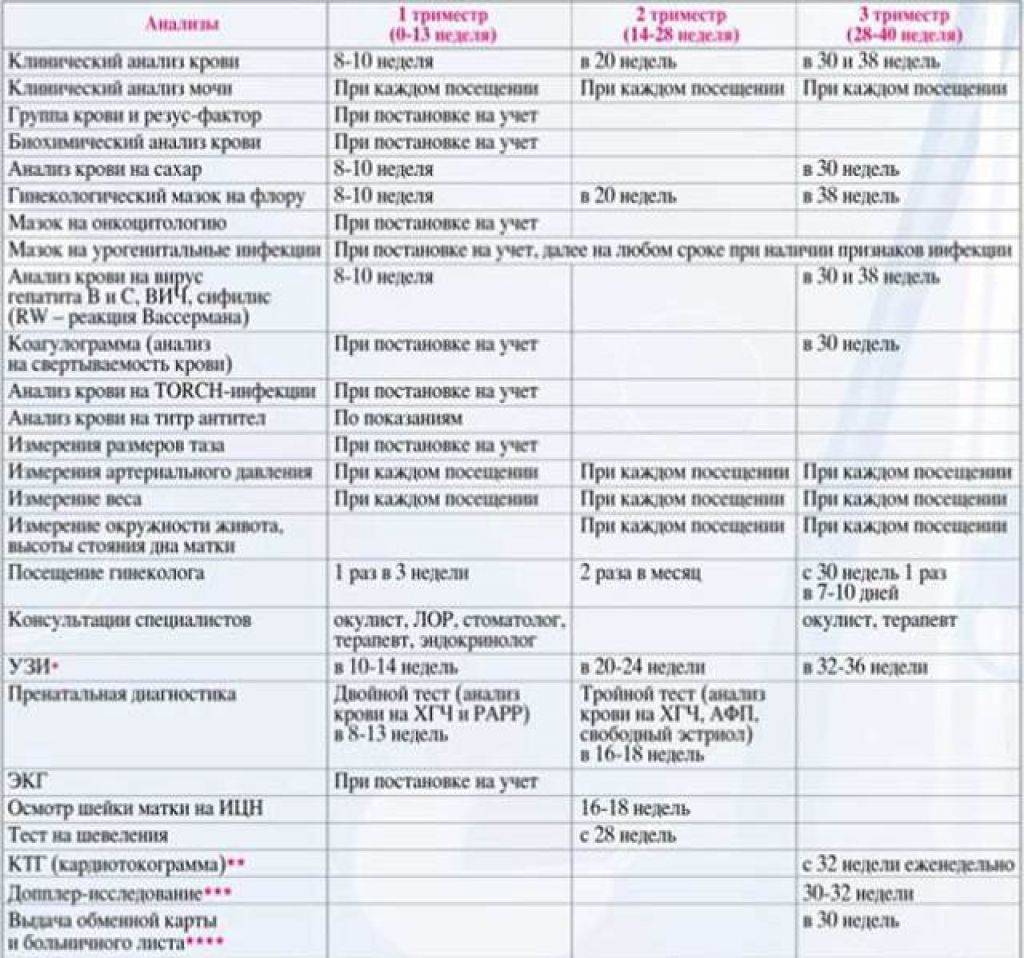
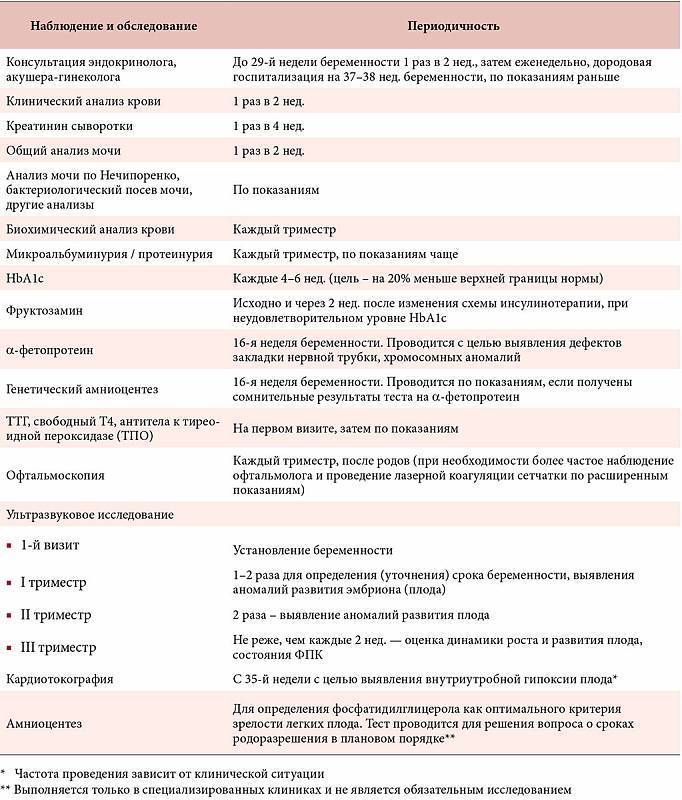
Мониторинг состояния здоровья женщины и развития плода должен быть более внимательный. До 30-й недели посещение врача должно состояться 1 раз в месяц, с 30-й по 36-ю – 1 раз в 14 дней, с 36-й – 1 раз в 7 дней. План посещений составляется индивидуально для каждой женщины и зависит от ее самочувствия, наличии отклонений от нормы либо рисков возникновения осложнений.
Каждый визит к акушер-гинекологу начинается с выполнения стандартных манипуляций:
- измерения веса, кровяного давления, окружности живота и высоты матки;
- выслушивания сердцебиения плода;
- контроля отечности.
Для оценивания состояния мочевыделительных органов и других важных систем перед посещением врача на 36-й неделе женщина должна пройти:
- Общеклинические анализы крови и мочи.
- Консультацию терапевта.
- Тест на толерантность к глюкозе.
- Иммуноферментные анализы крови на ВИЧ, вирусные гепатиты и сифилис.
- Бактериологический посев мазка из влагалища, необходимый для оценивания микрофлоры его слизистых покровов.
- Микроскопическое исследование отделяемого цервикального канала и влагалища.
- Ультрасонографию – для измерения размеров головки плода и объема амниотических вод, выявления поздних врожденных аномалий и своевременной их коррекции.
- Электрокардиографию.
- Допплерографию маточно-плацентарного кровотока – для оценивания циркуляции крови в сосудистой сетке пуповины.
- Кардиотокографию – для регистрации маточных сокращений и движений плода, обнаружения его кислородного голодания.
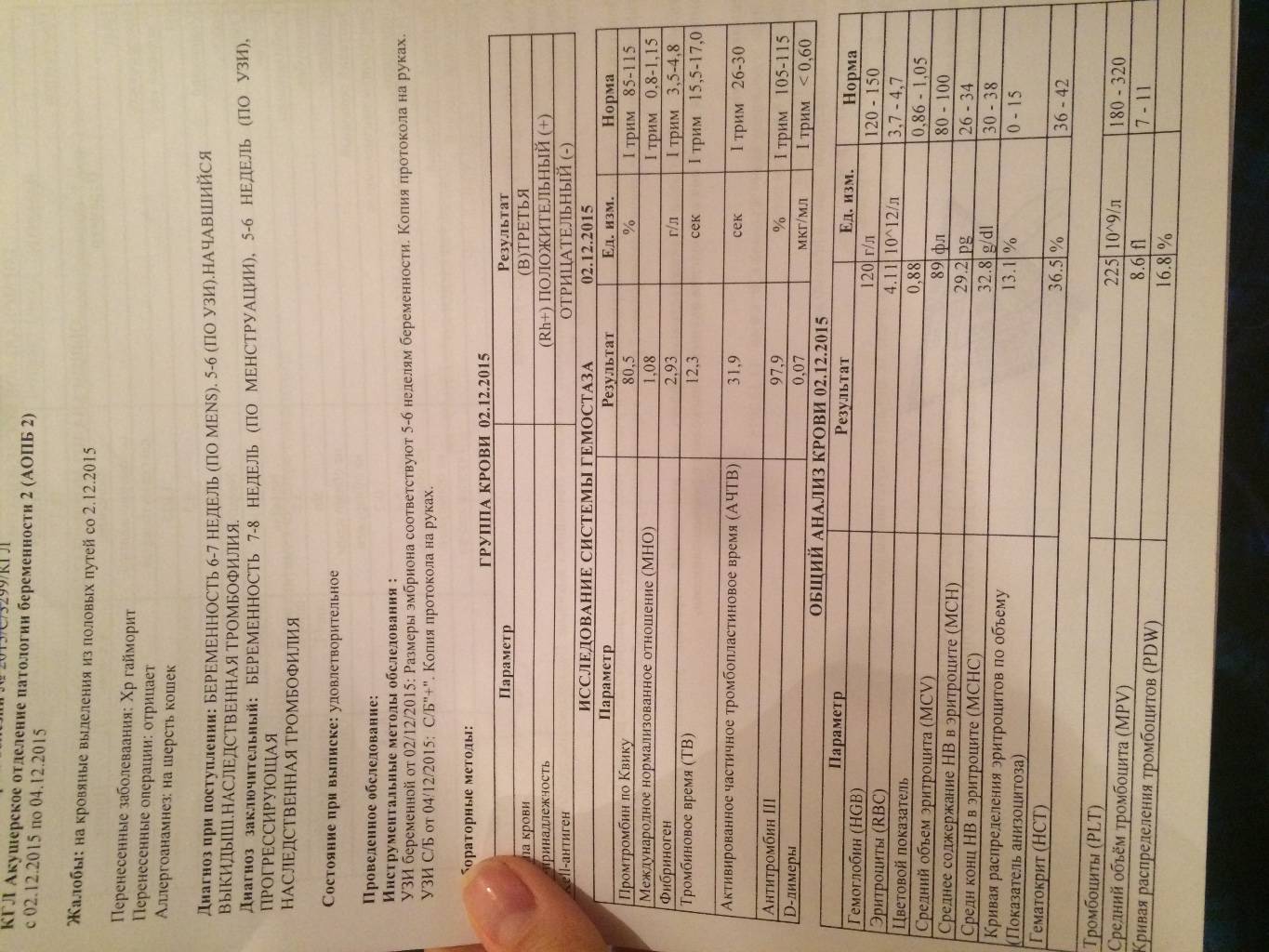
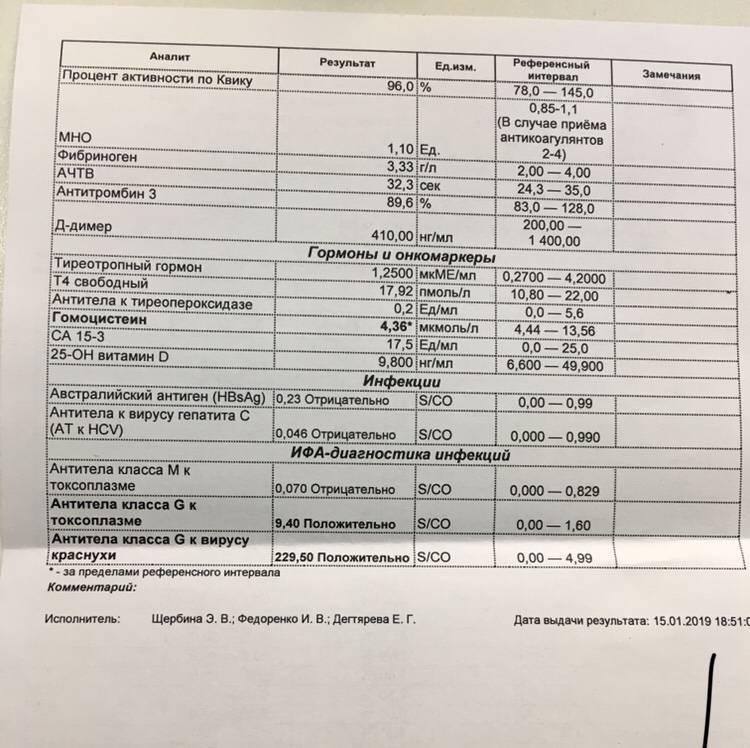
- Коагулограмму – для измерения факторов свертывающей системы (протромбина, фибриногена, МНО, D-димера, АЧТВ), позволяющих оценить состояние свертывающей системы.
- Биохимический анализ крови – для измерения концентрации общего и прямого билирубина, глюкозы, креатинина, мочевины, альбумина, аланинаминотрансферазы и аспартатаминотрансферазы.
В случае присутствия у женщины клинических признаков осложнений гестационного периода либо отклонений результатов предыдущих анализов, может быть назначено дополнительное обследование – список и график необходимых исследований составляются индивидуально.
Обязательными процедурами, входящими в программу мониторинга беременности III триместра, являются:
- консультации акушера-гинеколога;
- кардиотокография;
- ультразвуковая диагностика;
- обследование врачом-терапевтом;
- электрокардиография;
- лабораторные исследования мочи, крови, отделяемого влагалища;
- допплерометрия.
Обязательно ли нужны все анализы
Беременная женщина вправе отказаться от выполнения каких-либо манипуляций и исследований. Но нужно понимать, что все исследования при беременности направлены на исключение рисков для мамы и малыша. Анализы помогают определить патологии на ранних сроках, когда они еще могут быть скорректированы медикаментозным или другим способом.
Некоторые исследования не входят в список обязательных. Среди них:
- анализ крови на прогестерон;
- расширенный гемостаз;
- анализы мочи по Нечипоренко и по Зимницкому;
- анализ на антирезусные антитела;
- глюкозотолерантный тест;
- амниоцентез.
Они проводятся только при определенных обстоятельствах – при наличии показаний. Их необходимость определяется акушером-гинекологом совместно с различными узкими специалистами.
Как расшифровать анализ крови на ХГЧ? (таблица)
| Пациенты | ХГЧХГЧ, мЕд/мл, МЕ/л, мМЕ/мл* | ||
| Мужчины | – | 2,5 | |
| Женщины | Нет беременности | 5 | |
| 2-я неделя | 20 | 150 | |
| 3-4-я неделя | 50 | 300 | |
| 4-5-я неделя | 1500 | 5000 | |
| 5-6-я неделя | 10000 | 30000 | |
| 6-7-я неделя | 50 000 | 200 000 | |
| 7-8-я неделя | 40 000 | 200 000 | |
| 8-9-я неделя | 35 000 | 140 000 | |
| 9-10-я неделя | 32 500 | 130 000 | |
| 10-11-я неделя | 30 000 | 120 000 | |
| 11-12-я неделя | 27 500 | 110 000 | |
| 13-14-я неделя | 25 000 | 100 000 | |
| 15-16-я неделя | 20 000 | 80 000 | |
| 17-21-я неделя | 15 000 | 60 000 |
Приведенные нормы – ориентировочные. Как правило, на бланке лаборатории указан не только полученный результат, но и референсные значения.
Анализ на ХГЧ не предназначен для определения срока беременности: конкретные значения этого показателя очень индивидуальны, как можно видеть из таблицы. Сама таблица не предназначена для диагностики без участия врача. К тому же в различных литературных источниках данные о нормах ХГЧ разнятся.
Обязательна ли сдача анализа на ХГЧ перед абортом?
Сдача анализа на ХГЧ – не обязательная процедура перед абортом. Но с его помощью можно определить беременность в течение двух недель после зачатия
Это важно в случае, когда женщина хочет максимально быстро и с минимальным вредом для своего здоровья решить вопрос с нежелательной беременностью. Также анализ на хорионический гонадотропин назначается, когда плод еще плохо просматривается на УЗИ и необходимо точно подтвердить беременность
В нашей клинике вы можете сдать все необходимые исследования перед абортом и быстро получить результат. Гарантируем индивидуальный подход, приемлемые цены и высокую информативность исследований. Для записи на консультацию к специалистам звоните по контактному номеру телефона!
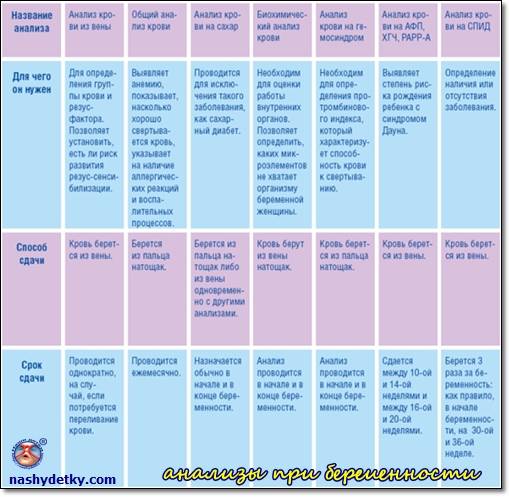
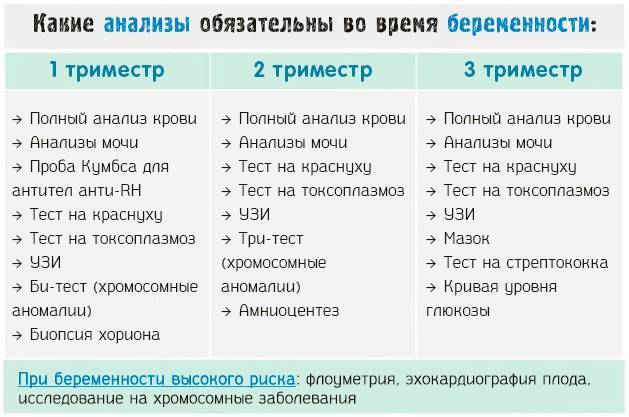
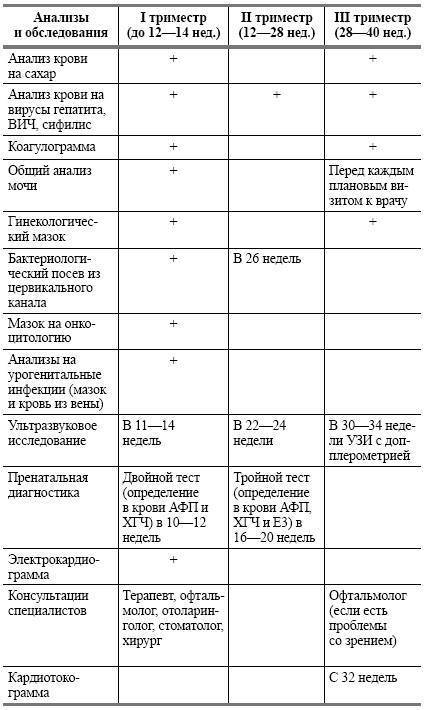
Список обязательных анализов при беременности
При первичном обращении, а также в дальнейшем, на протяжении всего периода вынашивания ребёнка пациентка проходит обследование согласно выданному врачом обходному листу. В нём указан перечень обязательных анализов, в частности:
- анализ мочи (общий);
- анализ крови (расписывается по видам исследований: резус-фактор и группа, на уровень сахара, сифилис, ВИЧ, скрытые инфекции, коагулограмма);
- мазок из влагалища на флору;
- мазок из влагалища на онкомаркеры;
- мазок из носовой полости на стафилококк;
- соскоб на яйцеглист.
Доктор оценивает результаты исследований, сравнивая их с показателями нормы. При обнаружении нетипичных отклонений, например, появление в моче ацетона, сахара, повышенное содержание белка, назначается дополнительное обследование.
Как проводится УЗИ скрининг
Во время первого УЗИ скрининга при беременности осуществляется сканирование плода и околоплодных образований, стенок и придатков матки (маточных труб и яичников). В 1 триместре беременности УЗИ осуществляется как трансвагинальным методом, когда датчик вводится во влагалище, так и трансабдоминальным через переднюю брюшную стенку.
Исследование обычно начинается с определения копчико-теменного размера плода, который должен находиться в пределах от 45 до 84 мм. Далее измеряется размер головы, ее бипариетальный диаметр, симметричность полушарий головного мозга. Также доктор проверяет наличие и размеры носовой кости у будущего младенца, измеряет лицевой угол, осматривает глазницы, размеры верхней челюстной кости, мочевого пузыря, место нахождения желудка, сердца и других органов. Далее необходимо посмотреть длинные трубчатые кости, оценить их количество и визуально сопоставить длину правой и левой ног.
Толщина воротникового пространства — еще один важный параметр, коррелирующий с хромосомными заболеваниями. Для определения этого показателя доктор, используя масштабирование, увеличивает область шеи, измеряет наибольшую толщину скопления жидкости по задней поверхности шеи под кожей. Во время проведения измерений головка ребенка должна находиться в нейтральном положении. Если она будет слишком запрокинута назад, можно получить завышенные показатели, а если подбородок сильно прижат к груди, наоборот, заниженные. Для того чтобы получить точные результаты, доктор может предложить подождать, пока ребенок сам расположится правильно, либо поспособствовать его движению посредством легких надавливаний на брюшную полость матери.
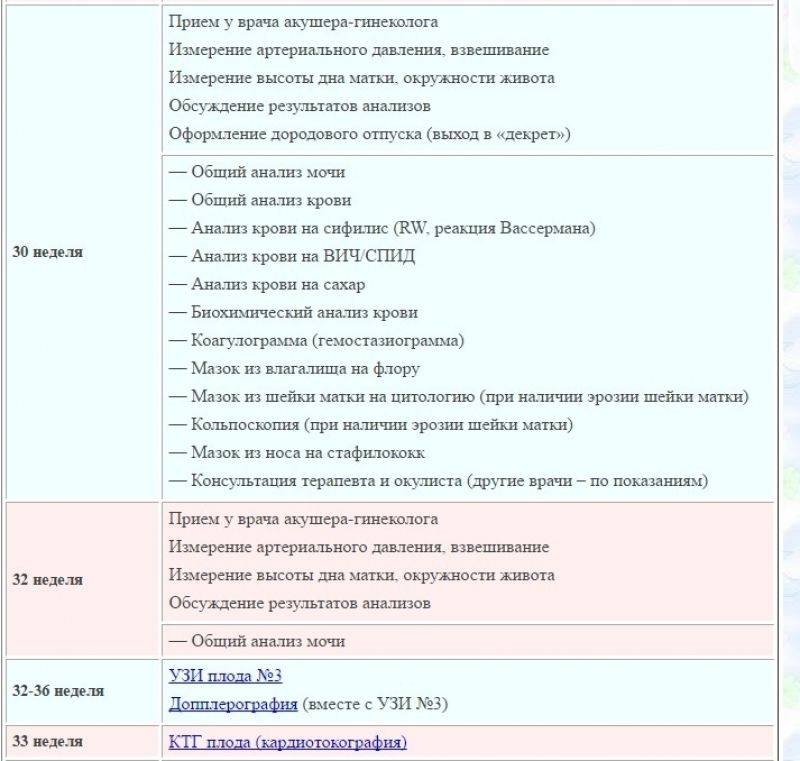
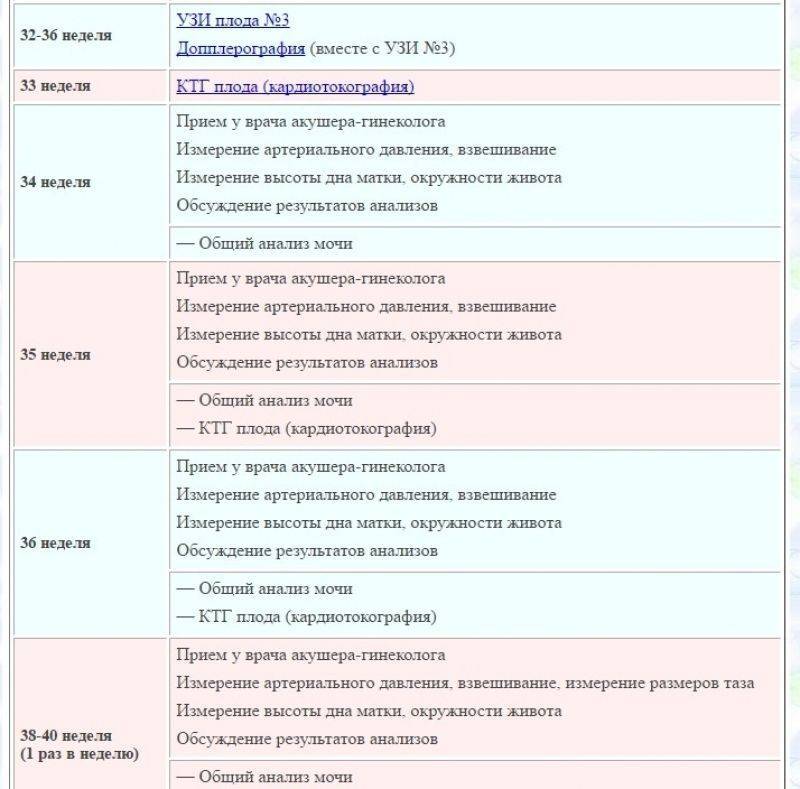
Ведение беременности в третьем триместре
С этой поры начинается более пристальное наблюдение за вашим здоровьем.
В период с 27-й до 30-й недели вам могут выдать первое направление на КТГ — кардиотокографию плода. Эта процедура — единственная, которая ничего не скажет о состоянии будущей мамы. Ее цель — оценить двигательную активность малыша и показать характер его сердечной деятельности. По результатам КТГ можно предположить наличие/отсутствие гипоксии (кислородного голодания).
С 30-й недели врач захочет встречаться с вами чаще — один раз в две недели.
30-ю неделю иногда называют «декретной»: вы получаете обменную карту и больничный лист для оформления декретного отпуска. Это начало нового этапа в вашей с малышом жизни. Вы переходите на более спокойный ритм и вовсю готовитесь к родам.
Для оформления обменной карты в 30 недель вы пройдете повторные лабораторные исследования крови: сдадите третий клинический и биохимический анализы, анализ на гепатит В и С, ВИЧ и реакцию Вассермана, вновь посетите терапевта и стоматолога. В третий раз за беременность будет проведен анализ на микрофлору и урогенитальные инфекции.
На сроке 30 – 34 недели вам назначат УЗИ. Врач смотрит на объем околоплодных вод, определяет предлежание плода, наблюдает за состоянием плаценты. Также вы пройдете первую допплерометрию — процедуру, которая позволяет оценить состояние кровообращения в плаценте и сосудах плода.
С 36-й недели частота посещений ведущего вашу беременность врача возрастает, и они становятся еженедельными.
В 36 – 37 недель у вас опять возьмут мазок на микрофлору и урогенитальные инфекции, вы сдадите кровь на глюкозу, свертываемость и резус-конфликт и пройдете еще одну ЭКГ.
К сроку 36 недель вы, скорее всего, уже определились с выбором роддома. Если у вас есть такая возможность, вы можете заключить контракт на роды в платном медицинском учреждении, включающий в себя наблюдение за беременностью в оставшиеся недели.
В случае планового кесарева сечения врач может назначить дату госпитализации.
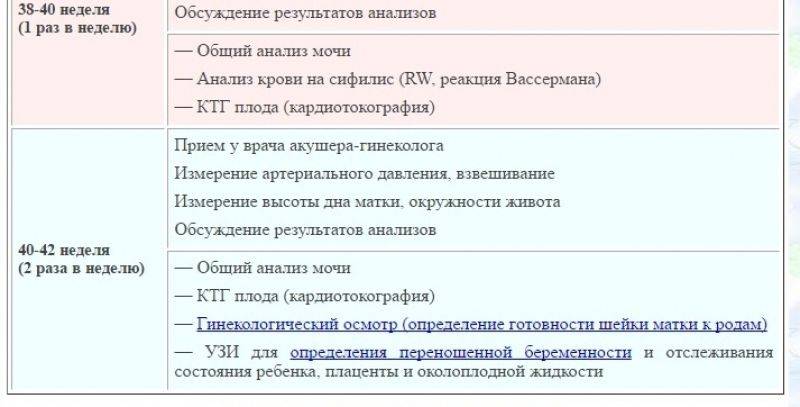
Начиная с 38-й недели по состоянию шейки матки врач определяет вашу готовность к родам, а с 40-й недели по результатам этих наблюдений может назначить дополнительную допплерометрию, УЗИ и КТГ.
Малыш еще не скоро появится на свет, но уже нуждается в том, чтобы вы были внимательны к его здоровью и благополучию. Визиты к врачу, анализы, скрининги и переживания по поводу их результатов — все это требует времени, физических и эмоциональных сил. Но вы точно не пожалеете об этом, когда роды будут позади и вы увидите своего кроху — здорового и счастливого!
Список использованной литературы
- Андреева Е. В. Беременность и роды. Большая книга родителей. Москва: Издательство «АСТ», 2009. — 292 с.
- Белопольский Ю. А. Большая мамина книга: от зачатия до года. Москва: Издательство «Эксмо», 2013. — 752 с.
- Сосорева Е. П. 1001 вопрос будущей мамы. Большая книга ответов на все вопросы. Москва: Издательство «АСТ», 2010. — 640 с.
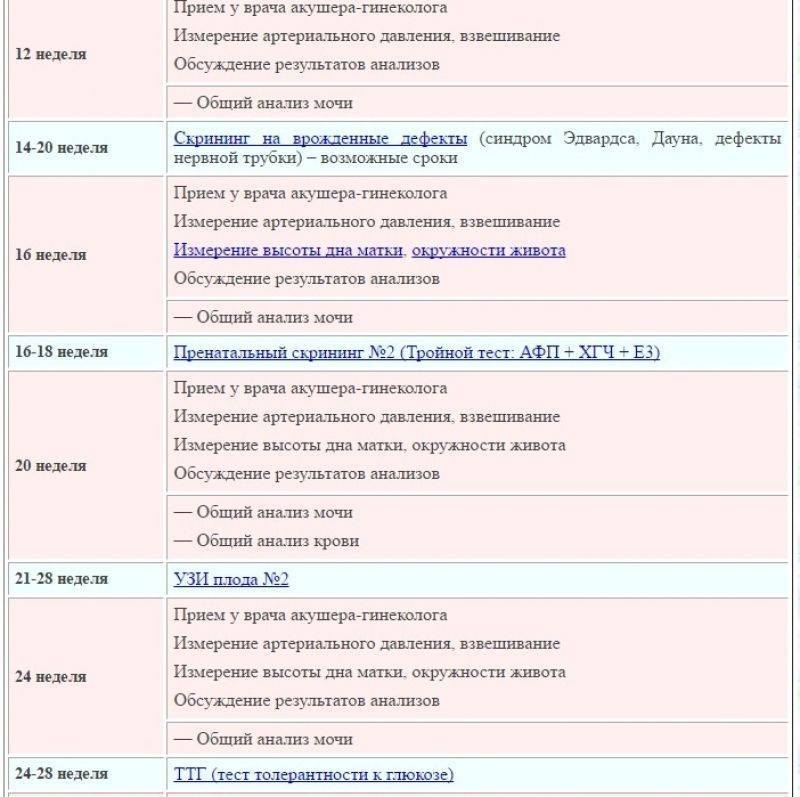
Анализы в 16-18 недель
Этот промежуток оптимален для проведения второго перинатального скрининга, который называется «тройной тест». Такое название оправдано, ведь в крови женщины определяется концентрация трех веществ — альфа-фетопротеина (АФП), хорионического гонадотропина (ХГ) и неконъюгированного эстриола (НЭ). Исследование направлено на определения вероятности развития генетических патологий плода. Если доктор определяет высокую вероятность подобных отклонений, женщине дополнительно будет назначено проведение исследования околоплодных вод – амниоцентеза. Тройной тест не является обязательным и от него можно отказаться. Однако специалисты настоятельно рекомендуют провести этот анализ, ведь методика дает возможность с высокой вероятностью заподозрить многие хромосомные нарушения ребенка.
Второй триместр
Это самое приятное время беременности. Ранний токсикоз, если он имел место, как правило, уже позади — и беременные начинают ощущать шевеление плода. Теперь посещение врача должно происходить как минимум 1 раз в месяц.
Перед каждым визитом необходимо сдавать общий анализ мочи (помним о дополнительной нагрузке на выделительную систему). Анализы крови в случае нормального течения беременности проводятся реже: во втором триместре это исследование проводится в 18–20 недель.
На сроке 18–21 неделя проводится второе плановое УЗИ, которое проводится всем будущим мамам даже в случае нормального течения беременности.
Анализы перед абортом — какие?
Любой вид аборта требует предварительной подготовки. В первую очередь необходимо пройти УЗИ для определения срока беременности, что позволит исключить внематочную беременность и определить точный срок.
Для полного контроля за состоянием пациентки необходимо сдать следующие анализы:
- Общий анализ крови и мочи – позволяют получить информацию об общем самочувствии женщины.
- Гинекологический мазок – для исключения инфекционных заболеваний половой системы.
- Анализ на ВИЧ, сифилис, гепатит В и С.
- Коаулограмма – проводится в целях предупреждения обильных кровопотерь во время аборта.
- Анализ на половые инфекции– позволяет выявить бессимптомные заболевания.
Это стандартный комплекс анализов, который назначается как перед медикаментозным, так и перед вакуумным абортом. Цель исследования – определить возможные противопоказания, которые могут усложнить состояние женщины после аборта.
Пациенткам с сахарным диабетом нужно сдать кровь на сахар. Скачки уровня глюкозы в организме могут привести к необратимым последствиям. Перед абортом обязательно нужно проконсультироваться с эндокринологом. Посетить специалиста рекомендуется и женщинам с эндокринными патологиями. Пациентке может быть показана сдача анализов на гормоны, что позволит выбрать оптимальный метод прерывания беременности и избежать осложнений.
Женщинам, страдающим хроническими заболеваниями, дополнительно могут быть показаны другие исследования, необходимые для контроля состояния пациентки после прерывания беременности.
Герпес
Вирус герпеса бывает двух типов. Первый передается воздушно-капельным и контактно-бытовым (при поцелуях) путями. Второй (генитальный) поражает половые органы, передается при сексуальных контактах.
Герпетическая инфекция — одна из наиболее агрессивных по отношению к плоду. Заражение в I триместре приводит к выкидышу, во II и III — к развитию у ребенка пороков сердца, анемии, аномалий глазных тканей, заболеваний головного мозга, легких.
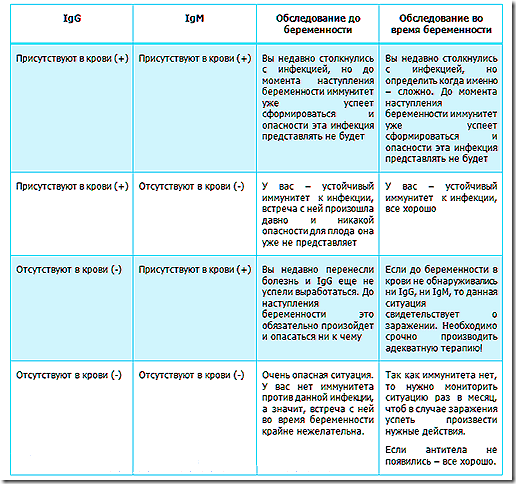
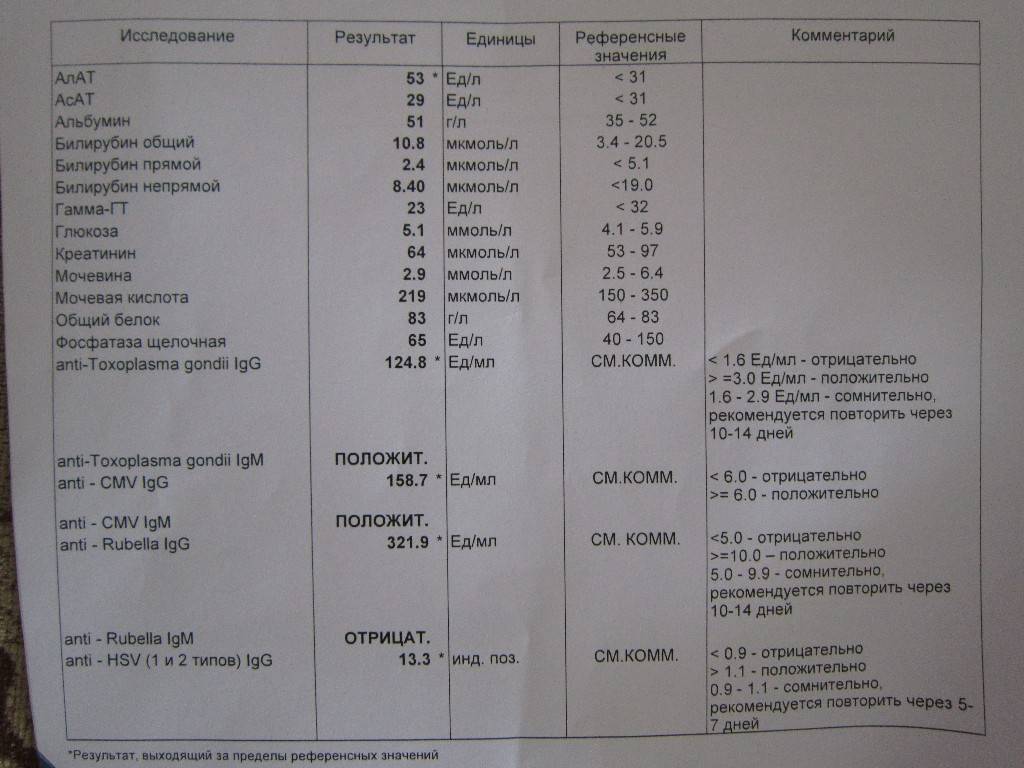
Особую опасность представляет первичный генитальный герпес, которым женщина заражается до беременности или в период вынашивания ребенка. В этом случае риск поражения плода очень высок⁷. Если женщина ранее была заражена генитальным герпесом, нужно обязательно сдать анализ и убедиться, что инфекция находится в стадии ремиссии. Антитела к вирусу герпеса или сам вирус выявляют в ходе комплексного анализа на ToRCH-инфекции.
Как не допустить заражения герпесом?
При наличии антител к герпетической инфекции и при отсутствии симптомов женщине опасаться нечего. Однако если у одного или обоих партнеров в организме присутствует активный вирус герпеса и бывает более 3 обострений в год, они оба должны пройти противогерпетическую вакцинацию. В РФ применяется вакцина «Витагерпавак». Курс состоит из 5 инъекций⁷. Повторный курс показан через 6 месяцев.
Источники
- Гуменюк Е.Г. и др. Роль инфекции в этиологии неразвивающейся беременности // Вестник РУДН, серия Медицина. Акушерство и гинекология. — 2012. — № 5. — С. 212-217.
- Дружинина Е.Б., Маранян А., Протопопова Н.В. Урогенитальные инфекции во время беременности // Бюллетень ВСНЦ СО РАМН. — 2006. — № 1 (47). — С. 93-94.
- Каптильный В.А. Инфекция мочевыводящих путей во время беременности // Архив акушерства и гинекологии им. В.Ф. Снегирева. — 2015. — № 2 (4). — С. 10-19.
- Клинические рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями из половых путей женщин. — М., 2019. — 56 с.
- Луценко М.Т., Андриевская И.А., Довжикова И.В. Морфофункциональная характеристика формирования связи эмбриона с плацентой при обострении у беременной цитомегаловирусной инфекции // Бюллетень физиологии и патологии дыхания. — 2013. — Выпуск 50. — С. 68-73.
- Тейлор-Робинсон Д., Ламонт Р.Ф. Микоплазменная инфекция при беременности // Акушерство и гинекология. — 2013. — № 1. — С. 58-67.
- Тютюнник В.Л., Кан Н.Е., Михайлова О.И. Патогенетические аспекты герпетической инфекции и ее влияние на течение беременности // Акушерство и гинекология. — 2016. — № 2. — С. 39-43.
- Тютюнник В.Л. и др. Терапия урогенитальных инфекций в период беременности // Медицинский совет. — 2017. — № 2. — С. 62-65.
Что же подходит для молодежи?
Давайте подумаем, в чем особенность половой жизни молодых людей и подростков. Как правило, девушки в этом возрасте еще не замужем, а юноши не женаты. Следовательно, друзья/подруги могут время от времени меняться. Уже никому не надо, кажется, рассказывать, что, чем больше половых партнеров, тем больше вероятность заражения инфекциями, передаваемыми половым путем. Следовательно, в молодом возрасте не пользоваться презервативом глупо. Презерватив нужен непременно. Но его эффективность как средства предохранения от нежелательной беременности несколько преувеличена. Презерватив относится к средствам СРЕДНЕЙ надежности. Вероятность его разрыва во время полового акта или неправильного применения достаточно высока. И это вполне может привести к беременности. Следовательно, использовать только презерватив нельзя. Голландцы, которые считаются большими специалистами по предохранению от нежелательной беременности, придумали так называемый “двойной голландский метод предохранения”. Это когда девушка принимает гормональные таблетки, а юноша надевает презерватив. Получается защита от всех неприятностей, связанных с половой жизнью. Юношам в этой ситуации надо помнить, что, даже если девушка говорит, что принимает противозачаточные таблетки, презерватив все равно нужен. Один из партнеров может и понятия не иметь, что заражен, положим, гепатитом. И по незнанию заразить другого. Девушкам же надо помнить, что, даже если юноша достал из кармана презерватив и правильно надел его, полной гарантии от беременности нет. Поэтому “двойной голландский метод” – это безопасность обоих.
ОРВИ, Грипп
ОРВИ при беременности 1 триместра требует особого внимания, так как вирусные инфекции могут спровоцировать ряд осложнений. На более поздних сроках плод защищается плацентой, но при 1 триместре беременности ОРВИ довольно опасно, так как плацента еще не сформирована. Решение, чем лечить ОРВИ при беременности 1 триместра, должен принимать врач. Только специалист поможет подобрать действенные и безопасные лекарственные препараты.
Лечение ОРВИ при беременности 1 триместра должно быть направлено как на борьбу с вирусной инфекцией, так и на защиту плода от возможных негативных последствий. В зависимости от симптомов заболевания можно использовать средства от насморка, температуры и боли в горле, приведенные выше. Антибиотики неэффективны против ОРВИ и гриппа, необходимо использовать для лечения специальные лекарственные средства. В качестве противовирусных препаратов при беременности 1 триместра можно применять:
- Гриппферон — противовирусный препарат, разрешенный беременным. Оказывает губительное воздействие на вирусную инфекцию и обладает иммуностимулирующим эффектом.
- Оциллококцинум — известное гомеопатическое средство, которое хорошо справляется с вирусами и восстанавливает работу иммунной системы. Для эффекта необходимо придерживаться специально разработанной схемы приема.
- Афлубин — гомеопатический препарат, примеяемый как лечебное и профилактическое противовирусное средство. Разрешен с первых дней и на протяжении всей беременности.
Несмотря на доступность информации о лекарственных средствах против гриппа при беременности 1 триместра, не стоит заниматься самолечением. ОРВИ при беременности 1 триместра может иметь опасные последствия. Из-за возможного кислородного голодания плода могут произойти нарушения в его развитии.
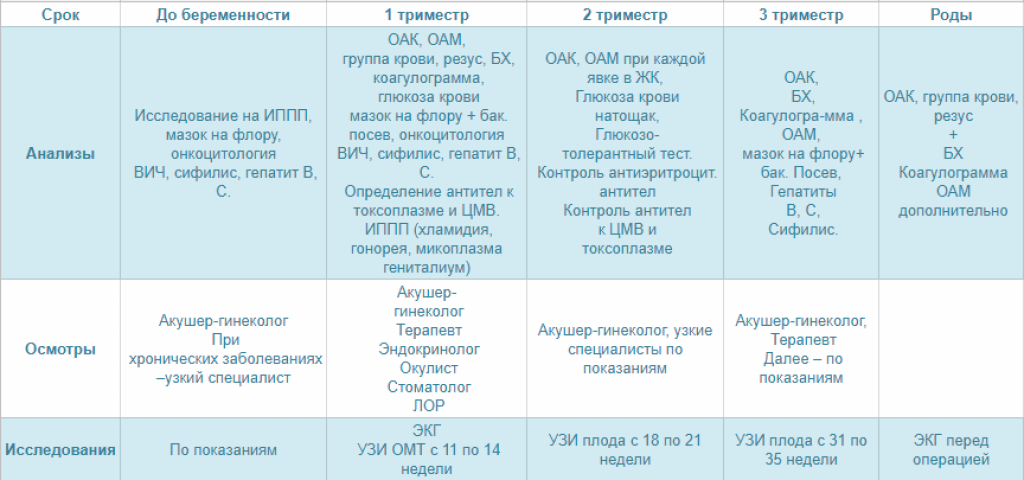
Планирование беременности: анализы для женщин
Обследование будущей матери обычно начинают с посещения гинеколога, который на осмотре оценит состояние органов малого таза и решит, какие анализы при планировании беременности необходимо сдать. На первом же приеме врач может сделать мазок на флору, цитологический мазок (так называемый пап-тест — на наличие или отсутствие атипичных клеток в области шейки матки), мазок на скрытые инфекции (уреаплазма, микоплазма, хламидии).
Необходимые анализы при планировании беременности включают общий анализ крови, отслеживающий воспалительные процессы в организме и уровень гемоглобина.
Еще анализы крови при планировании беременности берут на группу крови и резус-фактор, чтобы исключить риск возникновения резус-конфликта.
Обязательные анализы при планировании беременности также включают анализ крови на сахар, коагулограмму (анализ на свертываемость) и биохимический анализ крови. Последний оценивает работу таких внутренних органов, как почки, желчный пузырь, печень и пр.
В основные анализы при планировании беременности входит также анализ крови на ВИЧ, гепатит В (HbSAg), гепатит С (HCV) и сифилис (RW).

Анализы ПЦР при планировании беременности — это исследование соскоба из шейки матки на наличие возбудителей хламидиоза, герпеса, микоплазмоза, цитомегаловируса, уреаплазмоза. Вообще анализ ИППП (инфекционные заболевания, передающиеся половым путем) при планировании беременности можно сделать и другим способом, но именно метод ПЦР диагностики дает возможность исследовать пробы наиболее полно.
Планирование беременности включает анализы на инфекции, способные негативно сказаться на ходе беременности:
краснуху;
токсоплазмоз;
цитомегаловирус;
генитальный герпес;
хламидиоз;
уреаплазмоз;
микоплазмоз;
гарднереллез.
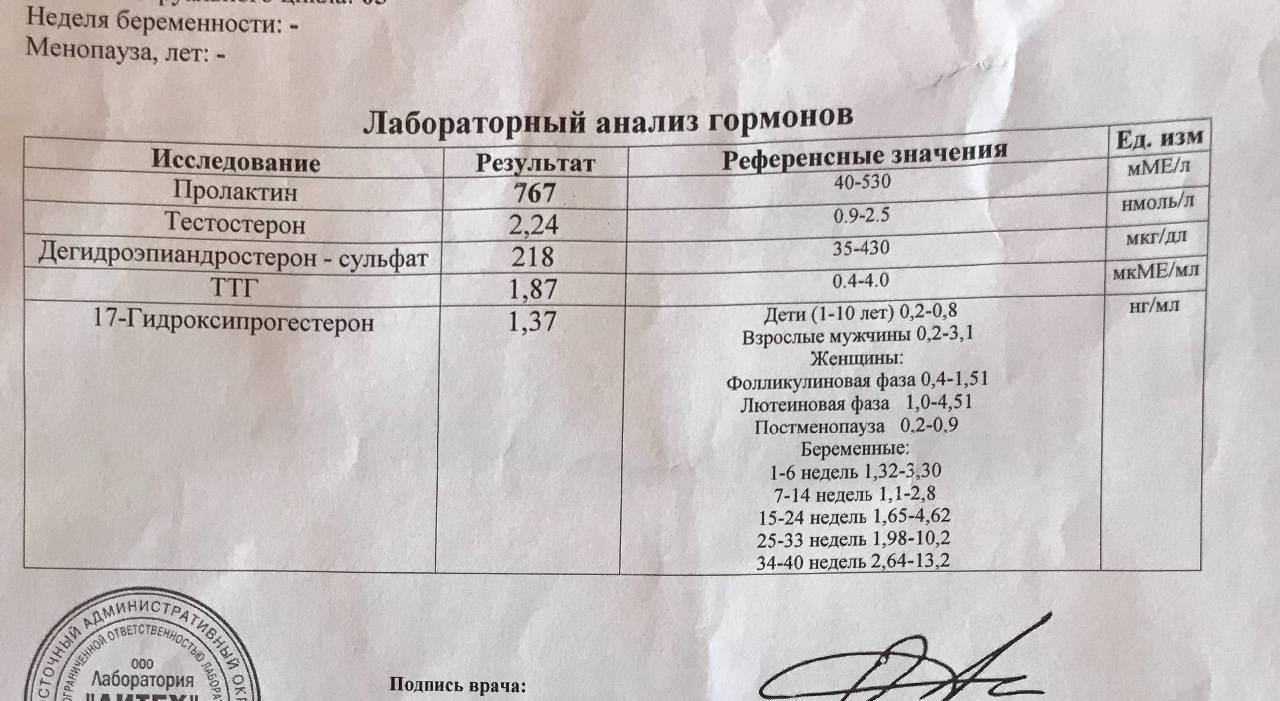
В стандартный перечень анализов при планировании беременности обычно не включают анализы на гормоны. Их рекомендуют проводить при нарушении цикла у будущей мамы, излишнем весе, когда беременность не наступает более года. Если врач считает необходимым сдать анализ на гормоны, планирование беременности выходит на другой уровень. Конкретный набор гормонов для исследования определяется лечащим врачом в зависимости от показаний. Это могут быть:
лютеинизирующий гормон (ЛГ), влияющий на овуляцию;
фолликулостимулирующий гормон (ФСГ), способствующий росту фолликулов;
тестостерон, повышенное содержание которого у женщин может становиться причиной выкидыша;
пролактин, влияющий на овуляцию;
прогестерон — гормон, способствующий сохранению беременности;
эстрадиол, отвечающий за развитие матки, маточных труб и эндометрия;
ДГЕА-сульфат, способный повлиять на работу яичников;
гормоны щитовидной железы, регулирующие обмен веществ.
Генетические анализы при планировании беременности также являются дополнительными и назначаются только при особых условиях — например, когда в семьях будущих родителей уже есть генетические заболевания или у женщины уже было две и более регрессирующие беременности.
Какие анализы сдавать при планировании беременности помимо крови, обязательно подскажет гинеколог. Наверняка в списке будет общий анализ мочи. Результаты отражают как общее состояние организма, так и возможное наличие каких-либо заболеваний мочеполовых путей, которые необходимо вылечить еще до зачатия.
Как избавиться от изжоги?
Изжога при беременности не менее распространенный фактор, чем токсикоз. Часто ее начинают испытывать во время беременности даже те, кто был не знаком с ней в обычной жизни. Причиной изжоги при беременности могут быть:
- Гормональная перестройка организма на ранних сроках беременности
- Увеличение матки, начиная со второго триместра беременности.
- Запоры.
Как же побороть изжогу? Для начала необходимо обратиться к своему врачу-гинекологу. Изжога при беременности сегодня достаточно изучена и существуют медикаменты для борьбы с ней. Врач гинеколог без труда подберет для Вас подходящий препарат.
Что сделать своими силами:
- Наладить питание. Исключить из рациона жирную, острую и соленую пищу. Готовить пищу лучше на пару или запекать.
- Питаться дробно и небольшими порциями.
- Соблюдать питьевой режим. Пить до 2 литров жидкости в день и включить в напитки теплое молоко, оно нейтрализует соляную кислоту.
- Начать вести пищевой дневник. В течения дня следить за съеденным и выпитым и за своими ощущениями после пищи.
- Больше гулять на свежем воздухе, исключить вредные привычки.
Краснуха
Это болезнь, вызванная вирусом, который передается воздушно-капельным путем. Увы, выявленная в I триместре краснуха, — показание к прерыванию беременности. Вирус вызывает хромосомные изменения, которые приводят к проблемам с умственным и физическим развитием плода. Дети с синдромом врожденной краснухи могут родиться с пороком сердца, глухотой, поражениями глаз. При заражении на II-III триместре ребенка сохраняют, однако есть риск отставания в физическом развитии.
Заражение происходит от человека, который является носителем инфекции. Чаще всего это дети дошкольного и младшего школьного возраста, поэтому при планировании беременности и во время нее желательно ограничить контакты с ними. Краснуха у детей всегда проходит с ярко выраженными симптомами, а вот у взрослых может протекать и бессимптомно. Поэтому, чтобы избежать риска заражения, за 2-3 месяца до предполагаемой беременности нужно сделать прививку от краснухи. Это касается женщин, которые не были привиты и не болели, а потому не имеют защитных антител.
 Каждая женщина, планирующая завести ребенка, должна быть привита от краснухи или иметь естественный иммунитет против инфекции. Фото: perig76 / Depositphotos
Каждая женщина, планирующая завести ребенка, должна быть привита от краснухи или иметь естественный иммунитет против инфекции. Фото: perig76 / Depositphotos
Что же такое – «постановка на учет по беременности»
Обычно под этим термином понимают обращение женщины в медицинское учреждение с целью подтверждения факта беременности и дальнейшего наблюдения до направления в родильный дом или перинатальный центр. Порядок постановки и оказания плановой, экстренной медицинской помощи отражен в Приказе МЗ РФ от 01.11.2012 №572н – «Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология…». В нем указано, какие обследования и как часто должна проходить будущая мама, как поступать при наблюдении женщин из групп риска, что является основанием для направления к медицинскому генетику или для госпитализации в специализированный стационар.