Лабораторно-инструментальная диагностика крапивницы
Кроме общеклинических исследований, следует провести тесты для поиска сопутствующей соматической патологии. Зачастую пациенты этой категории имеют заболевания ЖКТ и гепатобилиарной системы инфекционного и неинфекционного генеза, аутоиммунные заболевания, в том числе распространенный сегодня аутоиммунный тиреоидит. В то же время результаты обследований нередко лежат в пределах референсных значений, и связать появление крапивницы с какой‑либо сопутствующей патологией затруднительно.
Дифференциальная диагностика проводится с целым рядом заболеваний, таких как уртикарный васкулит, герпетиформный дерматит Дюринга, многоформная экссудативная эритема, контактная крапивница, а также укусы кровососущих насекомых.
Чем опасна крапивница?
В большинстве случаев она доставляет дискомфорт, но не более того. Сама по себе она не способна привести к повреждениям органов и систем ребенка. Однако есть ряд ситуаций, в которых она может быть смертельно опасна1:
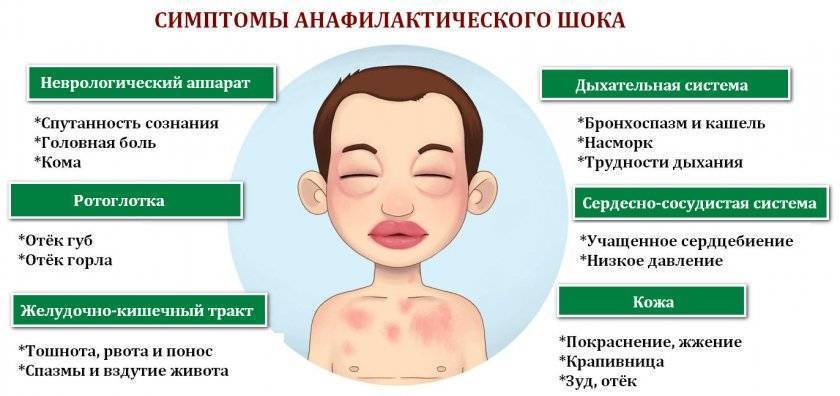
Острая крапивница может сопровождаться анафилактической реакцией. У ребенка быстро развивается отек гортани, и он начинает задыхаться. При первых подозрениях на отек немедленно звоните в скорую!
Если причиной крапивницы стал холод, это может привести к удушью и падению артериального давления, что тоже смертельно опасно. Набирайте 112 без раздумий, если видите, что после переохлаждения ребенок покрывается крапивницей и чувствует себя плохо!
Такие случаи происходят нечасто, но лучше знать об опасных симптомах, чтобы они не застигли вас врасплох.
Наш эксперт врач-дерматолог |
Заразна ли крапивница у детей?
Крапивница — аллергическое заболевание. Как любая другая аллергия, она является особенностью организма и не может передаться другому человеку никаким образом. Возникающие высыпания не содержат никаких «возбудителей аллергии». Заразить ей нельзя!
Теоретически возможна следующая ситуация: крапивница у ребенка является не самостоятельным заболеванием, а признаком инфекции. Если он передаст инфекцию другому малышу, реагирующему на нее крапивницей, высыпания появятся и у него. Однако даже в этом случае можно винить родителей ребенка лишь в том, что они принесли в детсад или на игровую площадку инфекцию.
Как лечить крапивницу у ребенка?
Лечение всегда начинается с устранения причин. Если ситуация простая, и понятно, что именно стало «спусковым крючком» заболевания, необходимо оградить ребенка от повторного воздействия этого фактора. Например, если крапивница развилась после укуса осы, достаточно лишь постараться, чтобы малыш больше не встречался с этими насекомыми. Если карапуз покрылся волдырями после назначения определенного лекарственного препарата, лечение методом исключения также не займет много времени.
Наш эксперт врач-дерматолог |
Встречаются ситуации, и они не единичные, когда не удается понять, какой раздражитель вызвал симптомы крапивницы. Особенно часто это происходит, если родители вовремя не обратились к врачу, посчитав, что досадное высыпание пройдет само собой, а этого не случилось.
Если раздражитель неизвестен, ребенку назначается лечение в виде гипоаллергенной диеты. Из его рациона должны быть исключены все продукты, содержащие гистаминолибераторы. В список риска входят:
Яркие красные и оранжевые фрукты: апельсин, ананас, томат, клубника и т.д.
Шоколад, кофе, какао.
Бобовые, включая продукты с соей.
Пшеница и другие злаки, содержащие глютен.
Ферментированные сыры и сыры с плесенью.
Маринованные, соленые, квашеные продукты.
Рыба и морепродукты.
Ветчина и копчености.
Орехи, семечки.
Специи, травы и овощи с острым вкусом, такие как редис, хрен и т.д.
Яйца.
Мед.
Шпинат.
Пищевые добавки — красители, консерванты, ароматизаторы.
Диета назначается на время, пока не пропадут симптомы. После этого можно начинать возвращать в рацион малыша продукты по одному, отслеживая реакцию организма.
Если в течение 1–2 месяцев диета не принесла результата, необходимо переходить к медикаментозному лечению. Его назначает доктор, наблюдающий ребенка.
Как понять, у ребенка сильная крапивница или не очень?
Для оценки признаков заболевания разработан специальный метод, который называется «Индекс активности крапивницы за 7 дней». Он очень простой, и вы его без труда освоите.
В течение семи дней необходимо оценивать два признака крапивницы — волдыри и зуд. Ежедневно ставьте каждому симптому балл от 0 до 3 в зависимости от того, насколько они выражены.
Суммарная оценка за 1 день для обоих признаков составит от 0 до 6. Чтобы получить общую оценку за 7 дней, сложите все ежедневные цифры вместе. Результат покажет, насколько сильна крапивница у ребенка:
Полученный результат позволит вам оценить, насколько эффективно проходит лечение.
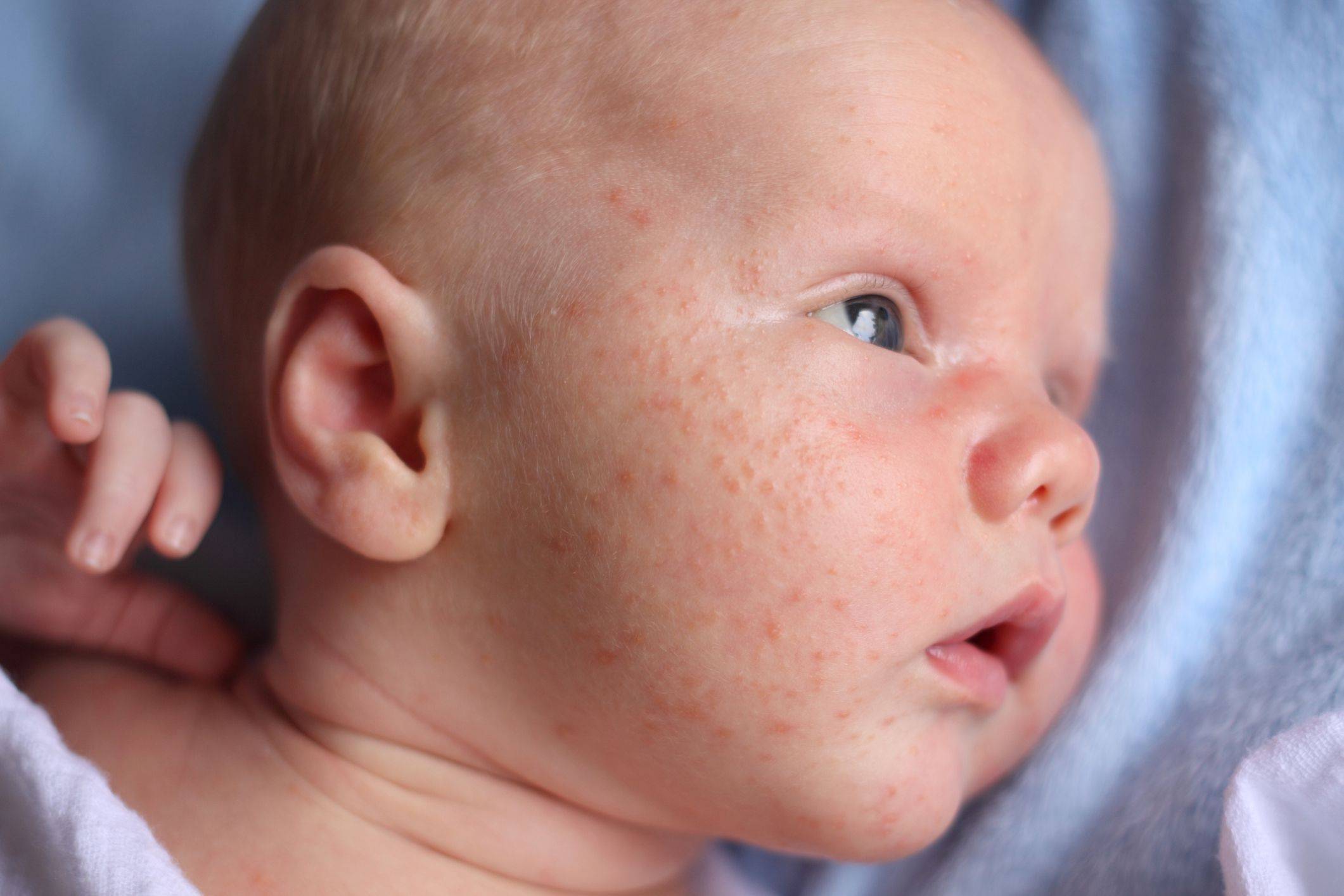
Крапивница у грудничков
Крапивница – одно из частых заболеваний у грудничков.
Причиной является то, что организм ребенка только начинает приспосабливаться к условиям новой для него окружающей среды.
Провоцировать такое состояние у грудничка могут такие факторы, как продукты, растения, средства по уходу за новорожденными или грудничками, животные в доме, прием лекарственных средств, холод, стрессы, жара.
Большинство случаев крапивницы не имеют значительного влияния на организм и здоровье ребенка. Чаще всего у ребенка есть только сыпь и кожный зуд, которые проходят сами по себе в течение 2-3 часов.
При первых признаках крапивницы малыша стоит показать педиатру или аллергологу. Только он может сказать, как лечить правильно.
Правильное питание малыша также является залогом быстрого выздоровления. Лекарственные препараты помогают уменьшить количество высыпаний и снять отечность. Однако никакие медикаменты не позволят добиться положительного результата, когда в организм постоянно поступают вещества-аллергены.
Как лечить крапивницу?
Лечение крапивницы начинается с определения и устранения тех факторов, которые спровоцировали ее развитие, и в дальнейшем вызывают обострения заболевания. Борьба с этой болезнью также предполагает проведение мероприятий, направленных на уменьшение симптомов и укрепление иммунитета пациента.
При крапивнице актуальны следующие методы лечения:
- прием фармакологических средств (уколы, таблетки);
- использование лекарств местного действия (мази и крема);
- диетотерапия;
- физиотерапевтические процедуры.
При крапивнице используется широкий спектр препаратов, которые назначаются как в таблетированной форме, так и в виде уколов. Таблетки, как правило, используются при лечении хронических форм крапивницы, а также когда миновал острый период. Уколы же чаще всего назначаются во время оказания первичной помощи и в острый период болезни.
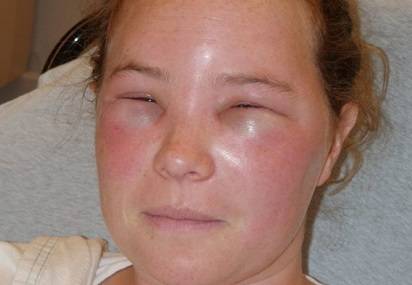
Отек Квинке
Диагностика острой и хронической крапивницы
Чтобы поставить диагноз, врачу обычно достаточно взглянуть на кожную сыпь. Однако некоторые диагностические тесты все же потребуются, чтобы определить причину заболевания и выбрать правильную тактику лечения.
Вам могут задать следующие вопросы:
- где и когда появилась сыпь;
- что вы ели непосредственно перед появлением сыпи, а также чем вы обычно питаетесь;
- какие лекарства вы принимаете;
- насколько близко вы встречаетесь с аллергенами в быту и на работе: нет ли у вас домашних животных, вредных производственных факторов, например, контакта с химическими реактивами или латексом и др.;
- не кусало ли вас какое-либо насекомое непосредственно перед проявлением симптомов;
- каково общее состояние здоровья на данный момент и не болели ли вы недавно инфекционными болезнями;
- были ли вы недавно за границей, и если да, то где;
- болел ли крапивницей кто-то из вашей семьи.
Для диагностики острой крапивнице дерматолог может направить вас к аллергологу для проведения кожных аллергологических проб, чтобы уточнить вид аллергена. Если симптомы крапивницы не проходят дольше шести недель, требуется более углубленная диагностика её причин. Вам могут назначить ряд анализов и обследований:
- общий анализ крови — позволяет выявить анемию, признаки воспаления и аллергии;
- анализ на уровень содержания антител в крови;
- анализ кала на наличие кишечных паразитов;
- проверка функции щитовидной железы;
- проверка функции печени.
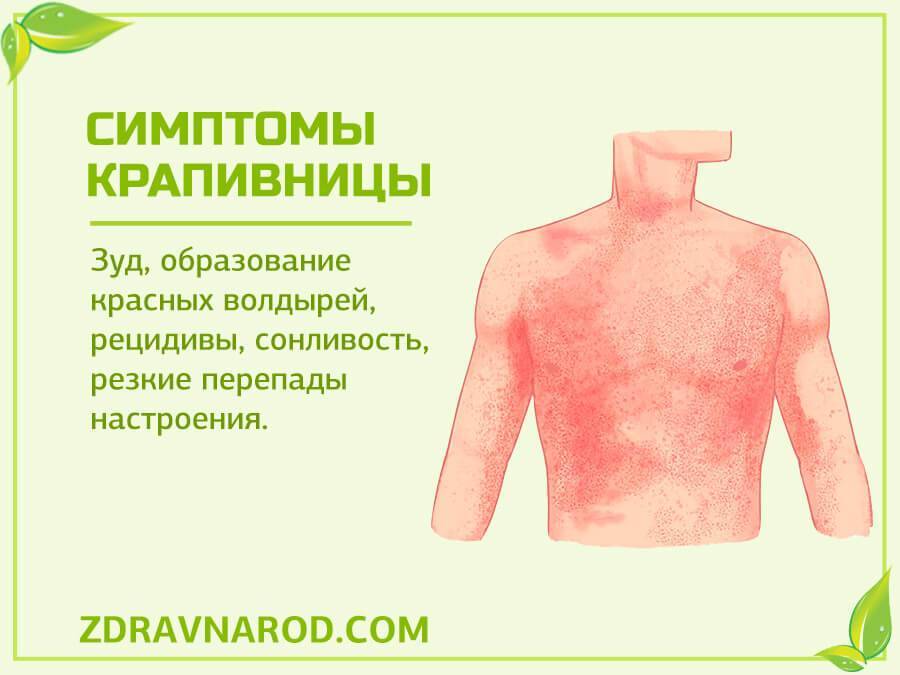
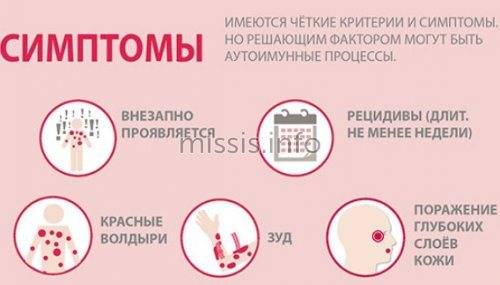
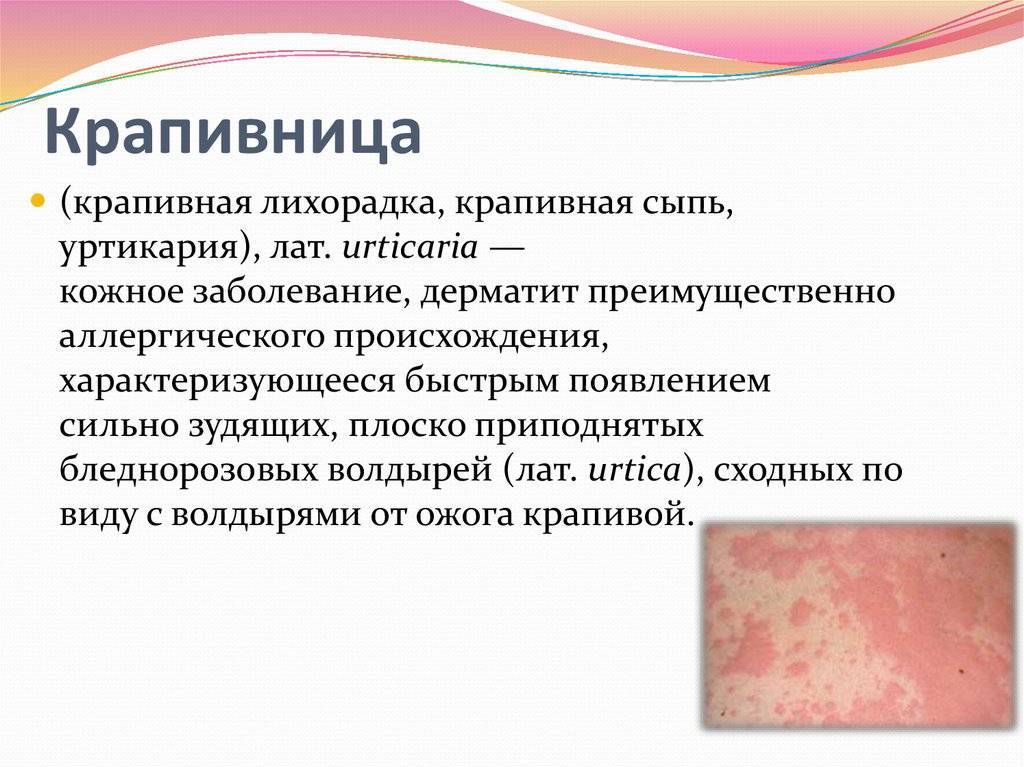
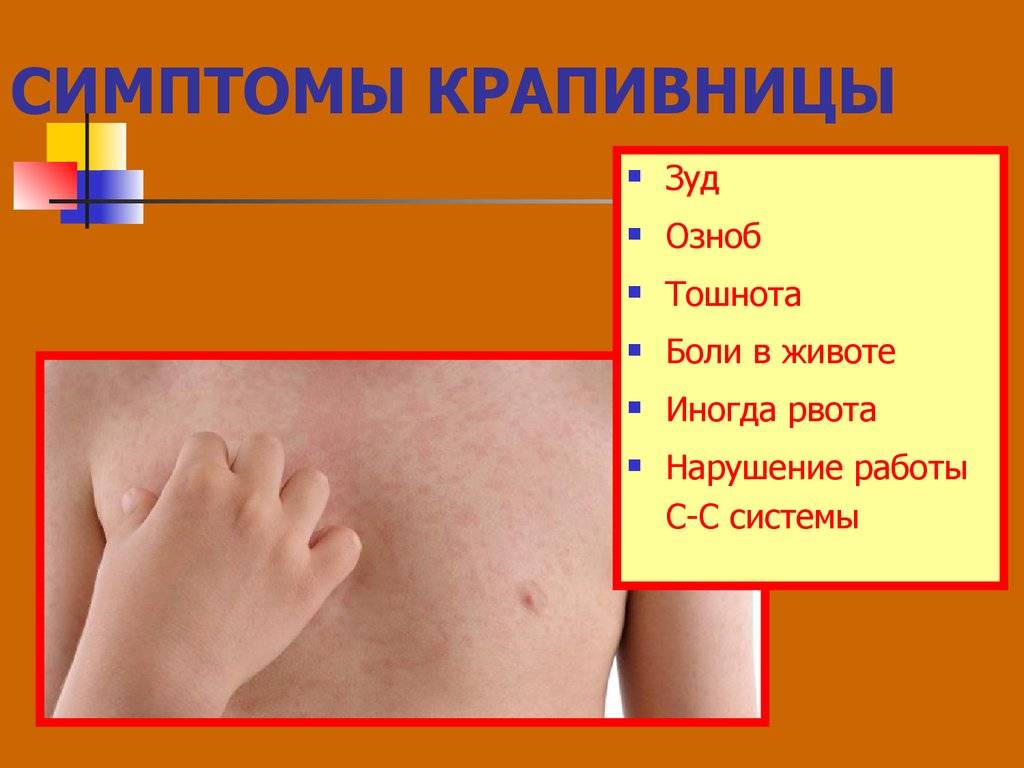
Симптомы крапивницы
При крапивнице на теле появляются зудящие волдыри – розовые или красные, овальной или круглой формы. Могут варьироваться от нескольких миллиметров до нескольких сантиметров в размере. Волдыри при крапивнице обычно появляются партиями, часто на лице и конечностях (крапивница на руках и ногах). Проявления аллергической крапивницы могут быть только на одной части тела или высыпаниями может быть покрыта большая часть тела.
Обычно волдыри исчезают сами по себе в течение 24 часов, однако после этого могут образоваться новые. В некоторых случаях крапивница на коже может оставаться в течение нескольких дней. У людей с хронической крапивницей симптомы аллергической крапивницы могут проявляться месяцами или годами.
В некоторых случаях рекомендуется вызвать скорую помощь, так как возможны серьезные осложнения аллергии при крапивнице – анафилаксия, отек Квинке, миокардит.
Опасные симптомы, помимо проявлений аллергии при крапивнице на теле:
- озноб,
- повышенная температура,
- боль в животе,
- тошнота, рвота,
- учащенное сердцебиение,
- отек слизистой оболочки рта, языка, губ,
- слабость и головокружение.
Острая крапивница
Этой формой крапивницы чаще страдают подростки и дети, взрослые же чаще болеют хронической крапивницей. Этот вид заболевания характеризует внезапное начало, образование сыпи на любом участке тела, на коже и слизистых оболочках. Эти высыпания вызывают зуд, жжение и могут вести к развитию крапивной лихорадки и ухудшению общего состояния пациента. Острая форма заболевания почти всегда развивается, как аллергическая реакция на раздражитель извне, такое состояние проходит через 1-3 недели, а иногда через считанные часы. В ряде случаев этот вид крапивницы может перейти в хроническую форму.
Факторы, провоцирующие развитие крапивницы:
- Лекарственные препараты: антибиотики, диуретические препараты, релаксанты и другие;
- Пищевые продукты, такие, как молочные, рыбные и морепродукты, орехи, яйцо и прочие;
- Укусы насекомых, особенно пчел и ос;
- Прочие раздражители при контакте с кожными покровами больного (сок растений, животная слюна, резина, шерсть, латекс и пр.)
В отдельных случаях это заболевание развивается по другим законам и проявляется в следующих ситуациях:
- При ОРВИ, чаще у детей;
- Рентгенконтрастные вещества часто оказываются аллергенами;
- При нарушениях в гормональной сфере, при развитии ревматических заболеваний, протекающих в организме.
Иногда крапивницу могут спровоцировать паразиты – гельминты, лямблии или простейшие. Выявить их носительство помогают неоднократные общие и биохимические лабораторные анализы крови и трехкратные исследования кала.
Краснуха
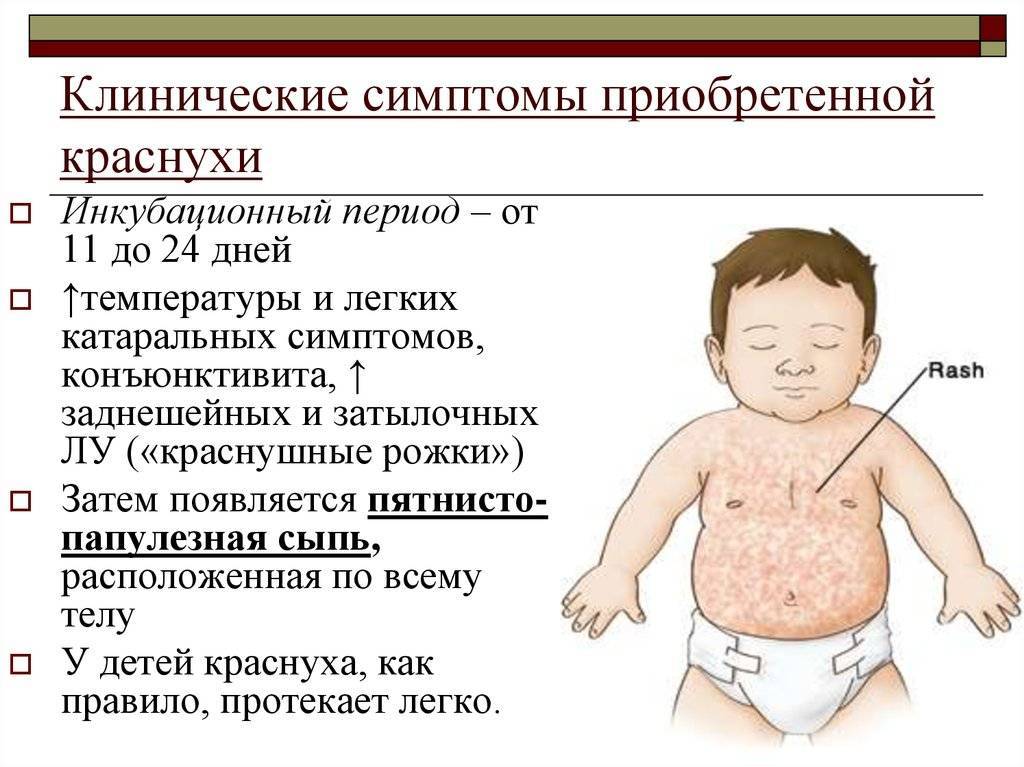
Краснуха – это острое вирусное заболевание, которое поражает эпителий верхних дыхательных путей, регионарные лимфатические узлы и кожу. Возбудитель заболевания – вирус краснухи. Источником заболевания является только больной человек. Передача инфекции осуществляется преимущественно воздушно-капельным путем.
В настоящее время во многих развитых странах краснуха практически устранена. Этого удалось добиться благодаря массовой иммунизации населения.
Симптомами заболевания являются:
- мелкая пятнистая сыпь на коже;
- явления интоксикации;
- высыпания на слизистых оболочках;
- поражение верхних дыхательных путей (симптомы фарингита);
- конъюнктивит;
- увеличение лимфатических узлов;
- увеличение печени и селезенки.
Сыпь при краснухе появляется к концу первого дня. Одновременно с ней нарастает выраженность синдрома интоксикации, усиливается воспаление слизистых оболочек. Сыпь локализуется на всем теле за исключением подошв и ладоней. Многие пациенты с краснухой имеют вид «ошпаренного кипятком». Высыпания угасают через 3-4 дня без вторичных проявлений.
Диагностика краснухи основывается на сборе анамнеза и лабораторных методах диагностики.
В настоящее время не существует специфического лечения заболевания, проводится симптоматическая терапия. Обязательно помещение больного в отдельный бокс инфекционного отделения.
Основной способ профилактики краснухи – это вакцинация.
Скарлатина
Скарлатина – это острое инфекционное заболевание, которое вызывается β-гемолитическим стрептококком группы А и протекает с симптомами острого тонзиллита.
Источником заболевания может быть больной человек или бессимптомный носитель стрептококковой инфекции. Передача бактерии происходит преимущественно воздушно-капельным путем. Место входа инфекции – полость рта. Алиментарный путь заражения (через пищу) наблюдается при несоблюдении гигиенических норм при приготовлении продуктов. А контактно-бытовой путь передачи инфекции актуален только для маленьких детей. Одна из опасностей стрептококка – это высокая выживаемость во внешней среде, на бытовых предметах и в молочных продуктах они могут сохраняться до нескольких месяцев.
Наиболее часто скарлатиной болеют дети в возрасте от 2 до 10 лет, особенно если они пребывают в скученных коллективах. После болезни формируется стойкий иммунитет, а повторные случаи заболеваемости возможны при развитии иммунодефицита.
Скарлатина начинается с резкого повышения температуры до 39 С°, появляется головная боль, рвота. Уже в первый день заболевания появляется боль в горле, которая усиливается при глотании. Близлежащие лимфатические узлы уплотняются и становятся болезненными.
Мягкое небо при осмотре ярко-красного цвета, а на миндалинах появляется фибринозно-гнойный налет. К 4-5 дню заболевания налет на языке сменяется явлением «малиновый язык» (ярко-красный с крупными сосочками).
Сыпь на теле у ребенка появляется на 1-2 день заболевания. Это ярко-розовые пятна на фоне общей гиперемии кожи. Сыпь появляется одномоментно по всему телу, единственный участок, который не поражается ей, – это треугольник Филатова (носогубный треугольник). К 4-5 дню заболевания сыпь становится бледной, а затем начинает активно шелушиться.
У новорожденных случаи заболевания скарлатиной наблюдаются редко. Однако, при отсутствии лечения они могут осложняться стрептодермией (гнойно-воспалительным поражением кожи), пневмонией, сепсисом и менингитом. У детей старшего возраста также могут развиваться серьезные осложнения при этом состоянии:
- инфекционно-токсический шок;
- острая ревматическая лихорадка;
- кардит;
- артрит;
- хорея;
- PANDAS-синдром;
- Гломерулонефрит.
Многие из этих осложнений развиваются не сразу, а спустя несколько месяцев после выздоровления.
Диагностика скарлатины основана на данных анамнеза и лабораторных исследований. Для быстрой диагностики стрептококка и выбора подходящей антибиотикотерапии даже существует специальный тест.
Лечением скарлатины занимается детский врач-инфекционист. Терапия может проводиться как в домашних условиях, так и в стационаре. Этот выбор основывается на степени тяжести заболевания. Для борьбы со стрептококковой инфекцией используются антибиотики, а для облечения самочувствия подбирается симптоматическая терапия. Лечить скарлатину народными методами нет смысла, это лишь приведет к развитию серьезных осложнений.
В настоящее время нет прививки против скарлатины, а единственные методы профилактики – это частое мытье рук и объяснение ребенку правил личной гигиены.
Диагностика
Диагностику болезни проводит только врач иммунолог-аллерголог или дерматолог.
Для этого он должен иметь на руках результаты клинических и лабораторных исследований, анамнез.
Родители должны дать четкую информацию о том, когда впервые проявились высыпания, как часто они появляются, их длительность, локализация.
Обязательно сообщить и о других болезнях.
С особой внимательностью исследуют крапивницу у грудничков.
И груднички, и дети старшего возраста должны пройти следующие исследования:
- Биохимический и клинический анализ крови;
- Определение антител к аллергену;
- Анализ кала на паразитов;
- Проведение специальных тестов. Так, холодовая крапивница определяется при контакте кожи с кубиком льда, тепловая – при контакте кожи с теплым предметом;
- Кожные аллергопробы.
Если выявленная крапивница протекает без серьезных осложнений, то, как правило, врач советует воздержаться от аллергопроб до пяти лет.
Однако при наличии показаний кожные аллергопробы делают и детям с двух лет. До этого возраста проведение кожных проб возможно, но их информативность снижается — за счет анатомических особенностей кожи ребенка могут быть ложноположительные результаты.
Менингококковая инфекция
Менингококковая инфекция – это острое инфекционное заболевание, которое вызывается менингококками. Заболевание может протекать разнообразно: от бессимптомного носительства и назофарингита до менингита, менингоэнцефалита и менингококцемии.
Заболевание передается от больного человека или бактерионосителя. Путь передачи воздушно-капельный, при этом необходим тесный контакт с источником инфекции. Менингококковой инфекцией болеют люди любого возраста, но наибольшую опасность она представляет для детей, так как у них чаще развиваются генерализованные формы заболевания с тяжелым течением.
Менингококковый сепсис начинается остро, большинство родителей с точностью до часа запоминают время появления первых симптомов. Происходит повышение температуры тела, усиливается общее недомогание. У маленьких детей могут развиваться судороги. В конце 1 дня заболевания появляется сыпь по всему телу, которая исчезает при надавливании. А уже через несколько часов появляются багрово-красные пятна с синюшным оттенком, которые не исчезают при давлении.
При подозрении на менингококковую инфекцию требуется срочная госпитализация ребенка, родителям нужно вызвать скорую или самостоятельно доставить малыша в инфекционное отделение больницы. Для постановки диагноза используется кровь, слизь из носоглотки и цереброспинальная жидкость.
При своевременном лечении прогноз заболевания благоприятный. Профилактика менингококковой инфекции возможна: для этого проводится вакцинация по показаниям в эпидемически опасных очагах. Иммунитет после прививки сохраняется 3-5 лет, а повторную иммунизацию можно проводить не ранее, чем через 3 года.
Крапивница и беременность
Случается, что крапивница развивается у женщин, находящихся в интересном положении. В этих случаях спровоцировать ее развитие способна реакция организма как на лекарства, на пищу, так и на раздражители извне и некоторые заболевания.
Наиболее распространенная причина заболевания в этом случае – осложненный токсикоз (гестоз), это обусловлено выработкой в организме беременной женщины большого количества гормонов беременности. В этот период крапивница нередко принимает хроническое течение и может сопровождать женщину на всем протяжении беременности. Это состояние осложняется тем, что часто не удается подобрать подходящий и безопасный для плода антигистаминный препарат для снятия симптомов, поэтому приходится в большей степени использовать рецепты народной медицины и местные средства, что не является достаточно эффективным. В некоторых случаях после исчезновения симптомов токсикоза исчезают и все неприятные симптомы.
Для плода проявления крапивницы не опасны, поскольку через плаценту аллергены не проникают, в тех случаях, если ее проявления не вызваны приемом лекарственных препаратов, в противном случае плод испытывает их негативное воздействие наряду с матерью. Гораздо больший вред на ребенка оказывает болезненное состояние матери: повышение температуры, бессонница и нервозность.
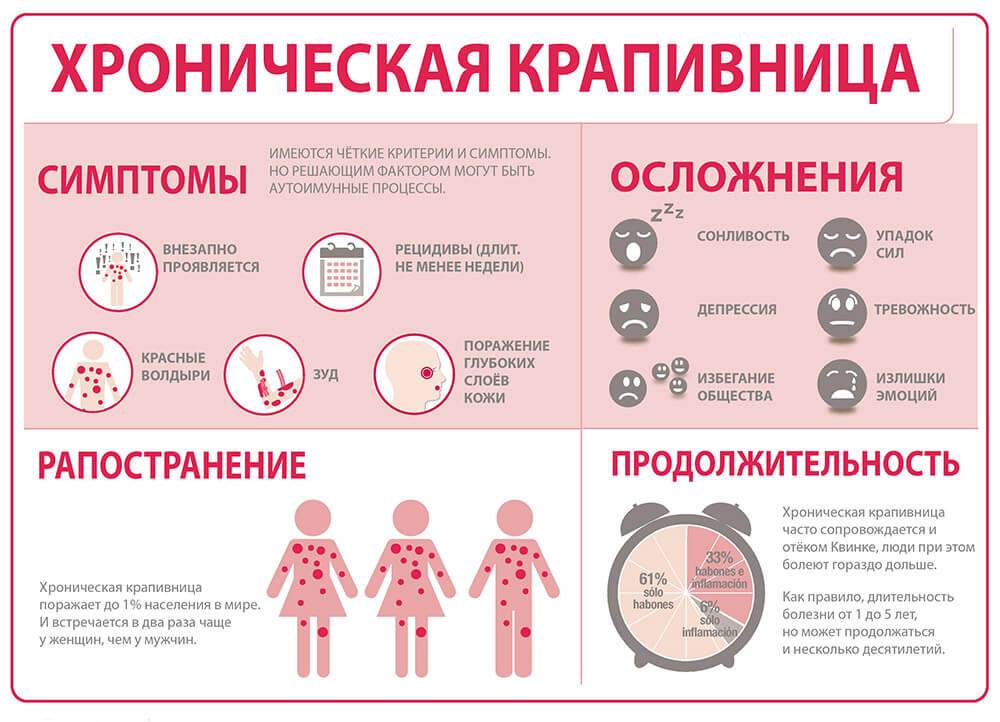
Формы
Крапивница на лице у ребенка, как и на других частях тела, может возникнуть спустя несколько минут после попадания в организм аллергена или через несколько часов после контакта с ним. В зависимости от времени появления симптомов, наличия рецидивов и причине аллергической реакции, заболевание классифицируется на несколько типов.
По течению
По течению крапивницу делят на две формы:
- Острая. Реакция возникает сразу же при контакте с аллергеном и держится несколько дней или часов.
- Хроническая. Сыпь в виде крапивницы развивается постепенно, потому что аллергены в организме накапливаются и при повторном контакте с этим веществом возникает реакция. Периоды обострения длятся дольше, симптомы купируются не сразу, часто возникают рецидивы.
По клинической форме
Заболевание классифицируют на такие виды:
- Спонтанная. Возникает при попадании аллергена в кровь через дыхательные пути, слизистые оболочки, пищеварительный тракт.
- Контактная. Реакция появляется на месте соприкосновения с аллергеном, например, на ногах у ребенка.
- Физическая. Причина ее развития – воздействие физических факторов (холода, тепла, солнечных лучей).
Симптомы крапивницы
Каждый организм по-разному реагирует на попадание гистамина в кровь. Тем более что после этого происходит повышенная выработка серотонина.
Симптомы крапивницы, на которые должны обратить внимание родители:
- Появление пятен на коже красных или розовых, волдыри. Часто они схожи на следы от ожогов крапивы;
- Может быть одна небольшая точечка, похожая на укус насекомого, а вокруг неё расплывшееся красное образование;
- Зуд в месте возникновения крапивницы;
- Если участки сыпи большие, со временем они могут сливаться в одно большое сплошное пятно;
- Для появившихся волдырей характерна симметрия;
- После того как крапивница сходит, на её месте не остается никаких следов;
- Может возникать на любом участке тела.
Существует и несколько симптомов, при возникновении которых без помощи врачей скорой помощи не обойтись:
- Болезненные ощущения в мышцах и суставах;
- Возможное повышение температуры. Это тревожный сигнал, который требует немедленного обращения к врачу;
- Локализация высыпаний (особенно волдырей) в области шеи, заметная отечность лица;
- Ребенку становится трудно глотать или дышать;
- Сердцебиение учащается.
Фото как выглядит крапивница:
Последствия
Острое течение заболевания может осложниться состоянием, опасным для жизни человека – анафилактическим шоком. Также возможен острый отек гортани и развитие дыхательной недостаточности. Такие состояния требуют экстренных реанимационных действий. Следовательно, уже при первых симптомах крапивницы следует немедленно обратиться к врачу для проведения адекватного лечения этого заболевания.
Хроническое течение крапивницы часто сопровождается заметным снижением качества больного и возникновением у него различных психоневрологических расстройств. Они связаны, в основном, с изнуряющим постоянным чувством зуда элементов крапивницы на теле, а также эстетической стороной проблемы.
Симптомы заболевания
Крапивница проявляется одинаково — независимо от аллергена, запустившего гистаминовый ответ. Характерный клинический симптом — разнокалиберные волдыри, которые не отождествляются ни с одним из кожных заболеваний. Высыпания представляют собой розоватые отеки с гиперемией по периферийной линии. При надавливании они заметно бледнеют, могут сливаться между собой, образуя конгломераты до нескольких сантиметров в диаметре.
Идиопатическая крапивница в стадии обострения сопровождается головной болью, тошнотой, нервозностью. У женщин кожные симптомы появляются перед менструацией, локализуются в основном на коже груди и лица.
Основные виды аллергенов
Причины патологического иммунного ответа связаны с сенсибилизацией организма к тем или иным аллергенам. При аллергической крапивнице причинно-значимыми раздражителями могут быть:
- продукты питания — животные и растительные белки, цитрусовые фрукты, клубника, мед, пищевые ароматизаторы, красители и т. д.;
- медикаменты — антибиотики, нестероидные противовоспалительные препараты, ацетилсалициловая кислота, глюкокортикостероиды;
- средства бытовой химии, парфюмерия, косметика;
- цветочная пыльца;
- укусы насекомых, шерсть животных, домашняя и библиотечная пыль.
К механическим и физическим аллергенам относятся:
- гемотрансфузия — переливание крови, ее компонентов;
- морозный воздух, сырость, холод;
- солнечный свет (фотоаллергия).
Самый редкий вид заболевания — аквагенная аллергическая уртикария — патологический ответ организма на контакт с водой.
Этиология идиопатической формы уртикарии изучена недостаточно. Хроническая крапивница встречается на фоне:
- дисфункции щитовидной железы (чаще у женщин);
- болезней органов пищеварения;
- аутоиммунных патологий и иммунодефицитов;
- тяжелого течения вирусных, бактериальных, паразитарных инфекций;
- ментальных расстройств.
В 90% клинических случаев установить причину идиопатической уртикарной аллергии не удается.
Симптомы питириаза
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
- Общая слабость, увеличение лимфоузлов, повышенная температура тела.
- Образование на теле небольших розоватых, а также розовато-лиловых пятен, имеющих симметричную форму и проступающих по линиям Лангера. Высыпания появляются на спине, конечностях, на груди, на шее, в паху и на других участках тела.
- Появление на коже 2-3 ярко-красных материнских бляшек (их диаметр – 4 см), усеянных чешуйками. Через неделю из этих больших пятен образуются небольшие высыпания-отсевы розового оттенка.
- Пятна-отсевы распространяются по всему телу и увеличиваются в размерах (их диаметр – 1-2 см), могут шелушиться, по форме напоминают медальоны.
- Сильный кожный зуд.
- Повышенная раздражительность.
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Что такое аквагенная крапивница?
Аквагенная крапивницаМеры профилактики и лечения аквагенной крапивницы
- Нужно разобраться, какие факторы вызывают реакции на коже, и избегать контакта с ними. Возможно придется отказаться от посещений бассейна или влажной уборки, во время которой руки контактируют с водой.
- На краны в доме нужно установить хорошие аквафильтры.
- Продолжительность водных процедур стоит сократить до 3-5 минут в день.
- Мыться и купаться лучше в кипяченой воде (особенно актуально для маленьких детей).
- От использования шампуней и гелей для душа стоит отказаться. Лучше использовать вместо них детское мыло без лишних добавок.
- Для лечения аквагенной реакции применяются те же медикаментозные средства, что и при других формах крапивницы.
Диагностика крапивницы
Крапивницу диагностирует клинический иммунолог-аллерголог. Это заболевание определяется на основании клинических признаков, включающих:
- пузырчатую сыпь, характеризующуюся центральной припухлостью различного размера с окружающей эритемой и разрешающуюся в течение 1-24 часов;
- зудом;
- ангионевротическим отеком.
Ангионевротический отек характеризуется отеком более глубоких слоев кожи и подкожной клетчатки, проходящим в течение 72 часов, и часто слизистых оболочек. Образование пузырей может происходить без признаков отека Квинке.
Пузырчатая сыпь при крапивнице
Пациенты часто приходят на консультацию к дерматологу или аллергологу, еще не ощутив симптомов заболевания, поэтому в этом случае особенно важен подробный анамнез, точное описание высыпания, длительность, взаимосвязь с факторами окружающей среды
Также важно выяснить сопутствующие заболевания у пациента, принимающего лекарство. При диагностировании крапивницы следует приложить усилия для определения причины заболевания
Острая крапивница обычно вызвана инфекцией и применением антибиотиков, поэтому после выздоровления и прекращения лечения симптомы исчезают и могут никогда не повторится.
Часто причину острой крапивницы можно определить путем точного выяснения истории болезни пациента. У детей острая крапивница чаще всего вызывается инфекциями верхних дыхательных путей и другими вирусными инфекциями. Как дети, так и взрослые могут получить крапивницу, спровоцированную едой или лекарствами.
- Если крапивница рецидивировала впервые в жизни, тестирование рекомендуется только при подозрении на реакцию гиперчувствительности 1 типа (IgE-индуцированную).
- Если крапивница носит хронический характер, пациенту необходимо пройти стандартные и расширенные диагностические тесты для выяснения причины заболевания. При подозрении на индуцированную крапивницу проводятся пробы с провокационным давлением, холодом, теплом, ультрафиолетовыми лучами, дерматографическими, вибрационными, водными, физическими упражнениями, кожными тестами.
- При подозрении на холодовую крапивницу рекомендуются дополнительные анализы периферической крови, на скорость оседания эритроцитов (СОЭ), C-реактивный белок (CRB), криоглобулины, а также другие причины, особенно инфекции.
- Если крапивница считается спонтанной, в дополнение к точному анамнезу рекомендуется исследовать показатели периферической крови, ENG и CRB, отменить лекарственные препараты с самым высоким риском крапивницы (например, НПВП), устранить очаги инфекции.
- При рецидиве симптомов проводится более детальное обследование в зависимости от предполагаемой причины: обследование на конкретную инфекцию, например, Helicobacter pylori, аллергию 1 типа, аутоантитела, онкологические заболевания, патологии щитовидной железы, гинекологическую патологию и т. д.
Кожные уколы при диагностике крапивницы
Анамнез
Учитывая эфемерность высыпаний при крапивнице, крайне важно правильно собрать анамнез. Врач должен понять, крапивница ли это, что ее провоцирует и какие механизмы ее поддерживают
Таким образом, следует обратить внимание на следующие моменты:
описание элементов и связанных с ними ощущений (зуд, жжение, боль);
продолжительность жизни элементов и наличие вторичных изменений — гиперпигментации, эрозий, корок и т. д.;
цикличность появления элементов, продолжительность и периодичность заболевания
У женщин стоит обратить внимание на связь с фазами менструального цикла;
провоцирующие факторы, в том числе прием лекарственных средств, употребление пищевых продуктов, укусы/ужаления насекомых, а также физические факторы и стресс;
предшествующую терапию и ее эффективность;
наличие аллергических заболеваний в личном и семейном анамнезе;
наличие сопутствующей соматической патологии, в том числе ассоциированной с хронической крапивницей, инфекционные заболевания, аутоиммунные заболевания, неинфекционные хронические воспалительные заболевания, особенно с вовлечением ЖКТ, паранеоплазии;
профессиональную деятельность/хобби.
Прогноз
Потенциально жизнеугрожающими являются отек гортани при крапивнице и острая форма заболевания при анафилактических реакциях. Для пациентов с холодовой крапивницей фатальным может быть купание в холодной воде вследствие асфиксии или системных реакций с падением АД.
Клинический случай холодовой крапивницы
К врачу обратились родители девятилетней девочки, страдающей от уртикарных высыпаний при охлаждении в течение последних пяти недель. За последнее время других заболеваний у девочки не было. В семейном анамнезе — сезонная аллергия у матери.
В личном анамнезе — сенсибилизация к кошачьей шерсти, в настоящее время отмечается появление эритемы или зуда на руках и/или лице после прохождения мимо холодильных установок в магазинах. Уртикарные элементы появляются позже на местах расчесов и сохраняются в течение 2–3 часов. Однажды сыпь возникла во время принятия душа, элементы купировались после приема дифенгидрамина.
За три дня до визита развился отек верхней губы, ощущение комка в горле и затруднение глотания после употребления клубничного напитка, симптомы купировались самостоятельно, ранее таких проявлений не отмечалось. Днем позже девочка ела мороженое без развития какой‑либо симптоматики.
При осмотре выявлено 2–3 единичных уртикария на задней поверхности голеней, со слов матери, они появились недавно в связи с холодной и дождливой погодой. Кожный дермографизм отсутствует. Лабораторные исследования — радиоаллергосорбентный тест для выявления специфических IgE к клубнике и криоглобулиновый тест — дали отрицательные результаты.
В качестве провокации к правому предплечью пациентки был приложен кубик льда в течение 5 минут. Через 3 минуты после удаления льда возник волдырь размерами 9х6 см.
Таким образом, подтвержден диагноз холодовой крапивницы с сопутствующими ангиоотеками. Мать предпочла давать дочери только дифенгидрамин по потребности, также им был выдан аутоинжектор с адреналином.
Через три месяца девочку беспокоил лишь зуд кистей при переохлаждении, появления волдырей не отмечалось. В последующие месяцы симптомы не рецидивировали, тест с кубиком льда — отрицательный.
Адаптировано из La Shell M. S., Tankersley M. S.,Kobayashi. M. Cold urticaria: a case report and review of the literature. Cutis.2005. N 76 (4). — P. 257–260
Причины питириаза
Несмотря на то, что болезнь Жибера встречается очень часто, механизм заболевания изучен не до конца. Предполагают, что первоначальную роль играют следующие факторы:
- Воздействие вирусов (герпевирус 7типа и пр.), бактерий и других инфекционных агентов. Это подтверждается тестами, доказывающими присутствие в организме возбудителей. Очень часто кожное заболевание появляется на фоне гриппа, ОРЗ и других инфекций.
- Присоединение аллергических реакций.
- Укусы клопов, вшей и других кровососущих насекомых.
- Сниженная иммунная защита.
- Частые переохлаждения и стрессы.
- Нарушение ЖКТ-функций и обмена веществ.
- Введение вакцин.