Лечение простудных заболеваний у детей
Основным методом лечения ОРВИ и гриппа у детей является симптоматическая терапия, то есть терапия, которая уменьшает определенные симптомы в виде высокой температуры, кашля, насморка, боли в горле:
- прием жаропонижающих
- сосудосуживающие капли в нос
- промывания носа солевым раствором
- полоскания горла антисептическими растворами
- местная терапия в виде спреев и таблеток от боли в горле (для разного возраста разные формы выпуска препаратов)
- физические методы снижения температуры
При высокой лихорадке необходимо раздеть ребенка, убрать лишние одеяла, одежда не должна затруднять дыхание. Также по возможности нужно обеспечить доступ свежего воздуха. При необходимости проводятся обтирания водой комнатной температуры, так как во время обтирания водой улучшается теплоотдача. Настоятельно не рекомендуется обтирать ребенка спиртом, так как возможно всасывание спирта (особенно у маленьких детей) и отравление организма ребенка.
Противовирусная терапия применима только в отношении гриппа, но детям противовирусные препараты назначаются строго врачом-педиатром!
Антибактериальная терапия назначается строго по показаниям. Антибиотики оправданы только при тяжелых бактериальных осложнениях, присоединившихся к ОРВИ и гриппу. Антибиотик не работает против вируса!
Общетерапевтические меры:
- питание ребенка должно быть полноценным, богатым витаминами
- ребенок должен пить достаточное количество жидкости (вода, чай с лимоном, отвары шиповника, малины, черной смородины, земляники, клюквы, брусники), так как обильное питье предотвращает обезвоживание организма и снижает интоксикацию при высокой температуре
- соблюдение постельного режима
- проветривание помещений
- влажная уборка помещений
Повышение температуры тела в пределах 38 – 39 °C не требует назначения жаропонижающих лекарств. При этом можно ограничиться физическими методами охлаждения. Но возраст до 2 месяцев, тяжелые заболевания органов дыхания, кровообращения, центральной нервной системы, фебрильные судороги в анамнезе являются показанием для применения жаропонижающих, даже если температура поднимается до 38 °C.
В любом случае маме сперва стоит оценить реакцию ребенка на повышение температуры, проанализировав его поведение: есть ли вялость, отказывается ли ребенок от воды и питья, какого цвета его кожа и какая она на ощупь. Если ребенок активен, кожа розовая, конечности теплые, то можно ограничиться физическими методами снижения температуры. Если есть проявления “белой” лихорадки, то жаропонижающие лекарства стоит дать ребенку незамедлительно.
Несмотря на большой выбор эффективных жаропонижающих лекарственных средств, лучшими препаратами для детей остаются парацетамол и ибупрофен.
АЦЦ
«АЦЦ» – пожалуй, самые популярные таблетки для лечения влажного кашля. «АЦЦ» назначают при бронхитах и воспалениях легких. Средство разжижает слизь и помогает ей лучше отходить. Продается «АЦЦ» в форме шипучих растворимых таблеток, которые назначают взрослым и детям от 14 лет. Врачи отмечают отличную эффективность препарата, если нужно избавиться от очень вязкой мокроты. Но на ночь «АЦЦ» принимать нельзя – это чревато застоем в легких. Также противопоказано самостоятельно принимать «АЦЦ» в комплексе с другими препаратами от кашля. Покупатели в отзывах отмечают, что «АЦЦ» быстро действует, отлично лечит кашель, стоит недорого и есть во всех аптеках.
АЦЦ
Гермес Фарма, Германия; Вернигерод Фарма, Германия; Линдофарм, Германия
Заболевания органов дыхания, сопровождающиеся образованием вязкой трудноотделяемой мокроты (острый и хронический бронхит, обструктивный бронхит, трахеит, ларинготрахеит, пневмония, абсцесс легкого, бронхоэктатическая болезнь, бронхиальная астма, ХОБЛ, бронхиолит, муковисцидоз); острый и хронический синусит; средний отит.
от 70
Самолечением при влажном кашле заниматься нежелательно, это чревато осложнениямиФото из открытых источников
Особенности острого и хронического бронхита у детей
В большинстве случаев врачи справляются с лечением острой формы бронхита у детей. Если спустя четыре недели ребёнок продолжает кашлять, то диагноз меняют на затяжной бронхит. Подобное состояние продолжается до нескольких месяцев.
Главная опасность острой формы заключена в последствиях и осложнениях бронхита у детей. Про риск развития хронического бронхита или пневмонии уже говорилось. Возможно также перерастание в обструктивный бронхит, при котором начинаются проблемы с самим дыханием из-за отека и спазма. Развивается дыхательная недостаточность, одышка, становится тяжело дышать, что несет реальную угрозу жизни, особенно если ребёнок еще мал и с трудом может объяснить свои ощущения. В таком случае нужно как можно скорее обратиться к врачу, а при резком ухудшении состояния или выраженном ограничении дыхания – незамедлительно вызвать скорую помощь5.
Педиатры успешно проводят лечение острого бронхита у детей, но с хронической формой все сложней. Ее достаточно тяжело обнаружить у ребенка, ведь официально, диагноз ставится по прошествии двух лет минимум.
Для выявления хронической формы может потребоваться дополнительная диагностика, наблюдения, сбор анамнеза (опрос) у родителей. Сопоставив все данные, наблюдения, врач может поставить правильный диагноз.
При выявлении хронической формы важно вовремя замечать обострения заболевания, а также его ремиссии (затихание). Когда организм ребёнка атакует очередной приступ, проявляются следующие симптомы интоксикации:
- Возникает головная боль, слабость, ухудшается общее самочувствие;
- Повышенная потливость, особенно ночью;
- Ощущается постоянная усталость;
- Может повыситься температура.
Когда наступает ремиссия, все симптомы уходят, как сам кашель5.
Недавно терминология хронического бронхита у детей порождала споры в медицинском сообществе. У взрослых людей толчком для формирования хронического заболевания становятся курение или работа, связанная с опасным химическим или механическим производством (например, шахтеры). По понятным причинам, подобное не может относиться к ребёнку. Однако хронический бронхит у детей возникает довольно часто.
Также дети чаще страдают от бактериальной инфекции. Возможно, это связано с тем, что иммунитет в раннем возрасте еще плохо сформирован. Любое острое респираторное заболевание открывает доступ к бактериальному заражению, иммунитет просто не успевает среагировать, так как занят вирусной инфекцией2.
Лечение аллергического кашля у детей
Комплексное лечение аллергического кашля у детей направлено на снижение чувствительности к аллергену (десенсибилизацию), избавление от него по мере возможности (иммуннотерапия), а также на снятие симптомов — спазма бронхов.
Для снижения чувствительности к аллергену, в качестве средств общего лечения аллергического кашля у детей, применяются антигистаминные (противоаллергические) препараты. Они блокируют гистамин — медиатор реакций организма человека на аллергены.
Необходимо отметить, что часто назначаемые противоаллергические препараты первого поколения (димедрол, дипразин, супрастин, пильфен, пипольфен, тавегил) оказывают не только седативное (успокоительное) воздействие и вызывают сонливость. Среди негативных побочных эффектов этих популярных лекарств обнаружено их влияние на формирование нервных соединений у детей даже при средних терапевтических дозах. Помимо этого, прием данных медпрепаратов приводит к сухости слизистой дыхательных путей, то есть кашель может стать интенсивнее с густой мокротой впридачу. Именно по этой причине эти лекарства дают детям максимум пять дней. К примеру, тавегил (он же клемастин) строго противопоказан детям до года. А детям в возрасте до 12 лет его назначают по 0,5 таблетки 2 раза в день (до еды, запивая небольшим количеством воды).
У антигистаминных препаратов последнего поколения — кларитина, фенистила, зиртека, кестина — седативного эффекта нет. Так, кларитин (он же ломилан, лотарен, клаллергин и др.) выпускается в форме таблеток и сиропа. Доза препарата для детей от 2 до 12 лет — 5 мл сиропа (1 чайная ложка) или полтаблетки (5 мг) при массе тела не выше 30 кг; для детей старше 12 лет суточная доза составляет 1 таблетку (10 мг) или 2 чайные ложки сиропа.
Самое лучшее, хотя и самое длительное (в течение трех-пяти лет) лечение любой аллергии и аллергического кашля у детей — аллерген-специфическая иммунотерапия (АСИТ), которая «приучает» иммунную систему организма к аллергенам. Метод основан на введении пациенту постепенно увеличиваемых доз того самого аллергена, который вызывает аллергическую реакцию. Как утверждают аллергологи, в результате этого лечения иммунная система просто перестает реагировать на ранее не переносимый раздражитель.
Симптоматическое лечение аллергического кашля у детей ведется с помощью лекарств- спазмолитиков, которые, уменьшают или совсем снимают спазм бронхов и приступы кашля. Препарат беротек в виде 0,1%-го раствора для ингаляций противодействует развитию бронхоспастических реакций. Он назначается детям 6-12 лет по 5-10 капель, старше 12 лет — по 10-15 капель на одну ингаляции. Ингаляции проводятся не более четырех раз в день, перед применением препарат нужно развести в одной чайной ложке физраствора.
Эффективное отхаркивающее средство солутан (раствор для приема внутрь) принимается детьми от года до 6 лет по 5 капель трижды в течение дня; от 6 до 15 лет — по 7-10 капель. Детям 2-6 лет лучше применять аэрозоль для ингаляций сальбутамол (вентолин) — по 1-2 мг 3 раза в день.
Сироп от кашля гликодин с терпингидратом и левоментолом нужно принимать 3-4 раза в день: детям в возрасте 4-6 лет — по четверти чайной ложки, 7-12 лет по половине чайной ложки. А препатат флуифорт в виде сиропа оказывает муколитическое (разжижающее мокроту) и отхаркивающее действие. Детям в возрасте от 1 до 5 лет назначают по половине чайной ложки 2-3 раза в сутки, более старшим детям – по чайной ложке трижды в день.
Мягкие контактные линзы
Еще один вид контактной оптики — ортокератологические жесткие ночные линзы, которые могут быть выписаны детям с 7-летнего возраста для коррекции сильной близорукости или смешанных нарушений зрения, например, сложного миопического астигматизма. Линзы заказываются у изготовителя индивидуально. Надеваются на глаза они только в ночное время, а утром их нужно снимать. Специальный дизайн внутренней поверхности жестких линз придает роговице необходимое уплощение, и это помогает сохранять хорошую видимость целый день. Решение о назначении ортокератологических линз принимает лечащий врач.
Симптомы
Для заболевания характерно экссудативное (катарально-геморрагическое) воспаление слизистых оболочек верхних дыхательных путей, а также конъюнктивы глаз и носовой полости, сопровождается тяжелым дыханием, кашлем и хрипами.
Острая форма:
- при проведении пальпации трахеи возникают приступы кашля, которые могут сопровождаться кровяными отхаркиваниями;
- при осмотре гортани заметны гиперемия, точечные кровоизлияния, отеки слизистых, творожистые наложения в просвете дыхательных путей;
- птица тяжело дышит через открытый клюв. Акты вдоха и выдоха затруднены;
- при прослушивании дыхания слышны не типичные для здоровой птицы каркающие, свистящие или хрипящие звуки;
- меняется поведение кур – они становятся пассивными, малоподвижными;
- возможны приступы удушья;
- потеря аппетита, расстройство пищеварения;
- прекращение или падение яйценоскости.
Перманентное течение заболевания:
- покраснение слизистых оболочек глаз, деформация глазной щели, светобоязнь;
- частые выделения слизистого и пенистого экссудата из глаз и носа;
- выпячивание третьего века на глазное яблоко, отечность и слипание век;
- появление кровоизлияний на слизистой оболочке глаз, развитие конъюнктивита;
- повышение температуры тела на 1-2°;
- низкий рост массы у больной птицы, сниженная яйценоскость;
- апатичность, общее угнетение, отсутствие аппетита;
- посинение гребня;
- выцветание роговицы;
- трахея и гортань могут быть закупорены кровяными сгустками, слизистая горла вишневого цвета.
Кашель у ребенка в 3 года

Кроме общеизвестных заболеваний, которые приводят к развитию кашля у детей, также встречаются нарушения, вызывающие покашливание из-за проблем в области психики. Не все родители знают, что существует психогенный кашель, который чаще всего развивается у детей до 4 лет. Это невротическое нарушение сопровождается приступообразным кашлем без каких-либо патологий органов дыхания.
Проявляется подобный кашель частыми и короткими выдохами, которые чередуются с глубокими вдохами. Затем наблюдается кратковременная задержка дыхания. Подобные приступы беспокоят ребенка в основном днем и носят волнообразный характер с постепенным нарастанием симптоматики. Со стороны проявления этого рефлекса похожи на сухой и навязчивый кашель, напоминающий симптомы бронхита или даже бронхиальной астмы. Как правило, большинство педиатров, к которым родители обращаются с вышеописанными жалобами, начинают лечить ребенка от заболеваний органов дыхания при помощи соответствующих препаратов.
Разумеется, такая терапия оказывается бесполезной. В этой ситуации ребенок нуждается в помощи детского психотерапевта, который поможет установить причину появления дискомфорта и подскажет, как ее устранить. Чаще всего основной причиной развития этой болезни у ребенка является неблагоприятная обстановка в семье, где ребенка часто наказывают и где на него влияют различные психотравмирующие факторы. Даже совсем маленькие дети, до 4 лет, уже прекрасно осознают, как к ним относятся самые близкие люди, и могут реагировать на это в том числе путем появления психогенного кашля.
Среди общих принципов терапии этого заболевания:
- создание максимально комфортных условий для ребенка, исключение стрессов;
- обязательная нормализация режима дня, введение в график дневного сна;
- ежедневные прогулки, двигательная активность, игры;
- выполнение всех рекомендаций детского психотерапевта.
Для исключения возможных заболеваний иных направлений также нужна консультация других специалистов.
Справочно-информационный материал
Автор статьи
Врач общей практики
https://kazangmu.ru/
https://izron.ru/
Общие сведения о болезни
Ребенок, заболевший бронхитом, очень сильно кашляет (родителям буквально «больно» слышать эти надрывные звуки), у него повышена температура, обильно отходит мокрота. По наличию мокроты и температуры это заболевание отличают от других, также проявляющихся кашлем.
При воспалении бронхи сильно отекают, вследствие чего сужаются, поэтому воздух по ним поступает с затруднением. Организм в ответ на воспалительный процесс вырабатывает большое количество слизи, а бронхи путем мышечных сокращений стремятся от нее избавиться, чтобы не было закупорки. В итоге ребенок кашляет и отхаркивает мокроту.
Лечение
При появлении у детей кашля не стоит переживать, обычно это свидетельствует о начале роста зубов. По словам специалистов, он начинается у малышей в полугодовалом возрасте. Стоит подготовиться к этому процессу заранее: купить специальные прорезыватели, капли для носа (Аквамарис), показать чадо квалифицированному доктору.
В домашней обстановке ребенок должен быть окружен вниманием, терпением и заботой родных. Если появились какие-либо осложнения, требуется врачебная помощь
Особенно это касается случаев, когда появляются расстройства детской пищеварительной системы и отказы от еды.
Немного о кашле
Строго говоря, кашель – это не болезнь. Это рефлекс, назначение которого – освобождение дыхательных ходов от раздражителей. Кашель, как правило, в качестве дополнительного симптома сопровождает другие болезни и состояния.
Способствовать появлению кашля могут инфекционные заболевания, аллергены, наличие инородных тел в дыхательных путях. Кроме того, кашель может быть признаком серьезных заболеваний: рака легких, туберкулеза, бронхиальной астмы, плеврита и даже сердечной недостаточности.
Прежде чем пытаться избавиться от этой неприятности, применяя медикаменты или используя народные рецепты от кашля детям и взрослым, нужно понять, что именно его вызвало.
У детей чаще всего кашель развивается на фоне ОРВИ. Обычно его сопровождают все признаки этого заболевания: слабость, повышенная температура, насморк. Сухой кашель – особенно изнурителен и ничего, кроме вреда, не приносит, поэтому необходимо принять меры, чтобы помочь ему измениться на более продуктивный, влажный кашель.
Чем лечить влажный кашель
Лечение влажного кашля направлено на то, чтобы остановить развитие воспалительного процесса, разжижение и выведение мокроты, снятие бронхиального спазма. В каждом конкретном случае врач подбирает индивидуальную схему лечения кашля, учитывая его причины, тяжесть симптомов, имеющиеся хронические заболевания и т. д. Обычно лечение влажного кашля предполагает назначение таких препаратов (одного или нескольких):
- Муколитики. Эти препараты стимулируют образование мокроты, разжижают ее и помогают быстрее выйти.
- Отхаркивающие препараты. Такие средства стимулируют кашлевой рефлекс, благодаря чему слизь из бронхов отходит быстрее.
- Бронхолитики (спазмолитики). Применяются для расширения просвета бронхов, убирают спазмы, благодаря чему дыхательные пути быстрее очищаются от густой мокроты.
- Противовоспалительные и противовирусные средства. Такие препараты могут быть в таблетках, в форме спрея или сиропа.
- Антибиотики. Назначаются, если причина кашля – бактериальная инфекция (либо к вирусной присоединилась бактериальная).
Чтобы на фоне лечения влажного кашля улучшить общее состояние, человеку нужно потреблять достаточно жидкости, исключить из рациона продукты, раздражающие горло. А теперь остановимся более подробно на каждом лекарственном средстве, которое назначают при кашле.
Чесоточный клещ – знакомимся с виновником
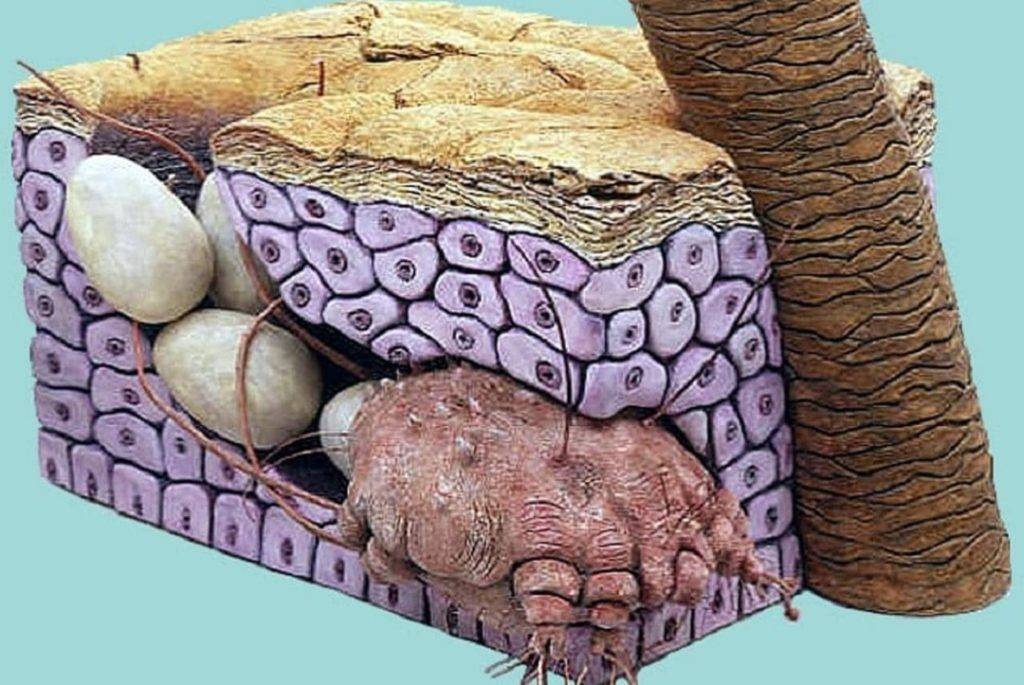
Для того, чтобы в полной мере представлять механизм инфицирования и клинические проявления болезни, необходимо знать о строении и способностях возбудителя. В природе существует большое количество, а именно, более 20 видов чесоточных клещей. Они могут паразитировать как у людей, так и у животных.
Но более тщательного изучения требует Sarcoptes scabie, так как только этот вид паразитирует на людях. Для животных данный возбудитель не актуален. Чесоточный клещ в окружающей среде погибает через 2 суток, паразитирует он в роговом слое кожного покрова.
Строение клеща
Как и у большинства возбудителей, самка клеща имеет большие размеры по сравнению с самцами. Последние (самцы) не оказывают паразитического действия на человека, у них существует единственная функция — оплодотворение.
Самец реализует её на поверхности кожи, затем погибает спустя 2 суток. Для реализации оплодотворения самцы имеют в своём строении присоски, с которыми они могут передвигаться по коже для достижения своей цели. Скорость движения достигает 3 см в минуту.
Самки продвигаются внутрь кожи, прокладывая за собой чесоточные ходы, которые видны не вооружённым глазом на кожном покрове хозяина. Такие ходы нужны для дыхания клеща. А чтобы их производить, возбудитель имеет специальные приспособления: множественные щетинки и выросты на всём теле, шипы и присоски для передвижения и фиксации в толще кожи, а самое главное — клещи имеют грызущий аппарат, чтобы делать эти самые ходы.
Самка по мере продвижения в глубину кожи откладывает по 50 яиц, которые спустя 3 недели превращаются в половозрелые особи.

Жизненный цикл чесоточного клеща
Жизненный цикл чесоточного клеща можно разделить на 2 стадии: накожную, которая имеет весьма короткий промежуток, необходимый лишь для оплодотворения, и внутрикожную — длительную. Последняя стадия также делится на 2 части: репродуктивная и метаморфическая.
Репродуктивная составляющая заключается в прогрызании чесоточных ходов и откладывании яиц. За сутки самка может откладывать до 2 яиц. В месте локализации последних, клещ прокладывает ход на поверхность кожи. Спустя время из яиц выходят личинки, которые сразу расселяются на кожном покрове, в основании волоса. Именно в этом месте происходит метаморфоз (линька). Личинки превращаются во взрослые особи, и процесс запускается заново.
В жизненном цикле возбудителя немаловажную роль играет температура и влажность окружающей среды. При благоприятных условиях (высокая влажность и низкая температура) самки сохраняют свою подвижность длительное время. При высоких температурах клещ погибает.
Довольно интересным является факт, что для возбудителя характерен определённый суточный ритм активности, который важен для специалиста во время диагностики. В ночное время возбудитель занимается воспроизведением себе подобных, а также прогрызает чесоточные ходы, тем самым питается. В дневное время самка отдыхает.
Такой суточный ритм объясняет клинические симптомы: появляется мучительный зуд в вечернее и ночное время, а также данный факт обуславливает более высокую степень заражения ночью. Специалист может отследить ночную работу самки по длине чесоточных ходов.
За период существования самка способна проложить дорожку длиной до 6 см.
Излюбленная локализация возбудителя — кожа кистей, стоп, запястья. В таких местах отмечается большая толщина рогового слоя эпидермиса. Также клещи предпочитают кожу с более низкой температурой и с отсутствием волосяных фолликулов.
Как передаётся чесоточный клещ
Всем без исключения важно знать как передаётся чесоточный клещ, чтобы не допустить заражения. Источником заболевания является только больной человек
Животные могут быть причиной болезни, но оно несёт другое название — псевдосаркоптоз, а также при таком варианте клиническая картина и соответствующие лечебные мероприятия будут иными.
Инкубационный период, как правило, отсутствует. Если произошло заражение личинками, то клинические симптомы проявляются по мере превращения возбудителя в половозрелые особи (примерно через 2 недели). Инфицирование происходит через тесный контакт, общие предметы обихода. Наблюдается это чаще в общественных местах, а также в семье.
Немалую роль при заражении чесоткой играют половые контакты. Исследования показали, что заболевание чаше встречается у лиц, имеющих частые беспорядочные половые связи. Интересно то, что чесотка на ряду с инфекциями, передаваемые половым путём, имеет одинаковую динамику заболеваемости.
ТОП-5 отхаркивающих народных средств от кашля по рецепту «прабабушек»
Если кашель плохо отхаркивается, помогут специальные народные отхаркивающие средства.
Выбор лучше сделать вместе с лечащим врачом, чтобы лечение в итоге точно было быстрым и успешным.
Травяной отвар
В состав входят растения, которые издавна применялись против простуды. Они содержат отхаркивающие, муколитические и противовоспалительные компоненты, комплексно влияют на болезнь. Травяные рецепты помогают одновременно при сухом и влажном кашле.

Для лечения кашля народными средствами понадобится измельченное растительное сырье:
- подорожника;
- чабреца;
- крапивы
Все в равных пропорциях.
В чайник кладут 2 ч. л. смеси, добавляют 250 мл кипятка оставляют на 15-20 минут. Настой принимают по 15 мл (1 ст. л.) трижды в день непосредственно перед едой. Терапевтический курс составляет до 10 суток.
Молоко с медом
Древний рецепт не теряет свое эффективности и сейчас. Он используется при сильных кашлевых приступах с трудноотделяемой мокротой, разрешен к применению у взрослых и детей, а также у женщин при беременности и грудном вскармливании.

Компоненты смягчают горло, уменьшают боли и першение, способствуют отхождению слизи.
Стакан молока нагревают до температуры 50-60°С, растворяют в нем 20-30 г сливочного масла хорошего качества, а также пару чайных ложек меда. Вкусный и полезный напиток нужно пить на ночь в течение 7-10 суток или дольше, пока кашлевые приступы перестанут беспокоить.
Солевое полоскание горла
Способ рекомендован при сухом покашливании, першении и царапанье в горле, для улучшения отхаркивания, пока воспалительный процесс не спустился ниже.

Полоскание помогает удалить лишнюю слизь и патогенные микроорганизмы, снять воспаление, уменьшить интенсивность и частоту симптоматики.
Чтобы сделать лечебный раствор в домашних условиях, потребуется 3 простых составляющих:
- 1 ч. л. соли;
- четверть чайной ложки соды;
- 250 мл теплой воды.
Все компоненты тщательно перемешивают до растворения твердых частиц, затем полощут горло 5-10 минут. Процедуру повторяют трижды в сутки до исчезновения неприятных симптомов.
Черная редька с медом
Известный народный метод лечения хорошо помогает при приступообразном сухом кашле, который изнуряет человека, беспокоит днем и ночью, а иногда даже может сопровождаться рвотой. Средство переводит кашель в мокрый и способствует отхаркиванию.

Рецепт не имеет возрастных ограничений, а единственным противопоказанием является аллергия на компоненты.
Для лечения потребуется крупная редька, у которой посредине вырезают ямку глубиной 3-5 см. Углубление на 2/3 заполняют пчелиным продуктом. Постепенно в ямке собирается сок корнеплода, смешанный с медом, который принимают по 1 ч. л. трижды в день в течение 5-7 суток.
Картофельный компресс
Перечень народных рецептов от кашля невозможно представить без этого средства. Бабушки и прабабушки применяли его при воспалениях бронхов и легких, чтобы ускорить выведение слизи, предотвратить застой в дыхательных путях и ускорить выздоровление. Компресс используется у взрослых и малышей старше 3 лет.

Из 6-8 средних клубней картофеля делают плотное пюре (можно с кожурой), по желанию в него можно положить несколько ложек меда, щепотку соды. Из теплой массы делают лепешки, которые помещают в целлофановый пакет и заворачивают в ткань. Компрессы накладывают на грудную клетку, кроме предсердечной области.
Грудь пациента оборачивают полотенцем, его накрывают одеялом и оставляют на 40-60 минут. Процедуру проводят ежедневно до выздоровления.
Аллергический ринит
Когда родители начинают лечить сопли у грудничка без температуры, то исключив физиологическую реакцию, например на прорезывание зубов, стоит подумать о возможной аллергической природе болезни.
Для лечения аллергии в первую очередь ограничивают контакт с причинным аллергеном. Для этого проводят специальные диагностические пробы в кабинете у доктора.
Для снижения общего аллергенного фона регулярно выполняют влажную уборку в квартире, отдают родственникам или близким домашних животных.
Из лекарств используют антигистаминные препараты, например Фенистил или Парлазин. Фенистил в каплях подходит для применения у детей после первого месяца жизни. Дозировка зависит от веса ребенка.
У ребят с двухлетнего возраста в нос выбирают гормональные капли Назонекс. Они работают только местно и хорошо справляются с аллергическими проявлениями насморка.
Лучшие народные рецепты от кашля у детей: ТОП-5
Мы подобрали 5 народных средств, которые отлично купируют кашель у ребенка. Все они показали высокую эффективность.
Отвар на основе шалфея
Народные средства от кашля для детей часто включают эту лекарственную траву, поскольку она обладает отхаркивающим, противовоспалительным и бактерицидным действием.

Растение редко вызывает аллергию, не раздражает ЖКТ, поэтому может применяться у малышей старше 1 года. Подходит для устранения мокрого кашля.
Список ингредиентов очень простой:
- 1 ст. л. листьев шалфея;
- 250 мл молока.
Растительное сырье заливают молоком, кипятят в течение 10 минут, пропускают через мелкое сито. Ребенку до 5 лет дают полчашки горячего отвара на ночь, а в старшем возрасте разовая порция составляет 150-200 мл. Принимать отвар нужно в течение 5-7 суток.
Липовый чай
Полезный рецепт народной медицины усиливает отхаркивание слизи при мокром кашле, насыщает организм целебными нутриентами, обладает потогонным действием, облегчает боли в грудной клетке. Используется у малышей после 3 лет.

Для заваривания вкусного и ароматного напитка необходимо:
- 2 ст. л. сухих цветков липы;
- 1 ст. л. чабреца (тимьяна)
- 1 ч. л. меда;
- 500 мл воды.
Растительное сырье помещают в кастрюлю с водой и кипятят в течение 7 минут. Отвар пропускают через мелкое сито, добавляют пчелиный продукт для улучшения вкуса. Дают ребенку несколько раз в день вместо чая в течение 1-2 недель.
Инжир на молоке
Вкусный и сладкий рецепт предназначен для малышей 2 лет и старше. В более раннем возрасте давать сухофрукты нежелательно из-за риска несварения желудка.

Состав используется для борьбы с влажным кашлем, если у ребенка нарушено отхаркивание и наблюдается застой слизистых выделений в бронхолегочной системе.
Чтобы сделать лекарство, потребуется:
- 1 крупный сушеный инжир;
- 150-200 мл молока.
Молоко вместе с сухофруктом заваривают на минимальном огне до получения сладкого молочного напитка. Его остужают до комфортной температуры и дают перед сном на протяжении 7-10 дней.
Как вы повышаете иммунитет:
Народными средствами 37.31%
БАДами 15.04%
Лекарствами 10.87%
ЗОЖ 13.65%
Никак 23.13%
Проголосовало: 3018
Шоколадное масло
Если ребенок отказывается пить стандартные народные средства от сухого кашля, этот рецепт ему точно понравится. Он хорошо обволакивает и смягчает горло, урежает частоту приступов. Применяется у деток старше 3 лет.

Для приготовления полезного лакомства потребуется:
- 150 г сливочного масла;
- 100 г качественного черного или молочного шоколада;
- 4 ст. л. какао.
Ингредиенты смешивают на водяной бане до получения однородной субстанции, затем перекладывают в стеклянную или керамическую емкость для застывания.
Шоколадное масло используются вместо обычного для намазывания на хлеб или печенье на завтрак. Желательно, чтобы такой бутерброд ребенок запивал молоком. Давать малышу шоколадное лекарство нужно минимум 2-3 недели.
Йодная сетка
Известный способ народной медицины обладает противовоспалительным и противомикробным действием, помогает бороться с причинами болезни и сокращает ее длительность. Его разрешено применять после 3-4 лет при простуде без температуры, чтобы справиться с сухим кашлем.

Ватной палочкой, смоченной в аптечном растворе йода, на передней поверхности шеи рисуют сетку, при этом расстояние между полосками должно быть 1-1,5 см. Рисунок обновляют трижды в неделю до полного выздоровления.
Как помочь?
При появлении первых симптомов простуды, необходимо сразу измерить температуру. Если отметка переходит черту 38 градусов, нужно срочно вызвать врача. Ни в коем случае нельзя растирать малыша уксусом. Так можно легко спечь нежную кожу. Как помочь ребенку до прихода педиатра?
- Подложить под голову небольшую подушку.
- Прочистить носовые ходы. Заложенность и сопли мешают крохе нормально дышать. Освободить носик от слизи может обычная резиновая груша или современный аспиратор.
- Сделать влажную уборку. Сухой застоявшийся воздух и пыль раздражают слизистую оболочку носоглотки. Повысить влажность в комнате можно с помощью специального прибора, небольших емкостей с водой или влажных махровых полотенец.
Диагностика и подходы к терапии
В процессе приема врач получает максимально точную картину на основании осмотра, опроса родителей (сбора анамнеза) и результатов клинического обследования маленького пациента. Задача специалиста – выяснить причину недуга.
Как правило, лечебная терапия кашля направлена на разжижение и отхождение мокроты. Для достижений этих целей используются муколитические и другие средства. Комплексный подход к лечению включают в себя:
- тщательный домашний уход (рекомендации родителям даем ниже);
- прием лекарств, которые назначил врач;
- дополнительные процедуры: ингаляции, компрессы, травы.
По поводу «народных средств» и использования трав мы не будем столь категоричны, но этот вариант лечения нужно согласовывать с лечащим врачом. Напоминаем, лечение травами показано детям от 3 лет, а применение ингаляций – от 1 года.





































