Методы лечения болезней, сопровождающихся помутнением мочи
Лечением заболеваний мочевыводящих путей занимается детский врач-нефролог. На болезнь оказывается воздействие с нескольких сторон — с помощью лекарств, методов физиотерапии, при необходимости применяются оперативные вмешательства.
Фармакологические средства
Лекарства — верный помощник врача в борьбе с болезнями мочевыводящей системы. Они эффективно влияют на микробы, воспаление, скорость кровотока в сосудах, обмен веществ в клетках почек, нормализуют артериальное давление. Комбинации препаратов подбирает специалист в зависимости от причины, вызвавшей заболевание.
Препараты, использующиеся при болезнях мочевыводящих путей — таблица
| Фармакологическая группа | При каких болезнях применяется | Примеры препаратов |
| Антибиотики |
|
|
| Противовирусные препараты |
|
|
| Жаропонижающие (нестероидные противовоспалительные, обезболивающие)препараты |
|
|
| Мочегонные препараты | Гломерулонефрит |
|
| Гормональные противовоспалительные препараты,в том числе угнетающие иммунитет | Гломерулонефрит |
|
| Уроантисептики |
|
|
| Растительные уроантисептики |
|
|
| Кроворазжижающие препараты | Гломерулонефрит |
|
| Антигипертензивные препараты |
|
|
| Сосудистые и метаболические препараты |
|
|
| Противоопухолевые препараты, в том числе угнетающие иммунитет |
|
|
Препараты для лечения болезней мочевыводящих путей — фотогалерея
Физиолечение
Физиолечение поможет справиться с воспалением самым маленьким пациентам. Кроме того, эти методы разрешены с первых дней жизни и фактически не оказывают побочных эффектов:
- электрофорез при помощи тока доставит лекарства в воспалительный очаг;
- лезеротерапия поможет восстановиться воспалённому органу;
- магнитотерапия ликвидирует воспаление;
- ультразвуковая терапия поможет зажить воспалительному очагу без рубцов.
Операции
Операции применяются в особых случаях, когда почка значительно изменена болезнью и не способна выполнять свою работу. Кроме того, высокий риск блокады оттока мочи и инфицирования мочевыводящих путей также являются поводом для хирургического вмешательства.
Методы операций на мочевыводящих путях — таблица
| Вид заболевания | Название операции | Методика операции |
| Опухоль почки |
|
|
| Гидронефроз |
|
|
| Мочекаменная болезнь |
|
|
Естественные причины
Состав мочи определяется внутренними процессами. Из организма урина выходит в виде отфильтрованного продукта, в котором нет примесей и компонентов. Но ее цвет может меняться по мере взросления. Периодически требуется проводить анализы, показывающие все отклонения. Учитывается не только прозрачность урины, но и запах, концентрация, реакция и наличие примесей.
Цвет мочи у детей варьируется от светлого желтого до яркого оттенка. Повышенная желтизна обусловлена появлением вещества урохрома. Он появляется после разложения желчи. Интенсивность окраса зависит от питания, напитков или лекарственных средств.
Новорожденные
В первые 30 дней жизни у грудничка прозрачная моча. Она не имеет запаха и цвета. Но в первые дни после родов урина может помутнеть. Это обусловлено адаптацией организма к внешним условиям, поступлением молока. При чистом грудном вскармливании бесцветная моча сохраняется на несколько месяцев.
Дети до 1 года
После введения прикорма цвет и запах выделяемой почками жидкости может изменяться. Обычно это происходит сразу после употребления овощных пюре или чая. Розовый оттенок мочи появляется при употреблении свекольного, ежевичного или смородинового сока.
Если мама принимает некоторые лекарственные препараты или их дают ребенку, то урина может приобрести кирпичный оттенок или стать полностью непрозрачной. Этому способствует прием антибиотиков, железа или некоторых витаминов.
Дети от 2 лет
В этом возрасте цвет мочи иногда становится оранжевого оттенка. Причина — включение морковных прикормов (пюре, овощи) и поступление витамина С. При введении в рацион спаржи или комплексных мультивитаминов урина отдает зеленым оттенком. Яркий окрас с желтизной часто говорит о неправильном питьевом режиме и нехватке жидкости в организме.
Другие причины:
- прекращение грудного вскармливания;
- физические нагрузки;
- помутнение мочи после пробуждения из-за отсутствия питья в ночное время.

Нарушение обмена веществ
К примеру, белый осадок в анализе мочи часто наблюдается при сахарном диабете. Это заболевание опасно, но его можно вылечить, или, по крайней мере, скорректировать уровень сахара в крови, если определить проблему своевременно.
Стоит провериться у врача, если, помимо хлопьев в моче, вы наблюдаете у себя другие симптомы:
- Повышенная утомляемость и слабость;
- Сильный зуд и сухость кожи;
- Увеличенная жажда, учащенное мочеиспускание;
- Ухудшение зрительных функций.
Правда, симптомы такого состояния похожи на признаки пиелонефрита, поэтому должно насторожить:
- Увеличенная температура;
- Желудочно-кишечные расстройства;
- Рвота;
- Головная боль.
Методы лечения
Если причиной патологии стало развитие воспалительного процесса, назначаются антибактериальные и противовоспалительные препараты. При отравлении и интоксикации следует много пить и принимать витаминные комплексы, восполняющие недостаток полезных веществ в организме.
Мутная моча у ребенка 2 года жизни и старше требует выполнения следующих действий:
- необходимо давать ребенку больше жидкости;
- нужно отказаться от кормления продуктами с красящими элементами;
- следует исключить слишком жирную и соленую еду;
- нужно отменить или заменить лекарства после консультации с педиатром.
Лекарственные препараты
Заболевания мочевой системы лечит детский нефролог. Для терапии используется не только медикаментозная терапия, но и физиотерапия, в некоторых случаях – хирургическое вмешательство.
Для лечения используются препараты, хорошо зарекомендовавшие себя в медицинской практике. Они эффективны для уничтожения болезнетворных микробов, воспалительных процессов и нормализации обменных процессов в организме. Какие препараты нужны в конкретной ситуации, решает врач. Он же выбирает дозировку лекарств и график их приема.
Если у ребенка выявлены патологические изменения, схема лечения включает в себя:
- мочегонные и снижающие давление препараты – при болезнях почек;
- гепатопротекторы – при травмах или инфекциях области печени;
Гепатопротекторы — Лекарства для печени
- антибиотики, спазмолитики и анальгетики – при мочекаменной болезни.
Дозировка зависит от сложности симптомов и возраста ребенка. Стоимость лечения зависит от длительности курса и вида назначенных лекарств.
Народные методы
Мутная моча у ребенка 2 года жизни и старше иногда может быть вылечена народными средствами.
Например:
| Рецепт | Описание |
| Настой противовоспалительный | Помогает при таких болезнях, как цистит и пиелонефрит. В состав входят:
Готовится следующим образом: 1. Растения берутся в равных частях. 2. 1 ст. л. сухого сырья заливается 400 мл крутого кипятка. 3. По прошествии 2-х ч, настой процеживается и его можно принимать. Прием осуществляется 4 раза в день за полчаса до еды. Курс приема – не менее 7-ми дней |
| Мочегонный состав | Для такого отвара: 1. Берется 1 ст. л. толокнянки. Сырье заливают 200 г воды и проваривают в течение 20 мин на слабом огне. 2. Емкость оставляют на полчаса для настаивания. 3. Процеженный напиток разбавляют 1 ст. воды (предварительно прокипяченной). Состав принимают по 50 мл 3 раза в сутки, через 30-40 минут после еды. Длительность курса – неделя |
| Общеукрепляющий состав | Для такого настоя нужно: 1. Взять 2 ст. л. кукурузных рыльцев и залить кипятком (300 мл).
2. Отправить настаиваться на 2 ч. Процеженное лекарство принимают 3 раза в день до еды по 1 ст. л. Курс приема – 2 недели |
Также для лечения легких воспалительных инфекций мочеполовой системы можно принимать морс из клюквы или брусники. Для нормализации достаточно пить по 1 ст. л. несколько раз в сутки в течение 3-х дней.
Диета
Иногда для восстановления нормальной работы мочеполовой сферы и нормального цвета мочи рекомендуется специальная диета. При ней увеличивается количество продуктов с повышенной мочегонной способностью. При этом запрещается есть жаренные и жирные блюда: они задерживают в организме жидкость.
В ежедневном меню должно быть много:
- свежих фруктов и овощей;
- круп;
- качественных кисломолочных продуктов;
- рыбы;
- соков и морсов, сделанных своими руками;
- яиц;
- зеленого чая.
Есть нужно не менее 5 раз понемногу. Также следует как можно больше пить чистой воды.
Прочие методы
Кроме медикаментозного лечения и использования народных способов, иногда применяется оперативное вмешательство. Это происходит, когда другие способы оказываются неэффективными. Для нормализации цвета и устранения симптомов мутности мочи применяется и физиотерапия.
Самыми эффективными в этом случае будут следующие методы:
- электрофорез. Проводится при воспалительных инфекциях, сопровождающихся болевыми приступами. Ток, проталкивает лекарство к больной зоне, снижая ее проявление;
- лазерная терапия. Луч света легко проникает к проблемному месту и снижает боль, восстанавливая поврежденные ткани;
- магнитная терапия. Мобилизует защитные свойства организма, оказывая общеукрепляющее воздействие;
- грязелечение. Эффективно при цистите и хроническом пиелонефрите. Перед использованием состав прогревают до комфортной теплой температуры. Тепло стимулирует кровоток и тем самым нормализует работу больной области.
Запрещено использовать любые методы физиотерапии при любых опухолях и диагностированном поликистозе. Они провоцируют рост больных клеток и могут стать причиной быстрого развития болезни.
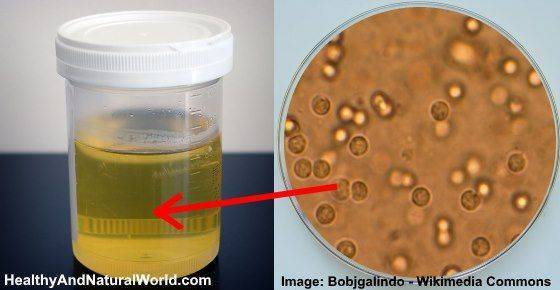
Причины появления мутной мочи
Причины помутнения мочи
Однозначного ответа, почему у ребенка мутная моча, нет. Существует некоторое количество факторов, способных менять цвет. Зачастую смена цвета урины говорит о наличии воспалительного процесса или нарушениях работы внутренних органов. Не стоит сразу начинать переживать, бывает, мутной моча становится после употребления продуктов питания. Если вечером съесть свеклу, утренняя моча приобретет красноватый оттенок, а морковь — желтоватый. Поглощение большого количества воды обесцветит урину. Прием антибиотиков тоже отразится на содержимом горшка.
У грудничка нормальный цвет урины появляется только на пятый день жизни, а первые дни будет мутной. Начало прикорма способно повлиять на внешний вид испражнений. Часто моча мутнеет физиологически вследствие взаимодействия с воздухом и кристаллизуется, находящиеся в составе соли выпадут в осадок. Иногда все же мутность появляется из-за отклонений. К главным причинам относят:
- Обезвоживание. Длительное, активное пребывание на улице в жаркий день приводит к легкой степени обезвоживания. Дегидратация происходит при поносе, рвоте, избыточном потоотделении, высокой температуре.
- Паренхиматозная желтуха — болезнь, развивающаяся как следствие гепатита, характеризуется превышением содержания желчного пигмента. Помимо мутности, моча становится темная.
- Заболевания почек (пиелонефрит) и мочевого пузыря (цистит). Цистит у девочки возможен с большей вероятностью, чем у мальчика. К мутности добавляется наличие хлопьев и изменение цвета урины до желто-зеленого.
- Отравление и инфекция. Появление инфекции вызывает мутность вследствие увеличения уровня эритроцитов, которые печень не успевает перерабатывать.
- Сахарный диабет.
- Ацетон.
- Сильный ожог.
Повышение содержания белка в моче у ребенка
Увеличение уровня белка в моче ребенка может быть кратковременным и постоянным.
Временное увеличение
В некоторых случаях у ребенка может наблюдаться кратковременное повышение содержания белка в моче, часто оно даже бывает физиологичным, то возникает по естественным причинам и проходит самостоятельно, без какого-либо лечения.
Так, в первые несколько дней жизни большинство новорожденных имеют физиологическую протеинурию. Она связана с тем, что организм ребенка адаптируется к окружающей среде. В утробе матери уровень метаболизма у него был минимальным, после рождения же начинается активизация всех органов и систем, однако почки еще не могут обеспечивать нормальные потребности организма в выведении. После полной стабилизации кровообращения это явление исчезает.
Часто возникновение протеинурии у младенцев может быть связано с тем, что мать перекармливает ребенка. В грудном молоке содержится много белка, который проходит через неокрепшие почки младенца и выделяется с мочой. Чтобы устранить эту форму протеинурии, необходимо ограничить кормление ребенка и снизить количество молока, потребляемого им за сутки.
У более взрослых детей появление кратковременной протеинурии может быть обусловлено патологическим воздействием на организм некоторых неблагоприятных факторов, к которым относятся:
- Длительное пребывание на солнце;
- Лихорадка, озноб;
- Сильное обезвоживание;
- Общее переохлаждение организма ребенка;
- Аллергические реакции на какие-либо раздражители;
- Стрессовые ситуации, эмоциональные перенапряжения ребенка (длительный плач, сильный испуг);
- Небольшие ожоги;
- Прием некоторых лекарственных средств.
Такие явления протеинурии обычно быстро проходят без проведения лечения. Уровень повышения белка в данном случае небольшой.
Еще одна разновидность физиологической протеинурии – это ортостатическая. Она связана с изменением положения тела ребенка. Так, если он лежит на боку, то белок поступает из капилляров в канальцы гораздо менее активно. Если же малыш постоянно находится в вертикальном положении и активно двигается, то у него возможно небольшое повышение уровня белка, содержащегося в моче. Обычно такие изменения проходят с возрастом.
После того, как ребенку исполнится месяц, уровень белка в его крови резко падает и остается на уровне «следовых концентраций» – минимальных значений. Если сохраняется небольшое повышение, то это можно считать индивидуальной особенностью организма младенца, однако если значительная протеинурия сохраняется продолжительное время, стоит заподозрить наличие патологического процесса.
Протеинурия при заболеваниях
При обнаружении сильного повышения содержания белка в моче необходимо обратиться к врачу, так как протеинурия может быть симптомом какого-либо тяжелого заболевания, требующего ранней диагностики и своевременного лечения. Ребенку назначается тщательное обследование органов мочеполовой системы (мочеточников, почек, мочевого пузыря).
За состоянием младенца необходимо следить, так как именно в раннем возрасте очень велика вероятность появления заболеваний почек. Они могут появляться из-за нарушений во время родов (травма, гипоксия), заражения инфекциями или других факторов. Поэтому рекомендуется регулярно сдавать анализ на содержание белка в моче.
Признаками нарушений работы почек можно считать следующие симптомы:
1. Отечность на лице и на ногах;
2. Бледная кожа;
3. Болезненность во время мочеиспускания;
4. Лихорадка, озноб;
5. Появление следов на коже после ношения плотной одежды.
К заболеваниям почек, при которых чаще всего появляется протеинурия, относятся:
- Гломерулонефрит;
- Пиелонефрит;
- Опухолевые разрастания;
- Туберкулез почки;
- Травматическое поражение.
Однако повышение белка в организме ребенка не всегда связано с заболеваниями мочеполовой системы. Оно может возникать при следующих состояниях:
1. Сильное обезвоживание;
2. Повышение артериального давления;
3. Тяжелые инфекционные заболевания;
4. Миеломная болезнь;
5. Сахарный диабет;
6. Эпилепсия;
7. Гемобластозы.
Повышенное выделение белков с мочой приводит к тому, что их уровень в крови значительно снижается. Белки крови имеют очень важные функции, поэтому их недостаточность почти сразу же проявляется внешними симптомами:
- Постоянной сонливостью;
- Повышенной утомляемостью;
- Повышением температуры тела;
- Рвотой и тошнотой;
- Нарушением аппетита.
Заподозрить изменение состава мочи можно в том случае, если меняется ее окраска. Бурый цвет считается признаком протеинурии.
Профилактика
Профилактика болезней, приводящих к помутнению мочи, заключается в следующих мероприятиях:
- своевременное лечение кариеса, воспаления миндалин, носовых пазух, среднего уха;
- ежегодный профосмотр с исследованием мочи;
- планирование беременности;
- стандартные процедуры УЗИ во время беременности;
- правильное питание;
- своевременное устранение дисбактериоза.
Помутнение мочи — симптом, который не стоит игнорировать. Причина кроется в одной из болезней мочевыводящих путей. Определить конкретный вид заболевания и назначить правильное лечение может только специалист. Своевременное обращение к врачу крайне необходимо для благоприятного исхода.
Основные причины мутной мочи у ребенка
Многие родители знакомы с той ситуацией, когда наблюдается мутная моча у ребенка. Как поступить в такой ситуации, что лучше делать, знают не все.
Каждый человек знает, что моча является основным показателем состояния организма, потому отклонения от нормы должны обеспокоить. Ведь именно на анализ мочи отправляют врачи, когда у взрослого человека или ребенка наблюдается какой-то недуг.
Почему у ребенка мутная моча? Стоит определить причины, чтобы назначить эффективное лечение, а не запустить развитие заболевания.
Основные причины
Когда наблюдается мутная моча у ребенка, но он при этом веселый и не меняет своего поведения, помутнение урины можно напрямую связать с каким-то продуктом в рационе.
Важно, в какой временной отрезок суток было замечено изменение структуры мочи. Ведь после простоя даже в урине здорового ребенка появляются осадки и начинается процесс помутнения
Оценить состояние выделений надо сразу – желательно утром
Стоит рассмотреть основные причины, которые могут стать причиной такого явления
Оценить состояние выделений надо сразу – желательно утром. Стоит рассмотреть основные причины, которые могут стать причиной такого явления.
Нестерильность в момент сбора. Урину требуется собирать только в специальную баночку, которая продается в каждой аптеке. Можно использовать и емкость от детского питания, но ее заранее стерилизуют.
Заболевание вирусного или простудного характера. Причины могут крыться в каком-то недуге. В период болезни в организме начинаются воспалительные процессы, потому моча нередко окрашивается в темные оттенки. Особенно это относится к случаю, когда у малыша поднимается температура тела. В этом случае мутность и изменения цвета очень заметны.
Продукты питания. Определенные блюда и их ингредиенты могут вызвать значительное помутнение урины и даже осадки в ней. Надо тщательно проанализировать, что ребенок употреблял в рацион в течение нескольких дней. Причины могут крыться в:
- молочных продуктах;
- винограде;
- томатах;
- яблоках;
- апельсинах;
- свекле.
Обезвоживание организма. Иногда причины кроются и в этом процессе. В полноценный рацион малыша должна входить обычная вода. Если ребенок категорически не хочет пить, это приводит к нежелательному обезвоживанию организма. Одним из симптомов может быть факт того, что моча мутная. Рекомендуется давать воду детям часто, но небольшими порциями.
Воспаление. Иногда причины становятся намного серьезнее и влекут за собой неприятные последствия. Воспаления в области мочевыводящих путей не являются редкостью среди детей. Их могут провоцировать инфекции или привычные простуды. В этом случае утренний забор мочи отличается мутностью. Если вы подозреваете воспаление у ребенка, лучше сразу обратиться к специалисту.
Ожог тканей. Иногда дети страдают от сильных ожогов, тогда и наблюдается данная ситуация, которая требует незамедлительного врачебного вмешательства.
Заболевание печени. Не часто можно встретить на практике, но иногда требуется консультация медика для постановки диагноза и выбора эффективного лечения.
Мутная урина с небольшими осадками достаточно часто становится основным признаком развития диабета. В этом случае моча также обладает сладким запахом, который невозможно не заметить.
Иногда ребенка кладут в стационар для наблюдения за изменениями в анализах и поведении.
Другие причины
Есть и другие варианты, почему у ребенка наблюдается некое помутнение в моче:
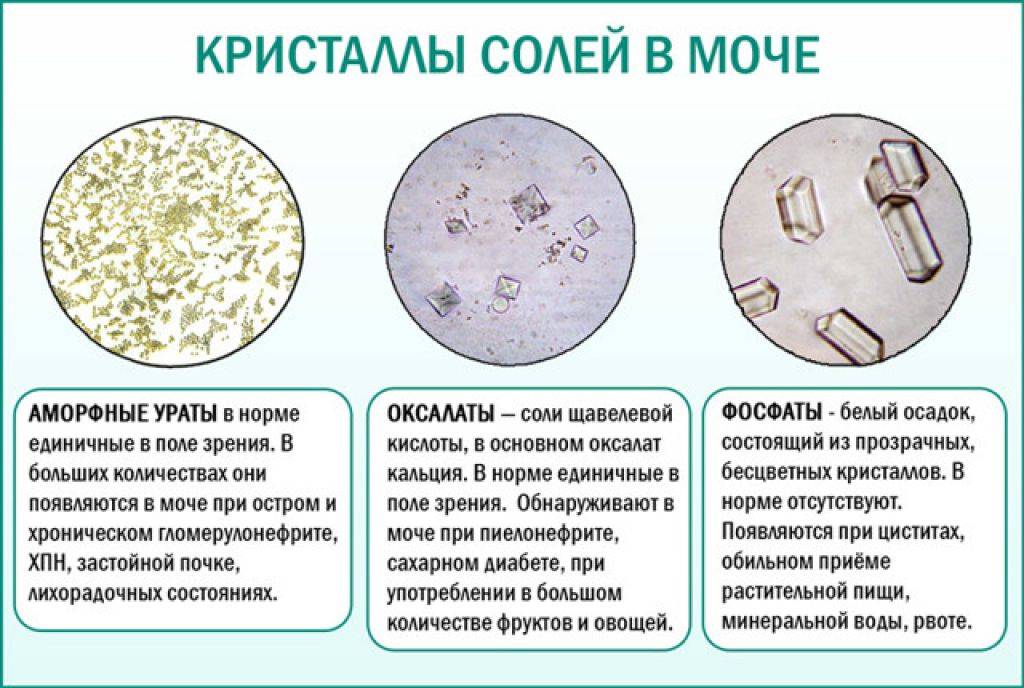
- Присутствие в урине большого количества фосфатов. К такому запросто приводит большое потребление молочных продуктов, разных фруктов и овощей в их свежем виде.
- Наличие в выделениях оксалатов. В этом случае влияет на состояние мочи потребление в рацион большого объема зелени, капусты, концентрированных соков и любых яблок.
- Ураты, показатели которых повышаются в несколько раз.Характерно для ребенка, который любит мясные блюда.
Когда у ребенка родители замечают помутнение утренней урины, не стоит медлить с диагностированием причин. Если поздно определить недуг, можно получить его хроническую форму или же вызвать массу осложнений, которые повлияют на все состояния здоровья.
Сразу обращайтесь за квалифицированной консультацией к вашему лечащему педиатру. Он направит ребенка на все необходимые анализы. Иногда может понадобиться точное УЗИ, посещение уролога и нефролога, которые помогут поставить правильный диагноз и провести эффективное лечение.
Если у ребенка не наблюдается повышение температуры, усталости, вялости и он постоянно активен, врач только посоветует обратить особое внимание на постоянный рацион малыша
Чем и как лечить недуг?
Классификация
Единичный плоский и клеточный эпителий имеется в осадках мочи. Выделяют 2 типа нарушения:
- Организованный осадок. При нарушении обнаруживается большой объем цилиндров, песка, красных и белых кровяных телец.
- Неорганизованный. Говорит о присутствии соли в моче.
Осадок в моче может иметь органическую или кристаллическую структуру.
Чем выше уровень щелочной мочи, тем более темная жидкость будет выходить при мочеиспускании. Если у пациента показатели pH большие (6,8 и более), тогда соли фосфатов и сернокислый кальций выпадают в осадок. Повлиять на подобное нарушение способны дисфункция почек, отравление организма или инфекционные болезни. Неорганизованный осадок мочи является следствием водного дисбаланса. Черные примеси в урине указывает на нарушенные обменные процессы на фоне алкаптонурии или меланосаркомы. Различные вкрапления в осадке выявляются при таких состояниях:
- Высокая концентрация фосфатных, уратных или других солей. В таком случае образуются кристаллы.
- Органические соединения, при которых наблюдается белок в моче, выходящий эпителий в мочевыводящем канале.
- Резкий и неприятный запах урины, болезненные и зудящие чувства. Образовавшиеся осадки лейкоцитов представлены в виде облачка или хлопьев. Также могут отмечаться выделения гноя и слизи либо кровянистые примеси при мочевыведении.
Причины образования
Иногда это не является патологией и свидетельствует о повышенном содержании в урине белка. Такое может быть, если ребенок накануне съел много белковой пищи: бобовые, яйца, мясо. Другая безобидная причина – употребление небольшого количества жидкости.
Причинами образования хлопьев могут являться болезни:
- цистит – ребенок часто ходит мочиться;
- уретрит – воспаление уретры;
- простатит – воспаление предстательной железы;
- нефрит – заболевания почек;
- каменные образования;
- нарушение обмена веществ;
- травмы;
- гинекологические болезни.
Если ребенок не может пописать или у него частые позывы в туалет – это один из основных признаков цистита. Необходимо срочно обратиться к врачу. Белые крупинки в моче у ребенка могут появиться в любом возрасте. Младенец только начинает привыкать к новой среде обитания. Поэтому присутствие инородных тел в моче после родов – нормальное явление. Однако если симптомы наблюдаются спустя месяц – обращайтесь к врачу.
Видео:
Анализ мочи — Школа доктора Комаровского
Врачебные рекомендации по нормализации показателей урины
Осадок в моче в виде хлопьев белого цвета не доставляет дискомфорта человеку, если появился вследствие переохлаждения, ослабленного иммунитета, погрешностей питания или нарушений правила сбора урины для анализа. Одновременно он считается одним из множества признаков, указывающих на одно или сразу несколько патологий мочеполовой сферы. Поэтому схема терапии составляется на основании результатов комплексного обследования.
При этом врач может использовать препараты различных групп.
- Если причиной появления хлопьев стал воспалительный процесс бактериальной природы, оптимальным считается назначение антибиотиков. Лекарственный препарат подбирается для каждого пациента индивидуальном порядке с учетом чувствительности микроорганизма к действующему веществу медикамента.
- В случае нарушения фильтрационной функции почек и развития недостаточности в их работе, проводится процедура гемодиализа – очищения организма с использованием специального оборудования.
- При выявлении мочекаменной болезни, сопровождающейся образованием песка или конкрементов, используются внутривенные капельницы или внутримышечные инъекции, действие которых направлено на дробление камней и их последующее выведение.
- Если диагностирована онкология органов мочевыделительной или половой системы, проводится курс химиотерапии с внутривенным введением инъекций цитостатиков.
- Также имеет место радикальный метод лечения, ели требуется операция по резекции опухоли почки, иссечению тканей предстательной железы или удалении конкрементов значительных размеров, которые не поддаются воздействию с помощью медикаментов.
При необходимости по показаниям могут быть применены и другие методы терапии, целью которых является устранение причины появления белых хлопьев в моче и нормализация ее характеристик.
Как правильно подготовиться к сдаче анализа
Если у вас есть в семье маленький ребенок, то вы, конечно же, стараетесь следить за его здоровьем и изменениями в его организме. А именно сразу же идете к врачу, в случае неожиданного помутнения его урины, несете анализы мочи своего крохи в лабораторию обязательно с соблюдением следующих условий:
https://youtube.com/watch?v=UE3WR9YkxFE
- Перед сбором мочи обязательно подмываете малыша в области генитальных зон.
- Собираете только утреннюю среднюю порцию урины.
- Подготавливаете чистую емкость заранее покупаете ее в аптеке или получаете непосредственно в самой больнице.
- Закрываете плотно крышку контейнера, где находиться моча в избегании взаимодействия урины с кислородом.
- Приносите анализ в лабораторию не позднее трех часов после сбора.
Если обнаружился осадок в моче не следует делать поспешных выводов самостоятельно. Но если нет времени сходить к врачу наличие осадка в моче возможно проверить самостоятельным способом. Налив для этого мочу ребенка в стеклянную банку. Поставив сосуд с уриной на водяную баню.
Далее, пока емкость нагревается следить что происходит с ее составом, если он стал прозрачным, значит, ребенок здоров. В случае же резкого изменения характера биологической жидкости есть вероятность развития воспалительных процессов. Стала светлее, есть причина заподозрить наличие в ней оксалатов требующее изменения рациона ребенка с уменьшением потребления продуктов провоцирующие отложение солей.
Лечение пиелонефрита у детей
Диагностика
При наличии такого симптома может потребоваться консультация у таких узкоквалифицированных врачей:
- нефролог;
- инфекционист;
- гинеколог или уролог;
- хирург.
Изначально осуществляется физикальный осмотр больного, со сбором общего анамнеза и выяснением текущей клинической картины. На основании полученных результатов исследования определяется программа диагностики, которая может включать в себя следующие лабораторно-инструментальные методы исследования:
- общий клинический анализ крови и мочи;
- биохимический анализ крови;
- мазок из влагалища для микроскопического исследования;
- рентгенологическое исследование органов брюшной полости;
- КТ и МРТ мочеполовой системы.
Определить этиологический фактор, который привёл к данному симптому, и подобрать наиболее эффективную тактику лечения врач может только после получения результатов исследования.
Какие анализы необходимо сделать, зависит от симптомов и назначенного лечения. В норме моча выглядит таким образом: прозрачная жидкость желтоватого цвета или чуть темнее, без осадка, волокон и хлопьев, со слабым специфическим запахом.
- Общий анализ мочи определяет, соответствуют ли норме такие показатели: белок, глюкоза, гемоглобин, лейкоциты, эритроциты, эпителий и прочие. Проверяется наличие бактерий и грибков, которые могут спровоцировать инфекционное воспаление.
- Биохимический анализ мочи проводят для проверки состояния внутренних органов и обмена веществ по таким показателям: общий белок, глюкоза, амилаза, калий, магний, натрий, фосфор, креатинин, микроальбумин, мочевая кислота.
- Анализ мочи по Нечипоренко проводится таким образом: собирается средняя порция мочи, в которой проверяют уровень лейкоцитов, эритроцитов, цилиндрических образований. Высокие показатели указывают на такие болезни, как цистит, простатит, пиелонефрит, мочекаменную болезнь и прочие.
Для того чтобы проверить, нет ли нарушений анатомического строения мочеполовой системы, и выявить наличие конкрементов, используют такой метод диагностики, как ультразвуковое исследование почек и мочевого пузыря.
На УЗИ заметны различные аномалии, опухоли и воспалительные процессы, которые провоцируют появление белка в моче, белых хлопьев и слизи.
Диагноз по одному симптому наличия белых хлопьев в моче не ставят, поэтому осуществляют дифференциальную диагностику: проводится опрос пациента, оцениваются его жалобы и результаты анализов: ОАМ и бакпасев, берется мазок на определение флоры влагалища и его кислотности (pH).