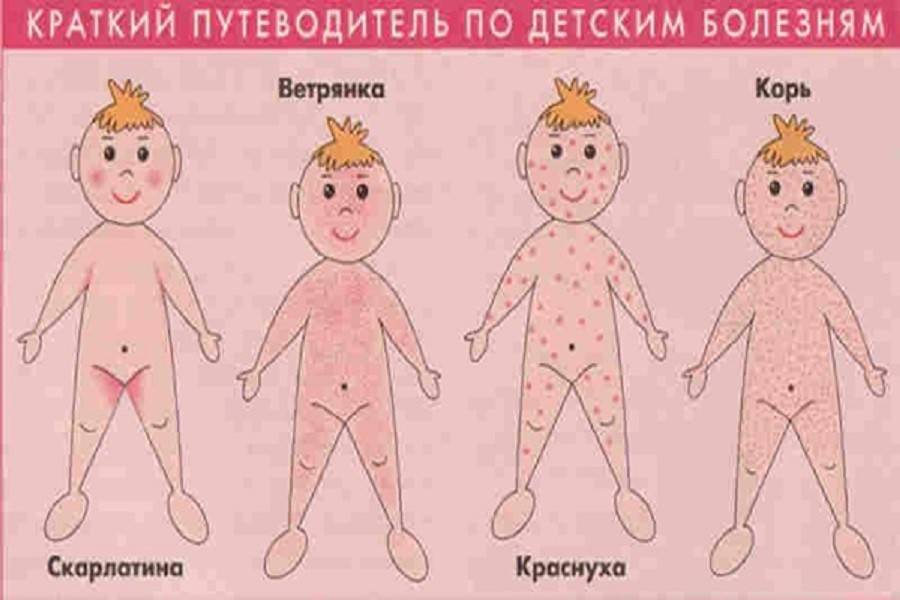
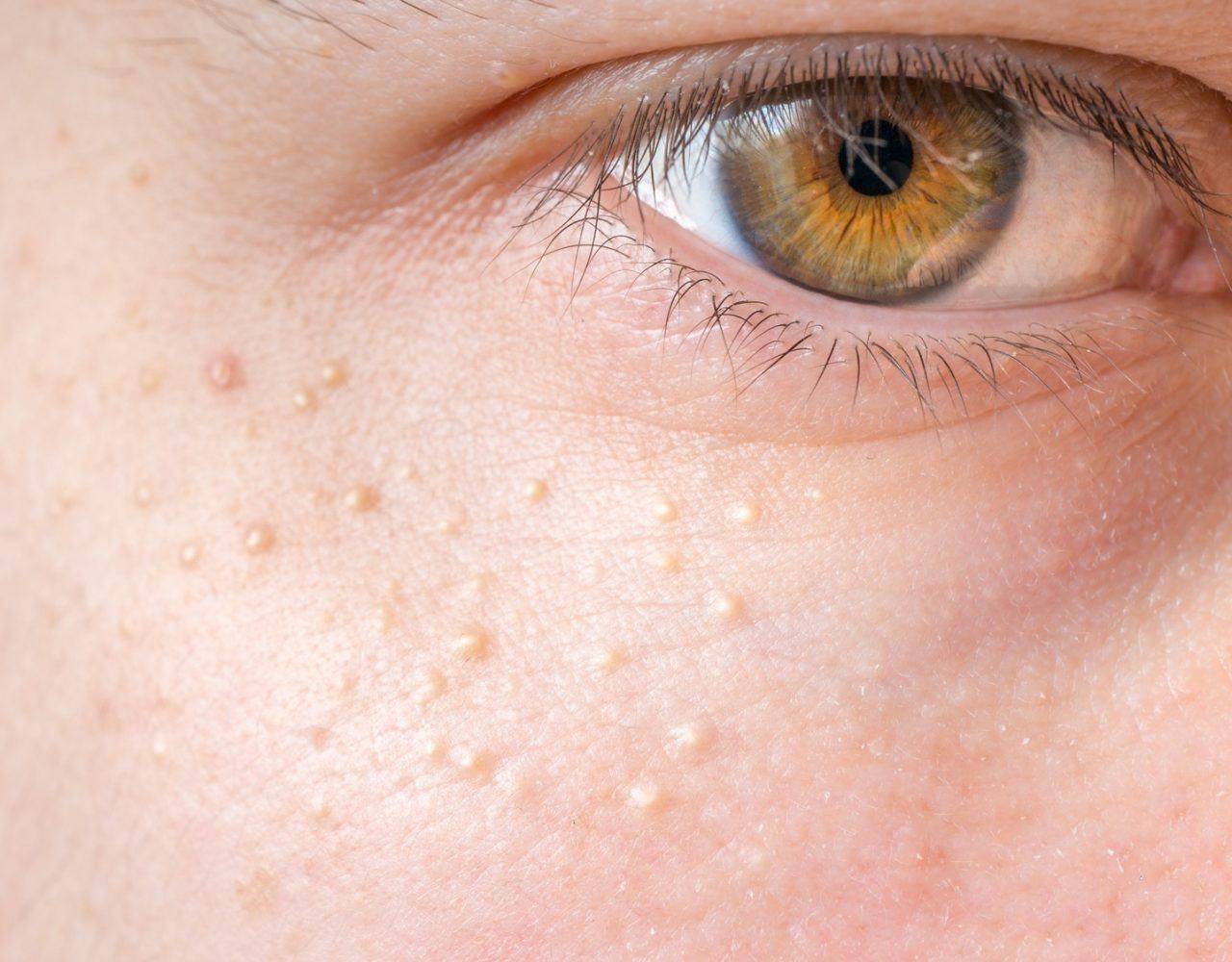
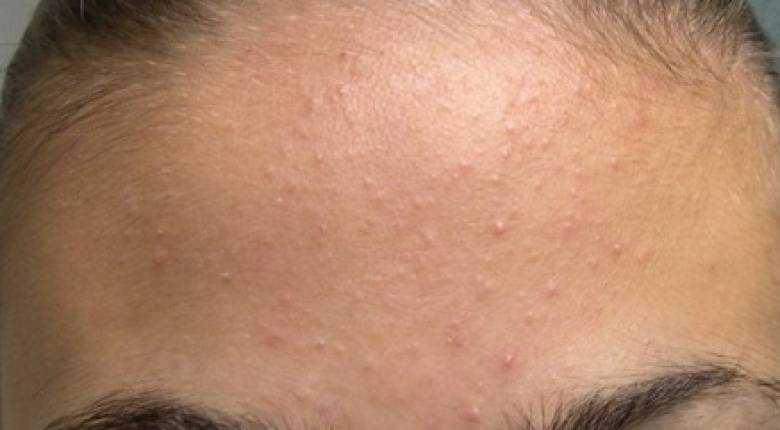
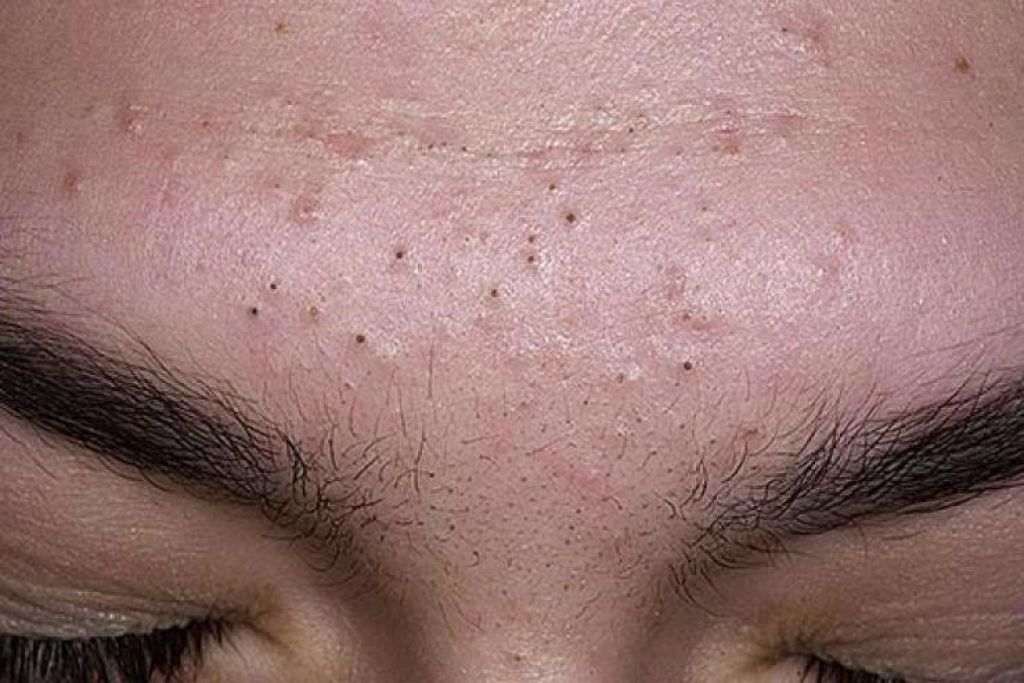
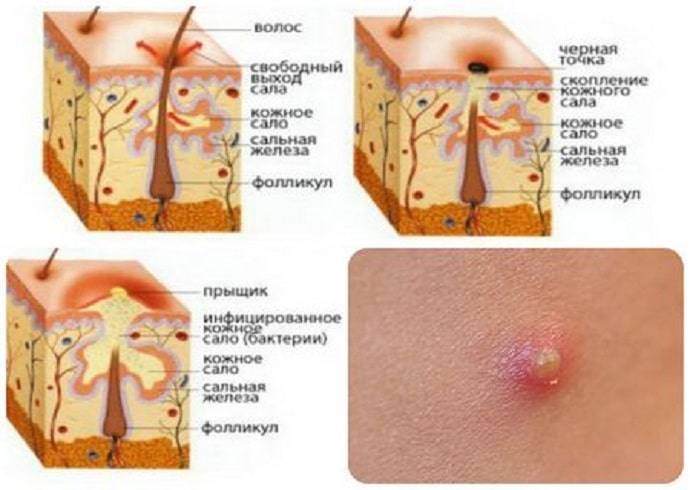
Причины
Врачи называют разные причины образования фурункула на коже ребёнка. Его появление могут спровоцировать такие факторы, как:
- постоянное загрязнение кожи;
- микротравмы (ссадины, расчёсывания, занозы, царапины);
- нездоровое питание;
- ослабление иммунитета;
- фурункул у грудного ребёнка – следствие неправильного ухода за кожей, несоблюдение гигиены;
- потливость;
- повышенное салоотделение;
- нарушенный обмен веществ;
- авитаминоз;
- недостаток свежего воздуха;
- диабет;
- проблемы с эндокринной системой;
- часто фурункул у детей образуется в носу из-за того, что они постоянно ковыряются там грязными руками и болеют насморком;
- переохлаждение или перегрев организма;
- длительный приём некоторых глюкокортикостероидных препаратов;
- и инфекции (гепатит, туберкулёз);
- вросшие в кожу волоски;
- тяжело протекающие заболевания: ангина, воспаление лёгких, бронхит и др.
- стрессовая ситуация.
Если у ребёнка на теле обнаружился фурункул, родителям стоит задуматься над тем, что послужило причиной его возникновения. И в будущем желательно не допускать подобных промахов, обезопасив малыша от провоцирующих факторов.
Если же избежать напасти не удалось, нужно как можно скорее обратиться за профессиональной помощью. Подчас родителям сложно дифференцировать фурункулёз от других кожных заболеваний, тем более, что гнойники бывают разными.
Как избавиться от прыщей на теле?
Очень важно следовать предписаниям врача и не лечить ребенка, особенного маленького, без предварительной консультации. Рассмотрим лечение сыпи у малышей в зависимости от причин ее возникновения
При аллергии
Аллергические проявления на коже лечат, воздействуя на основную проблему. Для начала следует выяснить, что вызвало высыпания, и постараться убрать аллерген. Сыпь по всему телу может свидетельствовать о пищевой аллергии, а локальные поражения (промежность, лицо, складки на ножках) – об использовании раздражающих подгузников, неподходящего крема или другой детской косметики. Если причина не выяснена – лучше изменить рацион питания малыша или кормящей мамы, исключив из него возможные аллергены. Терапия строится на следующих принципах:
- Снятие симптомов с помощью применения антигистаминных средств (Зиртек, Фенистил, Зодак). В описании к препаратам указана возрастная дозировка, которой нужно строго придерживаться.
- Выведение из организма токсинов. Можно использовать сорбенты — Смекту, Энтеросгель, Атоксил.
- Улучшение работы кишечника с помощью пробиотиков. Пояснение таким назначениям простое — иногда аллергию провоцирует дисбактериоз. Детям дают такие препараты, как Энтерожермина, Био Гая, Бифиформ и др.
- При тяжелом течении заболевания или хронических патологиях назначают гормональные средства. Существуют мази и кремы с добавлением кортикостероидов – Гидрокортизоновая мазь, Афлодерм, Флуцинар и др. Эти препараты эффективны при атопических дерматитах и других тяжелых формах аллергии. Однако применять их следует только под контролем врача, чтобы не навредить малышу.
При инфекционном заболевании
Если у ребенка диагностировано инфекционное заболевание, проводится симптоматическое лечение. Различаются подходы к терапии разных инфекций у детей:
- Сыпь при ветряной оспе нуждается в специальной обработке. Прыщики можно смазывать зеленкой или другим антисептиком, чтобы избежать бактериального заражения, которое может случиться при расчесывании зудящих участков. При сложном течении заболевания высыпания рекомендуется смазывать Ацикловиром.
- Высыпания при скарлатине, кори или краснухе не требуют лечения — сыпь проходит самостоятельно через несколько дней. Если ребенка мучает зуд, рекомендуется дать ему антигистаминное средство.
- Папулы при контагиозном моллюске не следует удалять самостоятельно. Если прыщи локализуются на видимых участках тела (лице, плечах, руках), лучше обратиться к врачу. Специалист поможет избавиться от проблемы.
Если причины высыпаний не связаны с инфекцией
Если сыпь на теле у ребенка возникла по другим причинам, лечить ее стоит следующими способами:
- Укусы насекомых — если места укусов покраснели, ребенок ощущает зуд, необходимо дать ему антигистаминный препарат и смазать пораженные участки мазью или кремом с противоаллергическим компонентом – например, Фенистил-гелем. Иногда после укуса остается непроходящий след, тогда его нужно смазывать противовоспалительными рассасывающими препаратами (Судокрем).
- При реакции эпидермиса на механическое воздействие (например, при покраснении у ребенка плеч от лямок рюкзака или появлении натертостей на ножках от ношения подгузника) лучше смазать пораженные места кремом от опрелостей. Подойдет Бепантен, Деситин и др. Также можно использовать присыпку с содержанием талька. Аналогичным образом обрабатывают участки с потницей.
- Солнечные ожоги также могут трансформироваться в сыпь. В этом случае пораженные места следует смазать Пантенолом.
Виды сыпи у детей
Кожная сыпь, вызванная тем или иным заболеванием, обычно имеет свои особенности. Наиболее распространенные виды сыпи включают:
- Папулы. Это объемные образования небольшого размера (до 10 мм), которые возвышаются над кожей. Основной цвет – красный и розовый. Возникают при красном плоском лишае, детской розеоле, атопическом дерматите и др.
- Везикулы. Представляют собой пузырьки до 5 мм в диаметре, наполненные мутной жидкостью. После вскрытия часто оставляют после себя эрозии. Могут быть признаком ветрянки и других герпетических инфекций.
- Петехии. Кожная сыпь пурпурного цвета, которая не исчезает при надавливании на нее. Ее элементы не превышают 3 мм в диаметре, не возвышаются над кожей и не ощущаются на ощупь. Как правило, свидетельствуют о менингококковой инфекции, поражении сосудов (васкулиты), дефиците тромбоцитов.
- Эрозия. Это кожный дефект, который не проникает глубже эпидермиса. Имеет вид округлого, несколько углубленного образования красного цвета с мокнущей поверхностью.
- Корка. Вторичный элемент, образующийся при высыхании выделений из везикул, эрозий или крови. Твердая, имеет темно красный, бурый цвет.
- Макула или пятно. Это участок изменения цвета, находящийся на одном уровне с прилегающими участками кожи. Может быть как самостоятельным элементом при краснухе, кори, розеоле, так и остаточным явлением после папул, везикул или эрозий.
- Волдыри или уртикарии. Округлый элемент сыпи бледно-розового, красного или фиолетово-белого цвета, размеры которого варьируют от 1-2 мм до десятков сантиметров. Не оставляет после себя вторичных элементов. Встречаются при аллергических реакциях, крапивнице.
- Лихенификации. Это участки избыточного утолщения кожи с усилением кожного рисунка. Часто является вторичным элементом.
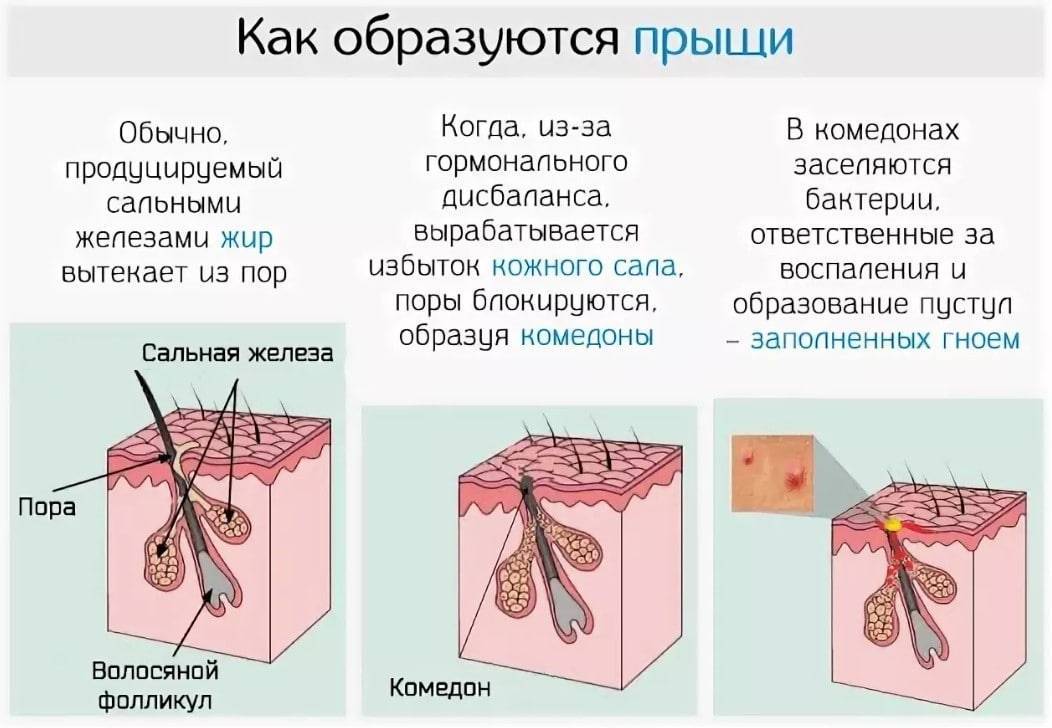
Почему на лице появились гнойнички?
Прыщи с гнойным содержимым образуются на фоне снижения защитной функции эпидермального барьера.56
Внутренними причинами, способными вызвать появление прыщиков* гнойничков на лице, являются56:
- температурные раздражители;
- загрязнение кожи;
- сухость эпидермиса;
- воздействие агрессивных химических веществ, пр.
К эндогенным причинам относятся56:
- переутомление;
- неправильное питание;
- заболевания пищеварительной системы;
- хроническая интоксикация;
- сниженный иммунитет;
- эндокринные нарушения.
Ослабление антибактериальной защиты кожи может быть связано с аутоиммунными заболеваниями, сахарным диабетом.
Причины сухой кожи у новорожденного
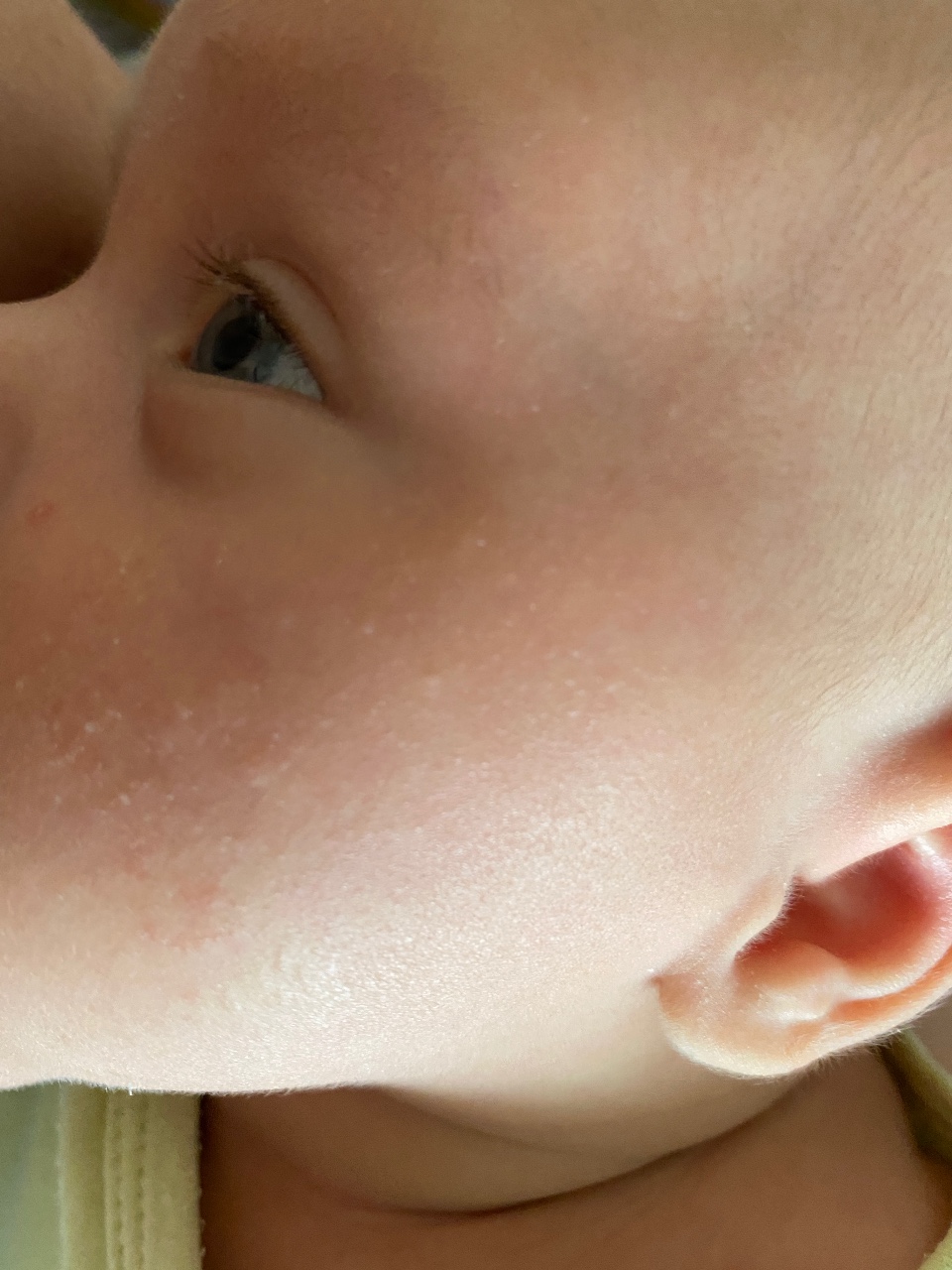
Сухость и шелушение кожи у новорожденного могут быть нормой (на фоне изменений, которые происходят в первые месяцы жизни ребенка), появляться из-за неправильного ухода за кожей младенца или быть одними из первых признаков атопического дерматита или других кожных патологий.
Физиологическая сухость есть практически у каждого третьего малыша. Первородная смазка защищает кожу ребенка в утробе от попадания в организм микробов и пересушивания. Частично ее счищают с кожи младенца сразу после рождения, оставшаяся часть постепенно впитывается в первые два дня жизни. У переношенного ребенка слой смазки очень тонкий. Уже через несколько суток кожа младенца начинает шелушиться на лице, ручках и ножках, и это может продолжаться в течение первого месяца.
Внешние факторы — основная причина сухой кожи у новорожденных.
Частые причины:
- Неправильный уход — купание в слишком жесткой воде, неправильно подобранные средства, использование мыла и других средств слишком часто.
- Воздействие ультрафиолета — кожа новорожденного очень чувствительна к солнечным лучам. Чтобы не спровоцировать проблемы с кожными покровами, в первый год жизни не допускайте, чтобы малыш проводил на солнце дольше 5 минут и всегда используйте специальные защитные средства.
- Сухой воздух в помещении — система терморегуляции у новорожденных еще несовершенна, поэтому для организма младенца перегрев становится стрессом. Кожа ребенка краснеет, на ней появляются шелушения и раздражения.
- Холодный воздух, ветер — если нежная кожа новорожденного переохлаждается или обветривается, то могут быть последствия в виде покраснения, раздражения, сухости и шелушения.
- Некачественная одежда — состояние нежной кожи младенца может ухудшиться из-за синтетических материалов и некачественных красителей.
- Средства для стирки — покраснение и сухость кожи младенца могут появиться при использовании слишком агрессивных средств. В первые месяцы жизни покупайте порошки, гели, пятновыводители, которые пригодны для стирки детских вещей – на них должны быть специальные пометки.
Сухость кожи младенцев могут спровоцировать недостаток воды в организме малыша, проблемы с кровообращением, аллергическая реакция и другие факторы. Чтобы установить конкретную причину сухости кожи у ребенка необходимо проконсультироваться с педиатром.
Виды высыпаний
Различные детские заболевания проявляются первичными признаками в сочетании со вторичной симптоматикой. Первичное высыпание бывает разным
Немаловажной является быстрая реакция родителей и определение, какое формирование образовалось на детском теле:
- Бугорковая. Любая деталь подобного высыпания расположена глубоко в дерме, другими словами,сыпь не поверхностная. Полость отсутствует, наблюдается наличие небольшого выпячивания в виде бугорка, окрас кожи может измениться на красный или лиловый.
- Волдыри. Так люди называют практически любые формирования на кожных покровах. Однако в действительности волдырь является округлым образованием розового цвета, у которого отсутствует полость и содержимое. Настоящий волдырь недолговечный, он может просуществовать от пары минут до пары часов, затем исчезает бесследно. В качестве примера можно вспомнить ожог от крапивы.
- Папулёзные высыпания. Эта сыпь ещё носит название узелковая, так как папулы по внешнему виду схожи с узелками, которые отличаются по оттенку от нормального цвета кожных покровов. Папулёзная сыпь бывает поверхностной или глубинной, к тому же папулы могут исчезать бесследно.
- Везикулярные высыпания. Эта сыпь проявляется в виде пузырьков на кожных покровах. Внутри может находиться серозный бесцветный либо серозно-кровянистый жидкий секрет. Везикулы бывают одиночные или сливаются, образуя формирование с многочисленными камерами. Вскрывшиеся пузырьки оставляют эрозию на коже, по размеру она равна площади дна везикулы.
- Буллёзная. Этот вид высыпаний также проявляется в виде пузырьков, но в сравнении с везикулами булла обладает более внушительными размерами – минимум 5 мм в диаметре. Такие пузыри могут также, как и везикулы содержать серозное либо серозно-кровянистое жидкое содержимое.
- Пустулёзная. Пустулы – это гнойничковая сыпь. Она может быть поверхностной или располагаться глубоко в кожных покровах. Вскрытие поверхностных пустул проходит бесследно. Если же вскрываются средние и глубокие пустулы (фурункулы, карбункулы), возможно возникновение некрасивых рубцов и шрамов.
- Пятнообразные высыпания. Такая разновидность сыпи не проявляется на поверхности кожи, а характеризуется изменением оттенка на некоторых участках тела. Подобные высыпания бывают сосудистые или петехиальные.
- Розеола. Так называются высыпания, проявляющиеся при многих патологиях инфекционной природы. Все элементы сыпи розового либо умеренно-красноватого оттенка. Структура розеолы напоминает пятнышки. При растягивании кожи и надавливании на неё сыпь бледнеет и пропадает на некоторое время.
- Геморрагические высыпания. Эта разновидность сыпи проявляется в виде красных кровяных точек, образующихся в том месте, где лопнул сосуд. При растягивании кожных покровов геморрагия не пропадает.
Вторичная сыпь также бывает разной. Она проявляется в виде струпьев, которые сопровождаются преобразованием элементов первичных высыпаний (обычно пузырьковых либо гнойничковых) в корочки после вскрытия. Также нередко наблюдается развития в качестве вторичных проявлений трещин, эрозий, отслоений эпителиальных клеток, ссадин, рубцов и язв.
Использование мягких шампуней
Мягкие шампуни содержат специальные ингредиенты, которые помогают бережно очищать кожу головы, не вызывая ее раздражения или сухости. Они также не содержат агрессивных химических веществ, которые могут провоцировать появление прыщей или ухудшать уже существующую проблему.
При использовании мягкого шампуня для ребенка следует помнить о следующих правилах:
1. Разбавляйте шампунь водой: Чтобы сделать шампунь более мягким, разведите его водой в соотношении, указанном на упаковке. Это поможет избежать излишней сухости или раздражения кожи.
2. Не используйте большое количество шампуня: Для детей достаточно небольшого количества шампуня, обычно размером с орех. Использование слишком большого количества шампуня может привести к его недостаточному смыву и оставить остатки на коже головы.
3
Осторожно массируйте кожу головы: При нанесении шампуня на кожу головы ребенка нужно быть аккуратными и не навредить ее. Мягкие движения массажа помогут бережно очистить кожу, не травмируя ее
Мягкие шампуни являются эффективным средством для ухода за кожей головы ребенка. Их правильное использование поможет сохранить здоровье кожи и предотвратить появление прыщей или других проблем.
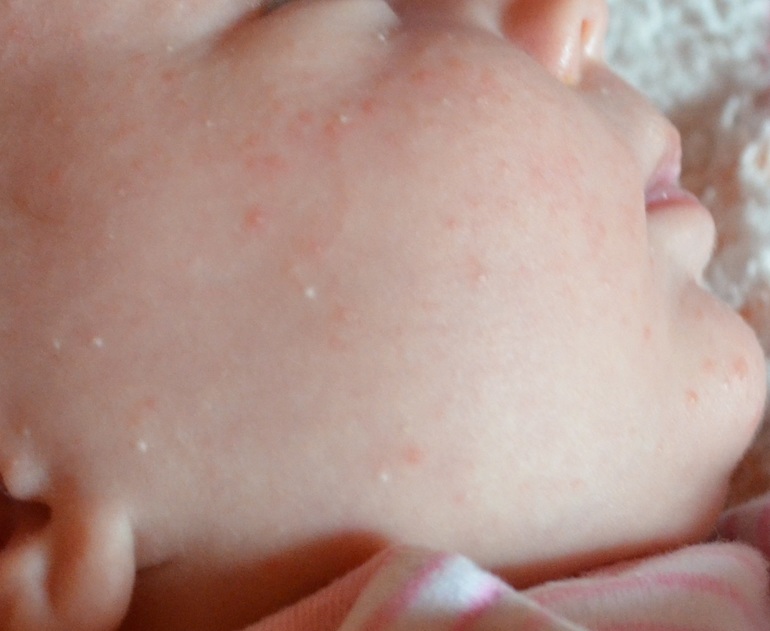
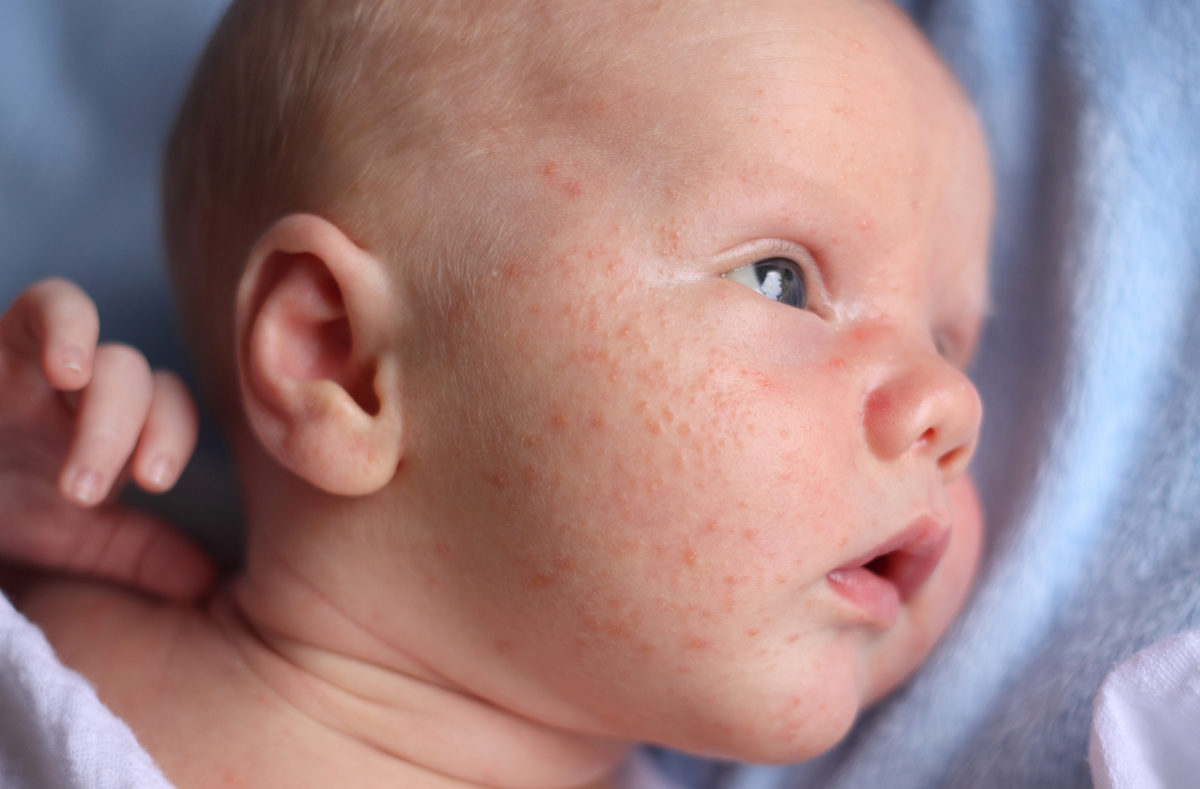
Симптомы и признаки
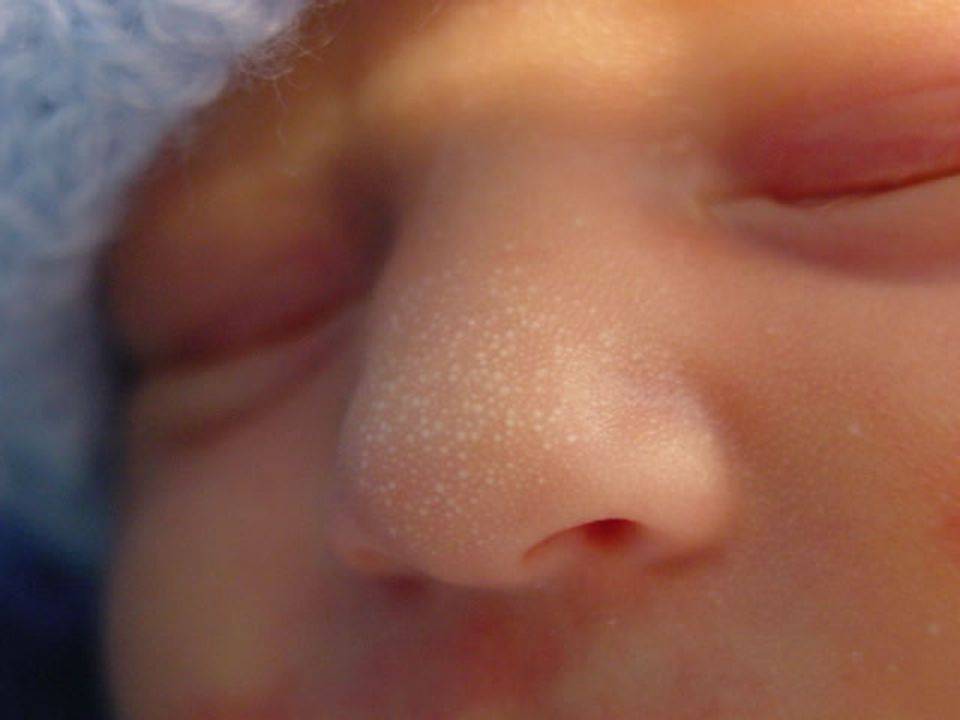
Первые признаки можно заметить с первых дней крохи. Самый пик проявления припадает на 5-7 день. Выглядит гормональная сыпь у грудничка по-разному. В основном это пятна красного цвета с белой головкой по центру. Прыщики могут иметь желтоватый или белесый оттенок, еле возвышаясь над кожным покровом. Высыпания локализуются в основном на лбу, носу, подбородке, на ушах, в области грудной клетки, но в более сложных случаях могут быть на спине и других частях тела. Комедоны закрытого типа бывают немногочисленные, проявляясь в виде отдельных образований. Возможно их слияние в небольшие пятна. Важный момент состоит в отсутствии зуда и болевых ощущений. Гормональная сыпь у новорожденных сопровождается рядом характерных признаков:
- набухание молочных желез у мальчиков и девочек;
- отечность области мошонки у мальчиков;
- вульвовагинит или кровянистые выделения у девочек.
Когда следует обратиться к врачу
Гормональная сыпь не причисляется к разряду болезней. По своей сути она безопасна. Пройти может за несколько дней, но не во всех случаях. Бывает, что требуется 1,5-2 и даже 6 месяцев для полного очищения кожи от папул. В зависимости от состояния здоровья высыпания могут мигрировать и периодически обостряться. Как быстро и когда проходит гормональная сыпь у грудничков – это зависит от оперативности самовыведения эстрогенов из организма. Насторожить родителей должны отличающиеся внешние признаки трехнедельной сыпи, а также затяжной период излечения. Максимум до 1 года гормональный фон ребенка должен прийти в норму, а все проявления сойти на нет. Обратиться к педиатру или дерматологу в АО «Медицина» (клиника академика Ройтберга) в ЦАО необходимо, если сроки выздоровления превышены. Сыпь при гормональном сбое у детей старше года приравнивается уже к патологическим состояниям.
Как отличить от аллергии
У детей аллергия бывает контактной и пищевой. Определить их можно по локализации и времени проявления. Контактная аллергия возникает на коже только в тех местах, где был контакт с раздражителем. Примером может быть подгузник. В местах контакта с его материалами по ножкам, в складках, на ягодицах, пояснице появляются высыпания без четких границ. Пятна красного цвета могут сливаться в обширные площади поражения. Для аллергии характерно также чувство зуда и соответственно беспокойство ребенка. К этому могут присоединиться насморк, конъюнктивит, капризность и др. Пищевая аллергия возникает в течение суток после употребления аллергенного продукта. Проявляется в виде шершавых пятен на щеках, напоминая нездоровый румянец. Гормональная сыпь у ребенка подобных проявлений не имеет.
Как отличить от инфекции
Корь, розеола, ветряная оспа, краснуха, скарлатина – болезни, которыми лучше переболеть именно в детстве. Для каждой из них характерно определенное расположение высыпаний в сопровождении специфических симптомов. Гормональная угревая сыпь не имеет с этими заболеваниями ничего общего. Она протекает без изменения температуры тела, смены аппетита и режима сна. Инфекция охватывает большую площадь кожного покрова, может локализоваться в разных местах одновременно. Для инфекционных высыпаний характерно следующее:
- четкие границы поражений;
- сыпь не имеет вид закрытых комедонов (мелких жировиков);
- наблюдается присоединение температуры и плохое самочувствие.
Неправильный уход за волосами
Неправильный уход за волосами может быть одной из причин появления прыщей на голове у ребенка. Загрязненные волосы, переборщенное использование косметических средств или неправильное применение шампуней могут вызывать раздражение кожи и появление воспалений.
При неправильном уходе за волосами также могут возникать перхоть и зуд. Перхоть может привести к засорению пор на коже головы и образованию прыщей.
Для предотвращения появления прыщей на голове у ребенка необходимо следить за правильным уходом за волосами. Рекомендуется регулярно мывать волосы ребенка, используя мягкий детский шампунь. Не стоит перебарщивать с количеством использования косметических средств и средств для укладки волос
Также важно не применять слишком горячую воду при мойке головы, так как это может вызывать пересушивание кожи
Рекомендации по уходу за волосами:
| • Мойте волосы регулярно, но не слишком часто. |
| • Используйте мягкий детский шампунь. |
| • Не перебарщивайте с использованием косметических средств и средств для укладки волос. |
| • Избегайте использования слишком горячей воды при мойке головы. |
Соблюдение рекомендаций по уходу за волосами поможет предотвратить появление прыщей на голове у ребенка и поддерживать здоровую кожу головы.
Белые прыщики на половых органах
Порой милиумы возникают на половых губах или на половом члене младенцев. Это также объясняется закупоркой сальных желез и с нормализацией их работы проходит. Для профилактики их появления следите за интимной гигиеной малыша:
- Подмывайте после испражнений в теплой воде. Можете делать это под краном, положив ребенка животиком на ладонь. Свободной рукой подмывайте от лобка к анусу, чтобы не спровоцировать воспалительный процесс. Особенно это касается девочек
- Меняйте своевременно пеленки или подгузники
- Не держите грудничка все время в подгузниках, устраивайте ему воздушные ванны, чтобы кожа могла дышать
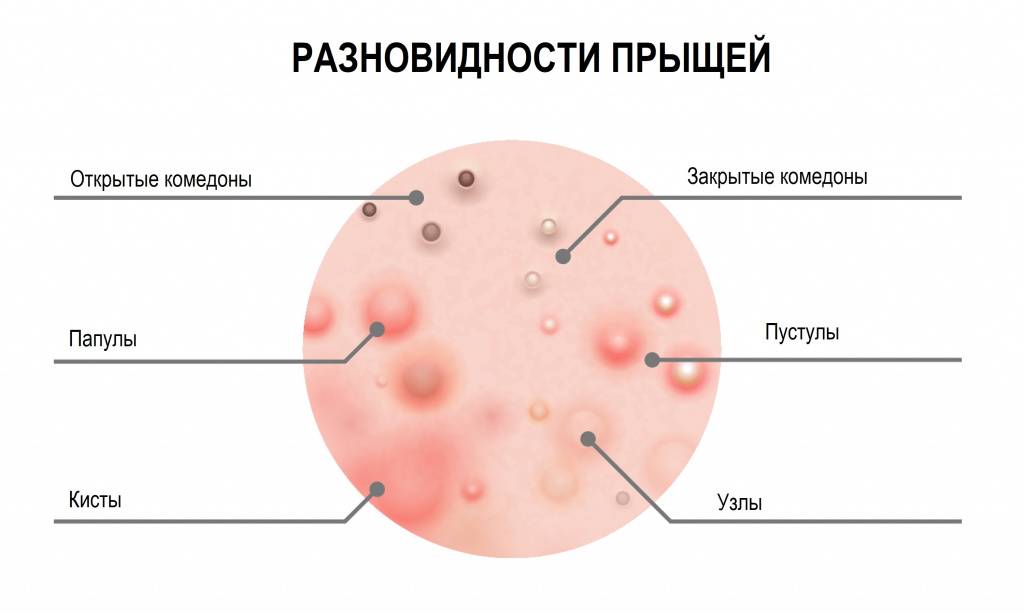
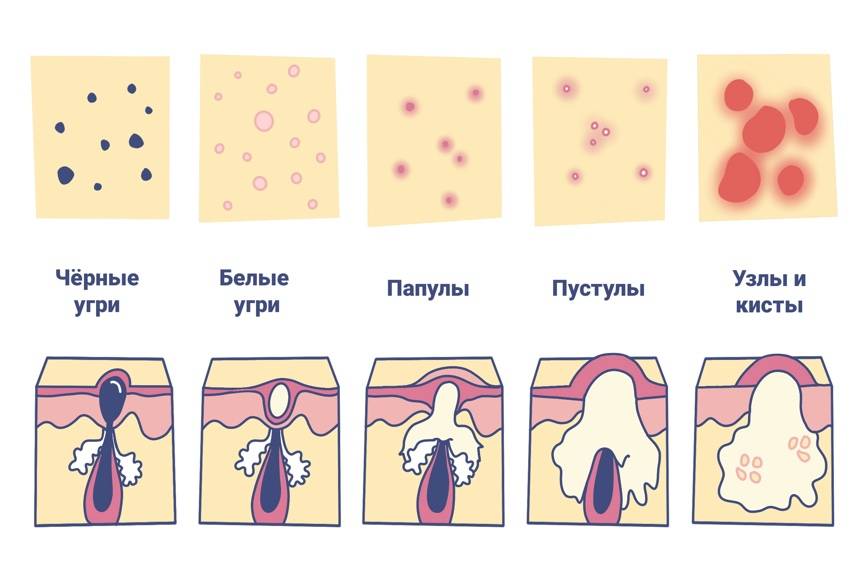
Виды акне, механизм формирования и как выглядят
- белые угри;
- черные точки;
- прыщи;
- узлы, кисты или и то, и другое (глубокие и болезненные).
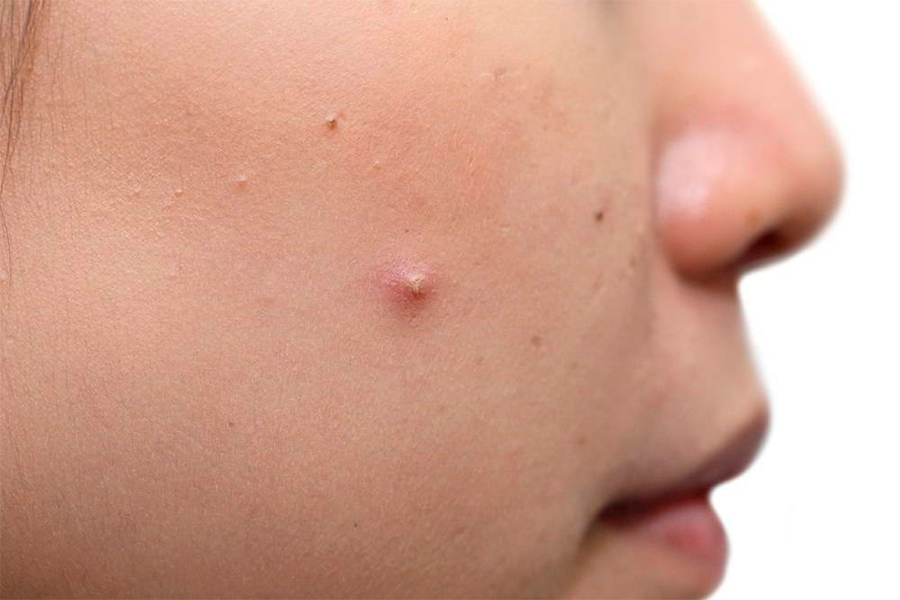
- Белые угри. Удаление белых угрей может привести к появлению еще большего количества белых угрей и шрамов от прыщей, поэтому дерматологи рекомендуют лечить белые угри с помощью средства от прыщей, а не ковырять их. Белая точка образуется, когда излишки жира и омертвевшие клетки кожи закупоривают поры. Это вызывает появление прыщиков белого или телесного цвета. Медицинское название: закрытый комедон, что означает «закрытая пора».
- Черные точки. Дерматологи рекомендуют лечить этот тип прыщей ретиноидом, так как выдавливание угрей может вызвать инфекцию или постоянный рубец. Этот тип прыщей также развивается, когда внутри поры накапливаются излишки кожного сала и отмершие клетки кожи. По мере накопления секрета, он расширяет поры, и вы видите черные точки. Многие ошибочно считают, что черное пятнышко – это грязь. На самом деле вы видите химическую реакцию. Когда отложения внутри поры вступают в реакцию с кислородом воздуха, появляется черный цвет. Медицинское название: открытый комедон, что означает «открытая пора».
- Иногда излишки масла, омертвевшие клетки кожи и бактерии попадают в поры. Бактерии, которые обычно находятся на нашей коже, могут быстро размножаться в избытке сала. По мере того, как поры заполняются бактериями, развивается воспаление (отек) и появляется прыщ. Медицинское название: если прыщик содержит гной, это называется пустула. Прыщ без гноя называется папулой.
- Узелок или киста. Когда поры заполняются избытком жира, мертвыми клетками кожи и бактериями, вызывающими воспаление (отек), которое проникает глубоко в кожу, образуется узелок или киста. Поскольку эти высыпания глубоко проникают в кожу, они могут быть болезненными. Основное различие между узелком и кистой заключается в том, что киста содержит гной. Поскольку узелки не содержат гноя, они плотнее на ощупь, чем кисты.
Как лечить белые прыщики?
- Специального лечения белые прыщики не требуют. В этом случае намного больше пользы принесет так называемая «политика невмешательства», когда полечить хочется, а делать этого не стоит
- Ни в коем случае не выдавливайте прыщики, вы можете занести инфекцию или спровоцировать воспалительный процесс
- Не протирайте нежную кожу малыша всевозможными спиртосодержащими лосьонами и кремами
- Умывайте новорожденного или грудничка кипяченой водой
- Можете искупать ребенка в слабом, еле розовом растворе марганцовки — это поможет подсушить кожу
- Заварите ромашку или череду для купания. Будьте осторожны — у некоторых малышей может быть аллергия на какой-нибудь вид трав
- Рекомендуется почаще делать младенцу воздушные ванны, если позволяет температура в помещении
- Вовремя меняйте одежду и подгузники
- Если вы кормите грудью, старайтесь придерживаться диеты, не употребляйте в пищу красные продукты, цитрусы. Избыток сладкого также может привести к высыпаниям
Важно:Если вы соблюдаете все рекомендации, а прыщики не проходят, проконсультируйтесь с педиатром и дерматологом. Иногда белые прыщики могут быть симптомом заболевания
Причины
Возбудитель стрептодермии, фото которой вы найдете ниже, — это стрептококк группы А. Тем не менее, стоит отметить, что заражение может развиться только в той ситуации, когда присутствуют определённые факторы:
- повреждения кожных покровов,
- отсутствие следования элементарным правилам гигиены,
- слабая иммунная система,
- нарушения работы эндокринной системы,
- дерматологические заболевания,
- депрессивный настрой,
- дефицит витаминов,
- постоянное мытьё кожных покровов, что приводит к повреждениям защитного слоя,
- сильное влияние различных температурных интервалов,
- отравление,
- нарушение кровообращения.
Профилактика
Чтобы оградить ребёнка от образования фурункулов, нужно регулярно проводить профилактические меры:
- соблюдать правила гигиены, не допускать загрязнения кожи;
- мгновенно обрабатывать антисептиками микротравмы (как это сделать правильно, читайте в );
- обеспечивать ребёнку правильное питание;
- укреплять его иммунитет (повысить иммунитет у ребенка помогут витамины и минеральные вещества, 11 лучших продуктов для этого, найдёте );
- больше гулять на свежем воздухе;
- пролечивать до конца любые заболевания;
- исключить переохлаждение или перегрев организма;
- следить, чтобы приём некоторых глюкокортикостероидных препаратов не был слишком длительным;
- не допускать нервных переживаний.
Фурункулы у детей – далеко не редкость. Они могут появиться на теле в разном возрасте и под влиянием разных причин. Родителям при этом не нужно ждать, пока гнойный нарыв пройдёт сам собой: нужно предпринять все меры для его заживления. Фурункулёз – опасное заболевание, при неправильном отношении к которому могут возникнуть осложнения. Если не удалось предупредить, нужно вовремя пролечить и больше не допускать такого развития событий.
Кожа новорожденного крохи нежная и уязвимая, поэтому при малейшем воздействии негативных факторов на ней появляются раздражение, шелушение, сыпь и гнойные прыщики. Также все это может быть проявлением некоторых заболеваний. Отчего же появляются гнойнички у новорожденных детей, как их вылечить и не допустить дальнейшего появления?
Чаще всего гнойные прыщики появляются на коже ребенка из-за следующих причин:
- сниженного иммунитета;
- стафилококковой инфекции;
- стрептококковой инфекции;
- недоношенности;
- дисбактериоза;
- несоблюдения правил личной гигиены;
- внутриутробной инфекции;
- потницы.
Чаще всего гнойнички появляются после проникновения через микротравмы на коже болезнетворных организмов. Прыщики нередко появляются у недоношенных детей, чьи кожные покровы недостаточно зрелые.
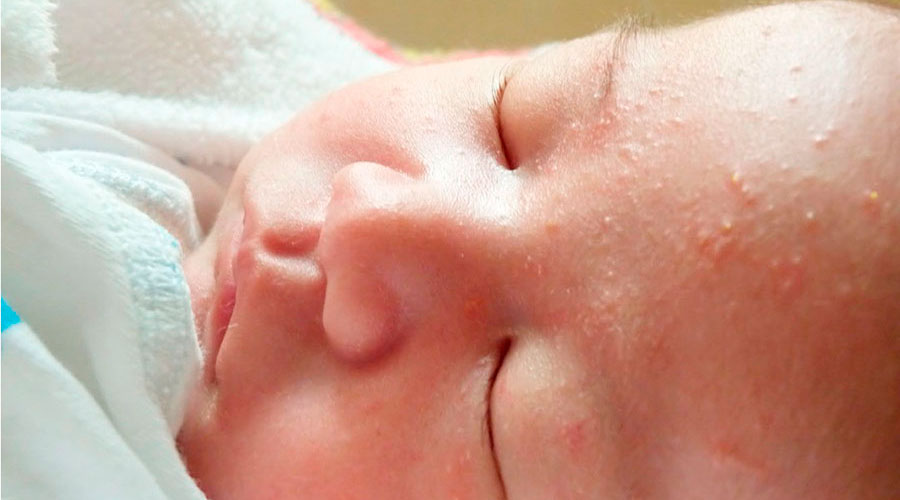
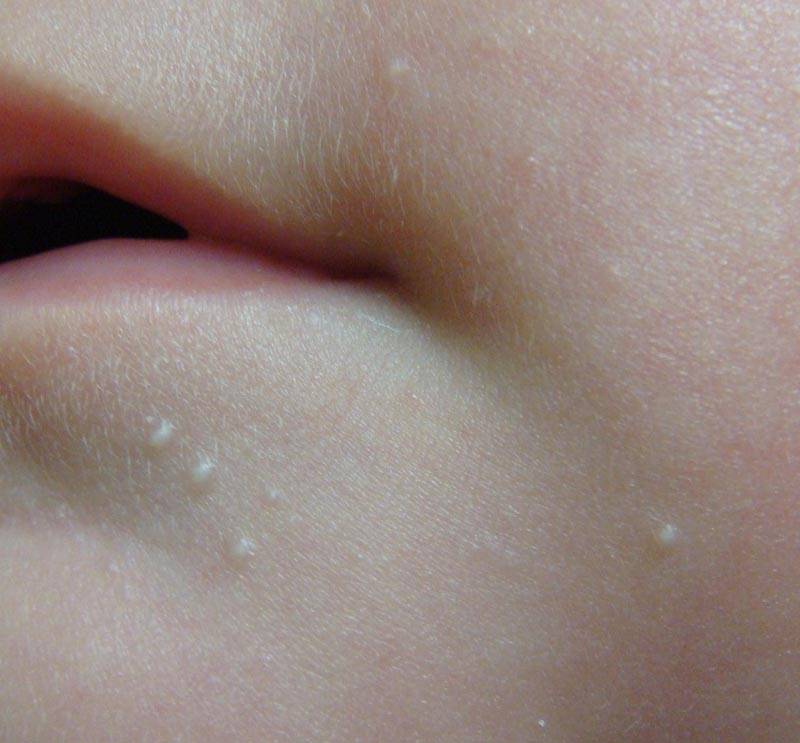
Мелкие белые прыщики у новорожденного — причины
Вы можете заметить белые прыщи еще в роддоме, но иногда они могут появиться и спустя 2-4 недели после рождения ребенка. Все обусловлено причинами возникновения таких высыпаний:
- Акне — причина может крыться в гормональном уровне. Таким образом проявляются гормоны мамы (экстриол) в детском организме или гормональная перестройка организма самого грудничка. При появлении такого вида прыщей просто поддерживайте сухость и чистоту кожи малыша. Такие прыщики порой имеют желтоватый оттенок и появляются в области лица и шеи;
Активность сальных желез также может привести к появлению акне. Такие прыщики имеют красное основание с белым концом в центре. Принимать меры рекомендуется только в случае их воспаления, при его отсутствии лечение не требуется - Милиум — незрелость сальных желез — приводит к появлению на коже ребенка белых прыщей в связи с закупоркой сальных желез. Они напоминают маленькие жемчужинки размером с булавочную головку и появляются поодиночке
Когда нужно вызвать врача
При наличии высыпаний на теле нужна консультация аллерголога, дерматолога и иммунолога. На начальной стадии можно обратиться к педиатру. Поводом для обращения к доктору должны быть кожные высыпания невыясненной этиологии, особенно, если они сопровождаются зудом, жжением и отеком.
Поводом для вызова скорой помощи являются следующие признаки:
- Прогрессирование высыпаний;
- Повышение температуры;
- Понос, рвота, тошнота;
- Отказ от еды;
- Отек гортани;
- Судороги;
- Непроизвольное мочеиспускание;
- Нарушение дыхания.
Эти симптомы указывают на развитие осложнений, которые могут стать причиной летального исхода, если вовремя не обратиться к врачу.
Лечение
Медикаментозное и домашнее лечение фурункулов у ребёнка – это прежде всего применение обезболивающих и антисептических препаратов и средств. Они позволяют снизить порог чувствительности и облегчить состояние больного.
Медикаментозные препараты
В зависимости от типа и локализации гнойника врач определит, чем лечить фурункул, чтобы ускорить его созревание и обезболить процесс.
- Антисептическая обработка вокруг нарыва борной или салициловой кислотой, перекисью водорода, зелёнкой.
- Сухое тепло.
- УВЧ – воздействие на гнойник высокочастотным электромагнитным полем.
- На уже прорвавший фурункул делают влажно-высыхающие повязки, смоченные гипертоническим раствором для более быстрого удаления гноя.
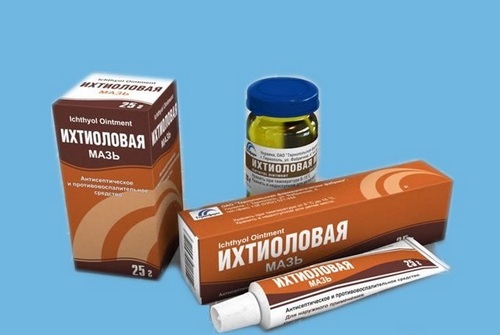
- После отхождения некротических тканей, на ранку делают повязки с антибактериальными мазями. Среди них – мазь Вишневского, Ихтиоловая, Тетрациклиновая, Гепариновая, Бактробан, Банеоцин.
- При фурункулах на лице необходимы антибиотики, активные против стафилококков: Метициллин, Оксациллин, Эритромицин, Цефалексин, Метронидазол, Диклоксациллин, Моксифлоксацин, Ванкомицин, Левофлоксацин и др.
- Аутогемотерапия – введение ребёнку под кожу или внутримышечно, его собственной крови из вены.
- Лазерная терапия – один из самых удачных способов лечения, так как избавляет от фурункула за 1 процедуру без боли и без последующего образования рубцов, исключает повторное нагноение и побочные эффекты.
- Хирургическое удаление.
Самостоятельное применение медикаментозных препаратов для лечения фурункулов у детей не рекомендуется. Точно так же, как массаж поражённого участка тела, согревающие компрессы на него и выдавливание гноя. Любое аптечное лекарство требует назначения врача. Если хочется использовать какое-нибудь народное средство, без врачебной консультации тоже не обойтись.
Народные средства
Родителям пригодятся полезные советы, что делать, если у ребёнка фурункулы, а показаться к врачу нет возможности. Народные средства – всем в помощь.
- Один лист фикуса прокрутить в мясорубке, другой окунуть в кипяток. Выложить пюре из фикуса на горячий лист и приложить к нарыву.
- Сваренное тёплое яйцо – отличное средство от фурункула на глазу у ребёнка. Ведь обычные лекарства здесь неприменимы из-за высокого риска раздражения слизистой оболочки и разнесения инфекции.
- Измельчить листья заячьей капусты до выделения из них сока. Смачивать им воспалённое место.
- Если гнойник образовался в ухе, приготовьте следующую целебную мазь. Смешать столовую ложку измельчённой календулы с 30 гр вазелина. Смазывать несколько раз в день.
- Компрессы и аппликации на гнойник из камфорного, пихтового, тыквенного или облепихового масла.
- Если нарыв на животе, на попе – одним словом, на ровной поверхности, к нему на ночь можно привязать тёплый печёный лук, который хорошо вытягивает гной.
- Обработка поражённого участка настоями и отварами зверобоя, ромашки, череды, шалфея, эвкалипта.
На самом деле народных средств для лечения фурункулов у детей много, но применять их следует с большой осторожностью. Во-первых, нужно посоветоваться с врачом
Во-вторых, знать наверняка, что маленький организм не отреагирует на домашнюю фитотерапию аллергией. Обычно именно такие ошибки родителей чреваты для здоровья ребёнка всевозможными осложнениями.;
абсцессы.
Особенно опасны фурункулы в труднодоступных местах, которые не позволяют использовать обычные лекарства или методы лечения – в носу, в ухе или в глазу, например. Родителям нельзя забывать о том, что это гнойная инфекция, которая может распространиться и задеть внутренние органы.
Это потребует более сложного лечения. Учитывая все эти моменты, необходимо уметь предупреждать заболевание с помощью соответствующих профилактических мер.
Профилактические меры
К профилактике кожных проблем относят ряд мероприятий:
Соблюдение гигиены
Кожа ребенка должна дышать, важно не подвергать ее длительному воздействию таких раздражающих факторов, как пот, моча, мокрая и грязная одежда. В процессе смены подгузника малыша нужно обмыть и просушить кожу, если есть признаки опрелостей — использовать присыпку или крем.
Своевременная иммунизация ребенка от инфекционных заболеваний.
Ограждение малыша от воздействия солнечных лучей
Во время отпуска на море нужно стараться находиться в тени, предварительно смазав кожу кремом с УФ-защитой. Следует использовать средства, предназначенные для детей (на упаковке указан возраст – до года или старше).
Если планируется отдых в лесу или на озере, необходимо брать с собой средства для отпугивания насекомых. Ребенку можно надеть специальный браслет или смазать его кожу репеллентом.
При первых признаках аллергии сразу же принимать меры, не дожидаясь, пока проблема перейдет в хронический дерматит.
https://youtube.com/watch?v=tdt0Oj5Wq80
Инфекционные заболевания
Как в случае с грибковыми, инфекционные заболевания запрещают использование средств личной гигиены вместе с больным. От инфекционных болезней проще избавиться на начальной стадии, когда появляются первые признаки:
зуд кожи головы;
красные пятна- расчесы;
воспаления вокруг волосяных фолликул.
Важно помнить о том, что курс лечения назначает врач-дерматолог, самолечение может в лучшем случае не принести результата, а в худшем – усугубить проблему. Лечение на поздних стадиях длительное и дорогое, поэтому при малейшем подозрении на заболевание кожи головы, посетите трихолога или другого специалиста в этой области
Опоясывающий лишай
Данное кожное заболевание характеризуется появлением первичных симптомов, напоминающих начало гриппозного состояния: это ломота в теле, головная боль, озноб, незначительное повышение температуры тела. Спустя несколько дней происходит более серьезное повышение температуры – обычно до 38-39 градусов. Примерно в это же время на коже больного появляются характерные высыпания – красновато-розовые пятнышки, которые затем преобразуются в пузырьки небольшого диаметра с полостью, наполненной прозрачной жидкостью. Кожные высыпания болезненны на ощупь, больной ощущает жжение и зуд. Локация сыпи обычно ограничена лицом и областью грудной клетки, однако в некоторых случаях болезнь поражает и руки или ноги.
Течение опоясывающего лишая напоминает течение ветряной оспы: сыпь со временем высыхает, на ее месте на коже появляются корочки, которые сильно зудят и чешутся. Такое сходство обусловлено причиной возникновения обеих болезней: как ветрянка, так и опоясывающий лишай вызываются одним и тем же вирусом herpes zoster.
Лечение сыпи на коже при опоясывающем лишае производится при помощи антигистаминных препаратов, анальгетиков и противовирусных средств. Также прописывают местную терапию: кожные высыпания рекомендуется обрабатывать антисептиком (зеленка, фукорцин)– это помогает предотвратить возможность попадания внутрь пузырька инфекции и дальнейшее нагноение. Для профилактики рецидивов в настоящее время используется вакцинация.
Назначение местного лечения
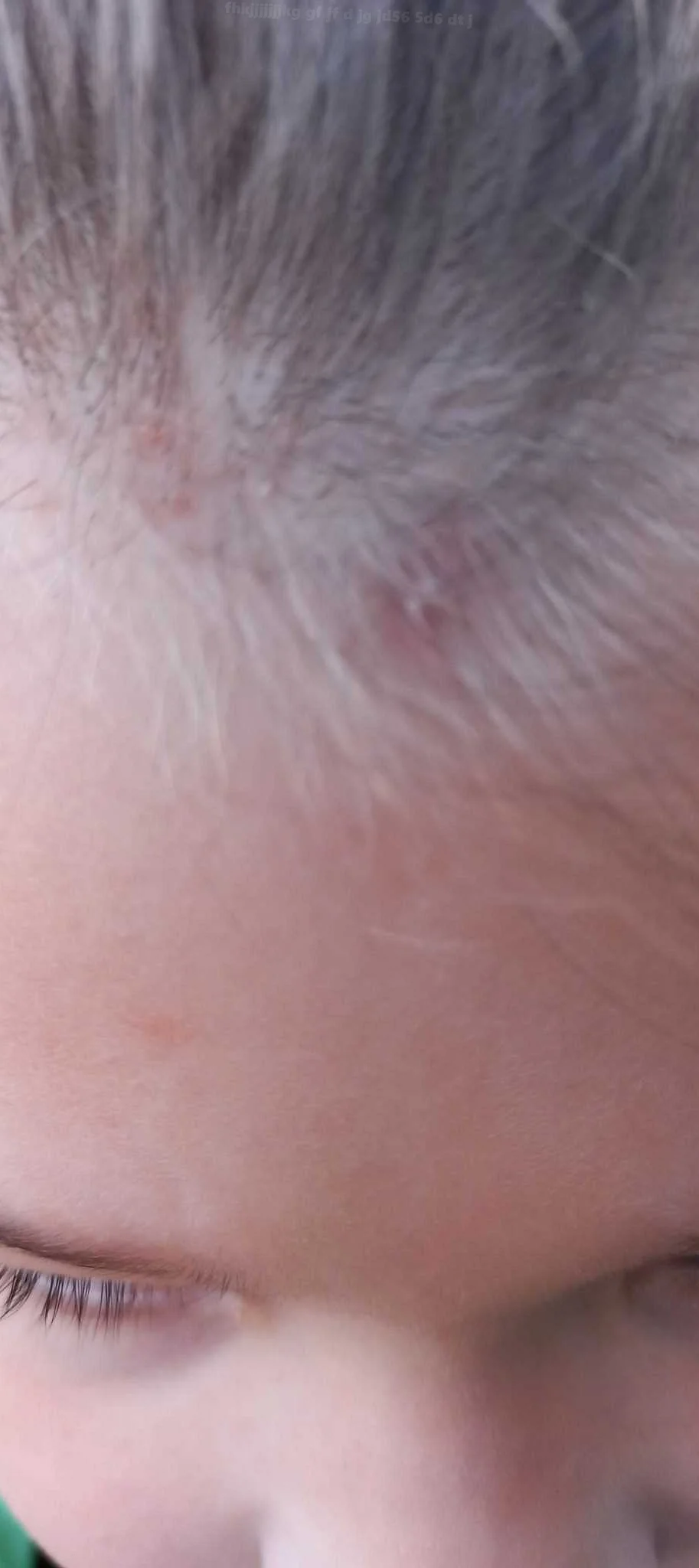
Местное лечение прыщей на голове ребенка играет важную роль в комплексной терапии. Оно направлено на снятие воспаления, уменьшение зуда и покраснения, а также на предотвращение рецидивов и распространение инфекции.
Для достижения эффективности местного лечения прыщей рекомендуется использовать препараты в виде гелей, кремов или мазей. Они содержат активные вещества, такие как антибактериальные компоненты, противовоспалительные и ранозаживляющие вещества.
Препараты для местного лечения наносятся непосредственно на пораженные участки кожи головы
Важно соблюдать индивидуальную дозировку и рекомендации врача при применении препаратов, чтобы избежать побочных эффектов и осложнений
Кроме того, при местном лечении может использоваться специальный шампунь или мыло, предназначенные для ухода за проблемной кожей головы. Они помогают очистить поры, устранить излишки кожного сала и предотвратить размножение бактерий.
Для достижения наилучшего результата рекомендуется использовать местное лечение в сочетании с другими методами терапии, такими как системные препараты, соблюдение правильного режима питания и гигиены.
При появлении прыщей на голове у ребенка необходимо обратиться за консультацией к детскому дерматологу или педиатру. Они подберут оптимальные средства и препараты для местного лечения, и помогут провести профилактические мероприятия для предотвращения возникновения новых высыпаний.