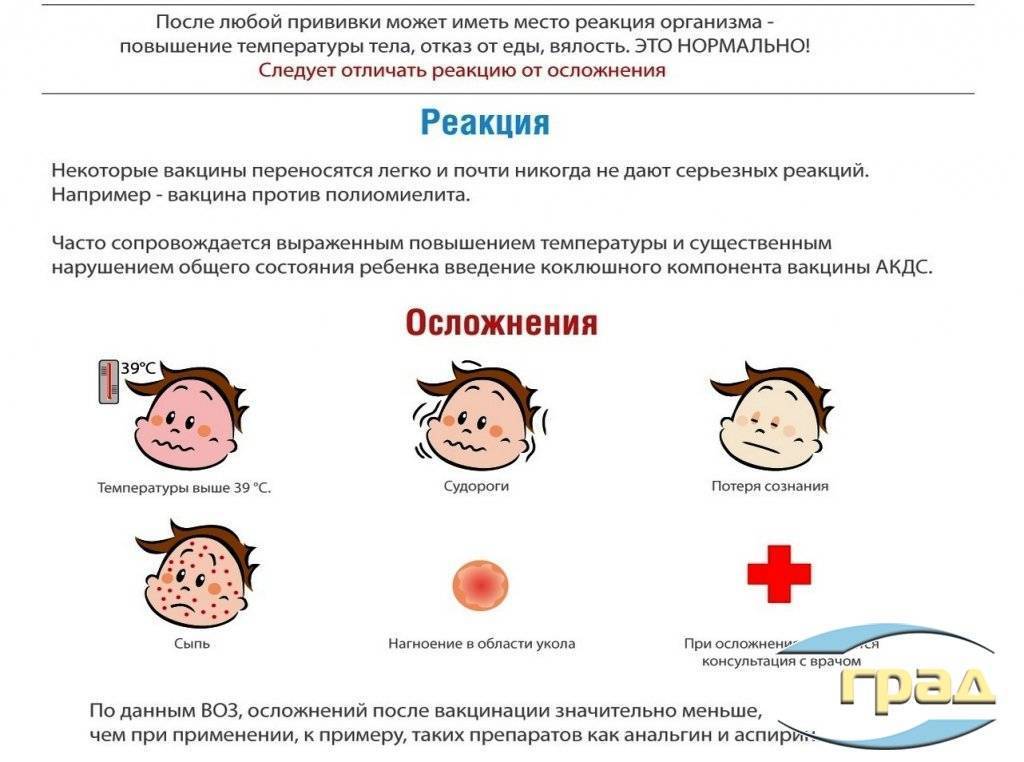
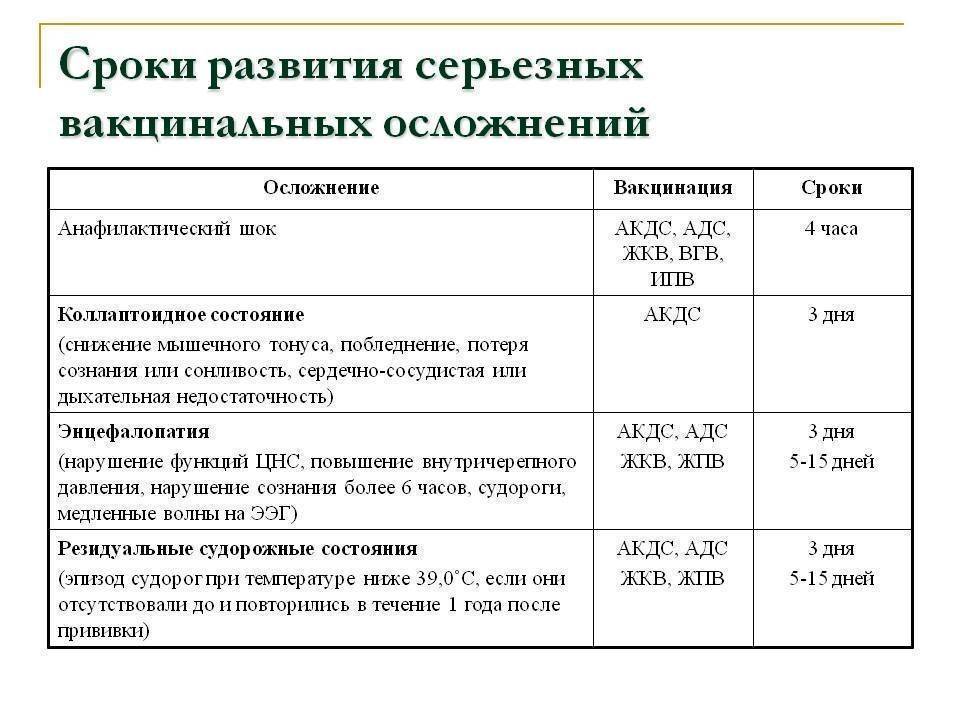
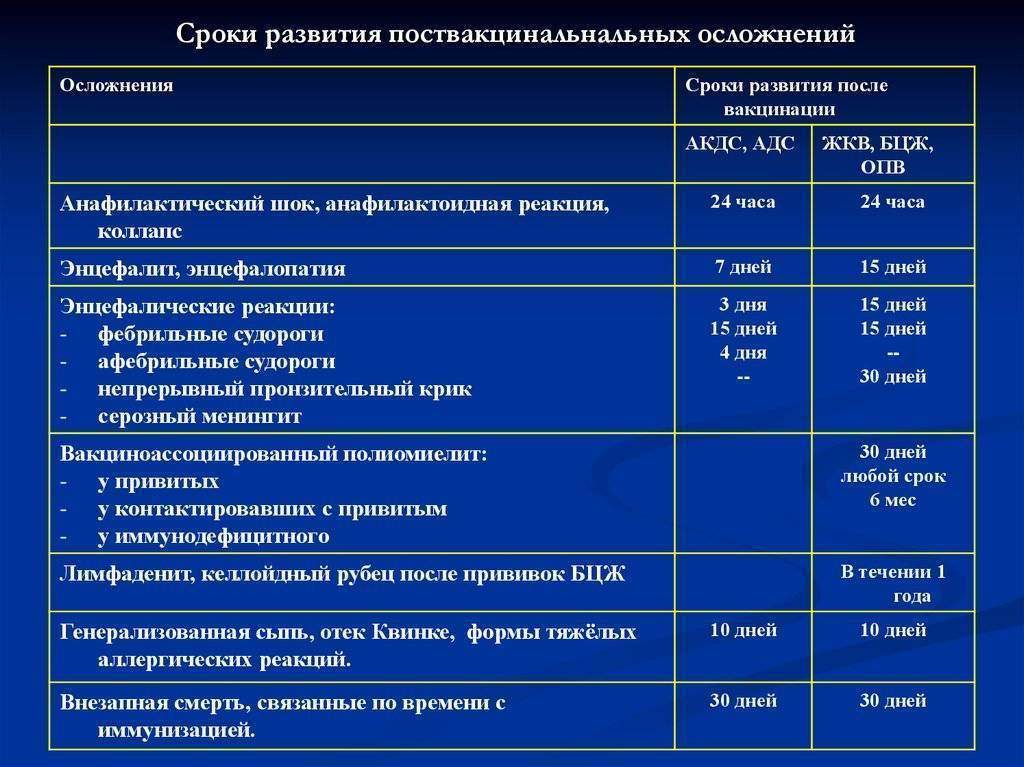
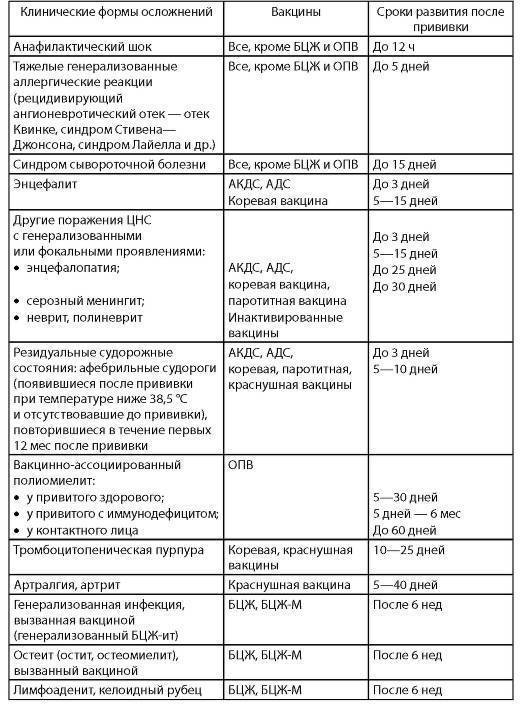
Противопоказания к вакцинации
- (Плановая вакцинация откладывается до окончания острых проявлений заболевания или обострения хронических заболеваний. При нетяжёлых ОРВИ, ОКИ прививки проводят сразу же после нормализации температуры.)
- К группам вакцин:
- Ко всем вакцинам – сильная реакция на предыдущую дозу. (Сильной реакцией считается подъём температуры свыше 40,0 градусов, в месте введения вакцины отёк и гиперемия диаметром более 8 см.)
- Живые вакцины – ИДС, (первичный иммунодефицит, иммуносупресия, злокачественные новообразования, беременность)
- К отдельным вакцинам:
- БЦЖ – масса ребёнка < 2000 гр., келоидный рубец после 1-й дозы
- АКДС – прогрессирующее заболевание нервной системы, афебрильные судороги в анамнезе (афебрильные судороги – это судороги при температуре тела менее 38, 5 градусов и которых не было до вакцинации)
- АДС, АДС-М – абсолютных противопоказаний нет
- ЖКВ (коревая) – тяжёлая реакция на аминогликозиды
- ЖПВ (паротитная) – анафилаксия к яичному белку
- Краснушная – анафилаксия к яичному белку
- Гриппозная – анафилаксия к яичному белку
Так делать ли прививки — или лучше переболеть?
Увы, в обществе бытует мнение, что переболеть — это самый лучший способ получить иммунитет. К сожалению, по отношению к дифтерии, коклюшу и столбняку это правило не работает: после столбняка человек вряд ли выживет, после дифтерии может стать инвалидом, но иммунитета не получит ни на один день! Перенесённый коклюш даст иммунитет на 6-10 лет, как и прививка. Поэтому куда разумнее сделать вакцинацию АКДС!
Само собой, у прививки есть не только плюсы, но и минусы: без АКДС высок риск заболеть страшными недугами, а с вакцинацией — риск побочных эффектов. Задача родителей — взвесить все риски и выбрать из них наименьший.
Что такое АКДС?
Действие вакцины АКДС направлено на предупреждение таких серьезных заболеваний, как коклюш, дифтерит и столбняк. Для детей эти инфекции являются очень опасными, они могут привести даже к смертельному исходу. Согласно российскому Национальному календарю прививок, курс состоит из трех уколов – в 3 месяца, в 4,5 месяца и 6 месяцев. В 1,5 года ребенка ревакцинируют, чтобы поддержать достаточный уровень иммунитета. Если по каким-то причинам прививки не были сделаны вовремя, то вакцинацию нужно обязательно провести до 4 лет. Детям постарше вводят вакцины, не содержащие коклюшного компонента.
Побочные эффекты АКДС
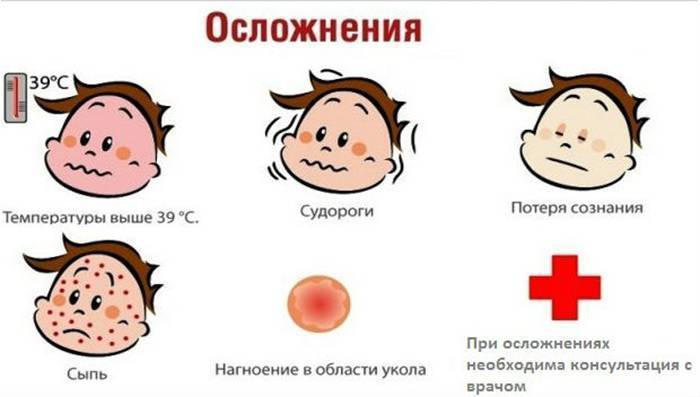
Как малыш может перенести вакцинацию АКДС? При благоприятном раскладе, после АКДС ребенок чувствует себя так же, как и до неё. Увы, возможны и побочные эффекты вакцинации. Если они возникают, то, как правило, в первые сутки после прививки. Место прививки краснеет, становится отёчным и плотным, могут быть рвота, понос, сонливость, лихорадка. Малыш отказывается от пищи.
В последующие несколько суток перечисленные симптомы проходят.
Если же недомогание малыша появилось через 2-3 дня после прививки, не вините АКДС! Скорее всего, ребёнок «подхватил» вирусную инфекцию дома или в поликлинике.
Лечение побочных реакций
Чтобы справиться с осложнениями на введение АКДС нужно заранее проконсультироваться с врачом о возможных последствиях прививки и первой помощи ребёнку при их возникновении. В большинстве случаев лечение симптоматическое и заключается оно в назначении всем знакомых препаратов.
- Что делать, если поднялась температура после прививки АКДС? При обычном повышении температуры назначают жаропонижающие лекарственные средства в течение одного или двух дней. Но если гипертермия беспокоит ребёнка дольше или температура тела превышает 38,5 ºC — это повод для обращения к врачу.
- Появление местной реакции на АКДС в виде уплотнения, развития инфильтрата тоже требует осмотра медработника. В таких ситуациях иногда необходимо назначать противовоспалительные вещества, антибиотики, но только после консультации со специалистом.
- Некоторые аллергические реакции можно исправить назначением антигистаминных (противоаллергических) средств в течение нескольких дней до исчезновения симптомов. В тяжёлых случаях ребёнка доставляют в больницу.
- Если у ребёнка после прививки АКДС болит нога нужно направить его для осмотра к неврологу, чтобы исключить воспалительный процесс нерва.
Виды побочных реакций
- Различают местные и общие реакции. Местные реакции возникают обычно на месте введения препарата и варьируют от легкого покраснения, лимфаденитов до тяжелого гнойного абсцесса. Общие реакции чаще всего проявляются в виде аллергических, а также незначительного или сильного повышения температуры с вовлечением в процесс различных систем и органов, наиболее тяжелым из которых является поражение центральной нервной системы.
- Часто встречающиеся побочные реакции
- У разных вакцин побочные эффекты могут различаться. Однако существует ряд реакций, которые могут встречаться во многих случаях:
- Аллергические реакции на компоненты вакцины.
- Эффекты болезни в мягкой форме.
- Живые вакцины могут быть опасны для людей с ослабленной иммунной системой (иммунодефицитами).
- Местные реакции в месте инъекции.
- Повышенная температура.
- При применении вакцин существует также другая опасность – с течением времени эффект прививки снижается, и пациент может заболеть. Тем не менее, болезнь будет проходить легче и давать меньше осложнений, чем у непривитых.
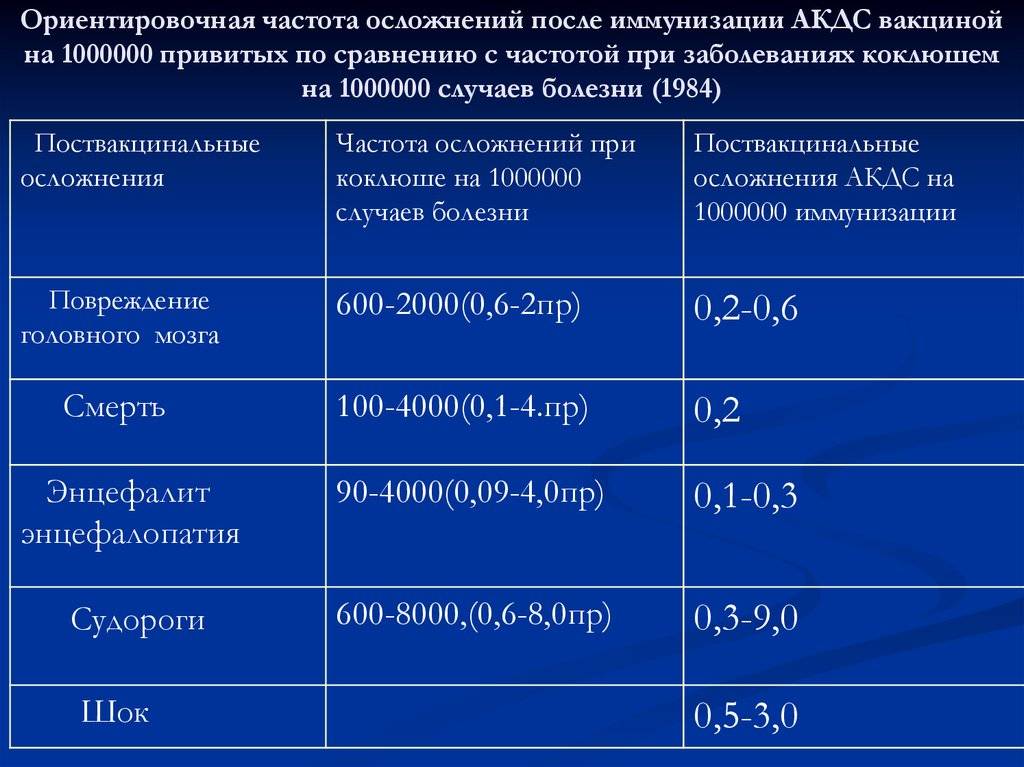
Частота поствакцинальных осложнений
- Первое место в структуре поствакцинальных осложнений занимают осложнения после АКДС-вакцинации (до 60% всех осложнений). Можно надеяться, что в перспективе широкое использование бесклеточного коклюшного компонента приведет к значительному снижению этих осложнений.
Наиболее частые причины осложнений
Неправильная дозировка вакцины
Неправильно выбрана техника иммунизации
Нарушение техники стерилизации приборов
Вакцина приготовлена с использованием неправильного растворителя
Неправильное разведение вакцины
Неправильно приготовление вакцины (например, вакцина не была перемешана перед употреблением)
Загрязнение вакцины
Неправильное хранение вакцины
Не были приняты во внимание противопоказания
Когда вводится вакцина АКДС?
Полная вакцинация АКДС состоит из четырёх прививок:
- Первая выполняется ребёнку в 2 – 3 месяца;
- Вторая — в 4 – 5 месячном возрасте;
- Третья — в 6 месяцев;
- Четвёртая — в 18 месяцев.
После введения вакцина остаётся в мышце длительное время, стимулируя иммунитет малыша к образованию антител. В дальнейшем проводится ревакцинация, то есть делаются прививки, поддерживающие активный иммунитет к дифтерии, столбняку и коклюшу на протяжении жизни.
Ревакцинация проводится вакциной от дифтерии и столбняка (она называется АДС).
- Первая ревакцинация проводится в 6 – 7 лет;
- Вторая — в 14 лет, затем прививка делается каждые 10 лет: в 24, 34 года и так далее, до 74 лет.
Если календарь прививок, по каким-либо причинам нарушен, возобновить вакцинацию необходимо с той прививки АКДС, на которой произошёл «сбой». Самое главное — побыстрее вернуться в оптимальный график вакцинации.
Если во взрослом возрасте «шанс» заболеть коклюшем или дифтерией заметно снижается, то риск «заполучить» столбняк остаётся высоким. Особенно при работе на даче, в лесу, при поездках в заморские страны. Именно обезопасить вас от смертельной «столбнячной опасности» и призвана ревакцинация, так что игнорировать её — далеко не самая лучшая идея!
Справедливости ради, надо сказать, что вакцина АКДС — довольно «тяжёлая» для организма, так как содержит сразу три компонента. Не все дети её хорошо переносят из-за «коклюшного компонента». Чувствительных к АКДС и ослабленных деток вакцинируют АДС.
Когда нельзя проводить процедуру
На первый взгляд ничем. После прививки АКДС не должно быть негативных реакций. Но при определённых обстоятельствах, всё же, есть риск, угроза для здоровья.
Осложнения от самой вакцины, хотя она и безвредна, могут появиться в том случае, если диагностируются заболевания нервной системы. Они являются противопоказанием к применению вакцины.
Реакция на инородное тело, информацию о потенциальной угрозе будет негативной, не такой, как хотелось бы. На наличие дифтерийных токсинов, столбнячных, коклюшных тоже. Осложнения могут выражаться в виде ухудшения самочувствия, ослабления нервной системы.
Если ранее уже делалась прививка и наблюдалась гипертермия, нельзя делать её повторно. Нельзя делать прививку АКДС при некоторых хронических заболеваниях, на стадии обострения. В этих случаях следует выбрать вакцинацию АДС-анатоксином.
Обстоятельства могут стать причиной временного запрета к вакцинации. В частности, любое острое инфекционное заболевание – серьёзная помеха. Реакция на вакцину непредсказуема, возможны осложнения, опасные для жизни. Если в ближайшем окружении кто-то болеет инфекционным заболеванием, не стоит делать прививку. Вероятность того, что появятся осложнения, в этом случае выше.
Повод для переноса времени вакцинации – стресс. Им можно считать переезд, смерть родственников, режущиеся у малыша зубы, наблюдающуюся при этом температуру и не только. Даже если нет вышеперечисленных угроз, иногда прививка акдс имеет побочные эффекты.
Риск развития осложнений после вакцинацией и риск после соответствующих инфекций
| Вакцина | Поствакцинальные осложнениячисло случаев/число вакцинированных | Вероятность осложнений в случае заболевания непривитых |
| Корь-паротит-краснуха | Тромбоцитопения 1/40000 | до 1/300 |
| Асептический (паротитный) менингит (штамм Jeryl Lynn)меньше 1/100000 | до 1/300 | |
| Корь | Тромбоцитопения 1/40000 | до 1/300 |
| Энцефалопатия 1/100000 | до 1/300 | |
| смертельный исход до 1/500 | ||
| Коклюш-дифтерия-столбняк | Энцефалопатия до 1/300000 | до 1/1200 |
| Коклюш смертельный исход 1/800 | ||
| Дифтерия смертельный исход 1/20 | ||
| Столбняк смертельный исход 1/5 | ||
| Вирус папилломы | Тяжёлая аллергическая реакция 1/500000 | Рак шейки матки до 1/4000 |
| Гепатит В | Тяжёлая аллергическая реакция1/600000 | Риск заражения до 1/700 |
| Туберкулёз | Диссеминированная БЦЖ-инфекция до 1/300000 | Риск заболеть до 1/500 |
| БЦЖ-остеит до 1/100 000 | ||
| Полиомиелит | Вакциноассоциированный вялый паралич до 1/160000 | Паралич до 1/100 |
Частые вопросы
Родителям свойственно интересоваться подробностями, касающимися иммунизации. Они спрашивают, сколько прививок полиомиелита делают, заразны ли дети, когда лучше прививать, как лучше подготовиться и что следует учесть. На самые распространённые вопросы медики дают исчерпывающие ответы.
Безопасна ли прививка от полиомиелита для детей
Вакцинация препаратом на основе инактивированных вирусов абсолютно безопасна. Неживые возбудители не способны спровоцировать развитие болезни. Риск заболеть полиомиелитом после прививки существует, если вакцинация проведена оральным препаратом. На практике частота таких случаев составляет 1 на миллион. В группу риска попадают малыши с иммунодефицитом, заболеваниями ЖКТ. Пациентов, перенесших вакциноассоциированную форму патологии, можно прививать только препаратом ИПВ.
Из-за большой загруженности врачи не всегда имеют возможность проинструктировать родителей по поводу того, как правильно подготовиться к иммунизации и что делать после прививок от полиомиелита и АКДС. Вот что следует знать:
- за сутки до вакцинации сдают анализы крови и мочи. Направление выписывает педиатр.
- незадолго перед процедурой нужно кормить ребёнка привычной пищей, не вызывающей аллергии. Стоит отказаться от любых продуктов, которые могут спровоцировать расстройство пищеварения.Щадящего меню рекомендуется придерживаться и в течение нескольких дней после иммунизации.
- если поднялась температура после прививки от полиомиелита, это может указывать на инфекционное заболевание. Некоторые родители ошибочно принимают высокую температуру за осложнение после вакцинации и не обращаются к врачу, обходясь жаропонижающими средствами. Такое поведение недопустимо.
Когда лучше перенести прививку
Если малыш недавно переболел и ещё слабый, вакцинация переносится на то время, когда самочувствие будет хорошим. В случае, когда малыш посещает детское учреждение и там объявлен карантин, врач должен удостовериться, что он здоров. Также вакцинацию откладывают, если ранее проявились осложнения после прививки вакцинами АКДС или другими. В таком случае педиатр наблюдает за состоянием малыша.
Заразны ли дети после прививки от полиомиелита
Вероятность заболеть полиомиелитом после того, как поставлена прививка, существует, если используют живую вакцину. В группе риска такие категории:
- дети, страдающие врождёнными патологиями пищеварительной системы;
- пациенты с нарушениями иммунологической реактивности;
- беременные женщины (риску заражения подвергаются и мать, и ребёнок).
Частота возникновения болезни — 1 случай на 500 тыс. — 2 млн доз. Во многих странах это стало причиной отказа от использования ОПВ. В России эту разновидность вакцины пока применяют.
Родители интересуются, можно ли контактировать с непривитыми детьми. Теоретически, малыш, привитый живой вакциной, опасен для некоторых людей. Стоит ограничить контакты со следующими категориями населения:
- проходящие курс химиотерапии;
- ВИЧ-инфицированные;
- непривитые дети с врождённым иммунодефицитным состоянием;
- лица, принимающие препараты для угнетения иммунитета.
На практике соблюсти эту рекомендацию сложно, поэтому первые несколько дней после прививки лучше не посещать места массового скопления людей, чтобы не подвергать их риску инфицирования.
Как подготовить ребёнка
Какие анализы нужно сделать ребёнку, подскажет педиатр. Прививать можно только здорового малыша. Не должно быть кашля, насморка, повышенной температуры, расстройства пищеварения и аллергических симптомов. Завтрак должен быть лёгким, питьё — не слишком обильным. Собираясь в поликлинику, нужно одеть ребёнка так, чтобы он не замёрз и не вспотел.
Можно ли прививаться при насморке
В день, когда делают прививку от полиомиелита, насморка быть не должно. Если родители подозревают, что малыш болен, но уверенности в этом нет, нужно посоветоваться с педиатром. Возможно, у малыша начинается ОРВИ или грипп, тогда вакцинацию придётся перенести.
Стоит ли купать малыша
Можно купать ребёнка после прививки, соблюдая осторожность, в том числе не допускать, чтобы он замёрз. Однако, в день вакцинации лучше обойтись без купания
На следующий день допускаются кратковременные водные процедуры без использования мочалки. В последующие дни малыша моют как обычно. По поводу того, можно ли купать ребенка после прививки полиомиелита, рекомендуется осведомиться у педиатра, если у малыша имеются хронические заболевания. В таком случае лучше перестраховаться.
Когда и сколько раз делают
Для того чтобы АКДС у детей помогла сформировать стойкий иммунитет против болезней, нужно проводить ее правильно, придерживаясь четкого графика. Схема вакцинации АКДС выглядит так:
- Первая прививка АКДС назначается в 3 месяца ребенку (в некоторых странах — в 2). Такой срок вакцинации обусловлен тем, что первые 60 дней после родов его организм еще находится под защитой антител матери. Если первая иммунизация не была проведена ребенку до 4 лет, после достижения этого возраста в качестве первой прививки вводится вакцина АДС.
- Вторая прививка АКДС ставится в возрасте 4,5 месяцев. Поскольку иммунный ответ может усиливаться, с целью снижения риска побочных эффектов на препарат рекомендовано применение аналогичной вакцины. Если у ребенка наблюдалась выраженная реакция на первую прививку, при второй вакцинации используют препарат без коклюша в составе. То есть перерыв между прививками АКДС должен составлять 45 суток.
- Третья АКДС ставится в 6 месяцев.
- Последняя такая вакцинация делается в 1,5 года.

Ревакцинацию АКДС детям проводят для поддержания необходимого уровня антител в течение жизни. Для этого прививки повторно делают раз в несколько лет. Календарь прививок определяет следующие сроки вакцинации: первый раз ревакцинацию проводят в 7 лет, следующий раз вводят АКДС в 14 лет. Это обеспечивает оптимальный режим иммунизации для детей.
В дальнейшем делают прививки АДС-М без коклюшного компонента. АКДС схема несколько меняется. Следующая вакцинация проводится в 24 года. Во взрослом возрасте интервал между прививками составляет 10 лет.
В тех случаях, когда прививка АКДС в 3 месяца по тем или иным причинам сделана не была, ее можно сделать и позже этого срока. При этом используется тот же график вакцинации АКДС, а календарь прививок смещается на соответствующий промежуток.
Иногда по некоторым причинам прививку ставят первый раз и в 3 года. В таком случае следует проконсультироваться с педиатром.
Данный АКДС-график утвержден Министерством здравоохранения России.
Синдром внезапной смерти детей и вакцинация
Повод говорить о наличии связи синдрома внезапной смерти детей, как осложнения после прививок, давало учащение случаев синдрома внезапной смерти детей – «смерти в кроватке», в возрасте 2-4 мес, что по времени совпадает с началом прививок. То, что это совпадение по времени и не имеет причинно-следственной связи, было четко продемонстрировано в раде исследований, в основном дня АКДС.
Поскольку появление новых вакцин, продолжает беспокоить публику, исследования этого вопроса продолжаются. Одна из последних работ на эту тему провела анализ возможной связи синдрома внезапной смерти детей с введением 6-валентной вакцины (дифтерия, столбняк, коклюш, ИПВ, Хиб, ВГВ). Сопоставление 307 случаев синдрома внезапной смерти детей и 921 контроля не выявил какой-либо ассоциации с прививкой, проведенной 0-14 дней ранее.
Широкое использование гриппозной вакцины у пожилых лиц сопровождается отдельными случаями внезапной – кардиальной – смерти пожилых людей после вакцинации. Так. В октябре 2006 г. в Израиле в 2 амбулаториях было зафиксировано 4 случая смерти пожилых людей (все старше 65 лет), получивших гриппозную вакцину. Это привело к временному прекращению вакцинации, которая была возобновлена через 2 недели – после доказательства отсутствия связи с ней смертельных исходов. Эти доказательства базировались на сопоставлении смертности пожилых (старше 55 лет) лиц с учетом возраста и наличия патологии. Оказалось, что смертность в период до 14 дней после гриппозной прививки в 3 раза меньше, чем в ее отсутствие.
Сообщение из Израиля заставило ряд стран Европы отложить начало гриппозной вакцинации, однако она была возобновлена после сообщения Европейского Центра контроля болезней (ECDC) об отсутствии связи внезапной смерти с вакцинацией.
В ноябре 2006 г. в Нидерландах также были зафиксированы 4 случая внезапной смерти после гриппозной прививки у лиц в возрасте 53, 58, 80 и 88 лет. Связь с вакцинацией на основании медицинских данных была признана крайне маловероятной, и это заключение нашло статистическое обоснование: было показано, что вероятность смерти, по крайней мере, одного человека в каждой их этих возрастных категорий в день вакцинации равен 0,016, что в 330 раз больше, чем вероятность, что никто в день вакцинации не умрет. Эти и подобные исследования явились основанием для продолжения вакцинации против гриппа, которую ежегодно получают более 300 миллионов человек во всем мире.
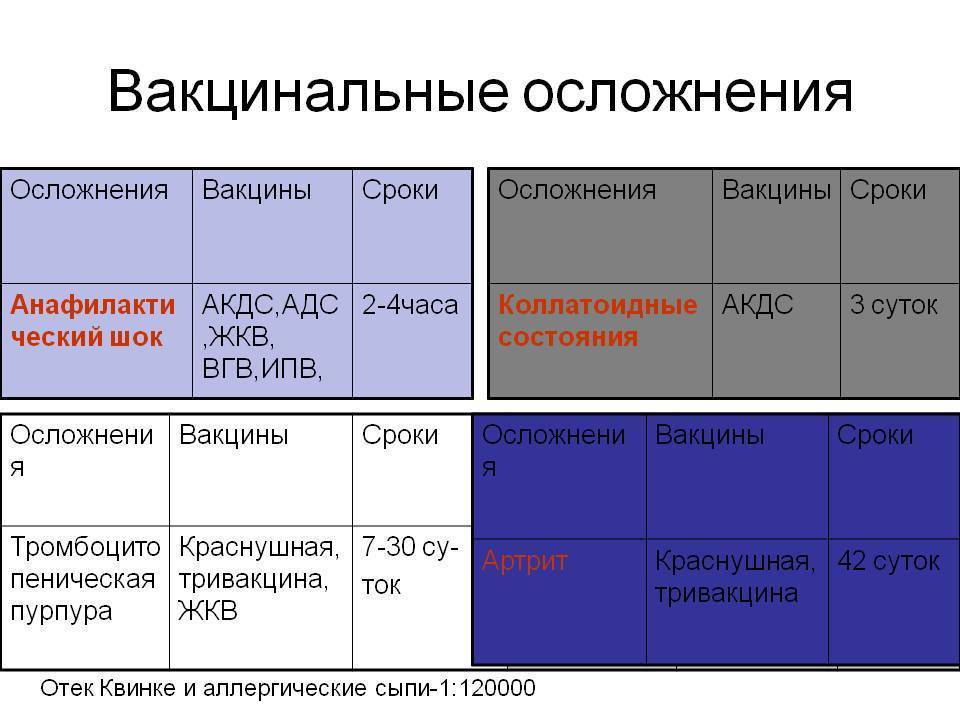
Доказательства поствакцинальных осложнений.
- Появление клинических симптомов после введения вакцины вовсе не означает, что именно вакцина вызвала эти симптомы. Последние могут быть связаны с присоединением какой-либо интеркуррентной инфекции, которая может изменить и утяжелить реакцию организма на прививку, а в ряде случаев способствовать развитию поствакцинальных осложнений.
- В таких случаях для доказательства причинной связи между вакцинацией и патологическим синдромом должно быть проведено тщательное расследование. Так, после введения живых вирусных вакцин наиболее доказанной эта связь является при выделении и идентификации вакцинного штамма от больного. Вместе с тем, после прививки живой полиомиелитной вакциной вакцинный штамм может выделяться из стула вакцинированного в течение нескольких недель, и поэтому появление в этом периоде клинических симптомов энцефалита вовсе не означает, что они обусловлены вирусом полиомиелита. Более надежным доказательством причинной связи в таких случаях может быть выделение вируса из естественно стерильной ткани или жидкости организма, таких как мозг или ликвор.
График прививок, которые нужно сделать до года: календарь и список с описанием
Вакцинация, проводимая в первый год жизни, начинается еще в роддоме, в первые сутки после рождения. Для эффективной иммунизации некоторые прививки выполняются неоднократно в разных возрастах. Помимо утвержденных законодательно обязательных вакцин, существуют дополнительные, которые могут быть введены ребенку по желанию родителей: от ветряной оспы, гепатита А и на время эпидемий – от энцефалита и гриппа.
Таблица прививок, которые делают детям до года, по месяцам
| Возраст детей | Вакцина |
|---|---|
| Первые сутки после рождения | Вирусный гепатит В – первично |
| 3-7 день жизни | БЦЖ-М (туберкулез) |
| Первый месяц | Вирусный гепатит В – повторно |
| Второй месяц | Вирусный гепатит В – третий раз для детей из группы риска Пневмококковая инфекция – первично |
| Третий месяц | Коклюш, столбняк, дифтерия и полиомиелит (инактивированная вакцина) – первично |
| Четвертый и пятый месяцы | Коклюш, столбняк, дифтерия и полиомиелит (инактивированная вакцина) – повторно Пневмококковая инфекция – повторно |
| Шестой месяц | Коклюш, столбняк, дифтерия и полиомиелит («живая» вакцина) – третий раз Вирусный гепатит В – третий раз |
| Двенадцатый месяц | Эпидемический паротит («свинка»), корь, краснуха – первично |
Описание схемы вакцинации
Вирусный гепатит В
Болезнь поражает печень, дает осложнения в виде цирроза. Препарат против нее включает белки вируса гепатита В. Процедуры, проводимые в первый год жизни, защищают организм от заболевания до 8 лет. Для детей, которые относятся к группе риска по данной болезни (матери являются носителями вируса или болеют гепатитом В), предусмотрен ускоренный график вакцинации, предполагающий проведение четвертой процедуры. Возможные реакции: повышение температуры тела до 37,5℃ , покраснение в зоне укола.
БЦЖ-М (туберкулез)
Болезнь поражает легкие и дает осложнения на мозг и кости. Препарат для защиты от нее содержит бактерии бычьего туберкулеза (ослабленные, которые не вызывают заболевания у людей). Однократная процедура защищает до 7 лет. При ослабленном иммунитете (по реакции Манту) включают повторную вакцинацию в график после года. Отсроченная реакция может проявляться в виде уплотнения в месте укола, на месте которого остается небольшой шрам.
АКДС (столбняк, коклюш, дифтерия)
Заболевания, по которым регистрируется очень высокая смертность среди новорожденных, опасны вырабатываемыми возбудителями токсинами. Комплексный препарат содержит малую концентрацию токсинов столбняка и дифтерии, а также неактивную палочку коклюша. После укола возможно локальное покраснение и уплотнение кожи, а также повышение температуры тела до 38℃, сонливость либо излишняя возбудимость, недомогание.
Полиомиелит
Поражает ЦНС, ЖКТ, эндокринную систему, характеризуется высокой смертностью, может приводить к параличу. Инактивированные препараты против заболевания содержат только белки вирусов, «живые» – ослабленный вирус. Иммунитет вырабатывается до 10 лет. В месте укола возможно покраснение и уплотнение. Если препарат дается перорально, то реакций почти не бывает, за исключением аллергии в виде кожной сыпи.
Краснуха, корь, эпидемический паротит («свинка»)
Болезни опасны осложнениями и тяжелым течением. Профилактические препараты против них содержат ослабленные возбудители (вирусы), вызывающие 100% иммунный ответ, но не приводящие к заражению других людей. Иммунитет вырабатывается до 5 лет. После процедуры возможны: повышение температуры тела, увеличение лимфоузлов, покраснение щек и глаз, заложенность носа.
Пневмококковая инфекция
Представляет собой комплекс болезней, которые провоцируются бактерией Streptococcus pneumoniae. К ним относятся острый средний отит, пневмококковая пневмония, гнойный пневмококковый менингит, артриты, эндокардиты, плевриты. Обычно эта инфекция выступает как осложнение других. Ранее детей прививали от перечисленных болезней на платной основе.
Аналоги АКДС
Из-за частоты и выраженности побочных эффектов, связанных с АКДС, в середине 1990-х годов распространение получили новые, бесклеточные препараты (БКВ). Все они так же, как АКДС, объединены с дифтерийным и столбнячным анатоксинами, но вместо целых коклюшных бактерий содержат только отдельные коклюшные антигены. Такие вакцины лучше переносятся и во многих странах с низким риском заражения коклюшем полностью вытеснили АКДС-вакцину. Многие из новых бесклеточных препаратов защищают сразу от 5 или даже от 6 инфекций:
- Инфанрикс гекса (6 инфекций, включая гепатит В, полиомиелит и гемофильную инфекцию),
- Пентаксим (5 инфекций, включая полиомиелит и гемофильную инфекцию),
- Тетраксим (4 инфекции, включая полиомиелит).
Среди трехкомпонентных БКВ: Инфанрикс для детей и Адасель – для взрослых (в этой вакцине снижено количество дифтерийного анатоксина).
Тем не менее, специалисты считают, что цельноклеточная вакцина защищает лучше — там и антигенов больше, и иммунный ответ ближе к естественному заражению. Если же сравнивать между собой бесклеточные вакцины, то лучше защищают те, в которых больше коклюшных антигенов.
Выбирая между цельноклеточными препаратами, кроме АКДС, можно обратить внимание на четырехкомпонентные, которые защищают также от гепатита В
Плюсы и минусы вакцинации
Как и у любых других медицинских манипуляций, так и у вакцинации есть свои преимущества и недостатки. Рассмотрим их на примере уже устоявшихся мифов, возникших в кругу молодых мам и бабушек.
Миф 1
К сожалению, ни одна вакцина, не дает гарантии, что ребенок не заболеет привитым заболеванием.
В реальности.
Однако можно с высокой точностью утверждать, что даже если привитый ребенок все-таки заразится, то перенесет заболевание намного легче, чем не тот малыш, который не получил вакцины.
Миф 2
Среди родителей бытует мнение, что все прививки подавляют иммунитет, поэтому после вакцинации стоит сократить общение ребенка с другими детьми на несколько дней.
В реальности.
В некотором роде так и есть, но ослабление иммунитета происходит не на долго, зато после он становится сильнее, ведь естественного иммунитета от тяжелых инфекционных заболеваний у человека нет, а благодаря прививке он появляется.
Миф 3
Во всех вакцинах содержатся химические консерванты, которые могут негативно повлиять на печень, кожу или центральную нервную систему малыша.
В реальности.
В современных прививках количество таких веществ ничтожно мало и вероятность получить осложнения из-за них очень низка и практически сводится к нулю.
Миф 4
Любая вакцина может дать осложнения после ее применения.
В реальности.
Эти осложнения – большая редкость, и чаще всего они появляются из-за плохой подготовки к вакцинации, поэтому обязательно перед прививкой нужно сдать анализы и проконсультироваться с педиатром.
Сколько дней длится поствакцинальный период?
 Выработка антител после укола АКДС происходит в течение месяца. Продолжительность этого процесса определяется иммунными возможностями и индивидуальными особенностями организма ребенка.
Выработка антител после укола АКДС происходит в течение месяца. Продолжительность этого процесса определяется иммунными возможностями и индивидуальными особенностями организма ребенка.
В этот период могут возникнуть неприятные симптомы. Нормальные поствакцинальные реакции обычно проходят спустя несколько дней без лечения. Побочные эффекты могут сохраняться долго: многое зависит от вида осложнения, выраженности и своевременности начатой терапии.
Высыпания на теле могут присутствовать около недели. Признаки инфекционно-вирусной патологии способны наблюдаться долго: все зависит от типа заболевания, крепости иммунитета, правильно подобранного лечения.
Чтобы поствакцинальный период протекал более легко, педиатры рекомендуют в течение нескольких дней после введения антигенного материала давать малышу жаропонижающие и антигистаминные препараты. Также для предупреждения осложнений врачи советуют придерживаться определенных правил поведения.
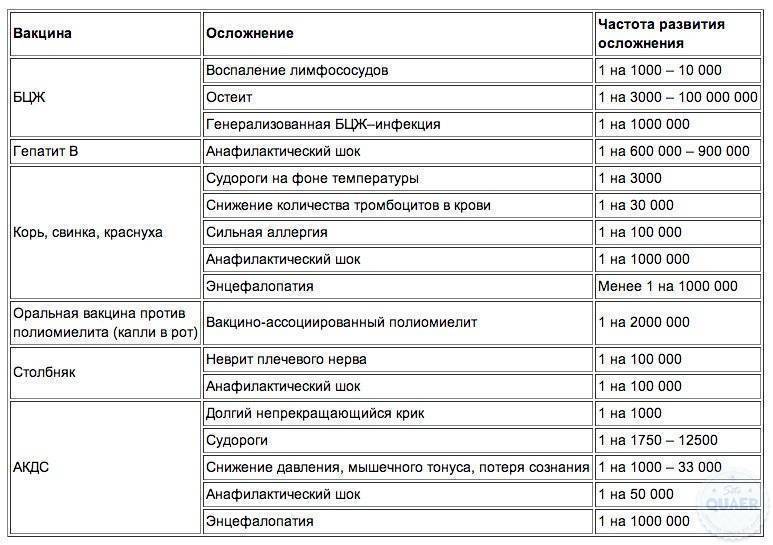
Серьезные осложнения после прививки
Серьезные побочные действия после прививки возникают крайне редко, менее 1 случая на 100 тысяч привитых детей. Основная причина таких последствий – халатное отношение врача при обследовании малыша перед прививкой.

К таким осложнениям относятся:
- Появление судорог без повышения температуры тела. Данный симптом сопровождается поражением центральной нервной системы.
- Поствакцинальный энцефалит. Болезнь начинается с резкого подъема температуры, рвоты, головной боли. Как и при менингоэнцефалите, характерной чертой является напряжение затылочных мышц. Состояние может сопровождаться приступом эпилепсии. Происходит поражение церебральных оболочек.
- Анафилактический шок – стремительная аллергическая реакция, сопровождаемая сильным отеком, резким падением артериального давления, затруднением дыхания, синюшностью кожных покровов, иногда обмороком. Летальный исход наступает в 20% случаев.
- Отек Квинке – другой вид реакции на аллерген, также характеризующийся сильнейшим отеком кожных покровов или слизистых оболочек. Наибольшую опасность представляет отек дыхательных путей.
При каких симптомах необходимо незамедлительно обратиться к доктору?
Самыми тяжелыми осложнениями после АКДС считаются анафилактический шок, отек Квинке, формирование абсцесса, присоединение инфекционно-воспалительной патологии
При возникновении таких состояний, важно скорее обратиться к доктору, чтобы предупредить плачевные последствия. Надо понимать, какими симптомами проявляются опасные тяжелые реакции на дифтерийно-коклюшно-столбнячную вакцину
Анафилактический шок
Симптомы развиваются вскоре после введения препарата. Состояние ребенка стремительно ухудшается.
 Признаки анафилаксии:
Признаки анафилаксии:
- спазмирование мышц;
- сильная отечность;
- кожный зуд;
- сыпь;
- рвота;
- бронхоспазм;
- тахикардия;
- гипоксия;
- резкое снижение давления;
- потеря сознания.
Без оказания своевременной медицинской помощи вероятен летальный исход вследствие асфиксии.
Отек Квинке
Отек Квинке характеризуется следующими проявлениями:
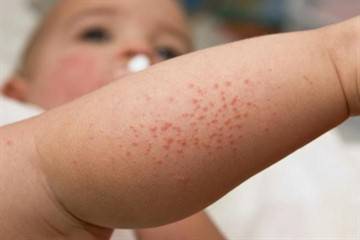
- крапивница;
- сильная отечность;
- тревожность;
- потеря сознания;
- осиплость голоса;
- затрудненность дыхания;
- типичное посинение;
- лающий кашель.
Если не оказать человеку помощь вовремя, то может развиться отек гортани, горла либо трахеи. Это грозит смертельным исходом.
Абсцесс
Гнойное образование, которое вызвано инфицированием, появляется такими симптомами:
- наличие инфильтрата, в центре которого находится гной;
- покраснение и отечность пораженного места;
- дергающая боль в пораженном месте;
- высокая температура.
Абсцесс без лечения осложняется сепсисом. Такое состояние опасно для жизни.
Возникновение системной аллергической реакции (анафилаксии, крапивницы и отека Квинке) не является характерным побочным проявлением для прививки АКДС, но может встречаться в редких индивидуальных случаях.
Вакцинация против гепатита В и рассеянный склероз
Обвинение о связи рассеянного склероза с прививкой против гепатита В было выдвинуто в 1997 г. невропатологом, работающим в известной французской клинике, у жены которого это заболевание развилось через несколько недель после прививки. Тиражирование этого заявления привело к снижению охвата прививкой, очень популярной во Франции: к концу 1998 г было введено более 70 млн. доз вакцины, ее получили более 1/3 населения Франции и более 80% лиц 16-20 лет.
Вопрос о возможной связи этой прививки с рассеянным склерозом был подвергнут изучению Комиссией по наблюдению за побочными действиями лекарств. Уже в 1997 г, исследование методом «случай-контроль» в Париже и Бордо показало, что повышение риска первого эпизода рассеянного склероза (или другого демиелинизирующего заболевания) после вакцинации против гепатита В если и есть, то незначительно по величине, недостоверно и не отличается от такового после другой прививки. В группе населения, получившего вакцину против гепатита В, частота рассеянного склероза оказалась такой же, как и среди не вакцинированных (1:300 000 у взрослых и 1:1 000 000 у детей). Эти данные подтвердились и в исследованиях, охвативших 18 неврологических клиник Франции, а также в Англии. Сообщения о развитии неврологического заболевания после прививки целиком объясняется ростом числа вакцинированных (с 240 000 в 1984 г до 8 400 000 в 1997 г).
Противники прививок муссировали факт приостановки осенью 1998 г Минздравом Франции прививок против гепатита В в школах, что было связано с трудностями обеспечить необходимые разъяснения для родителей прививаемых школьников. Минздрав в то же время рекомендовал продолжить этот вид вакцинации детей, подростков и взрослых в медицинских учреждениях и кабинетах врачей.
Вопрос о безопасности вакцинации против гепатита В обсуждался на Консультативном Совещании ВОЗ в сентябре 1998 г. Наряду с данными из Франции и Англии, были рассмотрены результаты исследований из США, Канады, Италии. Совещание, рассмотрев 3 гипотезы, рекомендовало продолжать вакцинацию против гепатита В.
Гипотеза о совпадении по времени дебюта рассеянного склероза и вакцинации была признана наиболее вероятной, поскольку возрастно-половая характеристика случаев рассеянного склероза, развившегося вскоре после вакцинации, соответствует таковой больных, не вакцинированных против гепатита В.
В пользу гипотезы о роли прививки как пускового фактора у генетически предрасположенных лиц могло бы говорить некоторое повышение относительного риска развития рассеянного склероза после введения как гепатитной, так и других вакцин (ОР=1,3-1,8). Однако ни в одном из исследований это повышение не достигало уровня достоверности (95%-ный доверительный интервал 0,4-6,0), а в ряде из них повышения ОР не было найдено вообще.
Третья гипотеза – о причинной связи между гепатитной вакцинацией и рассеянным склерозом, была отвергнута, поскольку никакой связи между гепатитом В и демиелинизирующими заболеваниями никогда отмечено не было.
Поскольку противники вакцинации выдвигали обвинения в том, что вакцинация может способствовать развитию рассеянного склероза и в более поздние сроки, был сопоставлен вакцинальный статус 143 больных рассеянным склерозом с дебютом в возрасте до 16 лет с контрольной группой в 1122 детей того же возраста и места проживания. Было показано отсутствие связи вакцинации против гепатита В и начала болезни через 3 года после прививки (ОР 1,03, 95%-ный ДИ 0,62-1,69), а также для интервалов 1, 2, 4, 5 и 6 лет.