Нормализация пульса
Перед принятием мер для снижения пульса при беременности необходимо провести исследования, направленные на выявление стабильности чрезмерных показателей. Обычно проводится обследование на ЭКГ. В соответствии с результатами, назначаются таблетки от высокого пульса, которые следует принимать исключительно под руководством врача!
Но можно снизить пульс в домашних условиях. Оптимальным вариантом является подходящее движение, особенно, упражнения, разработанные специально для беременных. Более подробно узнать о них можно у лечащего врача.
Для большинства здоровых беременных подходящими являются аэробные виды спорта – ходьба, плавание, медленные танцы. Во время занятий необходимо контролировать частоту сердечных сокращений.
Плавание – лучший тип движения для мамы и ребенка. Давление воды при плавании облегчает венозный возврат. Выдыхание против сопротивления воды усиливает дыхательный аппарат
Во время беременности необходимо обратить повышенное внимание на качество вода, в которой осуществляется плавание (из-за риска заражения)
Максимальный эффект с минимальным риском приносят рациональные тренировки умеренной интенсивности, составляющие 60—70% от максимальной частоты сердечных сокращений.
Эти рекомендации применимы не только для тех, кто хочет понизить частоту сердечных сокращений, но и для здоровых беременных женщин, которые не тренировались до беременности. Метаанализ исследований по теме беременности и физической активности показал, что интенсивность физической активности на уровне 81% от максимальной частоты сердечных сокращений не приводит ни к каким неблагоприятным последствиям.
Причины
Высокий пульс при нормальном давлении при беременности в случае, когда самочувствие женщины ухудшается и появляются другие сопутствующие симптомы, когда ЧСС выше допустимой нормы при беременности, может являться результатом многих процессов:
- Гормональный всплеск, гормоны беременности, в частности, прогестерон, могут значительно увеличивать ЧСС. Если уровень их растет, это может быть причиной различных патологий беременности (нарушение функционирования плаценты, киста желтого тела, патология работы надпочечников, почечная недостаточность).
- Увеличение массы тела. Обычно в течение первого триместра масса увеличивается незначительно, основной набор веса происходит во 2-3-м триместрах. За весь период вынашивания плода женщина в норме должна поправлять не более чем 10-12 кг. Если женщина неправильно питалась, переживала частый стресс, больна сахарным диабетом, ее масса может увеличиваться быстрее и усиленнее. Этот процесс необходимо приостановить, так как лишний вес может повлиять на беременность и процесс родов.
- Анемия, частое осложнение беременности. Именно поэтому железо назначается всем будущим матерям.
- Токсикоз с нарушением водно-электролитного баланса. Частая рвота приводит к обезвоживанию и развитию метаболического ацидоза, что увеличивает пульс.
- Смещение увеличенной матки, которая давит на сердце, изменяя ее расположение.
- Алкоголь.
Лечить или нет?
Обычно, чтобы пульс будущей мамы пришел в норму, ей нужно просто прилечь и отдохнуть. Беспокоиться за кроху не стоит, он надежно защищён от различных опасностей извне. Даже если пульс мамы резко возрастет до 140 ударов в минуту, то сердце малыша будет биться в нормальном ритме.
Бить тревогу нужно, если повышение пульса сопровождается тошнотой, слабостью, нехваткой воздуха, головокружением или обмороком. При таких симптомах нужно обратиться к доктору за консультацией.
В любом случае, чтобы не беспокоиться о своем здоровье и здоровье своего крохи, женщина должна регулярно посещать врача, где специалист не только осмотрит ее, но и измерит пульс и давление.
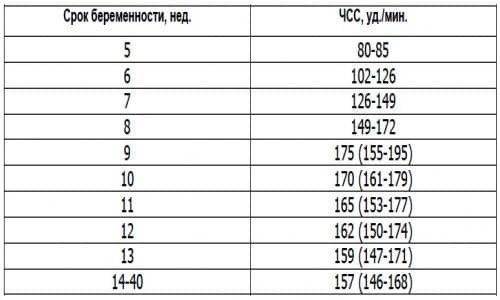
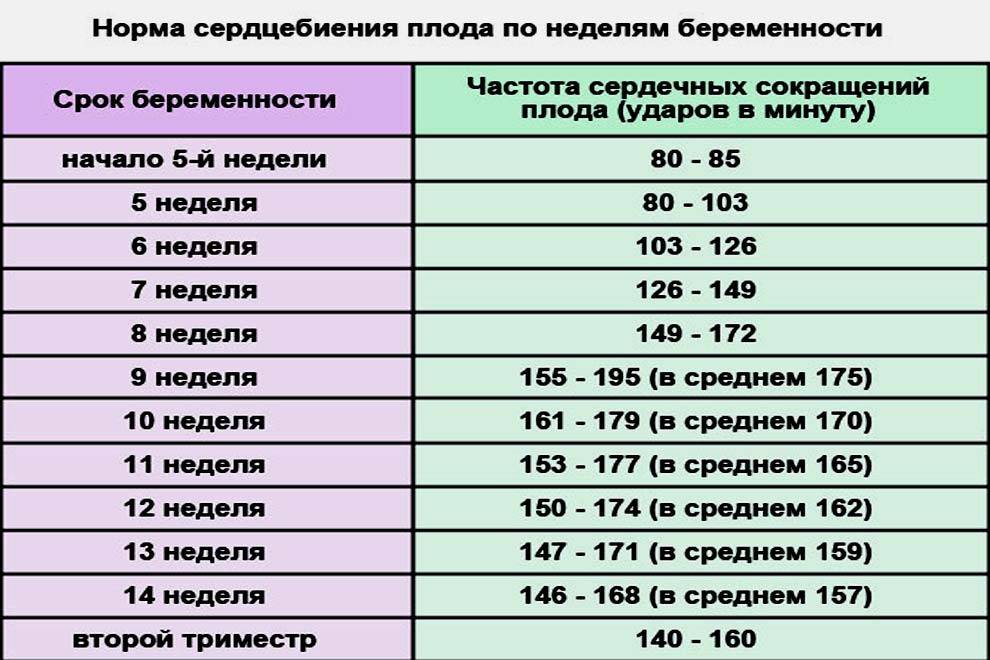
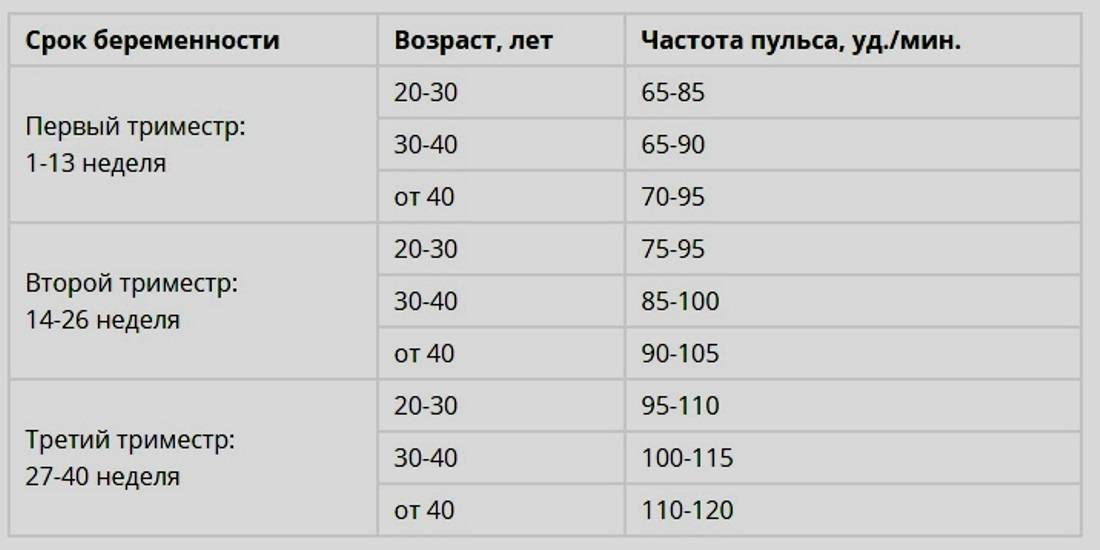
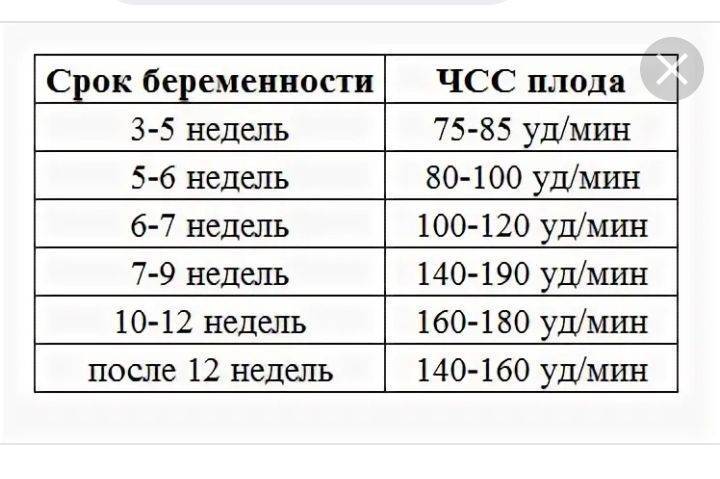
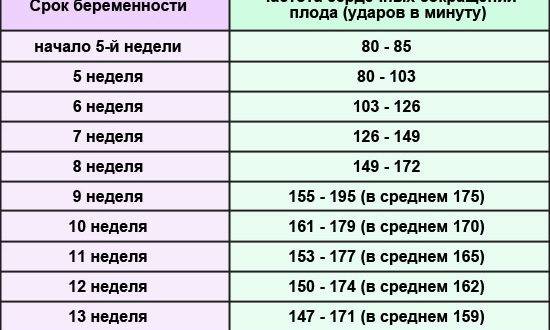
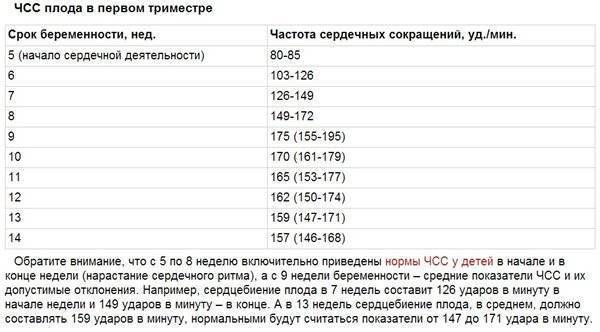
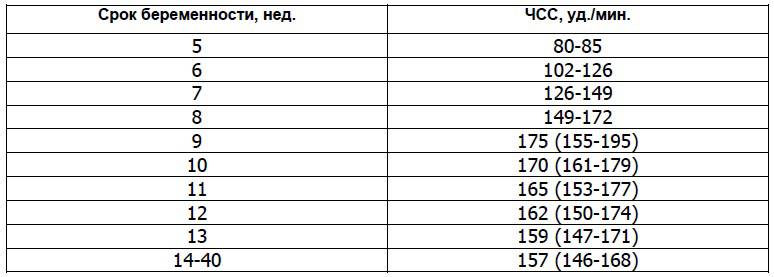
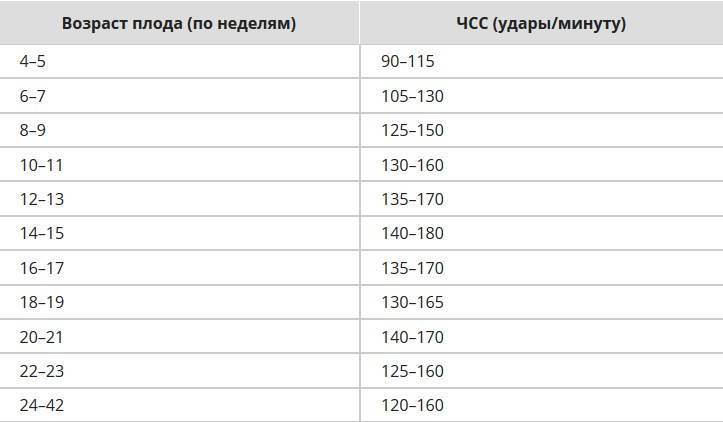
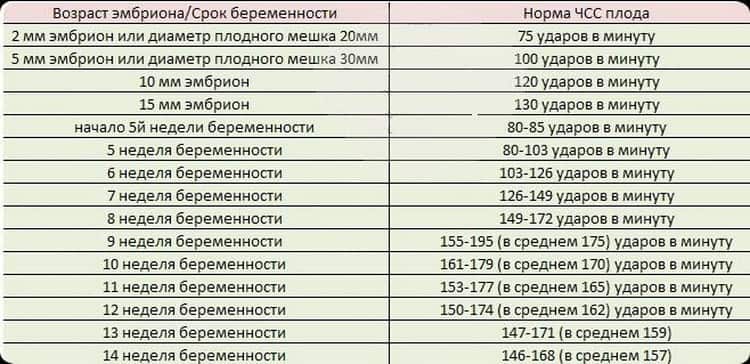
Норма сердцебиения плода по неделям беременности
Очень важным аспектом в оценке сердечной деятельности эмбриона является знание физиологических норм на определенной неделе беременности. (Вопреки заблуждениям, для будущих мальчиков и девочек они не отличаются!). Для удобства все эти данные собраны в таблицу:
| Неделя беременности | Частота сердцебиения плода по неделям | Методы определения |
|---|---|---|
| 5 | 90-110 | – |
| 6-7 | 100-130 | УЗИ-диагностика |
| 8-9 | 130-150 | |
| 10-11 | 130-160 | |
| 12-13 | 140-170 | |
| 14-15 | 140-180 | |
| 16-17 | 140-170 | |
| 18-19 | 130-170 | |
| 20-21 | 140-170 | |
| 22-23 | 130-160 | Кардиотокография, на УЗИ |
| 24-40 | 120-160 | УЗИ-диагностика, КТГ Выслушивание с помощью стетоскопа (сердцебиение слышно с 27-28 недели беременности) |
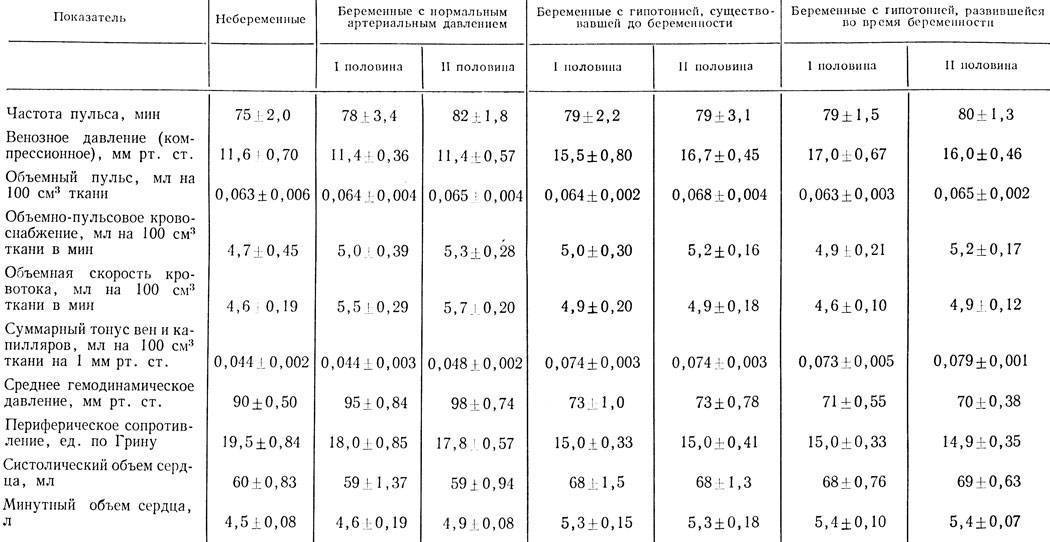
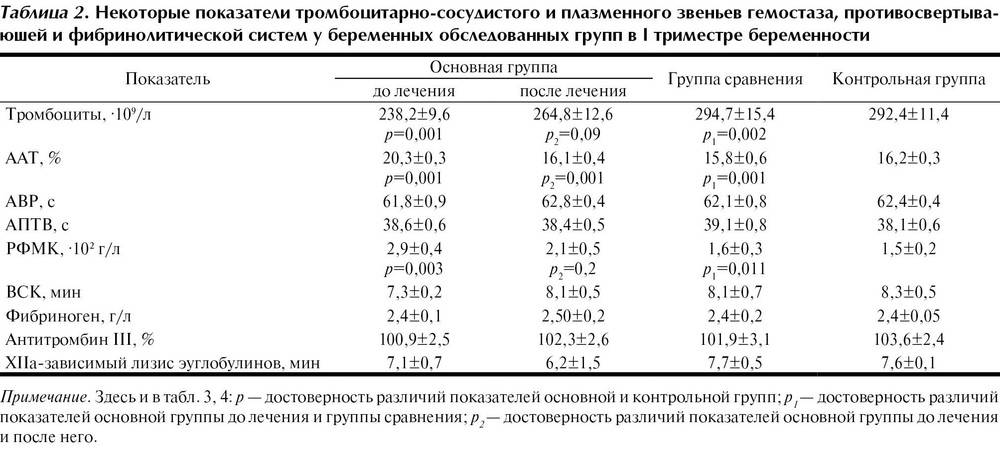
Давление и пульс на ранних сроках беременности
Один из наиболее важных моментов адаптации организма женщины к беременности является расширение периферических сосудов. Происходит это в первые недели беременности и обусловлено вазодилатирующим действием прогестерона и эстрогенов. Кроме того, в этот период гестации усиливается секреция оксида азота и других веществ, расширяющих сосуды. В результате этих изменений уменьшается общее периферическое сопротивление, а артериальное давление падает.
Для того, чтобы поддержать кровообращение на должном уровне, частота сердечных сокращений (ЧСС) увеличивается, а значит увеличивается и пульс.
Низкое давление и высокий пульс при беременности на ранних сроках – это нормальные показатели гемодинамики.
Причины пониженного пульса
Несмотря на то, что показатели максимальной частоты можно назвать условными и индивидуальными, зависящими от ряда факторов (несомненно, в определённых границах), то пульс ниже 50-ти уд./мин. — признак наличия заболевания. Его снижение до сорока ударов несёт в себе угрозу для здоровья и жизни, поскольку головной мозг страдает от кислородного голодания. Если он не превышает сорока ударов в течение семи дней — это признак брадикардии, а при прогрессирующем снижении следует срочно обратиться за профессиональной медицинской помощью.
Почти все инициирующие факторы пульса ниже нормы имеют отношение к патологическим состояниям. Специалисты для удобства разделяют их на различные категории, ознакомиться с которыми можно в нашей таблице.
Категория причин
Чем проявлена?
Физиологические
Выделяют ряд естественных факторов и внешних воздействий, инициирующих низкий пульс при нормальном давлении. Такие состояния не являются опасными. Это:
Ночной сон — когда человек спит, все процессы в его организме замедляются, в том числе ритмы сердца и циркуляция крови. В то же время, если в помещении спёртый воздух, слишком холодно или жарко, сердцебиение может снизиться критически;
Температура воздуха: чем она ниже, тем ниже сердцебиение. Такой явление обусловлено защитными процессами организма, они не имеют отношения к переохлаждению или обморожению;
Перестройка гормонального фона в подростковом возрасте. В период с 12-ти до 17-ти лет частота пульса может составлять от 30-ти до 200 ударов. Подобное происходит из-за «встряски» в период перестройки организма, его взросления;
Профессиональные занятия спортом. У многих спортсменов настолько хорошо прокачана сердечная мышца, а само оно имеет увеличенный объём, что создаются предпосылки для развития так называемого «синдрома атлетического сердца», при котором частота пульса не превышает 50-ти уд./мин
Стоит сказать, что подобное явление не очень полезно для здоровья из-за кислородного голодания мозга, а также высокого риска опухолей сердца злокачественной природы и инфарктов.
Кардиологические
Причины низкого давления и низкого пульса могут крыться в слабости такого жизненно важного органа, как сердце. Они возникают при следующих заболеваниях:
Снижение местного кровоснабжения — ишемия;
Ишемический некроз тканей миокарда из-за дефицита кровоснабжения — инфаркт миокарда;
Синдром сердечной недостаточности вследствие декомпенсированного нарушения функции миокарда;
Первичное поражение сердечной мышцы невоспалительной природы вследствие дистрофических и склеротических процессов в сердечных клетках — кардиомиопатия;
Воспалительные процессы сердечной мышечной оболочки инфекционного, аллергического или ревматического характера — миокардит;
Врождённые и приобретённые пороки сердца вследствие анатомических особенностей, формирования рубцов, сбоев насосной функции.
Токсикологические
Низкое давление и низкий пульс могут развиться вследствие взаимодействия с токсическими веществами при:
Острой интоксикации ядами на производстве, потреблении пищи, содержащей их, лучевой терапии;
Самолечении с приёмом фармакологических препаратов, не назначенных врачом;
Дефицит или переизбыток в организме калия, натрия, магния из-за приёма витаминных комплексов, не подходящих в том или ином случае;
Соблюдении диет, не включающих в себя важные для организма углеводы, белки, витамины;
Злоупотребление алкогольными напитками, табакокурение, потребление наркотиками.
Сопутствующие патологические состояния
Комплекс функциональных расстройств вследствие сбоев регуляции сосудистого тонуса ВНС — вегетососудистая дистония;
Сбои в работе эндокринной системы — заболевания ЩЖ, надпочечников, сахарный диабет;
Снижение уровня эритроцитов и гемоглобина в крови — малокровие;
Болезни органов дыхания, характеризующиеся сужением трахеи вследствие воспалительных процессов;
Тяжёлые заболевания инфекционной этиологии, характеризующиеся блокировкой рецепторов, контролирующих работу аорты, и клапанов;
Отёки, кровоизлияния, новообразования добро- и злокачественной этиологии в полости черепа.
Низкий пульс у пожилых связан с возрастными изменениями организма. Нередко он развивается из-за сопутствующих болезней или естественного замедления обменных процессов организма.
Тактика лечения в разных триместрах беременности
При значительном отклонении пульса от нормативных значений вне зависимости от стадии гестационного процесса нужно обязательно показаться врачу.
При выявлении заболеваний, влияющих на изменение этого показателя, будет назначено лечение с учетом состояния пациентки, основной патологии, особенностей ее организма.
Если болезни не были диагностированы, снизить или повысить сердечный ритм поможет коррекция образа жизни и питания. Информация об этом представлена в таблице.
| Вид патологии | Способы нормализации пульса | |||
| Образ жизни | Питание | Физические нагрузки | Лекарственные препараты | |
| Тахикардия | Спать на боку не менее 8 часов в сутки | Исключить переедание | Отказаться от чрезмерной двигательной активности | По согласованию с врачом принимать легкие успокаивающие лекарства, преимущественно растительного происхождения |
| Дневной сон | Контролировать вес | |||
| Исключить из рациона кофеинсодержащие и танинсодержащие продукты | Дыхательная гимнастика | |||
| Исключение стресса | Наладить питьевой режим | |||
| Брадикардия | Ежедневные пешие прогулки на свежем воздухе | Есть как можно больше продуктов, богатых микроэлементами и витаминами | Выполнять специальные упражнения для беременных | Назначаются исключительно врачом при выраженной симптоматике патологии |
| Ночной и дневной сон, достаточный для того, чтобы выспаться | Включить в рацион зеленый и черный чай | |||
| Отдых в течение дня | Ежедневно выпивать не менее 1,5 л воды |
Симптомы повышенного и пониженного пульса у беременных
Замедленный пульс (брадикардия) практически никак не проявляет себя. Однако при сильном снижении частоты сердечных сокращений у женщины может остановиться сердце. Чтобы этого не произошло, нужно внимательно отслеживать его пульсацию. Увеличение данного показателя (тахикардия) является нормальным явлением во время гестации, однако в определенных случаях может привести к тяжелым последствиям. Для предупреждения осложнений необходимо знать, какими симптомами сопровождаются эти явления. Информация о них представлена в таблице.
| Вид патологии | Симптомы, требующие наблюдения (при однократном повторении) | Требующие срочного обращения к врачу |
| Тахикардия | Головокружение (см. также: причины головокружения в третьем триместре беременности) | Многократные приступы вертиго |
| Общая слабость организма | Потеря сознания | |
| Тошнота | Усиливающаяся слабость вплоть до немощного состояния | |
| Приступы рвоты | Затруднение дыхания (нехватка кислорода) | |
| Неукротимая рвота | ||
| Повышенное артериальное давление | Ощущение сердцебиения | |
| Холодный липкий пот | ||
| Головная боль | Беспричинное чувство страха | |
| Болезненные ощущения в сердце и в загрудинной области | ||
| Брадикардия | Тошнота | Снижение пульса до 40 ударов в минуту |
| Головокружение | ||
| Легкая слабость | ||
| Быстрая утомляемость |
Если учащенная ЧЧС: причины

Высокий в период беременности возникает из-за множества факторов:
- Первый триместр, закладка органов и формирования плода заставляют организм работать вдвойне, что способствует учащенному пульсу.
- В среднем, беременная женщина имеет ЧЧС 110-120 ударов в минуту. Это объясняется увеличенной работой сердечных мышц и других органов.
- Гормоны будущей матери и повышенная эмоциональность оказывают влияние на сердцебиение, способствуя увеличению.
- В первые и последние недели ЧЧС учащиеся из-за токсикоза.
- Переутомление, стресс, тревога – все это провоцирует увеличение пульса.
- Резкие скачки появляются в периоды активного роста плода.
- При долгом лежании на спине ЧЧС учащается, потому что матка оказывает сильное давление на брюшную аорту, передавливая её, поэтому такое положение не рекомендовано, особенно на последних сроках.
- При респираторных и инфекционных заболеваниях происходит увеличение пульса.
- Некоторые лекарственные средства способствуют учащению ЧЧС.
- Если женщина имеет вредные привычки: употребляет алкоголь и курит сигареты.
- Роженицы, имеющие проблемы с сердцем до беременности, часто страдают от учащенного пульса.
- Физическая нагрузка.
- Избыточный вес.
- Неправильное питание и отсутствие или же нехватка витаминов.
- Продукты с высоким содержанием кофеина повышают пульс.
Такая работа сердца вызывает у будущей матери головокружение, тошноту, отдышку, затрудняет дыхание и могут появиться боли в области груди. Обо всех изменениях в состоянии здоровья и самочувствии нужно рассказывать лечащему врачу.
При тахикардии кесарево сечение не рекомендовано, но если оно необходимо, процесс происходит под тщательным контролем специалиста-кардиолога.
Причины отклонений в коагулограмме
Во время вынашивания плода существует риск развития ДВС-синдрома, первая стадия которого характеризуется гиперкоагуляцией, а вторая гипокоагуляцией (повышением и понижением свертываемости крови соответственно) и опасна массивным кровотечением.
К развитию ДВС-синдрома приводят нарушения свертываемости крови, которые возникают в следующих ситуациях:
- гестоз;
- преждевременная отслойка плаценты;
- предлежание плаценты;
- эмболия околоплодными водами;
- артериальная гипертензия;
- заболевания печени;
- антифосфолипидный синдром;
- угроза прерывания беременности (инфекции, гормональный дисбаланс);
- резус-конфликтная беременность;
- антенатальная гибель плода;
- геморрагический шок;
- хронические экстрагенитальные заболевания матери (болезни почек, сахарный диабет, системные болезни).
Чем грозит невылеченный пульпит
Как уже неоднократно было сказано выше, проводить терапию необходимо. Это обусловлено следующими факторами:
- В период вынашивания плода иммунная система женщины становится нестабильной, иммунитет ослабевает, что способствует стремительному развитию патологии.
- Чтобы предотвратить распространение инфекции и остановить воспалительный процесс, острую фазу заболевания нужно ликвидировать. Воспаленная пульпа — источник инфекционных агентов, поражающих весь организм. В запущенных случаях не исключено даже заражение крови.
- Если вредоносные микроорганизмы попадут в ЖКТ, может появиться преэклампсия — тяжелый токсикоз на поздних сроках вынашивания.
- В ряде случаев устранение осложнений невозможно без применения антибиотиков, что очень нежелательно для будущей матери.
- При своевременном обращении к стоматологу нерв не подвергается удалению. Поэтому, использование медицинских препаратов (анестезии) исключается.
- Когда лечение пульпита на зубах у беременных не проводится, инфекция начинает распространяться и поражает периодонт, что неизменно приводит к воспалительному процессу в корне (периодонтиту). При запущенном состоянии велика вероятность удаления.
- Недолеченная болезнь приводит к нагноению внутри десны. Так появляется периостит (флюс).
Неправильно подобранная терапевтическая методика также способна спровоцировать серьезные осложнения. Но в «Дентике» в стоматологах можете быть уверены: пациентам назначают показанные им процедуры или безопасные для здоровья матери и состояния ребенка медикаменты.
Влияние на плод
Врачи не зря рекомендуют осуществление терапии болезни пульпы даже в период вынашивания малыша. Воздействие рентгеновских лучей и лекарств хоть и нежелательно, но не настолько вредно по сравнению с риском заражения еще не родившегося младенца. Отсутствие своевременного лечения может привести к ряду опасных последствий:
- Воспаление выступает источником инфекционных агентов. Токсичные вещества и вредоносные микроорганизмы проникают в кровь женщины, возникает опасность инфицирования вынашиваемого плода.
- Не меньшее значение имеет и психологическое состояние будущей мамы, так как малыш напрямую зависит от ее эмоционального настроя, а интенсивный болевой синдром может привести к выбросу гормонов.
- Использование анестезирующих средств не рекомендуется на первом триместре, так как препараты могут способствовать возникновению отклонений в развитии ребенка.
- Организмы мамы и малыша тесно взаимосвязаны. Больной зуб, являющийся распространителем инфекции, представляет серьезную угрозу для обоих.
Влияние на здоровье матери
Для самой женщины отказ от проведения терапии не менее опасен. Откладывать устранение проблемы на потом — неверное решение.
Воспаленная пульпа не только заставляет постоянно испытывать боль и стресс, но и приводит к:
- развитию периодонтита;
- нагноению в деснах;
- появлению флюса;
- абсцессу.
Острая фаза заболевания со временем превращается в хроническую. В полости рта появляется постоянный источник инфекционных агентов, поражающих весь организм.
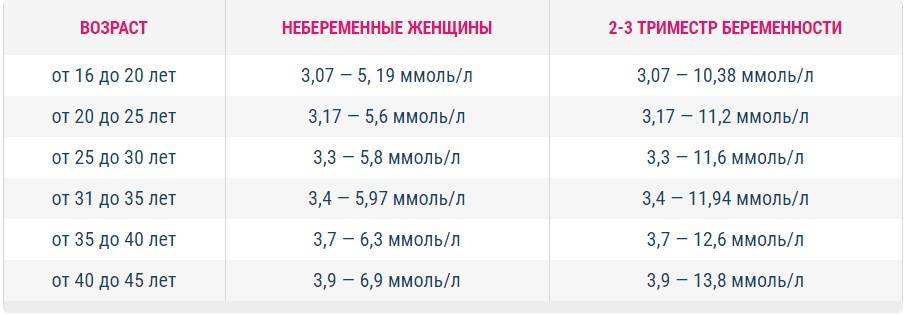
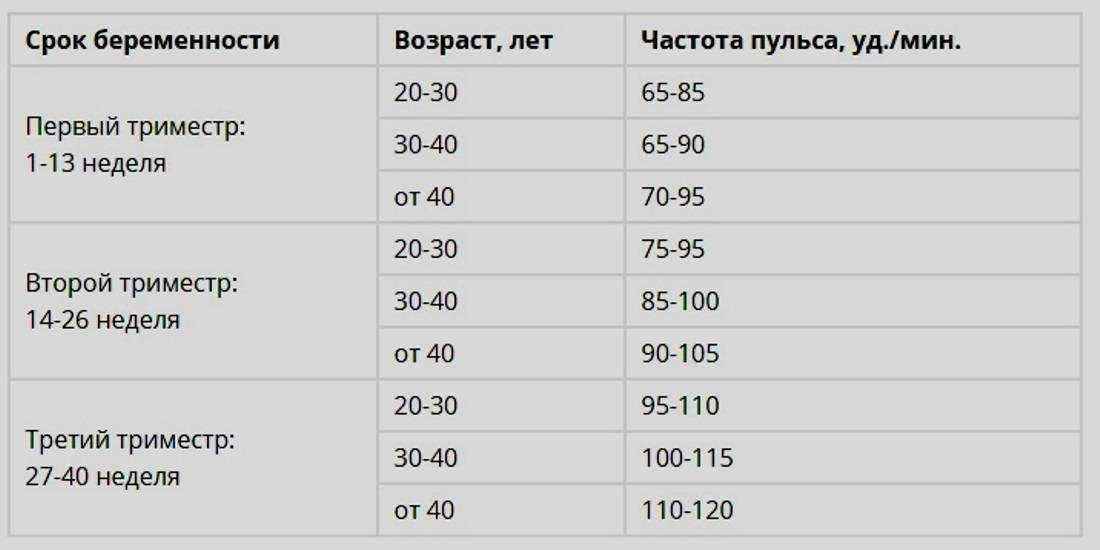
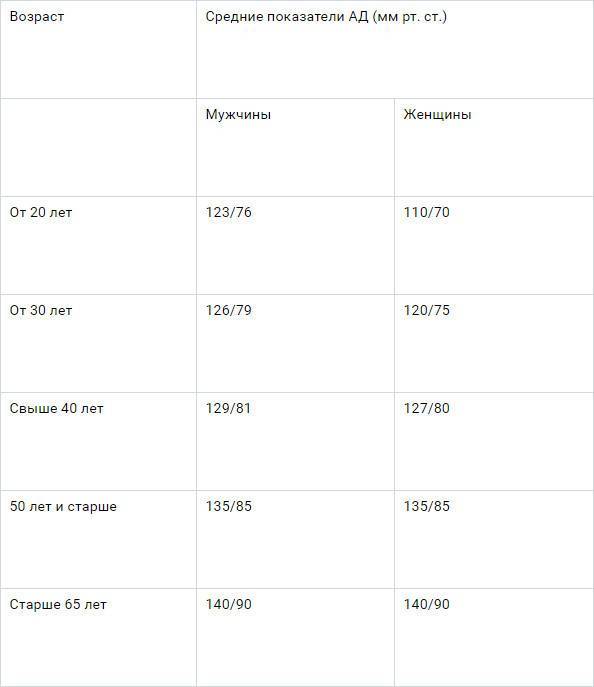
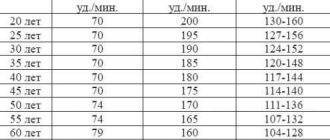
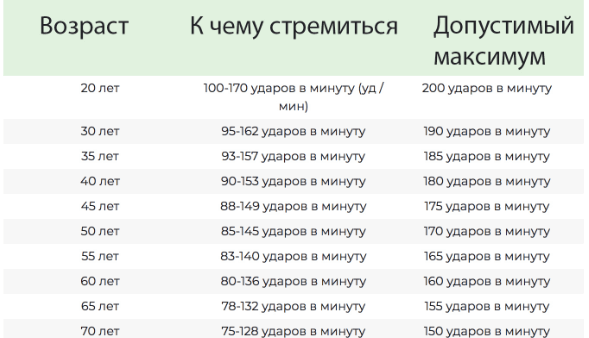
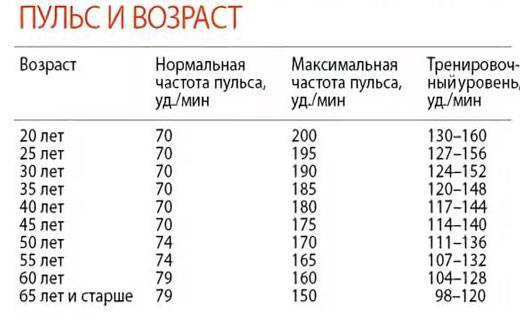
Норма пульса у женщин 30 лет
Для женщины, достигшей 30 лет, частота пульса должна составлять 50-70 ударов в минуту. Максимально допустимый порог – 100 уд. мин. в состоянии покоя. Показатели могут меняться, но оставаться нормой, при следующих факторах:
- Беременность – 85-115 уд. мин.
- Активные физические нагрузки – 90-120 уд. мин.
- Умственная работа – 80-110 уд. мин.
В этом возрасте функция сердца во многом зависит от веса. Как правило, женщина уже успевает родить ребенка (детей). На фоне повышенного гормонального уровня, масса тела может, как существенно увеличиться, так и снизиться. Чем выше вес, тем быстрее бьется сердце. Это касается и патологической дистрофии. Поэтому измерение ЧСС должно стать полезной ежедневной привычкой. Простая процедура не занимает много времени, не требует особых навыков, но зато позволит узнать какой сердечный ритм является оптимальным в 30-35 лет. Достаточно приложить указательный и средний палец к лучевой артерии (на запястья со стороны большого пальца), подсчитать толчки 30 секунд. Полученный результат умножить на два. Проверяя частотность пульса каждое утро, сразу после пробуждения, можно всегда держать под контролем сердечный ритм.
Причины учащенного пульса
Женщина 30 лет еще достаточно молода для хронических заболеваний, которые могут спровоцировать учащенный пульс. Но уже вполне зрелая, чтобы понимать – постоянное повышенное сердцебиение может стать признаком серьезных патологических процессов в организме. Помимо естественных физиологических процессов, которые свойственны 30-39 годам, беременность или занятия спортом, пульс может повышаться при следующих обстоятельствах:
- Чрезмерное употребление тонизирующих напитков – чай, кофе, энергетики;
- Наличие вредных привычек – курение, алкоголь, наркотическая зависимость;
- Негативные эмоции и переживания;
- Инфекционные болезни, сопровождающиеся повышением общей температуры тела;
- Развитие кардиологических патологий – аритмия, гипертония, ИБС.
Существуют и достаточно приятные причины учащенного пульса:
- Путешествия – в период акклиматизации;
- Высокогорье – высота над уровнем моря от 2000 метров вызывает ЧСС;
- Положительные эмоции – повышенный уровень гормона эндорфина вызывает учащение пульса, действует очень благоприятно на организм.
У женщин в 30 лет собственный организм, при любых обстоятельствах, информирует о состоянии сердца по пульсированию вены, дает подсказку, как действовать дальше – обращаться за медицинской помощью, бороться с вредными привычками или наслаждаться моментами счастья.
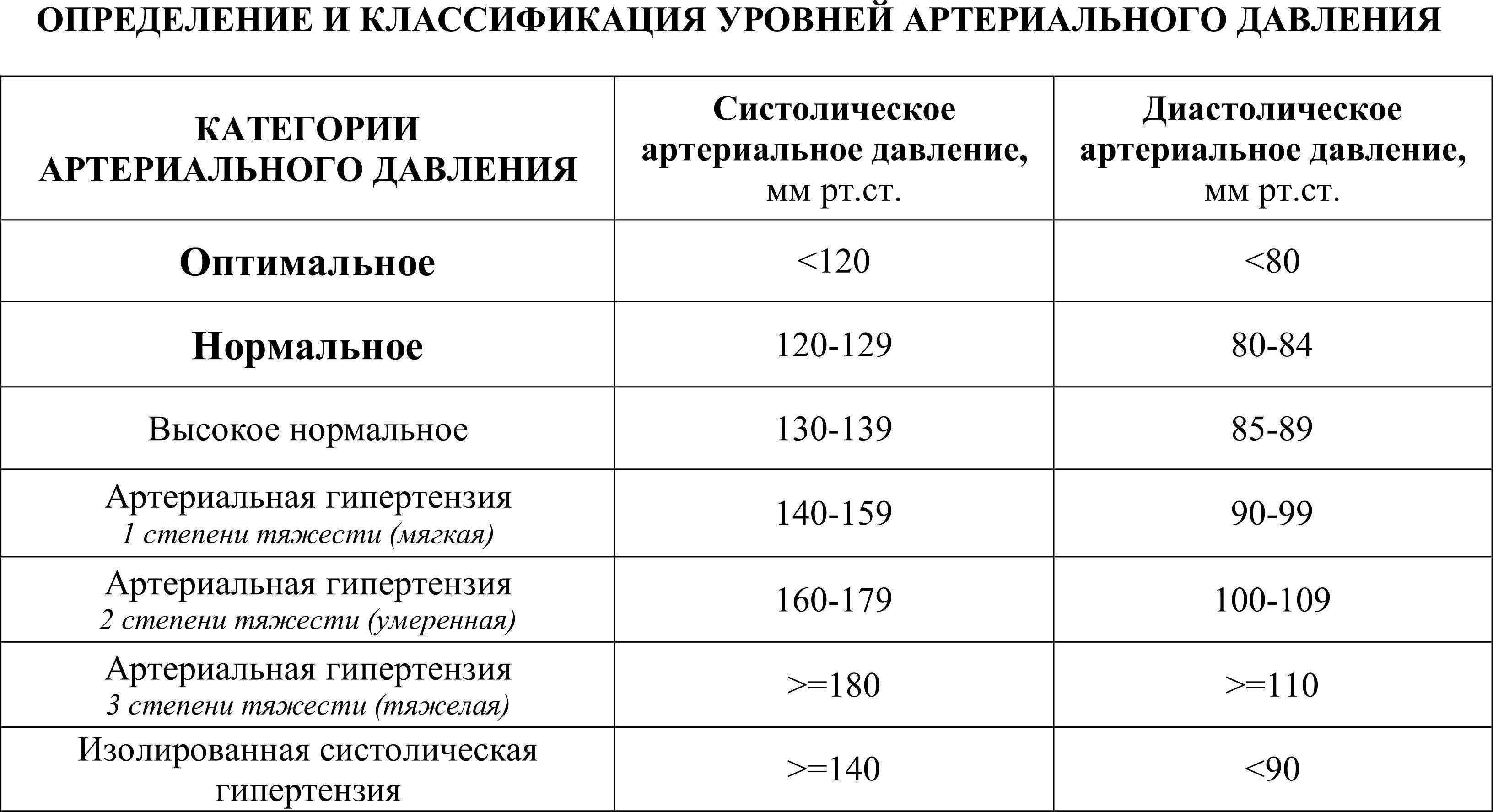
При нормальном давлении
Если показатели артериального давления остаются в норме, то лечение подразумевает снижение ЧСС без поднятия давления. Следующие шаги описывают методы лечения в случае патологического увеличения ЧСС и ухудшением общего состояния организма.
Нормальный ритм и синусовая тахикардия
В таком случае, до постановки диагноза, который вызвал тахикардию, назначается:
- Успокоительные препараты;
- Витамины, минералы, особенно железо, кальций;
- Инфузионная терапия;
- Если диагностирована аритмия, врач назначит курс антиаритмических препаратов, в экстренных случаях патология купируется внутривенным введением препаратов;
- Беременная госпитализируется и находится под постоянным контролем врачей;
- Назначаются анализ для установки причины данного симптома;
- Проводится исследование состояние плода.
Изменения в организме во время беременности
https://youtube.com/watch?v=cYRHw1kdjs8
Повышенный пульс у беременной: причины
Повышение пульса у беременной бывает из-за нескольких групп причин:
- естественные (связаны с нестабильной работой вегетативной нервной системы) – стресс, физическая активность, курение, кофе, гормональная перестройка организма;
- изменения состава крови – анемия;
- сердечные (сопровождаются утолщением стенок, ухудшением кровообращения, расширением камер), бывает при стенокардии, миокардите, перикардите, пороках, кардиомиопатии;
- дыхательное – появляются при бронхиальной астме, хронических болезнях бронхов, легких;
- аутоиммунные – проявляются на фоне системных патологий: васкулит, красная волчанка, склеродермия;
- нервные – невроз, нарушения кровотока в головном мозге;
- врожденные – дополнительные проводящие пути, удлинение интервала QT на ЭКГ;
- гормональные – повышенная функция щитовидной железы, надпочечников;
- электролитные нарушения – дефицит калия, магния;
- акушерские – многоплодие, многоводие, осложнения течения беременности;
- болевые ощущения;
- ожирение;
- отравления алкоголем, бытовой химией,
- передозировка препаратами.
Смотрите на видео о причинах аритмии у беременных:
Учащение сердцебиения на ранних сроках беременности
Тахикардия в начале периода вынашивания малыша проявляется нечасто, вызвать ее могут внешние факторы. Это чрезмерные физические нагрузки, стресс, курение. Если внешних причин не было, а пульс зашкаливает, скорее всего причина кроется в заболевании сердечно-сосудистой системы. Такой случай – серьезный повод для беспокойства. Немедленно нужно обратиться за медицинской помощью в таких случаях:
- чувствуется боль в груди;
- болит голова и тошнит;
- сердце бьется неритмично.
В случае если приступ учащенного сердцебиения наступил, но особого дискомфорта не доставляет, нужно выполнить следующие нехитрые действия:
- принять удобную позу;
- на 2 минуты закрыть глаза;
- вдыхать и выдыхать медленно.
После проведения этой процедуры организм расслабится, и через несколько минут сердцебиение войдет в свой прежний ритм. Но сразу же приступать к физическим нагрузкам не стоит, лучше запастись положительными эмоциями, например, почитать любимую книгу.
Что делать, если пульс ненормальный?
Если женщина замечает у себя низкий или высокий пульс ей требуется незамедлительно показаться терапевту. Он проведет диагностику, а при необходимости направит на консультацию к кардиологу.
Если у беременной обнаружена тахикардия, то ей требуется:
- отказаться от употребления шоколада, кофе, крепкого чая;
- ввести в меню побольше продуктов, богатых калием и магнием;
- избегать стрессов и перенапряжения;
- ограничить физические нагрузки;
- побольше гулять на свежем воздухе;
- полноценно высыпаться.
Если для нормализации состояния недостаточно соблюдения вышеперечисленных правил, то врач может назначить седативные лекарственные препараты, например, Персен, Валериану, а также витаминные комплексы, обогащенные калием и магнием.
При слабовыраженных симптомах брадикардии достаточно скорректировать образ жизни следующим образом:
- правильно питаться, а также добавить в рацион черный или зеленый чай;
- выполнять гимнастику и зарядку, умеренная физическая активность пойдет на пользу;
- чаще выходить на свежий воздух и медленно ходить, лучше не в одиночестве;
- побольше отдыхать, требуется не только ночной сон, но и дневной.
Если правильный режим не помогает скорректировать состояние беременной, то врач может прописать лекарства, стимулирующие сердечную деятельность. Среди них Эуфиллин, препараты с кофеином, сульфат атропина, витамины калия и магния.
Важно понимать, что назначать любые медикаменты для нормализации сердечной деятельности может только врач, самостоятельное лечение недопустимо. В заключение
В заключение
В заключение
В большинстве случаев при беременности характерно незначительное повышение пульса, вызванное изменениями, происходящими в женском организме. Будущей маме с 1 триместра и вплоть до родов необходимо отслеживать свой пульс, чтобы при появлении тахикардии или брадикардии незамедлительно обратиться к врачу, поскольку любое изменение вызывает не только ухудшение самочувствия беременной, но и негативно сказывается на малыше. Назначать себе лекарственные препараты ни в коем случае нельзя, а вот скорректировать свой образ жизни необходимо. Для этого следует отказаться от вредных привычек, придерживаться правильного питания, почаще бывать на свежем воздухе, избегать стрессовых ситуаций.
Специально для beremennost.net – Елена Кичак
Как удерживать давление и пульс у беременных в пределах нормы
Чтобы давление и пульс у беременных не выходили за нормальные показатели, рекомендуется:
- частое и дробное питание с достаточным поступлением овощей, фруктов, молочных продуктов, нежирного мяса и рыбы, каш из цельного зерна;
- ограничить жирную, соленую и острую пищу, сахар и мучное, полуфабрикаты, консервы;
- контролировать вес тела, исключить переедание;
- ежедневно уделять время для лечебной, дыхательной гимнастики, ходьбы, при нагрузках измерять пульс;
- не реже одного 2-3 раз в неделю проводить замеры артериального давления, а при низком или высоком – каждый день;
- отдыхать и спать на боку с 20 недели беременности;
- при появлении боли в сердце, одышки и сердцебиения при небольшой нагрузке обратиться к кардиологу для обследования;
- не принимать препараты (даже растительные) без назначения.
Рекомендуем прочитать о том, что провоцирует низкий пульс при высоком давлении. Из статьи вы узнаете, какой пульс у гипертоников в норме, какие заболевания приводят к низкому пульсу и высокому давлению, что можно сделать в домашних условиях, коррекции состояния лекарствами.
А здесь подробнее о пульсе во время сна.
Пульс у беременных в норме учащается, особенно в третьем триместре. Патологическое учащение или замедления бывают при болезнях сердца, нейроциркуляторной дистонии, гормональных нарушениях. Лечение препаратами назначают только при опасной для жизни аритмии, так как все медикаменты опасны для плода.
Расшифровка результатов КТГ
Для того, чтобы провести объективную и качественную оценку состояния плода были разработаны различные показатели нормы, среди которых:
- базальный ритм (уровень) частоты сердечных сокращений (ЧСС) — это средний ритм сердцебиения, сохраняющийся в продолжении 10 минут или между схватками;
- вариабельность базального ритма сердечных сокращений — изменения ЧСС и амплитуды сердцебияния;
- акцелерации — кратковременное (около 15 секунд) увеличение ритма сердечных сокращений на 15 ударов в минуту;
- децелерации — кратковременное (около 10-15 секунд) уменьшение ритма сердечных сокращений на 15 ударов в минуту и более.
Расшифровка кардиотокограммы демонстрирует следующие результаты:
- норма базальной ЧСС: 120-160 ударов в минуту;
- норма вариабельности базальной ЧСС: 5-25 ударов в минуту;
- норма акцелерации: 2 и более отмечаются в продолжении 10 минут исследования;
- норма децелерации: отсутствуют, возможна регистрация очень коротких и незначительных по времени промежутков замедления ЧСС.
Для удобства расчета всех показателей разработана специальная балльная система расшифровки результатов:
| Показатели ЧСС, уд./мин. | 2 балла | 1 балл | 0 баллов |
|---|---|---|---|
| Базальная ЧСС | 120 — 160 | 100 — 120 или 160 — 180 | меньше 100 или больше 180 |
| Вариабельность – частота отклонений в 1 мин. | больше 6 | 3 — 6 | меньше 3 |
| Вариабельность – амплитуда отклонений в 1 мин. | 10 — 25 | 5 — 9 или больше 25 | 5 или синусоидная ЧСС |
| Акцелерации | регулярные | периодические или нет | нет |
| Децелерации | отсутствуют или ранние | поздние, короткие, редкие | поздние, выраженные, длительные |
Итоговые результаты КТГ в 8-10 баллов отражают норму — благоприятное состояние малыша. Набор 5-7 баллов говорит о возможной гипоксии — кислородном голодании плода. В этом случае необходимо дополнительное проведение нестрессового теста, а в случае неудовлетворительных результатов — применение функциональных проб. Помимо этого рекомендуется проведение допплерометрии плода (оценка кровотока в сосудистой системе, связующей маму и малыша) и УЗИ беременной.
Результат ниже 4 баллов сильно отличается от нормы и указывает на выраженную гипоксию и неудовлетворительное состояние малыша. В этом случае либо проводят экстренное родоразрешение, либо назначаются специальные лечебно-восстановительные мероприятия для улучшения самочувствия мамы и ребенка.
Данные кардиотокографии являются важной составляющей комплексной оценки состояния ребенка, однако данное исследование не должно проводиться в отрыве от других диагностических процедур и осмотра беременной. Только на основании расшифровки всех результатов обследований можно говорить о назначении плана лечения и способа родоразрешения
О каких патологиях можно судить по результатам КТГ плода при беременности?
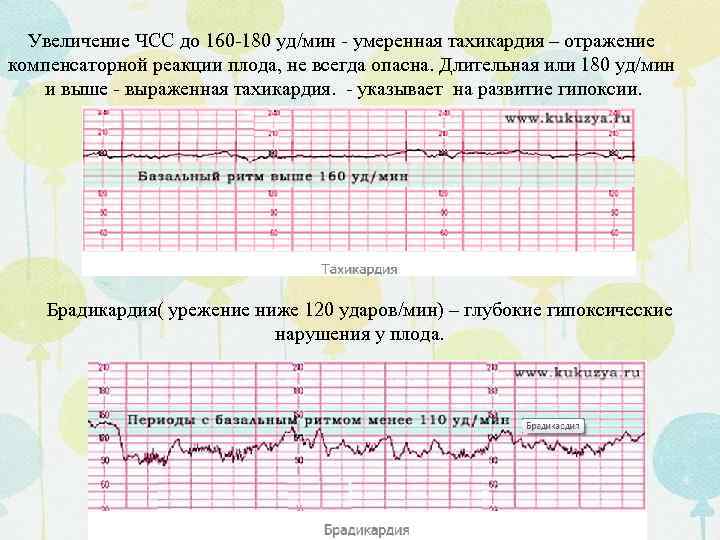
Основным критерием внутриутробного состояния плода является базальная ЧСС. С этого параметра начинается оценка КТГ.
При доношенной беременности и нормальном самочувствии малыша ЧСС равна 110–160 уд./мин.
Если ЧСС в течение 10 минут превышает 160 уд./мин., это называется тахикардией. В случае урежения ЧСС менее 110 уд./мин. говорят о брадикардии.
После подсчета частоты сердечных сокращений можно заподозрить следующие патологические состояния:
гипоксия плода;
анемия плода;
сердечные пороки развития плода;
лихорадочное состояние беременной;
гипертиреоз беременной;
амнионит;
длительное сдавление пуповины;
сниженное АД у матери;
сниженное АД у матери;