Что такое свищ
Свищ – это патологический, в норме не существующий, ход в виде трубки, сообщающий просвет какого-нибудь полого органа с внешней средой или просветом другого органа. Прямокишечный свищ своеобразным “тоннелем” соединяет просвет прямой кишки с кожей промежности, ягодиц или (редко)других полых органов, резко снижая качество жизни пациента. Этот патологический процесс может вовлекать крупную порцию мышц-сфинктеров, что изначально характеризует такой свищ, как сложный и не позволяет обойтись «миниинвазивным» лечением. В такой ситуации требуется тщательная оценка степени вовлеченности мышечных структур и планирование специальных методик экономного иссечения свища с последующим пластическим закрытием образовавшегося дефекта.
Важно! Подобные операции должны выполняться хирургами экспертного уровня, имеющими большой опыт подобных вмешательств, иначе вероятность рецидива (повтора заболевания) повышается в несколько раз. Свищи имеют следующее строение:. Свищи имеют следующее строение:
Свищи имеют следующее строение:
– внутреннее отверстие: им обычно является пораженная анальная крипта (то есть самый конечный участок протока железы). Крипта соединяется протоком с анальной железой, расположенной в пространстве между сфинктерами. Именно воспаление этой железы в подавляющем большинстве случаев приводит к развитию заболевания (Рис.2).
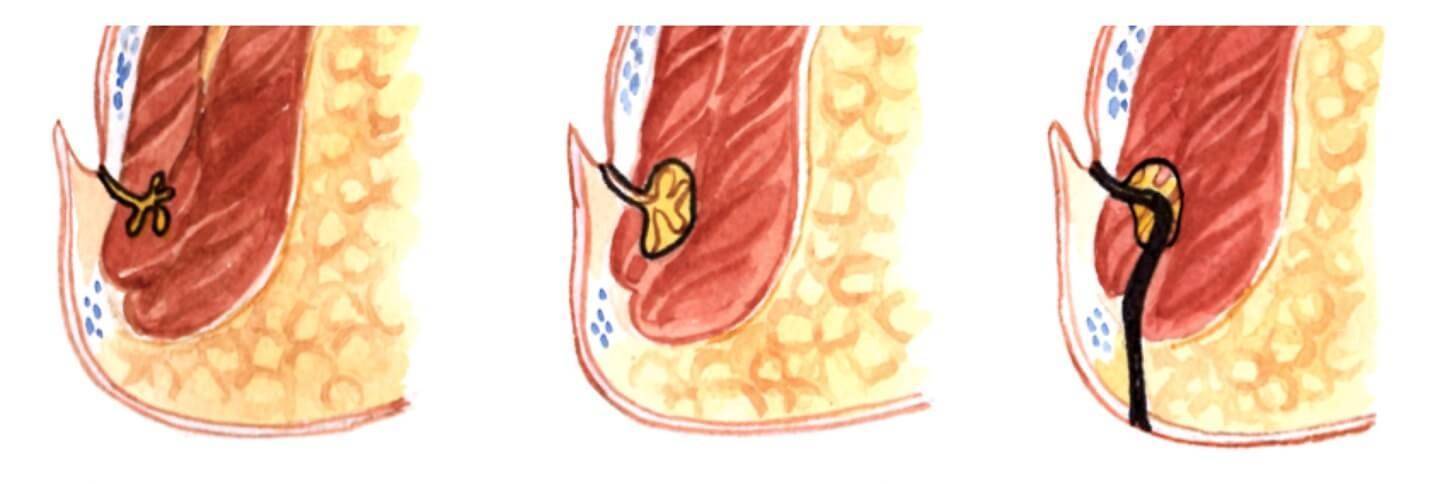
Рисунок 2. Этапы формирования свища: а) – анальная железа с выводным протоком, б) – воспалительный процесс в железе, с формирующимся абсцессом (гнойником) в) – сформировавшийся свищевой ход.
- свищевой ход, который может быть извитым, иметь полости и ответвления
- наружное отверстие: но чаще всего располагается на коже промежности вблизи анального отверстия (Рис. 3), иногда во влагалище или уретре (мочеиспускательном канале).
Важно! При возникновении малейшего подозрения на наличие свища прямой кишки необходимо незамедлительно обратиться к специалисту. При несвоевременном или неадекватном лечении заболевание может осложниться острым воспалением и дополнительными гнойными затеками, что значительно ухудшает прогноз!
Однако бывает и так, что свищевой ход заканчивается слепо в параректальной (околопрямокишечной) клетчатке, тканях промежности, ягодиц, то есть имеет только внутреннее отверстие свища, которое открывается со стороны слизистой оболочки прямой кишки и не имеет «выхода» наружу
Однако бывает и так, что свищевой ход заканчивается слепо в параректальной (околопрямокишечной) клетчатке, тканях промежности, ягодиц, то есть имеет только внутреннее отверстие свища, которое открывается со стороны слизистой оболочки прямой кишки и не имеет «выхода» наружу.
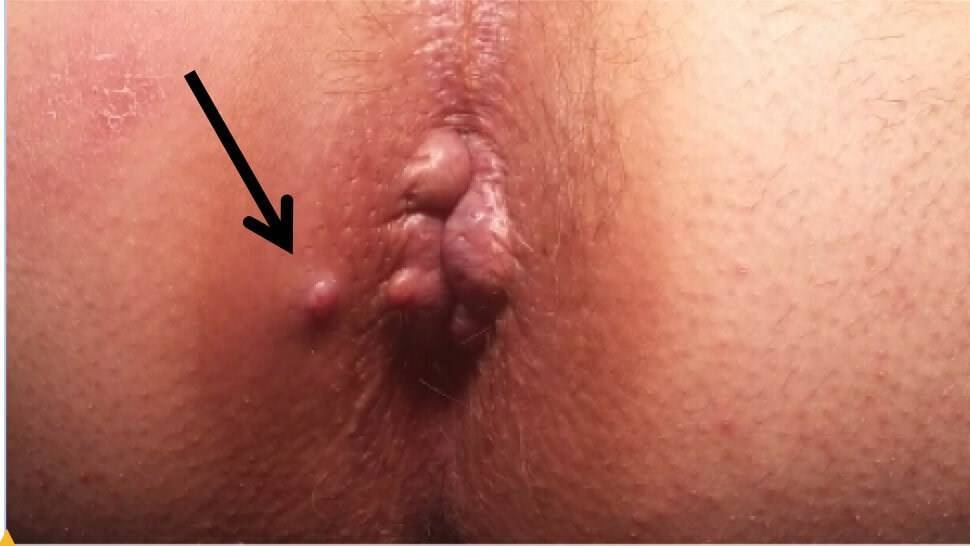
Рисунок 3. Наружное отверстие свища
Применение интерферона при заражении крови
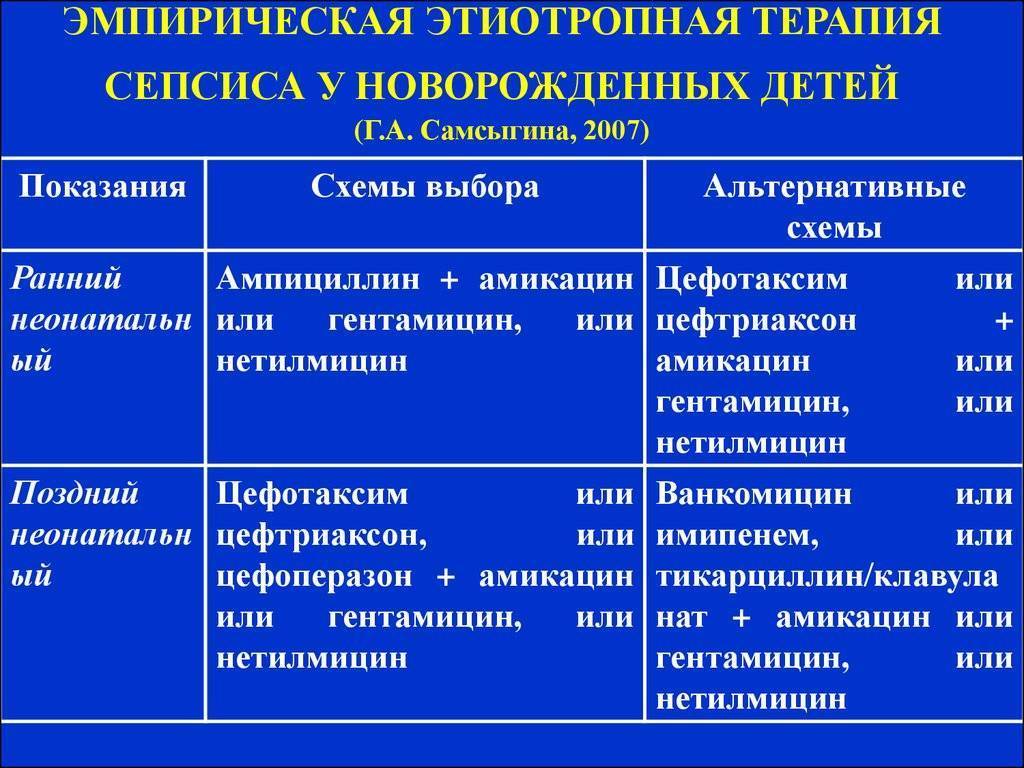
Интересно, что интерферон для лечения сепсиса применяется уже более 35 лет. В 1984 году было выполнено первое, революционное по тем временам, клиническое исследование, которое проводили на базе отделений хирургии новорожденных и реанимации ДГКБ N 2 им. И.В. Русакова, в рамках которого был выбран простой и безболезненный путь введения раствора интерферона в прямую кишку через тонкий катетер, определены эффективные дозы, кратность введения и длительность курса интерферонотерапии. Такой путь введения, в отличие от внутримышечного или внутривенного, не показал побочных эффектов, а также обеспечил высокую концентрацию и длительное действие вводимых лекарственных средств. Позже способ доставки был усовершенствован – вместо раствора начали использовать суппозитории.
Результаты исследования превзошли все ожидания: “Включение в программу антисептической терапии экзогенного интерферона, вводимого интраректально, в сочетании с внутримышечными инъекциями антиоксиданта витамина Е снизило число внутрибольничного инфицирования ОРВИ в 2,5 раза, число осложнений основного заболевания – в 2 раза; сократило сроки пребывания в стационаре в среднем на 13 койко-дней. Комплексный подход к изучаемой проблеме позволил снизить летальность при сепсисе новорожденных в 2,9 раза». Тогда, после окончания исследований, группой авторов под руководством В.В.Малиновской было получено Авторское свидетельство № 1309984 А1, 1987 (В.В. Малиновская, Г.Д. Марченко, А.В.Арапова, В.П. Кузнецов, В.Д. Соловьев, С.Я.Долецкий) “Способ лечения острой хирургической инфекции у недоношенных и новорожденных детей”.
Эти исследования легли в основу создания препарата ВИФЕРОН, который вот уже более 20 лет используется для лечения различных инфекционных заболеваний у взрослых и детей.
Симптомы
Бактериальный сепсис развивается стремительно, в течение нескольких часов, максимум – нескольких дней.
Основные проявления:
- резкое повышение температуры до 39 и более градуса;
- повышенное потоотделение;
- обмороки, судороги, нарушение сознания;
- сильный озноб;
- бледность, мраморность кожи, иногда отмечается покраснение лица и посинение конечностей;
- увеличение всех лимфатических узлов;
- слизистые в ротовой полости пересыхают, на языке появляется налет коричневого цвета;
- частые приступы рвоты и тошноты;
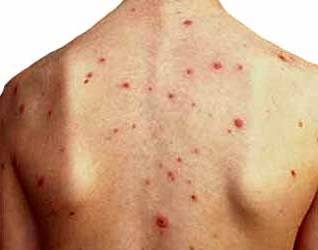
- сыпь по телу в виде красных пятен, кровоподтеки;
- боль в нижней части живота, паховой и поясничной области;
- кашель, одышка, учащенный пульс и дыхание;
- влагалищные выделения с неприятным запахом, примесями крови, гноя.
Возможные негативные последствия
При несвоевременном лечении новорожденных малышей возникают осложнения. Возможны следующие последствия сепсиса:
- отек легких;
- почечная недостаточность;
- анасарка;
- образование абсцессов во внутренних органах;
- гнойное воспаление оболочек головного мозга;
- пневмония;
- остеомиелит;
- гнойное поражение суставов;
- поражение клетчатки средостения;
- флегмона;
- септический шок;
- артериальная гипотензия;
- нарушение работы сердца;
- миокардит;
- гипотрофия.
Нередко развивается септический эндокардит. При нем поражается внутренняя оболочка сердца.
На фоне заражения организма возможны кровотечения. Причиной является повреждение сосудов токсинами. Внутренние кровотечения проявляются слабостью и бледностью кожи. Опасным осложнением является эксикоз. Обезвоживание может стать причиной образования тромбов и эмболии.
Методы лечения эпидемического паротита (свинки)
В случае осложнённых форм эпидемического паротита требуется госпитализация. В менее тяжелых случаях лечение проводится на дому. При обнаружении у Вашего ребенка симптомов свинки вызовите на дом врача-педиатра.
Лечение свинки (эпидемического паротита) включает в себя:
постельный режим (первые 10 дней заболевания больной, по возможности, должен находиться в постели, избегать физических и эмоциональных нагрузок и переохлаждения),
диету, включающую пищу, которая хорошо усваивается и не требует большого количества ферментов поджелудочной железы (снижается риск развития панкреатита),
медикаментозное лечение.
После того, как симптомы свинки уйдут, необходимо обследовать ребёнка, чтобы убедиться, что заболевание не вызвало осложнений.
Симптоматическое лечение
При эпидемическом паротите проводится симптоматическое лечение. Используются противовоспалительные, жаропонижающие, десенсибилизирующие препараты. Также назначаются анальгетики и препараты ферментов поджелудочной железы.
Вакцинация
Чтобы не подвергать детей риску заболевания, в России делаются профилактические прививки против эпидемического паротита. В соответствии с Национальным и Региональным календарями профилактических прививок вакцинация против свинки (эпидемического паротита) осуществляется в возрасте 12-ти месяцев. Ревакцинация проводится в возрасте 6 лет.
Обратившись по поводу прививки против эпидемического паротита в “Семейный доктор”, Вы гарантируете, что вакцина будет качественной, а действия медицинского персонала – профессиональными и квалифицированными.
За направлением на прививку Вам следует обратиться к педиатру.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Осложнения при сепсисе
- Осложнения со стороны дыхательной системы. Нарушение вентиляции легких приводит к повышению аэрогематического барьера и, как следствие, пропотеванию жидкости в альвеолы. Это еще больше нарушает газообмен и приводит к развитию шокового легкого и респираторного дистресс-синдрома, который усугубляется усталостью дыхательных мышц.
- Осложнения со стороны почек. Наблюдается снижение фильтрационной функции почек из-за повреждения канальцев, развившееся в результате снижения давления. Сопровождается резким уменьшением выделяемой мочи, протеинурией, азотемией.
- Нарушение свертывания крови из-за падения уровня тромбоцитов и развития ДВС-синдрома — грозного состояния, при котором сначала происходит массовое образование тромбов в кровеносном русле, а затем массивные кровотечения из-за недостаточности кровесвертывающих факторов.
- Неврологические осложнения. Длительно протекающий сепсис может привести к развитию полинейропатии, которая, в частности, приводит к ослаблению дыхательной мускулатуры и невозможности самостоятельного дыхания.
- Септический шок — самое тяжелое проявление сепсиса, сопровождающееся стойким снижением кровяного давления, которое сложно восстановить даже с применением инфузионной терапии и вазопрессоров. Он развивается из-за выхода жидкости из кровеносных сосудов и из-за общего обезвоживания. При этом, нарушения настолько тяжелые, что могут привести к гибели пациента от полиорганной недостаточности.
Лечение
Клинические рекомендации при асфиксии предусматривают первоочередное предоставление первой помощи новорожденному. Это самый ответственный шаг, который при условии грамотного проведения снижает тяжесть последствий патологического состояния и риск развития осложнений. Ключевая цель реанимационных мероприятий при асфиксии – достичь максимально высокой оценки по шкале Апгар к 5-20 минутам жизни новорожденного.
- Принцип А («airway») – обеспечить свободную проходимость дыхательных путей на первом этапе реанимации. Для этого нужно создать правильное положение: запрокинуть голову, приспустить ее на 15 градусов. После этого – отсосать слизь, околоплодные воды из носа, рта, трахеи, нижних отделов дыхательных путей.
- Принцип B («breath») – создать вентиляцию, обеспечить дыхание. Для этого создают струйный кислородный поток – проводят искусственную вентиляцию легких с помощью реанимационного мешка. Если ребенок не кричит – добавляют тактильную стимуляцию: поглаживание вдоль спины, похлопывание по стопам.
- Принцип С («cordial») – восстановить работу сердца. В этом помогает непрямой массаж сердца. При необходимости – вводят адреналин, глюкозу, гидрокортизон и другие препараты. При этом нельзя прекращать вспомогательную вентиляцию из предыдущего этапа.
Уход за новорожденным ребенком, перенесшим асфиксию, проводится в условиях роддома. Малышей с легкой формой размещают в специальную палатку с высоким содержанием кислорода. При средней или тяжелой форме асфиксии младенцев размещают в кувез – специальный бокс, куда подается кислород. При необходимости проводят повторную очистку дыхательных путей, освобождают их от слизи.
Схему дальнейшего лечения, восстановления и ухода определяет лечащий врач. Общие рекомендации по уходу предусматривают:
В ходе реабилитации следить за состоянием ребенка помогает регулярный мониторинг:
- веса малыша (два раза в день);
- неврологического и соматического статуса;
- объема употребляемой жидкости;
- состава питания;
- основных жизненных показателей: пульса, артериального давления, сатурации, частоты дыхательных движений;
- лабораторных характеристик крови, мочи;
- рентгенограммы грудной клетки, брюшной полости;
- ультразвукового исследования брюшной полости;
- нейросонографии;
- электрокардиограммы, эхокардиограммы.
После выписки малыша нужно регулярно наблюдать у педиатра, невропатолога.
Методы диагностики
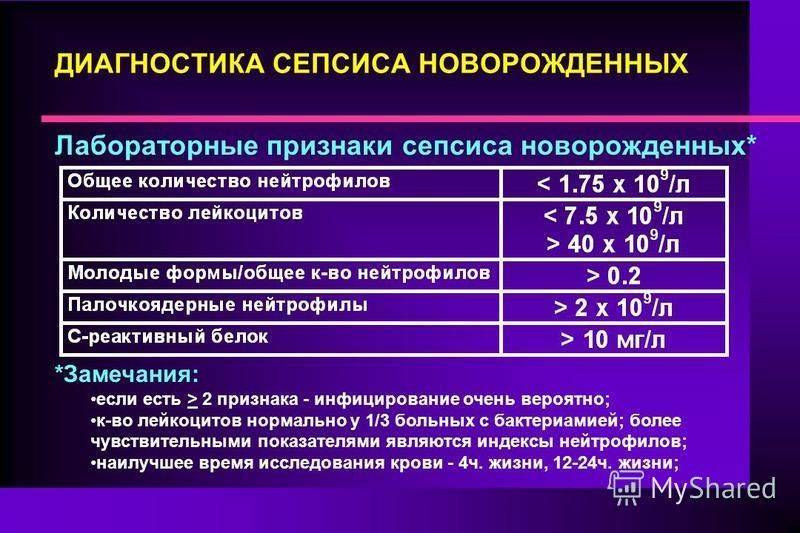
При подозрении на сепсис важно быстро провести полную диагностику, так как заболевание у новорожденных прогрессирует стремительно, число инфекционных агентов в крови нарастает быстро. Анализ определит наличие воспаления (гиперлейкоцитоз), развитие гнойных процессов
Анализ определит наличие воспаления (гиперлейкоцитоз), развитие гнойных процессов.

Общий анализ мочи
Анализ покажет состояние мочеполовой, сердечно-сосудистой, иммунной системы. Выявит наличие бактериальных инфекций у новорожденного.
Бактериологическое исследования
При бактериальной диагностике проводится всестороннее исследование жидкостей и мазков из глотки, кожи, слизистых, проверяется кровь на наличие возбудителей. Задачи – определить вид инфекции, место, откуда распространяется заражение, а также степень вовлеченности других органов.
УЗ-исследование позволяет детально изучить органы, выявить степень их поражения.
Обследование при сепсисе
| Название исследования | Описание | Как проводится? |
| Общий анализ крови | Изменения при сепсисе:
Эти сдвиги свидетельствуют о развитии воспалительной реакции в организме. | Кровь берут обычным способом из пальца или из вены. |
| Биохимический анализ крови | Оценивают содержание различных веществ в крови, это помогает выявить нарушения с стороны различных внутренних органов. | Кровь на анализ собирают из вены натощак. |
| Посев крови на стерильность (синонимы: посев крови на микрофлору, гемокультура). | Исследование помогает обнаружить возбудителей сепсиса, определить их чувствительность к антибактериальным препаратам. | Кровь сбирают из вены и отправляют в лабораторию. Исследование дает наиболее точные результаты до того, как начато лечение антибиотиками. |
| Бактериологические исследования | Дают возможность выявить возбудителей из разных очагов, оценить их чувствительность к антибактериальным препаратам. | На анализ можно брать мочу, кал, мазки, гной, мокроту и другой материал. Обычно при сепсисе в крови и во всех органах выявляют один и тот же вид микроорганизмов. |
| Дополнительные методы исследования | Помогают оценить нарушение состояния и функции внутренних органов, выявить в них гнойные очаги. | Чаще всего проводятся:
|
| Исследование свертываемости крови | Проводится в том случае, когда сепсис сопровождается образованием тромбов, кровотечениями. | Кровь для анализа берут из вены. |
Классификация
В зависимости от скорости развития инфекционного процесса выделяют следующие виды септических состояний:
- Молниеносный сепсис, который развивается в течение трех суток после инфицирования патогенными возбудителями;
- Острый, при котором клиническая симптоматика развивается не ранее, чем через неделю после выявления первичного очага инфекции;
- Подострое септическое состояние формируется от недели и до четырех месяцев;
- Хроническим сепсис у взрослых будет считаться при появлении первой симптоматики не ранее чем через полгода; он, как правило, развивается у больных с иммунодефицитами различной этиологии.
В эпидемиологическом плане при характеристике данной патологии выделяют следующие виды:
- Внутрибольничное инфицирование. Оно развивается в результате хирургических, гинекологических, диагностических или других медицинских манипуляций, возникающих после оказания медицинской помощи.
- Внебольничное инфицирование. Причиной становится какое-либо инфекционное заболевание, например, кишечная инфекция, менингит, лор-патология и т. д.
По особенностям проявления клинических симптомов сепсиса выделяют:
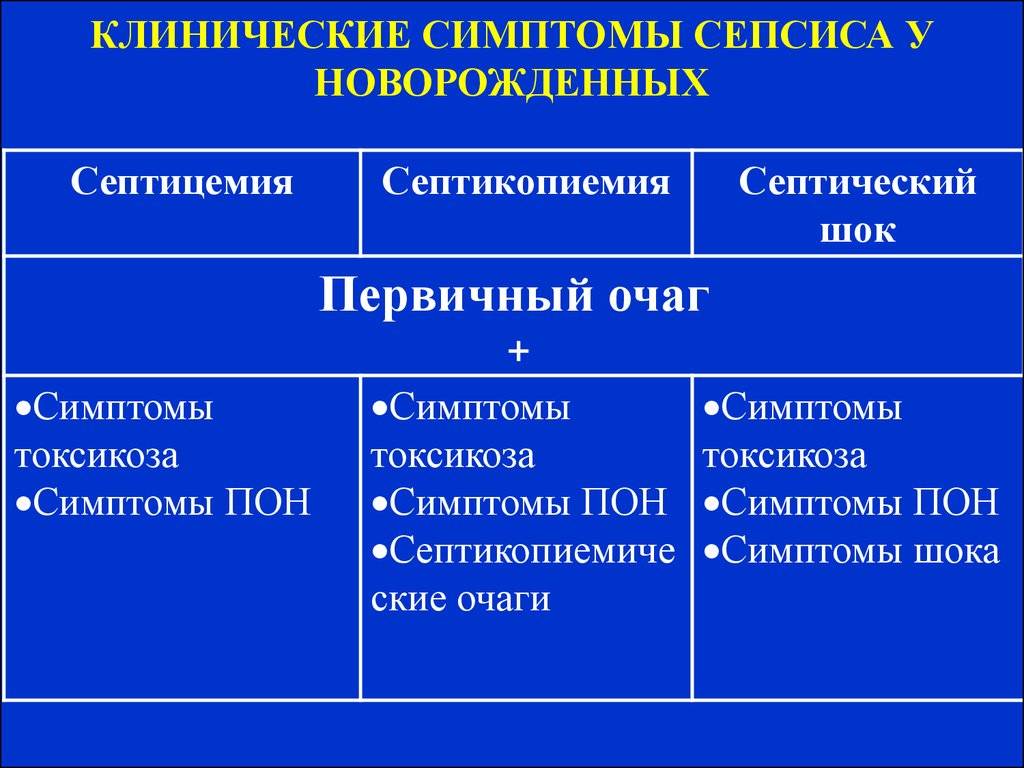
- Токсимию, при которой развивается системный воспалительный процесс, обусловленный распространением инфекции из первичного очага;
- Септицемию, которая характеризуется отсутствием формирования вторичных гнойных очагов;
- Септикопиемию, при ней такие очаги присутствуют.
Лечебная тактика при сепсисе
Лечение новорожденных проводится в стационаре. Терапия должна быть комплексной. Она включает:
- применение антибактериальных препаратов;
- выхаживание малыша в кувезе;
- дезинтоксикацию организма;
- повышение иммунитета;
- ликвидацию очагов инфекции.
Противомикробная терапия начинается незамедлительно. Антибиотики вводятся внутривенно. Продолжительность лечения составляет 1-2 недели. Предпочтение отдается препаратам, обладающим широким спектром действия. После установления возбудителя может потребоваться корректировка лечения. Чаще всего назначается сразу 2-3 препарата. Могут применяться пенициллины, карбапенемы и цефалоспорины.
При необходимости проводится иммунокорригирующая терапия. Важным аспектом лечения является дезинтоксикация организма. Проводится инфузионная терапия. Внутривенно вводятся различные растворы (глюкозы, физиологический). Инфузионная терапия увеличивает объем крови, улучшает микроциркуляцию, нормализует физико-химические свойства плазмы, ускоряет выведение токсинов и микробов.
При сепсисе используются кровезаменители, солевые и белковые растворы. При необходимости вводятся иммуноглобулины. В тяжелых случаях проводится переливание компонентов крови. Может потребоваться плазмаферез. При образовании на коже гнойников (фурункулов, абсцессов) требуется их вскрытие. Применяются местные антибиотики и ферменты.
Для обеспечения тканей кислородом проводится оксигенотерапия. Необходимо постоянно оценивать функцию сердца и легких. Измеряются пульс, артериальное давление и частота дыхания. При тяжелом сепсисе малышей переводят на парентеральное питание.
При лихорадке могут применяться жаропонижающие. Дополнительно больным малышам показаны витамины и антиоксиданты. В остром периоде новорожденные нуждаются в постоянном уходе. В период выздоровления рекомендуются физиопроцедуры, массаж, лечебная гимнастика и купание в ванне. Прогноз при несвоевременном и неполном лечении неблагоприятный.
Виды сепсиса
В зависимости от времени течения
- Молниеносный (острейший). Все симптомы возникают и нарастают очень быстро. Сильно нарушается работа внутренних органов. Состояние пациента быстро ухудшается. Уже через 1-2 дня может наступить смерть.
- Острый. Симптомы нарастают медленнее заболевание продолжается до 6 недель.
- Подострый. Протекает, как правило, от 6 недель 3-4 месяцев.
- Рецидивирующий. Продолжается до полугода и дольше. На смену улучшению состояния пациента приходят новые обострения – болезнь протекает волнообразно.
- Хрониосепсис (хронический сепсис). Продолжается длительно, в течение нескольких лет. Имеется очаг воспаления, который длительное время никак не заживает. Снижаются защитные силы организма.
В зависимости от изменений, происходящих в организме
- Септицемия – состояние, при котором нарушается общее состояние организма, в нем возникает системная воспалительная реакция, но нет очагов гнойного воспаления во внутренних органах. Эта форма чаще всего протекает остро или молниеносно.
- Септикопиемия – форма сепсиса, при которой в разных органах образуются гнойники.
- Септический эндокардит – разновидность септицемии, при которой очаг воспаления находится на поверхности клапанов сердца.
В зависимости от источника инфицирования
- Внебольничный – заражение произошло вне стен больницы.
- Внутрибольничный – заражение произошло в больнице после перенесенной операции, инъекции, родов, аборта, различных врачебных манипуляций.
Прогноз и исход
Сепсис – это одна из основных причин летальных исходов в отделениях реанимации и интенсивной терапии. Среди причин смерти сепсис занимает 13-е место. Ежедневно в Западной Европе от него погибает более 1400 человек.
Прогноз при сепсисе имеет прямую зависимость от вирулентности микроорганизмов, состояния иммунной системы, своевременности и адекватности комплексной терапии.
В случаях, когда эти факторы относительно благоприятны, прогноз может быть благоприятным.
Во всех остальных случаях прогноз сомнительный – главным образом у больных преклонного возраста и при наличии отягощенного преморбидного анамнеза.
Сепсис быстро переходит в тяжелую степень тяжести, летальность при котором достигает 30–60%.
Сепсис повышает риск смерти в течение 5-ти лет после перенесенного септического эпизода.
Профилактика включает мероприятия по строгому соблюдению правил асептики при различных хирургических манипуляциях, проведение иммунопрофилактики стафилококковым анатоксином, противопневмококковой вакциной.
Диагностика
Первичный диагноз ставят на основе внешних проявлений и сбора анамнеза. Для оценки степени тяжести патологии назначают дополнительные анализы.
Методы диагностики:
- ОАК – наблюдается значительное повышение или снижение уровня лейкоцитов, уменьшение тромбоцитов и эритроцитов, количество незрелых лейкоцитарных клеток на 10% и более, нейтрофилия, высокая СОЭ;
- биохимия – увеличивается C-реактивый белок, нарушается электролитный баланс, уровень глюкозы завышен или занижен, уменьшение общего белка и альбумина;
- коагулограмма, тест на газы, лактат в плазме;
- иммунограмма;
- общий анализ мочи – присутствует белок, повышенное количество лейкоцитов;
- культуральный анализ крови и мазка из влагалища, ПЦР для выявления типа возбудителя;
- тест на прокальцитонин – это вещество всегда присутствует в крови при сепсисе;
- анализ на выявление чувствительности микробов к антибиотикам;
- УЗИ плода и плаценты, органов малого таза и брюшной полости, почек.
Для выявления вторичных абсцессов в сердце, легких, печени проводят ЭхоЭГ, рентген грудной клетки.
Лечение
Лечебные мероприятия направлены на устранение возбудителя и ликвидацию последствий для органов новорожденного. Лечение этого тяжелого заболевания включает в себя следующие мероприятия.
Этиотропная терапия:
- антибактериальные препараты широкого спектра действия;
- антибактериальные препараты узкого спектра;
- бактериостатики;
- макрофаги;
- пробиотики;
- противогрибковые препараты.
Патогенетическая терапия:
- гемотрансфузия;
- плазмоферез;
- иммуноглобулины;
- нестероидные противовоспалительные препараты.
Дезинтоксикационная терапия:
- инфузии электролитов и солевых растворов, глюкозы;
- оксигенотерапия.
Дополнительно необходимо давать парентеральное питание и растворы аминокислот.
Курс лечения зависит от степени тяжести инфекции и эффективности проводимых мероприятий. Своевременно начатое лечение и обеспечение условий для безопасности ребенка (например, кварцевание помещения, помещение в стерильный бокс) поможет справиться с инфекцией и предотвратить последствия сепсиса, которые возможны у новорожденных.
Уход за новорожденным малышом в первые дни жизни
https://www.youtube.com/watch?v=4-JfiZSyC3Y
Советуем почитать: Признаки прорезывания зубов у малышей
Автор
Анастасия Сухорукова
Педиатр
Поделиться
Вы здесь:
Главная
»
Детские болезни
»
Сепсис у детей: почему нельзя медлить с лечением
Виды сепсиса
В зависимости от расположения первичного очага инфекции, выделяют первичный (криптогенный) и вторичный сепсис. При первичном, очаг инфекции установить не удается. При вторичном сепсисе таковой очаг имеется. В зависимости от его локализации, выделяют:
- Чрескожный сепсис. Первичный очаг находится на коже, это могут быть раны, ожоги, гнойные заболевания кожи (гнойные абсцессы, фурункулы и др).
- Одонтогенный сепсис. Причиной его развития может стать кариес, пульпит, периодонтит, челюстной остеомиелит и другие заболевания зубочелюстной системы.
- Отогенный сепсис. Первичным очагом является воспалительный процесс в ухе. Как правило, это гнойные отиты среднего уха.
- Гинекологический сепсис — первичный очаг располагается в половых органах женщины.
- Хирургический сепсис — развивается в результате инфицирования хирургической раны или при инфицировании во время проведения инвазивных процедур.
Запись на консультацию круглосуточно
+7 (495) 668-82-28
Факторы риска сепсиса у новорожденных детей
Когда речь идет о новорожденных, то тут нужно сказать о возможности заражения ребенка еще во внутриутробном состоянии или при родах. Также это может быть и больничный сепсис.
Фактором, сопутствующим развитию недуга у новорожденных может быть осложнения беременности: лихорадка у матери во время родов, инфекции половых органов, а также ВИЧ-инфицирование матери.
Заболевание может возникнуть, если у ребенка есть такие неблагоприятные показатели как:
- врожденный порок сердца, эндокардит;
- преждевременные роды (до 37 недель);
- инфекции уха, дыхательных путей;
- большая поверхность ожогов;
- возраст менее 3-х месяцев;
- множественные травмы;
- мочеполовые аномалии;
- дисфункции селезенки
У новорожденных риск развития сепсиса очень велик, так как этому может способствовать теоретически любой воспалительный процесс. Дело в том, что у маленьких детей инфекционный процесс имеет склонность к генерализации. То есть, если у взрослого, например, возникает очаг инфекции на коже, то организм будет стараться сдерживать его в месте появления. Дети же реагируют иначе: инфекция может быстро распространиться по всему организму.
К такому диагнозу приводят бактериальные пневмонии и пиелонефриты, менингококковая инфекция. Чаще всего недуг развивается у детей, которые родились раньше срока или с экстремально низкой массой тела. У новорожденного ребенка иммунная система находится в процессе формирования, поэтому она еще не способна, в полной мере, обезопасить малыша. В первые несколько месяцев жизни малыш получает защитные антитела с молоком матери.
Таким образом, раннее искусственное вскармливание тоже можно отнести к предрасполагающим факторам развития недуга. Большому риску заражения инфекцией подвергаются грудные дети, которые проходят лечение в условиях стационара, так как именно там чаще всего встречаются бактерии невосприимчивые к антибиотикам.
Отдельно следует сказать о присущем только новорожденным – пупочном сепсисе. Как правило, он развивается при неправильных манипуляциях с пуповиной младенца при родах, особенно при популярных в последнее время домашних родах, вне стационара. В антисептических условиях в пупочную область ребенка может попасть любая инфекция и привести к летальному исходу.
Какие факторы предрасполагают к развитию сепсиса
Заболевание вызывает грамположительная (в 50-60 % случаев стафилококк) и грамотрицательная флора. Выделим наиболее значимые предрасполагающие факторы проникновения инфекции в кровь новорожденного.

Инфекции у матери
Соединенность систем кровообращения во время беременности провоцирует переход инфекционных агентов плоду от женщины. Инфекции мочеполовой сферы (кольпиты, вагиниты, эндометриты) – частая причина внутриутробного проникновения патогенной флоры в кровь плода.
Неблагоприятный анамнез
Состояние здоровья женщины, предшествующие заболевания, аборты, выкидыши оказывают существенное влияние на течение новой беременности и развитие плода. Заболевания мочеполовых органов, гормональное и антибактериальное лечение матери влияют на формирование иммунной системы ребенка.
Заболевания новорожденного
Основная группа риска по сепсису – недоношенные с низкой массой тела. Недоразвитость иммунной и других систем и органов у таких новорожденных повышает опасность получить заражение крови. У недоношенных чаще развиваются гнойно-воспалительные патологии, инфицируются легкие. Они чаще страдают от внутрибольничных инфекций. Но и у малышей, родившихся в срок, омфалит, ОРЗ, пневмония могут привести к сепсису.

Хирургические вмешательства
Толчком к развитию сепсиса нередко служат реанимационные действия, мероприятия по выхаживанию, то есть хирургические вмешательства – катетеризации, интубация, инфузии лекарственных средств. При этих манипуляциях инфекция может легко попасть в кровь.
Диагностика: признаки сепсиса у детей
Этим заболеванием, по данным ВОЗ, каждый год болеет не менее трех миллионов детей и 1.2 млн новорожденных. Недуг почти всегда сопровождается жаром, дыхательной недостаточностью, дисфункцией сердечно-сосудистой системы и других органов.
У детей все процессы скоротечны, поэтому есть ряд признаков, на которые надо обратить внимание родителям. Итак, каковы симптомы сепсиса у детей?
- слабость;
- увеличение частоты дыхания;
- кашель при воспалении легких;
- боли в спине при пиелонефрите;
- лихорадка с температурой выше 38,3°С;
- учащение пульса до 160 ударов в минуту;
- нарушения моторики ЖКТ с тошнотой и рвотой;
- снижение температуры тела ниже 36°С
Если вовремя не диагностировать сепсис крови у ребенка, то может наступить и летальный исход от септического шока.
Что нужно для лечения сепсиса?
Общеизвестно, что сепсис крайне тяжело поддается лечению. Смертность при нем крайне высока и в некоторых ситуациях достигает 50%. Впрочем, своевременно оказанная помощь снижает этот показатель в разы.
Согласно клиническим рекомендациям в 2019 году больных сепсисом лечат в отделениях интенсивной терапии или реанимации. Это вызвано необходимостью постоянного контроля жизненных показателей. В течение первых 6 часов усилия врачей направлены на доведение этих цифр до определенного значения и стабилизации их:
- кол-во выделяемой мочи — 0,5 мл/ (кг*ч) и более;
- насыщение смешанной венозной крови кислородом — 70% и более;
- центральное венозное давление — до 8-12 мм. рт.ст.;
- артериальное давление — до 65 мм рт.ст. и выше.
Обычного это достигается применением различных инфузионных растворов, которые вливаются через «капельницу», часто сразу в несколько периферических вен или в одну центральную. Иногда приходится переливать препараты крови и добавлять в растворы препараты, повышающие давление. Только эти мероприятия уже снижают смертность больных на 17% (с 50 до 33).
Лечение заключается в ликвидации возникших осложнений, которые в большинстве своём являются реанимационными.
Для последнего случая также создана таблица:
| Локализация первичного очага | Наиболее вероятные возбудители |
| Лёгкие (нозокомиальная пневмония развившаяся вне ОРИТ) | Streptococcus pneumonia, Enterobacteriaceae (E.colli), Staphylococcus aureus |
| Лёгкие (нозокомиальная пневмония развившаяся в ОРИТ) | Pseudomonias aeruginosa, Acinetobacter spp, а также вышеперчисленные возбудители |
| Брюшная полость | Bacteroides spp, Enterococcus spp, Streptococcus spp, Pseudomonias aeruginosa, Staphylococcus aureus |
| Кожа и мягкие ткани | Streptococcus spp, Staphylococcus aureus, Enterobacteriaceae |
| Почки | Enterobacteriaceae, Enterococcus spp |
| Ротоглотка | Staphylococcus spp, Streptococcus spp, анаэробы |
| После спленэктомии | Streptococcus pneumonia, Haemophilis influenzae |
| Внутривенный катетер | Staphylococcus epidermididis, Staphylococcus aureus, энтерококки и кандиды |
При формировании вторичных гнойных очагов необходимо их хирургическое лечение – вскрытие абсцессов, удаление гноя и промывание ран, иссечение пораженных участков.