Общие сведения
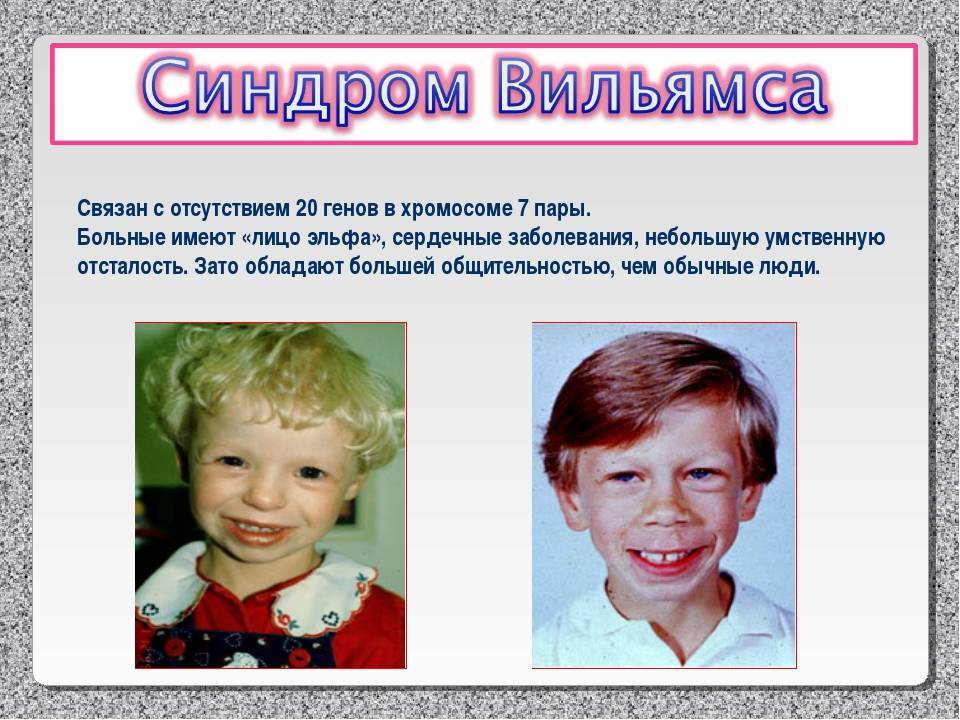
Синдром Вильямса (синдром Вильямса-Бойрена, синдром «лица эльфа») – генетическое заболевание, обусловленное отсутствием сразу нескольких генов, количество которых может колебаться от 25 до 29. С этим фактом связан довольно широкий спектр клинических проявлений состояния и различий в их выраженности.
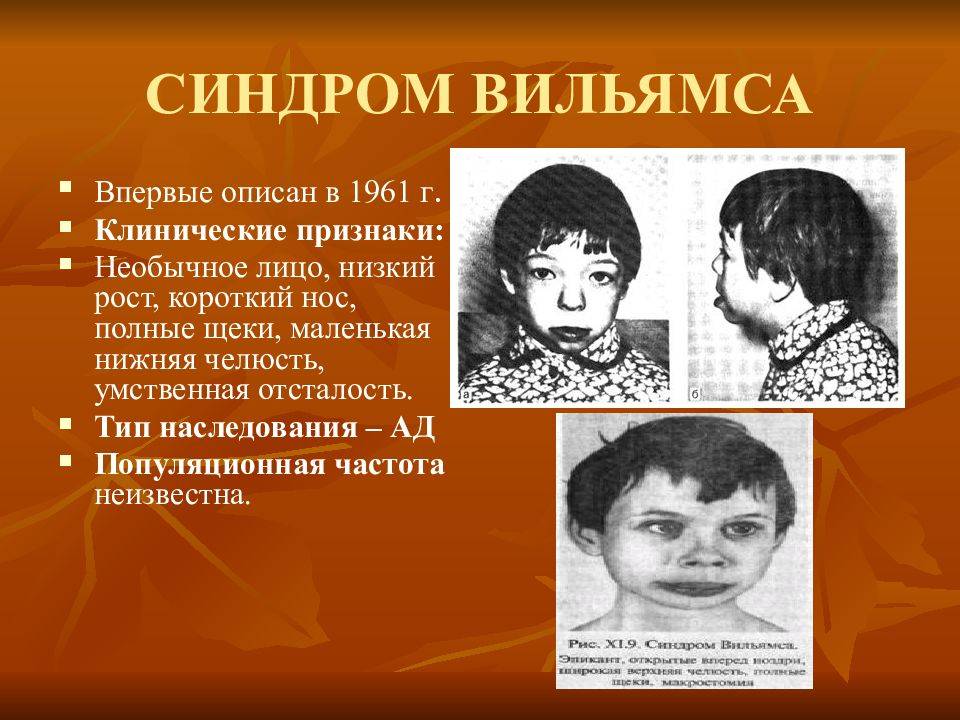
Впервые данный синдром был описан в 1961 году кардиологом из Новой Зеландии Дж. Вильямсом – он выявил ряд фенотипически похожих детей со схожими врожденными нарушениями сердечно-сосудистой системы. В данный момент методами современной генетики удалось доказать наследственную природу синдрома Вильямса.
Синдром Вильямса
Симптомы синдрома вегетативной дистонии
Симптомы СВД напрямую зависят от того, какая система или какой орган были поражены. Заболевание приводит к дисфункции систем организма. По характеру течения у детей выделяют следующие отклонения:
Ваготония – нарушение нервной системы, которое проявляется акроцианозом стоп и кистей. Данная патология проявляется посинением конечностей. Причиной тому является чрезвычайно медленное поступление крови к конечностям через маленькие сосуды. Также симптомами СВД являются угревая сыпь, гипергидроз, а также аллергии и отеки под глазами. В случае депрессивного нарушения нервной системы кожа становится холодной, сухой и достаточно бледной, сосудистая сетка становится невыраженной. В некоторых случаях могут быть замечены экзематозное высыпание, зуд.
Характерным нарушением является отчетливое нарушение терморегуляции: плохая переносимость морозов, сырой погоды, сквозняков, а также постоянный озноб и зябкость.
Дети с синдромом вегетативной дистонии часто жалуются на плохую работу желудочно-кишечного тракта. Тошнота, боль в животе, рвота, изжога, понос или, наоборот, длительные запоры, боль за грудиной, ком в горле – привычное дело при СВД. Причиной этих нарушений является сокращение мышц пищевода и глотки. В зависимости от возраста ребенка самыми популярными симптомами синдрома вегетативной дистонии являются: боль в области живота – 6-12 лет; периодическая рвота – 3-8 лет; поносы и запоры – 1-3 года; колики и срыгивания – до 1 года.
Наиболее отчетливо СВД представлен нарушениями функции сердечно-сосудистой системы. Это состояние называется нейроциркуляторная дистония. При данном заболевании может быть огромное количество нарушений работы сердца, самые популярные из которых связаны с нарушением проводимости и сердечного ритма. Традиционно к дисфункции сердца относят:
Экстрасистолия – сокращение сердца раньше установленного времени. Среди всех аритмий детская экстрасистолия заметно лидирует: порядка 75% случаев приходятся именно на это нарушение. При экстрасистолии пациенты жалуются на головную боль, раздражительность, головокружение, чрезмерную утомляемость и так далее. Параллельно с этим возникают и другие заболевания и отклонения: высокая метеотропность, метеозависимость, а также вестибулопатия. Пациенты быстро утомляются при нагрузках, их работоспособность находится на очень низком уровне.
Пароксизмальная тахикардия – крайне внезапный симптом. Без адекватных на то причин сердце ребенка начинает стучать намного быстрее. Это может длиться как несколько часов, так и пару секунд. Чаще всего жертвами пароксизмальной тахикардии как следствия синдрома вегетативной дистонии становятся дети с высоким исходным тонусом и легкой либо острой недостаточностью симпатического отдела.
Пролапс митрального клапана часто сочетается со стигмами дизэмбриогенеза (незначительные аномалии развития). Чаще всего это указывает на некую неполноценность вегетативной дистонии, а также соединительной ткани.
Вегетативная дистония в сочетании с артериальной гипертензией характеризуется увеличением артериального давления. Это достаточно популярное отклонение, которое нередко перерастает в гипертонию различных степеней. Симптоматика данного отклонения следующая: ухудшение памяти, кардиалгия, раздражительность, чрезмерная утомляемость, головокружения и частые головные боли. Что касается головной боли, она одолевает затылочно-теменную или затылочную зону и имеет монотонный давящий характер. Она появляется после пробуждения или днем и способна усиливаться после определенных нагрузок. Зачастую к головным болям добавляется еще один симптом – тошнота, но до рвоты дело не доходит.
Вегетативная дистония, сочетающаяся с артериальной гипертензией проявляется уже в 7-9 лет. Как правило, она влияет на пульсовое давление, которое опускается до отметки в 30-35 мм ртутного столба. Головные боли при данном заболевании можно легко притупить при помощи перерыва в учебе или отдыхе от физических нагрузок, полноценного здорового сна, пеших прогулок на свежем воздухе.
При данном заболевании отмечается ухудшенное физическое развитие детей. Степень этого отставания зависит исключительно от степени самого заболевания. Чаще всего дети, страдающие вегетативной дистонией с артериальной гипертензией, имеют бледную кожу, красный дермографизм и ярко выраженную сосудистую сетку.
Основные подходы к лечению ДЦП
Помощь ребенку с ДЦП подразумевает задействование команды различных специалистов медицинского, педагогического и социального профиля. При этом важную роль играет активное участие родителей. Ключевым аспектом является непрерывность оказания помощи.
Лечебная физкультура при ДЦП. Фото: olesiabilkei / Depositphotos
Реабилитационная терапия
Детский церебральный паралич – неизлечимое заболевание. Поэтому раннее начало комплексной терапии играет важную роль в развитии доступных ребенку моторных и речевых навыков. Реабилитационная программа подбирается индивидуально, на основе имеющихся дефектов.
Основа реабилитации при ДЦП – массаж и лечебная физкультура (ЛФК), которые должны проводиться ежедневно. Поэтому базовыми навыками и упражнениями следует овладеть родителям ребенка.
Навыки двигательной активности приобретаются при помощи кинезиотерапии. Она заключается в многократном повторении нормальных движений, которые должны быть освоены. Наиболее эффективными подходами считаются Войта-терапия, Бобат-терапия, PNF-терапия.
Также в рамках реабилитации применяются технические средства: ортезы, вставки в обувь, костыли, ходунки, инвалидные коляски и т. п. Их назначение – компенсировать физические дефекты, например, различия в длине конечностей, деформации и моторные нарушения.
Что такое ортезы?
Ортез представляет собой специальное медицинское приспособление, которое позволяет изменить структурные и функциональные характеристики нервно-мышечной и скелетной системы. Они помогают разгрузить, зафиксировать или скорректировать функции поврежденного сустава или конечности. К их числу относятся разнообразные корсеты, бандажи, аппараты, специальная обувь и стельки.
При ДЦП часто наблюдается подошвенное сгибание стопы и голеностопного сустава, что связано с чрезмерной напряженностью икроножных мышц. Это приводит к изменениям структуры голеностопного сустава и стопы, что вызывает такие явления как вальгус (наклон стопы кнутри) или варус (наклон стопы кнаружи).
Для коррекции этих состояний и других деформаций нижних конечностей используются следующие ортезы:
- AFO (ankle and foot orthoses) – на голеностопный сустав и стопу.
- KAFO (knee ankle foot orthoses) – на коленный, голеностопный сустав и стопу.
Цель ортезов – помощь в передвижении и приобретении моторных навыков. Однако они не направлены на лечение или нормализацию мышечного тонуса, по этому они не могут быть единственными методомам коррекции при ДЦП.
Социально-педагогическая реабилитация
Основная цель восстановительного лечения ребенка с церебральным параличом – адекватная социальная адаптация. Для нее необходима не только возможность двигаться, но и навыки коммуникации, интеграции в среду сверстников, получение образования и профессии.
В связи с этим в комплекс терапии обязательно включаются:
- Трудотерапия. Позволяет развить навыки, необходимые для повседневной жизни (самостоятельное одевание, осуществление гигиенических процедур и т.п.)
- Логотерапия. Помогает решить проблемы с глотанием и справиться с речевыми проблемами. При этом могут применяться вспомогательные устройства: компьютеры с синтезаторами речи или изображениями предметов и действий повседневной жизни, при помощи которых ребенок получает возможность объяснить свои потребности. При выраженном дефиците речи больной обучается альтернативным методам общения, например языку жестов.
- Арт-терапия и реабилитация через спорт. Способствуют формированию мотивации к лечению и социальной интеграции.
Также широко используется кондуктивная педагогика. Она объединяет педагогические и реабилитационные цели. Во время занятий широко используют ритмические звуки и песни. С помощью ритма и текстов песен устанавливается фоновый ритм двигательной активности, который помогает обучению и мотивации ребенка4.
Использование животных в реабилитации детей с ДЦП
Действенным подходом считается вовлечение животных в процесс реабилитации детей с ДЦП – анималотерапия. Она основана на сочетании кинезиотерапии и позитивного эмоционального настроя4.
К основным разновидностям анималотерапии относятся:
- Иппотерапия – занятия с лошадьми.
- Канистерапия – общение со специально обученными собаками.
- Дельфинотерапия – плавание в бассейне с дельфинами.
Анималотерапия широко распространена среди детей с ДЦП. Фото: TUT.BY / YouTube
Интрацеребральные мероприятия
- Фармакологические методы.На данный момент отсутствуют, с точки зрения доказательной медицины, эффективные и безопасные методы фармакологического воздействия на головной мозг в постреанимационном периоде. Целесообразно применение перфторана: уменьшает отек головного мозга, выраженность постреанимационной энцефалопатии и повышает активность коры мозга и подкорковых структур, способствуя быстрому выходу из коматозного состояния.
- Физические методы. Гипотермия наиболее многообещающий метод нейропротекторной защиты головного мозга.
Терапевтический эффект гипотермии обеспечивается реализацией следующих механизмов:
- сохранение пула АТФ и улучшение утилизации глюкозы тканью мозга;
- ингибирование деструктивных энзиматических реакций;
- супрессия свободнорадикальных реакций и ингибирования аккумуляции продуктов липидной пероксидации;
- уменьшение внутриклеточной мобилизации Са2+;
- протекция пластичности липопротеинов цитоплазматических мембран;
- снижение потребления О2в регионах головного мозга с низким кровотоком;
- снижение внутриклеточного лактат-ацидоза;
- ингибирование биосинтеза и продукции эксайтотоксичных нейротрансмиттеров;
- снижение нейтрофильной миграции в зонах ишемии;
- снижение риска развития цитотоксического и вазогенного отека головного мозга.
Выявлено, что снижение температуры тела на 1°С в среднем уменьшает скорость церебрального метаболизма на 6–7%.
По современным рекомендациям Европейского совета по реанимации 2005 года, пациентам без сознания, перенесшим остановку кровообращения, необходимо обеспечить проведение гипотермии тела до 32–34 °С в течение 12–24 часов.
Реабилитация в клинике «Времена года»
Продолжительность коматозного периода может составлять от нескольких недель до 12-16 месяцев и более. Возможно несколько вариантов выхода из комы. Наиболее благоприятной является ситуация, при которой отмечается восстановление личностных характеристик с наличием продуктивного контакта. Завершение интенсивной терапии и подключение современных методов физической реабилитации позволяет преодолеть неврологический дефицит и постепенно восстановить сознание, и двигательную активность пациента, в ряде случаев достаточную для элементарного самообслуживания и постепенному возврату в социальную среду.Степень восстановления неврологических функций при этом может быть различной.
Возможен и выход из комы в так называемое состояние «малого сознания», которое еще называют вегетативным состоянием. Это собирательный термин, объединяющий в себе ряд неврологических синдромов (акинетический мутизм, аппалический синдром, синдром «электро-функционального молчания» и т.д.). Главной отличительной особенностью этого состояния является отсутствие осознания пациентом себя и окружающей среды с полным отсутствием мыслительной активности. Вегетативное состояние подразделяется на персистирующее, при котором сохраняются теоретические шансы на восстановление личностных характеристик, и хроническое, когда вероятность положительных неврологических сдвигов минимальна. Критериев, позволяющих с большой точностью оценить вероятность благоприятного неврологического исхода, в настоящее время не существует.
Лечение пациентов с персистирующим или хроническим вегетативным состоянием заключается в проведении комплекса реабилитационных мероприятий, профилактике и лечении осложнений, уходе.
Нейрореабилитация заключается в полимодальной стимуляции, направленной на активизацию чувствительных, двигательных анализаторов, восстановление речевой продукции и т.д. (подробнее см. раздел «Содержание комплекса восстановительного лечения (нейрореабилитации) Определенное место в комплексе лечебных мероприятий занимает лекарственная терапия, направленная на активацию отдельных медиаторных систем, уменьшение выраженности спастического синдрома, судорожной готовности. Высокая вероятность развития гнойно-инфекционных и трофических расстройств обусловливает первостепенную значимость мероприятий по уходу, необходимости поддержания положительного питательного статуса.
Диагностика синдрома Уильямса
Беременность — это много неизвестных, однако есть способы получить ответы на вышеуказанные вопросы еще до зачатия. С помощью генетических консультаций можно определить риски, связанные с передачей наследственного заболевания ребенку и, таким образом, сознательно подойти к материнству.
Во многих случаях генетические исследования позволяют диагностировать риск заболевания и сознательно принять решение о рождении ребенка. Однако, прежде чем проводить исследования, определяющие вероятность возникновения генетических дефектов, необходима консультация в клинике обоих будущих родителей.
Подробный семейный анамнез (так называемый анализ родословной, включающий несколько поколений) на наличие генетических заболеваний, или неясных причин, врожденных дефектов, умственной отсталости, самопроизвольных выкидышей и мертворождений. Тщательный анализ: история болезни пациентов и воздействие возможных вредных факторов, связанных, например, с выполняемой работой.
Кроме того, если есть какие – либо основания подозревать, что ребенок может родиться с врожденным дефектом – необходимо сообщить об этом врачу. Тщательный анамнез с результатами генетического тестирования позволяет дать точную генетическую консультацию о риске заболевания у будущего ребенка.
Можно обратиться в генетическую клинику, чтобы убедиться, есть ли риск рождения ребенка с генетическими дефектами. Однако существуют принципы абсолютной причины для проведения такой консультации и исследований.
- В семье или у ребенка есть умственная отсталость или заболевание с неясными или генетическими причинами;
- у одного из будущих родителей есть генетическое заболевание, которое может быть унаследовано;
- у родителей, или у одного, была злокачественная опухоль;
- женщине исполнилось 35 лет;
- женщина страдает диабетом;
- в прошлом были репродуктивные неудачи (отсутствие беременности, несмотря на регулярный незащищенный половой акт, выкидыш или мертворождение).
Решение пойти на генетическую консультацию, а в дальнейшем, возможно, провести генетическое тестирование, часто очень трудное решение. Однако, если есть беспокойство о здоровье будущего ребенка, то стоит обратиться к консультации генетика.
Если ребенок уже родился и имеются негативные признаки, то на основании представленных симптомов (признаки дисморфии, нарушения развития, характерный порок сердца) может возникнуть подозрение на синдром Уильямса. Чаще всего пациенты с такими симптомами направляются в специализированную клинику, где проводятся генетические исследования, подтверждающие или исключающие синдром Уильямса. После завершения диагностики предоставляется генетическая консультация, включающая обсуждение заболевания и определение риска его возникновения при последующих беременностях.
Первоначальная оценка должна включать:
- физикальное обследование с неврологической оценкой и измерением веса, роста и окружности головы
- измерение артериального давления на всех конечностях
- кардиологическое и эхокардиографическое обследование
- исследование почек и параметров почек
- проверка слуха
- лабораторные исследования (концентрация кальция, гормоны щитовидной железы).
В последующие годы аналогичная оценка повторяется один раз в год, и, кроме того, в зависимости от выявленных нарушений, пациенты обследуются у кардиолога, нефролога или других специалистов. Кроме того, в зависимости от возраста следует учитывать нарушения, характерные для отдельных возрастных групп.
Из-за повышенного риска осложнений, связанных с общей анестезией, перед плановой процедурой необходима консультация детского анестезиолога у каждого пациента с синдромом Уильямса.
Генетические мутации повышают риск появления заболевания
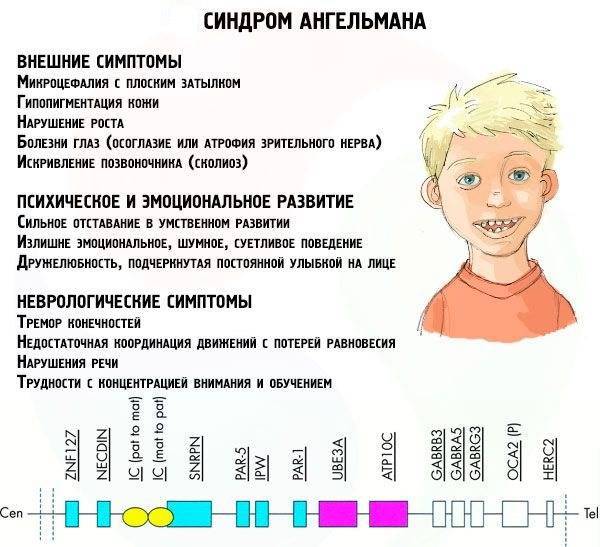
Появление синдрома Ангельмана связано с наличием у родителей будущего ребенка различных хромосомных аномалий. Среди таких отклонений обычно называют:
- трисомию хромосом – присутствие одной или нескольких лишних хромосом в хромосомном наборе;
- инверсию – разворот одного из участков хромосомы на 180 градусов, при этом часть хромосомы пропущена, а гены располагаются в противоположном порядке;
- микроделецию, которая является результатом перестройки Y-хромосомы и обмена участками между хромосомами, наблюдается небольшое количество хромосом, а также может отсутствовать один из генов;
- делецию – нехватку одного из участков хромосомы;
- транслокацию – перенос или присоединение участка одной хромосомы к другой хромосоме;
- дупликацию – копирование части хромосом, результатом чего становится лишний генетический материал;
- кольцевую хромосому – на концах хромосомы отсутствует генетический материал, при этом новообразованные концы соединяются в виде кольца.
Генные мутации, которые могут вызвать развитие синдрома
Профилактика

Профилактические мероприятия, позволяющие избежать развития тяжелых осложнений у больных с синдромом Вильямса:
- поддержание в крови кальция и холестерина на оптимальном уровне,
- правильное и сбалансированное питание, предотвращающее появление запоров,
- оптимальная физическая нагрузка,
- уменьшение тревожности ребенка,
- полноценный отдых и сон,
- занятия с детьми в спокойной обстановке,
- диспансерное наблюдение у кардиолога, невролога, психиатра, травматолога-ортопеда.
Для того, чтобы адаптация больных в социуме прошла быстро и безболезненно, необходимо их специальное обучение, внимание и поддержка окружающих лиц, своевременная диагностика и адекватное лечение болезни. Эти мероприятия позволяют повысить уровень жизни пациентов и предупредить неприятные последствия
Общение больных детей со здоровыми сверстниками также оказывает благоприятное воздействие на дальнейшее развитие патологии.
Умственная отсталость препятствует нормальному функционированию организма и жизнедеятельности больных. На основании имеющейся задержки в умственном развитии психиатры присваивают больным инвалидность.
Диагностика
Доктор соберет анамнез, выяснит у родителей особенности поведения ребенка, осмотрит его, выставит первоначальный диагноз и направит на дополнительные обследования, которые позволят выявить наличие и степень выраженности различных отклонений в строении внутренних органов.
Первичная диагностика заболевания у новорожденных не затруднена: специфическая внешность детей и общая информация о поведении и характере позволяют предположить наличие синдрома Вильямса еще на первом осмотре.
Дополнительные диагностические мероприятия:
- МРТ головного мозга;
- ультразвуковое исследование мочевого пузыря и почек;
- эхокардиография и ультразвуковое исследование сердца;
- определение концентрации кальция;
- флуоресцентная гибридизация (это генетическое исследование можно провести и до рождения ребенка).
На основании результатов диагностики определяются методы лечения сопутствующих отклонений.
Выраженность умственной отсталости немного снижается в процессе проведения психокоррекционных занятий.
Как вовремя распознать астено-невротический синдром у детей? Ответ узнайте прямо сейчас.
Online-консультации врачей
| Консультация педиатра |
| Консультация онколога-маммолога |
| Консультация диетолога-нутрициониста |
| Консультация сексолога |
| Консультация инфекциониста |
| Консультация анестезиолога |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация генетика |
| Консультация психолога |
| Консультация эндокринолога |
| Консультация неонатолога |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация эндоскописта |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
| Консультация нефролога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Что такое синдром Вильямса?
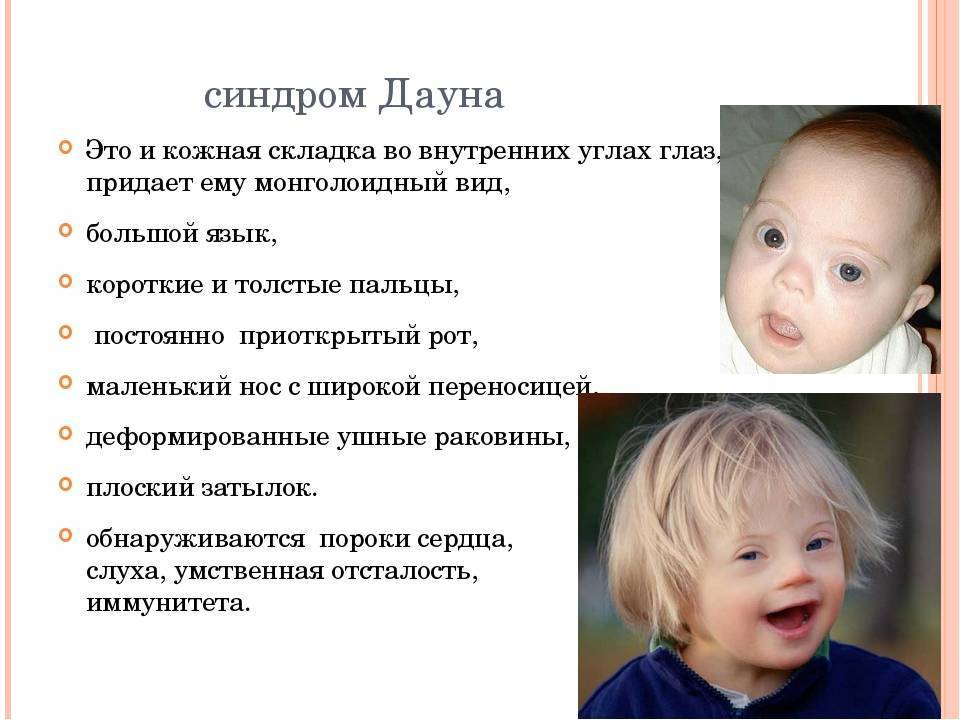
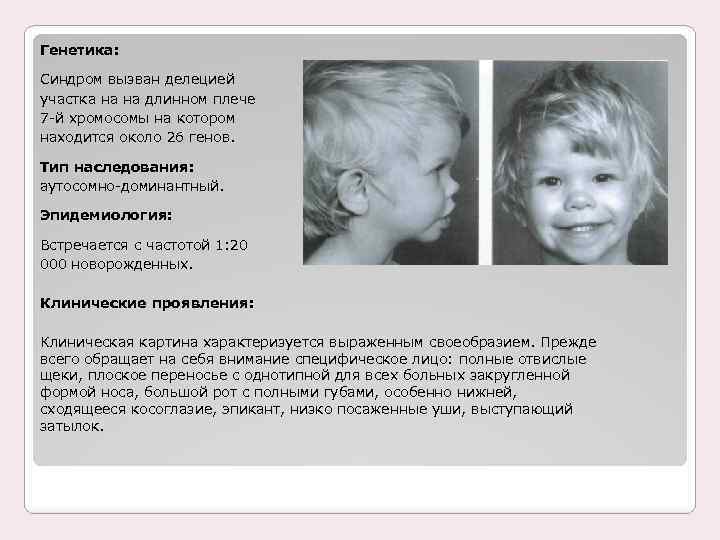
Синдром Вильямса (Уильямса), также известный как синдром Вильямса-Бёрена, синдром «лица эльфа» представляет собой редкое генетическое заболевание, характеризующееся задержкой роста до и после рождения (задержка внутриутробного и послеродового роста), низким ростом, различной степенью умственной отсталости и характерными чертами лица, которые, как правило, становятся более выраженными с возрастом. Такие характерные черты лица могут включать круглое лицо, полные щеки, толстые губы, большой рот, который обычно держится открытым, и широкую переносицу с расширенными вперед ноздрями. У больных также могут быть необычно короткие складки век (глазные щели), широкие брови, небольшая нижняя челюсть и выступающие уши. Также могут возникать аномалии зубов, включая аномально маленькие, недоразвитые зубы (гиподонтия) с маленькими тонкими корнями.
Синдром Вильямса также может быть связан с заболеваниями сердца, аномально повышенным уровнем кальция в крови в раннем детстве (инфантильная гиперкальциемия), нарушениями опорно-двигательного аппарата и другими дефектами. Расстройства сердца могут включать нарушение нормального кровотока из нижней правой камеры (желудочка) сердца в легкие (стеноз легочной артерии) или аномальное сужение над клапаном в сердце между левым желудочком и главной артерией тела (стеноз надключичной аорты). Патологии опорно-двигательного аппарата, связанные с синдромом Вильямса, могут включать воронкообразную деформацию скелета грудной клетки (впалая грудь или «грудь сапожника»), аномальное изгибание позвоночника из стороны в сторону или спереди в назад (сколиоз или кифоз), или неловкую походку. Кроме того, у большинства пораженных людей наблюдается легкая или умеренная умственная отсталость; слабые зрительно-моторные интеграционные навыки; дружелюбная, общительная, разговорчивая манера речи; короткая продолжительность концентрации внимания; и легкая отвлекаемость.
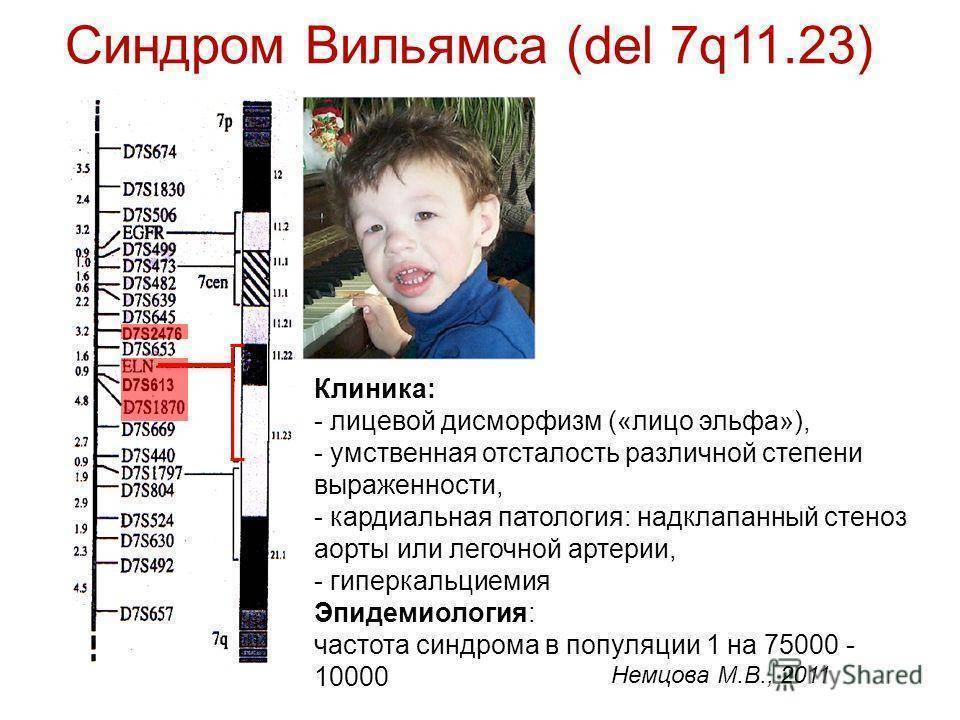
У большинства больных с синдромом Вильямса заболевание возникает спонтанно по неизвестным причинам (спорадически). Однако сообщалось и о семейных случаях. Полагают, что спорадические и семейные случаи возникают в результате делеции генетического материала из соседних генов (смежных генов) в определенной области хромосомы 7 (7q11.23).
ДИАГНОЗ

Синдром Вильямса – редчайшая генетическая патология – один случай на 15–20 тыс. новорожденных. При заболевании в организме ребенка теряется от 25 до 29 генов. Это приводит, например, к порокам сердца, хриплому голосу, ортопедическим проблемам, изменениям черт лица.
Диагноз может подтвердить лишь врач-генетик, к которому обычно направляют из поликлиники, если замечают странности.
– В нашем случае что-то неладное заподозрил кардиолог, – рассказывает Вероника. – Когда Маше был год, у нее диагностировали порок сердца
При этом специалисты обратили внимание на внешность и направили к генетику. Так я впервые узнала о существовании болезни
Впервые синдром Вильямса был описан в 1961 году кардиологом из Новой Зеландии Джоном Вильямсом. Он заметил, что у некоторых детей с сердечными проблемами имеются схожие внешние признаки. Вильямс также доказал генетическую природу этого недуга.
Синдром Вильямса – диагностика
Дети с синдромом Вильямса имеют специфические черты внешности, поэтому предварительный диагноз может выставляться на основании результатов первичного осмотра. Однако для принятия окончательного решения, назначения терапии необходимо комплексное обследование пациента. Для этого назначаются:
- Биохимический анализ крови (обнаруживается гиперкальциемия).
- ЭКГ (наличие патологий и пороков: недостаточность аортального или митрального клапанов, надклапанные стенозы аорты и легочного ствола).
- Молекулярно-генетический анализ – применяют технику ДНК-микрочипа или флуоресцентной гибридизации (FISH-методика) для выявления нарушения строения 7-й хромосомы.