Диагностика
Диагностика спазмофилии у детей явной формы не вызывает трудностей, для этого достаточно подтвердить наличие рахита анализом крови с рентгенографией и наличие судорожных приступов или кратковременной потери сознания.
Диагностика латентной формы производится специальными тестами. Готовность мышц к судорогам показывают следующие тесты:
- симптом Труссо – через несколько минут после сдавливания плечевого нервного узла кисть руки начинает сокращаться по виду судорог;
- симптом Хвостека – легкие постукивания по стыку скуловой дуги и уголка рта приводят к сокращениям мышц лица – века, носа и рта;
- симптом Люста – поколачивание малой берцовой кости вызывает отведение стопы в сторону и сгибание подошвы;
- симптом Эрба – раздражение гальваническим током малой силы;
- феномен Маслова – внезапный укол приводит к кратковременной остановке дыхания;
- пропускание тока слабого напряжения через срединный нерв локтевого сгиба.
Диагностика заболевания проводится педиатром или детским неврологом. Результаты положительного отклика на тот или иной тест должны подтверждаться результатами клинических исследований:
- биохимия крови на концентрацию кальция и фосфора;
- КОС-анализ для установления кислотно-щелочного баланса крови;
- рентгенография длинных костей.
Основной задачей доктора является разграничение спазмофилии от других схожих заболеваний – коклюша, эпилепсии, истинного судорожного синдрома, ложного крупа, врожденного стридора и прочих.
Обращение в клинику
При малейших подозрениях на спазмофилию у ребенка надо обращаться к педиатру, чтобы поделиться своими наблюдениями. Наличие приступов судорог или потери сознания является показанием к наблюдениям специалистов. Лечение спазмофилии у детей проводиться только под постоянным наблюдением врачей.
В АО «Медицина» (клиника академика Ройтберга) ведут прием высококвалифицированные педиатры и детские неврологи. Они проведут визуальный осмотр маленького пациента, побеседуют с ним, назначат необходимые анализы и обследования и установят или опровергнут диагноз.
Неотложная помощь
При спазмофилии у детей симптомы и лечение неразрывно связаны между собой. Так при появлении ларингоспазма родители срочно должны побрызгать в лицо ребенку холодной водой и обеспечить приток свежего воздуха, открыв все форточки и окна в помещении, где находится малыш. Для восстановления дыхания нужно встряхнуть или похлопать ребенка по ягодицам. В крайних случаях, когда простые меры оказались бездейственными, необходимо сделать искусственное дыхание и прямой массаж сердца.
При наступлении общего судорожного синдрома эффективной мерой становится срочное введение противосудорожных препаратов, которые необходимо всегда иметь при себе, и срочно вызвать «Скорую помощь» (+7(495)229-00-03), врачам которой необходимо сообщить какой препарат вы ввели малышу внутримышечно самостоятельно.
Родители должны строго следовать простому и четкому алгоритму действий в случае наступления судорожного приступа:
- укладывать ребенка необходимо на бок, при этом верхняя часть тела приподнята по отношению к нижней;
- обеспечение притока свежего воздуха;
- вызов «Скорой помощи»;
- внутримышечное введение противосудорожного препарата, наименование и дозировку которого должен определить врач;
- не давать до приезда бригады скорой помощи никаких посторонних медикаментов.
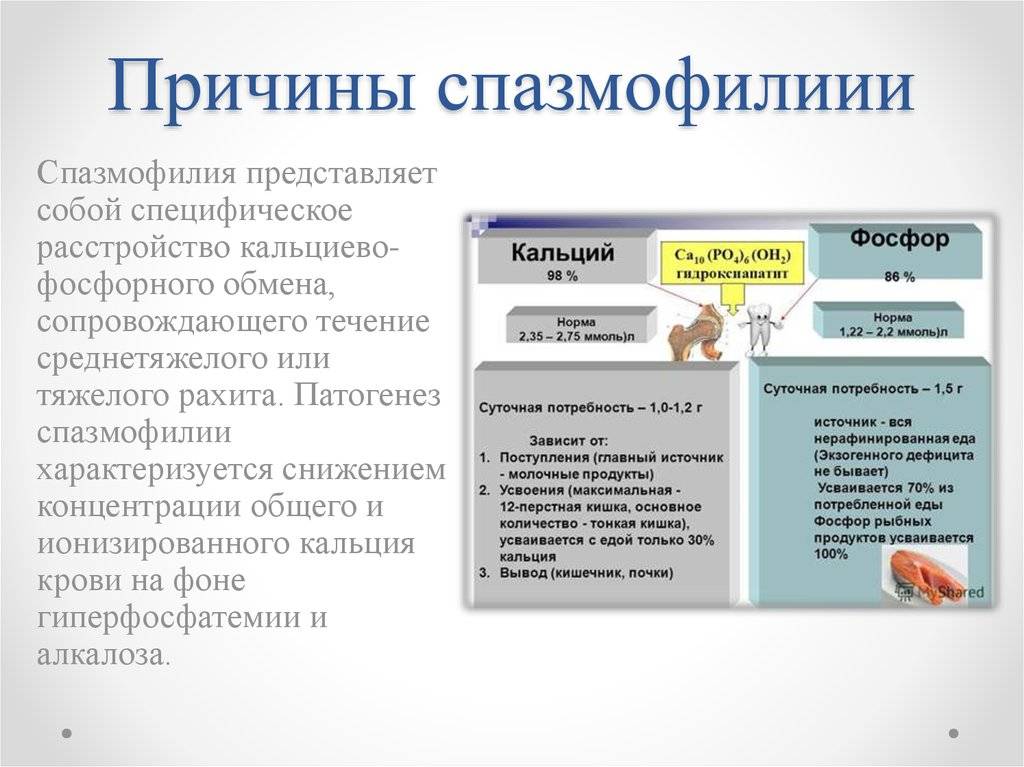
Причины спазмофилии у детей
Спазмофилия может быть и у новорожденных. Появление заболевания сопровождается повышением уровня витамина D. Причиной развития недуга является длительное пребывание малыша под воздействием солнечного излучения. Оно необходимо для детей, у которых возникает рахит. При переизбытке ультрафиолетового облучения ребенок заболевает. У грудничка болезнь развивается при нарушении кальциево-фосфорного баланса.
Если в грудном возрасте обеспечивается неполноценное питание, то это приводит к патологии. Поэтому рекомендовано своевременно вводить прикорм и осуществлять контроль за грудным и искусственным вскармливанием. При недоношенности и малом весе малыша во время рождения риск возникновения болезни увеличивается.
Если возраст больного составляет более 2 лет, то спазмофилия развивается при недостатке кальция и фосфора. В подростковом возрасте говорят о патологическом процессе при ранней беременности. Если пациент часто переживает стрессовые ситуации и эмоциональную усталость, то это приводит к болезни.
Патология развивается в период протекания заболеваний инфекционного характера. Они могут возникнуть после внутренних кровоизлияний. Если проводится хирургическое вмешательство в области эндокринной системы, то это становится причиной спазмофилии. Она появляется при опухолевых процессах. Такие новообразования поражают щитовидную железу и нарушают ее работоспособность.
Основной причиной возникновения заболевания является недостаток кальция, а также фосфора в крови. Оно развивается на фоне других провоцирующих факторов, которые связаны с патологиями и неправильным образом жизни.
Профилактика
Всем медикам хорошо известна истина: значительно легче проводить профилактику заболевания, чем его лечить. Можно существенно снизить риск развития спазмофилии, соблюдая следующие рекомендации:
- деткам, которые находятся на искусственном вскармливании, следует регулярно включать в рацион донорское молоко;
- необходимо соблюдать точную дозировку витамина D;
- ребенок нуждается в полноценном питании, рацион малыша должны быть включены: мясо, творог, морковь, молоко, капуста и прочее.
Первичная профилактика предполагает предупреждение, своевременную диагностику и лечение рахита. Диагностирование и лечение скрытой формы заболевания – это вторичная профилактика. Кроме того, необходима продолжительная (от шести до двенадцати месяцев) противосудорожная терапия барбитуратами. Родителям необходимо следить за показателями крови ребенка.
К каким докторам следует обращаться если у Вас Спазмофилия у детей:
Педиатр
Невролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Спазмофилии у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику: Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Осложнения гриппа: чем опасны и как их распознать
К самым уязвимым группам населения относят детей в возрасте до 6 лет, пожилых людей, беременных женщин и лиц с хроническими заболеваниями (сахарный диабет, сердечно-сосудистые и дыхательные системой). Именно у них чаще грипп протекает с осложнениями.
К самым частым осложнениям относят пневмонию. Также возможны такие осложнения как: вирусный энцефалит, менингит, миокардит.
При обнаружении одного из указанных симптомов следует немедленно обратиться к врачу:
- нарушение дыхания (частое, шумное, человек может дышать только в одном положении тела);
- боли в области ребер, усиливающиеся или появляющиеся при кашле;
- головные боли с тошнотой, потерей сознания, нарушениями поведения;
- температура не опускается после приема различных жаропонижающих препаратов (по схеме);
- судороги на фоне высокой температуры.
Кроме того, следует вызвать врача на дом, если температура тела остается высокой на 4 день болезни или наблюдается ее снижение до 37−37.5℃ с последующим подъемом до 38℃.
Первое, что должен сделать человек при заболевании – это остаться дома. Не следует «героически» работать или учиться, едва держась на ногах. Подобное поведение не принесет пользы, а лишь подорвет ваше здоровье и окружающих. Правильно:
- Вызвать врача на дом.
- Следовать рекомендациям врача, не заниматься самолечением.
К каким докторам следует обращаться если у Вас Спазмофилия у детей:
Педиатр
Невролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Спазмофилии у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику: Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Клиническая картина
Симптомы спазмофилии будут зависеть от стадии, формы, течения и вида заболевания.
Латентная форма
Скрытая форма заболевания протекает от нескольких недель до нескольких месяцев, зачастую у таких младенцев налицо все симптомы рахита:
- чрезмерное потоотделение;
- тахикардия;
- тревожность в ночной период;
- эмоциональная лабильность;
- боязнь;
- сбой работы ЖКТ.
Манифестная форма
Эклампсические судороги – начинаются с мышечного подергивания лица, шеи, конечностей, постепенно захватывают все тело. В ходе приступа:
- младенец в бессознательном состоянии;
- лицо окрашивается в красный цвет;
- возникает тахикардия, сбой дыхания, общий цианоз;
- неконтролируемое мочеиспускание и дефекация;
- выделение пены изо рта;
- из-за повышенного внутричерепного давления большой родничок напряжен.
Такое положение сохраняется от нескольких минут до нескольких часов.
Детская тетания
Тетания выражается в карпопедальном спазме, длящемся от 3 – 4 часов до нескольких суток, при этом:
- ребенка одолевают сильные боли;
- из-за длительного периода спазма конечности могут отекать;
- отмечается сгибание рук до максимальных пределов в локтях и запястьях, сдвигание плеч к телу, сгибание кистей.
Развитие ларингоспазма
Ларингоспазм или судорога голосовой щели — явный симптом спазмофилии. Может развиваться в процессе плача или без явных на то причин, случается до нескольких раз в сутки. При умеренном спазме ребенок бледнеет, появляется характерный вдох со свистом, при полной блокировке щели возникает:
- холодный пот;
- цианоз;
- минутное бессознательное состояние;
- апноэ;
- громкий выдох с дальнейшим шумным дыханием;
- происходит отход ко сну.
Опасность кроется в возможной смерти.
Существуют и местные единичные спазмирования в районе:
- глазных мышц – появляющееся косоглазие;
- жевательных мышц – тризм, ригидность затылка;
- гладкой мускулатуры – неконтролируемые дефекация и мочеиспускание.
Явная форма болезни одолевает малыша от пары дней до 2 – 3 недель.
Симптомы Спазмофилии у детей:
Формы явной спазмофилии у детей:
- эклампсические судороги,
- тетания,
- ларингоспазм.
Эклампсические судороги проявляются подергиваниями лицевых мышц, потом мышц шеи, рук, ноги. Потом подергивается всё тело. Малыш теряет сознание, его лицо приобретает багровый оттенок, появляется тахикардия, прерывистое учащенное дыхание, вероятны непроизвольные мочеиспускание и дефекация, выделение пены изо рта. Из-за того, что внутричерепное давление повышенное, фиксируют напряжение большого родничка.
Тетания проявляется карпопедальным спазмом, длящимся 2-3 часа и даже несколько суток. Судорожные сокращения часто приводят к сильной боли. Из-за длительного течения спазма стопы ребенка могут отекать.
Ларингоспазм — это судорога голосовой щели. Возникает она резко, начинается «петушиным» криком. Дальше появляется стенотическое дыхание, инспираторная одышка, втяжение уступчивых мест грудной клетки.
Остановка дыхания может быть резкой. Отмечают такие симптомы:
- цианоз губ
- резкая бледность
- застывание с запрокинутой головой
Конец приступа отмечается тем, что ребенок делает 2-4 поверхностных свистящих вдоха. Свистящие они, потому что воздух проходит через суженную щель. После этого дыхание возвращается в норму. Но приступ может кончиться и летальным исходом.
Причины развития
Детский организм, впервые сталкивающийся с различными инфекциями, не знает пока, как им противостоять. Поэтому дети болеют в первые годы жизни чаще взрослых. В результате торжества над первым вирусом в организме образуются защита, которая может в следующий раз противостоять более действенно.
Источником возникновения и развития ОРВИ у детей являются вирусы. В детский организм они попадают в результате контакта с больным человеком воздушно-капельным или бытовым путем, когда возбудитель инфекции находится на игрушках, посуде или белье. Попадая на слизистую верхних дыхательных путей, они проникают в клетки, нарушая их функции. Это сопровождается местным воспалением с продуцированием слизи, которая приводит к кашлю и насморку.
Источниками вирусной инфекции могут быть иногда домашние питомцы.
Риск заражения вирусными инфекциями может возникнуть также в результате:
- нарушения развития органов дыхания;
- переохлаждений;
- сухого воздуха в помещении;
- недоношенности;
- неправильного питания;
- обострений хронических заболеваний.
Иногда вирусные заболевания могут возникнуть вследствие нескольких инфекций. Это усложняет течение болезни и может привести к осложнениям в виде бронхита или пневмонии.
Подбирать противовирусные препараты для детей необходимо осторожно, обеспечивая мягкое воздействие на организм и с учетом возраста.
Лечение
Больных пневмонией обычно госпитализируют в отделение пульмонологии. На период интоксикации и лихорадки назначается богатое витаминами сбалансированное питание, предписываются обильное тёплое питьё, постельный режим. При выраженной дыхательной недостаточности показаны ингаляции кислорода.
К основным направлениям лечения принадлежат:
- антибиотикотерапия. Больному зачастую назначаются макролиды. К лекарствам этой группы относятся: Сумамед, Азитромицин. Антибиотики при пневмонии назначаются в индивидуальном порядке. При наличии показаний пациенту прописывают респираторные фторхинолоны (Таваник, Левофлоксацин и т. д.);
- физиотерапевтические процедуры. После снятия симптомов интоксикации, прекращения лихорадки показано проведение сеансов электрофореза с кальцием хлоридом, УВЧ, ингаляций, массажа);
- оксигенотерапия. Она предусматривает насыщение организма кислородом;
- симптоматическое лечение. При пневмонии рекомендовано назначение препаратов с отхаркивающим, жаропонижающим, антигистаминным, муколитическим эффектом, назначение дезинтоксикационной терапии.
Для борьбы с лихорадкой при пневмонии активно используется Парацетамол.Этот медикамент обладает выраженным болеутоляющим и жаропонижающим эффектом. Парацетамол воздействует на центры терморегуляции, боли. Лекарство оказывает достаточное слабое влияние на синтез простагландинов в периферических тканях. Поэтому при приёме Парацетамола не наблюдается поражение слизистой оболочки ЖКТ, нарушение водно-электролитного обмена.
У Парацетамола, активно применяющегося при пневмонии, имеются определённые противопоказания. От использования средства следует отказаться при тяжёлых патологиях печени и почек, повышенной чувствительности к компонентам лекарства
В период беременности и грудного вскармливания, алкогольном поражении печени это средство следует применять с осторожностью
Если пациент находится в тяжёлом состоянии, показано назначение низкомолекулярных гепаринов. Такие медикаменты назначают при риске возникновения тромбоэмболии.
Пневмония при коронавирусе зачастую требует назначение искусственной вентиляции лёгких. Этот метод лечения заболевания применяют при наличии следующих показаний:
- относительных (нарушения сознания, повышения РаСО2 > 20 % от исходного уровня и пр.);
- абсолютных (комы, сопора, остановки дыхания, психомоторного возбуждения, нестабильной гемодинамики).
Антибиотики
Лечение пневмонии у взрослых предусматривает назначение антибактериальной терапии. Соответствующие препараты следует назначать, не дожидаясь определения возбудителя. Подбор антибиотика при пневмонии должен осуществляться исключительно врачом. Отмечается недопустимость самолечения. При внегоспитальной пневмонии, как правило, назначаются лекарства из группы пенициллинов, цефалоспоринов, макролидов.
Способ введения медикамента в организм во многом определяется тяжестью течения болезни. В рамках комплексной терапии внутрибольничной пневмонии применяют фторхинолоны, цефалоспорины, пенициллины. Если возбудитель болезни неизвестен, показана комбинированная антибиотикотерапия. Она предполагает назначение 2-3 медикаментов.
Лечение пневмонии в большинстве случаев длится 7-14 дней. В отдельных случаях возможна замена антибиотика.
Классификация
Предусмотрена классификация патологии по разнообразным признакам:
- локализации;
- причине возникновения болезни;
- механизму развития (патогенезу);
- объёму тканей, которые оказались вовлечены в патологический процесс.
По причине возникновения болезни выделяют разные виды пневмонии:
- типичную;
- аспирационную;
- болезнь, возникшую на фоне ослабления иммунитета.
Типичная пневмония возникает у пациентов без выраженных нарушений иммунитета. Она может быть:
- грибковой;
- вирусной;
- бактериальной;
- паразитарной;
- микобактериальной. Микобактерии способны, подобно грибкам, образовывать мицелий на одной из стадий своего развития.
Пневмония, возникающая на фоне снижения иммунитета, диагностируется у больных СПИДОМ, пациентов, страдающих другими заболеваниями. Аспирационный тип болезни выступает следствием проникновения (пассивное попадание или вдыхание) чужеродного агента в лёгкие.
По механизму развития выделяют пневмонию:
- первичную. Она возникает в качестве самостоятельной патологии;
- вторичную. Подобная пневмония является следствием других болезней;
- посттравматическую. Воспалительный процесс возникает из-за задержки мокроты. Посттравматическая пневмония чаще всего обусловлена травмами грудной клетки;
- радиационную. Она возникает после лучевого лучения онкологических болезней.
По локализации различают пневмонию:
- двустороннюю;
- одностороннюю.
По вовлечённости тканей следует выделить пневмонию:
- тотальную, приводящую к полному поражению лёгких;
- очаговую. При таком виде пневмонии формируется очаг инфекции небольшого объёма. Пример данной патологии – бронхопневмония. Она затрагивает бронхи, респираторные отделы;
- сливную (предусматривающую образование нескольких патологических очагов);
- сегментарную. В таком случае оказываются поражены один или несколько сегментов лёгкого;
- долевую. Она сопровождается поражение болей лёгкого. Наиболее распространённая её разновидность – крупозная пневмония. При наличии этого заболевания наблюдается распространение патологического процесса на альвеолы, частичное поражение плевры.
Пневмония без температуры представляет собой особую опасность. Она предусматривает бессимптомное течение. Организм не сигнализирует о наличии болезни даже кашлем. Бессимптомная терапия зачастую является следствием слабого иммунного ответа.
Крупозная пневмония характеризуется острым началом с повышением температуры тела (более 39°С),одышкой, болями в районе грудной клетки, слабостью. Пациента беспокоит кашель. Сначала он непродуктивный, сухой. Затем на 3-4 день после начала болезни возникает кашель с «ржавой» мокротой. У больного постоянно держится высокая температура тела. Отличительные черты этой формы пневмонии – кашель, лихорадка, отхождение мокроты. Подобные симптомы сохраняются на срок до 10 дней.
При тяжёлом течении крупозной пневмонии наблюдается цианоз носогубного треугольника, возникает гиперемия кожных покровов. В области щёк, губ, крыльев носа, подбородка появляются герпетические высыпания. Состояние пациента длительное время остаётся тяжёлым. Его дыхание учащённое, поверхностное. Пульс больного зачастую аритмичный, частый. Сердечные тона глухие, артериальное давление остаётся сниженным.
Очаговой пневмонии свойственно малозаметное, постепенное начало. Болезнь нередко развивается после недавно перенесённого острого трахеобронхита, острой респираторно-вирусной инфекции. Очаговая пневмония симптомы предусматривает разнообразные. Температура тела держится на отметке 38-38,5°С. Кашель при очаговой пневмонии сопровождается отхождением слизисто-гнойной мокроты, отмечаются слабость, потливость. При дыхании возникают болевые ощущения в грудной клетке при кашле, на вдохе.
При очаговой сливной пневмонии состояние больного стремительно ухудшается. Возникают такие симптомы, как цианоз, выраженная одышка.
Что провоцирует развитие нарушения
Вследствие сбоя кальциево-фосфорного обмена, происходит падение насыщенности общего и ионизированного кальция в крови, сочетающегося с алкалозом и гиперфосфатемией.
Увеличению количества неорганического фосфора предшествуют:
- вскармливание малыша коровьим молоком, когда происходит экскреция лишнего фосфора в частичном объеме;
- передозировка при приеме витамина D2 и D3 из-за самолечения или вследствие бесконтрольного назначения педиатром;
- поглощение большим процентом открытой кожи ультрафиолетовых лучей весной.
В результате метаболита витамина D на высоком уровне:
- снижается качество работы паращитовидных желез;
- происходит изменение щелочного запаса крови, в запущенном варианте возникает алкалоз;
- стимулируется всасываемость кальция и фосфора в кишечнике или микроэлементы выделяются с мочой в повышенном количестве, в почечных канальцах начинается реабсорбция аминокислот;
- костная ткань малыша накапливает кальций выше предела, из-за чего в крови его уровень понижается, а количество калия повышается, что ведет к гиперкалиемие.
Также причинами сверхвысокой мышечно-нервной активности и судорожной готовности может стать понижение в крови уровня:
- магния;
- натрия;
- хлоридов;
- витаминов В1 и В6.
В данном случае любой неблагоприятный фактор – испуг, крик, плач, вирусное заболевание, рвота, скачок температуры могут стать провокацией судорожного приступа.
Диагностика: инструментальные методы и синдромы
Диагностирование манифестной спазмофилии процесс не сложный, берутся во внимание клинические и рентгенологические рахитические признаки, подтверждение случаев судорог и спазмов. При латентной необходимо осуществить механические или кожно-гальванические пробы с целью определения уровня нервной и мышечной активности, при этом выявляют наличие симптомов:
При латентной необходимо осуществить механические или кожно-гальванические пробы с целью определения уровня нервной и мышечной активности, при этом выявляют наличие симптомов:
- Хвостека – при постукивании пальцем или молоточком на выходе ветвей лицевого нерва – скулы, происходит подергивание уголка глаза или рта;
- синдром Труссо – при сжатии нервно-сосудистого пучка плеча непроизвольно сокращаются мышцы руки, приводя ее в положение «руки акушера»;
- симптом Люста – постукивание в районе головки малоберцовой кости, где выходит малоберцовый нерв, вызывает сгибание стопы с отводом ее на бок;
- Эрба – воздействие электрическим разрядом на срединный нерв локтя приводит к сжатию пальцев ладони;
- феномен Маслова – реакция на болевой процесс, к примеру, укол вызывает не длительную остановку дыхания, со здоровыми детками это не происходит, так как у них в момент укола дыхание учащается.
Спазмофилия у детей: симптомы и лечение
При тонических судорогах, потере сознания, ларингоспазме и остановке дыхания ребенок нуждается в срочных мерах реанимации. В первую очередь ему необходимо искусственное дыхание. С гипоксией помогает бороться масочная ингаляция 100% кислородом. Кроме того, проводятся инъекции противосудорожными препаратами.
Максимально эффективен 0,5% раствор «Седуксена». Его вводят и внутривенно, и внутримышечно. Необходимая доза препарата составляет:
- в три месяца – от 0,3 до 0,5 мл;
- от шести месяцев до года – от 0,5 до 1,0 мл;
- до трех лет – от 1,0 до 1,5 мл.
После инъекции эффект заметен сразу же. Но его действие длится всего тридцать минут: за это время медики проводят необходимые исследования, позволяющие установить причину судорог.
Такой же эффект оказывает раствор гамма-оксимасляной кислоты (20%). Его вводят внутримышечно, ректально, внутривенно. Дозу увеличивают при повторном введении. Препарат, введенный внутримышечно, начинает действовать через пять минут, и его действие продолжается от тридцати минут до двух часов. Если судороги у ребенка сохраняются длительное время, то ему можно в сутки делать от четырех до шести инъекций.
Этиология
Механизм развития недуга – неврологического характера, то есть спазмы появляются под действием импульсов от нервной системы, посылаемые к мышцам.
Точные причины фебрильных судорог у детей до конца не установлены, но существует несколько гипотез их возникновения, имеющие научное обоснование:
- Повышение температуры – это главная причина судорог. Обычно у ребёнка отмечается предлихорадочное состояние от 37,5º, которое запускает появление спазмов. Врачи рекомендуют давать детям жаропонижающие препараты для предотвращения припадков;
- Незрелость нервной системы – в первую очередь страдают клетки терморегуляции, которые дают сбои, генерируя возбуждение. Отмечается у детей с задержкой развития, появившихся на свет методом кесарева сечения или в связи с затяжными родами;
- Генетическая предрасположенность – по наблюдениям клиницистов существует отягощённая наследственность по фебрильным припадкам. Если у родственников отмечались судороги в раннем возрасте, вероятность их появления у малыша сильно возрастает;

Причины появления фебрильных судорог
- Частые инфекции – если ребёнок периодически болеет, могут появиться судороги при температуре. Такая причина больше относится к факторам риска – способствует развитию недуга у предрасположенных детей;
- Стрессы – нередко нервное перевозбуждение приводит к повышению температуры и возникновению фебрильных судорог. Если малыш часто плачет, это способствует активации возбуждения в головном мозге с последующим расстройством центра терморегуляции. Такое состояние отмечается у недоношенных детей;
- Отравления – интоксикации микробными агентами или пищевыми продуктами часто сопровождаются лихорадкой. Несмотря на то, что повышение температуры помогает организму бороться с основной болезнью – необходимо принять жаропонижающее для предотвращения судорог.
Диагностика Спазмофилии у детей:
Для диагностики спазмофилии у детей используют проверку симптомов Хвостека, Труссо и Люста, которые указывают на повышенную механическую возбудимость. Положительный симптом Хвостека проявляется в появлении при поколачивании пальцем в области fossae caninae кратковременных подергиваний угла рта, века или крыльев носа.
Положительный симптом Труссо — ладонное сгибание пальцев кисти и противопоставление им большого пальца («рука акушера») при сдавлении в sulcus bicipitalis нервно-сосудистого пучка. Симптом Люста выявляют, сдавливая n. peronaeus в области головки малоберцовой кости, при этом может появиться отведение и легкое тыльное сгибание стопы при положительном симптоме.
При диагностировании рассматриваемого заболевания у детей нужно выявить повышенную гальваническую нервно-мышечную возбудимость. Симптомы Эрба – при раздражении n. medianus постоянным током у здорового ребенка при размыкании катода происходят сокращение мышц предплечья и сгибание пальцев при силе тока не менее 5 мА, при спазмофилии для этого достаточно 2–3 мА. М. С.
Исследователь Маслов отмечает повышенную болевую чувствительность у малышей с диагнозом «спазмофилия». Укол в ногу вызывает кратковременную остановку дыхания. А здоровый ребенок реагирует тем, что дыхание учащается. Проверить это можно при помощи пневмограммы.
Профилактика
Профилактика спазмофилии у детей требует соблюдения элементарных правил. Ребенку рекомендовано обеспечение правильного питания и разнообразного рациона. Малыш должен употреблять продукты, в состав которых входят витамины и микроэлементы в большом количестве. После рождения малыша мамы должны следить за тем, чтобы процесс кормления грудью был полноценным.
Новорожденному рекомендуется принимать витамин Д, что предоставит возможность устранения проявлений рахита. В период приема препарата категорически запрещается превышение дозировки, которая назначена доктором. Мамам советуют регулярно посещать педиатра.
Заболевание является тяжелым патологическим процессом, который сопровождается конвульсиями. При первых проявлениях заболевания у ребенка рекомендуют срочно обратиться за помощью к доктору, который после диагностики назначит действенное лечение. Родители должны строго придерживаться схемы терапии, что положительно отобразится на состоянии грудничка.
Другие средства от спазмофилии
Иногда применяются клизмы из двухпроцентного раствора хлоралгидрата, предварительно подогретого до температуры 40 °C, и раствора (25%) сульфата магния внутримышечно. Пока действуют противосудорожные препараты, медики экстренно определяют уровень кальция в крови, вводят десятипроцентный раствор глюконата или кальция хлорида внутривенно. Дозировка составляет:
- для деток до полугода – 0,05 мл;
- от шести до двенадцати месяцев – 0,5-1,0 мл;
- от двенадцати до тридцати шести месяцев – 2 мл.
Затем раствор хлорида кальция (10%) ребенку дают внутрь трижды в сутки по одной ложке (чайной) после еды. Препарат нужно запивать молоком. Курс лечения длится от недели до десяти суток. Кроме того, для диагностики и лечения в некоторых случаях проводится спинномозговая пункция.

Диагностика
Если у больного имеются подозрения на спазмофилию, то его необходимо показать специалисту, который после осмотра пациента и сбора анамнеза сможет поставить предварительный диагноз. При диагностике доктор постукивает пальцами по скулам больного (при этом незначительно дрожит уголок органов зрения).
Если чуть сжать нервные связки, которые располагаются в области плеча, то это приведет к непроизвольному движению рукой. Если доктор простукивает малоберцовую кость, то пациент сгибает стопу.
Анализ крови больного рекомендуется для того, чтобы определить количество кальция в его организме. Некоторым пациентам рекомендовано проведение исследования КОС крови. Рекомендовано дифференциальную диагностику заболевания на выявление других, к которым относят судорожный синдром, врожденный стридором, истинный гипопаратиреоз, ложный круп, эпилепсиюи т.д.
Диагностика должна быть комплексной, что позволит доктору определить степень тяжести развития патологии и назначить действенную схему лечения.