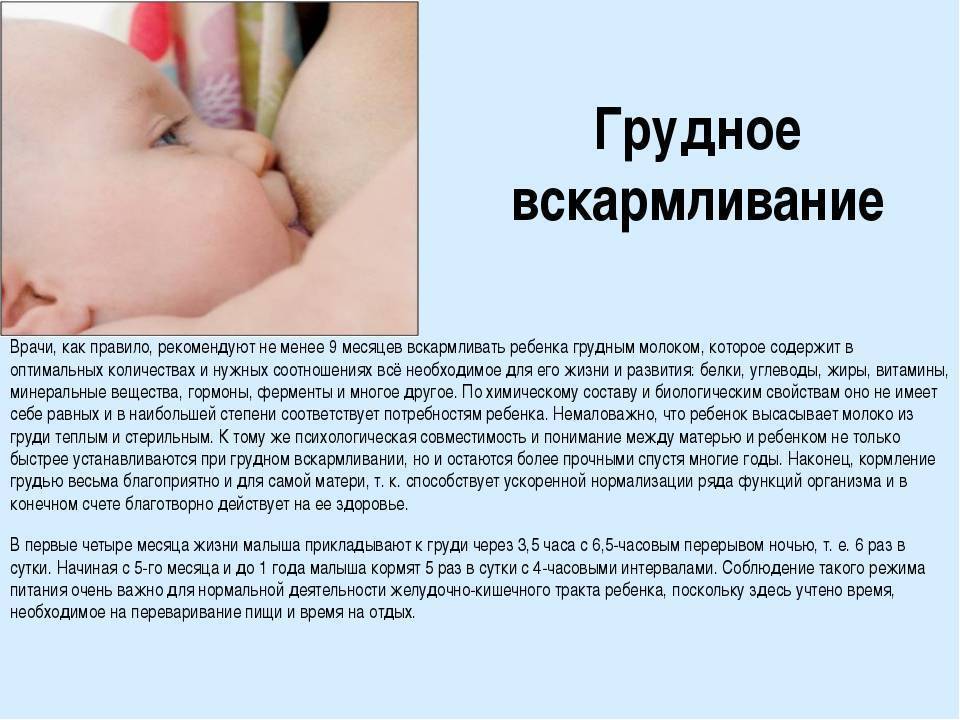
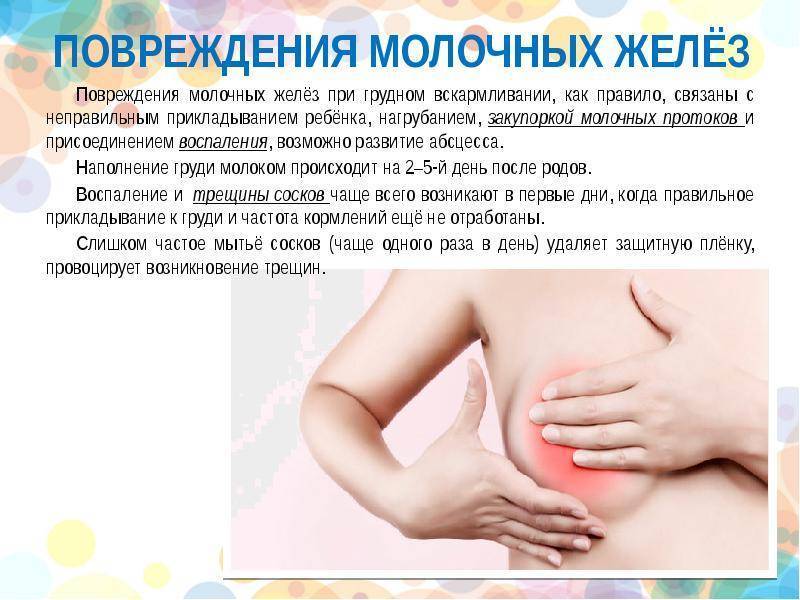
Как правильно наладить грудное вскармливание после родов?
О пользе грудного молока сказано очень много. Это неоспоримый факт. Любая женщина мечтает дать своему малышу все самое лучшее, но, чтобы наладить кормление новорожденного, нужно обладать соответствующими знаниями.
Грудное вскармливание — действительно совершенно естественный процесс. Как только женщина забеременела, ее организм уже готовится к этому посредством изменения гормонального фона.
Особую важность представляет собой первое прикладывание новорожденного к груди мамы, которое должно произойти в самые короткие сроки, еще в родильном зале. Контакт «кожа к коже» и первые сосательные движения запускают цепочку биохимических процессов в организме мамы
Несмотря на то, что в молочных железах еще нет молока, именно акт сосания помогает наладить лактацию и стимулирует выработку гормона любви — окситоцина. Для женщины его значимость заключается и в том, что благодаря ему происходит сокращение матки после родов. Кстати, интересный факт: если малыша положить маме на грудь, он самостоятельно без чьей-либо помощи сможет найти сосок. Во время беременности ореолы груди приобретают более темный цвет, чтобы еще плохо видящий малыш мог найти грудь, а железы Монтгомери (точки вокруг соска) выделяют секрет, имеющий запах околоплодных вод, в которых ребенок пробыл всю беременность.
Первое, что получает новорожденный, — это молозиво. Его совсем немного, но младенцу достаточно! Молозиво — уникальный продукт, содержащий большое количество белка, альбуминов, антител, иммуноглобулинов (это мощнейшая защита ребенка от различных инфекций). Состав молозива и зрелого молока, которое приходит позже, различается: в первом в разы меньше жиров и углеводов, что позволяет полностью усваиваться в организме новорожденного и обеспечивать его силами и энергией.
Примерно на 3–7 сутки приходит зрелое молоко. Лактация на данном этапе нестабильна
Еще больше волнения возникает, когда после ежедневного взвешивания в роддоме мама слышит, что ребенок теряет вес! Ребенку не хватает молока?! Внимание: это физиологическая потеря массы тела. В норме она не должна превышать 8% от первоначального веса
Во всех остальных случаях ребенку достаточно молока.
Как часто следует прикладывать ребенка к груди? Как можно чаще — именно это и будет залогом успешной лактации в дальнейшем.
Факты о грудном вскармливании
Кормление грудью – это естественный процесс, идущий на смену беременности и родам. Новорожденный и его мать одинаково нуждаются в грудном вскармливании.
Грудное вскармливание полностью удовлетворяет все базовые потребности ребенка.
Грудное молоко содержит оптимальное соотношение белков, жиров, углеводов, витаминов, более 15 гормонов, лактобактерии, факторы роста и развития.
Материнское молоко богато антителами, защищающими малыша от инфекций.
Грудное молоко меняет состав в зависимости от потребностей ребенка в данный момент.
Кормление грудью помогает женщине быстрее восстановиться после родов.
Грудное вскармливание является профилактикой депрессии и усиливает материнский инстинкт.
Размер и форма груди не влияют на количество молока и длительность грудного вскармливания.
Плоские или втянутые соски не являются препятствием к успешному грудному вскармливанию.
Любая женщина способна дать своему ребенку столько молока, сколько ему необходимо и может продолжать грудное вскармливание сколь угодно долго.
Грудное вскармливание не требует финансовых затрат и позволяет сэкономить от 36 до 120 и более тысяч рублей в год.
Подготвка к проведению забора биоматериала
Анализ на лимфоциты в крови входит в общий забор материала, который берется с пальца пациента или вены. Данный вид исследования характеризуется рядом условий, которые необходимо соблюдать для точных показателей. Основными среди них являются такие пункты:
- Кровь берется у пациента в утреннее время (до 10 утра).
- В среднем, за 10 часов до сдачи биоматериала, необходимо не принимать еду, можно только пить воду, но при пробуждении лучше даже воздержаться от этого.
- Помимо еды и воды, за несколько дней до сдачи нельзя употреблять алкогольные напитки, даже со слабым количеством спирта, а также с момента пробуждения и до взятия крови не рекомендуется курить, так как это также может повлиять на показатели.
Чтобы результат анализа наверняка показывал правильное количество всех показателей, необходимо также стоит воздержаться от разнообразных физических нагрузок. При этом, когда человек прийдет в лабораторию, стоит минут 5-10 посидеть, чтобы его физическое состояние пришли в норму, а после сдачи крови нужно выпить сладкий чай или взять с собой плитку шоколада.
Симптомы увеличения или уменьшения лимфоцитов в крови
Для того чтобы понять, изменилось ли количество лимфоцитов в крови у взрослого, рекомендуется узнать о симптомах, которые могут появиться у человека. Охарактеризовать одну из проблем можно такими терминами: лимфоцетоз или лимфопения. Первое заболевание появляется при повышено количестве лимфоцитов и характеризуется такими показателями:
- Увеличение лимфатических узлов.
- Возможные болезни дыхательных путей.
- Постоянные, резкие перепады температуры тела.
- Появление проблем в работе желудочно-кишечного тракта.
- Возможные нарушения нервной системы, например бессоница.
- У детей, реже у взрослых людей, могут быть приступы тошноты и рвоты.
- При проведениии УЗД можно обнаружить увеличение печени, селезенки.
Если же говорить за лимфопению, то это понижение количества лимфоцитов в крови человека. Понять, что у пациента может быть подобная проблема можно по следующим симптомам:
- Наличие почечной недостаточности.
- Злокачественные опухоли в разных органах.
- Появление каких-либо кожных заболеваний.
- Уменьшение миндалин и лимфатических узлов.
- Возможные гемотолоические проблемы: желтуха, бледность.
- Симптомы, которые могут указывать на наличие ВИЧ-инфекции в организме человека.
- Резкое снижение массы человека, ухудшение состояние ногтей, блеклость и ламкость волос.
Также для каждого из показателей характерно наличие острых инфекционных заболеваний или постоянного нервного, напряженного состояния. Ознакомившись со всеми вышеперечисленными моментами, каждый лечащий врач или простой человек, сможет быстро установить предварительный диагноз, который может быть. Однако, чтобы быть уверенным и правильно назначить лечение необходимо сдать дополнительные анализы.
Что значит «кормление по требованию»?
Еще свежи воспоминания, когда дети в роддомах находились отдельно от мам, и кормление происходило по режиму — каждые три часа. С такими же рекомендациями женщину с малышом выписывали домой. Сейчас, к счастью, правила изменились. Ребенок с первых минут находится рядом с мамой, и женщина знакомится с ним, учится понимать его.
Кормление новорожденного по требованию — способ, при котором грудь предлагается в ответ на сигналы ребенка
И не важно, какие перерывы будут между кормлениями, — прошел час или всего 20 минут. С каждым днем молодая мама все лучше улавливает сигналы, который подает малыш, о том, что его нужно приложить к груди: новорожденный начинает активно шевелиться во сне, раскрывать ротик, крутить головкой, иногда может засовывать пальчик в рот
Самый очевидный признак того, что ребенок голоден, — это плач, конечно. Поэтому на вопрос, как часто прикладывать, ответ один — по первому призыву младенца.
Не нужно бояться, что малыш переест. Природа распорядилась таким образом, что малыш сам решает, сколько ему нужно высосать в конкретный момент. Желудок новорожденных имеет размер грецкого ореха — физически много в себя вместить он не может. К тому же грудное молоко переваривается в разы быстрее, нежели смесь. Молочная смесь — довольно тяжелый продукт. Поэтому детки в режиме искусственного вскармливания просят их покормить реже.
Только кормление грудью по требованию помогает наладить лактацию! В самом начале выработка грудного молока происходит по правилу «спрос — предложение»: чем чаще ребенок совершает сосательные движения на груди, тем больше вырабатывается гормона окситоцина, и в итоге больше прибывает молока. Этот процесс налаживается у одних женщин к месяцу жизни крохи, а у других — только в 3 месяца. На этапе становления лактации не рекомендуется заменять прикладывания к груди сосанием пустышки или бутылочки: чаще всего именно из-за этого ребенок реже просит грудь, а, следовательно, вырабатывается меньше молока.
Признаки правильного прикладывания
рот ребенка широко открыт, нижняя губа вывернута наружу
подбородок малыша прижат к груди
иногда вы можете видеть язык ребенка над нижней губой
ри сосании малыш делает сначала краткие быстрые движения, затем меняет ритм на более постоянное глубокое сосание. В ходе кормления ребенок делает паузы, которые становятся все дольше, по мере насыщения.
щеки ребенка округлены, иногда при сосании могут двигаться ушки
малыш не издает посторонних звуков (не чмокает, не чавкает – только дыхание и глотание)
Питание новорожденного ребенка
C момента рождения и примерно до 3-5 дня после родов, в качестве пищи ребенок будет получать молозиво, которое по количеству и составу полностью соответствует пищевым потребностям малыша.
В течение первых дней жизни большинство детей теряют до 10% от веса при рождении. Это обусловлено физиологической потерей жидкости из-за изменения условий окружающей среды и избавлением от первородного кала (меконий).
С приходом «зрелого молока» дети обычно восстанавливают вес, который был при рождении в течение 5-10 дней. Однако некоторым детям для этого может хватить и 3 дней, а другим потребуется 3 недели.
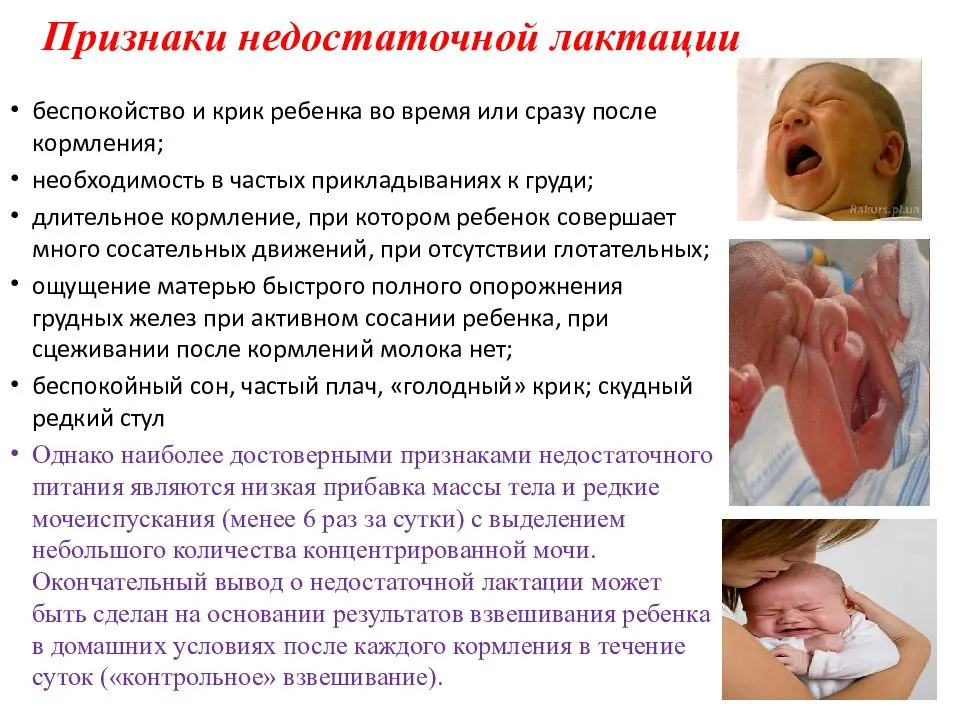
Хватает ли ребенку молока?
После выписки из роддома мамы могут сомневаться – хватает ли ребенку молока? Существует всего два объективных критерия, по которым можно определить достаточно ли ребенок получает молока:
Набор веса (не менее 500 грамм в месяц или 125 грамм в неделю) *
Количество мочеиспусканий (не менее 10-12 раз в сутки, моча светлая, прозрачная, без резкого запаха)
* После того, как малыш восстановит физиологическую потерю веса после рождения. Если физиологическая потеря составляет более 10% или восстановление веса затягивается более чем на 3 недели – обратитесь к врачу.
Наполненность груди, «ощущение прилива», покалывания или их отсутствие и другие субъективные ощущения мамы не являются показателем количества молока.
Медикаментозное лечение матери
Многие лекарства совместимы с грудным вскармливанием (в том числе и антибиотики). В большинстве случаев гораздо вреднее прекратить кормление грудью, чем продолжать его на фоне лекарственной терапии матери.
Консультант по грудному вскармливанию поможет вам проверить назначенное лечение на совместимость с ГВ. При необходимости, даст информацию о наличии безопасных для ребенка аналогов, возможность применения которых вы сможете обсудить с вашим лечащим врачом.
Стоит отдельно отметить, что любой местный наркоз не требует временного прекращения грудного вскармливания или дополнительных сцеживаний после процедуры.
Сцеживание
Сцеживание – это процедура вывода молока из груди, которую проводят по конкретным показаниям. Таким как:
Неприятные или болезненные ощущения в груди, вызванные избытком молока, застоем, маститом и т.д. – нужно эффективно опорожнить грудь.
Необходимо увеличить количество молока
Малыш не в состоянии взять грудь или отказывается от нее
Маме нужно отлучиться и оставить ребенку грудное молоко
Мама проходит курс лечения препаратами, не совместимыми с грудным вскармливанием
Ребенок и мама разлучены. Сцеживание необходимо для поддержания лактации.
Вы можете сцеживать молоко руками или молокоотсосом, но ручное сцеживание обычно эффективнее.
При отсутствии выше перечисленных трудностей, сцеживаться после кормлений не нужно. Это может спровоцировать гиперлактацию (избыток молока), что вынуждает маму регулярно сцеживаться, поскольку ребенку с таким количеством молока не справиться. Такое состояние отнимает много времени и сил у матери и увеличивает риск возникновения застоя молока и мастита.
Обращайтесь к консультанту по грудному вскармливанию , чтобы узнать, нужно ли сцеживаться конкретно в вашем случае.
Почему стоит присмотреться к Аквалору
Очень действенный и эффективный препарат нового поколения — Аквалор софт. Он рекомендуется для профилактики и комплексного лечения гриппа, применять его разрешено с полугодовалого возраста. Для детей с рождения можно использовать Аквалор беби в форме капель или спрея. В период сезонных обострений вирусных и респираторных заболеваний позаботьтесь о ежедневной гигиене носовой полости, вы избавите себя от нежелательных инфекций, вымывая вирусы и бактерии со слизистой оболочки.
Содержимое баллончика представляет собой стерильную морскую воду, а она, как известно, широко применяется в лечении всех видов насморка (аллергия, простуда), предупреждает попадание бактерий в организм и их размножение.
Что нельзя использовать?
Про любимый многими «Аспирин» на время придется забыть. Его действующее вещество – ацетилсалициловая кислота – не лучшим образом сказывается на работе сердца, пищеварительной системы и других органов мамы и ребенка. Оно способно спровоцировать у малыша топическое поражение печени и головного мозга (синдром Рэя). Международный классификатор E-LACTANCIA относит «Аспирин» к опасным средствам, принимать которые в период лактации не рекомендуется. Допустимо лишь однократное употребление, когда все остальное еще более нежелательно. Ребенка при этом лучше не кормить, молоко сцеживать, а грудное вскармливание возобновить через какое-то время (см. также: как можно эффективно вылечить кашель при грудном вскармливании?).
Не рекомендуется кормящей матери использовать комбинированные жаропонижающие средства – «Колдрекс», «Ринза», «Терра Флю» и другие. Многие из них выпускаются в порошках, некоторые – в таблетках. Хотя основное действующее вещество в них – парацетамол, кроме него в составе имеются и другие вещества, действие которых на детский организм не изучено.
Неизвестно, какие побочные эффекты могут возникнуть, поэтому лучше принимать действующее вещество в чистом виде.
Нормативные значения показателей
В медицинской сфере нет точного показателя, какая норма лимфоцитов, это зависит от самого пациента: его пола, возраста, способа жизни. К примеру, у детей наблюдается высокое количество элементов, которые могут снизиться в период его взросления. Также больше лимфоцитов наблюдается у женщин, в независимости от их возраста. Такая особенность вызвана больше активностью организма, его постоянной перестройкой, а также деятельностью лимфатической системы.
Повышенные лимфоциты
Зачастую повышены лимфоциты в крови появляются из-за появления различных вирусных инфекций в организме человека. Среди них можно отметить такие моменты: коклюш, сифилис или туберкулез. Также к высоким может приводить и другие болезни, например малярия. Помимо проблем, что связаны с подобными проблемами, высокий уровень элементов может появиться при обнаружении в организме таких факторов, как:
- Аутоиммунные виды заболеваний.
- Появление проблем с органами дыхания.
- Сильные стрессовые ситуации, в которых был пациент.
- Увеличение некоторых внутренних органов: почек: печени, поджелудочной.
- Развитие злокачественных опухолей или предопухолевые процессы в организме.
- Гиперчувствительность на определенные продукты, препараты или компоненты.
- Нарушение работы органов эндокринной системы, например увеличение щитовитки.
Однако важно помнить, что проблема не всегда появляется через определенные, ярко выраженные симптомы. Они могут меняться в зависимости от организма человека или наоборот могут быть скрытыми и незаметными
Чтобы убрать повышение лимфоцитов, необходимо вылечить появившееся заболевание, после этого уровень компонентов в крови будет восстановлен.
Пониженные лимфоциты
Когда лимфоциты понижены, врачи ставят диагноз лимфопения, которая может характеризоваться уменьшением некоторых органов, а так же ухудшением состояния иммунной системы, когда организм перестает вырабатывать нужное количество определенных компонентов. Такая проблема может появиться из-за таких факторов:
- СПИД или ВИЧ инфекции.
- Появление опухолей в лимфатических тканях.
- Если у человека произошло облучение радиацией.
- Патологические проблемы, заболевания костного мозга.
- После того, как человек долго принимал определенные препараты.
- Долгие инфекционные заболевания, которые очень сложно протекают.
Как и в предыдущем варианте, исправить ситуацию можно пройдя нужный курс лечения, который поможет избавиться от очага появления проблемы. Стоит знать и то, что понижение лейкоцитов может возникнуть у беременных женщин из-за ухудшения иммуннитета. Принимать определенные меры в данной ситуации не нужно, следует только повысить уровень наблюдения за состоянием девушки и развитием плода. А вот если изменение показателей произошло очень резко, тогда нужно пройти дополнительное обследование.
Как правильно измерять температуру при грудном вскармливании
Так как при кормлении температура тела увеличена, для получения наиболее достоверных результатов, лучше всего будет мерить её через пол часа-час после него, в состоянии покоя.
На период лактации, забудьте о единственном способе измерения температуры тела – в подмышечной впадине. Отныне градусы, отражающиеся на термометре после его извлечения из этой зоны, будут не совсем информативны.
Температура в локтевом сгибе и в паховой области не зависит от лактирующей груди, а потому, такие показатели будут правдивее отражать общее состояние мамы. Проводить несложную процедуру необходимо точно так же, как и любым другим способом: чистый сухой градусник поместить в сгиб локтя или в паховую складку, подождать 7-8 минут.
Если есть разница в температурах при измерении в подмышке и на сгибе локтя (либо в паху) в пользу первого способа – значит, жар идет от груди, и беспокоиться не нужно, если цифры чуть выше 37°С.
Вопрос эксперту
Родила не так давно, всего 5 дней назад. С тех пор моя температура колеблется от 37,1°С до 37,5°С. Чувствую себя нормально, ребенок кушает тоже хорошо. Подскажите, это нормально, или стоит обратиться к врачу?
Немного повышенная температура – совершенно нормальное явления для вас. Такое изменение происходит в период кормления грудью из-за притока молока. Не нужно нервничать и бежать за помощью. Беспокоиться можно начинать, если градусник покажет цифры выше 38,5°С.
Причины головных болей во время грудного вскармливания
Головные боли – это не самостоятельный симптом, а проявление ряда нарушений. Это могут быть такие факторы, как гормональный дисбаланс, дефицит витаминов, а также патологии отдельных органов и систем. В период грудного вскармливания часто проявляются головные боли напряжения и мигрени, а также связанные с изменением гормонального фона.
Головные боли напряжения
Основная статья: Головная боль напряжения
Этот вид головной боли часто связывают со стрессами, недостатком сна, нервным напряжением. Его описывают как ощущение сдавливание головы в виде обруча, без дополнительных симптомов в виде тошноты, повышенной чувствительности к свету и других. Головные боли напряжения могут быть острыми и хроническими, но часто проходят после нормализации графика сна и отдыха, а также восполнения дефицита витаминов и минералов.
Мигрень
Мигрень – одна из распространенных разновидностей головной боли. Она возникает самостоятельно и не связана с патологиями других органов и систем. Перед приступом боли часто проявляется аура мигрени, которая представляет собой комплекс характерных симптомов:
- повышенная чувствительность к яркому свету, слезотечение;
- обострение реакции на громкие звуки;
- тошнота, головокружение, появление темных кругов в поле зрения;
- учащенный пульс.
Мигрень часто обостряется у женщин в период грудного вскармливания. Главные причины – нарушение режима сна, гормональные изменения, повышенная тревожность. Для лечения используются специфические сильнодействующие препараты, но их не рекомендуется применять во время грудного кормления. Для улучшения самочувствия можно сделать массаж шеи и головы, обеспечить себе отдых и воспользоваться расслабляющими эфирными маслами.
Другие причины
Головные боли во время грудного вскармливания – это следствие общего состояния организма. Они могут возникать по многим причинам:
- повышение уровня некоторых гормонов в крови;
- повышенная тревожность;
- недостаток сна, частые пробуждения ночью;
- напряженность мышц шеи и спины.
Важно понимать, что в период грудного вскармливания могут обостряться хронические болезни позвоночника. Во время беременности, а затем при уходе за ребенком возрастает нагрузка на поясничный отдел, также могут возникать проблемы в шейном и грудном отделах
Это влияет на кровоснабжение головного мозга и может становиться причиной острых болей.
Что делать при высокой температуре

При показателе до 37,4 °C повода для паники нет. Для начала рекомендуется следить за температурой на протяжении 1-2 дней. Повышение может быть спровоцировано банальным стрессом или недосыпом. В этом случае температура нормализуется в течение суток. Если отмечается рост показателя, значит, пора принимать меры.
Общий алгоритм действий
- Не прекращать кормление грудью (решение принимается после выяснения причины гипертермии).
- Диагностировать причину симптома (вызвать врача).
- Начать лечение народными методами.
- При неэффективности домашнего лечения применить медикаменты.
Если температура не критическая, рекомендуется последить за состоянием 1-2 дня. Заболевания, при которых останавливается кормление, проявляются резко и остро, сопровождаются жаром и лихорадкой. При таких симптомах может потребоваться срочная госпитализация матери.
Если температура не превышает отметку 38 °C, рекомендации сводятся к обильному питью и полупостельному режиму
Важно продолжать кормление грудью, так как лучшее иммуномодулирующее средство для малыша – грудное молоко
Если температура 38-39 °C
Показатель считается критическим и оповещает о том, что организм женщины не справляется с нарушениями самостоятельно. Рекомендуются жаропонижающие средства и медикаментозная терапия, направленная на борьбу с причиной заболевания.
Лечение вирусных инфекций кормящей маме можно начать с применения методов народной медицины:
- Соблюдать питьевой режим (1,5-2 литра жидкости в сутки) для предотвращения обезвоживания. Вода разжижает молоко, предотвращает развитие лактостаза.
- 3 раза в день выпивать чашку чая с лимоном или мёдом (0,5 ч. л.). Метод допустим при отсутствии у малыша склонности к аллергии.
- Пить отвар шиповника или малиновых листьев (1 ст. ложка сырья на стакан кипятка, настаивать 30 минут). Рекомендуемая доза – по стакану 2 раза в сутки: утром и вечером.
- Накладывать прохладные компрессы на лоб.
- Обтираться слабым раствором уксуса (на стакан воды – 1 мл 70% уксусной кислоты).
Алгоритм действий при повышенной температуре
Когда температура при грудном вскармливании вдруг стала выше обычной, ни в коем случае нельзя паниковать – это усугубит болезненное состояние матери и отразится худшим образом на малыше.
ЧИТАЕМ ТАКЖЕ: чем и как можно лечить насморк при грудном вскармливании?
Не спешите сразу испробовать разные методы, а постарайтесь понаблюдать за своим организмом и просто оценить ситуацию. Если действовать адекватно, ничего страшного не случится. Удастся быстро сбить температуру и вернуться к привычному образу жизни. Разберемся, что необходимо делать.
Первое – определить причину
Если знать симптомы всех вышеперечисленных заболеваний, с определением причины не возникнет особых сложностей. В любом случае, даже когда вы безошибочно поставили себе диагноз, обратитесь к врачу
При кормлении грудью это важно, так как специалист может заметить признаки, которые ускользнули от вашего взгляда. Помощь опытного врача никогда не будет лишней
Второе – продолжать лактацию
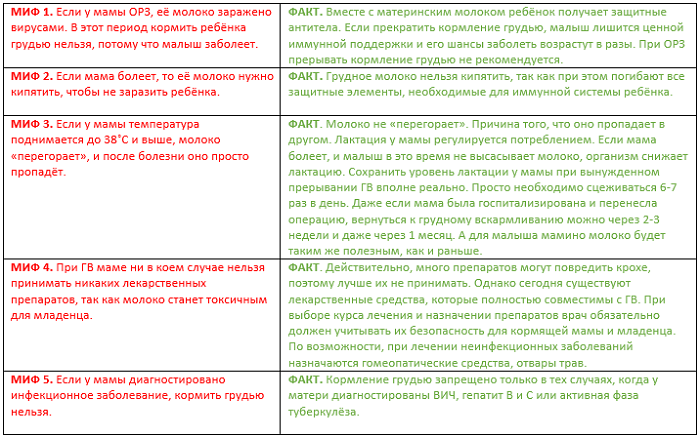
Существует расхожее мнение, что нельзя продолжать кормить ребенка грудью при повышенной температуре, однако все больше появляется доказательств обратного. Врач Рут Лоуренс, эксперт в своей области, в методическом руководстве для медиков «Грудное вскармливание» перечисляет заболевания, при которых процесс не должен прекращаться:
- грипп, ОРЗ, простуда;
- лактостаз, мастит, абсцесс груди;
- диарея;
- гепатит А, В, С;
- герпес (исключение – околососковая зона);
- стафилококковая инфекция;
- краснуха;
- корь;
- аутоиммунные болезни.

В наше время существуют препараты, которые можно использовать кормящей маме без вреда для малыша. Если же кормление грудью прекратить на время болезни, ребенок лишится антител, которые вырабатываются в крови и попадают в грудное молоко; а если он и сам заболел, то это еще более неполезно.
Третье – правильно измерять температуру
В этом нет ничего удивительного – даже при отсутствии болезни у кормящей матери температура в области подмышек чуть выше нормальной – 37,1-37,3 градуса. Гипертермия объясняется высоким содержанием молока в молочных железах. Достоверный результат можно получить только через полчаса после кормления, вымыв и хорошо вытерев кожу подмышек.
ЧИТАЕМ ТАКЖЕ: что делать, если у кормящей мамы болит молочная железа?
Четвертое – использовать жаропонижающее
Средства, понижающие температуру, бывают оральными (таблетки, порошки, сиропы) и ректальными (свечи).
Известное утверждение, что при использовании свечей активное вещество остается в кишечнике и не попадает в грудное молоко, неверно – оно всасывается в кровь, как и из порошков, таблеток и сиропов, поэтому не имеет значения, какая именно форма жаропонижающих лекарств назначена кормящей маме.
Есть разница лишь в скорости действия. Оральные препараты начинают действовать быстрее, так как в желудке больше площадь слизистой оболочки, с которой взаимодействует вещество.
Пятое – пить большое количество жидкости
Неважно, больна мама простудой или у нее просто переизбыток молока в груди, при повышенной температуре ей необходимо обильное питье. Пить желательно не меньше стакана воды каждый час
Кроме того что в организме будет восполняться утраченная жидкость, молоко не загустеет и будет легко отходить – это поможет и нормализовать температуру, и снизить риск возникновения лактостаза.
Другие статьи по теме:
- Головная боль при беременности
- Профилактика мигрени
- Головная боль напряжения (ГБН)
- Головная боль на 1 триместре беременности
- Головная боль на 2 триместре беременности
- Головная боль на 3 триместре беременности
- Головная боль на ранних сроках беременности
*Материалы, размещенные на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача! Клинический Институт Мозга не несёт ответственности за возможные негативные последствия, возникшие в результате использования информации, размещенной на сайте neuro-ural.ru.
Симптомы простуды
У взрослого человека при инфицировании появляются следующие признаки:
- ухудшение общего состояния;
- головные боли;
- насморк, отек носа;
- слабость, температура тела выше 38,5 градусов;
- возможен кашель.
Кроха не может сказать, что у него болит, но следующие симптомы подскажут вам, что малыш заболел:
- беспокойство, капризы;
- нарушение сна;
- густые выделения из носовой полости;
- высокая температура тела (до 38 и выше).
Ребенок в первые месяцы жизни особенно подвержен простудным инфекциям, нередки случаи заболевания и необходимость лечения простуды летом. Иммунная система у грудного ребенка полностью не сформирована. Лучшей профилактики, чем грудное молоко еще не придумали. Оно содержит антитела, убивающие различные инфекции.
Нормальная температура при грудном вскармливании
С первым притоком переходного молока (на 3-4-й день после родов) эндокринная система перестраивается на новый режим. Теперь ресурсы организма направлены на обеспечение лактации и восстановление после родов. Из-за повышенной нагрузки иммунная система реагирует субфебрилитетом: градусник показывает на 1-2 градуса выше индивидуальной нормы (37-37,5 °C).
Обычно температура здорового человека варьируется в течение суток от 36,5 °C до 37 °C. Показатель меняется в зависимости от времени дня, физической и психологической нагрузки. Субфебрилитет после родов – нормальное состояние женского организма, на которое влияют 2 фактора: послеродовой стресс и гормональная перестройка.
Чем больше скопление грудного молока в железах, тем сильнее нагружается местный иммунитет, выше поднимается температура. Если у женщины диагностируется мастит (воспаление молочной железы), показатель увеличивается до 39 °C.
Измерять температуру рекомендуется спустя час или за 30 минут до кормления. По мере притока молока столбик термометра поднимается, после прекращения сосания возвращается в норму.
Мнение эксперта
Соколова Л. С.
Врач-педиатр высшей категории
Первые 1-1,5 месяца после родов кормящую женщину сопровождает субфебрильная температура. Если нет уплотнений и узелков в грудных железах, повода для беспокойства нет. При ежедневном дренаже груди столбик термометра опустится до 36,6 уже к концу второго месяца.
Результаты исследований
Температуру кожи молочной железы измеряли во время ГВ у 11 матерей в общей сложности 47 раз, используя Coretemp CM-210 (Terumo Corporation, Токио, Япония) для изучения изменений местной температуры во время грудного вскармливания. В обеих железах температура кожи была значительно выше, чем базовая температура кожи (за время от начала сосания до 5 минут после завершения кормления). Средняя температура кожи молочной железы до кормления грудью в период от 4 дней до 8 недель после родов была значительно выше, чем в первые 1-2 дня после родов. Эти результаты показывают, что температура кожи молочной железы повышается в течение первых дней после родов и остается высокой во время сосания и до 5 минут после окончания кормления ребёнка. Таким образом, процесс лактации сопровождается местным подъёмом температуры.
Лактация при болезни ребёнка
Если заболела не мать, а ребёнок, то прекращать грудное вскармливание тоже неразумно. Ни одна искусственная смесь не содержит такого количества витаминов и питательных веществ как грудное молоко. Кроме того, доказано, что у материнского молока может меняться состав в зависимости от потребностей ребёнка, получается, что грудное молоко в данном случае будет выступать природным лекарством и поможет малышу победить болезнь. Если проблем с лактацией у матери нет, то ребёнку грудное молоко пойдёт лишь на пользу.
Хотя бывают случаи, когда состояние здоровья ребёнка может стать абсолютным противопоказанием для грудного вскармливания. Категорически запрещено кормить грудью детей, страдающих галактоземией. Это генетическое заболевание характеризуется нарушением обмена веществ. Организм ребёнка оказывается не способен преобразовать лактозу в глюкозу, в результате чего могут произойти тяжёлые поражения пищеварительной, зрительной, нервной и других систем организма.
Допустимые средства для снижения температуры при лактации
Не всякую температуру стоит сбивать. Если она поднялась немногим выше 37 градусов, лучше оставить иммунитету возможность самому бороться и вырабатывать антитела. Пить жаропонижающие средства рекомендуется, когда столбик термометра дошел до отметки 38,5.
Что из медикаментов допускается, если помощь нужна кормящей маме? Список в этом случае состоит всего из 2 наименований:
- «парацетамол»;
- «ибупрофен».
По данным клинических испытаний, «Парацетамол» проходит плацентарный барьер во время беременности и в довольно высокой степени концентрируется в грудном молоке (до 24%). Тем не менее, исследователи утверждают, что он не способен навредить малышу ни во время внутриутробного развития, ни после рождения при грудном вскармливании. Разработаны даже варианты препаратов «Парацетамола» для детей от 2 месяцев ввиду его безопасности. Кормящей маме, чтобы нормализовать температуру, необходимо выпить 325-650 мг средства и каждые 4-6 часов повторять прием до стабильного результата.
ЧИТАЕМ ПОДРОБНО: “Парацетамол” при грудном вскармливании
«Ибупрофен» – нестероидный препарат. Он действует комплексно: снижает температуру, устраняет воспаление, снимает болевые ощущения и успокаивает лихорадочные состояния. В международном классификаторе лекарственных средств «Ибупрофен» находится среди медикаментов, совместимых с грудным вскармливанием. Срок его жаропонижающего эффекта достигает 8 часов. Принимается данное средство по 200 мг 3-4 раза в сутки. В экстренной ситуации допускается принять 400 мг, но дальнейший прием должен снизиться до 200 мг. В сутки можно употребить по 400 мг 3 раза, но не больше.