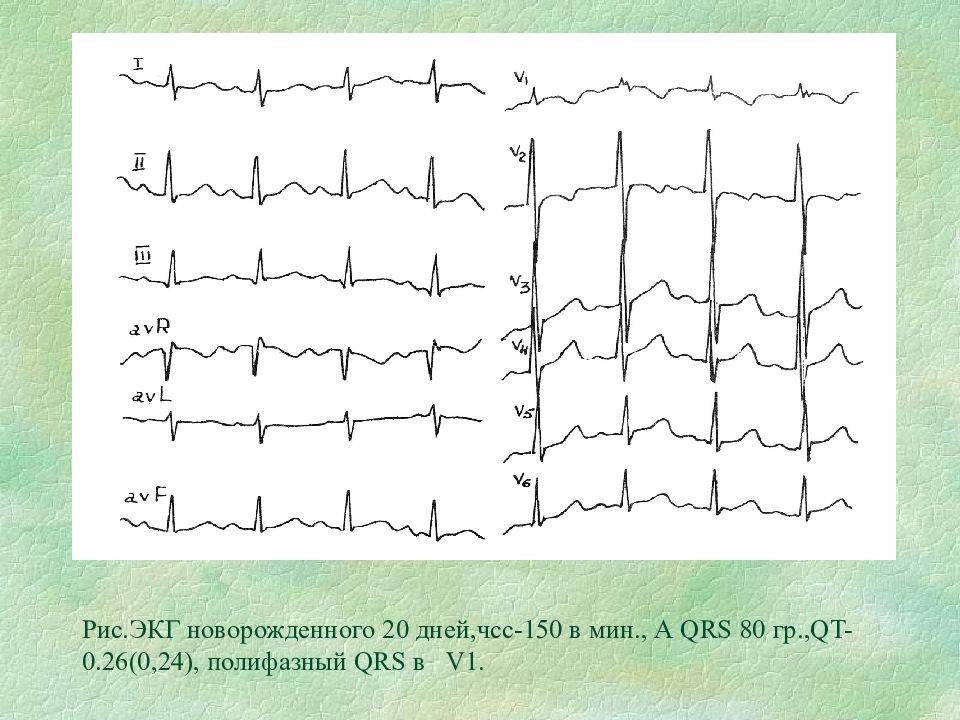
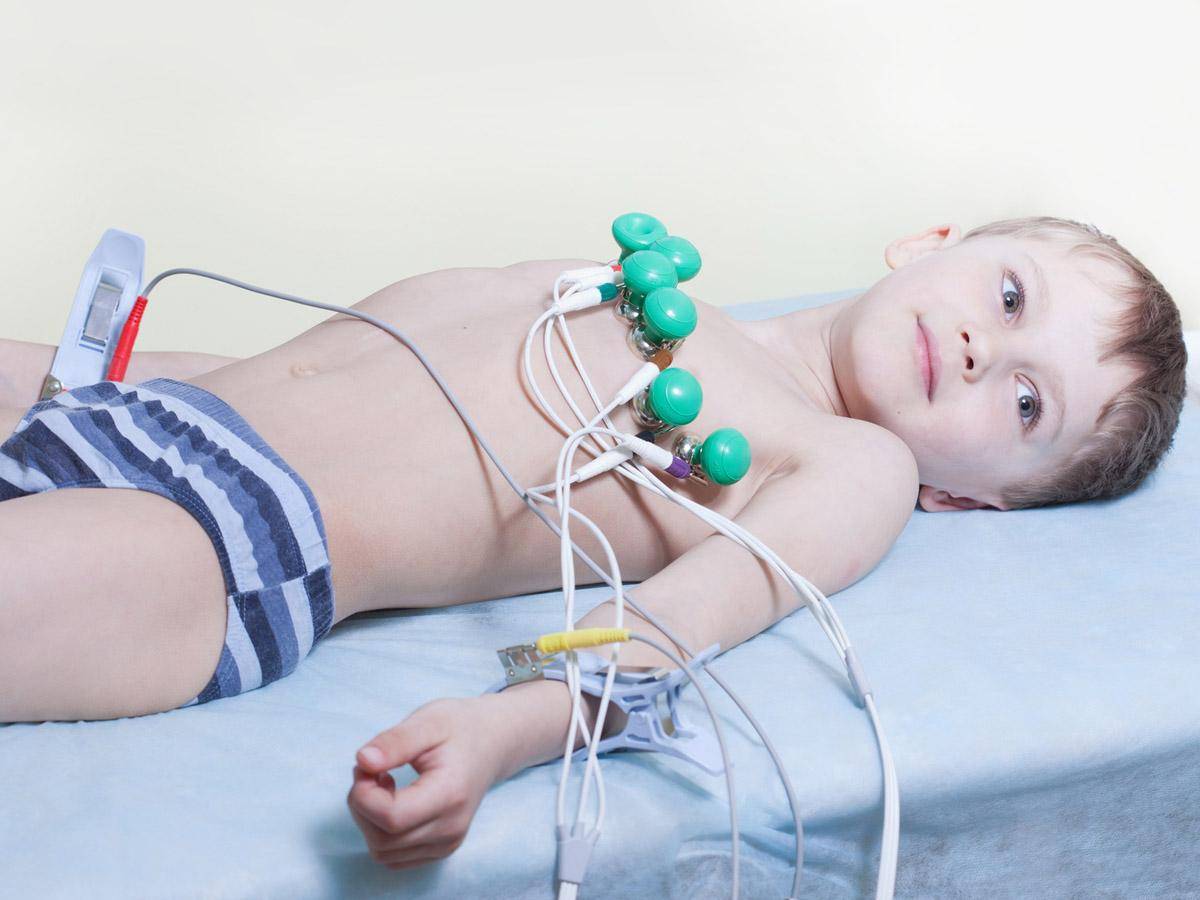
Показания для проведения ВЭМ
Велоэргометрия назначается:
- при подозрениях на скрытые формы коронарной недостаточности и ишемической болезни;
- для выявления безболевой ишемии миокарда;
- для оценки степени устойчивости организма к нагрузкам при диагностированной ИБС;
- при врожденных и приобретенных пороках сердца;
- при аритмиях, для выявления их связи с физической нагрузкой;
- при тестировании пациентов после инфарктов миокарда и оперативных вмешательств на сердце;
- как метод диагностики ИБС при атипичной стенокардии, кардиалгическом синдроме и изменениях на ЭКГ, не позволяющих исключить ишемию миокарда;
- категориям граждан, у которых высок риск развития ИБС (возраст 40 лет и старше, представители определенных профессий – водители, пилоты, водолазы и проч.).
Также показаниями к ВЭМ могут явиться жалобы на одышку. В качестве профилактического обследования велоэргометрия рекомендуется мужчинам с 40 лет и женщинам с 50 лет.
1
Велоэргометрия в «МедикСити»
2
ЭКГ с нагрузкой в «МедикСити»
3
ВЭМ при заболеваниях сердца
Кому нельзя проходить ВЭМ
Список противопоказаний к велоэргометрии достаточно обширен. В обследовании может быть отказано при таких болезнях и состояниях, как:
- Инсульт (в остром периоде);
- инфаркт миокарда (в остром периоде);
- нестабильная стенокардия (острый коронарный синдром);
- воспалительные процессы в сердце (острый перикардит, острый миокардит);
- наличие тромба в полостях сердца;
- инфаркт легкого, тромбоэмболия легочной артерии;
- тяжелая степень артериальной гипертонии;
- тяжелая, застойная сердечная недостаточность;
- острые инфекционные заболевания, лихорадка;
- тяжелые нарушения проводимости и ритма;
- острый тромбофлебит нижних конечностей;
- аневризмы крупных артерий;
- тяжелая дыхательная недостаточность;
- выраженная артериальная гипотония;
- заболевания или состояния, требующие ограничения физической активности;
- парезы, параличи нижних конечностей;
- тяжелые артрозы и артриты крупных суставов нижних конечностей;
- выраженные заболевания артерий нижних конечностей;
- выраженные нарушения психики;
- отказ пациента от проведения исследования.
Нарушения проводимости
В норме образовавшись в синусовом узле, электрическое возбуждение идет по проводящей системе, испытывая физиологическую задержку в доли секунды в атриовентрикулярном узле. На своем пути импульс стимулирует к сокращению предсердия и желудочки, которые перекачивают кровь. Если на каком-то из участков проводящей системы импульс задерживается дольше положенного времени, то и возбуждение к нижележащим отделам придет позже, а, значит, нарушится нормальная насосная работа сердечной мышцы. Нарушения проводимости носят название блокад. Они могут возникать, как функциональные нарушения, но чаще являются результатами лекарственных или алкогольных интоксикаций и органических заболеваний сердца. В зависимости от уровня, на котором они возникают, различают несколько их типов.
Синоатриальная блокада
Когда затруднен выход импульса из синусового узла. По сути, это приводит к синдрому слабости синусового узла, урежению сокращений до выраженной брадикардии, нарушениям кровоснабжения периферии, одышке, слабости, головокружениям и потерям сознания. Вторая степень этой блокады носит название синдрома Самойлова-Венкебаха.
Атриовентриуклярная блокада (AV- блокада)
Это задержка возбуждения в атриовентрикулярном узле долее положенных 0,09 секунды. Различают три степени этого типа блокад. Чем выше степень, тем реже сокращаются желудочки, тем тяжелее расстройства кровообращения.
- При первой задержка позволяет каждому сокращению предсердий сохранять адекватное число сокращений желудочков.
- Вторая степень оставляет часть сокращений предсердий без сокращений желудочков. Ее описывают в зависимости от удлинения интервала PQ и выпадения желудочковых комплексов, как Мобитц 1, 2 или 3.
- Третья степень называется еще полной поперечной блокадой. Предсердия и желудочки начинают сокращаться без взаимосвязи.
При этом желудочки не останавливаются, потому что подчиняются водителям ритма из нижележащих отделов сердца. Если первая степень блокады может никак не проявляться и выявляться только при ЭКГ, то вторая уже характеризуется ощущениями периодической остановки сердца, слабостью, утомляемостью. При полных блокадах к проявлениям добавляются мозговые симптомы (головокружения, мушки в глазах). Могут развиваться приступы Морганьи-Эдамса-Стокса (при ускользании желудочков от всех водителей ритма) с потерей сознания и даже судорогами.
Нарушение проводимости внутри желудочков
В желудочках к мышечным клеткам электрический сигнал распространяется по таким элементам проводящей системы, как ствол пучка Гиса, его ножки (левая и правая) и ветви ножек. Блокады могут возникать и на любом из этих уровней, что также отражается на ЭКГ. При этом вместо того, чтобы охватываться возбуждением одновременно, один из желудочков запаздывает, так как сигнал к нему идет в обход заблокированного участка.
Помимо места возникновения различают полную или неполную блокаду, а также постоянную и непостоянную. Причины внутрижелудочковых блокад аналогичны другим нарушениям проводимости (ИБС, мио-и эндокардиты, кардиомиопатии, пороки сердца, артериальная гипертензия, фиброз, опухоли сердца). Также влияют прием антиартимических препаратов, увеличение калия в плазме крови, ацидоз, кислородное голодание.
- Наиболее частой считается блокада передневерхней ветви левой ножки пучка Гиса (БПВЛНПГ).
- На втором месте – блокада правой ножки (БПНПГ). Данная блокада обычно не сопровождается заболеваниями сердца.
- Блокада левой ножки пучка Гиса более характерна для поражений миокарда. При этом полная блокада (ПБПНПГ) хуже, чем неполная (НБЛНПГ). Ее иногда приходится отличать от синдрома WPW.
- Блокада задненижней ветви левой ножки пучка Гиса может быть у лиц с узкой и вытянутой или деформированной грудной клеткой. Из патологических состояний она более характерна для перегрузок правого желудочка (при ТЭЛА или пороках сердца).
Клиника собственно блокад на уровнях пучка Гиса не выражена. На первое место выходит картина основной кардиальной патологии.
Синдром Бейли – двухпучковая блокада (правой ножки и задней ветви левой ножки пучка Гиса).
Кому проводят кардиоскрининг?
Кардиоскрининг проводится всем новорожденным в роддоме. Это неинвазивный тест, который позволяет выявить наличие врожденных пороков сердца у ребенка.
Проведение кардиоскрининга является обязательным этапом медицинского осмотра новорожденного. Такой скрининг нужен для выявления пороков сердца, которые позволяют немедленно начать лечение.
Пороки сердца могут быть у ребенка даже без каких-либо видимых симптомов, поэтому проведение кардиоскрининга обязательно для всех новорожденных. Этот тест может спасти жизни маленьким пациентам, позволяя установить диагноз врожденного порока сердца и назначить его лечение сразу после рождения.
Кардиоскрининг проводится в первые дни жизни ребенка в роддоме или непосредственно после выписки. Результаты теста и, при необходимости, рекомендации специалиста обсуждаются с родителями и могут потребовать дальнейших исследований или консультации узких специалистов.
Проведение кардиоскрининга является важной составляющей заботы о здоровье новорожденных и способствует своевременному выявлению и лечению пороков сердца
Возможные причины нарушения ритма и других параметров
Электрокардиография у детей нередко выявляет нарушения сердечного ритма. Причины нарушений подразделяют на кардиальные и экстракардиальные. К первому виду провоцирующих аритмию факторов относят:
- врожденные пороки;
- аутоиммунные и другие патологии сердечного отдела;
- опухоли и травмы сердца;
- тяжелые инфекционные заболевания;
- аномалия развития органа;
- проведение зондирования и контрастного рентгенологического исследования кровеносных сосудов.
ЭКГ позволяет вовремя выявить нарушения нарушения сердечного ритма
Экстракардиальные причины возникновения аритмии – это патологии нервной и эндокринной систем, болезни крови, рождение раньше срока. Интенсивные физические нагрузки также делают ритм сердца нерегулярным. Наряду с этим высокая температура воздуха, эмоциональное перенапряжение и одновременное течение сердечных болезней и сбоя нейрогуморальной регуляции сердца способны спровоцировать аритмию.
Электрокардиография нередко фиксирует и тахикардию (рекомендуем прочитать: как проявляется синусовая тахикардия у детей на ЭКГ?). Кардиальные причины возникновения заболевания схожи с факторами, провоцирующими развитие аритмии. К экстракардиальным источникам болезни относятся:
- ацидоз;
- пониженный уровень сахара в крови и нарушение ее электролитного состава (рекомендуем прочитать: какая норма сахара в крови у ребенка в 12 лет?);
- заболевания эндокринной системы;
- тонзиллиты и состояния, возникающие после перенесенной ангины;
- нейротоксикоз;
- интоксикационный синдром с повышенной температурой;
- побочные действия ряда медикаментозных препаратов.
В соответствии с результатами ЭКГ детский кардиолог назначает необходимое лечение
ЭКГ способно выявить брадикардию. Среди наиболее частых причин заболевания выделяют:
- нарушения работы нервной и эндокринной систем;
- высокое внутричерепное давление;
- диагностирование гипоксии при рождении и тенденция к брадикардии во время беременности;
- инфекционные болезни;
- сильное переохлаждение;
- большие дозировки сильнодействующих лекарственных препаратов либо их продолжительный прием;
- быстрый рост внутренних органов;
- нарушения кровообращения в мозге;
- сбой в работе щитовидной железы.
Зачастую у ребенка частоты сердечных сокращений отклоняются от нормы после сильного испуга, долгой задержки дыхания и под влиянием пережитых за день ярких эмоций и событий. Эти явления носят временный характер и не свидетельствуют о патологии.
Расшифровка
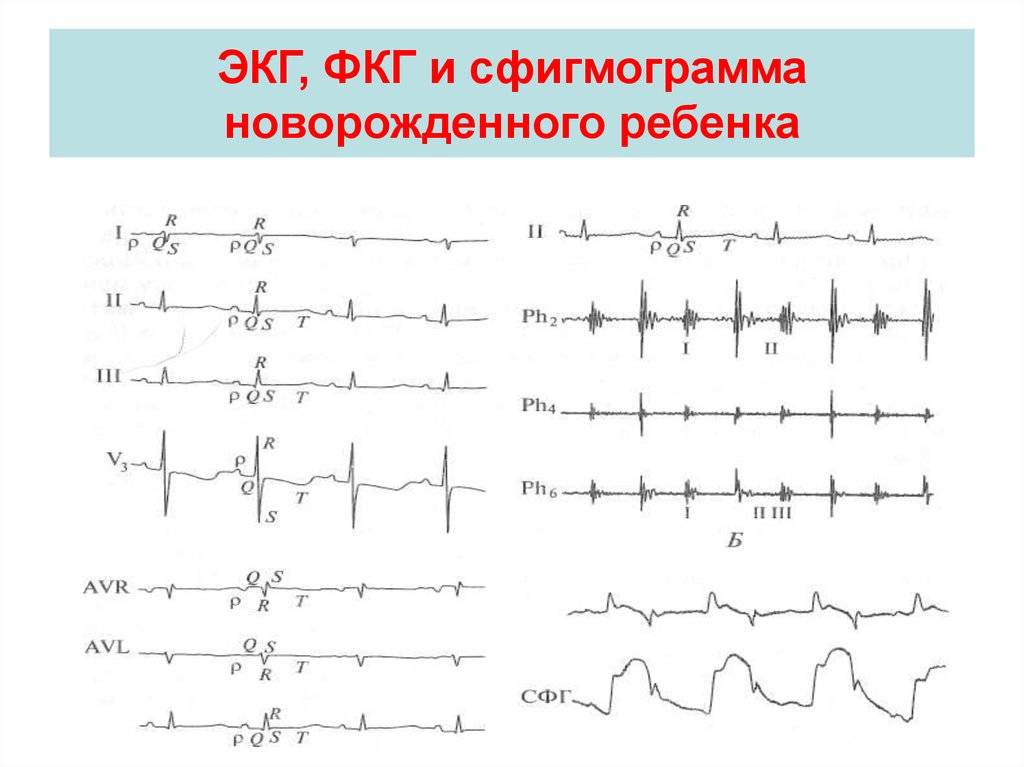
Расшифровка результатов кардиограммы должна проводиться исключительно детским врачом. Так как данные серьезно разнятся не только по сравнению со взрослыми пациентами, но и другими детскими возрастными периодами.
Во время расшифровки врачами обращается внимание на следующие показатели:
- интервалами между зубцами и их состоянием;
- каков источник водителя сердечного ритма;
- расположение электрической оси сердечной мышцы;
- равномерность ритма;
- сердцебиение;
- пол ребенка, его возраст, предполагаемый диагноз.
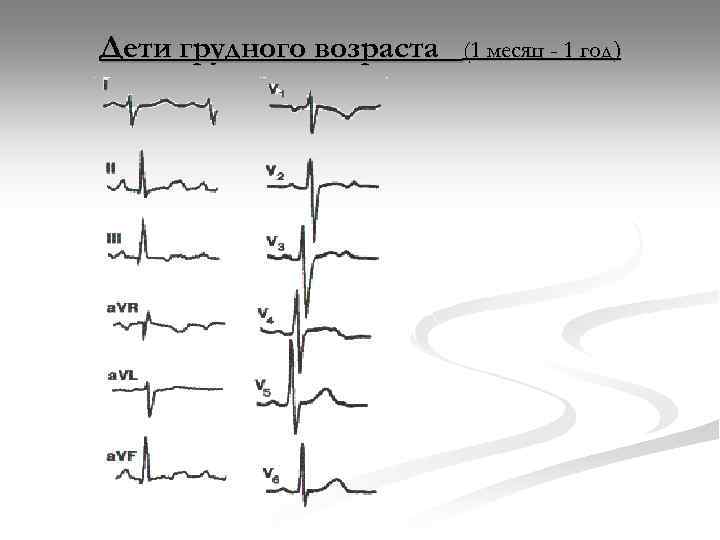
Особенности ЭКГ у детей по сравнению со взрослым населением представлены:
- более выраженными колебаниями зубцов;
- наличием у детей до 2-летнего возраста отрицательного Т-зубца;
- S тип, который может сказать о наличии проблем с легкими;
- сокращенной продолжительностью зубцов и интервалов;
- частым скользящим изменчивым ритмом;
- отклоненной электрической осью сердечной мышцы вправо;
- наличием синусовой аритмии;
- измененной формой желудочков, которая регистрируется во время их возбуждения.

Причем у детей меньшего возраста данные особенностей выражены сильнее. Те параметры, которые являются нормальными при исследовании новорожденного ребенка, для 2-летнего пациента являются свидетельством патологии. Поэтому расшифровкой результатов должен заниматься кардиолог детского направления. Например, укороченный pq не всегда является патологией и приносит дискомфорт малышу, это зависит от возраста маленького пациента.
Параметры кардиограммы детей:
- сердечный ритм показывает наличие сокращений, которые исходят от синусового узла. Данная информация оценивает последовательность функционирования разной части сердца;
- ЧСС;
- источники возбуждения. У здорового ребенка импульсы отходят от синусового узла по проводящему пути. Некоторые заболевания приводят к тому, что водитель ритма переселяется на другие узлы;
- проводимость сердца. При нормальных показателях импульсы распространяются последовательно, без изменения порядка;
- электрическая ось позволяет оценить функционирование пучка Гиса.
Для оценки состояния детей используется применение следующих зубцов: зубец Т говорит о расслаблении желудков, предсердный зубец Р – о сокращении и расслаблении предсердий, зубец Q, S – о возбуждении междужелудочковой перегородки, зубец R – о возбуждении желудочков. Если у ребенка имеется гипертрофия правого желудочка, то на ЭКГ фиксируется высокий зубец R.
Показатели нормы
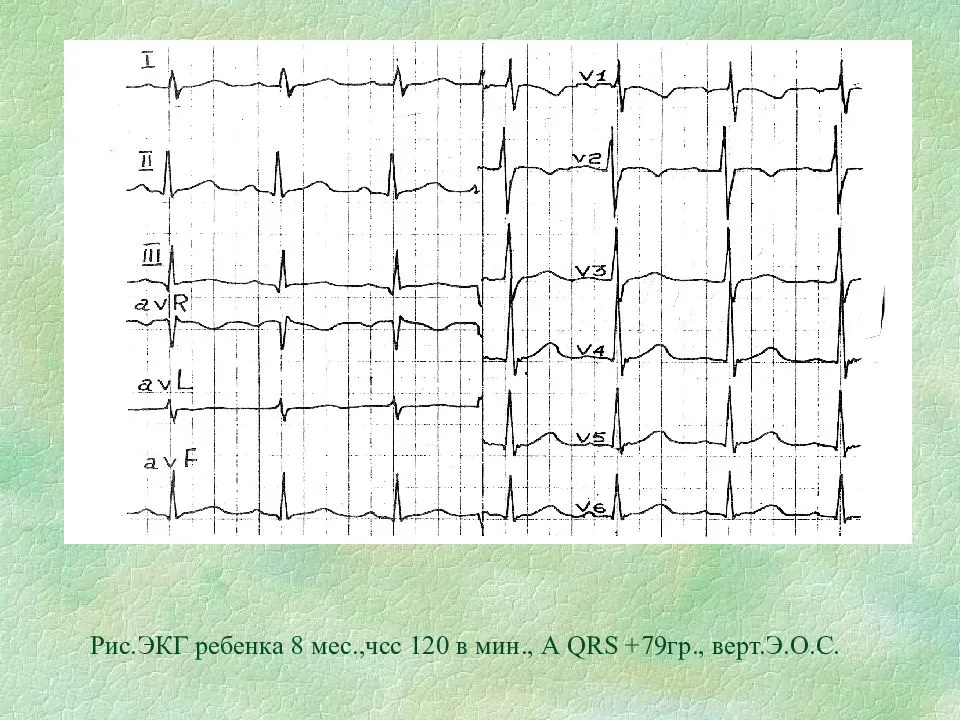
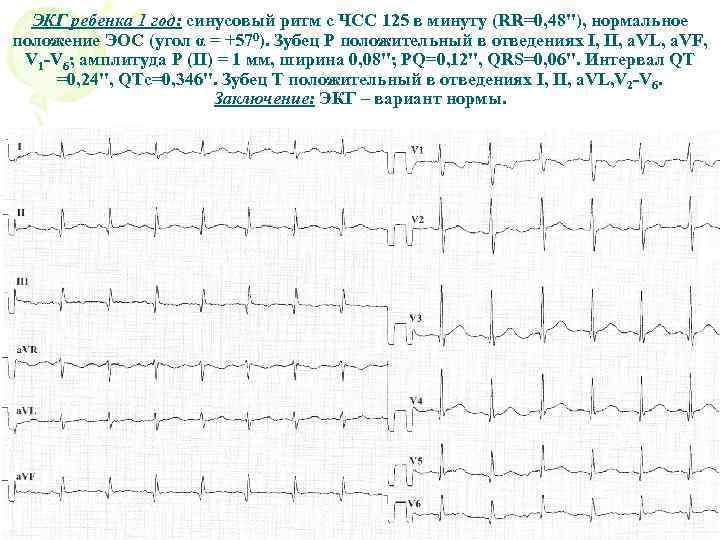
Если в ходе электрокардиографического исследования не обнаружено никаких патологий, то результаты представлены следующими показателями. У малышей от 1 до 3 лет ЧСС от 100 до 110 ударов, от 3 до 5 лет – в пределах 100 ударов, от 6 до 8 лет – не более 90 ударов, от 9 до 12 лет – 70 до 85 ударов. Интервал зубца QRS не более 0,1 с, интервал зубца PQ примерно 0,2 с, интервал зубца QT не более 0,4 с.
Выявляемые патологии
Детское ЭКГ позволяет обнаружить наличие следующих патологических явлений:
- врожденных, приобретенных пороков сердца;
- нарушение реполяризации. Реополяризация является восстановительной процедурой, которая происходит после прохождения импульса сквозь нервную клетку. Из-за чего нарушается молекулярная структура оболочки. При этом происходит сбой сократительной функции миокарда. СРРЖ часто возникает из-за проблем во время беременности;
- миокардита;
- стенокардии;
- аритмии;
- сердечной блокады;
- миграция водителя ритма;
- инфаркта;
- закупорку легочной артерии.
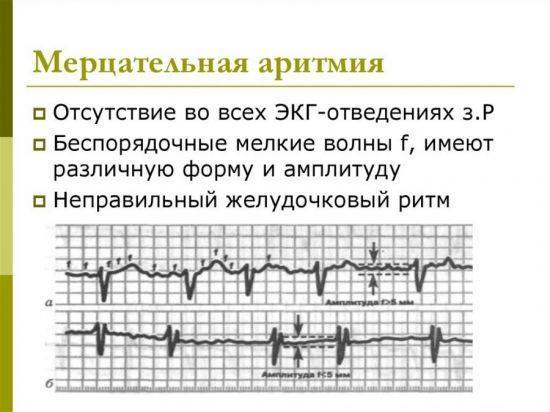
После получения результата исследования на ленте может быть наличие следующих описаний. Синусовый ритм является нормой, говорит о возникновении импульса в синусовом узле. Синусовая аритмия относится к физиологическому явлению, нередко возникает после перенесенных заболеваний, требует дальнейшего наблюдения специалиста. Синусовая брадикардия является слабостью синусового узла, при которой регистрируется пульс меньше 50 ударов за минуту, нарушается кровоснабжение органов.
Синусовая тахикардия проявляется при повышенной температуре тела, анемии. Экстрасистолия является внеочередным сердечным сокращением. Мерцание предсердий говорит о нерегулярных частых сокращениях, которые варьируется в пределах 350–650 ударов. В данном состоянии кровь не проникает в желудочки.
Сердечные блокады, которые возникают в результате нарушенной электропроводимости. Гипертрофия мышц возникает при перенапряжении органа. Увеличение правого желудочка бывает при дефекте перегородки. ЭКГ – это наиболее распространенный способ исследования работы сердца, который позволяет выявлять многие патологии. Однако, чтобы получить достоверную информацию, необходимо спокойное поведение ребенка.
Как проводится ЭКГ сердца ребенка?
По статистике, к кардиологу сегодня обращается каждый второй из жителей крупных городов. Сердечно-сосудистые заболевания сохраняют печальное лидерство в списке наиболее распространенных проблем со здоровьем. Поэтому в цивилизованных странах введена практика обязательного электрокардиографического исследования малыша на первом году жизни. Кроме того, ЭКГ ребенку всегда проводится:
перед поступлением в дошкольное и школьное учебные заведения ;
во время диспансеризации ;
перед началом посещения спортивной секции;
перед плановыми операциями;
регулярно при наследственной предрасположенности и хронических ЛОР-заболеваниях (например, тонзиллите);
после острого гнойного тонзиллита, бронхита, пневмонии;
при выявлении шума в сердце.
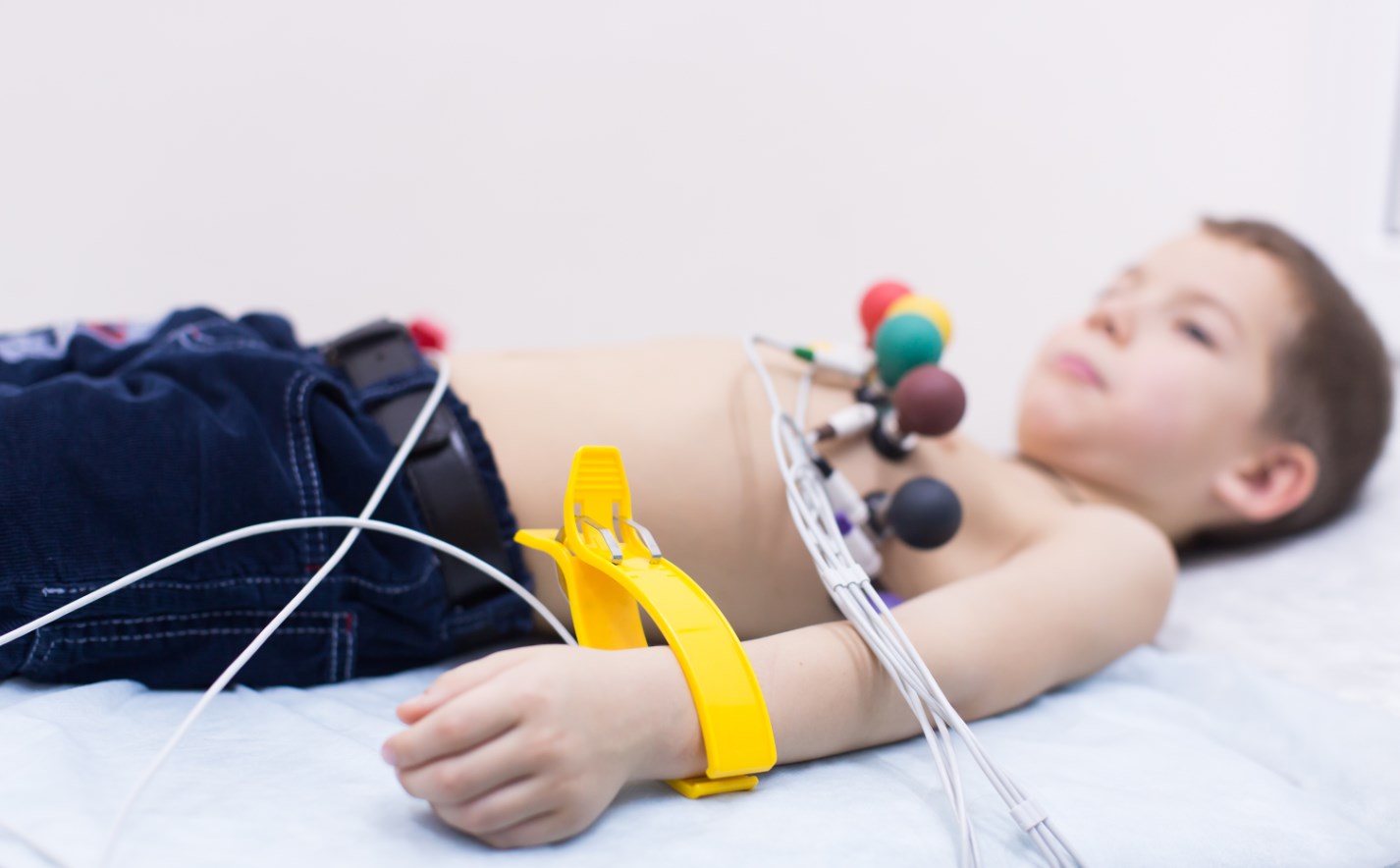
Ребенка надо раздеть до трусиков и положить на кушетку. Врач зафиксирует на теле малыша 9–12 датчиков – в области груди, на запястьях и лодыжках. Чтобы не поранить нежную детскую кожу, для проведения ЭКГ ребенку используются датчики уменьшенных размеров и особой формы (в зависимости от возраста).
В нашем Центре для проведения ЭКГ используются только одноразовые электроды! Они такие мягкие, удобные, не оставляют таких следов на коже, как многоразовые резиновые присоски. Есть специальные комплекты одноразовых датчиков для новорожденных детей.
Если вы записались не просто на регистрацию электрокардиограммы, но и на ее расшифровку, описание и интерпретацию, то эти данные вы получите в день обращения, через 10–15 минут после самой процедуры.
Записаться на прием к врачу Центра можно через:
форму он-лайн записи на прием
либо по телефонам Центра В Москве:
7 (495) 229-44-10 или 7 (495) 954-00-46
в рабочие часы Центра (ежедневно, без выходных и праздников, с 9.00 до 21.00)
Врач-кардиолог детский; специалист УЗ-диагностики сердца (ЭХО-КГ)
Стаж: 20 летОтзывов: 1
Записаться на прием
Врач-кардиолог детский; специалист УЗ-диагностики сердца (ЭХО-КГ)
Стаж: 38 летОтзывов: 6
Записаться на прием
Информативность ЭКГ у детей и подростков
ЭКГ – метод диагностики, позволяющий регистрировать изменения электрических потенциалов, возникающих в сердечной мышце.
ЭКГ расшифровка заключается в регистрации потенциалов действия, исходящих от кардиомиоцитов (сердечных клеток) на бумаге или плёнке с помощью специальных электродов. Все это «волшебство» мы видим в виде кривой и зубцов, описанных выше.
Сердце — это уникальный орган, который содержит в себе нервные волокна, имеет одну из самых сильных мышц в организме — миокард, и сокращается за всю жизнь, только вдумаетесь, 2,5 миллиарда раз.
Что такое отведения?
Стандартные отведения регистрируют разность потенциалов между конечностями. Их всего три и обозначаются римскими цифрами. Электроды кардиографа имеют разный цвет – красный, жёлтый, зелёный и крепятся на конечности.
Также есть такое понятие, как грудные отведения, которые фиксируют ту же разность потенциалов между электродами на грудной клетки (в виде присосок) и объединённым электродом от трёх конечностей. Грудных отведений 6.
Показания для направления ребенка на ЭКГ
- Появление жалоб на : учащённое сердцебиение, как при физической нагрузке, так и в покое;
- обмороки;
- появление одышки в покое;
- появление болей в области сердца;
- частые респираторные заболевания, пневмонии, бронхиты;
- отеки.
При посещении спортивных секций, занятиях плаванием. При аускультации выслушиваются «патологические» шумы в сердце. Перед любыми оперативными вмешательствами.
Направить на ЭКГ может не только врач-кардиолог, но и врач любой другой специальности.
 Фото: https://pixabay.com/photos/doctor-patient-hospital-child-899037/
Фото: https://pixabay.com/photos/doctor-patient-hospital-child-899037/
Подготовка к исследованию ЭКГ
Прежде всего, если мы говорим о ребёнке, то его необходимо морально подготовить к этой процедуре. Начинать нужно с того, что ребенку необходимо объяснить, что ему не будет больно, и он со всем справится.
Перед обследованием желательно хотя бы 2 часа ничего не есть, пить можно.
Во время обследования ребёнок должен быть спокойным, но это не у всех получается.
Чтобы ребёнок не боялся и не плакал во время ЭКГ, необходимо взять с собой любимую игрушку, поиграть с ним дома в доктора и пациента. Также желательно обследование проводить с мамой ребенка. Помните, если ребёнок будет максимально спокоен, то врач сможет получить наиболее достоверную информацию.
Если говорить о взрослых, то перед обследованием не нужно употреблять алкоголь хотя бы за сутки, кофеинсодержащие напитки. Курение исключить за два часа до обследования. Также лучше снять все украшения в виде цепочек, браслетов.
Для удобства следует надеть комфортную одежду, чтобы не было проблематично её снимать.
Основные правила записи ЭКГ
- Съёмку ЭКГ производят в положении лёжа на спине после 15 минутного отдыха.
- Электроды на конечностях прикрепляют на предплечья и голени плотно. С целью уменьшения электрического сопротивления кожи в местах прикрепления электродов на неё накладывают ткань, смоченную натрия хлоридом.
- Электрокардиограф должен быть исправен и заземлён.
- Помещение для исследования должно быть тёплым. ЭКГ лучше проводить на деревянном топчане.
- Не допускаются сотовые телефоны и другие гаджеты в карманах одежды.
- Грудные электроды прикрепляют на присосках.
- Запись ЭКГ у детей проводится в тех же местах, что и у взрослых, но электроды немного меньше по размеру, зависят от возраста.
Если малыш не хочет лежать, то его допускается присаживать к маме на колени и снимать плёнку сидя.
Что может исказить результаты ЭКГ?
Исказить результаты ЭКГ в первую очередь может излишнее волнение, особенно у детей. У грудничков это плач. Все это вызовет тахикардию, которую врачу необходимо будет дифференцировать от патологического состояния.
Также на ЭКГ может повлиять холодное помещение, где проводят обследование.
Чай, кофе, курение тоже могут дать ложную картину электрокардиографии.
Перед любым обследование на сердце доктору необходимо сообщить какие лекарственные препараты Вы принимаете, особенно препараты кардиологического профиля. Также желательно, если это возможно, не принимать таблетки хотя бы за два часа до обследования.
А что насчет УЗИ сердца кошкам?
Довольно сложный вопрос даже для кардиолога… «Кошки существа с другой планеты».
Что касается ЭХО и ЭКГ сердца кошкам, то по последним данным породная предрасположенность не играет важной роли ввиду того, что врожденные и приобретенные заболевания сердца у «дворянских» пород встречаются довольно часто. Следовательно, мы рекомендуем предоперационные УЗИ сердца и ЭКГ всем кошкам. Следовательно, мы рекомендуем предоперационные УЗИ сердца и ЭКГ всем кошкам
Следовательно, мы рекомендуем предоперационные УЗИ сердца и ЭКГ всем кошкам.
Не менее важным является тот факт, что благодаря особенностям «кошачьего» сердца, их реакции на стресс (выработке катехоламинов), повышенной ЧСС (частота сердечных сокращений) и совокупности других факторов, у кошек довольно частым проявлением становятся транзиторные (проходящие) заболевания сердца. Другими словами, в изначально здоровом сердце под воздействием вышеуказанных факторов происходят ряд изменений, которые в свою очередь приводят к острой сердечной недостаточности. К проявлениям сердечной недостаточности относят: появление внезапной одышки (часто тяжелое дыхание, иногда дыхание «животом»), что может привести в некоторых случаях к летальному исходу.
Поэтому мы настоятельно рекомендуем владельцам после любого посещения клиники в течение 21 дня следить за дыханием питомца во сне, вести подсчет количества или частоты дыхательных движений (ЧДД).
Очень важно: Основным условием для адекватной оценки является необходимость подсчета частоты дыхательных движений именно во сне. Методика подсчета ЧДД довольно проста: вдох/выдох – это одно дыхательное движение. В норме у здоровой кошки от 12 до 24 дыхательных движений за минуту
В норме у здоровой кошки от 12 до 24 дыхательных движений за минуту
Методика подсчета ЧДД довольно проста: вдох/выдох – это одно дыхательное движение. В норме у здоровой кошки от 12 до 24 дыхательных движений за минуту.
Что рекомендуют сами кардиологи?
Первым прием детского кардиолога врачи рекомендуют провести в возрасте 1–2 месяцев после рождения, даже если неонатологом в роддоме не диагностировано никаких травм и нарушений.
Когда необходимо посетить детскую кардиологию в Саратове? Консультация детского кардиолога необходима, если:
– ребенок грудного возраста быстро устает при сосании из груди или бутылочки, появляется цианоз (посинение), в том числе периоральный и носогубного треугольника;
– ребенок старшего возраста жалуется на боли в области сердца, быстро утомляется, у ребенка бывает учащенный или редкий ритм сердца, ощущение сердцебиения, перебоев в работе сердца и др.;
– установлено повышение или понижение АД;
– была потеря сознания или его нарушение (так называемое пресинкопальное состояние);
– беспокоят боли в области суставов и/или их опухание;
– появляются отеки;
– наблюдается диффузный цианоз (т.е. синюшность кожных покровов и слизистых);
– беспокоят повторные ангины;
– беспокоят головные боли с признаками сосудистой реакции;
– появляются признаки системных вегетативных нарушений.
Прием детского кардиолога — это помощь высококвалифицированного специалиста с профильным образованием и огромным опытом работы в этой сфере. От того, насколько рано показан новорожденный малыш кардиологу, зависит уровень его физического развития. Даже если во время выписки из роддома не диагностированы никакие осложнения или нарушения сердечного ритма, все равно независимая консультация детского кардиолога не будет лишней. Это поможет следить за ростом ребенка с правильной позиции и минимизировать все риски развития.
Расшифровка результатов
Результаты исследования результаты содержат заключение о наличии либо отсутствии признаков нарушения кровоснабжения сердечной мышцы при физической нагрузке, о реакции на нагрузку уровня артериального давления и скорость восстановления исходных показателей после нагрузки. На основании исследования могут даваться рекомендации о допустимом уровне физических нагрузок для Вашего ребенка. В некоторых случаях может потребоваться повторное электрокардиографическое исследование или специальный вид ЭКГ, сопровождаемый другими видами исследований (УЗИ сердца, допплерография сосудов).
Электрокардиография с нагрузкой является специальным видом исследования особенностей работы сердца ребенка при физической нагрузке, которое позволяет выявить скрытые заболевания, точно установить диагноз и провести требуемое лечение с максимальной эффективностью, либо избавиться от тревог и сомнений по поводу состояния здоровья Вашего малыша.
Получить дополнительную информацию об электрокардиографии с нагрузкой для ребенка записаться на диагностику в медицинском центре «ЧудоДети» можно по телефону +7 (812) 331-24-22.