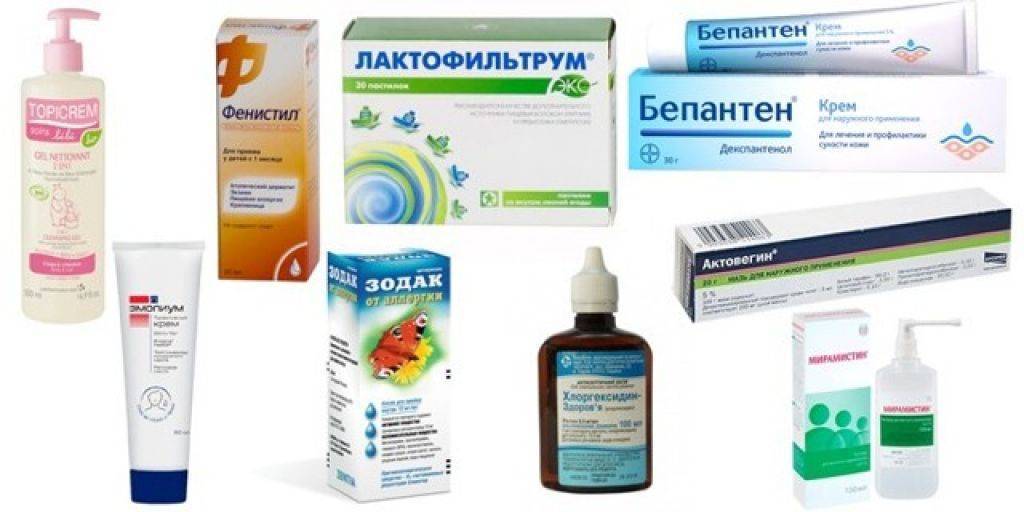
Способствуют оттоку глазной жидкости следующие препараты:
- парасимпатомиметики (холиномиметики);
- симпатомиметики (α- и β-адреномиметики);
- простагландины F-2α.
Холиномиметики:
- Пилокарпин – препарат растительного происхождения;
- Карбохол – препарат синтетического происхождения.
Эти препараты сужают зрачок, и по этой причине радужная оболочка оттягивается от радужно-роговичного угла. Вследствие этого обеспечивается свободное стекание жидкости к глазной дренажной системе и происходит снижение внутриглазного давления.
Недостатком этих средств является кратковременность гипотензивного эффекта (не более 6 часов).
У препаратов существуют побочные эффекты. После инстилляции капель с пилокарпином в течение 6 часов наблюдается миоз (сужение зрачка), что сопряжено с сужением поля зрения и снижением четкости очертаний предметов вследствие спазма аккомодации. При длительном применении препарата возможно проявление дерматита и аллергического конъюнктивита. Кроме того, в случае использования препаратов с содержанием пилокарпина молодыми людьми с глаукомой и сопутствующей миопией есть риск периферических разрывов сетчатой оболочки.
Симпатомиметики
- Эпинефрин (адреналина гидрохлорид) воздействует на вегетативную нервную систему и улучшает циркуляцию глазной жидкости. Вызывает побочные эффекты: общие – повышение АД, тахиаритмию, и местные – гиперемию слизистой оболочки глаза, расширение зрачка (мидриаз), хронические конъюнктивиты аллергической этиологии. Простагландины F-2α
- Ксалатан,
- Траватан.
Эти препараты благотворно влияют на увеосклеральный отток глазной жидкости и обладают довольно длительным действием – 24 часа после закапывания. При терапии открытоугольной глаукомы их гипотензивный эффект является наиболее сильным. Побочными эффектами являются покраснение слизистой оболочки, чувство жжения, отек области желтого пятна (макулы).
Виды дерматита у детей?
Самый распространенный вид — пеленочный — часто возникает у грудничков вследствие длительного контакта кожи малыша с раздражителями:
- выделения организма (моча, кал, пищеварительные ферменты);
- бактерии, грибки;
- ненатуральная одежда и подгузники;
- влажность и температура окружающей среды.
Проявляется в виде сыпи и покраснения, которые, проходят спустя некоторое время при использовании специальных средств и прекращении контакта с раздражителем.
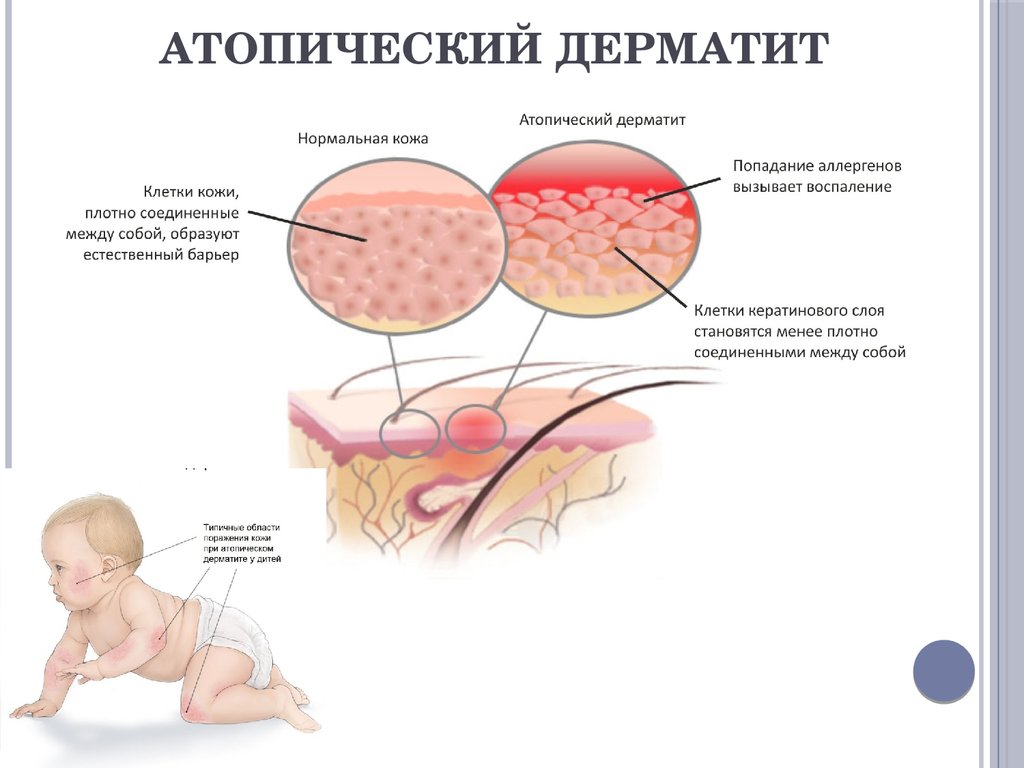
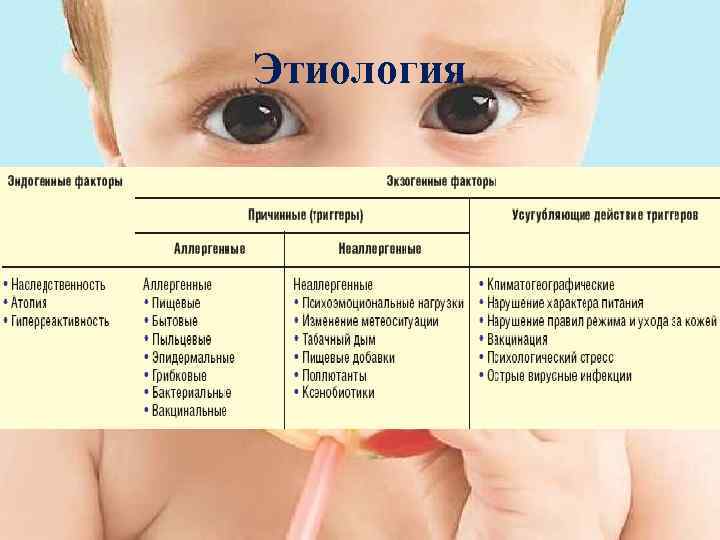
В основе развития атопического дерматита (АтД) у детей лежит генетическая предрасположенность, когда хотя бы у одного из родителей есть пищевая аллергия, астма, поллиноз или непосредственно атопический дерматит. Первым сигналом атопического дерматита у малышей может быть зуд и сухость кожи. Чем более ослаблен организм ребенка, тем сильнее могут быть кожные проявления. В группе риска — дети на искусственном вскармливании, с проблемами желудочно-кишечного тракта, часто болеющие простудами.
Атопический дерматит обусловлен внутренними процессами в организме, когда сухость, покраснения и воспаления на коже символизируют о проблемах с пищеварением, поэтому простого отсутствия в рационе питания предполагаемых аллергенов может не хватить.
При подозрении на атопический дерматит у ребенка, нужно обратиться к педиатру и аллергологу для комплексного анализа проблемы и лечения, так как в домашних условиях определить масштаб заболевания бывает трудно. Кожные проявления, на которые долгое время не обращали внимания, могут перерасти в полноценный аллергический ринит или даже астму, поэтому не стоит затягивать с походом к врачу.
Себорея — распространенная проблема у младенцев. Ее вызывает грибок, входящий в микрофлору здоровой человеческой кожи, Malassezia furfu. При себорейном дерматите у грудничков, в основном на голове (в области волос), реже — в подмышках, паху, ушных раковинах, появляются желто-серые чешуйки, жирные на ощупь.
Контактный дерматит — это, как правило, разовое воспаление кожи, вызванное внешним раздражителем. Уровень кожного воспаления зависит от общего состояния иммунитета малыша, силы и продолжительности воздействия раздражителя. Это могут быть температурные скачки, солнечное воздействие, рентгеновские лучи, перебор дезинфицирующих средств, неподходящие крем или зубная паста, жгучие растения, укусы насекомых.
Рак кожи
Рак кожи является наиболее распространенным типом рака и обычно развивается на открытых участках кожи. Заболеваемость наиболее высока среди рабочих, спортсменов и загорающих и обратно пропорциональна количеству меланиновой пигментации кожи.
Рак кожи может быть вызван ультрафиолетовыми лучами (как солнечными, так и искусственными), ионизирующим излучением, полициклическими ароматическими углеводородами, смолой и смоляными продуктами.
Вначале рак кожи часто протекает бессимптомно. Наиболее частое проявление — нерегулярное красное или пигментное поражение, которое не проходит. Любое поражение, которое кажется увеличивающимся, должно быть подвергнуто биопсии — независимо от того, присутствует ли болезненность, легкое воспаление, образование корок или периодическое кровотечение. При раннем лечении большинство видов рака кожи излечимы.
Что такое дерматит
Дерматит (от латинского «дерма» — кожа, «итис» — превращение) — воспалительное заболевание кожи, возникающее из-за воздействия внешних и внутренних факторов. Входит в структурную группу аллергических дерматозов — аномалий кожного покрова, вызванных моментальным или замедленным влиянием раздражающих веществ.
Этому заболеванию одинаково подвержены мужчины и женщины, взрослые и дети. Частота проявления патологии может зависеть от многих факторов:
- причин возникновения дерматита (наименования раздражающих факторов);
- состояния иммунной системы индивида;
- генетических особенностей человека;
- места и условий проживания.
Несмотря на обилие клинических данных, до сих пор не составлена единая классификация дерматитов. В большинстве случаев при диагностике врачи разделяют заболевание на группы по этиологическому признаку. Однако такой способ классификации не является единственно верным. Некоторые внутрибольничные системы предлагают классифицировать заболевание по внешним проявлениям.
Себорейный дерматит
Симптомы себорейного дерматита, которые можно увидеть на фото в сети:
- красные бляшки, имеющие четкие границы (при сухом дерматите);
- высокое кровенаполнение дермальных капилляров (эритема);
- мокнутие в паху, за ушами;
- появление трещин, серозных корочек;
- экссудативные воспаления;
- зудящий дерматит;
- на голове неравномерное шелушение, перхоть, алопеция;
- поражение больших участков кожи в тяжелых случаях;
- возникновение других видов экземы (ушной дерматит и прочие).
Воспаление кожных покровов в результате высокого выделения измененного сала или после воздействия микробов называют себорейным или грибковым дерматитом. Это не заразное заболевание, поэтому не может передаваться от человека к человеку. Активность условно-патогенных грибов проявляется при стрессах, эндокринных или иммунных нарушениях, разных формах поражения нервной системы. Они концентрируются на участках кожи, населенной сальными железами: лицо, грудь, спина, уши, голова.
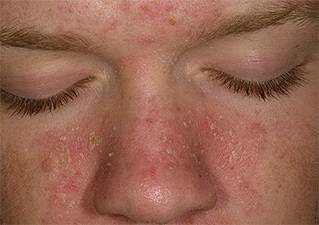
Симптомы Атопического дерматита у детей:
Атопический дерматит является длительным, хроническим заболеванием. При обострении болезни симптоматика ухудшается и больному требуется более интенсивное лечение.
Атопический дерматит начинается с неприятного зуда. Чем больше ребенок расчесывает кожу, тем больше она зудит, что может привести к кровоточивости. Отметим общие симптомы атопического дерматита: покраснение, воспаление и сухость кожи, зуд (усиливается ночью), трещины, влажные выделения в области царапин на коже (царапины могут привести к уплотнению кожи), волдыри, коричнево- серый цвет кожи, шишки
У некоторых больных отмечаются экземные высыпания вокруг глаз, в том числе на веках. Царапины в зоне глаз могут в конечном итоге привести к заметной потере бровей и ресниц. У младенцев, как правило, имеются высыпания на лице.
При обострение у больных наблюдается: усиленный зуд (зуд и расчесывание делают кожу краснее и чувствительнее), в пораженных участках присутствует жжение, кожа становится более чешуйчатой и сухой, шишки более выражены, пораженные участки подвержены инфицированию бактериями. Обострение длиться от дня или двух до нескольких недель.
У больных с легким атопическим дерматитом, как правило, имеются небольшие участки сухой кожи, которая иногда может зудеть. При тяжелой симптоматике многие зудящие участки сочатся. Дети с атопическим дерматитом страдают серьезными нарушениями сна, что влияет на концентрацию внимания в школе во время занятий.
Некоторые факторы могут усугубить симптоматику заболевания, к ним принадлежат: длительный горячий душ или ванны, психическое напряжение, гормональный фон, потоотделение, резкие перепады температуры, сухой воздух, некоторые виды материалов одежды (шерсть), пыль, песок, некоторые бытовые средства. Также есть экологические факторы, которые влияют на ухудшение клинических признаков: аллергены (пыльца, пылевые клещи, шерсть животных) – вызывают расстройство иммунной системы организма, аллергическая реакция, жесткая вода. Эти три аллергена являются также основными факторами, которые вызывают астму и сенную лихорадку.
Симптомы дерматита у ребенка
Появление пеленочного дерматита сопровождается покраснением и раздражением кожи в местах, где она соприкасалась с мокрыми пеленками или грязными подгузниками. Если перед тем, как надеть подгузник, обработать кожу и паховые складки защитным кремом – можно снизить риск возникновения неприятных симптомов.
Симптомами атопического дерматита могут быть выраженная сухость кожи, покраснения, отеки и мокнущая сыпь. Часто поражения симметричны и локализуются на коже лица, сгибах ручек и ножек, ладонях и подошвах. Все это сопровождается ощутимым зудом. Специальные крема – эмоленты, помогут снизить зуд и покраснение, но не решат проблему комплексно.
Себорея (“молочные корочки”) характерна появлением серо-желтых чешуек на голове, которые могут распространиться ниже — лоб, брови и уши, а иногда прятаться в складках на теле малыша. Зуд практически отсутствует. Хотя лечение себореи должен проводить только врач, правильно подобранные средства гигиены также могут облегчить симптомы.
Контактный дерматит появляется в месте соприкосновения с внешним раздражителем и выглядит как четко очерченная отечность и покраснение кожи. Сопровождается зудом, болью и жжением. При сильном поражении образуются волдыри и мокнущая сыпь.
Виды дерматита
Официальной классификации дерматитов не существует. Для удобства диагностики и выбора терапии его условно делят на несколько групп по этиологическим признакам. В этом плане выделяют:
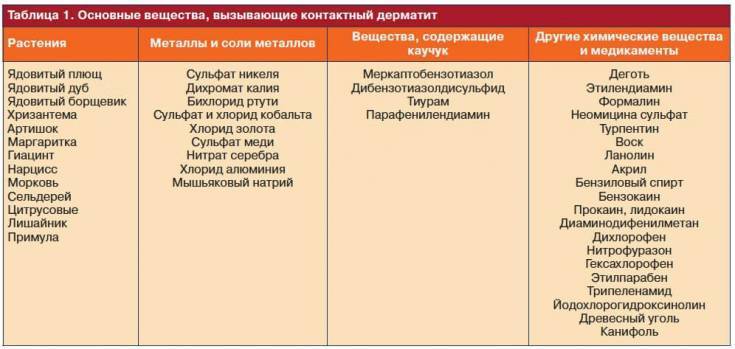
- химические контактные дерматиты, вызванные раздражением мягких тканей кислотами, щелочами, прочими агрессивными веществами;
- механические контактные дерматиты, вызванные натиранием, воздействием влажности, температур;
- актинические или лучевые дерматиты, вызванные воздействием ультрафиолета, радиации;
- периоральные дерматиты, вызванные попаданием определенных веществ в организм;
- аллергические дерматиты, спровоцированные веществами, на которые иммунная система организма реагирует неадекватно.
Однако более известна и другая классификация, которая выделяет виды дерматита по причине возникновения и характеру течения. В нее включены:
- Атопический дерматит. Этот вид патологии отличается хроническим течением. Именно с ним связаны случаи тяжелых форм дерматита у детей. Его основной причиной является генетическая предрасположенность, отягченный аллергический анамнез. Заболевание склонно к обострениям при изменении рациона и образа жизни, а иногда при переживании стрессов. У взрослых обостряется на фоне контакта с аллергенами.
- Контактный аллергический дерматит. Считается распространенной и многообразной формой, так как возникает из-за контакта с веществами, на которую нетипично остро реагирует иммунная система индивида. Может развиваться молниеносно, приводя к опасным для жизни осложнениям, включая анафилактический шок, или медленно, спустя несколько дней или недель после контакта с аллергенами.
- Актинический дерматит, более известный как «аллергия на солнце» или «реакция на ультрафиолет». В последние годы становится более распространенным из-за обилия УФ-источников в быту (лампы для маникюра, солярии).
- Периоральный или медикаментозный дерматит. Возникает как реакция на применение наружных и пероральных лекарств. Для устранения симптомов такая форма воспаления кожи требует детоксикации организма.
- Себорейный дерматит. Инфекционная форма патологии, вызванная повышенной активностью грибков рода Malassezia. Проявляется гиперемией, шелушением, зудом кожи. Очаги располагаются преимущественно в волосистой части головы, за ушами, на носогубном треугольнике. Протекает заболевание в хронической форме. Склонно к рецидивам в жаркую и влажную погоду, когда повышается активность сальных желез.
- Инфекционный дерматит. Возникает на фоне инфицирования кожи патогенными бактериями, палочками, грибками. Сопровождается локализованными высыпаниями, которые нагнаиваются и воспаляются. Помимо зуда могут сопровождаться болью, лихорадкой, повышением температуры тела.
- Сухой дерматит. Возникает у людей с сухой, чувствительной кожей в зимнее время, а также зимой. Сопровождается шелушением, растрескиванием кожи, стянутости.
Понимание особенностей основных видов заболевания помогают понять, что такое дерматит и как его лечить исходя из причин и механизма его развития. Определение вида воспаления чаще всего используется для выбора тактики терапии.
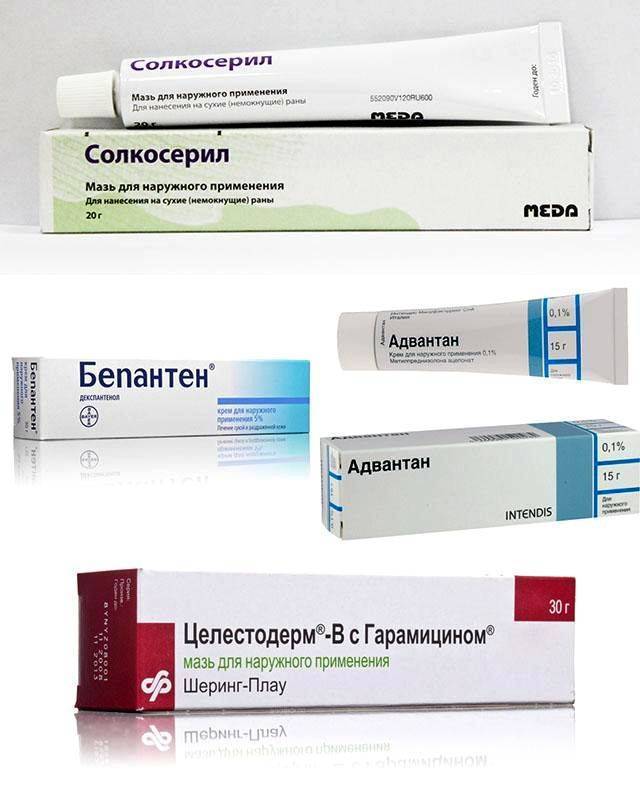
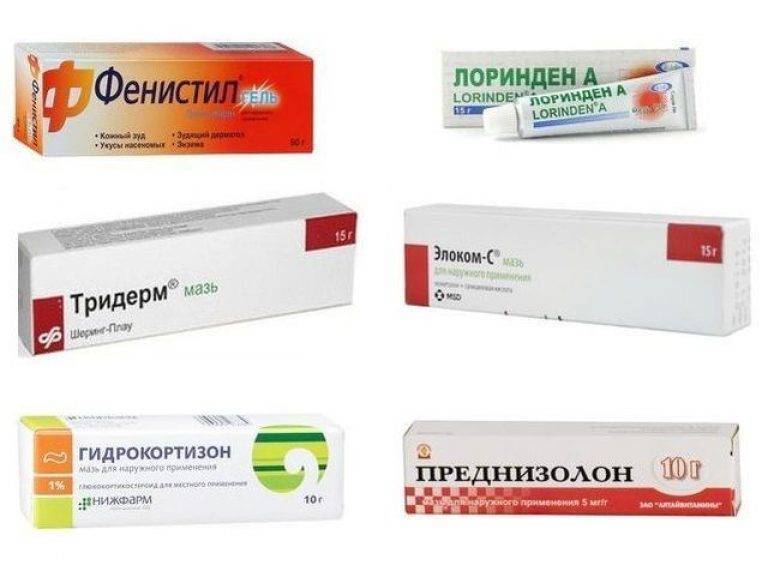
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
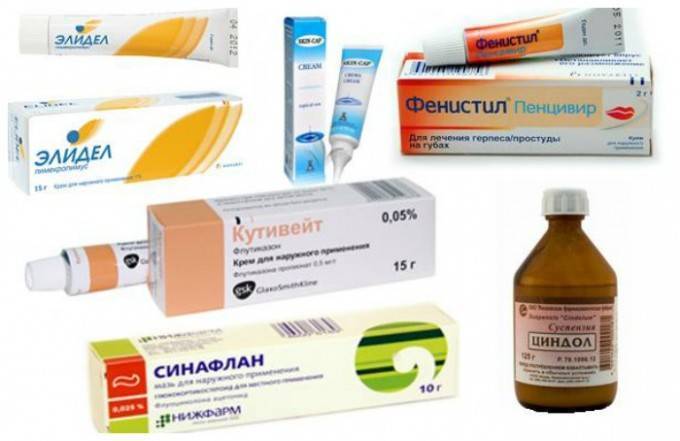
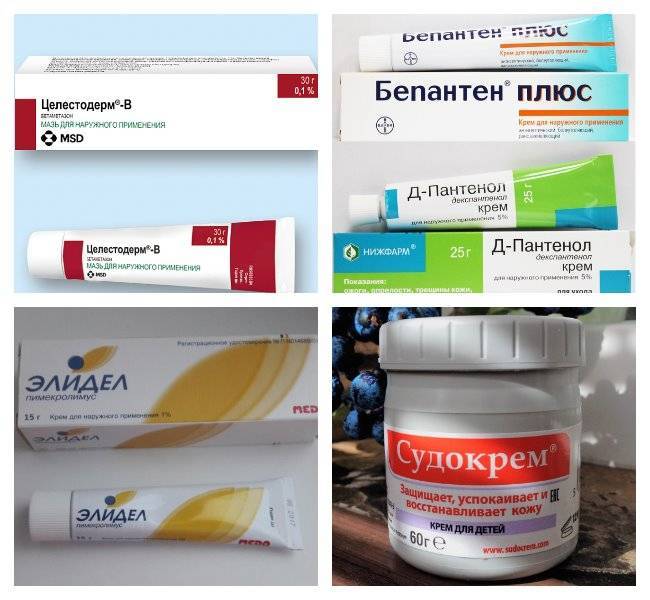
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
Гормональные средства могут претендовать на звание лучших мазей от дерматита, но только в плане эффективности. Да, они быстрее помогают справиться с симптомами заболевания, нежели негормональные. Но при этом они могут оказывать кратковременный эффект, требуют очень строгого соблюдения схемы лечения, имеют побочные эффекты и большой список противопоказаний, который включает:
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Пелёночный дерматит у детей
Пелёночным дерматитом принято называть изменения кожи воспалительного характера в паховой и/или ягодичной области у ребёнка. Термин возник в давние времена, когда причиной воспаления кожи являлось длительное воздействие загрязнённых мочой и калом пелёнок. В наше время все пользуются подгузниками, но какими бы хорошими они ни были, при длительном их применении они так же способствуют развитию дерматита. Поэтому название «пелёночный» осталось неизменным.
Таким образом, причиной пелёночного дерматита является нарушение гигиенического ухода за малышом. В той или иной степени подвергаются этому недугу большая часть детей в возрасте до 1 года.
https://youtube.com/watch?v=tqujDLp1gHM
Проявления пелёночного дерматита
Обычно выделяется три степени тяжести болезни:
- Лёгкая – умеренное покраснение кожи, которое иногда может сопровождаться одиночными элементами сыпи в виде пятен и небольших узелков, возвышающихся над кожей. Воспаление при этой степени ограничено областью естественных отверстий, ягодиц и верхней части бёдер. Лёгкое течение болезни обычно не влияет на общее состояние младенца. Если вовремя не принять меры по уходу, то картина усугубится.
- Средняя – выраженная краснота, узелковая сыпь, в некоторых местах отёчность, а иногда и изъязвления кожного покрова. В этой стадии болезни ребёнок будет раздражительным, плаксивым, так как вышеуказанные проявления приносят малышу дискомфорт и боль. Если и дальше не ухаживать за повреждённой кожей, то возможно присоединение инфекции и развитие тяжёлой степени заболевания.
- Тяжёлая – обширная яркая краснота с эрозией и мацерацией выходит за область контакта с подгузником. При вовлечении в процесс инфекции (чаще бактериальной или грибковой) появляются пузыри с мутным содержимым. Общее состояние ребёнка сильно страдает.
Большинство малышей пелёночный дерматит переносят в лёгкой форме. Вероятность развития среднетяжёлого и тяжёлого течения больше у детей с неблагоприятным преморбидным фоном. К таковым относятся: диарея, недавний приём антибиотиков, который провоцирует развитие грибковой инфекции, дефицит витаминов, недоношенность, сопутствующий аллергический или себорейный дерматит, иммунодефицит и прочее.
С приобретением малышом навыков гигиены и усовершенствованием защитных функций кожи риск возникновения пелёночного дерматита в разы снижается.
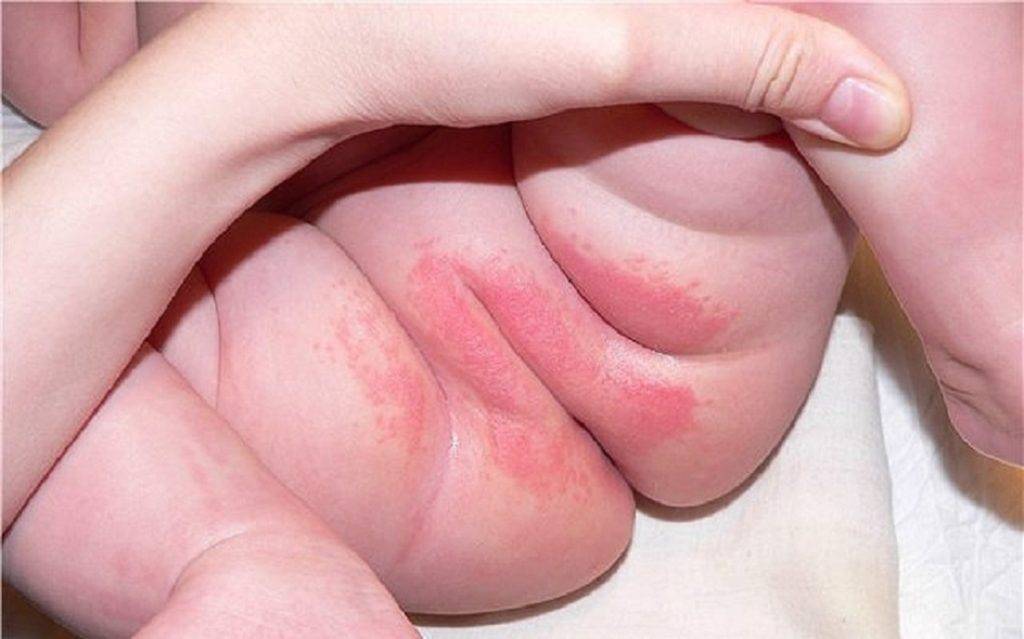
Как лечить и не допускать дерматит на попе у ребёнка?
- Необходимо проводить частую смену подгузников. Меняйте подгузник у новорождённого каждые 2 часа, а деткам старше 1 месяца – каждые 3 — 4 часа.
- Даже если указанный интервал времени ещё не прошёл, а подгузник уже сильно загрязнён, то нужно его сменить.
- Подмывание малыша тёплой водой или использование влажных салфеток без отдушек и спирта.
- После мытья проводить воздушные ванны минимум 5 минут.
- Применение качественных и современных подгузников.
- Для снижения раздражающего действия кала и мочи должны использоваться водоотталкивающие или барьерные средства.
Мази и кремы при пелёночном дерматите
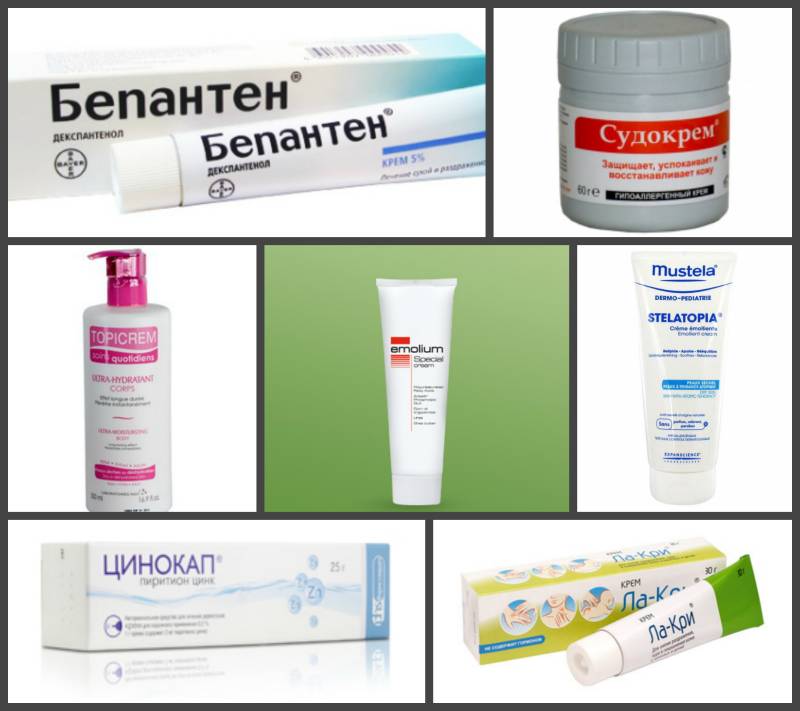
Для профилактики и лечения среднетяжёлых и тяжёлых степеней пелёночного дерматита рекомендуется применять средства с мягким заживляющим действием. В последние годы с успехом используются местные препараты на основе декспантенола.
Декспантенол – это провитамин пантотеновой кислоты или, по-другому, витамина В5. Известно, что этот витамин необходим для нормального функционирования кожных покровов. После нанесения на повреждённую кожу препаратов декспантенола происходит его превращение в пантотеновую кислоту, которая запускает процессы регенерации.
На рынке представлены следующие средства:
- мазь «Декспантенол»;
- крем «Д-пантенол»;
- мазь «Пантодерм»;
- крем «Пантенол – EVO»;
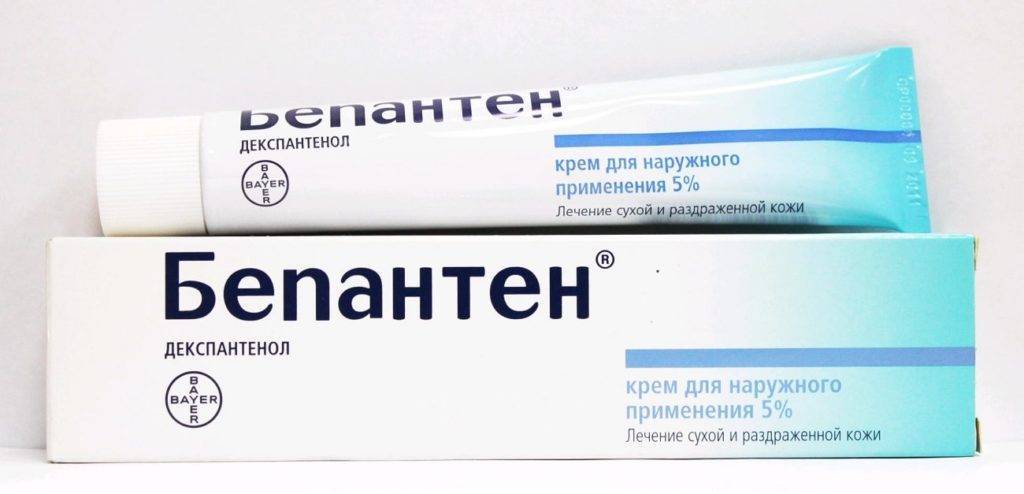
- крем«Бепантол Baby»;
- мазь «Бепантен».
Препараты подходят для ежедневного применения. Наносятся на сухую кожу ягодиц малыша после каждой смены подгузника.
Чаще всего вышеперечисленные меры помогают справиться с воспалением кожных покровов в зоне соприкосновения с подгузником. Но если этого недостаточно, то приходится прибегать к более серьёзным фармакологическим средствам.
При подозрении на грибковое поражение используют:
- мазь «Нистатин»;
- мазь «Клотримазол»;
- мазь «Кетоконазол»;
- «Миконазол» крем и раствор для наружного применения.
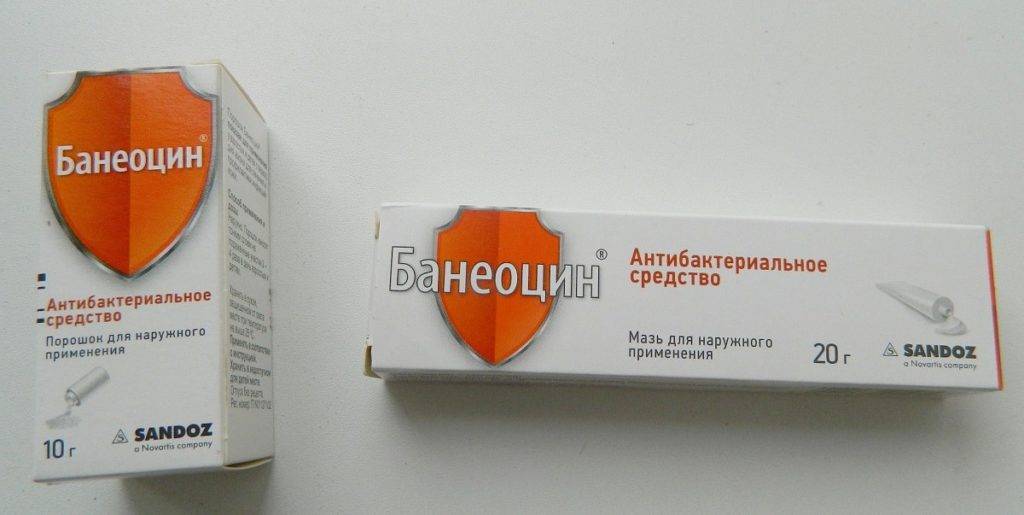
При присоединении бактериальной инфекции наружно применяются антибактериальные препараты широкого спектра, такие, как:
- «Гентамицин»,
- «Эритромицин»,
- «Банеоцин».
Если дерматит упорно продолжается, то показана гормональная терапия коротким курсом. Применяются слабые глюкокортикостероидные препараты, например, 0,5 — 1 % гидрокортизоновая мазь.
Аллергический дерматит
Воспаление проявляется в результате реакции организма на определенный возбудитель. Возбудителями могут стать пыль, пыльца растений, шерсть животных, запахи парфюмерии или химических средств, медикаменты, пища, жидкость и т. д. Нередко связан с сезонными проявлениями аллергии. Интоксикация может произойти в результате выработки определенных веществ при заболеваниях почек, печени, щитовидной железы, глистных инвазиях, развитии опухолей.
Как проявляется:
- кожа покрывается большими пятнами красного цвета;
- на их поверхности образовываются небольшие пузырьки;
- затем они лопаются, образовывая мокнущие ранки;
- высыпания сильно зудят;
- сопровождается чиханием, кашлем, слезоточивостью, повышенной чувствительностью к свету.
Проникать в кровоток аллерген может с едой, через слизистую дыхательных путей, через уколы. Располагается на любом участке кожи или слизистой.
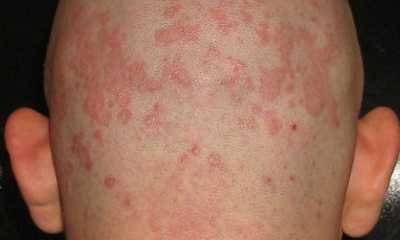
Диагностика дерматита
Для диагностики дерматитов используются классические приемы:
- внешний осмотр и оценка патологических очагов;
- изучение анамнеза пациента и членов его семьи;
- лабораторные исследования крови на признаки воспаления, количества иммуноглобулинов и эозинофилов;
- аллергопробы на индивидуальную реакцию на раздражители.
При наличии гнойного процесса или выраженного воспаления проводится микроскопический анализ мазка, в котором можно обнаружить патогенную или условно патогенную флору, спровоцировавшую дерматит. Также мазок с поверхности кожи берется, если не удается установить причину химического контактного воспаления. Дополнительно проводят обследование пищеварительного тракта, берут анализы на лямблиоз и другие формы кишечных паразитов.
Диагностика Атопического дерматита у детей:
Диагноз заболевания ставится на основании симптоматики и незначительных лабораторных исследований. При осмотре больному и родителям задают типичные вопросы о наличии экземы среди близких родственников, о склонности к аллергическим заболеваниям (астма, сенная лихорадка и др.).
Врач может оценить состояние кожи больного по целому ряду диагностических критериев в целях подтверждения диагноза атопического дерматита. Критерии могут включать:
Длительность зудящего периода (во внимание берется последний год).
Зуд и раздражение на коже в таких участках, как локти, зона под коленами, лодыжки, шея, глаза.
Наличие астмы и сенной лихорадки сейчас или в прошлом.
Наличие сухости кожи (во внимание берется последний год, период появления сухости). Чешуйчатость на суставах, запястьях, коленях или локтях.. Как правило, для диагноза врачу достаточно вышеупомянутых критериев
Как правило, для диагноза врачу достаточно вышеупомянутых критериев.
При диагностике для врача важно выяснить факторы, повлиявшие на появление болезни и развитие симптоматики. Врач расспросит больного или родителей об образе жизни, употребляемых продуктах, домашней обстановке
Доктор обязательно проведет дифференциальную диагностику, чтобы исключить другие кожные заболевания, такие как контактный дерматит, потница, себорейный дерматит и псориаз.
Больному обязательно будут назначены аллерготесты на установление потенциального аллергена.
Диагностика
Диагностика дерматита заключается в изначальном исследовании крови. Исключение возможного присоединения к актуальным процессам микотического кожного поражения также проводится посев и микроскопическое исследование чешуек с той области, которая подверглась поражению.
Аллергические дерматиты требуют проведения различных вариантов аллергологических тестов, в основном для этого применяются надкожные пробы. В частых случаях аллергическая природа фактора, выступающего в качестве раздражителя, определяется посредством анализа крови (повышенный показатель уровня lg E). На основании результатов проведенных исследований делается соответствующая оценка состояния больного.
Контактный дерматит
Это воспалительные процессы на коже, вызванные контактом с определенным раздражителем. Это трение, давление, воздействие температур, облучение, ожоги и прочие сильные раздражители. При таком типе происходит прямое повреждение кожных покровов, симптомы возникают сразу, требуется как можно скорее устранить контакт с раздражителем.
Симптомы контактного дерматита:
- отечность;
- геморрагии, микрогематомы;
- ярко выраженная гиперемия;
- мелкие папулы, везикулы;
- мокнутие, чешуйки, корочки;
- крупные пузыри;
- зоны некроза.
Как и пищевой дерматит, это один из видов аллергической формы болезни. Возникает после контакта с веществами, вызывающими воспалительную реакцию организма. Это могут быть химические реагенты, УФ-лучи (фотоконтактный или фотодерматит), рентгеновское излучение, высокая/низкая температура или механические факторы. Провоцировать кожную реакцию могут стрекательные клетки, пыльца, сок растений, гусеничные личинки. Главное отличие такой экземы – у нее нет инкубационного периода.
Ответы на вопросы
1) Заразен ли дерматит?
Нет, такой дерматит не является заразным, но для исключения присоединения вторичной инфекции обязательно берутся соскобы кожи для проведения микологического исследования.
2) Передаётся ли контактный дерматит по наследству?
Из всех дерматитов, вызываемых воздействием внешних факторов, наследоваться может только аллергический дерматит.
3) Возможно ли повторное использование раздражающего фактора (цепочки, ремень с пряжкой, кольца), которые вызвали дерматит, после нормализации состояния кожи?
Контактный дерматит будет повторяться практически при каждом соприкосновении с раздражающим фактором.
4) Может ли контактный дерматит перерасти в системное аллергическое заболевание, такое как Бронхиальная астма?
Нет, не может, в бронхиальную астму перерастает только атопический дерматит.
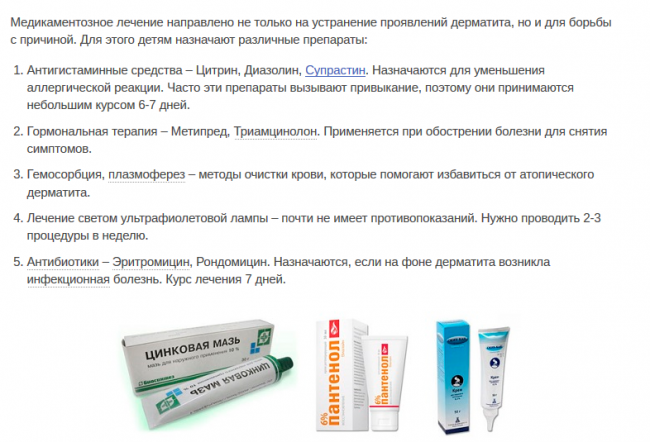
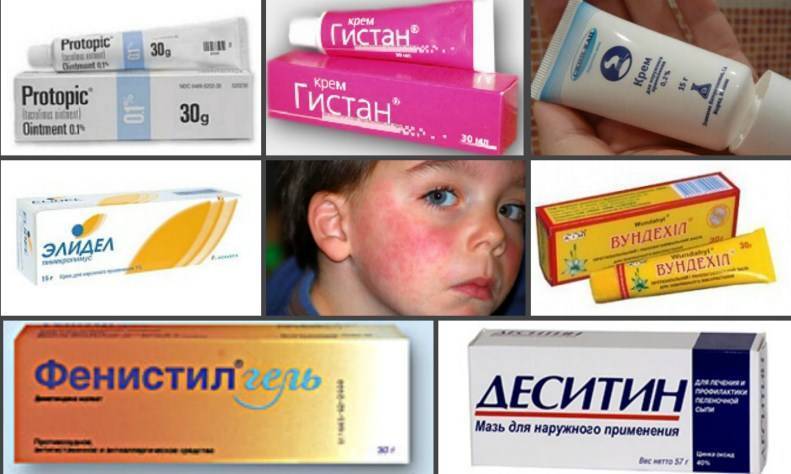
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
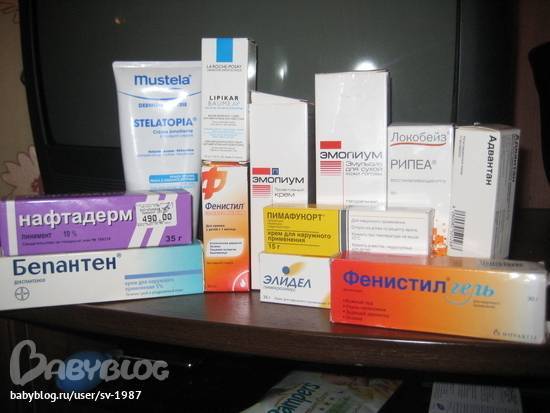
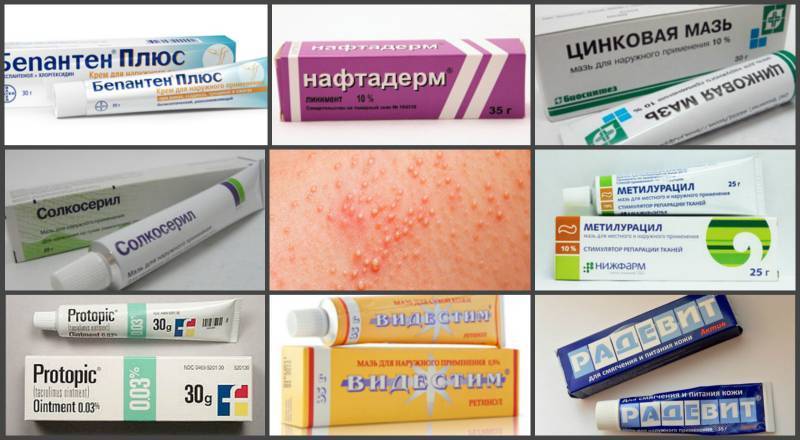
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Как вылечить дерматит на лице
Как и при любом другом аллергическом проявлении, лечение дерматита на лице начинается с определения причины его возникновения. Обнаружив раздражитель, контакт с ним ликвидируется либо сводиться к минимуму.
Выделяют симптоматический и консервативный методы лечения. Если аллерген не выявлен, назначается симптоматическая программа восстановления. Во время прохождения этого курса устраняются проявившиеся признаки заболевания (симптомы).
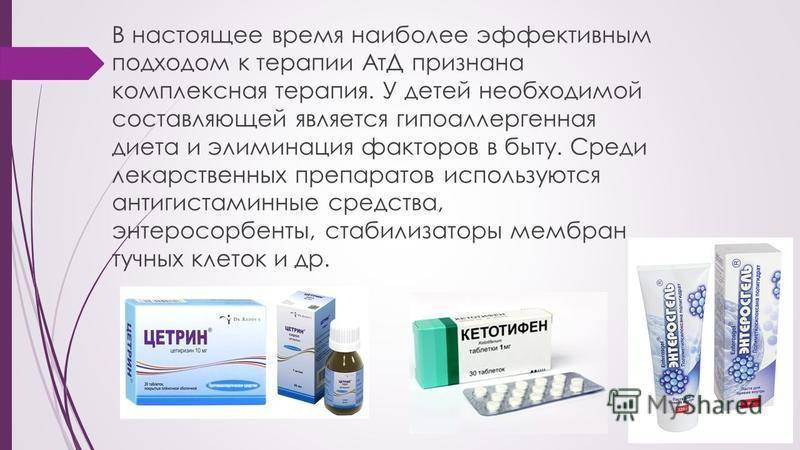
Консервативная программа, в свою очередь, подразделяется на общую и местную терапию. При прохождении общего курса назначается прием успокоительных, антигистаминных и иммуномодулирующих средств. Сочетание препаратов зависит от причин возникновения заболевания.
Лечение дерматита век
Этот вид заболевания устраняется путем обработки пораженных участков кожи следующими средствами:
- мази и аэрозоли, содержащие кортикостероиды, например, преднизолоновая или гидрокортизоновая мазь 0,5%.
Применение: нанесение на пораженный участок 2 раза в день на протяжении 7-14 дней; - препараты местного лечения, например, капли раствора дексаметазона 0,1% или преднизолона 0,3%, эмульсия гидрокортизона 1% и др.;
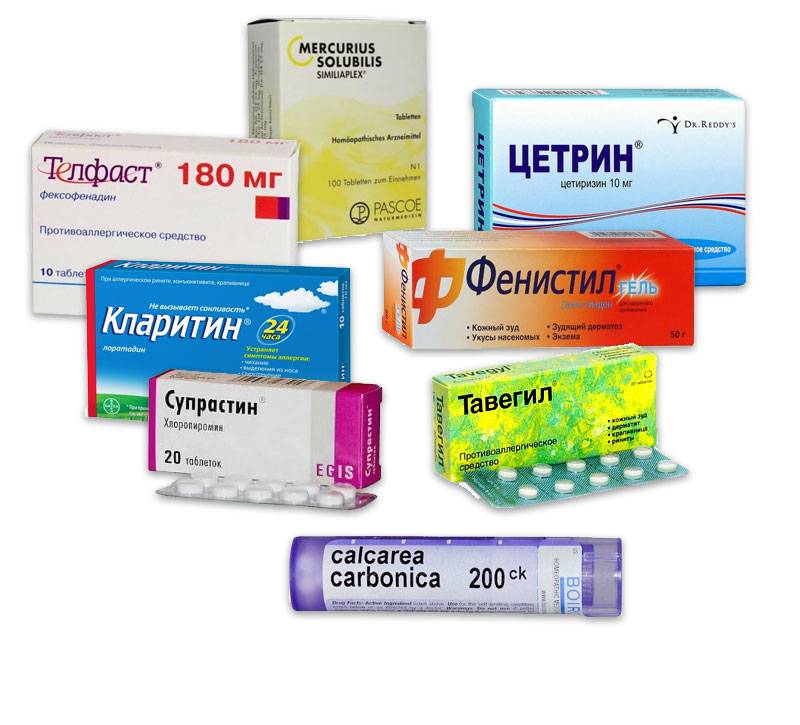
- десенсибилизирующие препараты для приема внутрь, например, раствор кальция хлорида 10%, супрастин, фенкалор, кларитин и др. Длительность приема – 10 дней;
- ромашковый компресс.
Лечение дерматита на губах
Этот вид заболевания устраняется следующими средствами:
- если причина кроется в гормональном сбое, решение заключается в курсе гормональной терапии;
- если причина в ослабленном иммунитете и дисбактериозе, решение – в курсе витаминов и иммуномодуляторов;
- антигистаминные препараты (оказывают противовоспалительное действие);
- антибактериальные препараты, например, метронидазол;
- в случае необходимости – антибиотики (тетрациклиновая группа);
- криомассаж с использованием жидкого азота (10 процедур длительностью до 5 минут);
- компрессы на основе травяных настоев (ромашка, шалфей, календула, алоэ).
Следует помнить, что на период лечения от пользования декоративной косметикой следует отказаться, особенно если она стала причиной заболевания.
Лечение дерматита на подбородке
Этот вид заболевания требует более длительного лечения. В среднем длительность терапии достигает от 45 до 90 дней и зависит от степени тяжести периорального дерматита.
Важно знать, что применение кортикостероидов при лечении дерматита на подбородке категорически противопоказано!
Основные методы лечения этого заболевания:
- антигистаминные препараты, например, цетрин, супрастин, тиосульфат натрия и др.;
- антибиотики, например, метронидазол 0,75% (крем) или эритромицин 2% (гель) следует наносить дважды в день до полного исчезновения высыпаний. Врач может назначить прием антибиотиков внутрь, например, доксициллин, тетрациклин или миноциклин;
- щадящий уход за кожей лица с использованием охлаждающих и увлажняющих кремов и индифферентной пудры;
- травяные компрессы из ромашки, календулы, чистотела или зверобоя;
- примочки из 1% борной кислоты;
- устранение сопутствующих заболеваний;
- при необходимости – препараты и витаминные комплексы, укрепляющие иммунитет, лекарственные средства, нормализующие работу ЦНС, ЖКТ;
- защита от воздействия солнечных лучей (летом рекомендовано использование солнцезащитного крема с UF30 и выше).
Лечение ушного дерматита
Зачастую этот недуг выражается покраснением кожи и зудом вследствие натирания дужек оправы от очков («ушек») или ношения слухового аппарата. Дерматит в ушах может быть спровоцирован и длительным использованием наушников.
Различают 3 формы ушного дерматита:
- атопическую;
- аллергическую (контактную);
- себорейную.
Лечение зависит от формы заболевания и может быть основано на следующих препаратах:
- при атопической форме эффективно применение ушных капель. Запрещено чесать внутренний проход уха и проникать в него ватными палочками;
- при аллергической (контактной) форме эффективно применение кортикостероидов в виде ушных капель. В отдельных случаях врач может назначить одновременный прием антибиотиков;
- при себорейной форме эффективно применение специальных шампуней, травяных компрессов и кортикостероидов. Спровоцировать эту форму дерматита может стресс, прием лекарственных препаратов, а также нехватка витамина группы В.
Обращаем внимание, что приведенная выше информация носит рекомендательный характер. Избавить от заболевания способен только врач-дерматолог, визит к которому не следует откладывать.