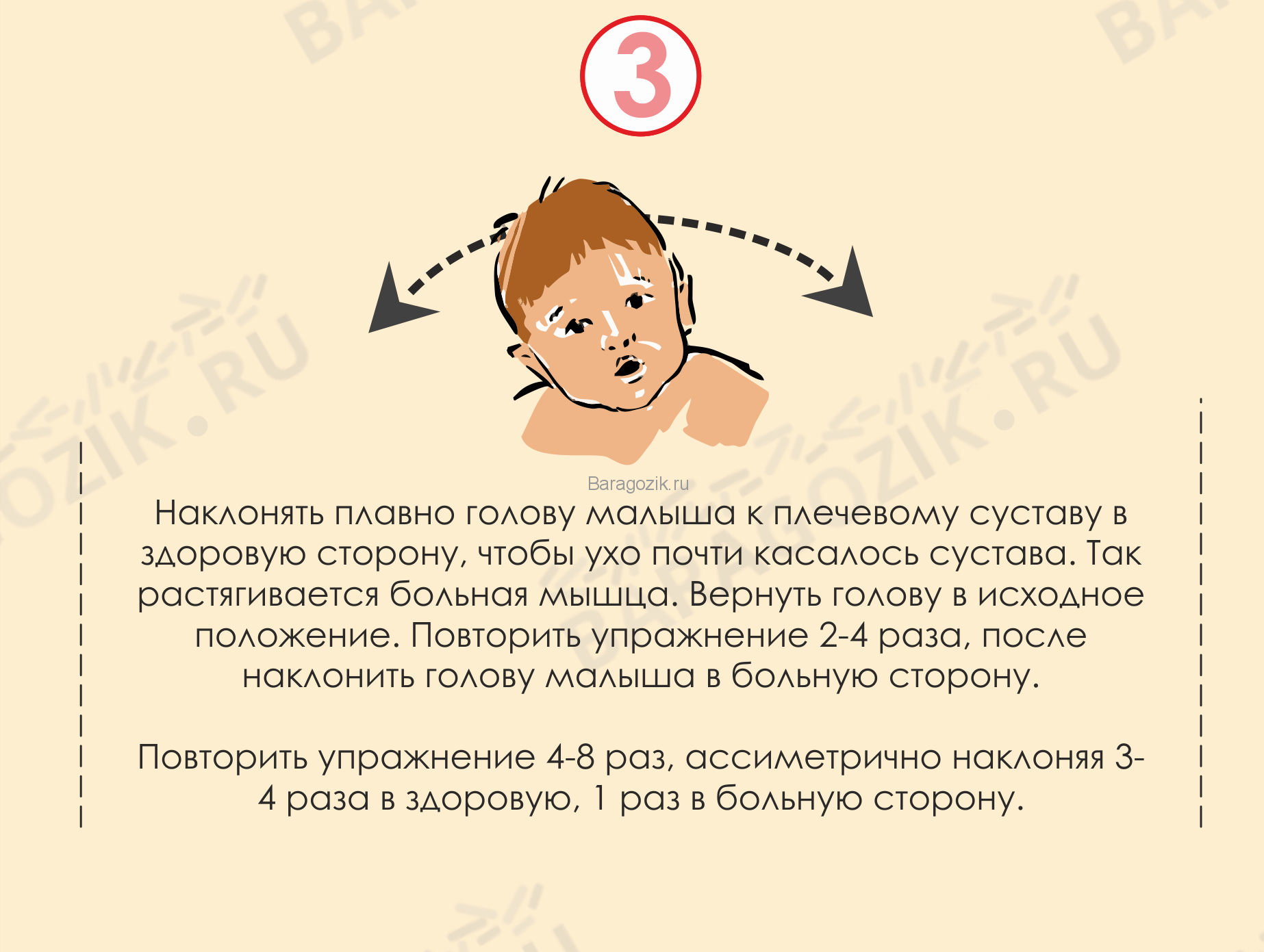
Причины белой лихорадки
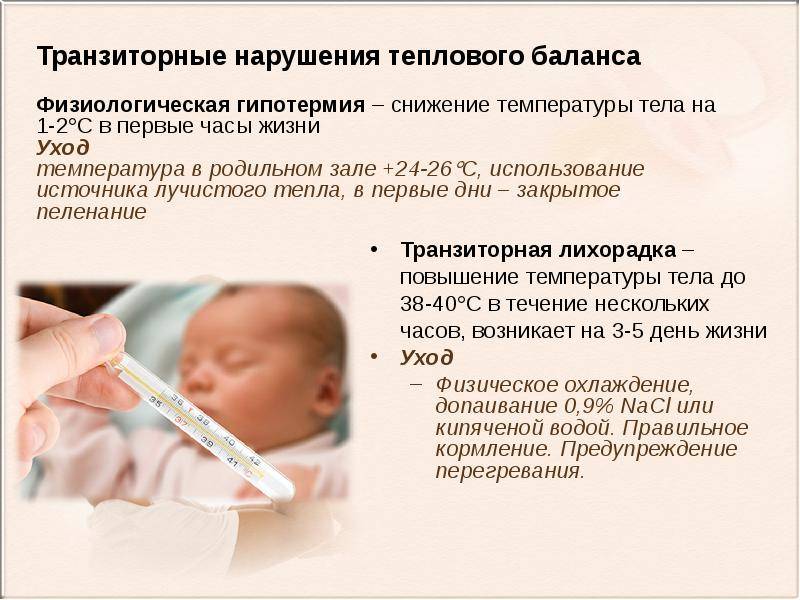
Обычно при повышении температуры тела кожные покровы, особенно на лице, становятся розовыми и горячими. Это связано с механизмами терморегуляции в организме человека. При избыточном продуцировании тепла тело стремится его вывести. Иначе возникает перегрев внутренних органов, коагуляция белка и летальный исход. Так как с лихорадкой давно научились бороться, сейчас такие случаи скорее редкость.
Избыток продуцируемого тепла выводится в два этапа:
- расширением сосудов и попыткой вывести тепло через нагретые поверхности тела;
- одновременное охлаждение за счёт выделяемого пота с помощью испарения его с кожных покровов.
Так организм самостоятельно справляется с лихорадкой.
В некоторых случаях в механизме терморегуляции происходит сбой. Тело считает, что выводит слишком много тепла из организма при нагревании до очень высоких температур. Оно начинает его сохранять для продолжения жизнедеятельности. Механизм задержания тепла обратен выводу: сосуды сужаются, пот прекращает выделяться. В результате у человека высокая температура и холодные руки и ноги.
Белая лихорадка очень опасна. Тепло не перестаёт продуцироваться в организме в ответ на действие инфекционного агента и воспаления, но прекращает выделяться. В результате очень быстро может возникнуть перегревание внутренних органов. Это особенно опасно для маленьких детей, так как их терморегуляция несовершенна, а все процессы в теле происходят быстрее. То есть неприятные последствия наступят значительно раньше, чем у взрослых.
Записаться на прием к врачу терапевту можно по телефону
или с помощью системы онлайн-записи на сайте
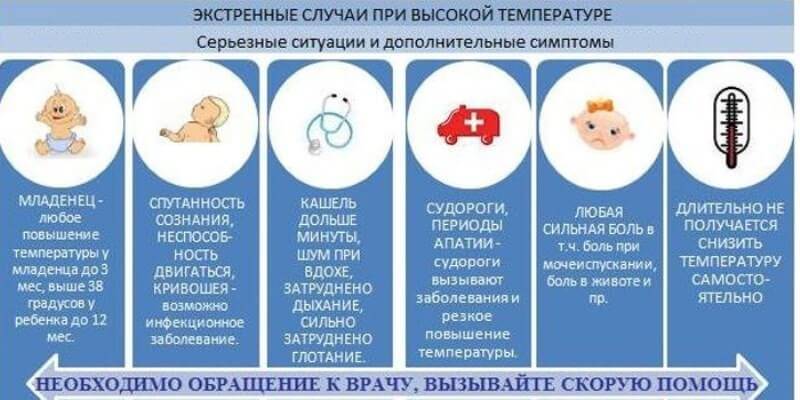
Симптомы состояния
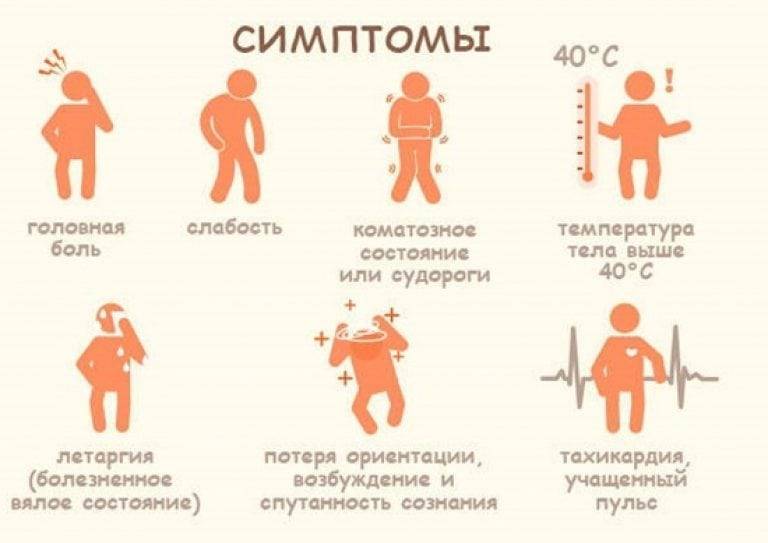
Важно своевременно распознать белую лихорадку, чтобы помочь человеку. Есть несколько признаков такого состояния:
- повышенная температура (измерять лучше на лбу бесконтактным термометром, так как под мышками может быть искажение результатов);
- холодные руки и ноги;
- озноб;
- бледность кожных покровов;
- вялость и слабость;
- капризность у детей;
- отсутствие аппетита.
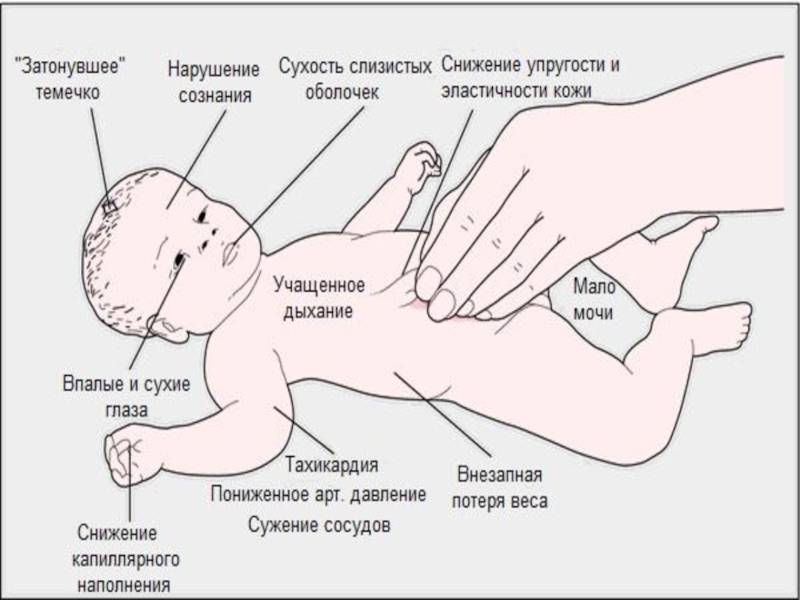
При обнаружении у человека белой лихорадки необходимо следить за соблюдением питьевого режима
Это особенно важно для детей, так как обезвоживание у них наступает очень быстро
При каких заболеваниях встречается
Чаще всего белая лихорадка сопровождает острые инфекционные заболевания. К ним относятся:
- грипп;
- ангина (острый тонзиллит);
- риновирусная инфекция.
В некоторых случаях состояние возникает на фоне эндокринных нарушений. В любом случае оно требует медицинского вмешательства и доврачебной помощи.
Методы лечения
Во время белой лихорадки нужно снять два симптома: повышенную температуру и спазм сосудов конечностей. Лечение должно быть направлено на оба одновременно:
- приём жаропонижающих препаратов для снижения температуры тела: на основе ибупрофена («Нурофен», «Ибупрофен») или парацетамола («Панадол», «Парацетамол»);
- спазмолитические средства («Дротаверин», «Но-шпа», «Спазмалгон»).
Детям препараты дают в виде сиропа, взрослым можно использовать таблетки. Некоторые лекарства выпускаются в форме капсул с жидким содержимым. Они действуют быстрее и оказывают более выраженный эффект
Необходимо также обращать внимание на дозировку. Она должна соответствовать возрасту и весу больного
Если белая лихорадка диагностирована у маленького ребёнка, целесообразно вызвать скорую медицинскую помощь. Врачи смогут объективно оценить состояние и предположить, почему при температуре холодные руки и ноги, чтобы избежать повторения приступа.
Методы диагностики новорожденных
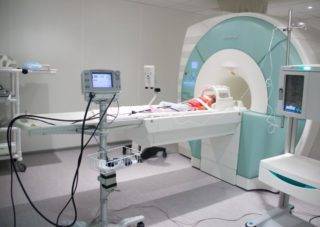 Чтобы сделать МРТ грудничку, ему вводят снотворное
Чтобы сделать МРТ грудничку, ему вводят снотворное
После обращения к педиатру родителям дадут направление на последующую диагностику, если врач заподозрит патологические процессы. Привлечь могут таких специалистов, как эндокринолог, невропатолог, кардиолог.
При подозрении на рахит могут назначить анализ крови и мочи, а также рентген. При гидроцефалии нередко требуется целый комплекс дополнительных диагностических процедур, которые определят возможные последствия болезни: УЗИ, ЭКГ, МРТ головы и шеи.
Большинству врачей несложно выяснить, что стало причиной горячей головы, с первого взгляда. Но для подтверждения диагноза и уточнения изменений, которые уже случились в организме, потребуются инструментальные методы обследования.
Психогенная природа жжения и зуда
Термин «психосоматика» в наше время довольно распространен. Он определяется как появление телесных проявлений на основе психологических факторов.
Если в процессе обследования больного не удается найти объективных причин, вызывающих подобные впечатления, дело, наверняка, в психической сфере человека. А точнее, в ее негативных проявлениях.
Например, зудящие и жгучие ощущения в теле развиваются на фоне перенесенной стрессовой ситуации. Если она была однократной, то после ее устранения проходят и неприятные проявления.
Что касается хронического стресса, то данные симптомы могут сохраняться либо даже усиливаться. Это, в свою очередь, увеличивает нервное напряжение и усугубляет ситуацию. Получается замкнутый круг.
Появлению кожных парестезий при психологических расстройствах есть вполне доступное к пониманию объяснение. При негативных эмоциях в организме повышается выработка серотонина и дофамина. Именно эти нейромедиаторы и провоцируют возникновение зуда и жжения, как правило, без видимых кожных элементов. Но иногда возможно появление и сыпи, сухости и шелушения.
Действия родителей
Если ребенок запрокидывает свою голову назад, то зачастую загвоздка в тонусе. Но паниковать и слишком волноваться не нужно. Ребенку требуется родитель, который уверен в себе, и окажет помощь в преодолении проблемы. Потому как в большинстве ситуациях, она решается.
Если Ваш малыш стал спать на бочке, с запрокинутой головкой и диагноз повышенного мышечного тонуса установил доктор, можно делать следующее:
- Купите плавательный круг. В ванночку наберите больше водички, как правило, детишки обожают плавать. Если получается, то ходите в бассейн.
- Положите кроху на спину и немного поднимайте ему таз, как при замене подгузника. В последующий раз прибавляйте время. В итоге шея малютки расслабиться сама по себе.
- Легко массажируйте пальчики на руках и ногах.
- Возьмите ребенка так, чтобы туловищем он лежал на Вашем предплечье. Возьмите малыша за плечи со стороны спинки, то есть лицом он будет расположен к Вам. Далее наклонитесь вперед, чтобы ребенок был наклонен вниз головой. Делайте это в виде игры.
Такие простые правила помогут младенцу преодолеть данную проблему. Он станет спать, не закидываясь назад.
К какому специалисту обращаться?
В первую очередь обращаются к участковому педиатру. Врач определяет степень серьезности состояния малыша. При подозрении на неполадки с нервной системой новорожденного направят на обследование к детскому неврологу.
Как родителям помочь врачу поставить правильный диагноз:
- вспомните, как давно вы наблюдаете, что ребенок запрокидывает голову;
- переболел ли ребенок до этого каким-то заболеванием, не падал ли он, не пугался ли чего-то;
- когда наблюдаете такую позу — во сне, в период бодрствования;
- как себя ведет ребенок, когда запрокидывает голову, — плачет, кричит, есть ли дрожь в теле, посинение носогубного треугольника.
Какую диагностику назначают?
Врач осматривает ребенка, проверяет состояние кожного покрова, прощупывает напряженность спинных и шейных мышц, исследует разгибательную способность ручек и ножек. Задает уточняющие вопросы родителям
Если беременность и роды проходили тяжело, важно сообщить об этом врачу. Для назначения грамотного лечения не всегда достаточно одного осмотра и опроса. Нередко требуются дополнительные обследования
Нередко требуются дополнительные обследования.
Какую дополнительную диагностику назначают:
- Электроэнцефалографию — эта процедура поможет выяснить, нет ли у новорожденного эпилепсии.
- Общий и развернутый анализ крови, анализ мочи.
- Нейросонография — это ультразвуковое исследование головного мозга ребенка, его проводят через открытый большой родничок.
- КТ или МРТ — назначают в крайних случаях, потому что для такой процедуры важна неподвижность. Чтобы снять показания, приходится применять наркоз.
Профилактика
Если новорожденный запрокидывает голову и выгибает спинку по физиологическим причинам, нет повода для беспокойства. Что делать в этом случае, чтобы улучшить его здоровье:
- Следить за эмоциональным климатом в семье. Не доводить состояние крохи до истерики.
- Развешивать игрушки так, чтобы ребенку не пришлось выгибаться, рассматривая их.
- Делайте крохе массаж и гимнастику, это хорошо сказывается на психологическом и физическом здоровье новорожденного.
- Помните про регулярное купание, это не только обязательная часть ежедневных гигиенических процедур, но и отличная профилактика физического и нервного переутомления.
Здоровья вам и вашему малышу!
Безобидные причины возникновения проблемы
Когда у малыша горячая голова, но температуры нет, в большинстве случаев такое состояние не является патологией. Возможно, ребенок тепло одет, и для нормализации процесса теплоотдачи его нужно переодеть в просторную одежду. Следует покупать одежду только из натурального, дышащего материала.

Важно следить, чтобы малыш не переутомился. Горячая голова может быть следствием подвижных, активных игр. Нужно чередовать сон и бодрствование, особенно в первые месяцы жизни ребенка
Горячая голова у маленького ребенка часто беспокоит родителей во время прорезывания у крохи зубов. В этот период он капризничает, наблюдается повышенное слюноотделение и потоотделение
Нужно чередовать сон и бодрствование, особенно в первые месяцы жизни ребенка. Горячая голова у маленького ребенка часто беспокоит родителей во время прорезывания у крохи зубов. В этот период он капризничает, наблюдается повышенное слюноотделение и потоотделение.
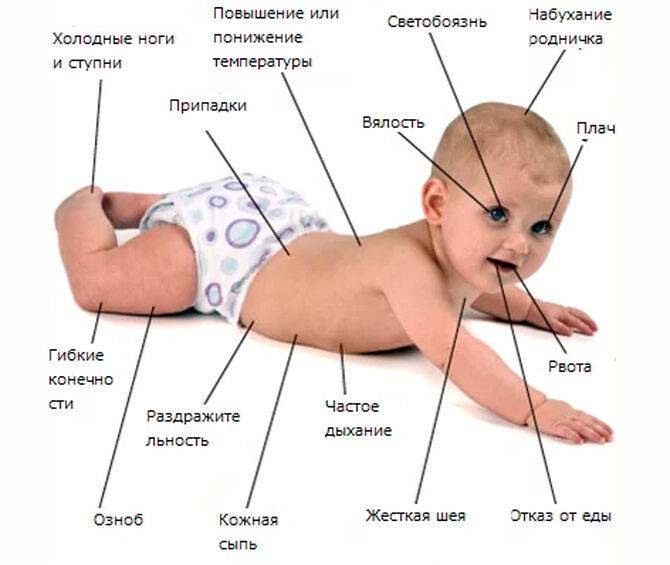
Насторожить должны следующие симптомы:
- повышенное потоотделение;
- ребенок чрезмерно возбудим;
- вздрагивает при каждом прикосновении, проявляя тревожность;
- у малыша сильно выпадают волосы;
- сон непродолжительный, ребенок просыпается с плачем.
Помощь могут оказать педиатр, невропатолог, эндокринолог.
Норма температуры тела у грудничка до года
К году у новорожденного ребенка уже будут полностью сформированы возможности терморегуляции. А пока малыш растет и привыкает к условиям внешней среды, температура его тела может колебаться в пределах от 36,3 до 37,4 градусов, а в самые первые дни после рождения нормальной будет температура до 37,7 градусов. Любой показатель в этих пределах считается нормой температуры тела у грудничка, но лишь при условии, что малыш активно себя ведет, у него хороший аппетит и сон. Однако приведенные показатели температуры будут актуальны при измерениях в подмышечной впадине. Ректальная температура (измеряемая в прямой кишке) будет немного выше — от 36,7 до 37,7 градусов, оральная (измеряемая во рту) — от 36,5 до 37,3 градусов.
Обратите внимание, что показатели слегка завышены, по сравнению с температурой взрослого человека. Это объясняется тем, что организм младенца только адаптируется к условиям более холодной и менее комфортной среды после влажной, теплой и безветреной материнской утробы
Постепенно привыкая к внешнему миру, тело ребенка налаживает терморегуляционные процессы, все более приближая свою температуру к показателям нормы взрослого.
Что делать при запорах у новорожденного при грудном вскармливании
Действовать нужно, исходя из причины запора. При диагностированных органических запорах лечение основного заболевания назначает врач. Решение проблемы приводит к нормализации опорожнения кишечника.
При функциональных запорах врачи рекомендуют:
1. Кормить грудью2.
Грудное молоко, содержащее иммунные факторы матери, обеспечивает естественную защиту малыша от инфекций, способствует становлению микрофлоры его кишечника и развитию пищеварительной системы в целом2. При слабой лактации и недостатке грудного молока и неустойчивом стуле со склонностью к запорам у ребенка врачи рекомендуют докорм адаптированными молочными смесями с добавлением пребиотиков2. Они способствуют подержанию микрофлоры кишечника, от которой отчасти зависит пищеварение2.
2. Соблюдать диету кормящей матери
От питания матери напрямую зависит состав грудного молока, поэтому, изменив питание, можно повлиять на пищевой рацион ребенка4. Для работы желудочно-кишечного тракта малыша важны соблюдение водного режима, съеденные мамой овощи, фрукты, крупы, хлеб грубого помола, то есть продукты с большим содержанием клетчатки4. Следует ограничить потребление продуктов, провоцирующих повышенное газообразование: капусты, лука, томатов, риса, бобовых, черного хлеба, груш, винограда, грибов, солений, копченостей и пряностей3.
В качестве естественного слабительного средства при грудном вскармливании от запоров у новорожденного помогут чернослив, курага и простая отварная свекла – нужно только включить их в рацион питания.
Для поддержания микрофлоры кишечника полезны кисломолочные продукты2. А вот при диагностированной у ребенка непереносимости коровьего молока кормящей маме придется полностью отказаться от молочных продуктов, приготовленных из него4.
3. Поддерживать физическую активность ребенка
Грамотно организованный режим дня и физическая активность – важнейший фактор лечения запоров у ребенка2. Физические нагрузки подбираются индивидуально в соответствии с возрастом ребенка2. Для новорожденных и грудничков первых 5 месяцев жизни достаточно их естественной активности и специальной гимнастики2
Очень важно, чтобы одежда не стесняла движения ребенка и позволяла ему самостоятельно в процессе познания мира совершенствовать свои двигательные навыки
4. Делать массаж живота
Прежде всего, после кормления нужно обязательно держать грудничка в вертикальном положении, чтобы он отрыгивал воздух, и затем укладывать его на животик.
Массаж живота подразумевает легкие поглаживания по животику в направлении часовой стрелки, то есть по кругу, начиная с правой подвздошной области и заканчивая левой подвздошной областью. При этом ребенок должен лежать на спинке. В конце процедуры нужно, держа за голеностопные ставы, поочередно прижать ножки малыша к животику. Это стимулирует отхождение газов и дефекацию.
5. Разумно использовать средства, уменьшающие газообразование
Большое количество газов растягивает стенки кишечника, ослабляет его перистальтику и приводит к появлению колик. Укропная вода, легкий чай с фенхелем, препараты на основе симетикона могут облегчить симптомы, сопутствующие запору4.
В ряде случаев полезны средства, помогающие механически удалить газы из кишечника, например, газоотводная трубка или клизмы4. Однако их частое ее использование усугубляет проблему запора: желудочно-кишечный тракт малыша начинает «лениться» и перестает самостоятельно выполнять свои функции3.
6. Микроклизмы МИКРОЛАКС
В комплексном лечении запоров у новорожденных на грудном вскармливании особое место занимают микроклизмы. Они способствуют опорожнению кишечника и тем самым облегчают страдания малыша.
МИКРОЛАКС для детей с 0 лет создан для самых маленьких деток, снабжен специальным коротким «носиком» и может использоваться с самого рождения до 3 лет6. В состав препарата входят натрия цитрат, вытесняющий воду из каловых масс, натрия лаурилсульфоацетат, разжижающий содержимое прямой кишки, и сорбитол, стимулирующий поступлением воды в кишечник6.
Усиливая действие друг друга, компоненты МИКРОЛАКС способны размягчить каловые массы и облегчить дефекацию6. При этом действие препарата может начаться через 5-15 минут6.
Важно, что действие препарата МИКРОЛАКС ограничивается конечным отделом кишечника. Он не всасывается, не поступает в общий кровоток и потому не влияет на работу других органов и систем6
Для удобства использования МИКРОЛАКС выпускается в форме одноразовой микроклизмы, снабженной укороченным носиком-наконечником6. Достаточно отломать пломбу – и микроклизма с 5 мл препарата будет готова к использованию.
Несколько случайных отзывов
15.02.2018Семья Лебедевых
Семья Лебедевых выражает благодарность клинике “Эдкарик”, а в частности Рубанову Сергею Сергеевичу, Шарову Александру Викторовичу, Антюхиной Светлане, Галине Петровне за блестяще проведенное лечение нашего сынишки (1 год 8 месяцев) под общим наркозом. Слово “наркоз” вызвало неописуемый страх, но эти доктора объяснили, убедили и помогли подойти к этому сложности шагу без сомнений. За 1,5 часа все зубки малыша стали здоровыми, а он сам веселым и радостным. Спасибо Сергею Сергеевичу и Александру Викторовичу за профессионализм и “хладнокровие” (в хорошем смысле слова). А медсестричкам спасибо за теплые руки и добрые слова, за большие горячие сердца! Советуем доверять Сергею Сергеевичу и его рекомендациям, связанным с лечением деток.
07.11.2015Мама Софьи Андрияновой
Спасибо Вам, уважаемые Марианна Владимировна и Анна!!! Вы такие умнички! Успехов Вам и всего самого хорошего! П.С. Цветные пломбы – супер!
06.05.2015Анонимно
Спасибо большое доктору Павленко Олегу Викторовичу за внимание и доброту. Таких бы докторов побольше
11.06.2021Юлия
Хочу выразить огромную благодарность всему персоналу клиники Эдкарик, а особенно нашему любимому врачу Рубанову Сергею Сергеевичу. В клинике действительно особое отношение к маленьким пациентам, и один из наших мальчишек, немного боязливый, с лёгкостью прошёл все процедуры перед лечением зубов. В нашей обычной поликлинике мы кровь из пальца с трудом сдаём, а здесь все анализы и даже кардиограмму – влегкую и с улыбкой! Чуткое и внимательно отношение Сергея Сергеевича окончательно подкупило маленького пациента :). Так как у нас разрушилось несколько зубов, а ребёнок ещё маленький предложили вылечить сразу все зубки под наркозом. О такой процедуре я, конечно, уже слышала, но слова “общий наркоз” это все равно боязно. Врач очень подробно все рассказал и объяснилил и мы решились на операцию. В итоге оказалось совсем не страшно
Очень внимательное отношение к здоровью ребёнка: операцию нам переносили несколько раз из-за отклонений в анализах (обнаружилась анемия), врачам совсем не важно сделать больше операций им действительно важно здоровье, благополучие пациента и положительный результат. Конечно несколько часов ожидания были тревожными, но сын очень хорошо перенёс и операцию и наркоз, а отходил от наркоза очень легко, и через пару часов уже с удовольствием лопал мороженное (с разрешения врача, конечно :))
Спасибо Сергею Сергеевичу за профессионализм и не равнодушное отношение к своему делу и нашим детям. Современная клиника, оборудование и квалифицированный медперсонал делает клинику Эдкарик совсем не похожей на “страшные” зубные кабинеты из моего детства и лечить зубы своим детям я буду теперь только здесь!
Смотреть все
Оставить отзыв
«Холоднокровные» женщины и «горячие» парни
Некоторые люди при довольно теплой погоде в доме и на улице всегда ходят в носках и теплых кофтах. В чем дело? Почему одну и ту же температуру окружающей среды люди переносят по-разному? Почему в старости уже не мешают «капустные листья» из одежды, а маленьких детей врачи рекомендуют одевать прохладнее, чем взрослого? А вот почему:
- Женщины на протяжении жизни вплоть до климактерических проявлений мерзнут больше – это от природы. Бесконечные колебания гормонального фона, связанные с женской физиологией, так или иначе, но влияют на терморегуляцию. Еще труднее становится с наступлением климакса, который может вносить такие изменения в процессы терморегуляции, что женщина вообще иногда перестает правильно определять и чувствовать температуру, а приливы жара и холода она, смирившись, воспринимает как симптомы не очень радостного периода и своими средствами пытается бороться с этим, правда, не всегда успешно;
- Мужчины отнюдь не атлетического телосложения, то есть, высокие худые с тонкими костями астеники тоже немного побаиваются холода, хотя и меньше женщин. Зато ширококостные здоровяки с хорошо развитой мускулатурой или подкожно-жировым слоем ходят «грудь нараспашку», мороз им не страшен, поскольку терморегуляция у них налажена хорошо;
- Снижается процессы теплообмена к старости – очень пожилые люди начинают теплее одеваться;
- У грудничка механизмы терморегуляции еще не отлажены, его легко переохладить и перегреть, однако с возрастом у ребенка все становится на места, совершенствуется система продукции и отдачи тепла, поэтому холодные руки и ноги перестают пугать родителей.
Следует отметить, что у тех, кто якобы здоров, почти всегда найдется вегето-сосудистая дистония или недостаток в пище витаминов и микроэлементов. Могут начать мерзнуть руки при соблюдении диеты, особенно, голодной, а при длительном сидении в прохладном помещении можно ощутить, что мерзнут ноги (придется вставать и идти за носочками), хотя некоторые люди при довольно теплой погоде в доме и на улице постоянно в носках, шарфах и под пледом.
Между тем, если у взрослых терморегулирующая система завершила свое формирование и они чаще сами знают причины холодных ног или рук, то у ребенка она еще находится в стадии становления, а любое отклонение от привычной температуры всегда воспринимается, как нечто страшное, особенно, если очень холодные конечности обнаруживаются у грудничка.
Так что же означает горячая голова у ребенка при отсутствии температуры?
Что делать?
Конечно, в первую очередь следует еще раз измерить температуру малыша, чтобы убедиться, что она в норме, поскольку зачастую повышение происходит не сразу. Если показатели в норме, необходимо стабилизировать детский теплообмен, часто излишнее укутывание крохи приводит к потению и согреванию головы.
Чтобы стабилизировать теплообмен кроху постепенно раскутывают и обеспечивают доступ воздуха к коже.
Не лишним окажется и проветривание помещения, правда при этом малютка должна находиться в соседней комнате.
Переоденьте малыша. Одежда ребенка должна быть выполнена из натуральных тканей, поскольку синтетические волокна провоцируют потение, что прогревает тело.
Возможно, причина горячей головы в том, что он излишне активен. В таком случае родителям следует контролировать деятельность ребенка и чередовать подвижные игры с сидячими развивающими занятиями. Если ребенок увлечен какой-либо активной игрой, постарайтесь отвлечь его более спокойным занятием, к примеру, рисованием, или сборкой конструктора.
Если после выполнения данных рекомендаций у малыша сохраняется подобное состояние в течение дня, его необходимо показать специалисту. Детский организм уникален и, порой, непредсказуем, поэтому бывает, что и , и прочие заболевания проявляются не совсем традиционным образом. В любом случае насторожить должны присутствующие у ребенка.
Клинические проявления ОРВИ и гриппа
- назофарингит – заложенность носа, слизистые выделения из носовых ходов, дискомфорт в глотке в виде першения, жжения; по задней стенке глотки может стекать слизь, что может вызывать влажный кашель (заложенность носа, слизистые выделения и боль в горле могут вызвать беспокойство у ребенка, в том числе отказ от еды)
- евстахеит и отит – появляется боль в ушах, при некоторых формах отита отмечается снижение слуха, при отите также поднимается высокая температура
- ларингит проявляется осиплостью голоса, грубым кашлем, однако затруднения дыхания нет
- фарингит характеризуется появлением красного горла, а именно воспалением задней стенки глотки и небных дужек; слизистая рыхлая и отечная; по задней стенке глотки может стекать слизь; при фарингите часто встречается сухой навязчивей кашель
- трахеит – заболевание, при котором может наблюдаться сильный навязчивый кашель
- синдром крупа (обструктивного ларинготрахеита) характеризуется стенозом гортани; такое состояние – нередкое явление среди детей дошкольного возраста при ОРВИ
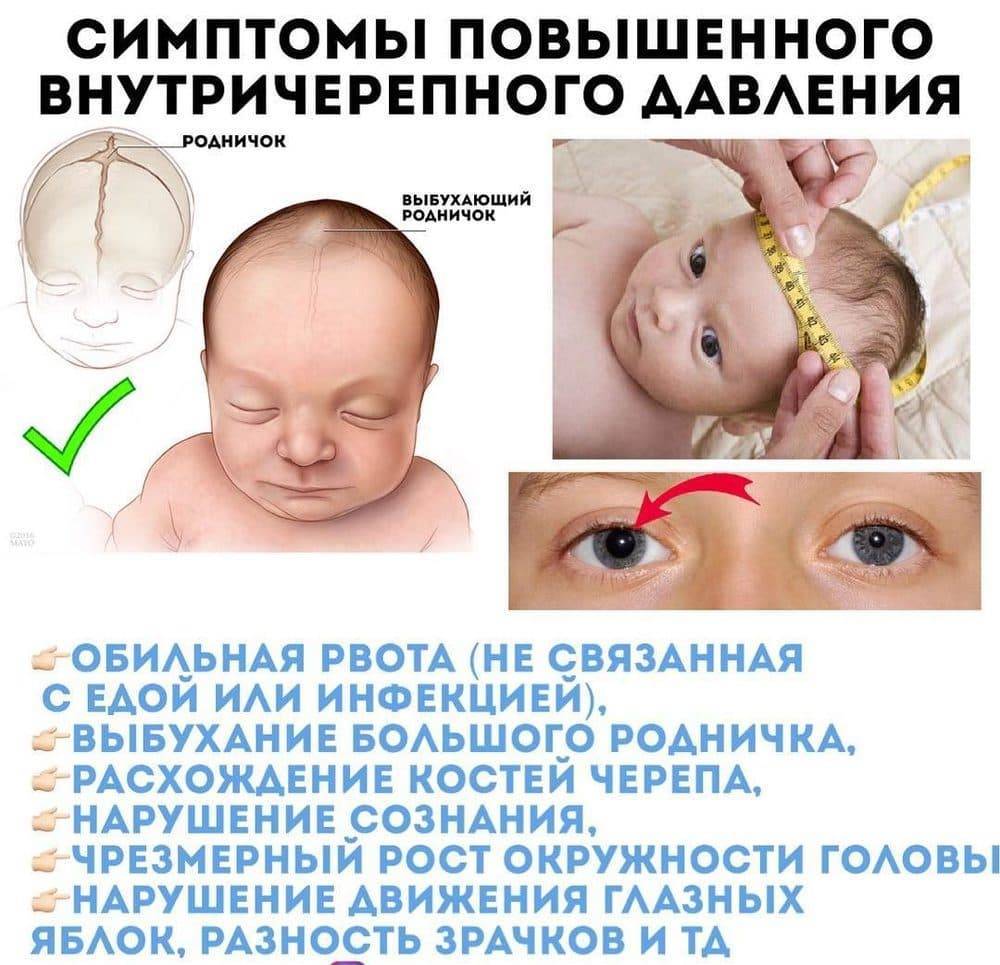
Как измерить ВЧД у ребенка
Основной метод – УЗИ. Благодаря исследованию удается выявить имеющиеся дефекты в сосудах, точно измерить внутричерепное давление. В зависимости от возраста выбирают разные методики, некоторые доступны только детям до года, пока еще не закрылся родничок.
Для подтверждения диагноза используют сочетание других методов обследования:
Исследование глазного дна.
Расширенный осмотр направлен на выявление спазма кровеносных сосудов как косвенного признака внутричерепной гипертензии.
КТ и МРТ.
Информативные методы обследования, помогающие выявить изменения в мозге и его сосудах. Такое обследование обязательно проводится малышам с родовыми и травмами, полученными после рождения.
Лабораторные исследования ликвора (пункция).
Проводятся при наличии строгих показаний и направлены на выявление тяжелых нейроинфекций и последствий травм спинного и головного мозга. Это серьезное и болезненное вмешательство.
Неврологические тесты и определение рефлексов.
Неврологические методы обследования, направленные на выявление возможных осложнений и оценки неврологического статуса ребенка. Обязательно сочетаются с данными, полученными при сборе жалоб и визуальном осмотре ребенка.
Лабораторные анализы крови.
С их помощью удается выявить инфекции различного происхождения (вирусные, бактериальные и др.), которые стали причиной внутримозгового инфицирования и ВЧД у ребенка.
Могут назначаться и другие методы обследования в зависимости от предполагаемой причины повышенного ВЧД у ребенка. На основе полученных данных составляется тактика лечения.
Нормальный стул ребенка
Стул является важным индикатором того, что в организме ребенка все в порядке. Каким в идеале должен быть детский стул? Вот основные ориентиры.
- 2 месяца: пока нет четкой нормы. Частота стула может варьироваться от 5 – 10 раз в сутки до одного раза в несколько дней. В норме детский стул должен иметь желтый оттенок и кашеобразную консистенцию. В нем могут наблюдаться вкрапления белых комочков или слизи — это означает, что малыш хорошо ест и избыточная часть пищи выходит непереваренной. Кал может оказаться темным (так называемый голодный кал) — это происходит тогда, когда крохе не хватает молока. Если одновременно с изменением цвета стула малыш стал реже писать, а моча приобрела насыщенный оттенок и резкий запах, нужно срочно обращаться к врачу — возможно, потребуется докармливать кроху.
- 3 – 4 месяца: стул ребенка на грудном вскармливании становится более регулярным и однородным. По цвету и консистенции напоминает желтоватую кашицу. Периодичность по-прежнему может быть разной.
- 5 – 6 месяцев: частота такая же или несколько сокращается. Стул также может измениться по причине ввода первого прикорма в виде пюре. Не нужно пугаться, если в стуле ребенка в 5 месяцев видны непереваренные остатки прикорма: любая новая пища усваивается не сразу.
Как давать ибупрофен при температуре
Правильная дозировка ибупрофена — залог максимального жаропонижающего эффекта и безопасности. Слишком низкая доза может не дать ожидаемого эффекта, а прием слишком большого количества препарата просто нерационален: вероятность побочных эффектов возрастет, а желаемый эффект останется прежним.
Большинству младенцев лекарство дают в пределах чайной ложки — половину, полную или полторы. Поскольку чайные ложки в каждом доме могут быть разными, нужно выбирать препарат с мерной ложкой. Однако наиболее точный (и самый простой) способ определить дозу препарата – с помощью специального дозатора, который вставляется в горлышко флакона.
Препарат с мерной ложкой
В России продается много препаратов, содержащих ибупрофен. Как их принимать расскажет врач, выписывающий это лекарство, или подскажет фармацевт. Разобраться с этим вопросом довольно просто. Гораздо сложнее если родители оказались с малышом за границей, без знания языка и без страховки, покрывающей расходы на врача.
В этом случае в любой аптеке можно озвучить действующее вещество ибупрофен — вас поймут. Но выбирать нужно препарат обязательно с дозатором, так как в каждой стране свои допустимые нормы. И не всегда они ниже наших.
В ближайших европейских странах можно, например, попросить суспензию Ибустар. Она близка к нашим препаратам ибупрофена. Кроме этого в упаковке лекарства находится специальный мерный шприц. Суспензия Ибустар дозируется в зависимости от возраста и веса ребенка: рекомендуется разовая доза 7-10 мг / кг.
Например, годовалому ребенку весом десять килограммов следует дать 100 мг ибупрофена, что составляет 5 мл суспензии ибустара. Шприц в упаковке градуирован с шагом 0,5 мл, а 0,5 мл суспензии содержит 10 мг ибупрофена.
Между этими однократными дозами следует выдерживать интервал в шесть часов, и нельзя превышать максимальную суточную дозу 30 мг / кг. Также нельзя использовать ибупрофен более 3 дней.