Другие инфекции во время беременности
Беременность вызывает много изменений в организме, делая женщину более восприимчивой к осложнениям. Например, связанные с гормонами изменения кожи во время беременности могут вызывать такие состояния, как экзема или сильную сухость кожи.
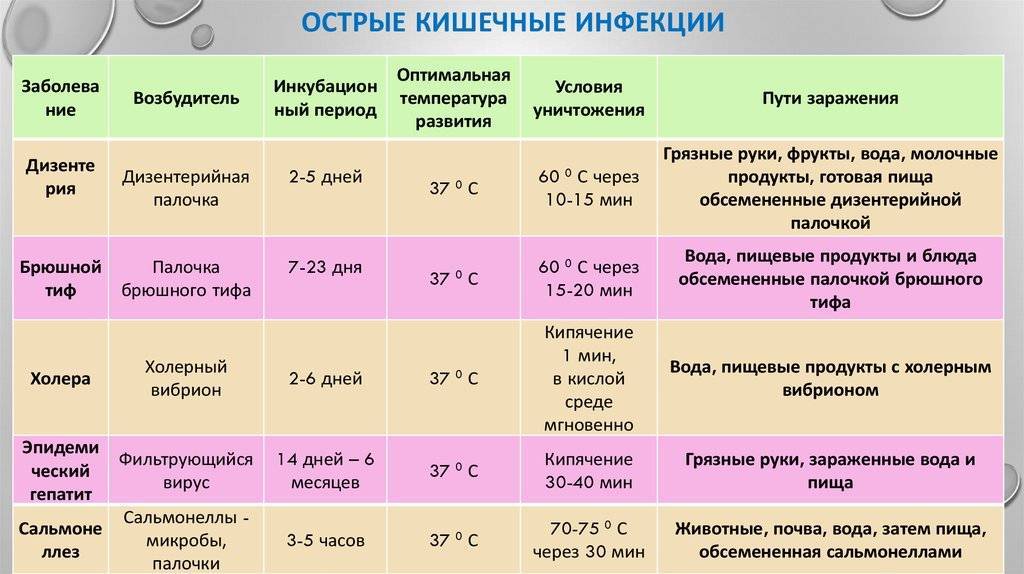
Некоторые другие инфекции, которые могут быть более серьезными во время беременности, включают :
- грипп;
- гепатит Е, который является обычно легкой формой вирусного гепатита;
- листериоз, который может вызвать пищевое отравление;
- корь;
- ВИЧ.
Повышенный риск во время беременности не совсем понятен ученым, но уже известно, что часть патологий связана с гормонами и другими изменениями, которые изменяют количество клеток крови в организме.
Например, в конце беременности количество Т-клеток, которые помогают бороться с инфекцией, уменьшается. Беременность также вызывает усиление кровообращения и требования к работе сердца. Эти требования также могут усугубить осложнения.
Например, если у беременной женщины развивается пневмония от гриппа, у нее могут возникнуть проблемы с дыханием из-за повышенных требований, предъявляемых плодом к сердцу и легким.
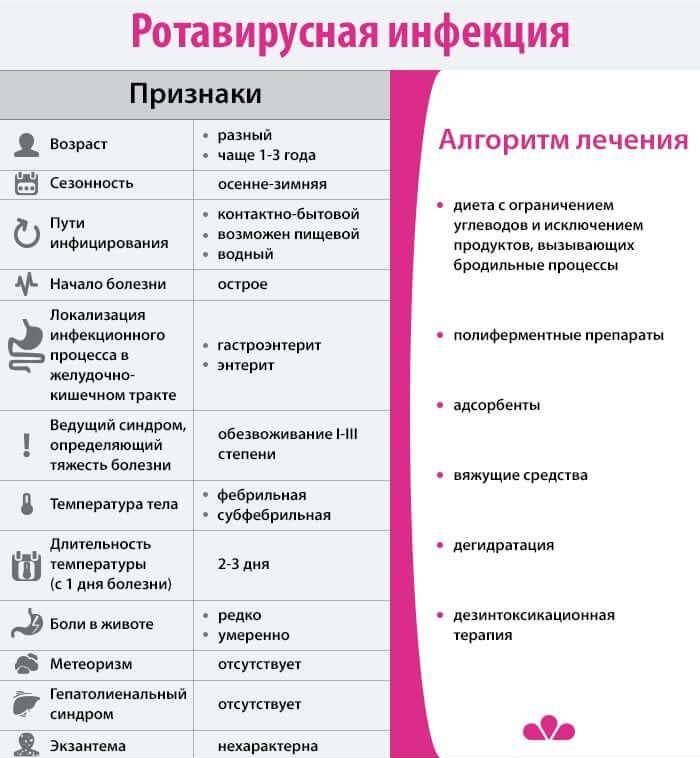
Осложнения ротавирусной инфекции
Чаще всего кишечный грипп протекает без осложнений
Однако при лечении заболевания очень важно не допускать обезвоживания организма, а также следить, чтобы у маленьких детей температура тела не поднялась выше +39 °С – подобное состояние может привести к повреждению клеток организма
Однако стоит обратить внимание: если не обращаться к врачу и не заниматься лечением вирусной инфекции с поносом, есть риск достигнуть сильного обезвоживания организма. В таком случае обильное питье не поможет, необходимо вводить жидкость внутривенно под присмотром специалистов
Сильное обезвоживание может привести даже к летальному исходу.
Гепатит B
 Носительство вируса гепатита — не противопоказание к беременности. Фото: Jim_Filim / Depositphotos
Носительство вируса гепатита — не противопоказание к беременности. Фото: Jim_Filim / Depositphotos
Этот вирус вызывает у новорожденных тяжелые поражения печени и желчевыводящих путей. Однако заражение в 90-98% случаев происходит при родах — во время контакта младенца с кровью матери. И лишь в 2-10% случаев инфекция попадает к плоду через плаценту.
Опасность гепатита напрямую зависит от того, когда была инфицирована мать. Заражение происходит только от носителя через кровь, слюну, мочу, сперму. Если вирус латентно присутствовал в организме еще до беременности, особой угрозы для новорожденного он не представляет. В этом случае гепатит B (как и гепатит С) не является противопоказанием к вынашиванию ребенка. Безопасным считается и кормление ребенка грудью. Если же инфицирование произошло в I-II триместрах, есть риск прерывания беременности и рождения ребенка с недостаточной массой тела.
Для диагностики следует сдать анализ Anti-HCV-total (наличие/отсутствие антител к антигенам вируса гепатита).
Как подтвердить диагноз АБКМ?
В арсенале врача для этого не так много тестов, и нет золотых стандартов. Нет такого анализа, проведя который можно со 100%-ной достоверностью подтвердить диагноз.
Проводимые иммунологические тесты можно разделить на:
- неспецифические, подтверждающие аллергическую природу воспаления
- специфические, указывающие на степень значимости влияния того или иного аллергена
Сложности диагностики АБКМ
Крайне редко только один аллерген (БКМ) является причиной, триггером, запускающим воспаление
- Чаще всего это несколько аллергенов сразу (поливалентная аллергия)
- Бывает перекрёстная реакция между разными группами продуктов
- Если ребёнок на грудном вскармливании, иммунологические тесты сложно трактовать (из-за присутствия антител матери в его крови)
Влияние на маму и плод
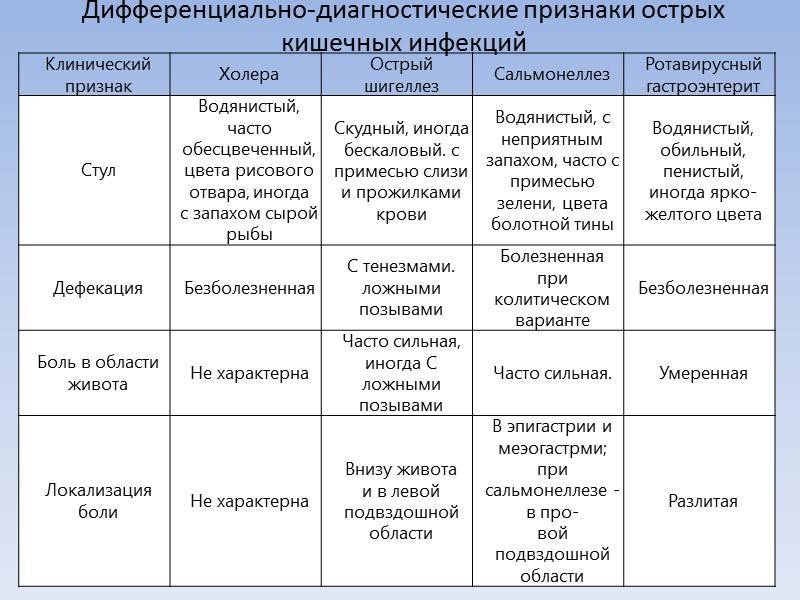
Негативные последствия от кишечной инфекции при беременности возникают редко. Но всё-таки риск есть.
Прежде всего, для малыша плохо, когда организм будущей мамы обезвожен. Поэтому обязательно нужно пить воду и специальные растворы для восстановления баланса.
Внимание! Недостаток жидкости в организме опасен и для самой женщины: кровь сгущается, и вероятность образования тромбов резко возрастает. Влияет на течение болезни и её возбудитель
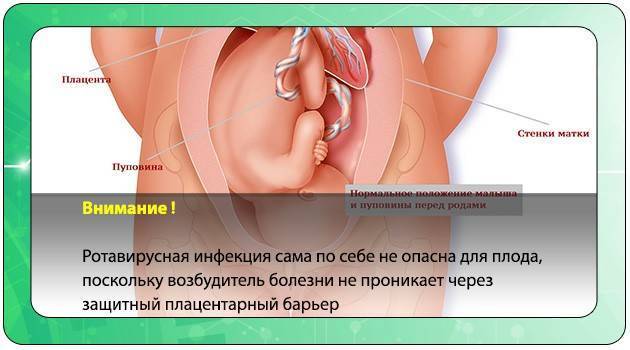
Сальмонеллез и токсикоинфекция не так опасны для будущей мамы и малыша, как кишечная палочка, которая проникает через плаценту, и инфицирует плод
Влияет на течение болезни и её возбудитель. Сальмонеллез и токсикоинфекция не так опасны для будущей мамы и малыша, как кишечная палочка, которая проникает через плаценту, и инфицирует плод.
Читайте интересную статью о развитии ребенка в утробе матери>>>
Хламидийная инфекция
Хламидийная инфекция может иметь серьезные осложнения у новорожденного. Инфекция передается в течение родов при прохождении через пораженные родовые пути матери. Вследствие инфицирования течение вагинальных родов 40% новорожденных заболевают конъюнктивитом и более 10% — хламидийной пневмонией.
В связи с частым бессимптомным течением заболевания все беременные подлежат обязательному скринингу на хламидийную инфекцию. Препаратами выбора для лечения хламидийной инфекции при беременности является эритромицин и азитромицин. Пациенткам с хламидийной инфекцией проводят повторный скрининг на гонорею в связи с частым сочетанием этих заболеваний.
Гепатит В
Вирусный гепатит, вызывается вирусом гепатита В (ДНК-содержащих вирусов), может передаваться при сексуальных контактах, экспозиции пораженной крови и ее продуктов и трансплацентарно. Клиническая манифестация заболевания варьирует от мягких форм печеночной дисфункции до мимолетных необоротных поражений печени и смерти. Диагноз базируется на исследовании титра антител и многочисленных антигенных маркеров.
Течение пренатального периода все беременные подлежат скринингу на поверхностный антиген гепатита В. Если мать была инфицирована в течение беременности, ей следует назначить нерв-иммуноглобулин, который может защитить плод от инфицирования. Всем новорожденным проводят рутинную иммунизацию вакциной против гепатита В.
Сифилис
Сифилис — инфекционное заболевание, вызываемое спирохетой, или бледной трепонемой, которая обычно передается при половых контактах или трансплацентарно плоду. Учитывая, что для передачи сифилиса плода должна иметь место спирохетемия, пациентки с латентным сифилисом могут не передавать инфекцию, в отличие от беременных с первичным или вторичным сифилисом. Несмотря на антенатальный скрининг и возможность эффективного лечения, ежегодно в США проявляют несколько сотен случаев врожденного сифилиса.
Сифилис у беременных вследствие вертикальной трансмиссии может вызывать поздний самопроизвольный выкидыш, мертворождение и врожденную инфекцию у плода. Ранний врожденный сифилис представляет собой полисистемное заболевание, сопровождающееся макулопапулезной сыпью, катаральными выделениями со слизистой оболочки носа (насморк), гепатомегалией, спленомегалией, гемолизом, лимфаденопатией и желтухой. Диагноз определяется при идентификации ИдМ-антитрепонемних антител, которые не проходят через плаценту. Лечение проводится препаратами пенициллина. При отсутствии лечения раннего врожденного сифилиса развивается поздний врожденный сифилис, который включает такие типичные признаки, как нейросенсорная глухота, саблевидные голени, зубы Гетчинсона и седловидный нос.
Как лечить?
Лечение судорог, возникающих ночью, включает искоренение заболевания, которое провоцирует судороги. Если болезнь неизлечима, то медики выписывают специальную терапию, помогающую контролировать её проявления и купировать симптомы. Зачастую терапия состоит не только из приема медикаментов, но и включает в себя лечебную физкультуру, гимнастику, массажи.
Так, если причиной ночных судорог становится синдром крампи, то больному выписывают противоэпилептические медикаменты, обезболивающие препараты и спазмолитики. Если же основным фактором возникновения мышечных спазмов в ногах становится плоскостопие, то врачи делают упор на иной методике лечения. В данном случае необходимо снизить вес, подбирать правильную обувь и избегать интенсивных нагрузок. Пациентам с плоскостопием необходим массаж и лечебная физкультура.
При наличии эндокринных заболеваний пациенту может быть показана гормональная терапия, которая поможет улучшить качество его жизни.
Положительный результат при лечении судорог оказывает прием витаминов группы В. Если больной имеет нарушения водно-электролитного баланса, то для лечения мышечных спазмов его необходимо восстановить специальными препаратами и растворами.
В тяжелых формах заболеваний возможно проведение хирургических операций, которые помогут избавиться от фактора, влияющего на появление судорог.
Лечение необходимо начинать при появлении первых симптомов. Игнорировать возникновение судорожных сокращений нельзя, так как они помогут выявить заболевания, последствия которого могут быть смертельными. При возникновении регулярны ночных судорог следует сразу же записаться на консультацию к неврологу, который проведёт качественную диагностику и назначит лечение.
Таким образом, избавление от судорог будет эффективным только в том случае, если известна точная причина их возникновения. Лечение заболевания, симптомам которого являются мышечные спазмы, поможет человеку перестать испытывать боль и напряжение в ногах.
Взаимосвязь кишечного и влагалищного дисбактериоза
Большинство предрасполагающих факторов одинаковы как для влагалищного, так и для кишечного микробиоценоза. Взаимосвязь между дисбиозом кишечника у женщин и репродуктивным здоровье можно отследить на примере такого заболевания, как эндометриоз. Это патологическое состояние характеризуется формированием очагов эндометрия за пределами полости матки.
Немалое значение в механизме развития данного гинекологического заболевания, играют ретроградные менструации, при которых жизнеспособные клетки слизистой оболочки матки попадают в брюшную полость. Вероятность развития эндометриоза при таком сценарии во многом зависит от реакции иммунной системы, важным звеном которой является микробиота кишечника.
Кроме того, дисбаланс микрофлоры в кишечнике и влагалище, может приводить к увеличению уровня эстрогенов в организме женщины, что способствует быстрому прогрессированию эндометриоза. Повышение уровня гормонов эстрогенов, также способствует стремительному росту как доброкачественных, так и злокачественных новообразований женской репродуктивной системы.
Сам по себе дисбактериоз влагалища является тем состоянием, которое в буквальном смысле нарушает естественную защиту женской репродуктивной системы. Снижение местного иммунитета и активизация болезнетворных микроорганизмов увеличивает до максимума риск развития инфекционно-воспалительных заболеваний органов малого таза, чреватых развитием осложнений, включая бесплодие.
Также, была клинически подтверждена связь между нарушением баланса влагалищной микрофлоры и высоким риском формирования рака и предрака шейки матки. Сравнительное исследование мазков из шейки матки здоровых женщин и пациенток с диагностированным предраком шейки матки доказало разность состава микрофлоры. В первом случае, в мазке преобладают лактобактерии, а во втором случае, над полезной микрофлорой доминируют условно патогенные и патогенные микроорганизмы. Кроме того, дефицит лактобацилл в просвете влагалища, подрывает сопротивляемость женского организма перед вирусом папилломы человека (ВПЧ), который в 90% случаев является причиной развития онкологии шейки матки.
Чем лечить ковид?
Противовирусные препараты
Эффективных средств против SARS-CoV-2 пока не разработано13. А рекомбинантный интерферон альфа-2b и противомалярийные средства, используемые в общей популяции, противопоказаны к применению у будущих мам. Чем же лечить это заболевание?
Есть лишь один препарат, который разрешен для лечения ковида во время беременности и в послеродовом периоде. Это Гриппферон14.
Начинать лечение Гриппфероном нужно при появлении первых симптомов и не позднее 7–8 дней от начала болезни.
Восстановление водно-солевого баланса
При лечении COVID-19 необходимо восполнять суточную потребность организма в жидкости. В среднем необходимо выпивать 2,5–3,5 литра в сутки.
Но высокая температура, одышка, повышенная потливость, диарея и рвота могут потребовать увеличения объема потребляемой жидкости.
Профилактика тромбов
Адекватный питьевой режим и двигательная активность играют главную роль в тромбопрофилактике при ковиде во время беременности15. Но не стоит пренебрегать применением антикоагулянтов.
Гепаринотерапия требуется всем беременным, которые подлежат госпитализации (среднетяжелые и тяжелые формы).
Легкая форма заболевания также может послужить основанием для назначения лечения низкомолекулярными гепаринами (НМГ). В частности, при наличии сопутствующих заболеваний, требующих профилактики, или таких факторов риска, как:
ожирение;
артериальная гипертензия;
сахарный диабет;
возраст старше 35 лет и другие.
Рекомендуются профилактические дозы НМГ с продолжением лечения после полного выздоровления в течение 7–14 дней.
Симптоматическое лечение
Оно включает в себя:
жаропонижающие лекарственные средства;
комплексную терапию ринита и фарингита;
комплексную терапию бронхита.
Сбивать необходимо температуру выше 38,0 °C. Резкие головные боли, повышение артериального давления, выраженное сердцебиение могут послужить основанием для приема жаропонижающих средств при более низких цифрах. Препарат первого выбора — парацетамол. В 1-м и 2-м триместрах беременности может быть назначен целекоксиб.
При заложенности или выделениях из носа рекомендованы промывания или орошения носовых полостей солевыми растворами на основе морской воды. В случае их неэффективности показаны назальные деконгестанты или средства с антисептическим действием.
Кашель и одышка при ковиде-19 во время беременности нередко становятся основанием для назначения лечения с помощью бронхорасширяющих средств. На протяжении всей беременности может быть использован сальбутамол, а во 2-м и 3-м триместре — ипратропия бромид + фенотерол, а также ингаляции разжижающих мокроту средств с помощью небулайзера (например, амброксола).
Антибиотики назначаются лишь в том случае, когда есть подозрение на бактериальную инфекцию с характерными симптомами.

Из-за чего у беременных изжога
Изжога возникает, когда раздражается слизистая пищевода. В результате проявляется неприятное ощущение жжения в области грудной клетки. Чаще беременная испытывает подобный дискомфорт после еда, когда лежит или при физической нагрузке.
В нормальном состоянии, когда по пищеводу проходит пища, мышечные ворота начинают расслабляться, благодаря чему еда отправляется в желудок. Сфинктер при этом закрывается, что не позволяет содержимому вернуться обратно. Когда функции мышечного кольца нарушаются, в пищевод попадает соляная кислота. Она обжигает слизистую, вызывая неприятные ощущения.
Нарушение функции органов ЖКТ могут спровоцировать различные факторы. Они могут быть связаны с беременностью или развитием патологии. В первом случае изжога является нормальным явлением, с которым сталкиваются многие женщины в положении. При развитии патологии необходимо выяснить заболеванием, которое спровоцировало подобные проблемы, и проконсультироваться с доктором.
Причины изжоги следующие:
- Гормональные изменения. По этой причине проявляется изжога при беременности на ранних сроках. Она может также указывать на ранний токсикоз;
- Увеличение матки. Интенсивный рост органа провоцирует сдавливание желудка. Это влияет на работу последнего. Матка, увеличиваясь в размере, оказывает давление на диафрагму, которая в свою очередь меняет положение желудка. Становится меньше препятствий для попадания кислоты в пищевод. Рост матки пропорционален увеличению сроков развития плода. По этой причине усиливается изжога при беременности во втором триметре и третьем. За несколько недель до родов матка опускается, благодаря чему ее давление ослабевает, и неприятные ощущения уменьшаются;
- Употребление продуктов, усиливающих выработку кислоты. Необходимо контролировать рацион питания, чтобы не усугублять симптомы. Дополнительно может появиться кислотная отрыжка;
- Расслабление мышц. Сокращение матки может спровоцировать преждевременные роды. Подобное состояние опасно для матери и ребенка. Поэтому организм вырабатывает прогестерон. Этот гормон позволяет предотвратить выкидыш. При его действии расслабляется гладкая мускулатура, что уменьшает маточные сокращения. Прогестерон аналогичным образом воздействует и на нижний пищеводный сфинктер. В результате последний теряет тонус, не создавая препятствий для попадания кислоты.
Спровоцировать подобное состояние могут также следующие причины:
- Аэрофагия. Состояние, при котором большое количество воздуха проникает в желудок, растягивает его, провоцирует рефлекторное сокращение, что приводит к тому, что содержимое забрасывается обратно. Подобное случается, если разговаривать в момент приема пищи, есть на ходу. Изжога в данном случае умеренная и длится не больше 10 минут;
- Неправильная поза для сна. Изжога при беременности на 3 триметре часто возникает именно по этой причине. Это связано с тем, что из-за большого живота, ей все сложнее найти удобную позу для сна. Усиливаются неприятные ощущения в положении на левом боку из-за сдавливания желудка. Изжога появляется часто утром и может сочетаться с чувством тошноты;
- Неправильная осанка. Она провоцирует повышенное давление на внутренние органы, в том числе ЖКТ;
- Запоры. При нарушениях стула повышается давление внутри кишечника. Интенсивность изжоги разная, от небольшого дискомфорта, до сильного жжения. Если дефекация отсутствует длительное время, неприятные симптомы усиливаются;
- Ношение тесных вещей. Такие изделия сдавливают тело, повышая дискомфорт.
Изжога может быть связана с обострением хронических заболеваний органов ЖКТ или развитием их патологии. К ним относится гастрит, язва, панкреатит и прочее. Дополнительно некоторые лекарственные средства провоцируют расслабление пищеводного сфинктера, что увеличивает вероятность возникновения дискомфорта.
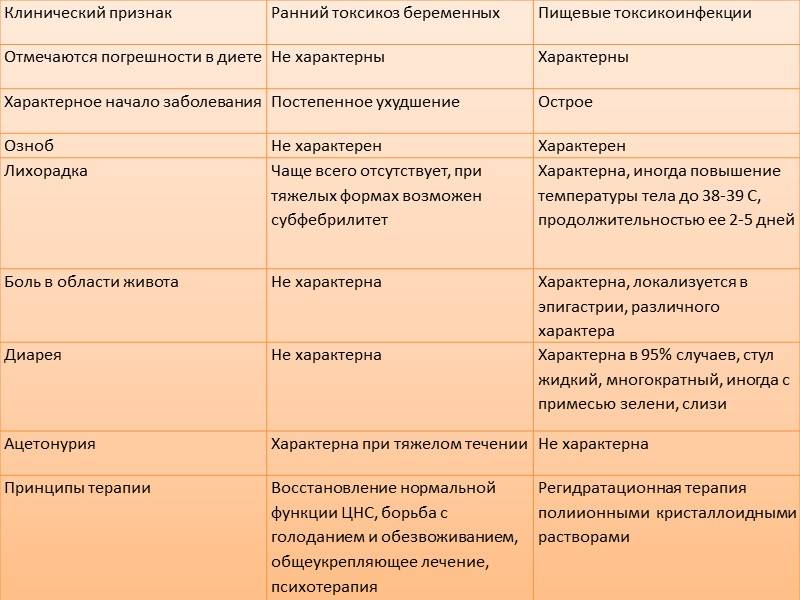
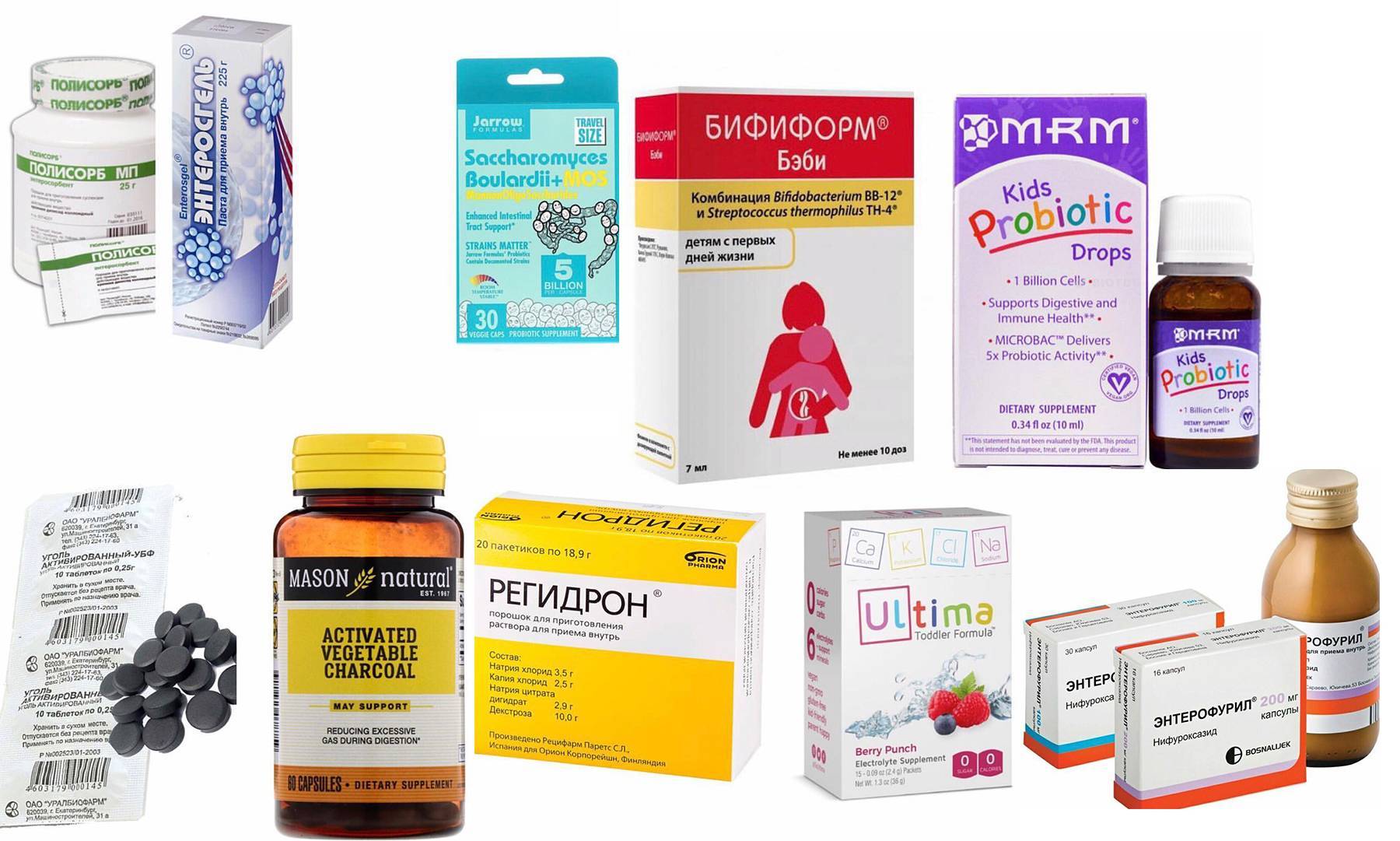
Первая помощь при кишечной инфекции
Главная опасность, которую несут острые кишечные инфекции у детей – это быстрое обезвоживание, нарушение водно-солевого баланса, особенно если речь идет о малышах до года. Верные знаки того, что потеряно слишком много влаги:
- жажда;
- скудная моча или ее отсутствие;
- запавшие глаза, сухость глаз (отсутствие слез);
- пересохший рот;
- учащенное дыхание;
- холодные ручки и ножки, «мраморная» кожа;
- резкое падение массы тела.
Главное – избежать экстремальной влагопотери (которая грозит развитием шока)! То есть, помощь ребенку с кишечной инфекции включает в себя обязательную регидратацию (восполнение количества потерянной жидкости). Проще говоря – выпаивание. Выпаивать ребенка лучше всего специальными растворами (продаются в аптеках), содержащими хлориды калия и натрия. В более тяжелых случаях растворы вводятся внутривенно, но это делает только врач в условиях стационара.
Что делать, если при беременности тянет живот?
Даже кажущиеся безобидными «домашние средства» способны вызвать осложнения и негативно отразиться на ребенке. Поэтому самолечение несварения желудка при беременности категорически противопоказано.
Опасность кроется и в том, что действительно серьезное заболевание можно принять за физиологическое состояние. Кроме того, повышенная кишечная перистальтика грозит вызвать сокращение матки, а диарея ведет к обезвоживанию и дефициту важных для ребенка веществ. Таким образом, со всеми проблемами ЖКТ будущая мама должна обращаться к квалифицированному специалисту.
Врачи медицинского центра «Поликлиника+1» уделят вам максимум внимания и заботы. Мы проведем необходимые исследования, определим, почему ноет живот при беременности, назначим эффективную и безопасную схему терапии. Вы также получите рекомендации по корректировке питания, что позволит свести желудочные проблемы к минимуму.
Статья проверена на соответствие медицинским стандартам ведущим специалистом клиники “Поликлиника+1”, дерматовенерологом, урологом, микологом
Малашенко Владимиром Александровичем
Часто задаваемые вопросы
Как лечить полового партнера?
При появлении первых признаков вагинита у женщины ее половому партнеру необходимо обратиться на прием к андрологу для обследования и дальнейшего назначения терапии. Формы лекарственных препаратов отличаются у мужчин и женщин, поэтому для одного и того же заболевания существуют разные схемы лечения.
Как часто нужно посещать гинеколога при отсутствии жалоб?
При отсутствии каких-либо жалоб и проявлений гинекологического заболевания женщине рекомендуется проходить профилактическое обследование у врача-гинеколога не реже 1 раз в год.
Молчанов Олег Леонидович
Врач-гинеколог, репродуктолог, доктор медицинских наук.
Читать по теме
Повидон йод
Характеристики и свойства повидон-йода. Для чего применяется повидон-йод? Инструкция по применению раствора, мази, свечей Бетадин с повидон-йодом.
Вагинальные выделения
Какие бывают вагинальные выделения, и как отличить нормальные бели от патологических?
Свечи от вагинита
Лечение вагинита местными препаратами в форме вагинальных свечей. Как выбрать свечи от воспаления во влагалище?
Симптоматика болей в промежности

Клиническая картина, которая дополняет боли в промежности у женщин и мужчин, может быть различной, поскольку зависит от патологии, которая их вызвала. Это значит, что симптоматика бывает разной. Чаще всего встречается следующее:
- или влагалища;
- Иррадиирование болей в таз, поясничную область и низ живота;
- Усиление болей при физических нагрузках;
- Частые позывы к мочеиспусканию;
- Гной и и сперме;
- Усиление болей во время полового акта;
- Ощущения постороннего предмета в прямой кишке;
- Повышенная температура тела.
Клинические проявления, характерные для того или иного заболевания, представлены в нашей таблице ниже:
| Заболевания | Дополнительная симптоматика |
|---|---|
| Простатит |
|
| Травмы промежности |
|
| Новообразования простаты злокачественной природы |
|
| Воспалительные процессы влагалища |
|
Наши врачи

Кочетов Сергей Анатольевич
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 36 лет
Записаться на прием

Хромов Данил Владимирович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 37 лет
Записаться на прием

Перепечай Дмитрий Леонидович
Врач уролог-андролог, кандидат медицинских наук, врач высшей категории
Стаж 42 года
Записаться на прием
Какую диагностику проводят при болях в промежности?
Нередко при возникновении болевой симптоматики в промежности пациент не знает, к какому именно врачу ему нужно обратиться. В первую очередь, следует записаться на приём к терапевту, который, в зависимости от ситуации, даст направление к , гинекологу, или хирургу. Методы проведения диагностики во всех случаях являются специфическими, основными из них являются следующие:

- опрос пациента с целью определения характера болей и наличия дополнительной симптоматики;
- физикальный осмотр у гинеколога или уролога;
- тщательный сбор анамнеза;
- общий и биохимический анализ крови;
- общий анализ мочи;
- бактериоскопия у женщин, мазок на флору из уретры у мужчин;
- рентгенография;
- ;
- кишечника;
- осмотр слизистой прямой кишки;
- компьютерная и магниторезонансная томография;
- рентгенография толстой кишки мочевого пузыря с введением в неё контрастного вещества.
Как проводят лечение болей в промежности?
Лечение подобной симптоматики в нашей клинике всегда направлено на устранение причины, которая её вызвала. Это значит, что тактику разрабатывает лечащий врач в индивидуальном порядке. Для того, чтобы устранить боли в промежности, используют следующие методы:
- медикаментозные: приём фармакологических препаратов с антибактериальным и противовоспалительным эффектом, а также мазей и ректальных свечей;
- физиотерапевтические: магнитная, сверхчастотная и лазерная терапия.
Их, также, подбирают индивидуально. Исключение составляет лишь лечение народными методами, которое предусматривает приём ванночек с добавлением отваров ромашки и календулы, хмеля и листьев брусники, дубовой коры и тысячелистника. Специалисты ЦЭЛТ прибегают к хирургическому вмешательству лишь в крайних случаях, при наличии следующих показаний:
- новообразования доброкачественной природы;
- новообразования злокачественной природы;
- МЧБ;
- отсутствие желаемых результатов от консервативного лечения.
Беременные женщины, которые страдают от болей в промежности, находятся под тщательным контролем наших акушеров-гинекологов. При необходимости, после родов им может быть проведена операция.
- Постгерпетическая невралгия
- Боли внизу живота