Признаки и симптомы кори у детей и взрослых
Периоды заболевания
В течении классической кори различают четыре периода: катаральный, период высыпаний, пигментации и выздоровления. Длительность заболевания в среднем составляет около 10 дней. Колебания составляют 8 — 21 день. Каждый из периодов длиться 3 дня. Катаральный период может удлиняться до 7 дней.
Инкубационный период
Инкубационный период (период от момента заражения вирусами до появления первых симптомов заболевания) при кори составляет около 10 суток. Колебания составляют от 8 до 13 — 17 суток.
Рис. 5. На фото вид сыпи при кори.
Признаки и симптомы кори в катаральный период
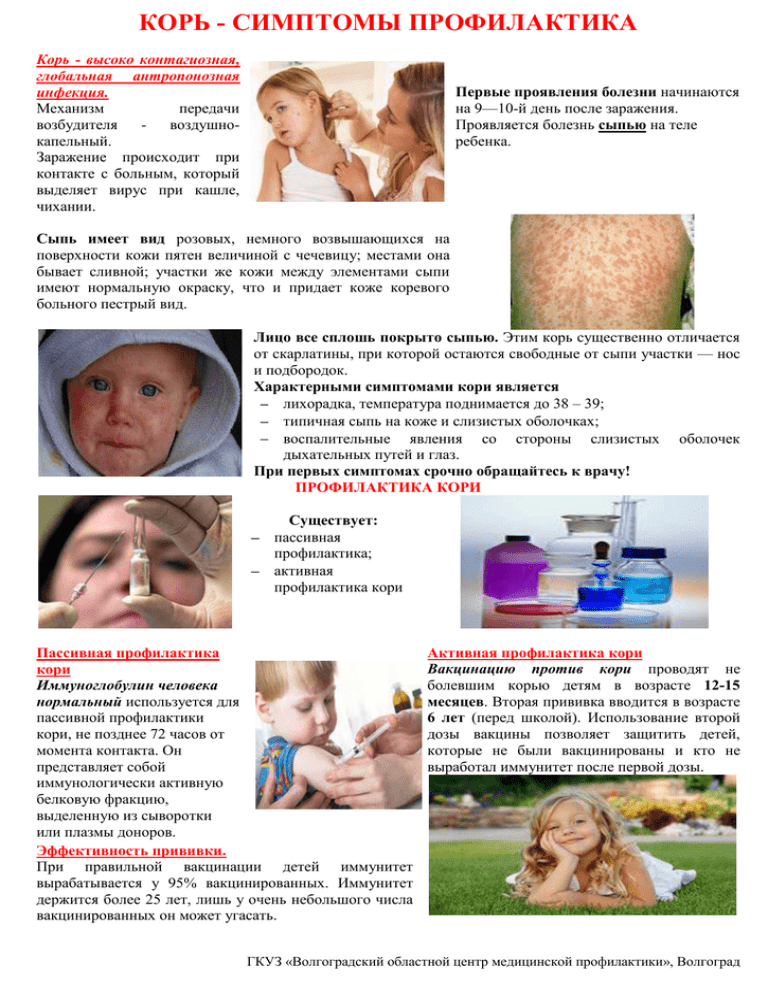
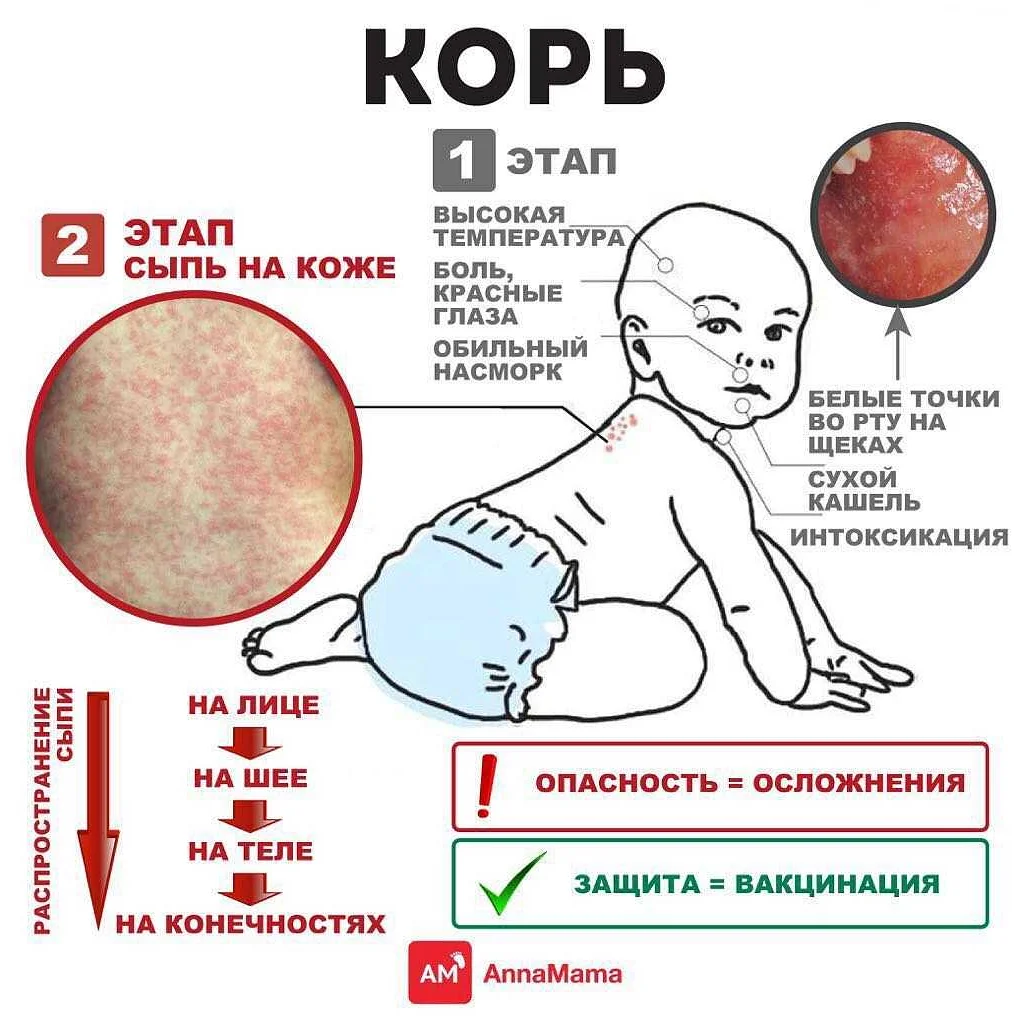
Начинается заболевание с развития воспаления слизистых оболочек верхних дыхательных путей и конъюнктивы глаз. Отмечаются обильные слизистые выделения из носа, охриплость голоса и сухой кашель. Температура тела повышается до 39оС. Появляются симптомы интоксикации: слабость, разбитость, общее недомогание и потеря аппетита.
Конъюнктива глаз гиперемируется, веки отекают, из глаз появляются гнойные выделения. В крови отмечается снижение количества лимфоцитов (лимфопения).
При появлении сыпи катаральные явления ослабевают и через 1 — 2 дня исчезают совсем. В полости рта на фоне гиперемированной, рыхлой и шероховатой слизистой оболочки появляются мелкие (с маковое зерно) беловатые пятна с красным венчиком по периферии. Высыпания носят название пятен Бельского-Филатова—Коплика. Они обычно располагаются на слизистой щек в области коренных зубов. На слизистой оболочке мягкого и твердого неба появляются пятна розового цвета (коревая энантема).
К концу третьего дня отмечается снижение температуры тела, но в период появления коревой сыпи она вновь значительно повышается, а симптомы интоксикации и поражения верхних дыхательных путей усиливаются.
Рис. 6. На фото симптомы кори — пятна Бельского-Филатова-Коплика на слизистой щек и коревая энантема в области неба.
Сыпь при кори
Сыпь при кори имеет вид папул размером около 2-х мм, окруженных участком покраснения неправильной формы. Местами сыпь сливается и тогда их конфигурация похожа на сложные фигуры с волнистыми (фестончатыми) краями. Основной фон кожных покровов остается неизмененным. Иногда на фоне коревой сыпи отмечаются петехии (кровоизлияния).
Сыпь у больного появляется на 4 — 5 день заболевания. Вначале она локализуется на лице, шее и за ушами. Через сутки сыпь распространяется на все туловище и покрывает верхнюю часть рук. Еще через сутки сыпью покрываются кожные покровы ног и нижнюю часть рук, при этом на лице сыпь начинает бледнеть.
При тяжелом течении заболевания сыпь носит сливной характер. Она покрывает все кожные покровы, в том числе появляется на ладонях и подошвах. На коже появляются многочисленные кровоизлияния и даже кровоизлияния, диаметр которых превышает 3 мм (эхимозы, в быту — синяки). Кровоизлияния появляются также на слизистой оболочке глаз и рта. Одутловатость лица, век, носа и верхней губы, покраснение конъюнктивы глаз, гнойные выделения, ринорея — основные симптомы кори в этот период.
Через 3 — 4 дня наступает период угасания сыпи. Снижается температура тела. На месте сыпи появляется пигментация — пятна бурого цвета.
Рис. 7. На фото корь у ребенка, начальная стадия. Сыпь вначале заболевания локализуется на лице, шее и за ушами (первый день высыпаний).
Рис. 8. На фото корь у детей. Сыпь появляется на туловище и верхних частях рук (второй день высыпаний).
Рис. 9. На фото корь у ребенка. Сыпь при кори, 2-й день высыпаний.
Признаки и симптомы кори у детей и взрослых в стадии пигментации
Пигментация сыпи при кори обозначает, что инфекционный процесс перешел в стадию окончания периода заразности и восстановления больного.
Пигментация сыпи, как и высыпания, происходит поэтапно. Она обусловлена проникновением в кожу эритроцитов во время высыпания и последующим распадом гемосидерина — пигмента, который образуется в результате распада гемоглобина.
Процесс начинается на 7 — 8 сутки заболевания и удерживается до 7 — 10 дней. На участках сыпи отмечается отрубевидное шелушение. Постепенно нормализуется температура тела.
Общее состояние больного нормализуется медленно. Явления астении и иммунодепрессии сохраняются длительное время.
Рис. 10. На фото сыпь при кори в стадии пигментации.
Признаки и симптомы кори у детей первого года жизни
Корь у детей первого года жизни имеет свои особенности:
- катаральный период часто отсутствует,
- повышение температуры тела и появление сыпи происходит одновременно,
- часто отмечается дисфункция кишечника,
- бактериальные осложнения регистрируются у 2/3 детей.
Рис. 11. На фото симптомы кори: увеличенные лимфатические узлы и конъюнктивит.
Симптомы кори
Инкубационный период при кори составляет от 10 до 14 дней. Симптомы кори включают в себя:
- Лихорадку
- Сухой кашель
- Насморк
- Боль в горле
- Конъюнктивит
- Маленькие белые пятна с голубовато-белым центром на красном фоне, располагающиеся на слизистой щек (так называемые пятна Коплика-Филатова)
Кожная сыпь (см. также: Корь. Описание элементов сыпи.), в виде больших плоских пятен, которые часто сливаются; имеет этапность – начинается с лица и далее распространяется постепенно вниз, на туловище и конечности.
Заболевание имеет определенную этапность и занимает 2-3 недели:
- Заражение и инкубационный период: В первые 10 – 14 дней от контакта с зараженным человеком – нет никаких симптомов.
- Период неспецифических симптомов. Первым симптомом кори обычно является легкая или средней интенсивности лихорадка, которая нередко сопровождается постоянным кашлем, насморком, конъюнктивитом и болью в горле. Эта стадия является относительно легкой и продолжается два-три дня.
- Период сыпи. Сыпь состоит из маленьких красных пятен, некоторые из которых слегка приподняты над уровнем кожи (папулы). Скопления пятен и папул при кори придают коже диффузно-гиперемированный внешний вид. Сыпь сначала появляется на лице, особенно много ее за ушами и вдоль линии роста волос.
В течение следующих нескольких дней сыпь распространяется вниз: на руки, туловище, затем на бедра, голени и стопы. Одновременно с появлением сыпи резко нарастает лихорадка, достигая 40-41 градуса. Сыпь длится до шести дней и постепенно исчезает, начиная с лица, затем с рук, туловища и в последнюю очередь – с бедер и стоп.
Больной корью заразен около восьми дней: вирус начинает выделяться в окружающую среду за четыре дня до появления сыпи и заканчивает через четыре дня от появления первых элементов сыпи.
Когда обращаться к врачу
Позвоните своему врачу, если вы считаете, что Вы, или Ваш ребенок были в контакте с больным корью или уже заболели корью. Обсудите с врачом полноценность календаря прививок Вашего ребенка перед его поступлением в начальную школу, в колледж или до предстоящей международной поездки.
Причины заболевания корью
Причиной кори является вирус, который размножается в носу и горле зараженного ребенка или взрослого.
Когда больной корью человек кашляет или чихает, инфицированные капельки распыляются в окружающий воздух, после чего другие люди могут их вдохнуть. Зараженные капельки также могут осесть на поверхностях и оставаться активными на них в течение нескольких часов. Если здоровый человек прикоснется руками сперва к этим поверхностям, а затем потрет свой нос или глаза, он также может заразиться.
Факторы риска
- Отсутствие вакцинации. Если Ваш ребенок не имеет вакцины против кори, его риск заболеть при контакте с больным человеком гораздо выше, чем у привитых детей.
- Международные поездки. Если Вы путешествуете в развивающиеся страны, где корь является более распространенной, Вы подвержены более высокому риску инфицирования.
- Наличие дефицита витамина А. Если Ваш рацион беден витамином А, Вы подвержены более высокому риску заражения, а также более высокому риску тяжелого течения болезни.
Обзор
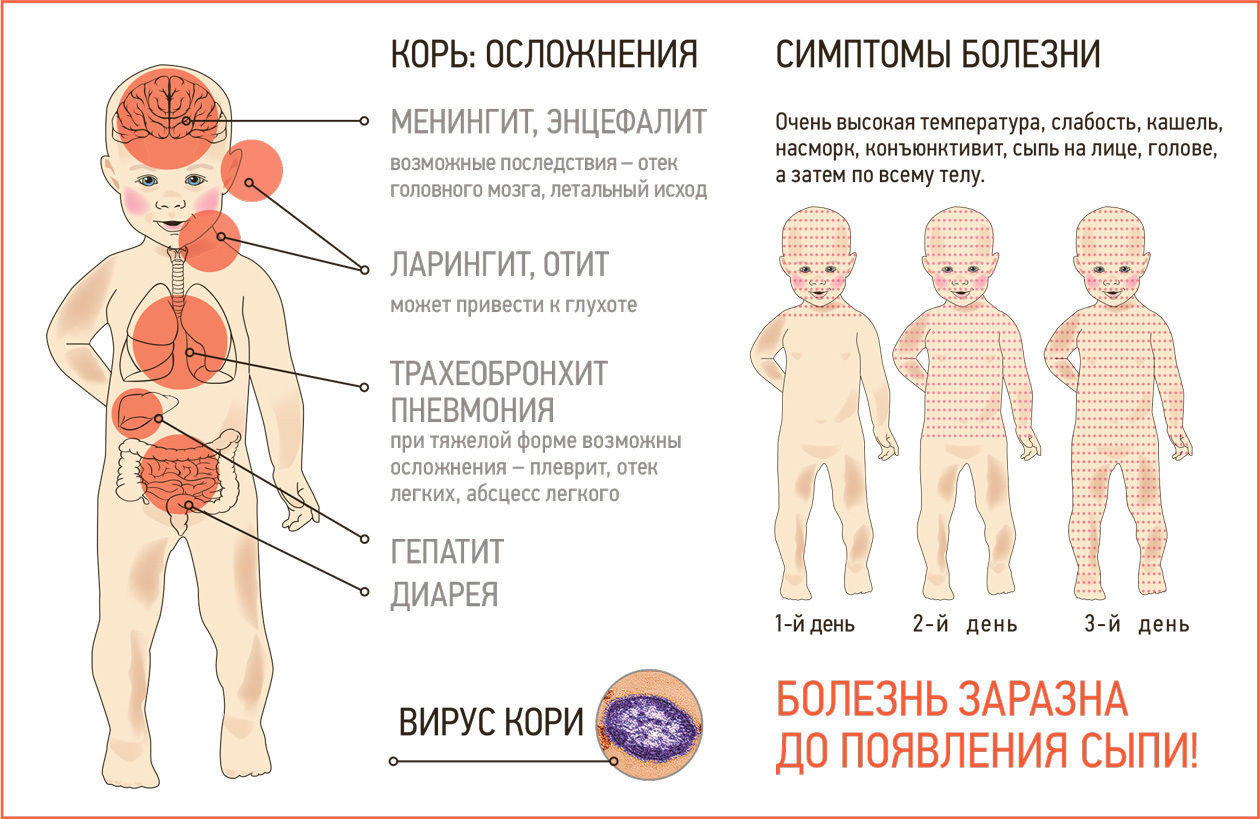
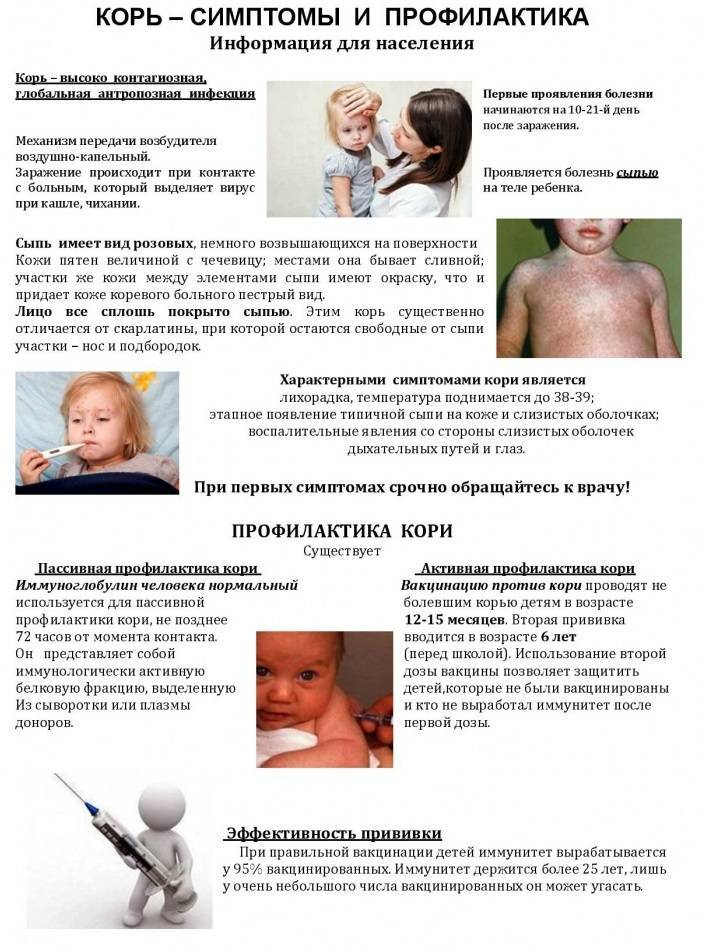
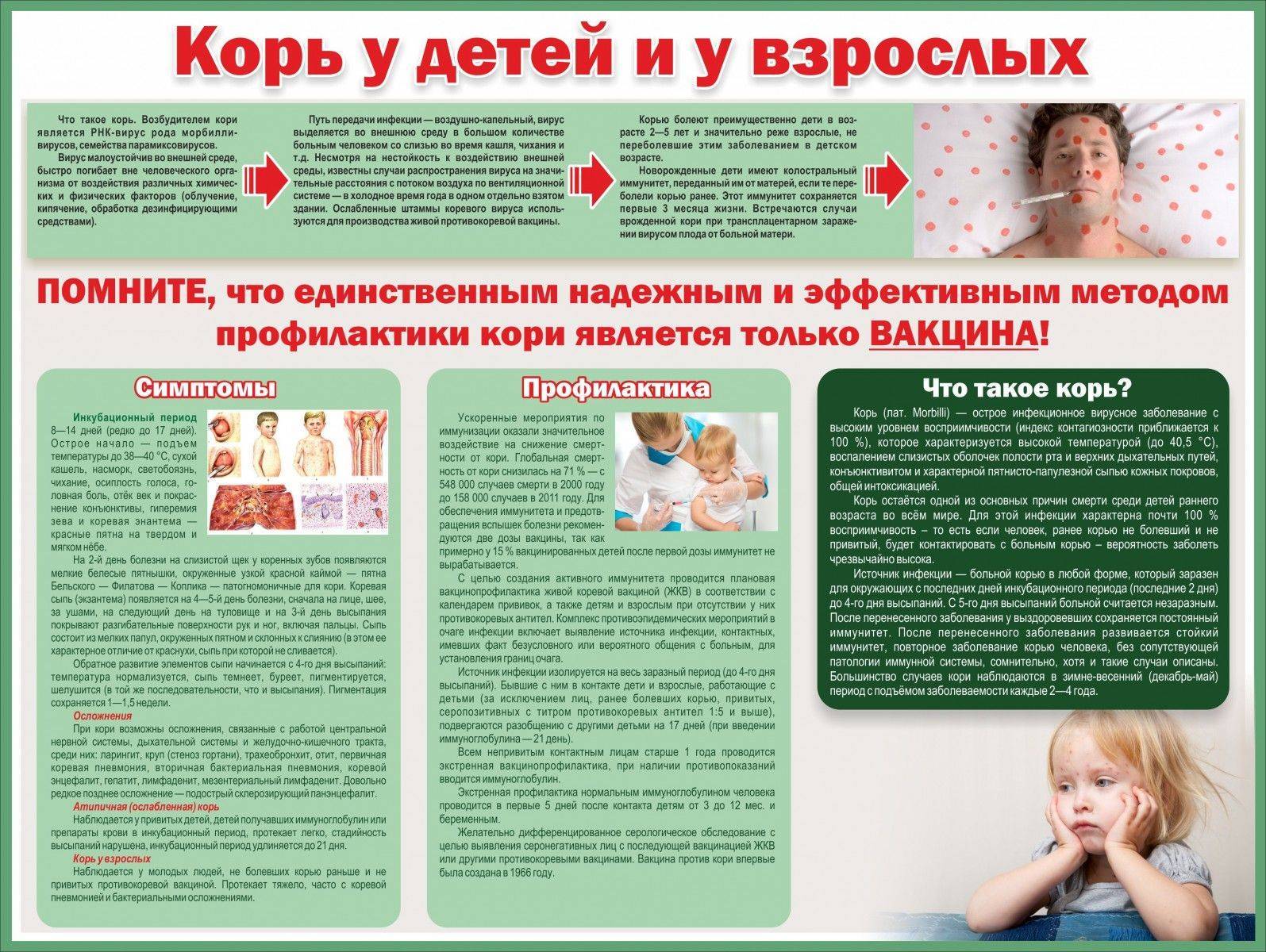
Корь – это крайне заразное вирусное заболевание, которое сопровождается повышением температуры тела, сыпью на коже и слизистых оболочках, воспалением дыхательных путей и слизистой глаз.
Заразиться корью может любой человек, если ему не делалась прививка или он раньше не болел корью, но чаще всего ей болеют дети в возрасте от одного до четырех лет. Если вы переболели корью, крайне маловероятно, что вы заболеете ей повторно, потому что ваш организм выработает иммунитет (сопротивляемость) к вирусу.
Первые симптомы появляются обычно через 10 дней после заражения. Корь начинается с симптомов простуды, повышения температуры тела, покраснения глаз. Через несколько дней появляется характерная сыпь.
По данным Роспотребнадзора, в нашей стране сохраняется неблагополучная ситуация по кори. Это связано с частым посещением нашими туристами регионов, где заболеваемость корью достаточно высока: Турция, Индонезия, Таиланд, Китай и др.
В 2013 году случаи кори зарегистрированы в 58 субъектах Российской Федерации, около 45% заболевших – дети, преимущественно, не вакцинированные. Групповые очаги кори зарегистрированы в Астраханоской области, Республике Дагестан. Вспышки кори у непривитых зафиксированы в Рязанской, Ярославской, Тульской, Калужской, Оренбургской, Саратовской, Нижегородской областях, республиках Башкортостан и Адыгея, Ставропольском крае. Крупная вспышка кори с числом пострадавших свыше 90 человек, зарегистрирована в Курской области среди членов религиозной общины, которые отказываются от вакцинации.
Люди, не переболевшие корью и не получившие прививку остаются восприимчивыми к болезни на протяжении всей жизни. Роспотребнадзор рекомендует плановую вакцинацию от кори в сроки, предусмотренные Национальным календарем профилактических прививок. Особенно это актуально для лиц, регулярно выезжающих в неблагополучные по кори страны.
Вирусы кори содержатся в слюне, которая при чиханье и кашле выделяется из дыхательных путей в виде миллионов микроскопических капель. Заразиться корью можно, вдохнув эти капельки, то есть воздушно-капельным путем. Кроме того, вирусы кори могут оседать на поверхности предметов. С грязными руками инфекцию можно легко занести в организм, дотронувшись до носа или рта. Находясь на поверхностях предметов, вирус кори может сохранять жизнеспособность в течение несколько часов.
Попав в организм, вирус размножается на горле и легких, после чего распространяется по всему телу. Больные корью становятся заразными за 1-2 дня до первых симптомов и до конца 4-го дня после появления сыпи. Поэтому нужно оставаться дома как минимум четыре дня с момента появления сыпи, чтобы ограничить распространение болезни.
Если вы думаете, что у вас или вашего ребенка корь, вызовите врача на дом. Не стоит самостоятельно идти на прием в поликлинику, чтобы не подвергать риску заражения других людей. Для диагностики кори врачу обычно достаточно простого осмотра. Однако в некоторых случаях может потребоваться дополнительные анализы.
Специального лечения кори нет, но ваш иммунитет должен самостоятельно побороть болезнь за 7-10 дней. Если болезнь протекает тяжело, особенно если появились осложнения, вам может потребоваться госпитализация в больницу.
Вопрос-Ответ
31 марта 2022 г.
Добрый день, разместите, пожалуйста, мой отзыв. Хочу выразить благодарность Арзаевой Наталье Валерьевне! Для меня главное это профессионализм специалистов, к которым…
16 сентября 2021 г.
Здравствуйте, опубликуйте пожалуйста! Выражаем огромную благодарность лечащим врачам Сагановой Елене Александровне, Николаевой Ирине Сергеевне и всему персоналу…
04 сентября 2021 г.
Какие в Боханской больнице сейчас есть вакцины?
Сейчас есть «Спутник V», «ЭпиВакКорона». Также имеется «Спутник Лайт» – для ревакцинации ранее привитых и вакцинации ранее переболевших.
Возбудитель кори
Вирус кори представляет собой одну нитку РНК, свернутую в спираль. Ее окружает оболочка (капсид) из белков и липидов. А сверху этот организм покрыт еще одной защитной оболочкой с выростами, похожими на шипы. Вирус имеет правильную круглую форму и небольшие размеры 120-230 нм.
Свойства вируса кори:
- Поражает в основном клетки эпителия верхних дыхательных путей, что проявляется в воспалении конъюнктивы, горла, гортани, трахеи. Также корью поражаются клетки нервной системы. С этим связывают сильную интоксикацию, иногда судороги и потерю сознания, воспаление оболочек мозга (менингит). Страдает и слизистая оболочка кишечника, что вызывает расстройство пищеварения.
- Белковые частички оболочки вируса вызывают аллергическую реакцию, которая лежит в основе большинства симптомов болезни: пятна Филатова-Коплика-Вельского на слизистой оболочке щёк и губ, сыпь на коже и слизистой неба.
- Снижение иммунитета, связывают с тем, что вирус поражает лимфоидную ткань и структуры мозга, которые отвечают за иммунные реакции.
- Вирус снижает активность макрофагов, которые считаются пожирателями бактерий и обеспечивают защиту от инфекций. В связи с этим 30% случаев заканчиваются бактериальными осложнениями (пневмониями, отитами, энцефалитами)
- Гемагглютинирующая активность вируса (склеивает эритроциты в хлопья) помогает лаборантам определить вирус кори в крови.
- Гемолитическая активность вируса (вызывает разрушение эритроцитов в крови и сопровождается выделением в кровь гемоглобина) также используется в лабораторной диагностике.
- Вирус вызывает образование многоядерных гигантских клеток. Они появляются в результате слияния соседних клеток в небных миндалинах, лимфатических узлах, слизистой оболочке дыхательных путей. Их функция – производить новые вирусы.
- Возбудитель кори повышает проницаемость капилляров. Через их стенку выходит жидкая составляющая крови, что вызывает насморк, влажный кашель, конъюнктивит, отек на поверхностных участках кожи.
- Полнокровие сосудов и повреждение вирусом их стенок, вызывает кровоизлияния на коже и в глазах.
- Проникая в клетку, вирус кори перестраивает ее таким образом, что она превращается в фабрику по производству новых вирусов. В клетке производятся спирали РНК и белковые оболочки для капсидов.
- Когда вирус попадает в окружающую среду, то гибнет довольно быстро. Он плохо переносит солнечный свет, УФ-облучение, высокие температуры, и любые кислоты и дезрастворы. Самостоятельно погибает через 2-3 часа, поэтому дезинфекцию при кори можно не проводить.
Источником заражения является больной человек. Он становится заразен уже в последние 2 дня инкубационного периода, когда еще нет признаков болезни. Вирус выделяется из организма до 4 дня высыпаний. То есть человек остается опасным для окружающих 7-10 дней. Вирус кори передается по воздуху воздушно-капельным путем, с каплями слюны и слизи, при кашле и разговоре.
Как вирус кори ведет себя в организме
Вирус попадает в организм здорового человека через слизистую оболочку дыхательных путей. А оттуда выходит в кровь, которая заносит его в лимфатические узлы и селезенку, где он активно размножается. Это происходит во время инкубационного периода, который длится 7-17 дней. Поле этого новое поколение вирусов второй раз выходит в кровь и рассеивается по организму. Они поражают кожу, конъюнктиву, слизистую оболочку полости рта, дыхательных путей, кишечника и ЦНС. Вирус кори размножается на отдельных островках, образуя воспалительные инфильтраты. На этих участках происходит разрастание клеток, при этом их оболочки растворяются, и образуются многоядерные клетки.
Прививочные реакции и осложнения
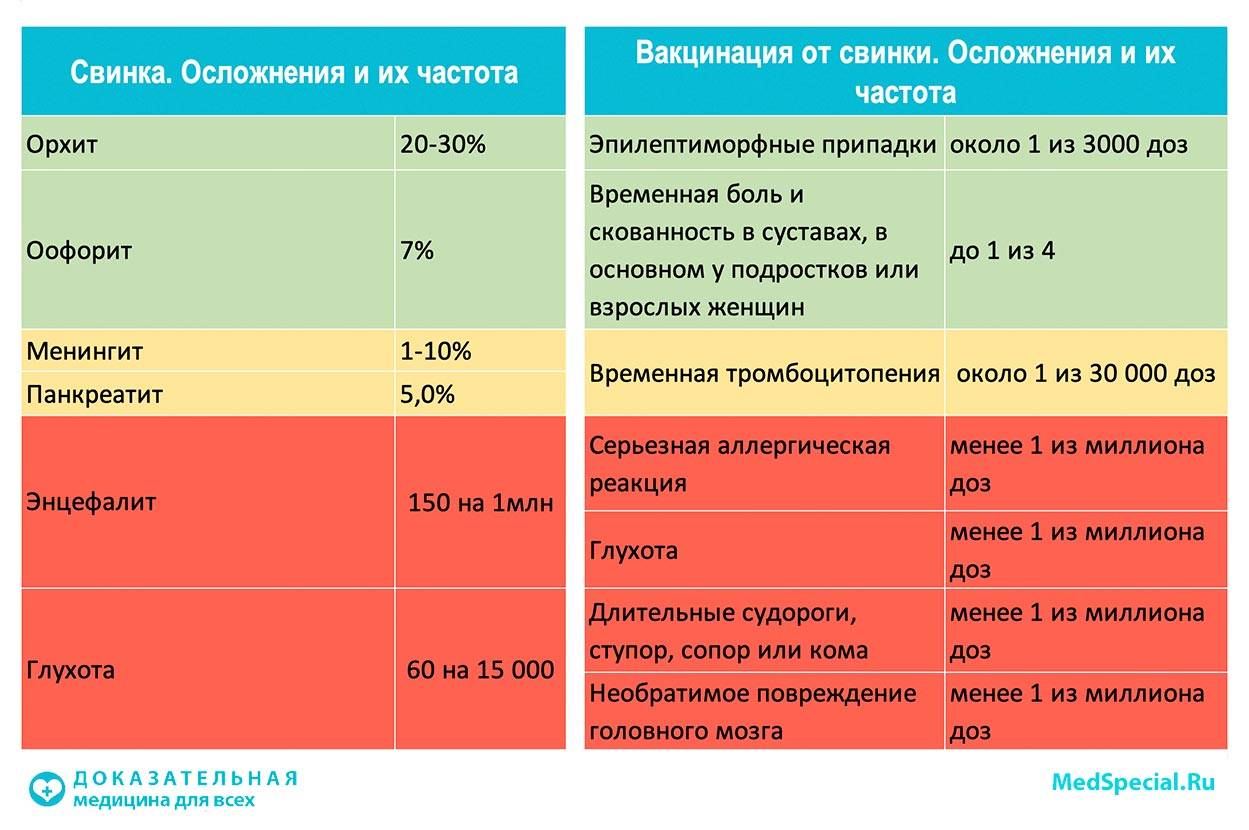
Все живые вакцины – как комбинированные, так и моновакцины мало реактогенны. Прививка от кори сопровождается у 5-15% детей специфической реакцией с 5-6 по 15 день: температура (редко до 39°), катар (кашель, незначительный конъюнктивит, насморк), у 2-5% – необильная бледно-розовая кореподобная сыпь между 7 и 12 днями.
Реакции на паротитную вакцину также редки, иногда в период с 4 по 12 день отмечаются повышение температуры и катар в течение 1-2 дней. Крайне редко возникает увеличение околоушных слюнных желез (в сроки до 42 дней).
Реакции на краснушную вакцину детей нетяжелые и встречаются редко – кратковременный субфебрилитет, гиперемия в месте введения, реже лимфаденит. У 2% подростков, у 6% лиц до 25 лет и у 25% женщин старше 25 лет с 5 по 12 день после прививки отмечаются увеличение затылочных, шейных и заушных лимфоузлов, кратковременные сыпи, боль в суставах и артриты (чаще коленных и лучезапястных суставов), которые проходят в течение 2-4 недель. После вакцинации в послеродовом периоде, а также через 7 дней от начала менструального цикла, осложнения наблюдаются реже.
Данные о краснушной вакцинации беременных (более чем 1 000 женщин, не знавших о ее наличии) показали, что инфицирование плода происходит нередко (до 10%), однако нарушений развития плода ни разу выявлено не было.
Аллергические реакции
У детей с аллергией как в первые дни после вакцинации, так и в период разгара вакцинальной реакции могут возникать аллергические сыпи; их частота не превышает 1:30 000, реже наблюдается крапивница, отек Квинке, лимфаденопатия, геморрагический васкулит. Их связывают с аллергией на неомицин или другие компоненты вакцины. Вакцины зарубежного производства, изготовляемые на культуре клеток куриных эмбрионов, практически лишены овальбумина, так что они несут минимальный риск развития реакции, причем только у детей, реагирующих на его по немедленному типу. Поэтому аллергия к куриному белку не является противопоказанием к вакцинации тривакцинами. Проведение кожных проб перед вакцинацией также не требуется. Реакции еще реже при использовании ЖКВ и ЖПВ, которые готовится на культуре фибробластов эмбрионов японских перепелов, хотя перекрестные реакции возможны.
[], [], [], [], [], []
Судороги
При развитии температуры выше 39,5° (более 4 дней – 1:14 000) у предрасположенных детей могут развиться фебрильные судороги, обычно продолжительностью 1-2 мин (однократные или повторные). Их прогноз благоприятен, у детей с соответствующим анамнезом следует назначить парацетамол с 5-го дня после прививки. Риск развития судорог у детей, имевших афебрильные судороги в личном, а тем более, в семейном анамнезе, крайне низок, так что они являются противопоказанием.
[], [], [], [], [], [], [], [], [], [], [], [], [], [], [], []
Поражения ЦНС
Нарушение походки или нистагм в течение нескольких дней наблюдаются после тривакцины с частотой 1:17 000. Стойкие выраженные поражения ЦНС после коревой прививки встречаются очень редко (1:1 000 000); частота энцефалитов у вакцинированных даже ниже, чем среди населения в целом. Прививка против кори снижают частоту подострого склерозирующего панэнцефалита (ПСПЭ), так что ликвидация кори позволит, очевидно, ликвидировать и ПСПЭ.
При применении паротитных вакцин из штамма Л-3, а также Jeryl Lynn и RIT 4385 серозный менингит регистрируются крайне редко (1:150 000 -1:1 000 000). Хотя штамм Urabe и Leningrad-Zagreb чаще дают менингиты, эксперты и ВОЗ считает возможным продолжить их применение; в России штамм Urabe не зарегистрирован.
[], [], [], [], [], [], [], [], [], [], []
Боли в животе
Боли в животе (панкреатит) развиваются крайне редко после паротитной вакцины. Орхит редко (1:200 000) возникает до 42 дня после прививки с благоприятным исходом.
Тромбоцитопения
Тромбоцитопения после использования тривакцины на 17-20 день наблюдается редко (1:22 300, по данным одного исследования), ее связывают обычно с влиянием краснушного компонента. Однако описаны отдельные случаи тромбоцитопении с полным выздоровлением и после применения коревой моновакцины.
Прививка от кори и что делать, если заболел привитый ребенок?
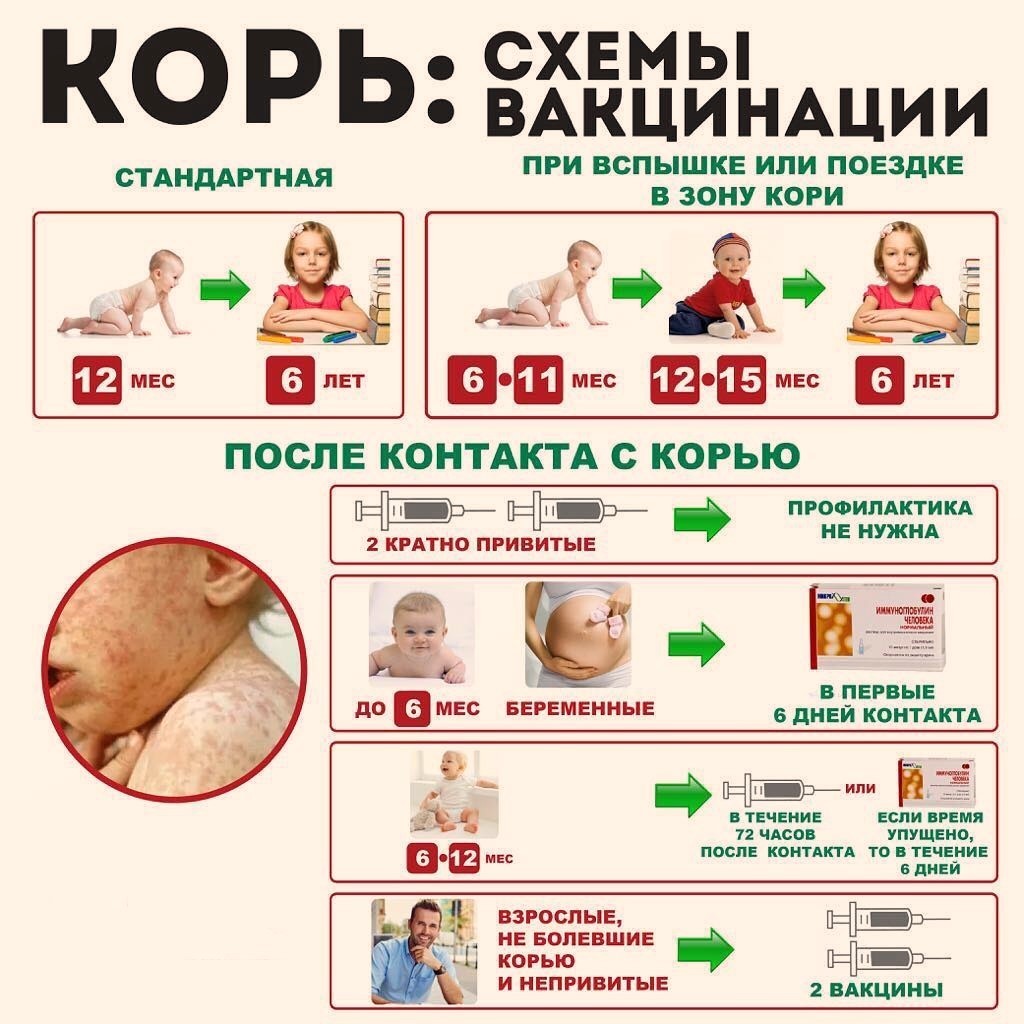
Прививка от кори ребенку – это одна из обязательных детских инъекций, расписанных в календаре прививок Минздравом РФ. Вакцинацию проводят в 1 год и в 6 лет.
Прививка переносится легко, хотя не исключена индивидуальная реакция в виде небольшого повышения температуры до 37,5-38 С. Это может произойти на 5-8 день после вакцинации и продержаться от одного до трех дней. Реакции после прививки очень схожи с симптомами кори, но протекают они в облегченной форме и в краткие сроки.
Что же происходит в организме в тех случаях, когда корью заболел привитый ребенок? В современной медицине все больше появляется случаев, когда заболевание появляется и у привитых детей. Такое заболевание получило название атипичная корь. Это нестандартное заболевание, когда на фоне прививки возникает осложнение, связанное с иммунными изменениями в организме ребенка.
Противопоказания
Гиперчувствительность (системная аллергическая реакция, например, анафилактический шок, ангионевротический отек – отек Квинке) в т. ч. к аминогликозидам, белку куриного или перепелиного яйца, выраженная реакция или осложнения на предыдущую дозу, первичные и вторичные иммунодефицитные состояния, злокачественные болезни крови, новообразования, беременность.
Примечания:
- наличие в анамнезе контактного дерматита, вызванного антибиотиком из группы аминогликозидов (неомицином), и аллергической реакции на куриные (перепелиные) яйца неанафилактического характера не являются противопоказанием к прививке!
- Препарат может быть введен лицам с бессимптомной ВИЧ-инфекцией, а также больным СПИД!
- Вакцинация откладывается до окончания острых проявлений заболевания и обострения хронических заболеваний. При нетяжелых ОРВИ, острых кишечных заболеваниях и др. прививки допускается проводить сразу же после нормализации температуры!
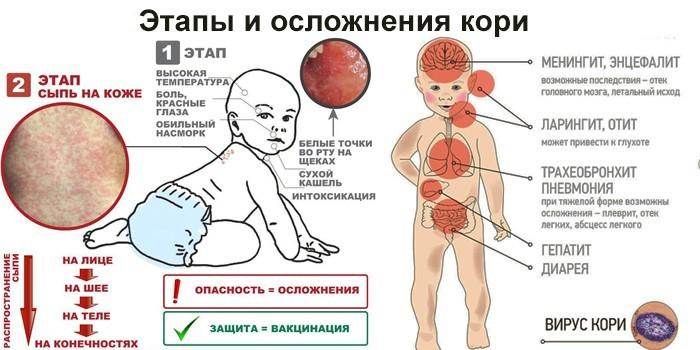
Опасность кори
В принципе само по себе рассматриваемое инфекционное заболевание не представляет никакой опасности – оно само по себе проходит и даже не требуется применения каких-либо специфических лекарственных средств. Но врачи утверждают, что очень опасными являются последствия и осложнения кори – именно они вынуждают Всемирную организацию здравоохранения «бить тревогу» по поводу распространения этой инфекции.
Вирус кори негативно воздействует на слизистые, максимально снижает уровень иммунитета ребенка, поэтому организм становится «широко открытыми воротами» для любой инфекции. Срок восстановительного периода для иммунной системы ребенка составляет 2-3 месяца после исчезновения всех симптомов кори! Наиболее частыми осложнениями кори являются:
- средний отит – характерен в качестве осложнения кори у детей младшего возраста (до 3 лет), протекает стремительно и практически во всех случаях переходит в хроническую форму;
- пневмония – чаще диагностируется у детей в возрасте от 5 лет и старше, которые переболели корью. Такое воспаление легких имеет быстрое развитие, часто приводит к отеку легких и летальному исходу;
- бронхит – ему подвержен организм ребенка с ослабленным иммунитетом в любом возрасте;
- ларингит – быстрое развитие, переход в хроническую форму отмечается в 9 случаях из 10.
Коревой вирус может поражать и центральную нервную систему – развиваются самые тяжелые последствия перенесенной кори:
- менингит – воспаление мозговой оболочки;
- энцефалит – воспаление головного мозга.
В свою очередь, менингит может приводить к гидроцефалии, поражениям слухового и зрительного нервов, что приводит к полной, необратимой слепоте и глухоте человека.
Важно: если педиатр предлагает госпитализацию ребенку с диагнозом корь, то отказываться нельзя – в лечебном учреждении пациент будет находиться под постоянным контролем специалистов, ему будет оказываться вся необходимая медицинская помощь (в том числе, и экстренная), что поможет максимально снизить риски развития опасных осложнений. Корь может привести и к расстройствам функционирования желудочно-кишечного тракта, в частности к нарушениям микрофлоры кишечника – это состояние требует длительного лечения и продолжительной реабилитации со строгими ограничениями в питании
Корь может привести и к расстройствам функционирования желудочно-кишечного тракта, в частности к нарушениям микрофлоры кишечника – это состояние требует длительного лечения и продолжительной реабилитации со строгими ограничениями в питании.
Диагностика
Диагностировать болезнь должен врач. Иногда родители, посмотрев на фото в интернете, как выглядит больной корью ребенок, делают неверные выводы. Они могут спутать эту патологию с другими заболеваниями. Неправильно выставленный диагноз и ошибочное лечение могут привести к летальному исходу.
Для диагностики кори имеют значение клинико-эпидемиологические данные и лабораторные исследования.
К последним относятся:
- анализ крови;
- выделение вируса методом иммунофлюоресценции;
- определение титра антител в крови (иммуноглобулины М и G);
- цитологическое исследование (морфология) мазка из носа или мокроты.
Тест на антитела позволяет отличать корь от других патологий и определять стадию болезни. Антитела класса М отвечают за острую коревую инфекцию, IgG говорят о перенесенном заболевании или о том, что человек был привит. В общем анализе крови будет наблюдаться низкий уровень лейкоцитов.
Дифференциальная диагностика проводится со следующими заболеваниями: простуда, ОРВИ, аллергия, крапивница, инфекционный мононуклеоз, скарлатина, краснуха, ветрянка и другими патологическими состояниями.
В катаральный период корь следует распознавать среди прочих инфекций, которые вызываются вирусом (грипп, парагрипп, аденовирусное или риновирусное поражение). В период высыпаний можно поставить ложный диагноз, не отличив коревую сыпь от энтеровирусной экзантемы, лекарственной болезни или скарлатины.
Определить, корь или аллергия, помогут следующие особенности высыпаний: элементы аллергической сыпи будут появляться то на одном участке тела, то на другом, меняя свою форму. Они будут разнообразны (пятна, прыщи, волдыри, папулы). Они могут болеть и чесаться. Кожный зуд практически всегда сопровождает аллергию.
Две формы болезни
Корь у детей может протекать с типичными и атипичными симптомами. Первый вариант называется классическим – его картина была описана. Протекает в лёгкой, средней или тяжёлой форме, от чего и зависят симптомы.
Атипичное течение у детей может протекать по-разному. В одном случае у пациента проявляются едва заметные симптомы – это стёртая форма. Клиническая картина выражена не ярко, обращения к врачу в это время случаются редко.
Во втором случае это крайне тяжёлое течение кори, когда требуется неотложная помощь и терапия в условиях реанимации.
Если после контакта с заражённым применялись лекарства, стимулирующие иммунитет, то ярких проявлений ждать не приходится. Катаральные явления обычно соответствуют привычной простуде, а высыпаний во рту может не быть вовсе.
У всех привитых в случае заражения заболевание протекает в лёгкой форме, имеет минимальные симптомы, и заканчивается без осложнений.
Профилактика кори
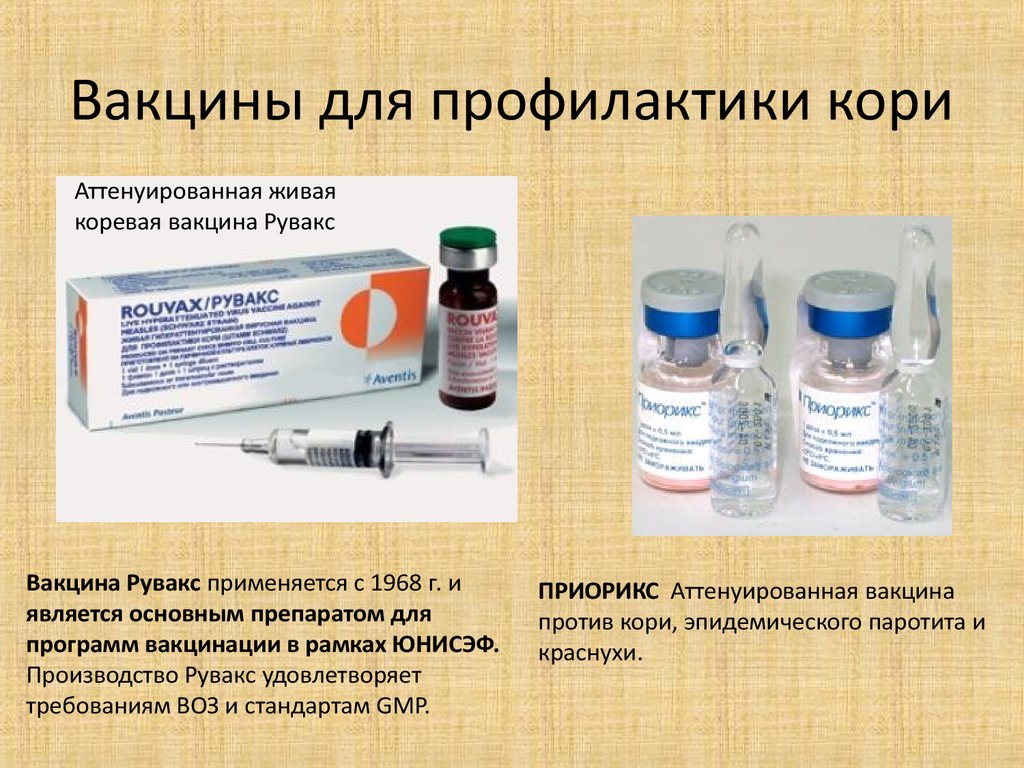
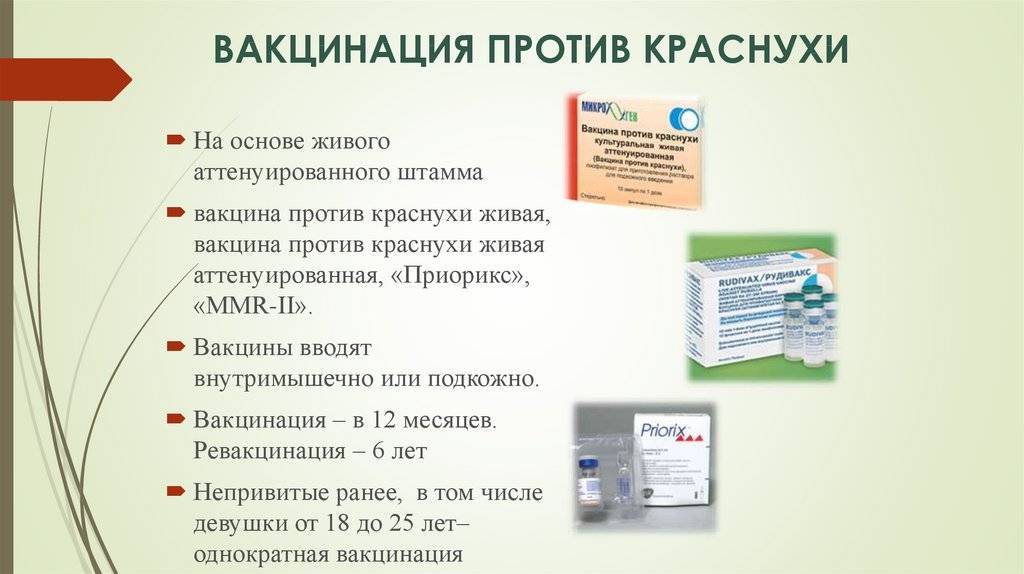
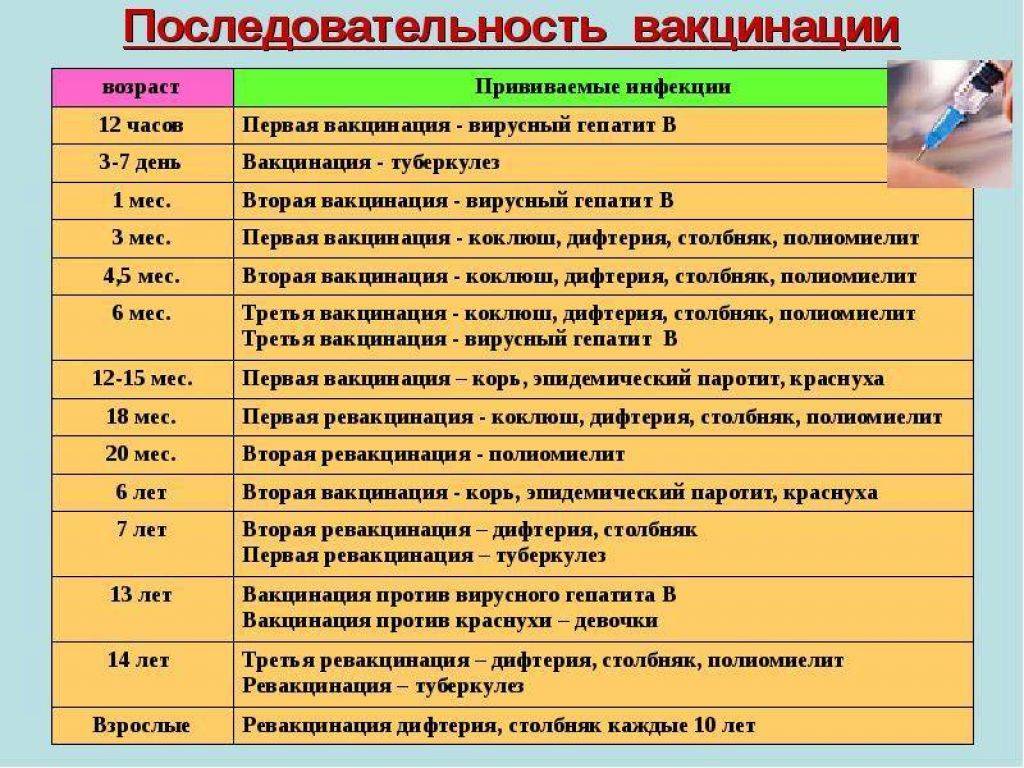
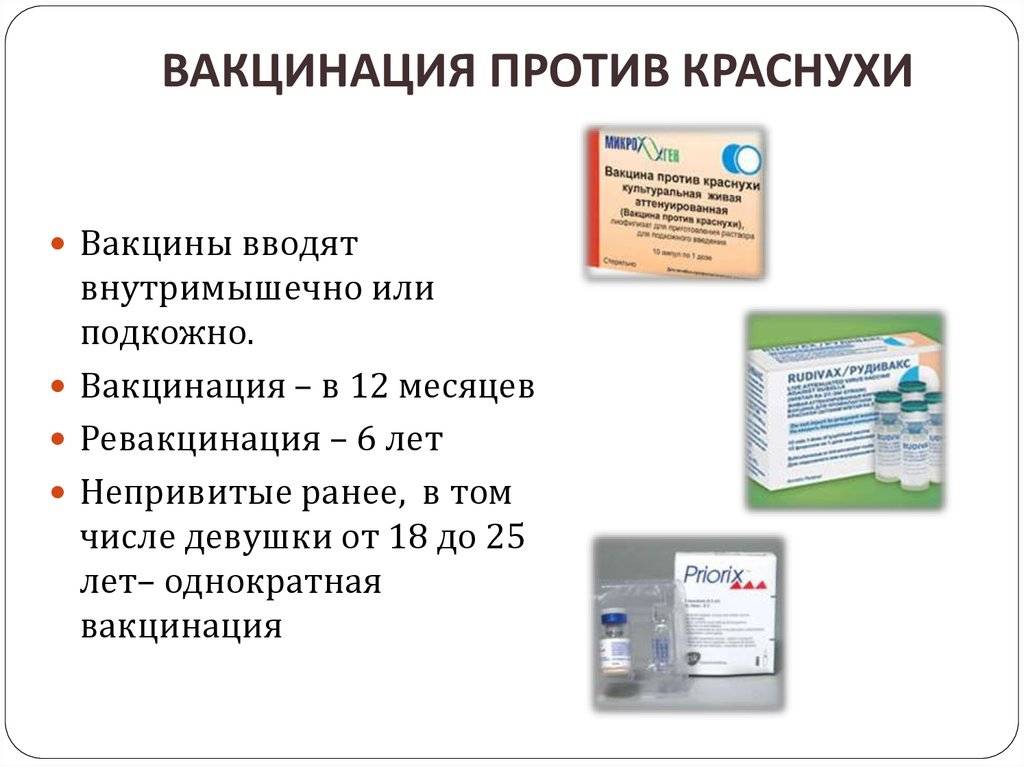
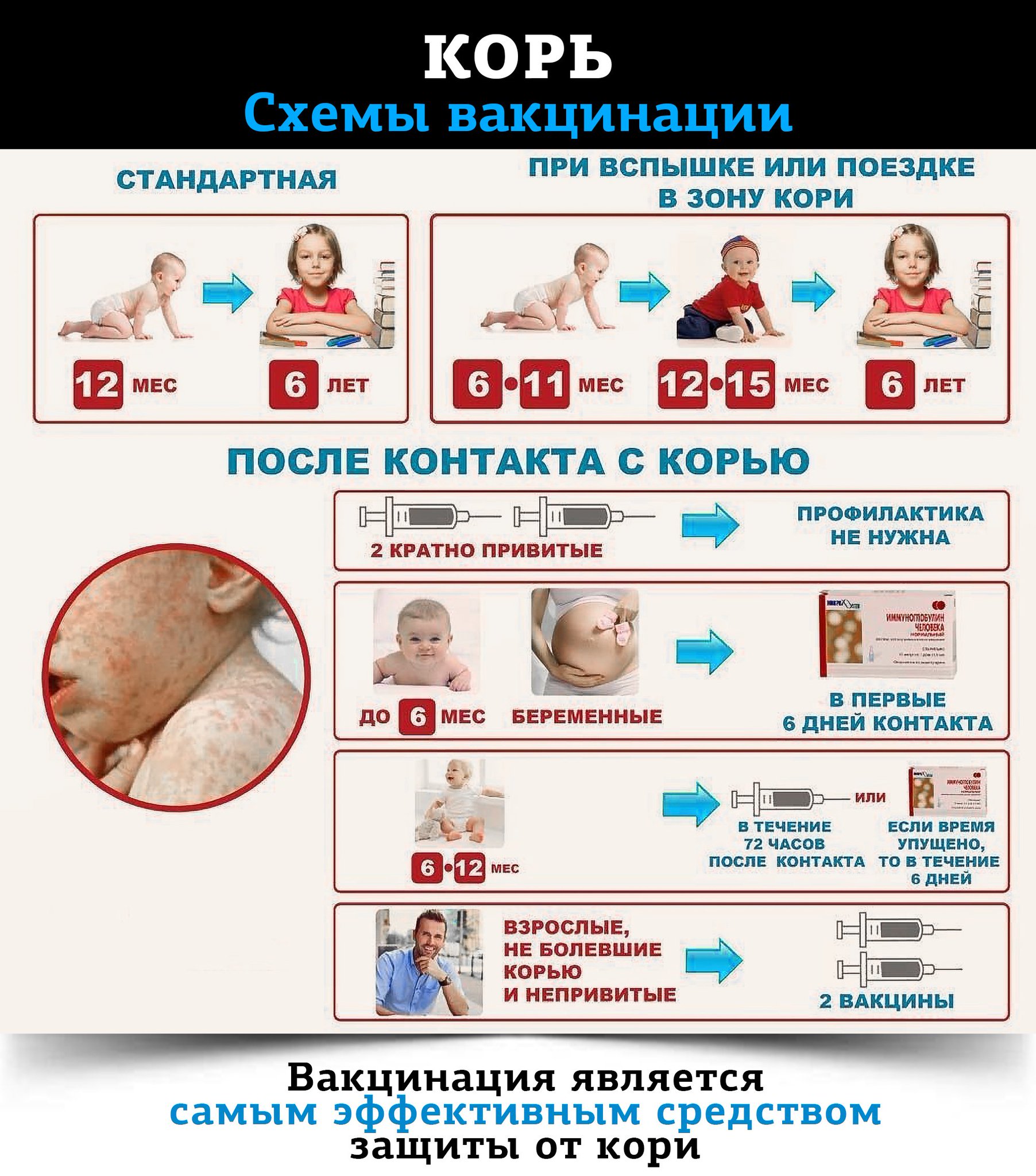
Лучший способ профилактики кори – своевременная вакцинация согласно Национальному календарю профилактических прививок.
Для профилактики кори существуют разные типы вакцин: от кори, а также комбинированные вакцины (корь+краснуха; корь+краснуха+паротит). Согласно Национальному календарю профилактических прививок, детей, при отсутствии противопоказаний вакцинируются от кори в возрасте 12 месяцев, а затем повторно в 6 лет.
Кроме того, прививают детей в возрасте 15-17 лет, а также взрослых до 35 лет в том случае, если они не болели корью и не делали прививку ранее. Делают две прививки с интервалом не менее 3-х месяцев. По эпидемическим показаниям (при контакте с больным корью) проводят вакцинацию детей старше 12 месяцев и взрослых без учёта возраста, если они не были привиты ранее и не болели, или если была сделана только одна прививка. Если у контактировавших с больным корью людей есть противопоказания к вакцинации (или они отказываются от прививки), им вводят человеческий противокоревой иммуноглобулин.
Если вы не помните, были ли привиты от кори, рекомендуется плановая вакцинация. В этом случае вакцина не принесет вам вреда. Сведения о прививках должны проставляться медицинским сотрудником в прививочный сертификат, оригинал которого или копию нужно хранить как важный документ.
Не рекомендуется делать прививку от кори детям до года. Если мать ребенка раньше болела корью или была привита, защитные антитела от кори обычно передаются ему при рождении и сохраняются до 12 месяцев. Если мать до беременности не болела корью и не была вакцинирована, допускается первая вакцинация ребенка от кори в возрасте 8 месяцев, вторая – в 15-16 месяцев и третья – в 6 лет.
Осложнения после болезни
Сама корь действительно не считается особенно тяжелым заболеванием. Однако вирус кори ослабляет иммунную систему детей в среднем на три месяца, «открывая дорогу» другим вирусным и бактериальным инфекциям, протекающим стремительно и часто переходящим в хроническую форму. Именно осложнения и последствия этой болезни являются, по статистике ВОЗ, одной из распространенных причин детской смертности в мире.
Наиболее часто дети, перенесшие корь, заболевают:
- средним отитом. Самое распространенное последствие кори у детей до 3 лет, развивается крайне быстро, в большинстве случаев переходит в хроническое заболевание;
- пневмонией или воспалением легких. Стремительно развивается у переболевших в возрасте 5 лет и старше, переходит в отек легких с частым летальным исходом;
- ларингитом, бронхитом после кори болеют дети любого возраста. Болезни также начинаются очень быстро и становятся хроническими.
Помимо перечисленных осложнений корь также может влиять на возникновение воспалений оболочки и ткани головного мозга — менингита и энцефалита, приводящим к тяжелым патологиям и порокам центральной нервной системы.
Если при осмотре ребенка врач видит основания к госпитализации в клинику, не надо сопротивляться. Корь опасна осложнениями, и постоянное нахождение под наблюдением специалистов и доступность экстренной помощи помогут ребенку сохранить здоровье, а иногда и жизнь.
Признаки кори у детей
После попадания вируса в организм клинические проявления инфекции наступают не сразу. От этого момента до развития симптомов проходит некоторое время – его называют инкубационным. Для кори этот срок составляет от 7 до 14 дней, и только в редких случаях может растягиваться до 20 суток.
Болезнь протекает остро и делится на несколько периодов.
Клиническим признаком для постановки предварительного диагноза служат пятна Бельского-Филатова-Коплика, которые появляются во рту. При кори бывают боли в животе, диспепсические расстройства. Но так бывает не всегда.
Первый период – катаральные явления. У детей появляется насморк, кашель, воспаление глаз, слезотечение, повышается температура. Растягивается этот период до двух дней. Симптомы в это время можно спутать с проявлениями ОРЗ, однако отёчное и одутловатое лицо позволяют заподозрить опасную инфекцию.
На 2 или 3 сутки внимательные родители могут заметить во рту ребёнка пятна белёсого цвета, которые окружены красным ореолом. Данный симптом очень важен – он появляется только при кори.
На 4 – 5 день начинает появляться сыпь. Здесь есть ещё один важный признак – очерёдность её появления. Сначала сыпь проявляется на лице, затем на туловище, а в конце – на руках и на ногах. Держится она четверо суток, а затем начинает блёкнуть и регрессировать. Только с этого времени ребёнка можно считать незаразным.
Ещё один признак – начавшееся шелушение эпидермиса там, где были высыпания. Появившаяся пигментация на этих же местах может сохраняться пару недель. После этого наступает полное выздоровление.