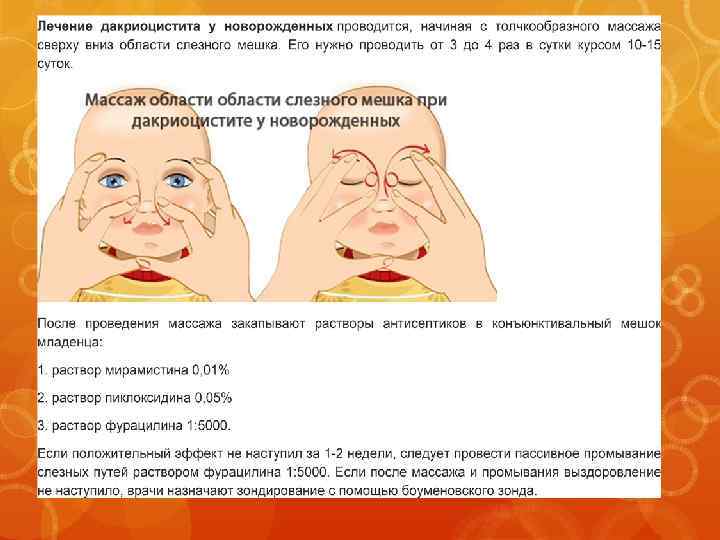
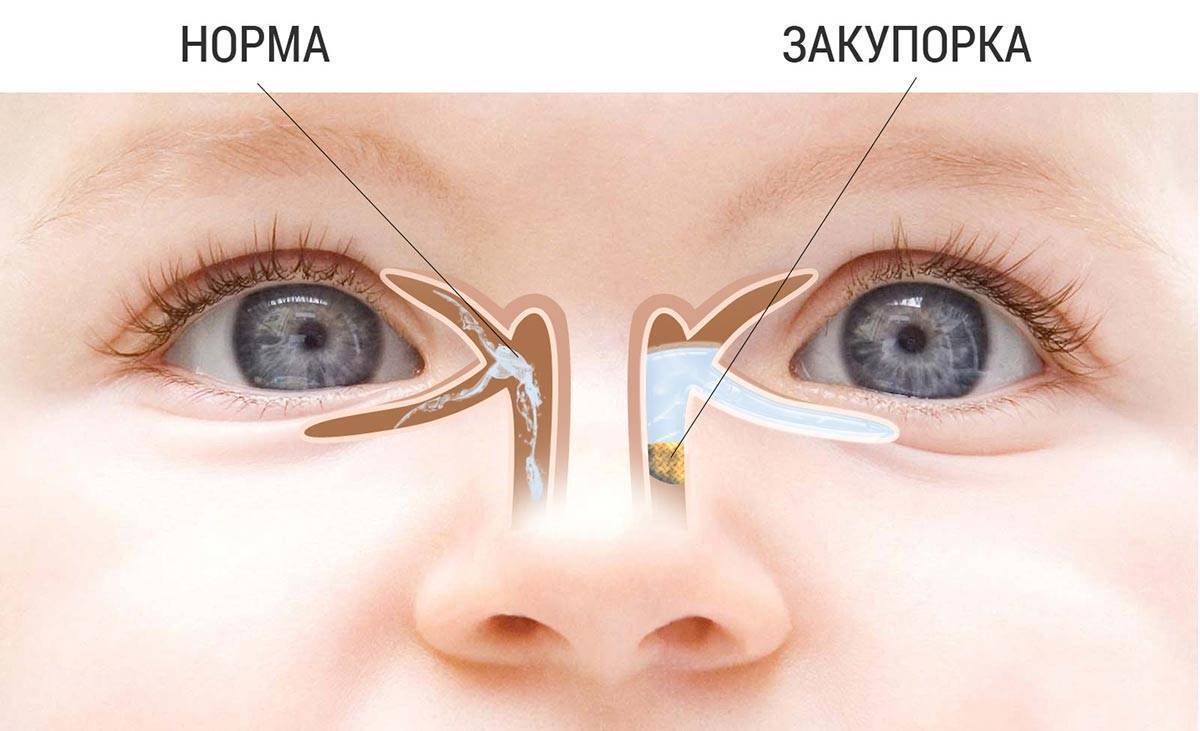
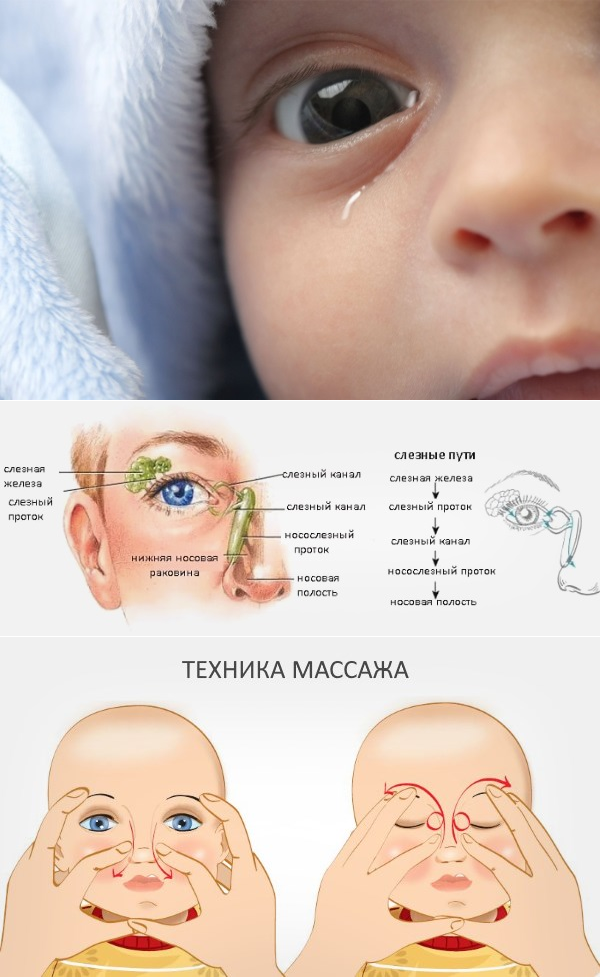
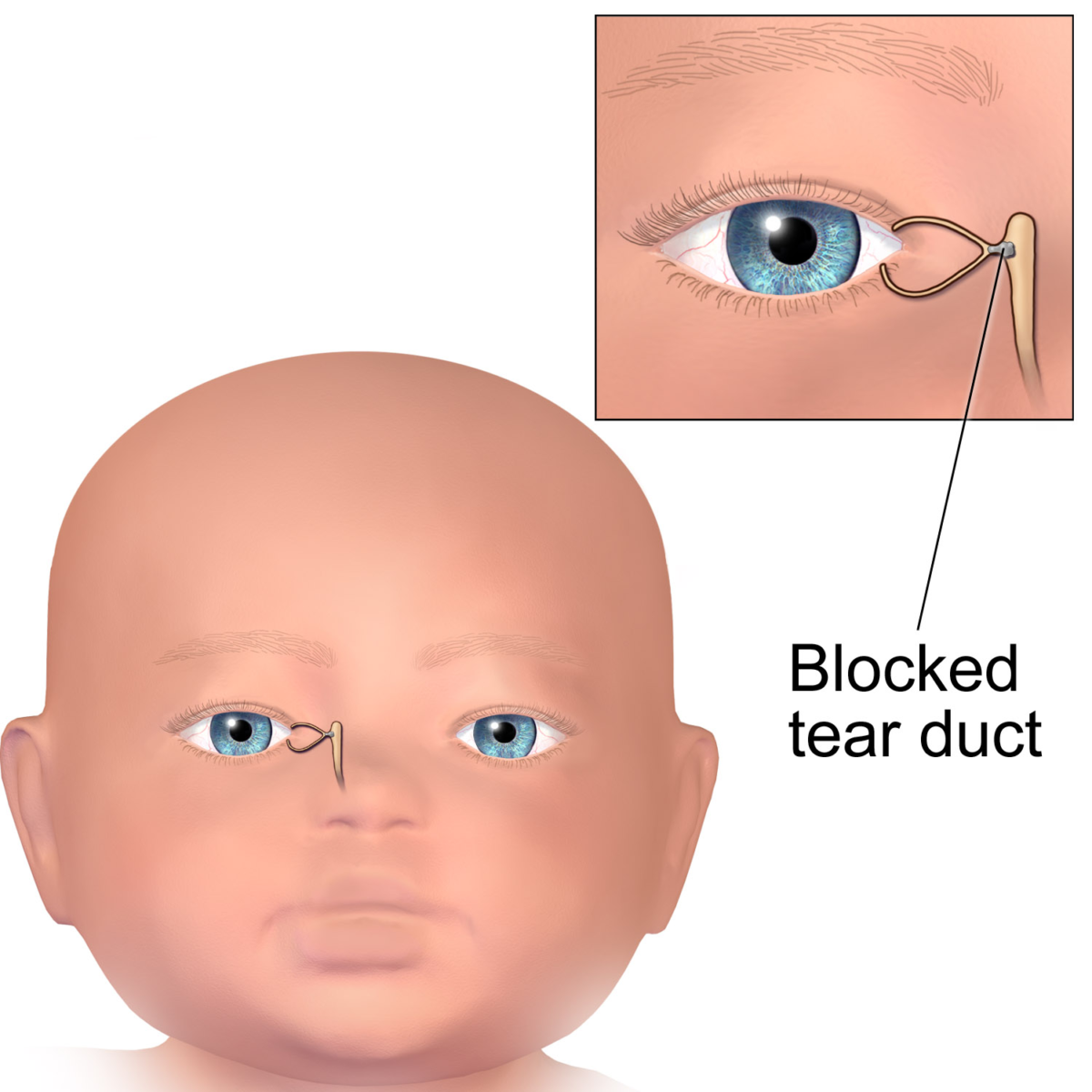
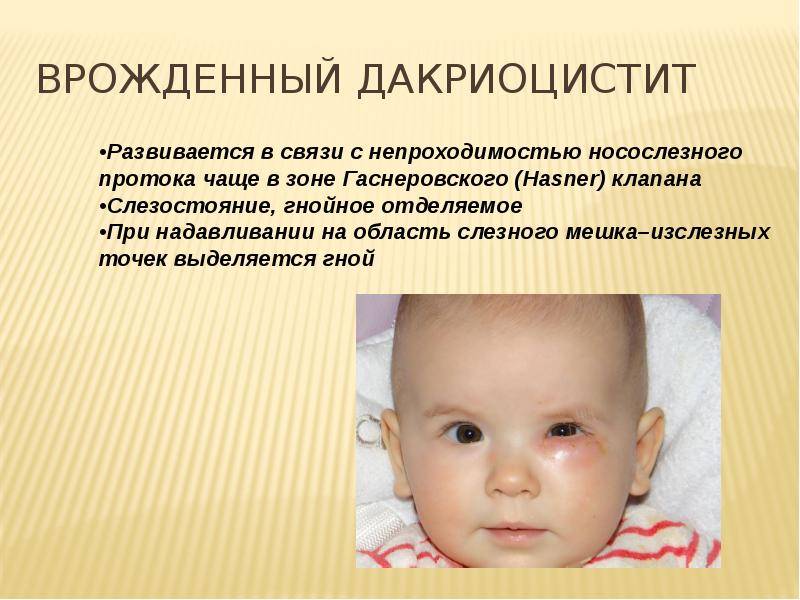
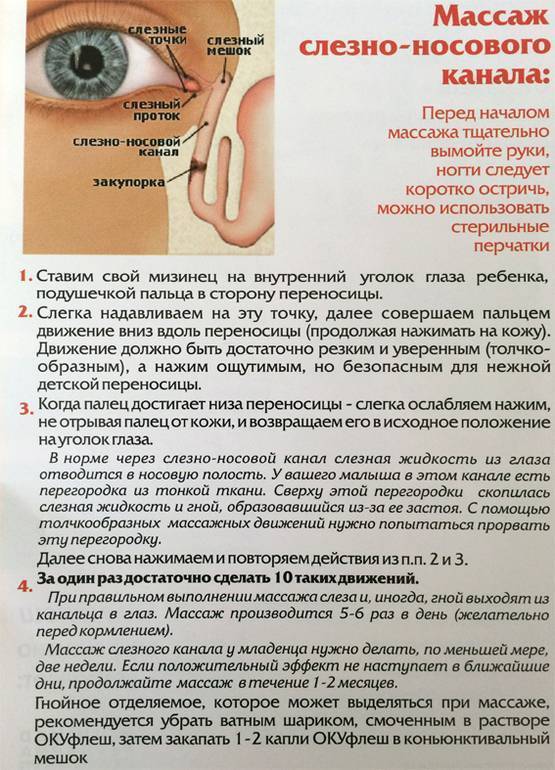
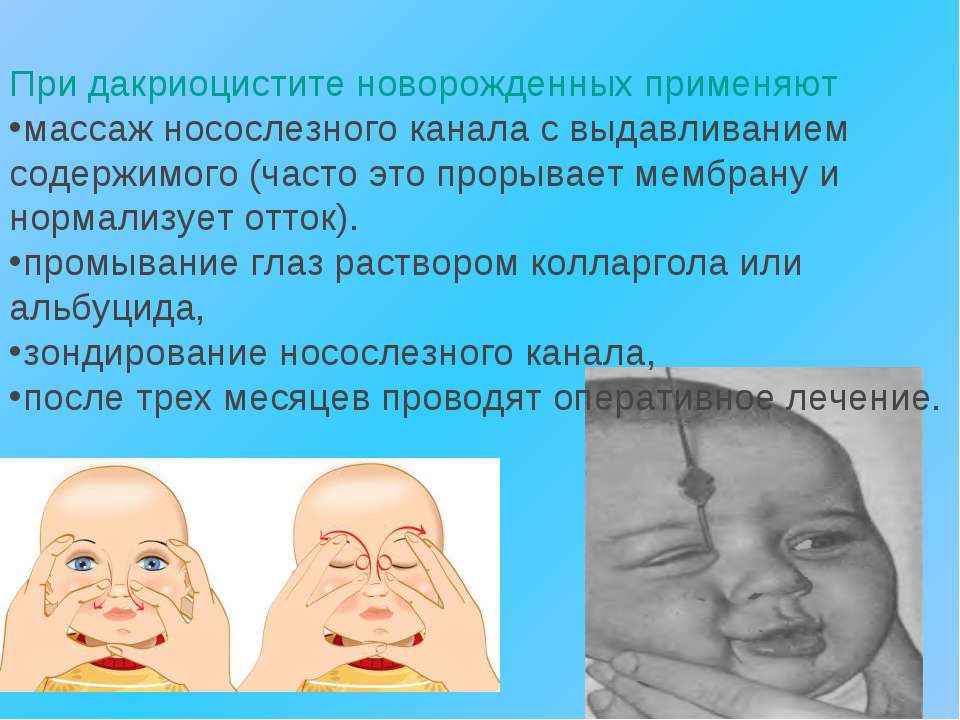
Лечение дакриоцистита у новорожденных
При дакриоцистите у новорожденных в основном стараются обойтись без стационара. Чаще всего воспаление слезного мешка протекает у них в более легкой форме и связано с физиологическими особенностями организма. Обычно лечение дакриоцистита у грудничков производится методами:
Массаж при дакриоцистите
Массажем слезного мешка в течение 2-3 недель. Этот терапевтический метод эффективен в первые месяцы жизни ребенка в 90% случаев. При этом для массажа используются указательные пальцы. Обучиться массажу может каждый. Предварительно маме надо вымыть и продезинфицировать руки, а ногти обрезать коротко, сняв с них лак.
Методика массажа при дакриоцистите у новорожденных состоит из:
Легких постукивающих движений указательным пальцем в районе слезных мешочков (лучше делать одновременно на обоих глазах).
Проведением пальцем с легким нажатием от глазного уголка к переносице (10-15 раз)
Важно вести движения именно сверху вниз, для очистки канальцев от их содержимого. Менять направление движений нельзя
Нередко при этом из уголков глазиков может выходить секрет, что говорит об эффективности массажа. Убирать капельки секрета лучше стерильными ватными тампонами, смоченными в раствор фурацилина или отвара лекарственных трав (ромашка, календула).
Заканчивается сеанс легкой вибрацией области слезных желез.
Массаж обычно делают 3-4 раза в день, чаще перед кормлением. По окончании сеанса врачи нередко рекомендуют закапать малышу в глазки раствор фурацилина (1:5000) или мирамистина (0,01%). Если массажа при дакриоцистите оказалось недостаточно, врачи назначают другие методы лечения (промывание и зондирование канальцев).
Нельзя проводить массаж при малейшем подозрении на гнойное воспаление. Иначе это может закончиться распространением инфекции и развитием опасного осложнения – флегмоны.
Промывание
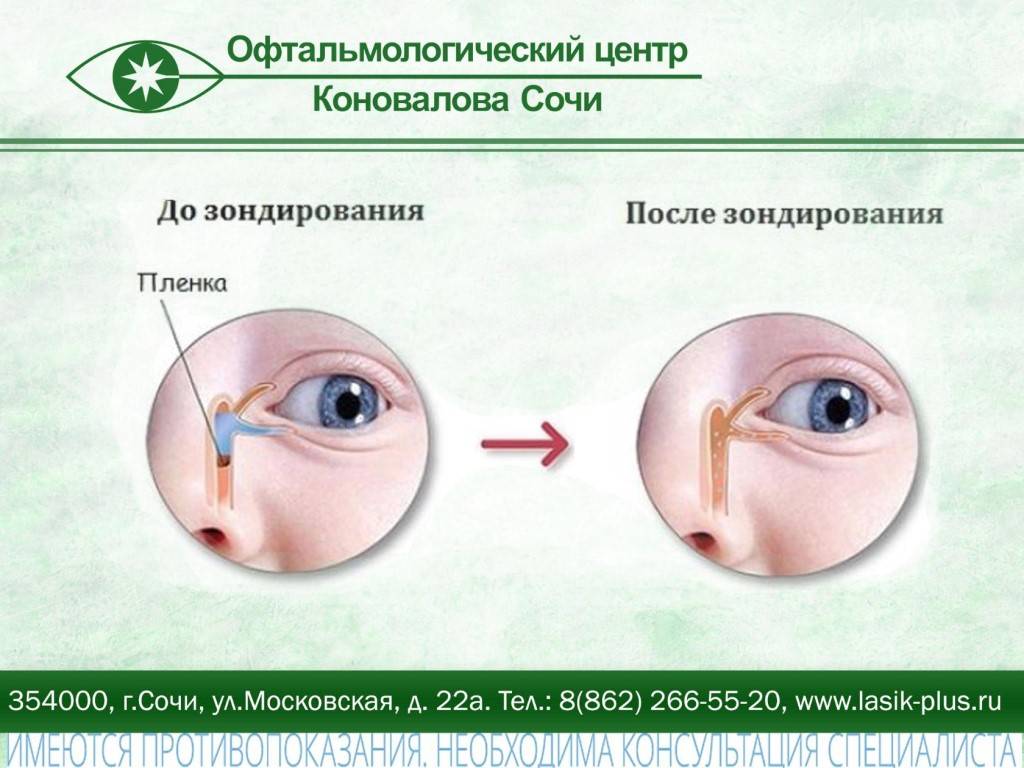
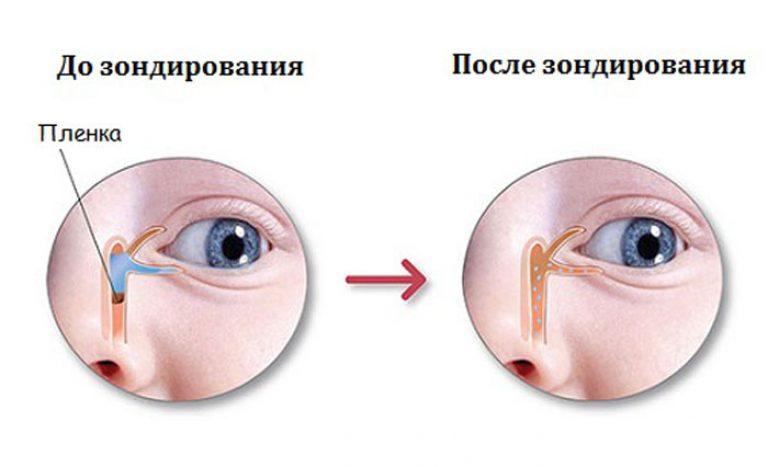
Промывание и параллельное зондирование (или бужирование) слезно-носового канала. Производится, если другие методы оказались неэффективными. Зондирование и бужирование производятся через слезные точки носослезного канала и являются щадящей заменой оперативного лечения. Манипуляции обычно производятся под местным обезболиванием и длятся несколько минут. При этом форма зонда в виде конуса расширяет канал и прочищает его. Подобные манипуляции безболезненны для малышей, однако могут быть им неприятны. Завершают процедуру введением длинного зонда и использованием антисептических растворов. После зондирования используют цветовую пробу Веста для определения степени проходимости канала. Нередко требуется повторное зондирование или бужирование с интервалом в несколько дней.
Обязательно посещать врача при амбулаторном лечении дакриоцистита не реже 2 раз в неделю. Через 2 недели лечения врач определит эффективность проводимого консервативного лечения.
Операция
Оперативное лечение редко используется у новорожденных. Если же без операции не обойтись, предпочтение отдается малоинвазивным методам (лазерный метод). Традиционная операция производится под общим обезболиванием. Перед операцией проводится обязательная антибиотикотерапия для профилактики послеоперационных осложнений.
Редким, но очень опасным осложнением операции новорожденных, является абсцесс головного мозга из-за попадания инфекции из глазного мешка с венозной кровью в головной мозг.
Подготовка и проведение массажа
Вы убедились, что у вашего ребенка действительно дакриоцистит и мембрана препятствует прохождению слезной жидкости по каналам. Необходимо начать подготовку к массажу. Она должна включать следующие действия:
- Проследите, чтоб ваши ногти не навредили ребенку.
- Руки чисто вымойте.
- Проведите тест на аллергическую реакцию малыша к крему, который вы впоследствии примените для массажа.
- Промойте глазик ребенка с помощью дезинфицирующих растворов, например, фурацилина или ромашки, а можно и обыкновенной кипяченой водой. Смесь должен быть слегка подогретым. Промывайте глазик, освобождая его от слизи, проводя с внешней стороны угла к внутреннему ватным тампоном, предварительно смочите его в приготовленном растворе.
- Разогрейте руки до комфортного для ребенка состояния.
- Для каждого глазика подготовьте свой тампон.
- Смажьте палец, которым станете проводить массаж теплым кремом.
В случае если густого состава нет, то процедуру промывания можно заменить закапыванием. Для этого поверните ребенка набок и капните промывающий или дезинфицирующий состав на область внешнего уголка. Смесь промоет слизистую оболочку, стекая к внутренней части глаза.
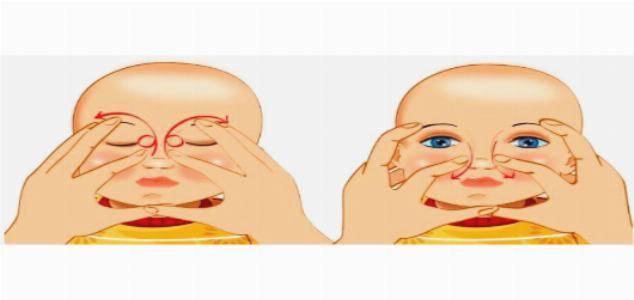
Техника массажа
Перед его выполнением желательно посмотреть видео.
А затем приступаем к следующим процедурам:
- Подготовим жесткую поверхность и уложим на нее малыша.
- Подушечкой пальца находим нахождение слезного мешочка.
- Легко скользя, но с определенной степенью нажима проводим от этой точки к крылу носа.
- Повторить это массирование необходимо от 5 до 10 раз, в зависимости от рекомендации офтальмолога.
- После окончания массажа закапываем глазик каплями, которые назначил врач.
В качестве жесткой поверхности используем столик для пеленания или просто упругий матрас. В дальнейшем у вас сформируются необходимые навыки, и вы сможете выполнить процесс массажа во время кормления. Голову ребенка фиксировать нет необходимости.
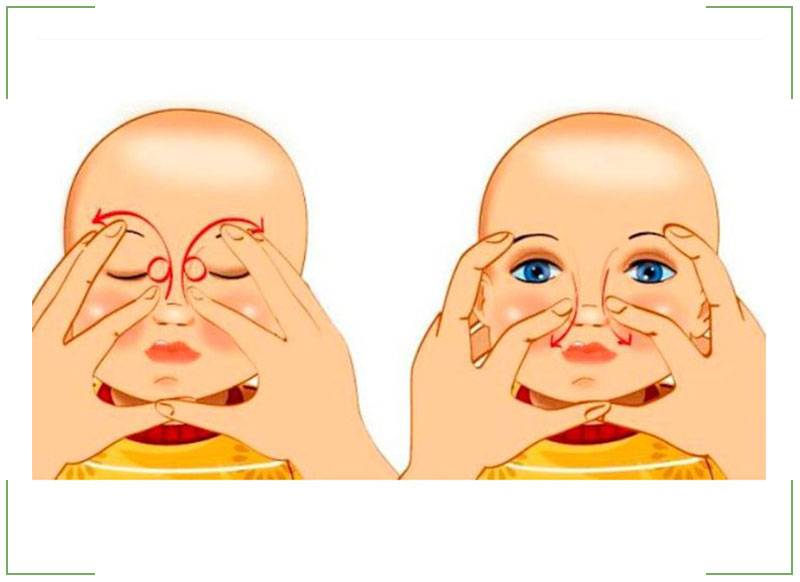
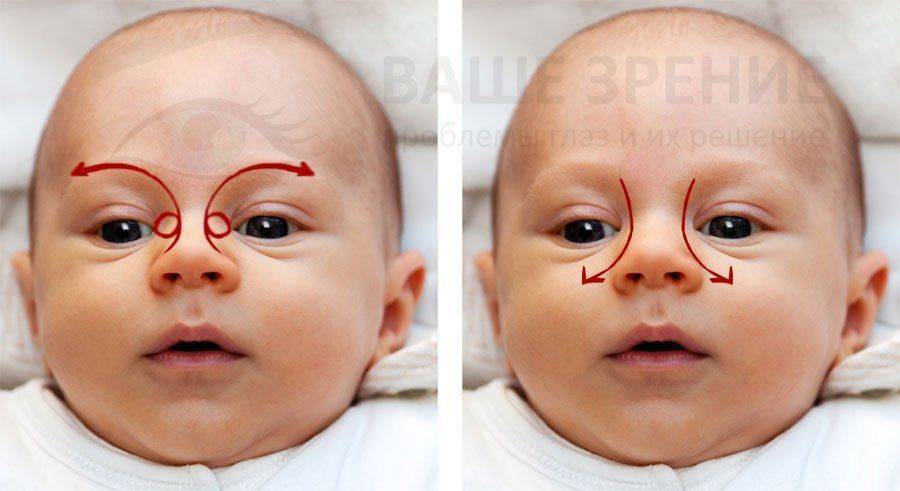
Вследствие этой процедуры, мы создадим давление на носослезный каналец. Эмбриональная ткань мембраны истончится и произойдет ее разрыв. Выполнять массажные движения нужно в быстром темпе по схеме, изображенной на картинке. Длительность его должна быть не более двух секунд.
Закапывания производят для того, чтобы инфекция не распространилась дальше и нанесла вред здоровому глазу.
| Массаж слезного канала у новорожденных необходимо повторять методично от 5 до 10 раз в сутки. Иногда ее проводят и две недели подряд, пока не нарушится целостность мембраны и из ноздрей не появится секрет, накопленный в слезном мешочке. |
Он может быть прозрачным или гнойным, если явилась бактериальная инфекция. Затем ребенка необходимо показать доктору, который определит, открылся ли слезный канал. И либо предложит продолжить массаж, либо назначит процедуру зондирования, которая обычно проводится один раз. Она позволит восстановить проходимость слезного канала.
Сроки проведения зондирования
Когда же делать зондирование, если один офтальмолог называет одни сроки, другой – другие?
Несмотря на то, что в литературе описана общая частота спонтанного разрешения при врожденной непроходимости слезного протока и эффективность зондирования, оптимальные сроки вмешательства пока не установлены.
Зондирование считается основным методом лечения, в случае отсутствия эффекта массажа слезного мешка.
Есть большое популяционное исследование со спонтанным разрешением непроходимости слезного канала в 90% у детей до года – одним словом, по этим данным, у 9 из 10 малышей все чаще всего проходит само. Есть офтальмологи, которые придерживаются такой тактики: ждать до года и, если ситуация не разрешится после массажа, то делать зондирование.
Но, опять же, у детей старше 9-12 месяцев зондирование с пеленанием и под местным обезболиванием технически невыполнимо. Таким детям проводят процедуру под общим наркозом, потому что для ребенка это психоэмоциональный стресс, при этом высок риск травматизации. Успех простого зондирования несколько снижается с увеличением возраста ребенка. Некоторые исследователи сообщают о снижении показателя успешности зондирования с увеличением возраста, как правило, после 12 до 36 месяцев.
Другая часть офтальмологов придерживаются иной тактики. Считается, что если при адекватной терапии (массаж, капли) в течение первых трех месяцев жизни новорожденного проблема не решена, то необходимо делать зондирование. Раннее зондирование, в возрасте до 6 месяцев, позволяет предотвратить переход дакриоцистита в хроническое течение, снижает количество рецидивов и приводит к полному выздоровлению ребенка.
При отсутствии эффекта зондирование повторяют через 7 дней. Можно проводить его до 3-4 раз, бывает и такое! Помимо всего, несмотря на эффективность проведения первичного зондирования, у некоторых малышей (3-5%) все-таки не восстанавливается проходимость слезных протоков. Это ведет к рецидиву симптомов, а значит, будут неизбежны другие вмешательства.
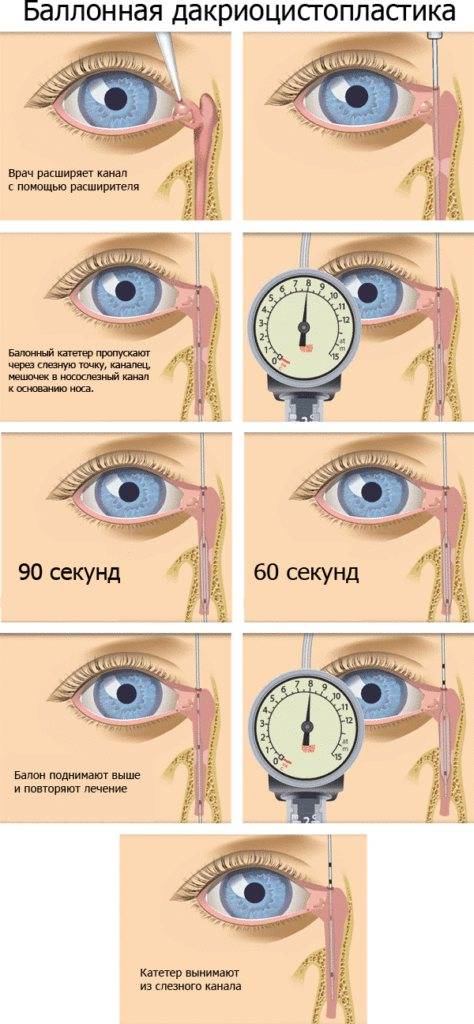
В случае неудачи зондирования малыша лечат с помощью более агрессивных хирургических процедур, включая баллонную дакриопластику и интубацию протока носо-слезного протока. Если же и они не дают эффекта, то прибегают уже к эндоскопической дакриоцисториностомии (хирургическая операция) — это уже крайняя мера, резервная процедура.
Профилактика
Специфической профилактики развития дакриоцистита новорожденного не существует. У детей с заблокированными слезными протоками дакриоцистит можно предотвратить регулярным массажем области глаза, который может помочь открыть закупоренные слезные протоки.
У большинства детей они открываются к 1 году, что предотвращает чрезмерный разрыв, а также инфекцию.
Профилактика дакриоцистита заключается в регулярных осмотрах у офтальмолога и отоларинголога. Следует тщательней следить за ребенком, не допускать травм глаза и лицевого скелета
Не менее важной профилактической мерой является лечение заболеваний ЛОР-органов
Своевременное и правильное лечение способствует благоприятному исходу. При несвоевременном обращении возможно осложнение флегмоной, тромбофлебитом орбитальных вен, тромбозом кавернозного синуса и воспалением мозговых оболочек.
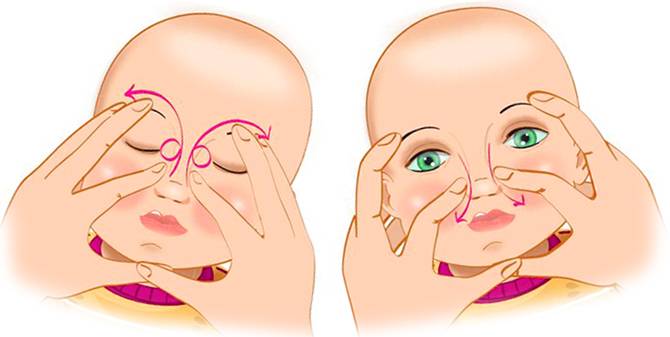
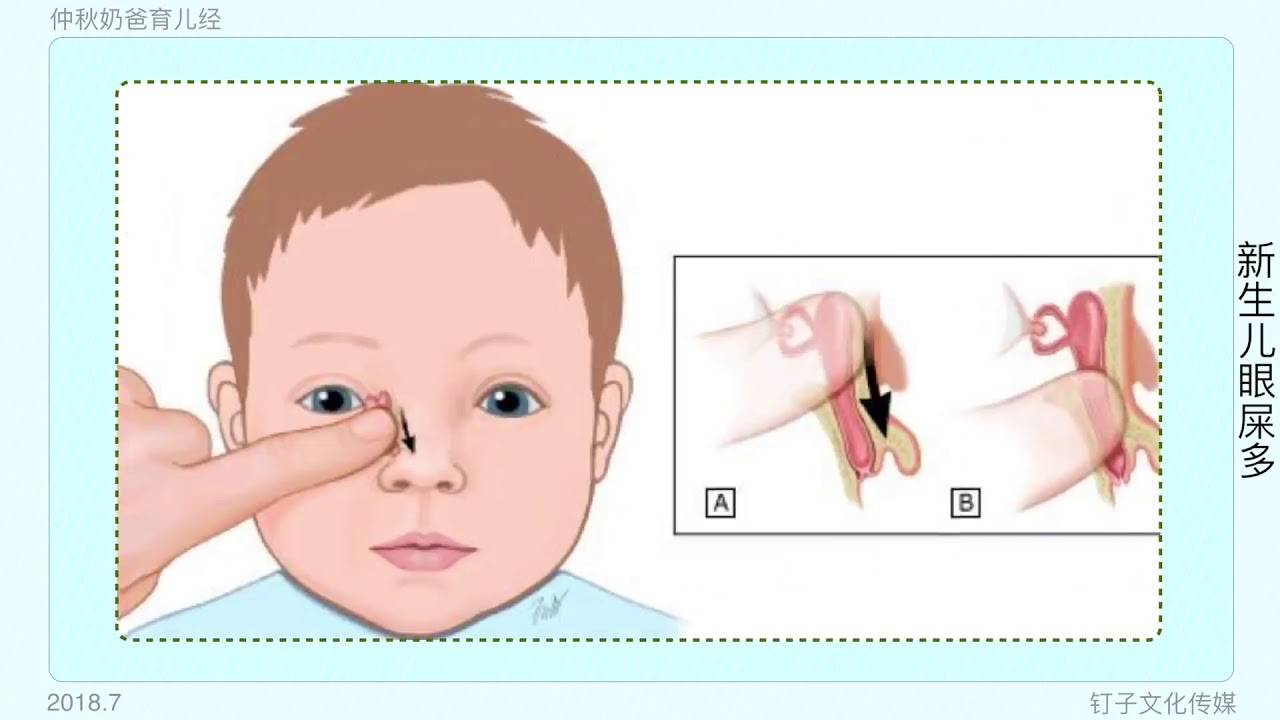
Техника выполнения массажа слёзного канала
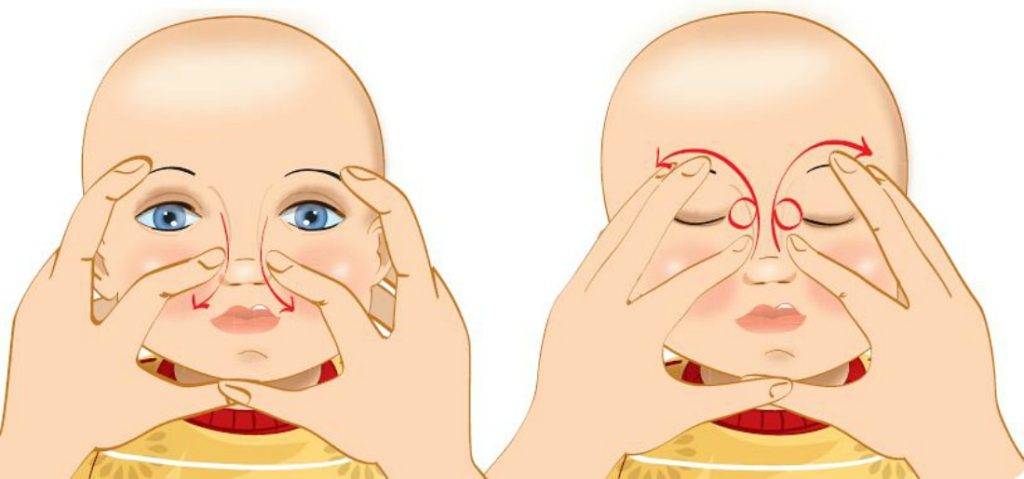
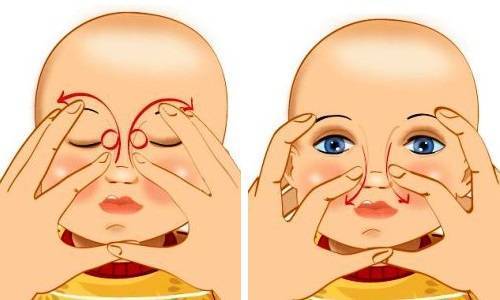
- Уложите малыша на ровную твердую поверхность.
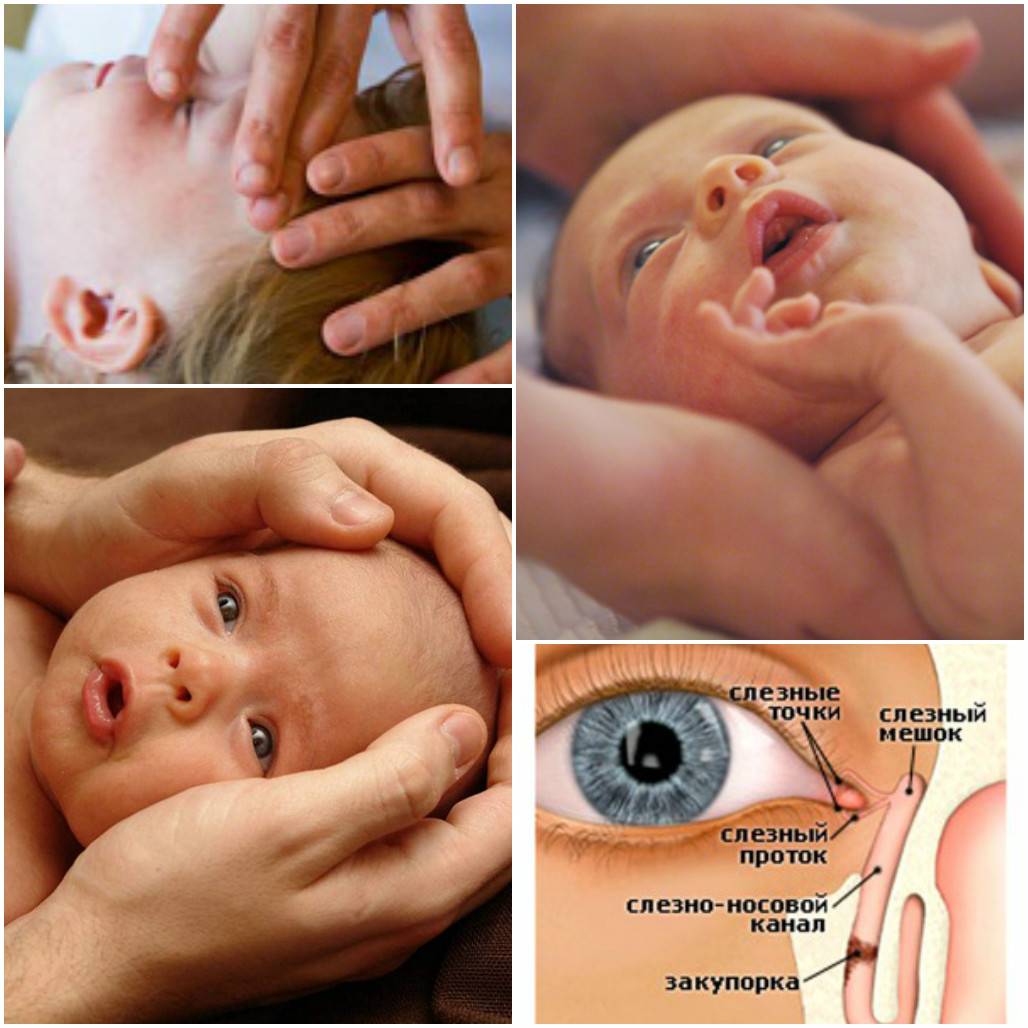
- Выберите палец, которым вы будете делать массаж (мизинец, указательный или средний палец). Поместите палец в точку между внутренним уголком глаза и бровью, немного повыше внутреннего угла и найдите слёзный мешочек.
- Как только вы нашли слёзный мешочек, запомните его положение, выполняйте пальцем вибрирующие, лёгкие, толчкообразные, скользящие движения сверху вниз, двигаясь по направлению к крылу носа. Движения ваших пальцев должны быть лёгкие, но быстрые.
- Сильно давить не нужно, но вы должны ощущать давление, производимое вашим пальцем.
- За один сеанс массажа выполняется 5 — 10 движений.
Все ваши действия направлены на то, чтобы повысить давление в полости канала, вызвав тем самым разрыв плёнки или мембраны.
- После окончания массажа необходимо закапать в оба глаза капли, выписанные офтальмологом.
Не забудьте! Капаем в оба глаза. Даже если массировали только один, закапайте капельки в другой глаз тоже.
- В день необходимо проводить не более 5 сеансов.
Полный курс лечения при правильной технике составляет минимум две недели. Но даже одна процедура правильно проведённого массажа может дать значительное улучшение.
Массаж слёзного канала может принести не только пользу. Есть противопоказания (флегмона и водянка слёзного мешка), при которых проведение массажа может нанести вред, поэтому начинать делать массаж можно только после назначения офтальмолога.
В некоторых случаях даже после проведения полного курса массажа положительного эффекта не наблюдается. В таком случае проводится зондирование. Эта процедура считается операцией, поэтому проводиться только в условиях больницы. Слёзные каналы зондируют или под наркозом, или под местным обезболиванием. Специальным зондом расширяют слёзный канал и прорывают плёнку.
По окончании процедуры слёзный канал прочищается и промывается дезинфицирующими средствами. Обычно одной процедуры зондирования бывает достаточно, и проходимость канала восстанавливается. Однако в некоторых ситуациях может потребоваться повторное зондирование.
Пошаговая техника массажа при дакриоцистите
Выполнение процедуры следует выполнять осторожно, чтобы не навредить малютке. Массаж не следует проводить самостоятельно, если врач не показал, как это делается
В домашних условиях его выполнение разрешается только после обучения.
Офтальмолог должен провести первый сеанс самостоятельно, рассказать родителям о тонкостях процедуры.
Схема несложная. Главное — соблюдать рекомендации доктора. Пошаговая техника:
- Смазать палец кремом, не использовать много, чтобы у малыша не возникло раздражение. Выполняется массаж мизинцем, средним или указательным пальцем.
- Найти слезный канал. Он находится между внутренним углом глаза и бровью. Палец следует расположить выше внутреннего уголка.
- Выполнять скользящие движения с небольшим надавливанием от уголка зрительного органа по направлению к крылу носа. Сделать 10 повторений.
- Движения направляют на прорыв пробки. Таким образом, создается давление, которое пытается разорвать мембрану.
- Массирование заканчивается спиралевидными движениями, но в обратном направлении. Пальцем рисуют спиральки, одновременно надавливая на глазки. Двигаться от внутреннего уголка к бровям.
- Новорожденного положить на бок, повторить движения с 3 пункта по 5.
Важно не касаться слизистой оболочки, не оказывать дополнительного давления во время процедуры. Завершается сеанс закапыванием капель
Усилить эффективность массажа можно глазной гимнастикой. Свет в комнате не должен быть ярким до полного выздоровления.
Что необходимо знать, чтобы правильно делать массаж
Маме необходимо пройти консультацию у офтальмолога, посмотреть, как правильно и удобнее сделать массаж вокруг глаз и найти слезный канал у новорожденного. Его лучше выполнять во время того, как грудничок плачет, он будет напрягать свои глазные мышцы, что позволит более эффективно пройти процедуре.
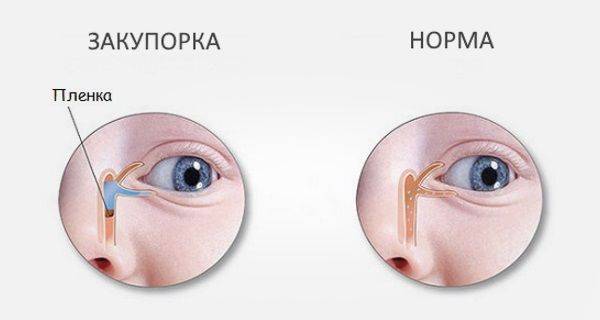
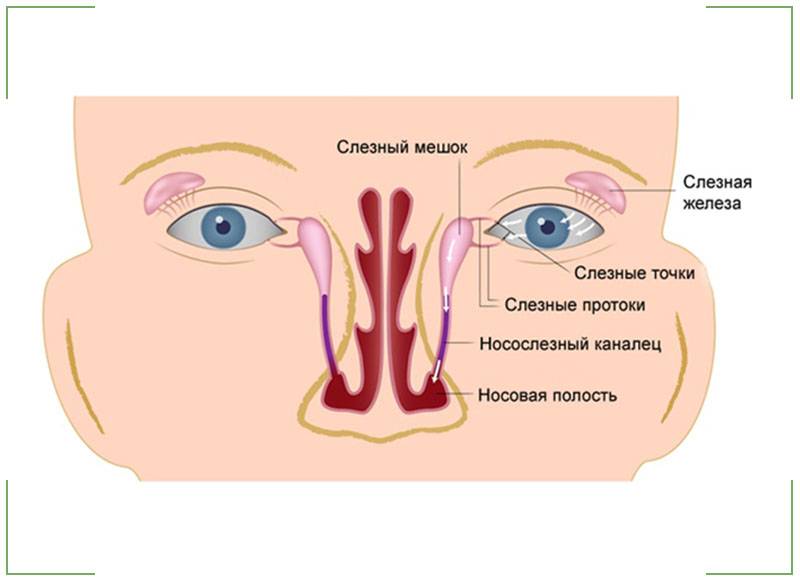
Перед применением техники маме следует прочесть литературу по анатомическому строению у детей глаз, а также понять, каким образом будет происходить процесс оттока слез и очищение от мембранной пробки.
Поэтому следует рассчитывать маме силу своего нажима, который после 2-3 процедур выработается. При правильном нажиме будет выходить медленно жидкость, гной с характерным похлюпыванием. Такая процедура неприятная и болезненная для малыша, но жизненно необходима, так как при отсутствии эффекта от процедуры будет проводиться зондирование, что более неприятно, а при усугублении ситуации могут развиться гнойные воспаления головного мозга, ушей. Наиболее подходящий возраст для проведения процедуры 3-5 месяцев, у детей старшего возраста осложнения развиваются быстрее.
Противопоказания
Воздействие на зрительные органы запрещается выполнять, если у ребенка есть гнойное воспаление, закупорка слезных мешков. Данные патологии присутствуют лишь при запущенной степени дакриоцистита либо при неправильной схеме лечения.
Массаж нельзя начинать ранее 14-х суток со дня рождения малыша. У большинства деток желатинозная пробка самостоятельно рассасывается и воспаление проходит. Если ко 2 неделе улучшение не произошло, прописывают лекарства и назначают массаж.
К другим противопоказаниям относят:
- грипп;
- повышенное внутричерепное или внутриглазное давление;
- повышенная температура тела;
- абсцесс;
- свищ;
- водянка слезного мешка;
- флегмона слезного мешка;
- врожденное косоглазие;
- конъюнктивит.
Если данных противопоказаний нет, заболевание хорошо поддается лечению без госпитализации.
Диагностика
Диагностировать заболевание у грудничка может только врач-офтальмолог. Наличие закупорки определяется закапыванием красящего раствора — флюоресцеина или колларгола. Проводится проба Веста. Мешок предварительно очищается выдавливанием, затем промывается 2% раствором борной кислоты.
После чего окулист закапывает красящее вещество. Если функция канальцев нормальная, в слезной точке появится окрашенная жидкость.
Второй этап пробы Веста — определение количества красящего вещества на тампоне в носу. В норме оно должно выйти в течение 5 минут от момента закапывания капель.
Если окулист посчитает нужным, даст направление на компьютерную томографию. Она позволяет собрать данные о мешке, носослезном канале и внутриносовых особенностях младенца. КТ проводят, если слезный канал не открылся, и причина остается неизвестной.
Терапевтическое лечение и операции при дакриоцистите
Лечение дакриоцистита обычно осуществляют в стационаре и используют:
- медикаментозную терапию;
- хирургические вмешательства;
- физиотерапию.
Добиться возобновления проходимости слезных путей и уничтожить очаг нагноения при лечении дакриоцистита можно при помощи антибактериальных и противовоспалительных препаратов.
Острую форму заболевания лечат общими и местными противовоспалительными препаратами в комбинации с антибактериальными средствами. Для местного лечения используют капли и различные мази. Чтобы избежать осложнения, терапия должна проходить под строгим врачебным надзором.
При хронической форме используют хирургическое лечение дакриоцистита. Его цель — восстановить проходимость слезного канала.
Для этого разработаны два метода:
- бужирование;
- дакриоцисториностомия.
Бужирование выполняют специальным зондом — бужем
Его осторожно вводят в носослезный канал. Он раздвигает стенки канала и пробивает пробку
Процедуру проводят с использованием внутривенной анестезии. Данный метод сочетают с лекарственной терапией.
Дакриоцисториностомия — это более сложное вмешательство. Его используют тогда, когда иные методы лечения, включая бужирование, не дали достаточного результата. Цель этого метода — формирование нового канала между носом и слезным мешком взамен существующего. Эта операция дает возможность не допустить тяжелых осложнений и возникновения гнойников.
Используется общий наркоз и эндоскопическая техника. Хирург создает во время операции новый канал. Методы современной медицины позволяют избежать появления шрамов и рубцов на лице. В послеоперационный период больные на протяжении 7 дней придерживаются щадящего режима и используют для закапывания в нос масляные препараты. После операции больной 4–6 дней проводит в стационаре. В это время пациенту проводят обезболивание и промывание слезных каналов, чтобы предотвратить образование спаек.
Физиотерапию применяют как вспомогательный метод при лекарственной терапии. Если у пациента нет гнойного воспаления, ему показаны терапия с применением УВЧ, а также прогревание сухим теплом слезной железы.
Возможные осложнения и последствия
Вероятность возникновения осложнений зависит от возраста пациента, запущенности состояния и точности выполнения рекомендаций и предписаний офтальмолога, особенностей ребенка. Так, после зондирования у детей первого года жизни неблагоприятные последствия возникают лишь в 10% случаев, в остальных 90% осложнений нет.
Через несколько дней после вмешательства при условии соблюдений рекомендаций глаза у детей перестают слезоточить и гноиться.
Возможные осложнения:
- повышенная слезоточивость после оперативного вмешательства;
- раздражение слизистой века;
- конъюнктивит;
- небольшой рубец после бужирования слезного канала, в будущем приводящий к повторной непроходимости;
- небольшой риск кровотечения и инфицирования, не смотря на безопасность операции, отсутствие надрезов и влияния на жизненно важные органы;
- выделение крови из носа;
- заложенность носа.
При возникновении осложнений нельзя заниматься самолечением, необходима консультация офтальмолога. Также посещение клиники требуется при следующих состояниях:
- повышение температуры;
- слабость, вялость, тошнота и рвота;
- непроходящее через 14 дней обильное слезоотделение;
- кровотечение, покраснение глаз;
- конъюнктивит, гнойные выделения из органа;
- нет слез при плаче.
Для предупреждения развития последствий, образования спаек и повторной непроходимости слезного канала важно своевременно использовать глазные капли и другие выписанные медикаменты, выполнять рекомендации врача и регулярно делать массаж. Также важно избегать заражения простудными заболеваниями в период реабилитации. Для этого не контактировать с больными, не посещать места скопления людей, ограничить нахождение в детском саду или школе
В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования
Для этого не контактировать с больными, не посещать места скопления людей, ограничить нахождение в детском саду или школе. В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования
Также важно избегать заражения простудными заболеваниями в период реабилитации. Для этого не контактировать с больными, не посещать места скопления людей, ограничить нахождение в детском саду или школе. В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования
В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования.
После операции нельзя тереть и прикасаться к глазам, за исключением промывания и массажа.
Советы доктора Комаровского
Доктор Комаровский советует родителям не заниматься самолечением. Только врач назначает при больных глазах мази или капли с антибиотиками. Причем перед подбором лекарства проводится бактериальный посев, задача которого узнать, какой именно возбудитель привел к развитию заболевания. Частоту введения лекарства тоже определяет лечащий врач.
Капли после массирования, по мнению Комаровского, не нужно закапывать после каждой массажной процедуры. Ведь их в день бывает 7 или даже 8. Такое частое нанесение капель или мази нецелесообразно.
Бывает, что родителям не вполне понятна техника проведения процедуры. В этом случае не нужно пытаться во что бы то ни стало провести процедуру. Молодой маме лучше обратиться в детскую поликлинику, где ей покажут, как лучше всего делать массирование слезного канала.
Когда нет выраженного гнойного процесса, перед массажем ставят теплый компресс. Эффект от этого будет намного лучше.
Зондирование
Если после проведенного медикаментозного лечения и массажа результат не наступил, то врач предложит провести зондирование. Решение о проведении данной процедуры принимает квалифицированный офтальмолог. Необходимо предварительно убедиться, что техника проведения массажа мамой была верная.

При отсутствии улучшения в течение месяца, ребенка подготавливают к процедуре зондирования:
- Требуется консультация отоларинголога для исключения патологий носовых перегородок.
- Назначается общий анализ крови.
- Консультация педиатра для исключения острых вирусных инфекций.
- Нельзя кормить ребенка за 1 ч до процедуры, чтобы исключить срыгивания.
- Новорожденного туго пеленают, чтобы он не смог помешать выполнению зондирования.
Этот метод следует проводить в первые полгода ребенка, в старшем возрасте пленка становится плотной и сложно поддается разрыву. Процедура не применяется в острую форму заболевания с большим количеством гноя. Зондирование проводится в течение 20 мин. После операции ребенок находится на амбулаторном лечении.
Процедура состоит из следующих этапов:
- Наносится обезболивающее местного действия, кожа вокруг глаза обрабатывается дезинфицирующим раствором.
- В просвет канала вводится зонд Зихеля для расширения канала.
- В зонд Зихеля проходит зонд Баумена.
- Первый зонд удаляется.
- С помощью второго зонда разрушается гнойная пробка.
- Остатки пробки вымываются из канала.
После процедуры на последнем этапе дезинфицирующий раствор выходит в нос. Для предотвращения повторного зондирования, необходимо в течение 2 месяцев избегать вирусных заболеваний. Лечащий врач назначает глазные капли для исключения повторного заражения. Дополнительно проводится массаж, чтобы закрепить достигнутый результат.
Зондирование слезного канала у ребенка:
Способы лечения
Лечение дакриоцистита лучше проводить комплексно с применением следующих методов:
- физиотерапевтические процедуры;
зондирование;
медикаментозная терапия;
массаж.
В зависимости от возраста ребенка и степени тяжести протекания заболевания используется определенный метод или несколько из них.
Физиотерапия
При лечении новорожденных используется только ультравысокочастотная терапия (УВЧ). Это симптоматическая процедура, которая способствует снятию отечностей и устранению воспалительных процессов.
Курс такого лечения в среднем включает пять-шесть процедур, в ходе которых на воспаленные ткани оказывается слабое электромагнитное воздействие (не выше тридцати ватт).
Зондирование
Технически зондирование – это прокалывание образовавшейся в канале пробки с помощью зонда Боумена.
Инструмент под общим наркозом вводится в канал и пробивает препятствие, затем выполняется промывание слезных канальцев антисептическими растворами для исключения занесения инфекции при введении зонда.
Процедура занимает примерно пять минут. В большинстве случаев повторного зондирования не требуется. По прошествии нескольких дней воспалительные процессы прекращаются полностью — дакриоцистит у новорожденного прошел.
Родителям во время такого реабилитационного периода необходимо закапывать ребенку в глаза антибактериальные капли, вид и дозировка которых подбирается лечащим врачом индивидуально.
Если такая операция оказалась неэффективной, новорожденному назначается более сложная хирургическая процедура – дакриоцисториностомия.
Хирургическое вмешательство
Этот метод применяется в крайних случаях (при переходе дакриоцистита в хроническую форму).
В ходе выполнения такой операции полость слезного мешка, в котором, как и в слезных канальцах, может скапливаться жидкость, напрямую соединяется с полостью носа.
Существует два вида такого хирургического вмешательства: экстраназальное и эндоназальное. В первом случае выполняется надрез кожи и мягких тканей во внутриорбитальной области, а с помощью долота пробивается надкостница.
После этого удаляется латеральная стенка слезного мешка, и он присоединяется вплотную к стенке носовой полости, в которой также делается отверстие.
Это высокотравматичный способ, который используется в редких и серьезных случаях.
В отличие от него эндоназальное вмешательство характеризуется менее длительным реабилитационным периодом и не приводит к сильным повреждениям тканей.
Смысл такой операции остается тем же, но все манипуляции совершаются через носовую полость.
Массаж
На первых неделях жизни при обнаружении признаков дакриоцистита новорожденному нужно делать массаж. Перед этим необходимо тщательно вымыть руки, чтобы не занести в глаза ребенка инфекцию.
Для массажа необязательно посещать специалиста – это можно сделать самостоятельно:
- Расположив указательный или большой палец рядом с внутренним уголком глаза, где находится слезный мешок, совершают легкие нажатия. Постепенно перемещают палец непосредственно к уголку.
Если отделяемое выходит слабо – можно поменять направление движения в сторону носа, чтобы создать давление в носослезных канальцах.
Перед началом и после завершения массажа можно помассировать область слезного мешка без перемещения внутрь или наружу – это способствует размягчению застоявшегося гноя.
После выполнения массажа для профилактики следует закапать в глаза ребенка дезинфицирующие препараты Левомицетин или Витабакт. Перед этим необходимо внимательно ознакомиться с инструкцией по применению, чтобы правильно рассчитать дозировку лекарства.
Медикаментозный метод
Медикаментозная терапия при дакриоцистите оправдана в случаях, когда патология сопровождается развитием гнойно-воспалительных процессов по причине распространения инфекции.
При таком заболевании в слезных канальцах развиваются стрептококки, стафилококки и синегнойная палочка. Такие бактерии проявляют чувствительность к препаратам Вигамокс, Тобрекс, Левомицетин.
Часто детям при инфекционных заболеваниях глаз назначают Альбуцид, но этот антибиотик, как и другие лекарства на основе ципрофлоксацина, новорожденным противопоказан.
Он может кристаллизоваться на поверхности слизистой, а так как отхождение экссудата из слезных канальцев и без того затруднено, применение таких капель может дополнительно закупорить протоки.
В зависимости от степени тяжести болезни назначаются разные препараты и иногда они используются в комплексе. Интервал между закапываниями разных средств — минимум 15 минут.
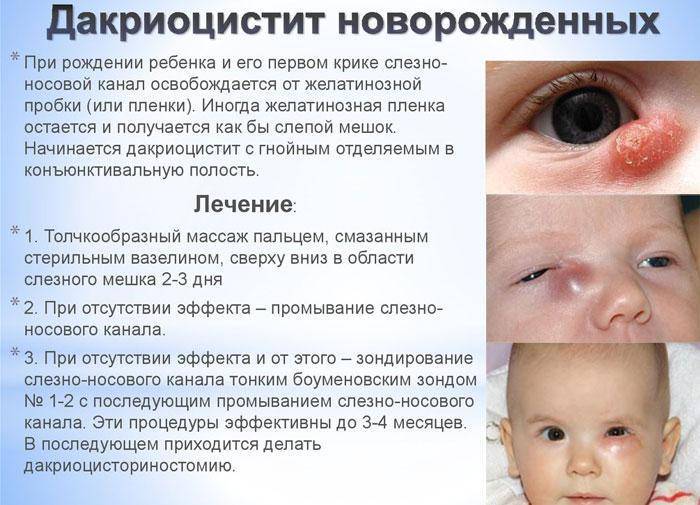
Симптомы болезни
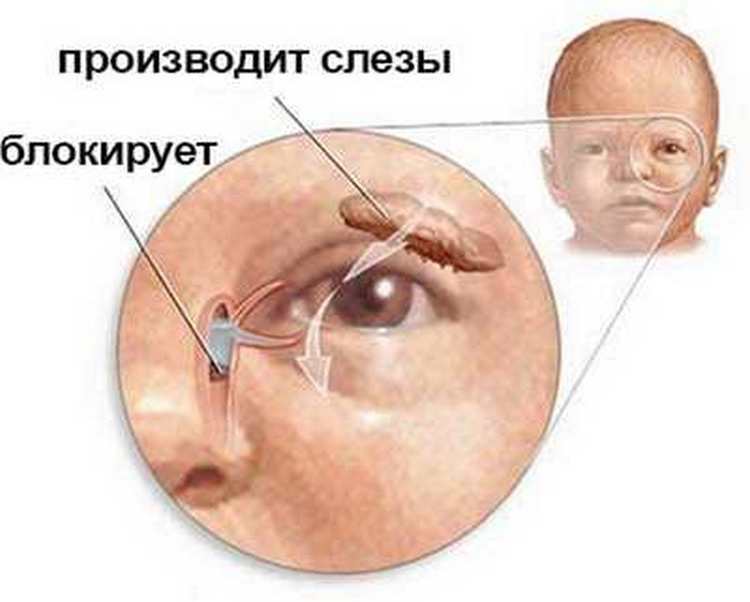
Закупорку слезного канала у детей часто путают с обычным конъюнктивитом, лечат неделями не ту проблему. Чтобы отличить конъюнктивит от дакриоцистита, нужно внимательнее присмотреться к новорожденному малышу.
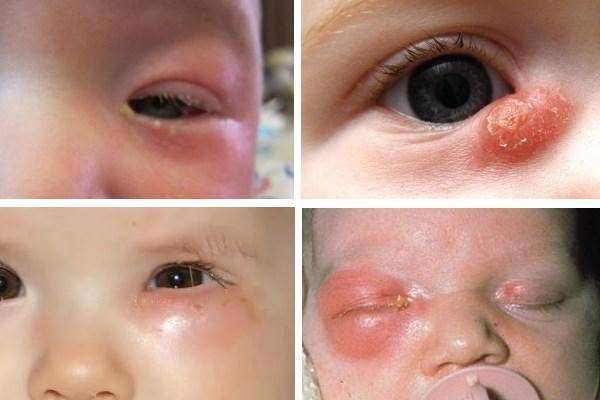
Симптомы дакриоцистита у новорожденных:
- Вы можете заметить, что периодически у новорожденного катится слеза с одного или обоих глаз без видимых причин, когда малыш улыбается. Это говорит о том, что слезе просто некуда деваться, а излишки вытекают по щекам.
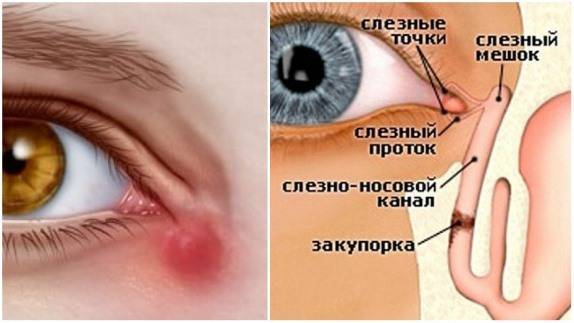
- Далее происходит застой. Грязные слезы, омывавшие глазное яблоко, скапливаются в мешочке, образуя «болото». На этом этапе присоединяется воспалительный процесс, мы видим покраснение, припухлость, отечность, все признаки конъюнктивита.
- На следующем этапе дакриоцистита у новорожденного начинают закисать глазки, сначала только после сна, потом постоянно.
- Далее появляются гнойные выделения из глаз, а при надавливании на припухлость в проекции слезного мешка из него вытекает гной.
- Со временем процесс усугубляется, а антибактериальное лечение дает лишь временный результат.
Симптомы дакриоцистита
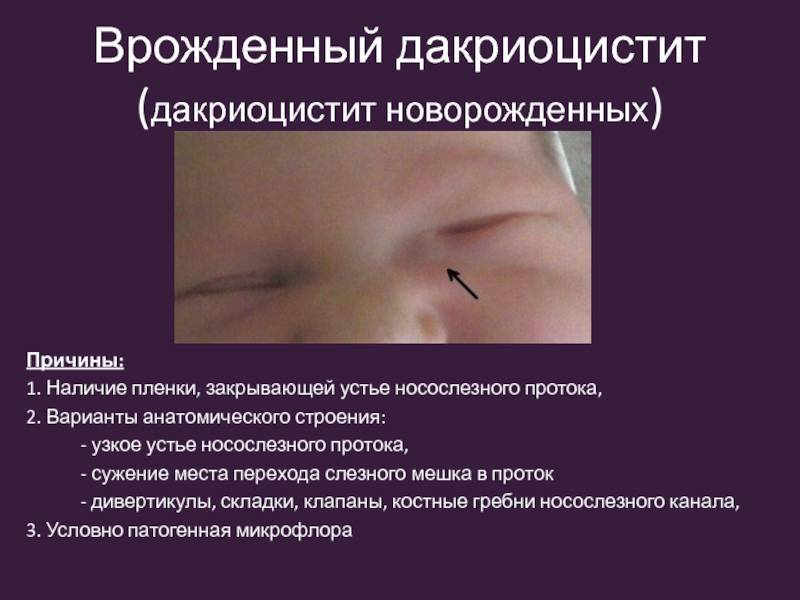
Клиническая картина патологического процесса обнаруживается уже с первых дней жизни. Это должна заметить каждая мама, чтобы как можно быстрее отправиться к врачу. Хотя бывают ситуации, когда первая симптоматика начинает беспокоить через 1-2 недели после рождения.
Родители должны насторожиться, когда у грудничка будет присутствовать следующая симптоматика:
- органы зрения в течение длительного времени остаются влажными;
- с внутренней стороны глаза возникает застоявшаяся слеза;
- реснички будут постоянно склеиваться, особенно заметен этот симптом при должном уходе за глазами;
- постоянное слезотечение у грудничка.
- формирование гнойничковых образований;
- отёчность век и их покраснение;
- закупорка протока.
Если родители стали обнаруживать эти симптомы у своего ребенка, то нужно немедленно его показать врачу. Лечить недуг необходимо в срочном порядке. Если вовремя этого не сделать, то дакриоцистит может перейти в хроническую форму. Кроме этого, определённые симптомы довольно похожи на признаки конъюнктивита. Чтобы не лечить заболевание неподходящими медикаментами, необходимо точно удостовериться в диагнозе.
Для лечения дакриоцистита могут применять медикаментозные средства или оперативное вмешательство. Аптечные препараты могут оказаться эффективными только при условии, если лечение было начато на ранней стадии развития недуга. Кроме этого, некоторые из них необходимо использовать даже после операции. Если заболевание протекает в запущенной форме, то врач принимает решение о проведении бужирования.
Как делать правильно массаж глаз у новорожденных
Врач покажет Вам, как правильно проводить массаж слезного мешочка, чтобы процесс принес максимальную пользу. Вы можете также прощупать этот мешочек у себя, чтобы лучше понимать, где он находится. Указательный палец поместите на точке во внутреннем уголке глаза, где сходятся два канальца перед входом в слезный мешок. Надавливания должны быть несильные, но в то же время достаточные, чтобы выгнать гной. От найденной точки ведите сверху вниз по направлению к носу ребенка, слегка прижимая палец. Необходимо совершить примерно 6-10 таких движений. При этом должен выделяться гной из слезного мешка — это показатель того, что массаж глаз проводится правильно. Его убирают с помощью ватного тампона и так продолжают до тех пор, пока содержимое канала не прекратит выходить.
После завершения процедуры нужно промыть глаз с помощью антисептических растворов, а затем закапать антибиотик. Это может быть раствор «Левомицетина» 0,25%, «Витабакт» или другие средства. Специалисты рекомендуют проводить массаж глаз при конъюнктивите у детей или непроходимости слезного канала в течение двух недель, одновременно используя антибактериальные капли или мази. Обычно за это время процесс нормализуется, и слеза начинает отходить в нормальном режиме.
Как правило, назначение врача выглядит так:
- массаж глаз — 4 раза в день по 6-10 движений;
- промывание антисептическим раствором;
- «Левомицетин» 0,25% 1 капля*4-5 раз в сутки.
Массаж для детей – видео
https://youtube.com/watch?v=aluvE9lLwrY
Как подготовиться к массажу ребенка?
- Подготовка помещения.
- Подготовка поверхности (что можно использовать в качестве массажного столика)
- Подготовка рук массажиста.
- Нужно ли использовать для детского массажа масло?
- В какое время делать ребенку массаж – до кормления или после?
- Основные виды массажа для грудничков.
Массаж рук грудничка
Массаж детей до года лучше начинать с ручек. Все движения проводятся от края к центру. Из видеоролика вы узнаете, как массировать пальчики рук, кисти, локти, плечи малыша. Все движения необходимо выполнять сначала с одной стороны, затем с другой.
Массаж ног грудного ребенка
Переходим к массажу ножек малыша. Главное правило при массаже ног ребенка – снизу вверх: от ступни к паховой области. На стопе находится множество нервных окончаний, которые отвечают за работу всего организма, поэтому массаж стоп имеет особое значение для детей любого возраста.
Обязательно выполнять также рефлекторные упражнения: нижний хватательный рефлекс и рефлекс Бабинского.
Массаж животика новорожденных
Массаж животика улучшает пищеварение и настроение малыша. В подробно рассказывается об особенностях массажа для детей с незажившим пупком и детей, которых мучают колики. Также массажист показывает упражнения для профилактика дисплазии тазобедренных суставов.
Массаж спинки ребенка
Тут важно учитывать возраст ребенка. Выкладывать ребенка на животик можно начиная с 2 месяцев
Врач подробно рассказывает и показывает, как правильно выкладывать ребенка на животик и делать гимнастику для укрепления мышц шеи и спинки. Массаж спины можно начинать делать не ранее чем с 2,5 месяцев. Посмотрите наше видео, и вы узнаете, как с помощью массажа сформировать малышу правильную осанку.
Упражнения грудничкам для улучшения рефлексов
Снова возвращаемся к рефлекторным упражнениям. Выполняем лабиринтный выпрямляющий установочный рефлекс на голову и развиваем рефлексы ползания, опоры и автоматической походки.
На что обратить внимание, делая массаж ребенку?
Уважаемые родители, если во время проведения массажа на рефлексы, вы заметили, что малыш не всё делает верно, или если у вашего ребенка мышечный гипертонус (напряжение в мышцах), кривошея (головка наклонена в одну сторону или ребенок постоянно смотрит в одну сторону), следует обратиться к хорошему детскому неврологу.
На первом году жизни сложно обнаружить нарушения работы нервной системы, но именно ранняя диагностика и лечение позволят избежать последствий перинатального поражения мозга. Мозг интенсивно растет и развивается в первые годы жизни, поэтому многие проблемы легко исправить по консультации и лечения у хорошего детского невролога.