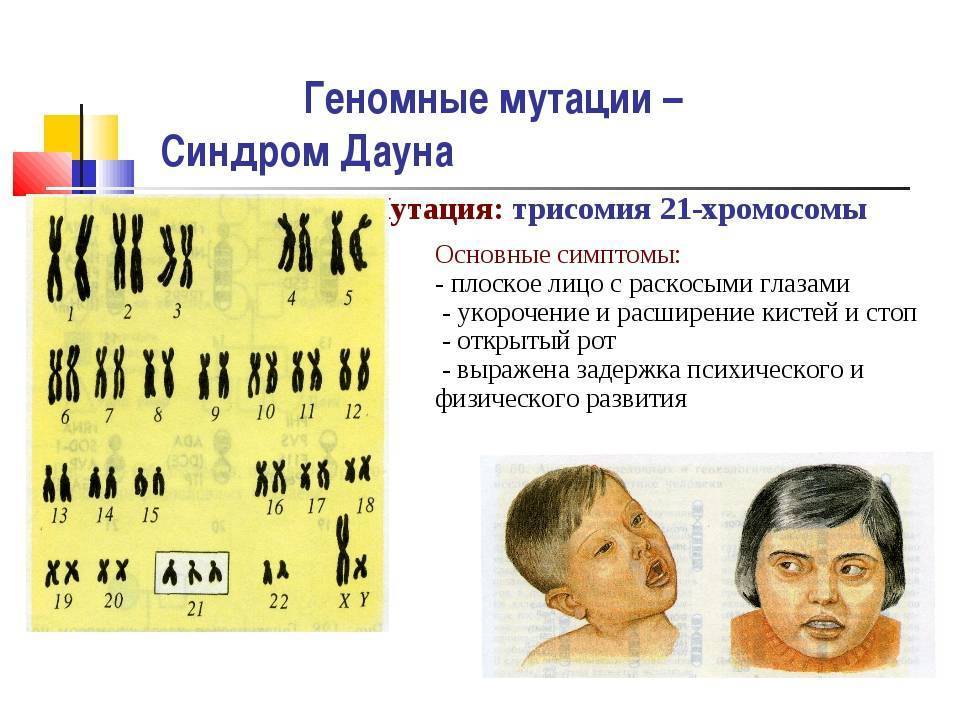
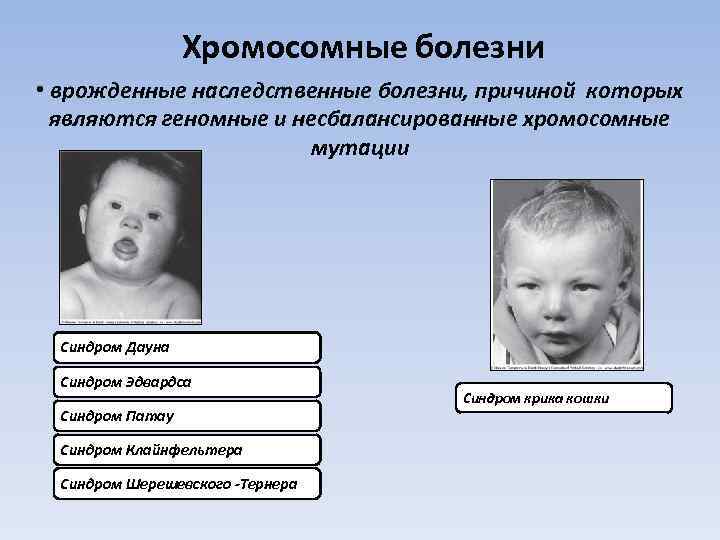
Самые распространенные болезни печени
Заболевания печени – это достаточно обширная группа, включающая в себя поражения различных структур, не выходящих за пределы данного органа.
В эту группу патологий входят:
- гепатиты (вирусные, токсические, аутоиммунные, лучевые);
- жировой гепатоз;
- алкогольная и неалкогольная болезни печени;
- абсцессы;
- туберкулезные и сифилитические поражения печени;
- травматические повреждения;
- патологии внутрипеченочных протоков;
- сосудистые заболевания;
- доброкачественные и злокачественные опухоли;
- структурно-функциональные перестройки печени;
- паразитарные инфекции;
- генетические заболевания и наследственные аномалии;
- аутоиммунные патологии;
- печеночные нарушения, связанные с болезнями других органов и систем.
Осмотр по плану
Первое знакомство с педиатром иногда происходит еще до рождения ребенка. Так, женщина на учете у акушера-гинеколога может определиться с выбором педиатра, который будет следить за ее малышом. Как правило, это детская поликлиника ближайшая к месту жительства. Также есть возможность выбрать себе доктора и заранее договориться с ним о прикреплении. Затем в течение первого месяца после рождения врач-педиатр должен приходить к своему пациенту на дом. Он будет осматривать новорожденного, брать необходимые анализы, рекомендовать профилактические меры.
После первого месяца жизни младенца родители должны посещать с ним кабинет детского врача для планового осмотра. Делают это один раз в месяц, если нет осложнений. Здесь специалист сможет убедиться в нормальном развитии подопечного, ребенка взвешивают и измеряют рост. Если же появляются сомнения доктор назначает нужную диагностику, а по ней устанавливает способы устранения проблемы. Плановые ежемесячные визиты в поликлинику происходят до года. Такое систематическое наблюдение позволяет вовремя предупредить большинство болезней, избежать осложнений для здоровья в будущем. После того, как ребенок достигнет годовалого возраста посещение кабинета врача предусматривается один раз в три месяца для прививок.
Причины возникновения
Причины этого заболевания на сегодняшний день до конца еще не изучены. Считается, что основными причинами, которые приводят к развитию данного синдрома, являются мутации на различных уровнях развития ребенка (уровень яйцеклетки, зародыша, плода), а также наследственность.
Причины, которые способствуют развитию синдрома Патау:
- в процессе деления половой клетки возможно нерасхождение хромосом;
- робертсоновская транслокация, при которой зародыш получает дополнительно копию генов;
- различные аномалии, которые образуются на уровне содержания генетической информации в клетке;
- различные мутационные изменения;
- мутации оплодотворенной яйцеклетки;
- мутации клеток плода.
Существуют следующие факторы риска, способствующие развитию этой болезни:
- плохая экологическая ситуация района проживания;
- дети, которые родились от браков между близкими родственниками;
- наличие наследственных заболеваний во всех предыдущих поколениях родителей;
- пожилой возраст матери (данная болезнь диагностируется у детей, которые были рождены женщинами после 45 лет).
Для данного синдрома характерна спонтанность и его предотвратить нельзя.
О правильных учителях
После университета я никак не мог решить, куда идти. Я стал вспоминать, когда я в последний раз видел такой подход к медицине и студентам, который мне нравился. Это была пропедевтика детских болезней в Измайловской больнице. И я пошел туда в интернатуру. Это было непопулярное место, интернов и ординаторов там было мало, и поэтому с нами носились, как с родными детьми: занимались, контролировали, наставляли, делились опытом. В других больницах интернов бросали в пекло и таким образом закаляли, почти как в армии. Не знаю, что может получиться хорошего при таком подходе.
Всему, что я знаю о лечении детей и общении с родителями, я научился уже после института. Я видел интернов и ординаторов, которые были отличниками в университете и «все знали». И когда им говорили, что так, как они знают, не лечат, те удивлялись: «А в учебниках же написано». Эти учебники создавались много лет назад, их уже нельзя воспринимать как истину. Да и не все, что прекрасно в теории, работает на практике. Есть те, кто во время учебы ходил по кружкам, семинарам, конференциям, — они лучше знают реальное положение дел, но с ними бывает другая проблема. Я видел таких подающих надежды, которые после этой институтской шестилетней гонки к ординатуре уже просто выгорали. Взгляд потух, интерес заглох, потом декрет и прощай надежды.
Хотя я учился в основном на отлично (это было несложно), после института я пришел в хорошее место не очень загруженный знаниями, но с желанием наконец чему-то научиться. Конечно, и в Измайловской больнице было много устаревших практик, но школа там была очень хорошая.
У МЕНЯ В ФЕЙСБУКЕ ЦЕЛАЯ ПРИЕМНАЯ: ВЕСЬ ЯЩИК В СООБЩЕНИЯХ С ФОТОГРАФИЯМИ СЫПИ, КАКАШЕК И ССАДИН
Лечение детей с синдромом Патау, возможно ли это?
Для детей, родившихся с синдромом Патау, нет стандартного курса лечения. Вместо этого оно специализируется и фокусируется на симптомах каждого отдельного пациента.
Некоторые родители предпочитают прерывать беременность, если у плода обнаружена трисомия 13 из-за общего неблагоприятного прогноза и желания не продлевать горе потери. Другие решают сохранять беременность из-за убеждений против абортов или потому, что хотят провести некоторое время с родившимся ребёнком, даже если оно окажется коротким.
То же самое касается младенцев, которым диагноз поставлен после рождения — некоторые родители выбирают только услугу по уходу, тогда как другие выступают за интенсивное медицинское вмешательство, даже если шансы небольшие, что ребёнок выживет в младенчестве.
Хотя трисомия 13 считается смертельным расстройством, которое несовместимо с жизнью, современная медицина увеличила продолжительность и качество жизни некоторых детей с синдромом Патау. В зависимости от тяжести других симптомов операция может помочь устранить дефекты сердца или ЖКТ либо восстановить расщепление. Соответствующее медицинское лечение помогло многим детям с трисомией 13.
Практически у всех детей, переживших первый год, будут задержки развития и роста. Программы раннего вмешательства и специальное образование очень важны для относительно небольшого числа детей с синдромом, которые выживают в трудные ранние месяцы.
Какими препаратами можно снижать температуру, и как их принимать
На сегодняшний день существует лишь два препарата, разрешенных к применению у детей для снижения температуры: ибупрофен и парацетамол.
Парацетамол человечество использует уже около 120 лет. У этого препарата минимальный набор побочных эффектов, он прекрасно всасывается из кишечника. Обладает слабым противовоспалительным действием. Даже нечаянное превышение дозы в 3-4 раза редко приводит к опасным последствиям. Выпускается он под множеством названий в виде сиропов, таблеток и свечей (Калпол, Тайленол, Цефекон, Эффералган). Разница препаратов лишь в названии и цене.
Ибупрофен был синтезирован в 1962 году и стал активно применяться для облегчения боли и лихорадки. Обладает более сильным противовоспалительным действием, оказывает больше раздражающего действия на слизистые оболочки желудочно-кишечного тракта. Также он может снижать уровень тромбоцитов в крови и вызывать бронхоспазм. Выпускается ибупрофен, как и парацетамол, в виде свечей, сиропов и таблеток (Нурофен, Ибуфен)
Для снижения температуры у детей любого возраста нельзя принимать препараты анальгина, аспирина, нимесулида. Данное действие может привести к развитию опасных осложнений со стороны кроветворной системы, печени, почек.
Нежелательно применять комбинированные препараты ибупрофена и парацетамола, ведь один из них замедляет кровоток в почках, а другой оказывает токсическое действие. Такая комбинация может оказаться опасной. Ибупрофен нельзя принимать при ветрянке. Он способствует более глубокому проникновению вируса под кожу и развитию гнойных осложнений.
Рекомендуется начинать снижение температуры с препаратов парацетамола. Он будет более эффективен при вирусных инфекциях. При бактериальных инфекциях, либо при осложненном течении ОРВИ лучше снижать температуру будет ибупрофен, так как он обладает более сильным противовоспалительным эффектом. Такое различие в действии препаратов может быть хорошей подсказкой для родителей в оценке серьезности болезни.
Если после приема парацетамола температура снизилась быстро и самочувствие ребенка значительно улучшилось, значит, с высокой степенью вероятности можно думать, что он переносит банальную вирусную инфекцию. В случае, если эффект от его приема отсутствует, нужно как можно скорее обратиться к врачу.
Действие обоих препаратов зависит от правильно подобранной дозы. Чаще всего отсутствие эффекта связано с приемом недостаточного количества парацетамола или ибупрофена. В инструкциях к ним дозировка подобрана в зависимости от возраста ребенка. Правильнее будет рассчитать нужное количество препарата на килограмм веса малыша. Ведь годовалый ребенок может весить и 14 килограммов, тогда стандартной дозы будет недостаточно.
Разовая доза парацетамола составляет 15 мг на килограмм веса ребенка. Если применяется сироп Панадол, можно вес ребенка умножить на 0,625. Так получим количество миллилитров сиропа для разовой дозы. Разовая дозировка ибупрофена 10 мг на килограмм. Разовая доза популярного сиропа Нурофен в миллилитрах = половине веса малыша. Препараты можно давать через каждые 4 часа, но не более трех раз в день.

После приема жаропонижающих снижение температуры наступает примерно через час. Если этого не произошло, поводов для паники нет.
Во-первых, нужно оценить состояние малыша. Если оно улучшилось, цифры на градуснике не важны.
Во-вторых, даже если не снизилась температура, скорее всего, ушел спазм сосудов и можно применить обтирание теплой водой.
В третьих, если нужда в жаропонижающих все же остается, можно дать другой препарат через 1,5-2 часа после приема первого, например, ибупрофен после парацетамола.
Не нужно стараться сбить температуру до 36,6 градусов. Для улучшения самочувствия достаточно снижения на 0,5-1 градус.
Симптомы синдрома вегетативной дистонии
Симптомы СВД напрямую зависят от того, какая система или какой орган были поражены. Заболевание приводит к дисфункции систем организма. По характеру течения у детей выделяют следующие отклонения:
Ваготония – нарушение нервной системы, которое проявляется акроцианозом стоп и кистей. Данная патология проявляется посинением конечностей. Причиной тому является чрезвычайно медленное поступление крови к конечностям через маленькие сосуды. Также симптомами СВД являются угревая сыпь, гипергидроз, а также аллергии и отеки под глазами. В случае депрессивного нарушения нервной системы кожа становится холодной, сухой и достаточно бледной, сосудистая сетка становится невыраженной. В некоторых случаях могут быть замечены экзематозное высыпание, зуд.
Характерным нарушением является отчетливое нарушение терморегуляции: плохая переносимость морозов, сырой погоды, сквозняков, а также постоянный озноб и зябкость.
Дети с синдромом вегетативной дистонии часто жалуются на плохую работу желудочно-кишечного тракта. Тошнота, боль в животе, рвота, изжога, понос или, наоборот, длительные запоры, боль за грудиной, ком в горле – привычное дело при СВД. Причиной этих нарушений является сокращение мышц пищевода и глотки. В зависимости от возраста ребенка самыми популярными симптомами синдрома вегетативной дистонии являются: боль в области живота – 6-12 лет; периодическая рвота – 3-8 лет; поносы и запоры – 1-3 года; колики и срыгивания – до 1 года.
Наиболее отчетливо СВД представлен нарушениями функции сердечно-сосудистой системы. Это состояние называется нейроциркуляторная дистония. При данном заболевании может быть огромное количество нарушений работы сердца, самые популярные из которых связаны с нарушением проводимости и сердечного ритма. Традиционно к дисфункции сердца относят:
Экстрасистолия – сокращение сердца раньше установленного времени. Среди всех аритмий детская экстрасистолия заметно лидирует: порядка 75% случаев приходятся именно на это нарушение. При экстрасистолии пациенты жалуются на головную боль, раздражительность, головокружение, чрезмерную утомляемость и так далее. Параллельно с этим возникают и другие заболевания и отклонения: высокая метеотропность, метеозависимость, а также вестибулопатия. Пациенты быстро утомляются при нагрузках, их работоспособность находится на очень низком уровне.
Пароксизмальная тахикардия – крайне внезапный симптом. Без адекватных на то причин сердце ребенка начинает стучать намного быстрее. Это может длиться как несколько часов, так и пару секунд. Чаще всего жертвами пароксизмальной тахикардии как следствия синдрома вегетативной дистонии становятся дети с высоким исходным тонусом и легкой либо острой недостаточностью симпатического отдела.
Пролапс митрального клапана часто сочетается со стигмами дизэмбриогенеза (незначительные аномалии развития). Чаще всего это указывает на некую неполноценность вегетативной дистонии, а также соединительной ткани.
Вегетативная дистония в сочетании с артериальной гипертензией характеризуется увеличением артериального давления. Это достаточно популярное отклонение, которое нередко перерастает в гипертонию различных степеней. Симптоматика данного отклонения следующая: ухудшение памяти, кардиалгия, раздражительность, чрезмерная утомляемость, головокружения и частые головные боли. Что касается головной боли, она одолевает затылочно-теменную или затылочную зону и имеет монотонный давящий характер. Она появляется после пробуждения или днем и способна усиливаться после определенных нагрузок. Зачастую к головным болям добавляется еще один симптом – тошнота, но до рвоты дело не доходит.
Вегетативная дистония, сочетающаяся с артериальной гипертензией проявляется уже в 7-9 лет. Как правило, она влияет на пульсовое давление, которое опускается до отметки в 30-35 мм ртутного столба. Головные боли при данном заболевании можно легко притупить при помощи перерыва в учебе или отдыхе от физических нагрузок, полноценного здорового сна, пеших прогулок на свежем воздухе.
При данном заболевании отмечается ухудшенное физическое развитие детей. Степень этого отставания зависит исключительно от степени самого заболевания. Чаще всего дети, страдающие вегетативной дистонией с артериальной гипертензией, имеют бледную кожу, красный дермографизм и ярко выраженную сосудистую сетку.
Лечение
В силу того, что нарушение кариотипа характеризуется хромосомными аномалиями, специфического лечения не существует. Родителям, решившим оставить малыша, до конца его жизни придётся обеспечивать ему должный уход и лечение, которое заключается в:
- проведении пластических операций по устранению щели на небе и губе, и ликвидации лишних пальцев;
- осуществлении множественных хирургических вмешательств для удаления патологий внутренних органов;
- тщательном уходе, полноценном питании и постоянном контроле за малышом;
- общеукрепляющих мероприятиях для поддержания функционирования поражённых органов;
- ограничении ребёнка от заражения инфекционными или воспалительными недугами.
Малыши с этой патологией кариотипа, которые остаются в живых после родов, до самой смерти страдают идиотией и являются полными инвалидами. Если причиной такого недуга стал случайный фактор – последующие беременности могут быть удачными. В случаях наличия у одного из будущих родителей патологий Робертсона, возможность рождения здорового малыша исключается.
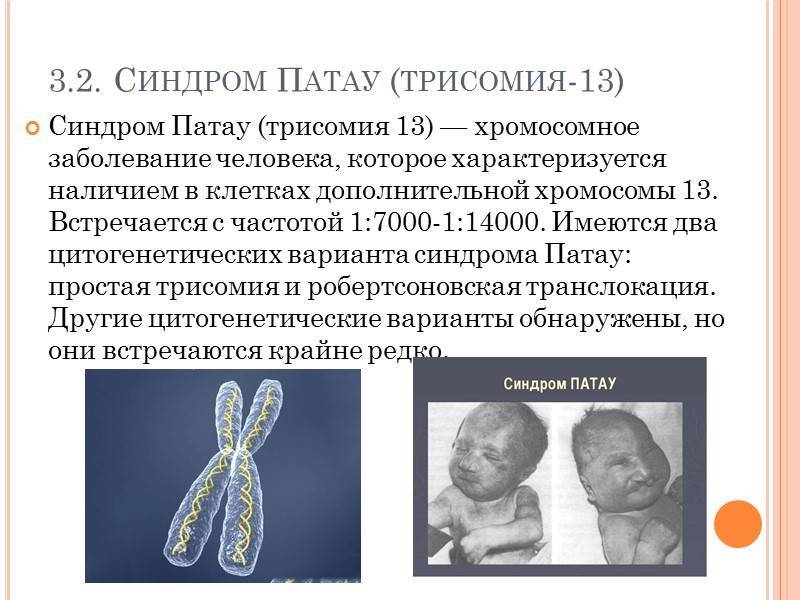
Причины
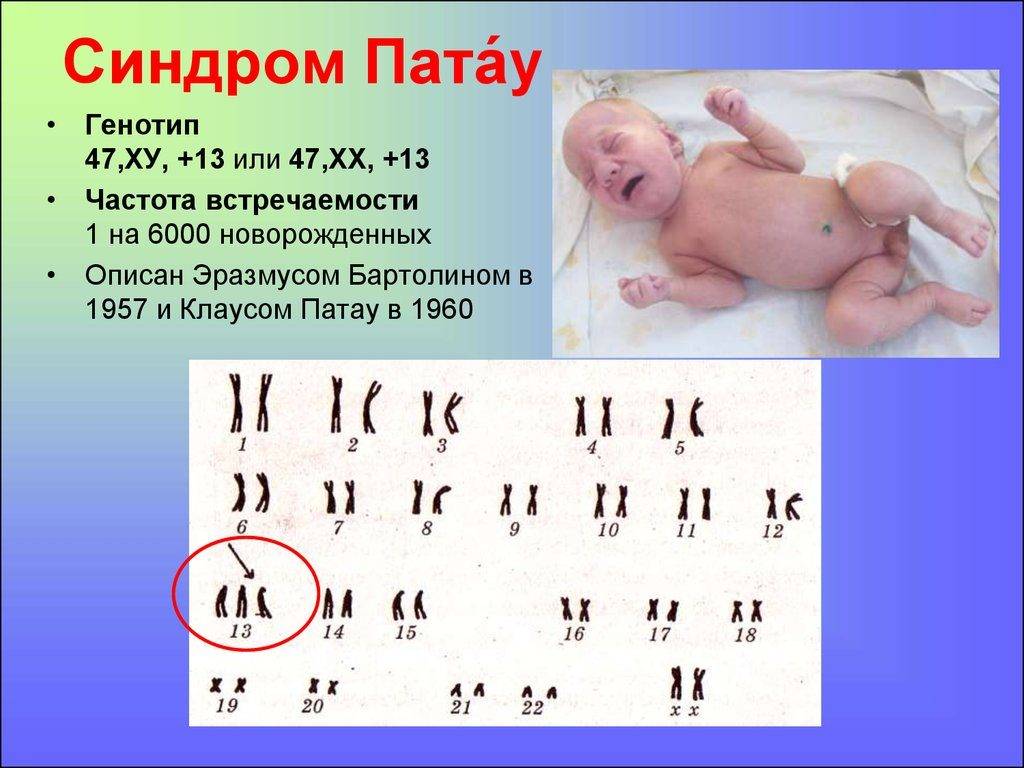
Синдром Патау развивается в случае появления в генотипе плода дополнительной 13 хромосомы. Современные ученые до сих пор не могут объяснить, из-за чего же так происходит. Возможно всему виной гормональный сбой, сопровождающий процесс образования половых клеток или формирования зиготы. Больной ребенок может появиться на свет в семье, где родители и ближайшие родственники являются абсолютно здоровыми.
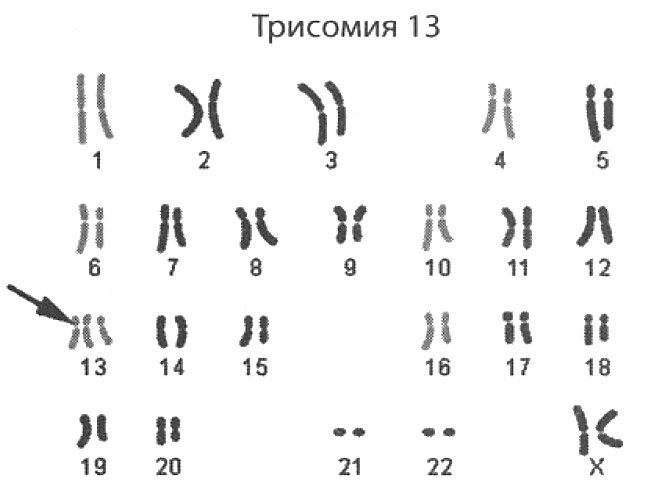
Факторы, способствующие развитию патологии:
- Беременность после 40 лет,
- Острые инфекционные патологии матери,
- Употребление алкоголя или курение во время беременности,
- Неблагоприятная экология,
- Интимная связь с близкими родственниками,
- Отягощенный наследственный анамнез,
- Облучение,
- Воздействие химикатов, лекарств и прочих токсинов,
- Заболевания органов репродуктивной системы,
- Эндокринопатии.
Вышеперечисленные факторы лишь повышают риск развития данной мутации, а не являются ее непосредственными причинами.
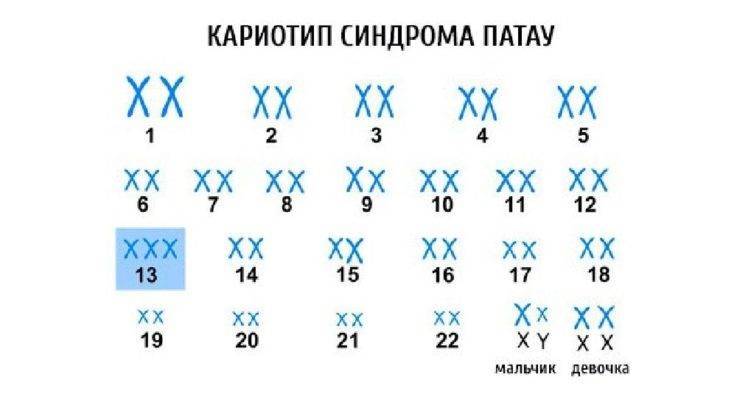
Чтобы жить, расти и развиваться, человеку необходимы две копии каждой хромосомы. Появление третьей, добавочной, хромосомы смертельно опасно для плода. Синдром Патау – одна из тех трисомий, при которых возможно живорождение.
Основные формы синдрома Патау:
- Цитогенетическая – появление дополнительной хромосомы связано с тем, что они не расходятся в процессе мейотического деления клеток. Эта форма встречается чаще всего и отличается очень тяжелым течением.
- Простая – на ранних этапах развития плода каждая клетка уже имеет лишнюю хромосому по причине обширной мутации или имеющихся отклонений в яйцеклетке до оплодотворения.
- Мозаичная – на поздних этапах развития плода одни области имеют здоровые клетки, а другие патологичные, что приводит к аномалии отдельных органов ребенка.
Подобные патологические изменения происходят в организме плода во время эмбриогенеза.
Продолжительность жизни ребёнка с синдромом Патау
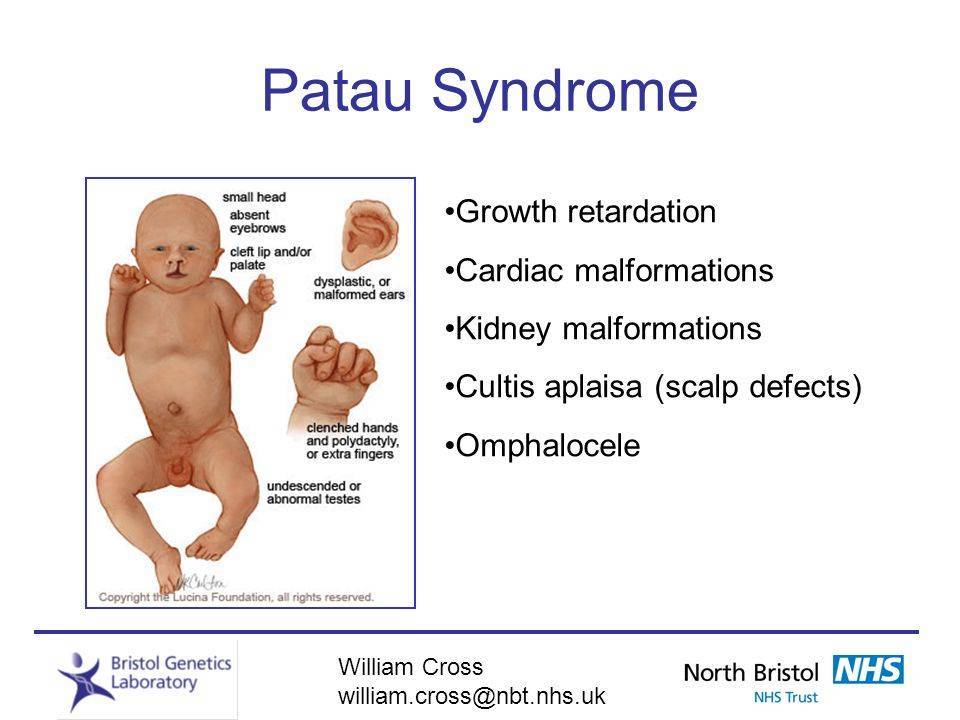
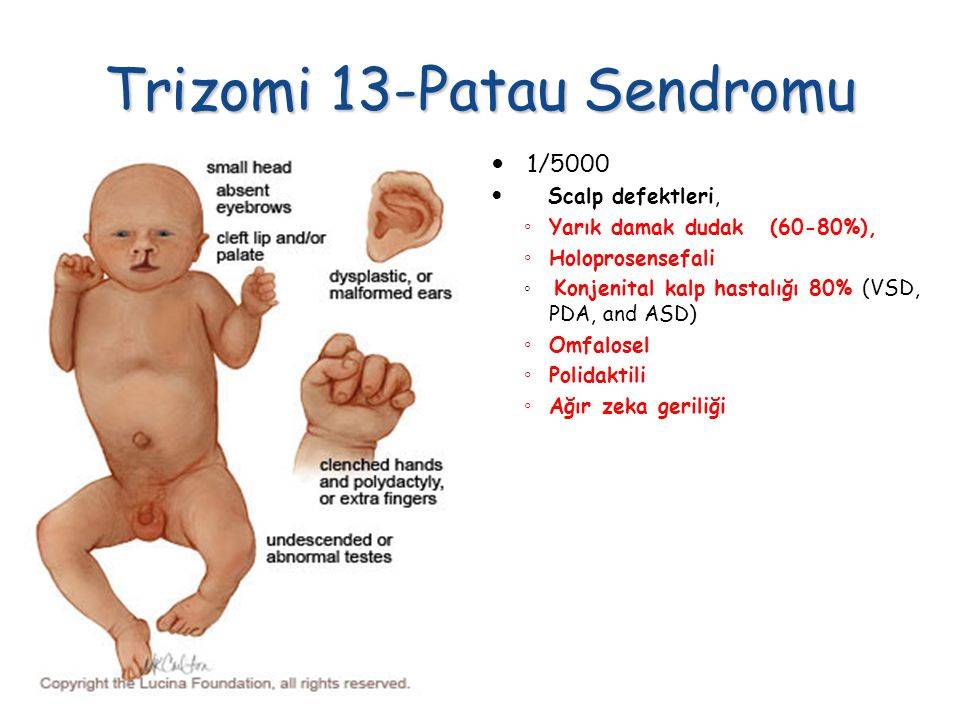
Чаще всего эмбрион с этой трисомией не может развиваться, что приводит к выкидышу. Средняя продолжительность жизни родившихся детей с синдромом Патау — 7-10 дней. 90% младенцев умирают в течение первого года жизни. Те дети, которые выживают после первого года жизни, как правило, являются тяжёлыми инвалидами. Во многом выживаемость таких детей возможна только благодаря агрессивным хирургическим вмешательствам, так как аномалии развития у младенцев с синдромом Патау весьма обширны. Это и дефекты опорно-двигательного аппарата, и кожные дефекты, интеллектуальная инвалидность, двигательные расстройства, микроцефалия, дефекты позвоночника, почек, гениталий, тяжёлые пороки сердца, глухота.
Надо сказать, что существует так же мозаичная форма синдрома Патау — когда у ребёнка некоторые клетки содержат аномалии, а некоторые нет. Такая форма является более лёгкой, хотя и так же несёт в себе тяжёлые нарушения развития.
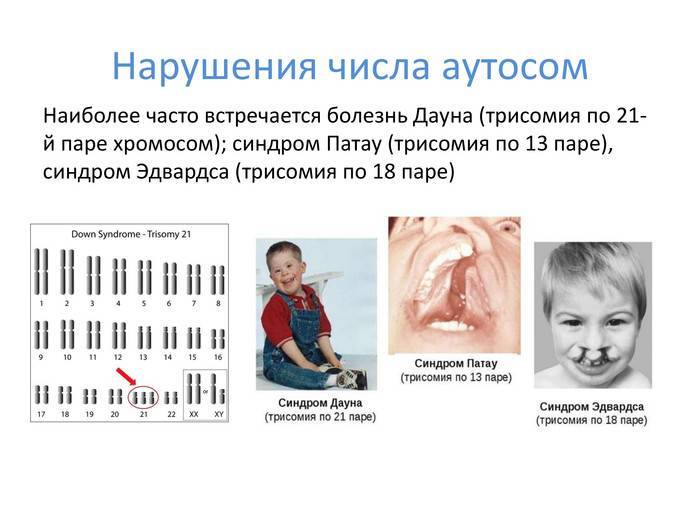
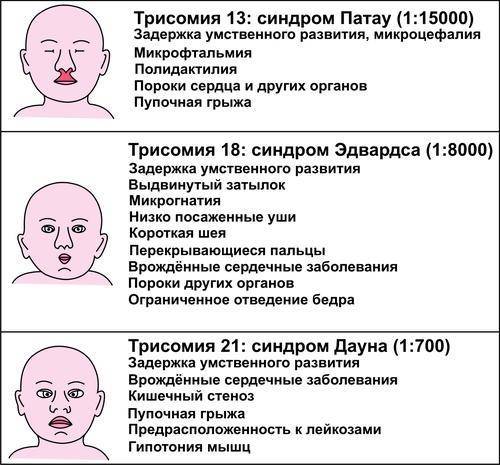
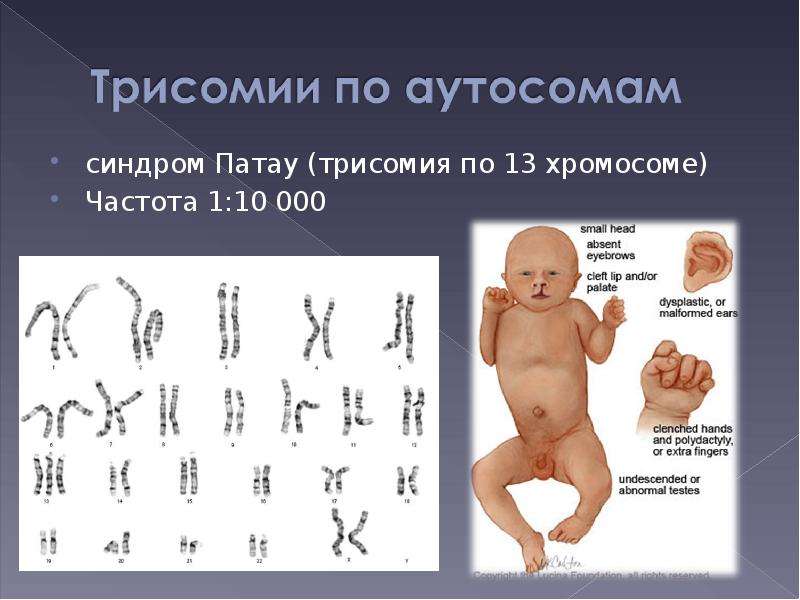
Синдром Патау
- Глухота
- Двусторонние расщелины на верхней губе
- Двусторонние расщелины на небе
- Деформация стоп
- Деформация черепа
- Дублирование половых органов
- Изъяны кожи в затылочной части
- Короткая шея
- Нарушение психического развития
- Низкий вес
- Низкое расположение ушей
- Отставание в умственном развитии
- Отставание в физическом развитии
- Отсутствие одного глаза
- Увеличение количества пальцев
- Узкая глазная щель
- Уменьшенный объем мозга
- Уменьшенный размер полового члена
- Яичко в брюшной полости
Синдром Патау – генетическая аномалия, для которой характерно наличие у ребёнка многочисленных пороков строения и функционирования органов и систем, головного мозга и опорно-двигательного аппарата. Обуславливается возникновение такого расстройства наличием запасной тринадцатой хромосомы. Для недуга характерны дефекты центральной нервной и сердечно-сосудистой систем, органов зрения и слуха, мышечной системы (наличие расщелины губы), патологии строения органов половой системы.
Для диагностики этого недуга проводится исследование кариотипа малыша сразу же после рождения. Существуют методики обнаружения этого расстройства у плода, находящегося внутри утробы матери. Делают это при помощи УЗИ — специфические проявления наблюдаются начиная с двенадцатой недели беременности. Заболевание встречается в равной степени как у мальчиков, так и у девочек. По степени распространённости недуг уступает только синдрому Дауна — с таким расстройством рождается один малыш на десять тысяч. Специальных методик лечения и устранения этого синдрома не существует. Единственное, что могут сделать врачи, провести коррекцию врождённых патологий.
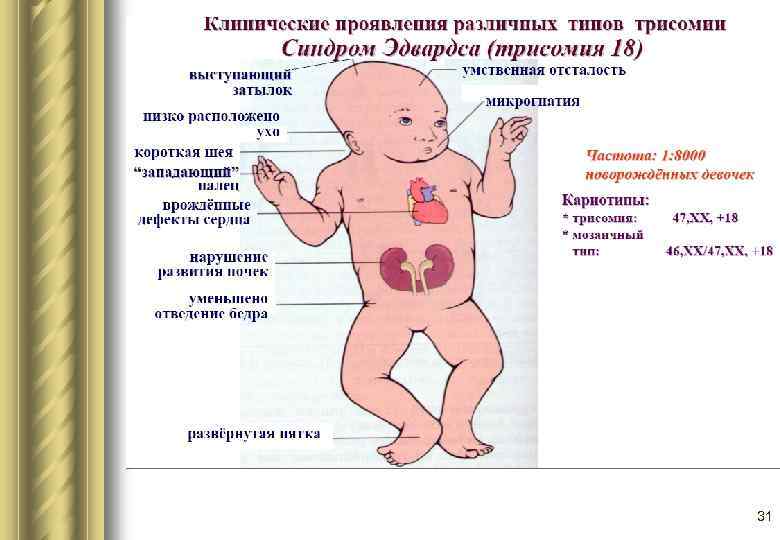
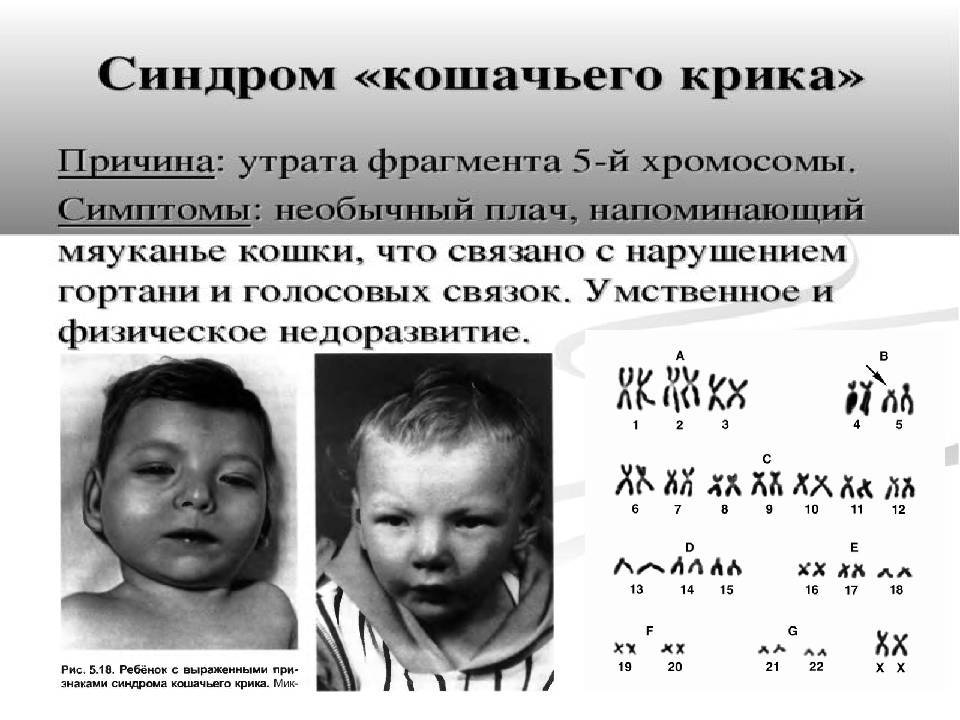
Примерно аналогичные внешние проявления и диагностику имеет такой генетический недуг, как синдром Эдвардса. Основное отличие заключается в кариотипе – восемнадцатая хромосома состоит не из трёх частей, как должно быть в норме, а из двух.
Изменение темпа
Нормальный темп речи — это произнесение 10 или 14 слов в минуту. Самая частая причина изменения темпа — эмоции или психические расстройства. Стрессовое воздействие — незнакомая обстановка, общение с авторитарной личностью, спор — могут вызвать как ускорение, так и замедление темпа. Длительное ускорение речи наблюдается при аффективных психозах (старое название — маниакально-депрессивный), других состояниях, когда ускорено мышление. Также ускоряется речь при болезни Паркинсона, сопровождается дрожательным параличом. Страдает ритмичность и плавность произношения.
Медленная речь с малым словарным запасом характерна для лиц с умственной отсталостью или слабоумием, развившимся вследствие разных болезней нервной системы. Слова и звуки растягиваются, произношение нечеткое, формулировки примитивные или неверные.
Гнусавость может быть следствием как смещения перегородки носа, так и параличом мышц неба. Преходящая гнусавость знакома каждому, бывает при сильном насморке. Если нет респираторной инфекции, то гнусавость — повод для срочного обращения к врачу.
Профилактика
Не существует единых и действенных мер, которые бы уберегли от развития трисомии 13. Снизить риск развития патологии можно, соблюдая некоторые рекомендации: тщательно следить за отсутствием кровной связи между будущими родителями, рожать детей до 40 лет, переехать с территории, где наблюдается повышенная радиологическая загрязненность.
Синдром Патау – генетическое отклонение, которое не подлежит лечению и сопровождается внешними дефектами, патологиями физического и умственного развития. Дети с таким диагнозом крайне редко доживают до года, но и в таком случае они нуждаются в круглосуточном тщательному уходе, постоянном контроле здоровья и регулярном обследовании у врачей.