Что делать
Для предотвращения развития вышеперечисленных событий необходимо оперативно реагировать на первые проявления болезни. Сначала следует удалить со стола проблемные блюда и покупные снэки.
Дети возрастом до года обычно страдают вследствие высокой восприимчивости к белку коровьего молока. Если не позаботиться о поиске аналогов на ранней стадии, то в будущем не избежать бурной реакции на практически все виды прикорма.
Для выявления первоисточника проблем рекомендуется в специальный блокнот каждый день вносить информацию о рационе ребенка. Под все новые продукты лучше выделить отдельную колонку, где будет зафиксировано время появления побочных эффектов с подробным описанием произошедшего.
Специалисты настаивают на том, что реакция обычно проявляется практически сразу. А отсроченные варианты течения заболевания предусматривают интервал примерно в 2-3 часа. На основе представленного наблюдения логичнее будет вводить в минимальных количествах новый продукт утром, чтобы успеть проследить за возможными последствиями.
При отсутствии реакции разрешается понемногу увеличивать количество и в течение трех дней дойти до оптимального уровня без опаски столкнуться с ответом организма вроде расстройства желудка, кишечника, либо сыпи. При обратном эффекте проблемный ингредиент нужно немедленно убрать и через три месяца позволяется повторить эксперимент.
Причина для еще одной попытки объясняется научными исследованиями. Так как ферментные системы ребенка быстро перестраиваются, организм может даже не «вспомнить» о том, что ему «не нравился» бульон или что-то еще.
Немного по-другому обстоят дела у школьников, питание которых сложнее контролировать. Все в порядке, пока дети дома под присмотром родителей кушают только здоровую еду. Однако как только начинается новый учебный год, они могут тайно покупать вредные чипсы, сухарики и прочий фастфуд, который содержит много химических веществ, угрожающих здоровью.
- углеводов;
- белков;
- жиров.
У новорожденных, которые не в состоянии переваривать белки молока коровы, то придется заменить его:
- соевыми составами;
- низколактозными смесями.
Из-за этого мамам привычный график прикорма следует начинать на месяц раньше. Начинается он с овощного пюре приблизительно в три месяца, а еще через четыре-пять недель добавляются каши на отварах овощей и фруктов.
В пять месяцев допускается давать мясо. А вот рыбу следует избегать первый год, так как именно она числится аллергеном облигатного характера
С осторожностью добавляются кисломолочные продукты, которые практически не содержат сахара
Первый прикорм
Раньше мамам рекомендовали давать малышу фруктовый сок в 3-3,5 месяца. Но, поскольку первый прикорм должен быть густым, его начинают с овощного пюре или каши1,2,3. Подходящий вариант поможет подобрать врач, поскольку выбор зависит от особенностей детского организма, состояния желудочно-кишечного тракта ребенка и его нутритивного статуса – соотношения жировой и мышечной массы1.
Каша
Каша промышленного производства содержит до 70% углеводов и пищевые волокна. Она обогащена железом, селеном, витаминами В1, В2, РР и обеспечивает около 30% суточной потребности младенца в питательных веществах1,3.
Кашу вводят первой, если1,3:
- вес ребенка меньше нормы для его возраста;
- он медленно набирает вес;
- у него неустойчивый, учащенный стул.
Благодаря высокой энергетической ценности и калорийности каши, ребенок насыщается надолго, и его не нужно кормить так же часто, как при грудном вскармливании1,2,3.
Овощное пюре
В овощном пюре много органических кислот, железа, калия и пищевых волокон. Некоторые овощи богаты витамином А1,3.
Выбор в пользу овощного пюре стоит сделать, если у ребенка1,3:
- экссудативный диатез (аллергия);
- избыточная масса тела;
- рахит;
- анемия;
- склонность к запорам.

КАК ЗАПИСАТЬСЯ НА ПРИЕМ в Институт здоровой кожи «ПсорМак»
1. Нажмите кнопочку, которую Вы видите ниже —
2. Заполните поля в появившейся форме. Обязательно проверьте правильность номера телефона, чтобы наш специалист смог до Вас дозвониться. После заполнения нажмите на кнопочку «Отправить».
3. Дождитесь звонка нашего специалиста. Он ответит на любые Ваши вопросы и согласует дату и время Вашего визита в «ПсорМак».
Первичный прием включает:
- Визуальный осмотр, который позволит специалисту получить общее понятие о состоянии Вашей кожи и о самой патологии.
- Сбор анамнеза — выяснение сведений о развитии болезни, условиях жизни, перенесённых заболеваниях, операциях, травмах, хронических патологиях, аллергических реакциях, наследственности и др. В совокупности с общим осмотром, это позволяет достаточно точно поставить диагноз и выбрать метода лечения и/или профилактики.
Хлебом не корми!
«Лучше на неделю опоздать, чем на неделю поторопиться» — таково главное правило введения прикормов в детское питание до 1 года. Иногда молодым родителям очень трудно удержаться от того, чтобы не угостить малыша «вкусненьким». Бывает, что масла в огонь подливают активно вмешивающиеся в процесс выращивания внуков бабушки, которых хлебом не корми — дай поучаствовать в детском питании детей до года: или испечь яблочко, или натереть морковку, а то и отмерить четвертушку сваренного вкрутую яйца.
Действительно, раньше было принято уже с 2-месячного возраста вводить в детское питание до года свежевыжатый яблочный сок, а затем достаточно быстро вводить и твердый прикорм, постепенно заменяя им кормления молоком или смесью. При этом редкий малыш получал грудь после 9 месяцев.
В своей книге «Здоровье ребенка и здравый смысл его родственников» известный педиатр Евгений Комаровский объясняет, почему столь ранний прикорм в детском питании до 1 года был оправдан еще каких-то 50 лет назад. В недалеком прошлом не существовало адаптированных молочных смесей, хоть и не равноценно, но более-менее адекватно заменяющих материнское молоко. Поэтому в случае неудачи с лактацией младенца выкармливали разведенным коровьим или донорским молоком. При кипячении молоко теряет большую часть витаминов и минеральных веществ, а их недостаток в рационе новорожденного достаточно быстро проявляется в виде различных болезненных состояний: гиповитаминозов, снижения гемоглобина, плохой прибавки в весе, рахита, отставания в развитии. В ответ на эту тревожную тенденцию и возникли рекомендации врачей про яблочный сок, овощные пюре, яичный желток и рыбий жир. К тому же годовой, а затем и 18-месячный отпуск по уходу за ребенком был введен законодательно в нашей стране лишьв 1980-х годах. А до этого женщины возвращались на свое рабочее место, оставляя 3-месячных крох в яслях или, если повезет, с бабушками. Так что раннее начало прикорма было обусловлено социальными причинами, а не истинными потребностями в детском питании детей до года.
Сегодня большинство педиатров, за исключением ярых приверженцев «старой школы», поддерживают рекомендации Всемирной организации здравоохранения (ВОЗ) и предписывают начинать прикорм после 6 месяцев.
Скарлатина
Скарлатина – это острое инфекционное заболевание, которое вызывается β-гемолитическим стрептококком группы А и протекает с симптомами острого тонзиллита.
Источником заболевания может быть больной человек или бессимптомный носитель стрептококковой инфекции. Передача бактерии происходит преимущественно воздушно-капельным путем. Место входа инфекции – полость рта. Алиментарный путь заражения (через пищу) наблюдается при несоблюдении гигиенических норм при приготовлении продуктов. А контактно-бытовой путь передачи инфекции актуален только для маленьких детей. Одна из опасностей стрептококка – это высокая выживаемость во внешней среде, на бытовых предметах и в молочных продуктах они могут сохраняться до нескольких месяцев.
Наиболее часто скарлатиной болеют дети в возрасте от 2 до 10 лет, особенно если они пребывают в скученных коллективах. После болезни формируется стойкий иммунитет, а повторные случаи заболеваемости возможны при развитии иммунодефицита.

Скарлатина начинается с резкого повышения температуры до 39 С°, появляется головная боль, рвота. Уже в первый день заболевания появляется боль в горле, которая усиливается при глотании. Близлежащие лимфатические узлы уплотняются и становятся болезненными.
Мягкое небо при осмотре ярко-красного цвета, а на миндалинах появляется фибринозно-гнойный налет. К 4-5 дню заболевания налет на языке сменяется явлением «малиновый язык» (ярко-красный с крупными сосочками).
Сыпь на теле у ребенка появляется на 1-2 день заболевания. Это ярко-розовые пятна на фоне общей гиперемии кожи. Сыпь появляется одномоментно по всему телу, единственный участок, который не поражается ей, – это треугольник Филатова (носогубный треугольник). К 4-5 дню заболевания сыпь становится бледной, а затем начинает активно шелушиться.
У новорожденных случаи заболевания скарлатиной наблюдаются редко. Однако, при отсутствии лечения они могут осложняться стрептодермией (гнойно-воспалительным поражением кожи), пневмонией, сепсисом и менингитом. У детей старшего возраста также могут развиваться серьезные осложнения при этом состоянии:
- инфекционно-токсический шок;
- острая ревматическая лихорадка;
- кардит;
- артрит;
- хорея;
- PANDAS-синдром;
- Гломерулонефрит.
Многие из этих осложнений развиваются не сразу, а спустя несколько месяцев после выздоровления.
Диагностика скарлатины основана на данных анамнеза и лабораторных исследований. Для быстрой диагностики стрептококка и выбора подходящей антибиотикотерапии даже существует специальный тест.
Лечением скарлатины занимается детский врач-инфекционист. Терапия может проводиться как в домашних условиях, так и в стационаре. Этот выбор основывается на степени тяжести заболевания. Для борьбы со стрептококковой инфекцией используются антибиотики, а для облечения самочувствия подбирается симптоматическая терапия. Лечить скарлатину народными методами нет смысла, это лишь приведет к развитию серьезных осложнений.
В настоящее время нет прививки против скарлатины, а единственные методы профилактики – это частое мытье рук и объяснение ребенку правил личной гигиены.
Причины возникновения
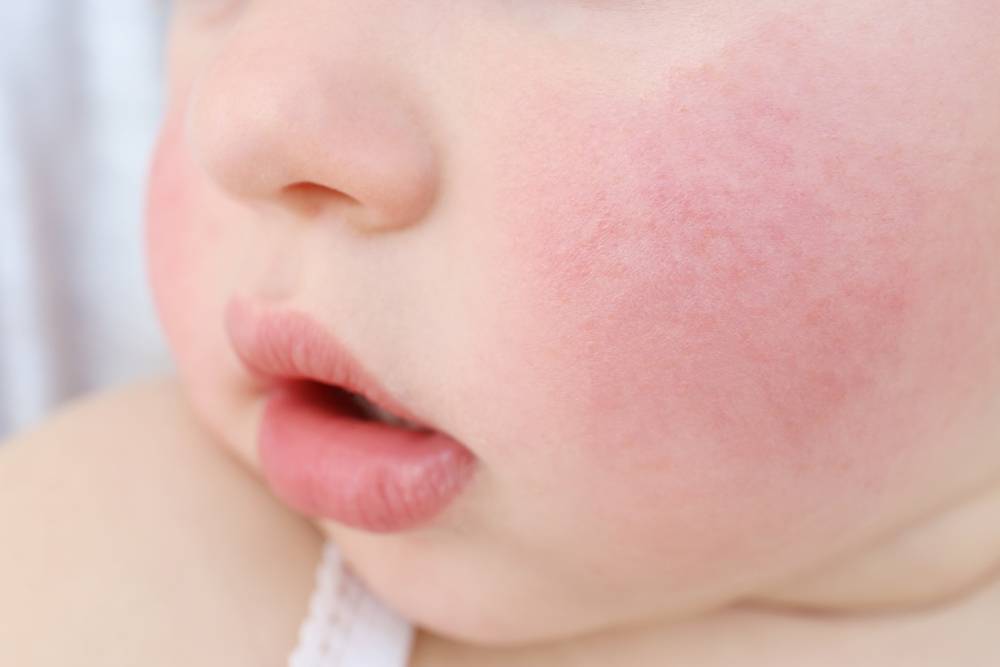
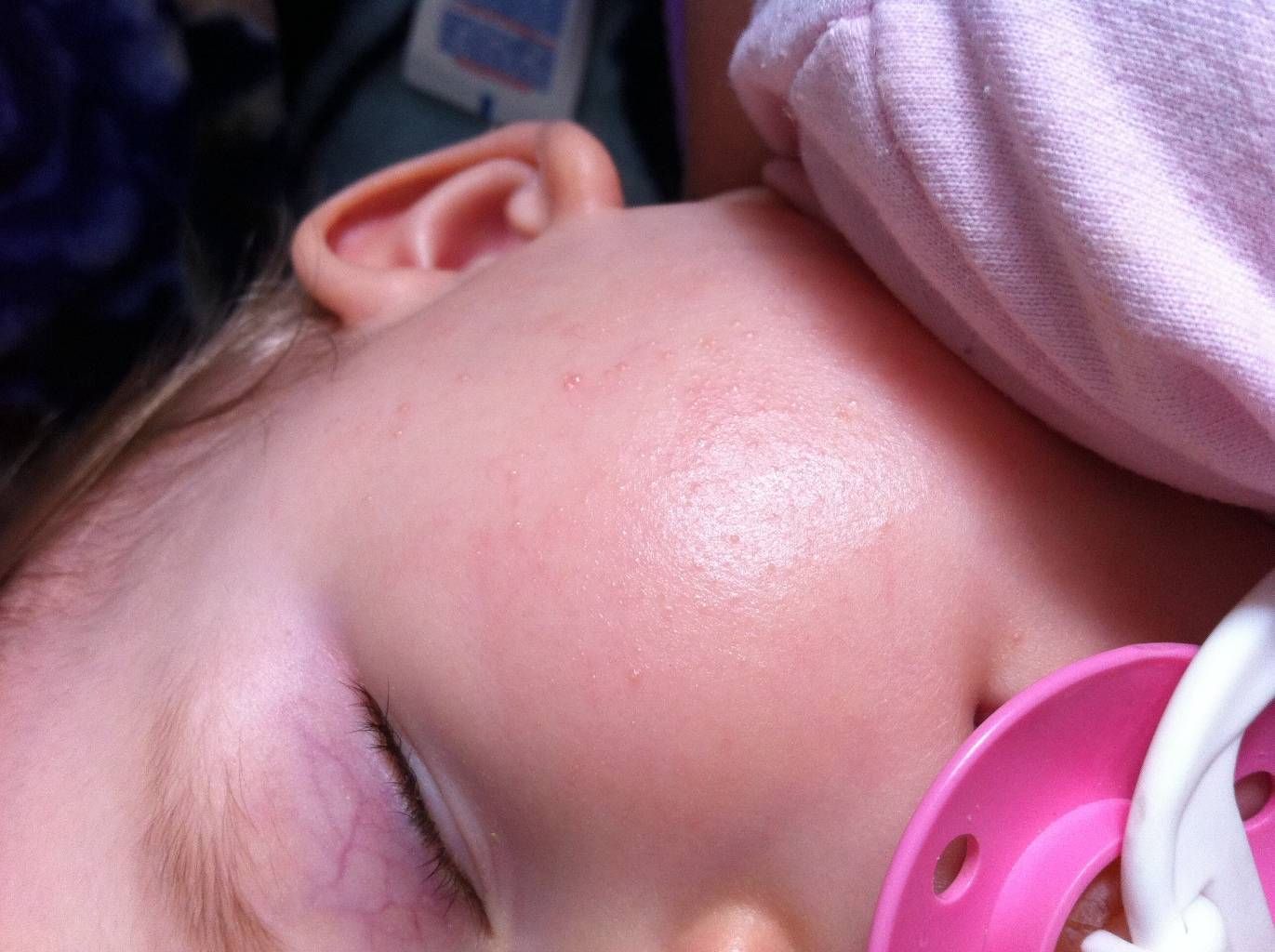
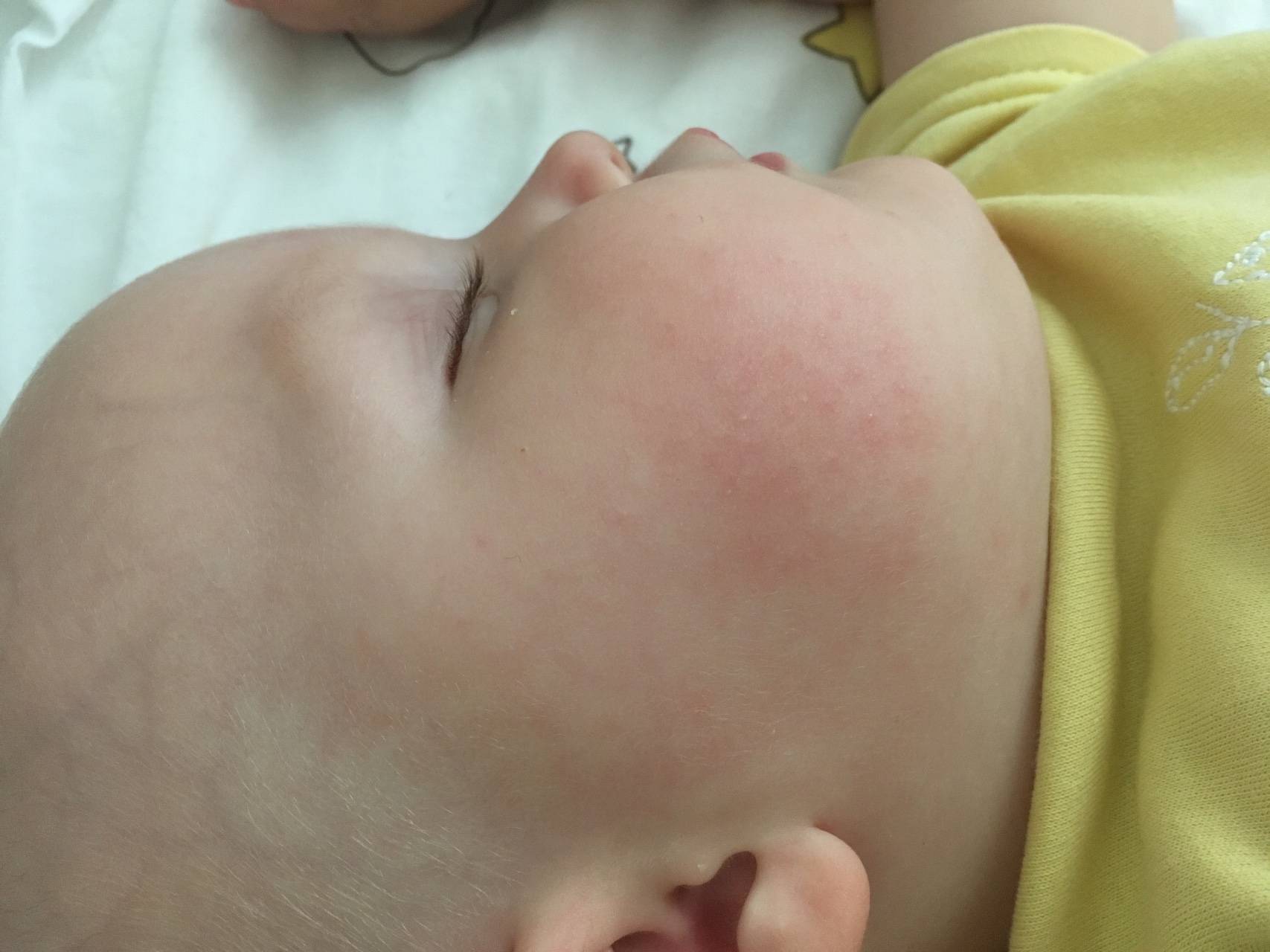
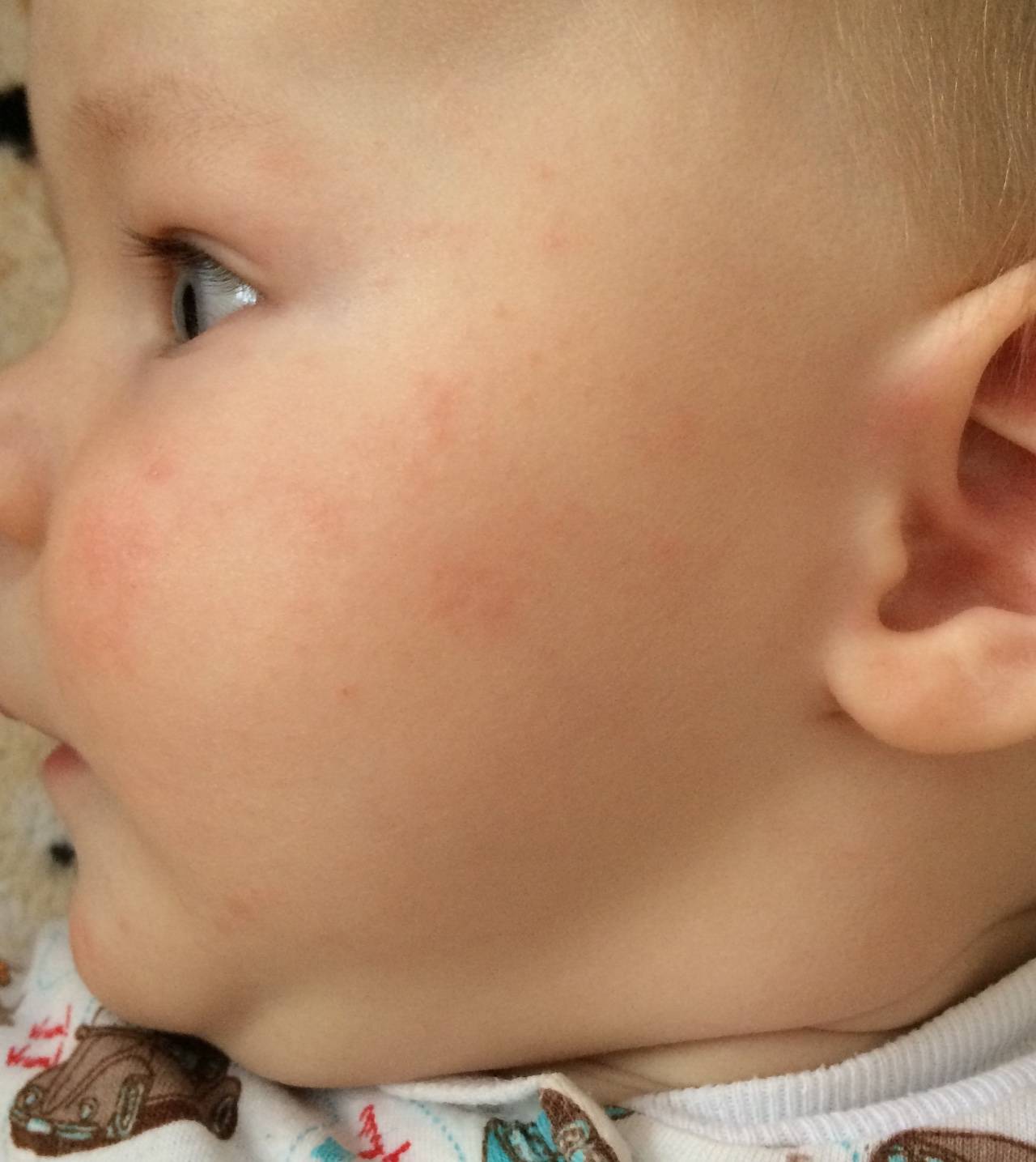
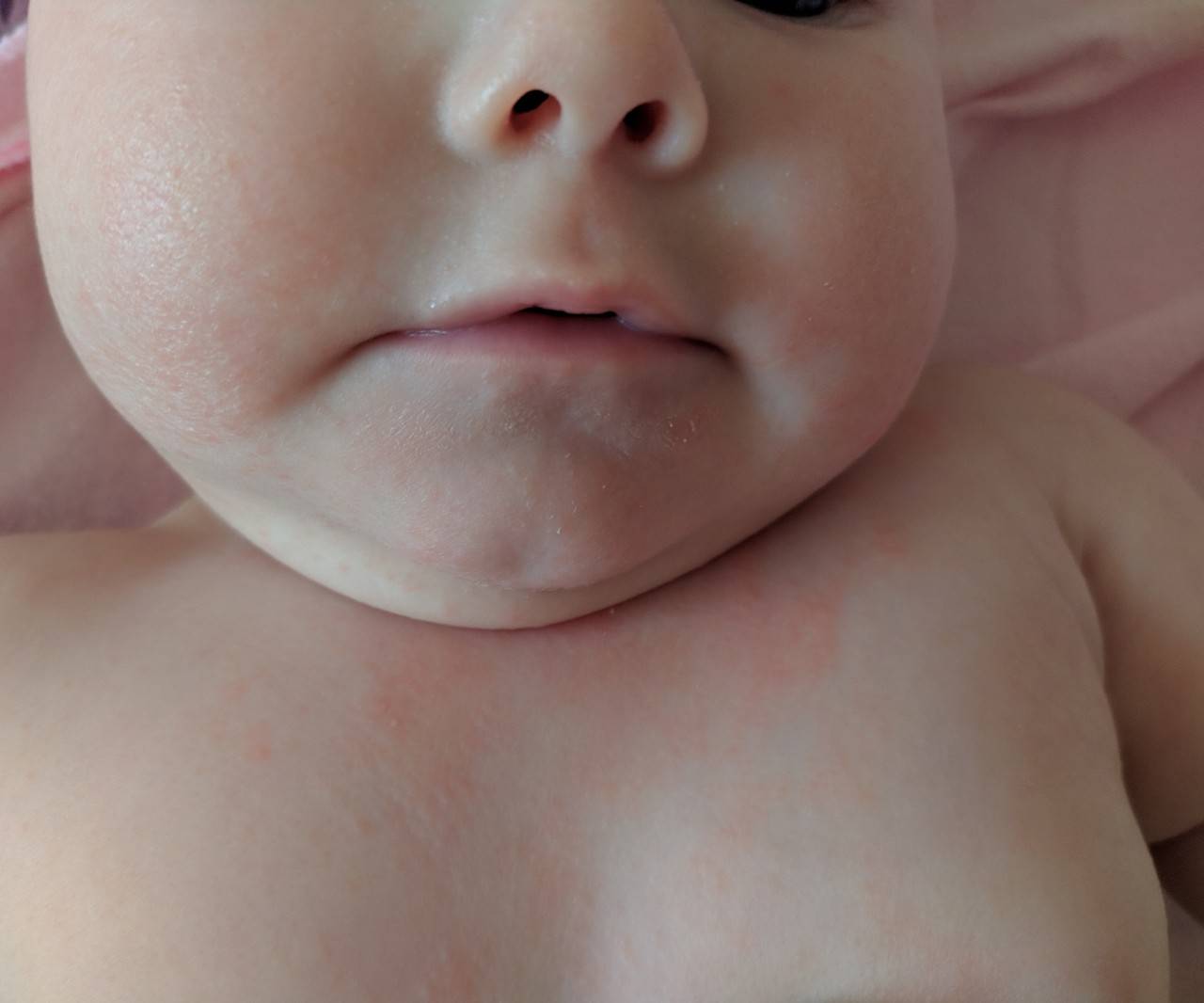
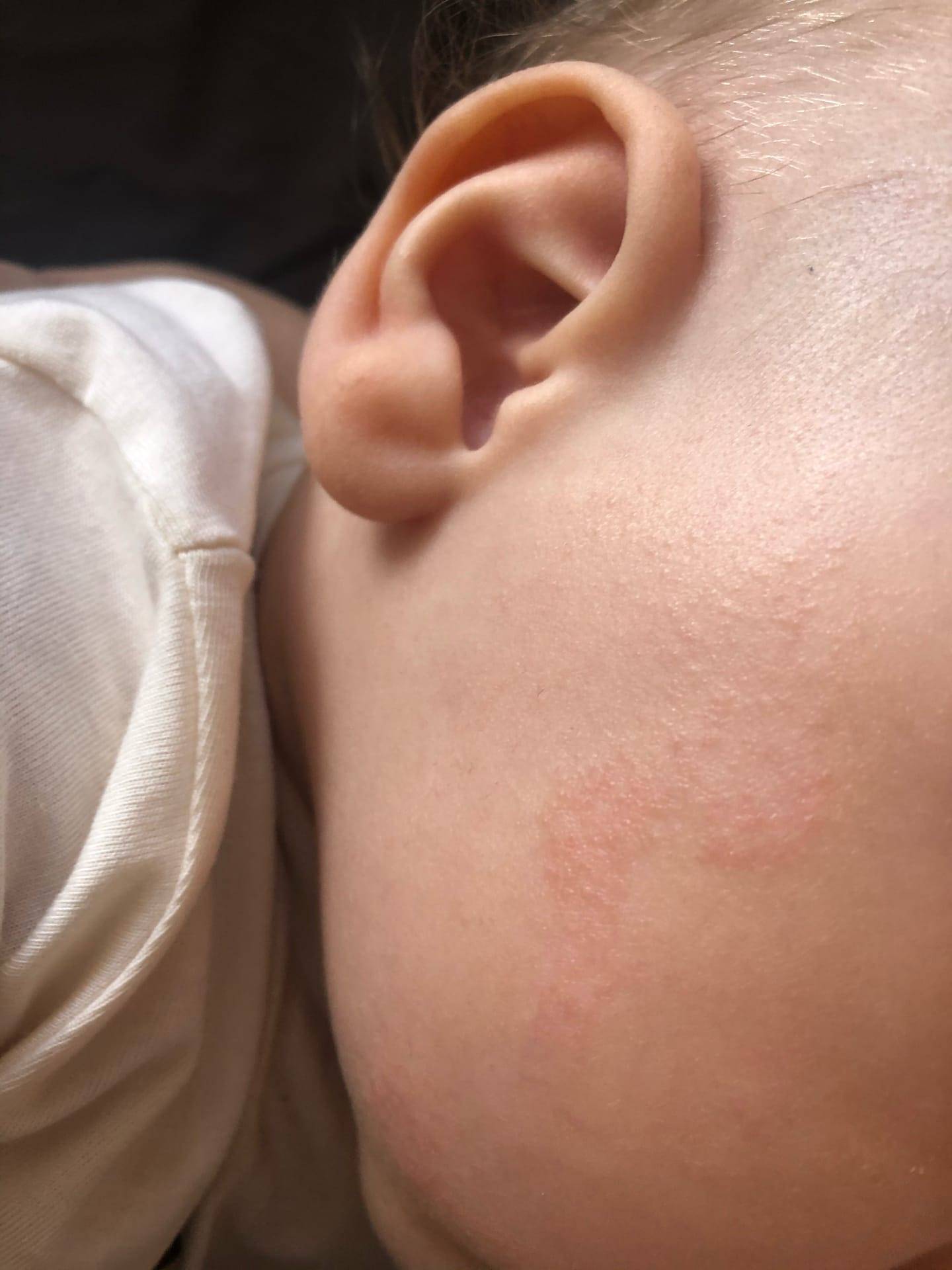
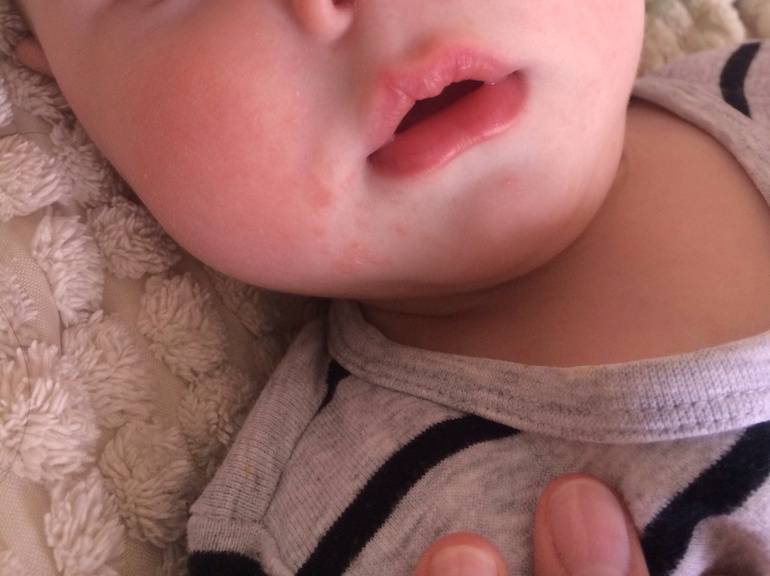
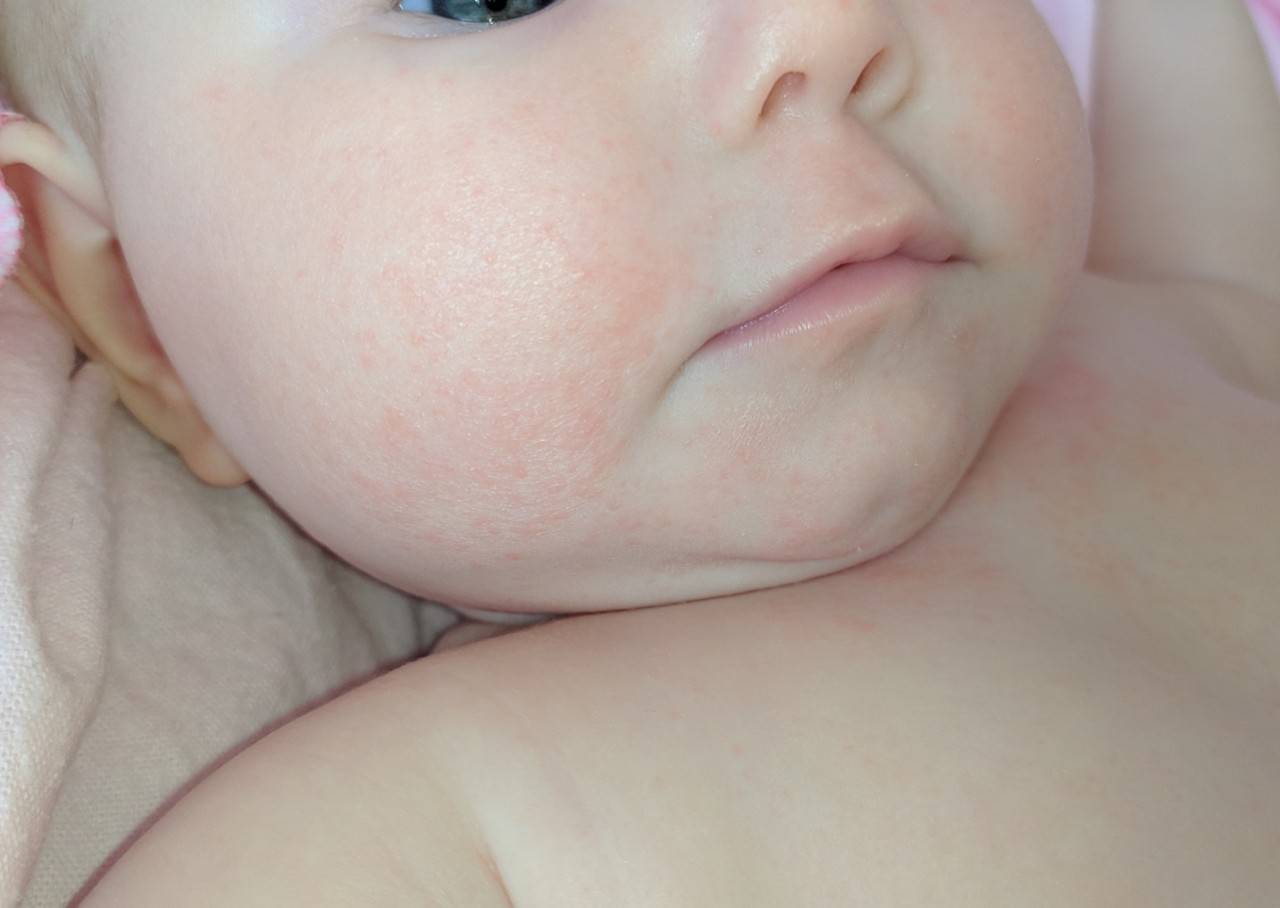
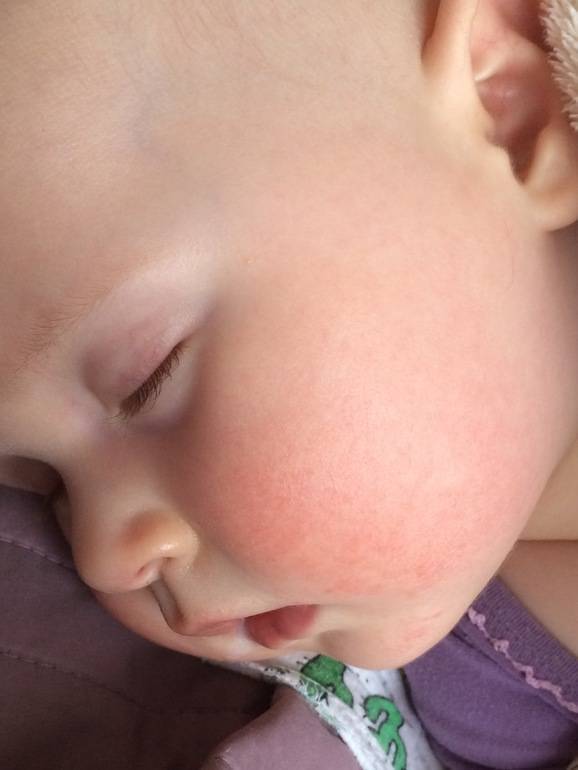
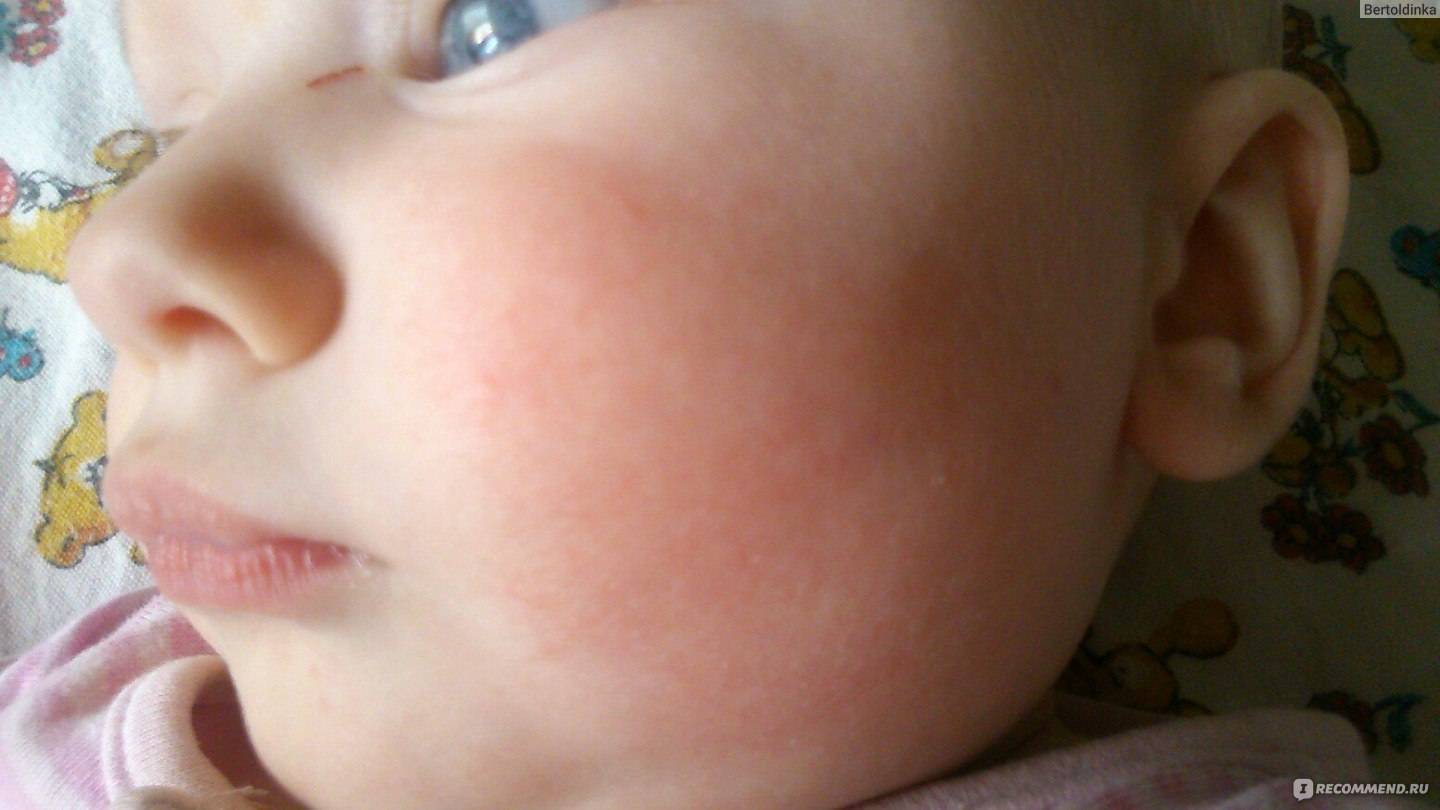
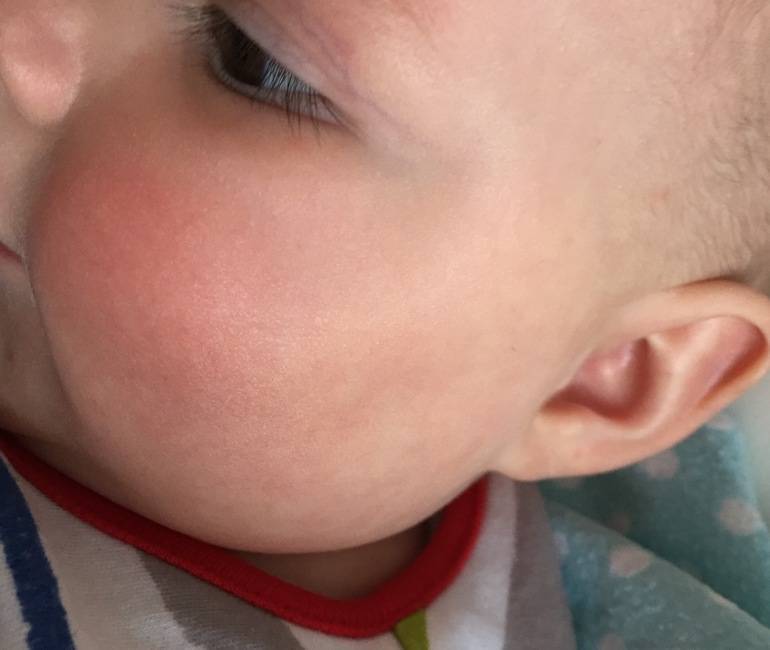
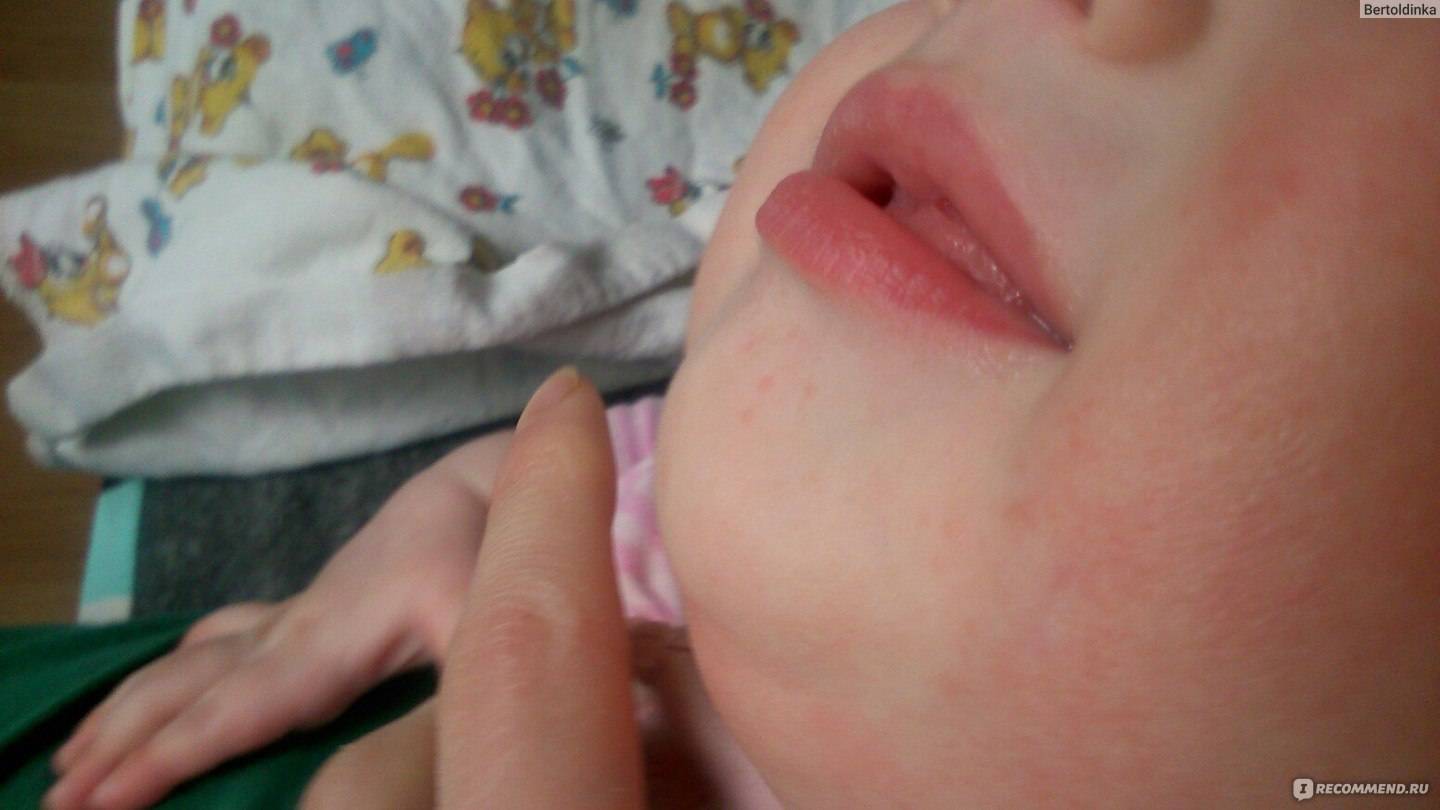
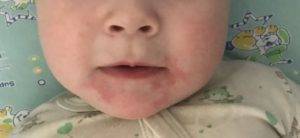
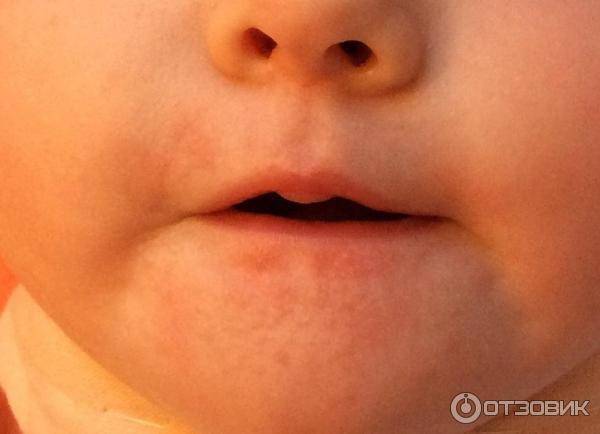
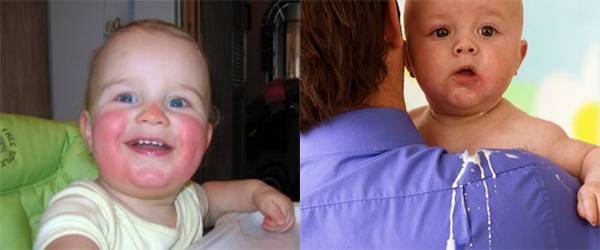
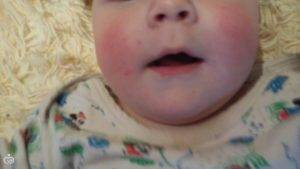
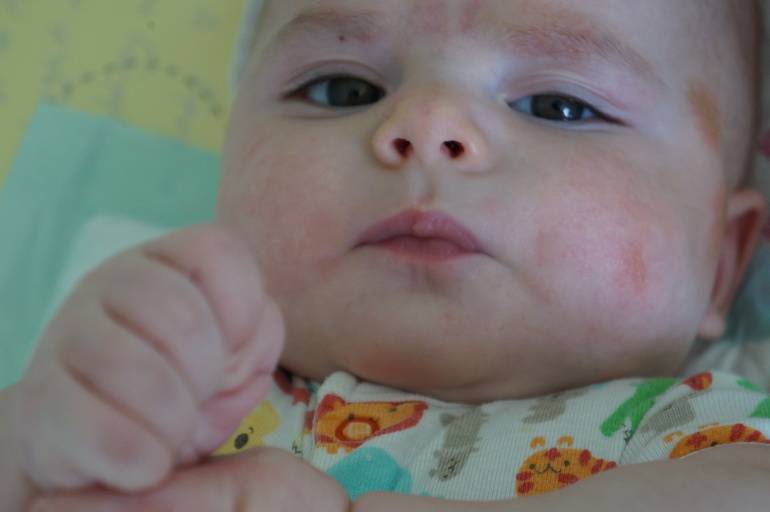
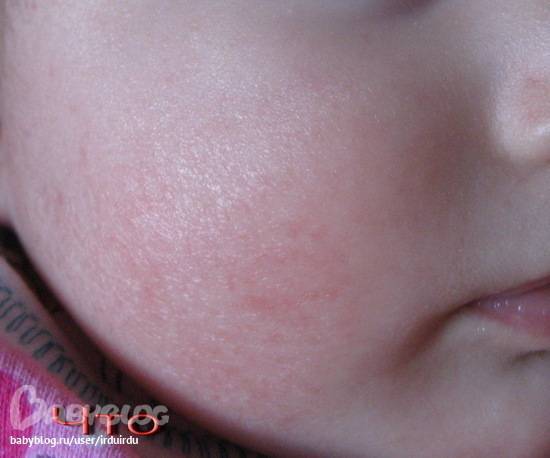
Родителям нужно постоянно отслеживать проявления аллергических реакций у малыша. Самые заметные первые симптомы – это сыпь и раздражение на коже
Также следует обратить внимание на общее состояние ребенка, его аппетит, изменения в поведении
Аллергия на прикорм связана с тем, что пищеварительная система грудничков только формируется. Детский желудок еще не способен вырабатывать необходимых веществ, чтобы переварить незнакомые организму продукты. Как только необходимые ферменты в желудке начнут вырабатываться в нужном количестве, аллергия, скорее всего, исчезнет.
В отрицательной реакции желудочно-кишечного тракта грудничка может быть виноват дисбактериоз. При этом заболевании детская пищеварительная система не способна работать полноценно. Если при сдаче анализов у малыша обнаружится эта проблема, основная задача матери – восстановление микрофлоры кишечника у ребенка. Для этого существует масса лекарственных препаратов для самых маленьких, разработано множество диет и рекомендаций.
Причин аллергии на прикорм может быть много, поэтому важно, чтобы родители выявили основную причину как можно быстрее. Нередко случается и так, что у грудничка наблюдается непереносимость одного конкретного продукта
Прислушайтесь к врачам
Не стоит игнорировать посещение аллерголога, поскольку он максимально точно сможет дать необходимые рекомендации по правильному введению прикорма при аллергии и объему порций.
Своевременное посещение специалиста позволит предотвратить возможные осложнения и избежать дальнейшего лечения запущенной стадии аллергии.
Педиатры рекомендуют начинать первый прикорм не из самостоятельно приготовленных детских блюд, а из баночек, которые продаются в больших супермаркетах и аптеках. Такие пюре изготавливаются с соблюдением всех стандартизированных норм на заводах детского питания.
Причины диатеза у детей
Диатез у грудного ребенка на щеках или других частях тела представляет собой не конкретное заболевание, а предрасположенность к развитию патологических реакций на раздражители. Это считается особенностью организма, определяющей его реактивность. При этом на фоне диатеза под влиянием неблагоприятных факторов могут развиваться те или иные заболевания.
Причинами самого диатеза могут выступать:
- неблагоприятное протекание беременности;
- перенесенные инфекционные заболевания во время беременности;
- злоупотребление медикаментами и вредные привычки во время беременности;
- гипоксия или асфиксия плода во время родов;
- слишком маленький или большой вес при рождении;
- патологии ЦНС;
- искусственное вскармливание;
- дисбактериоз;
- хронические заболевания;
- недостаточный или плохой уход;
- вакцинация.
«Младенческая» сыпь
Потницу чаще всего диагностируют именно у грудных малышей, потому в народе ее называют «младенческим заболеванием». Почему так происходит? Причина кроется в некоторых особенностях детской кожи:
- Более тонкий, чем у взрослых эпидермис;
- Отсутствие выработки пигмента, контролирующего реакцию теплового воздействия на кожные покровы;
- Наличие множества мелких сосудов, за счет чего даже малейшее воспаление моментально охватывает большую площадь;
- Недостаточно развитая теплорегуляция;
- Чрезмерная тактильная чувствительность.
Любой раздражитель, даже мельчайшие частички пыли, попадая на детское тельце, активизируют защитную функцию организма, которая вызывает повышенную работу потовых желез. Именно таким образом и появляется характерная воспалительная сыпь.
Возможные осложнения
Обычно потничка осложняется крайне редко, только лишь при отсутствии соблюдения правил гигиены. Во многих случаях она исчезает в течение нескольких дней, не оставляя никаких следов.
В запущенных стадиях могут наблюдаться следующие признаки:
- Инфицирование кожи вследствие ее повреждения, которое сопровождается гнойными выделениями;
- Образование рубцов, шрамов в случаях, когда отсутствует своевременная терапия или же был организован неправильный уход;
- Появление сильной отечности;
- Развитие пиодермии – опасного заболевания, которое может спровоцировать патологии внутренних органов.
Нелеченое воспаление также способно нарушить защитную функцию и вызвать сильное поражение, захватывающее большие участки. Естественное развитие замедляется, пропадает аппетит, постоянно держится субфебрильная температура, не проходит повышенная возбудимость и беспокойство.
Факторы риска пищевой аллергии
Один из основных факторов – генетическая и наследственная предрасположенность. Предрасположенность контролируется определенными генами, расположенными на хромосомах (4, 5, 6, 7, 13, 14)
Важно отметить, что на работу генов так же влияет и окружающая среда. Факторы окружающей среды: активное и пассивное курение, социально-экономическое положение, детские инфекции, стиль жизни
Другие факторы: нарушение работы иммунитета, заболевания желудочно-кишечного тракта, изменение характера питания. Определенное влияние на возникновение пищевой аллергии у ребенка имеют факторы риска во время беременности женщины и после родов. Факторы риска во время беременности: заболевания матери во время беременности, патология беременности, курение матери (в том числе и пассивное), нерациональное питание (употребление продуктов содержащих большое количество аллергенов, длительное соблюдение диеты с максимальным снижением аллергенов в продуктах). Так развитие аллергии у детей к белкам коровьего молока может быть связано с чрезмерным употреблением матерью молока и молочных продуктов во время беременности или в период кормления грудью. Факторы риска после рождения: затяжные и осложненные роды, ранний перевод детей на искусственное или смешанное вскармливание, ранее назначение молочных каш (с 2-3 месяцев). Особенно велик риск в период от 3-6 лет и поэтому стоит отказаться от введения смесей на основе сои или коровьего молока в пользу гидролизированных смесей, в том случае если грудное вскармливание невозможно. Употребление в питании пищевых красителей, консервантов, а так же таких продуктов как шоколад, цитрусовые, специи, копчености и т.п. в значительной мере повышает риск развития пищевой аллергии.
На что мы ориентируемся при вводе прикорма:
Основной критерий – это готовность ребенка к введению прикорма – ребенок проявляет интерес к еде, так называемый пищевой интерес – он интересуется тем, что ест мама, активно тянется к еде из тарелки родителей, хочет попробовать на вкус.
Косвенные критерии
- Возраст ребенка около б месяцев
- Угасание рефлекса «выталкивания» твердой пищи (активный интерес к еде никогда не проявляется до угасания рефлекса выталкивания)
- Удвоение веса при рождении (необязательный признак, некоторые дети удваивают свой вес ранее 6 месячного возраста)
- Ребенок может сидеть с поддержкой
- У ребенка появляются первые зубы (опять же не всегда)
Принципы поддержания интереса к еде
- Родители должны помнить, что для формирования основного критерия готовности кприкорму, ребенок должен видеть, как едят в его семье. Формирование пищевых привычек идет из семьи и ближайшего окружения ребенка. Если до 6 месяцев ребенок никогда не видел, как мама или папа принимают пищу, как они едят за столом и что они едят, у него может не возникнуть пищевого интереса к 6 месяцам. Пищевой интерес начинает постепенно формироваться как навык слежения за действиями взрослого с 3 месячного возраста. То есть где-то с 3х месяцев ребенка, если вы берете его с собой на кухню (столовую) ребенок начинает наблюдать за процессом принятия пищи, и постепенно этот интерес — от интереса «наблюдения» переходит к «желанию» попробовать так же как мама или папа.
- Желательно не кормить ребенка отдельно и стараться есть вместе с ребенком то, что ест ребенок. Если вы кормите ребенка промышленным питанием (готовые пюре в банке), то пробуйте это питание вместе с ребенком. Старайтесь даже баночное питание максимально приблизить к общему виду на столе – переложите пюре из банки в тарелку, дайте ложку. В возрасте 8-10 месяцев ребенок учится есть руками, поэтому в этом возрасте целесообразно, чтобы на тарелке у ребенка были небольшие кусочки пищи, которую он уже ест – это могут быть кусочки отварного картофеля, брокколи, цветной капусты, кусочки яблока, банана. Кусочки должны быть небольшие, 1 х 1 см, чтобы ребенок мог захватить их пальцами. Параллельно мама может докармливать ребенка из тарелки основной пищей. Ребенок учится справляться с более твердой пищей, учится жевать, глотать. Чем раньше будет отработан навык глотания более твердой пищи, тем легче родителям в дальнейшем. В возрасте 10-12 месяцев у ребенка уже совершенствуются навыки мелкой моторики, он учится есть ложкой (наберитесь терпения, у разных деток это получается по-разному и с разной скоростью)
- Учитывайте соматическое состояние ребенка – не вводите новые продукты, когда ребенок нездоров, или устал, или режутся зубы, или перенес какую-то медицинскую манипуляцию – например прививку
- Предлагайте небольшие порции. Некоторые дети недоедают еду, потому что их изначально пугает размер порции. Не настаивайте на том, чтобы ребенок доедал порцию. Пусть лучше через какое-то время попросит еще
- Старайтесь поддерживать чистоту вокруг ребенка! Это изначально приучает ребенка к чистоте за столом и к опрятному питанию. Некоторые дети очень чувствительны к внешним раздражителям – грязные руки, лицо, одежда могут вызывать у них сильный дискомфорт
- Помогайте ребенку, если видите, что ребенок «заинтересован» в еде, но устал с ней бороться.
- Никаких игр, развлечений и уговоров во время еды – таким образом вы подменяете пищевой интерес интересом к игре. Ребенок не сможет научиться адекватно оценивать свои желания в еде. Не надо превращать еду в представление.
Затруднение дефекации — дисхезия
Многие родители принимают за запор затруднение дефекации у младенцев. Это явление называют дисхезией, и оно часто встречается в первые месяцы жизни. Ребенок несколько раз в сутки пытается сходить «по большому», тужится, плачет, кричит, лицо его краснеет. Симптомы могут длиться до 30 минут и проходят сразу после того, как ребенок опорожняет кишечник.
Дисхезия — это не заболевание, оно не нуждается в лечении. При ее наличии нужна консультация специалиста по грудному вскармливанию, который поможет наладить питание младенца, потому что чаще всего проблема именно в его нарушениях. Общие советы: ребенку нужно давать больше пить (молока, воды), внимательно следить за прикормом и отказываться от продуктов, которые способствуют загустеванию каловых масс.
Когда малышу нужно помочь, а когда подождать, пока он все сделает сам?
Сходить в туалет у ребенка до года не всегда получается быстро. Процесс может занять до 1 часа — в это время можно сделать массаж, выложить его на животик, воспользоваться газоотводной трубочкой. Если же младенец тужится, но не может сходить в туалет в течение 1-3 часов, это свидетельствует о проблеме с опорожнением. Обычно ребенок сучит ножками, громко плачет, у него вздутый живот. На несколько минут он может успокоиться, но затем наступает новый приступ. Если вышеуказанные методы не помогают, лучше воспользоваться глицериновой свечкой.
Что делать при затрудненном стуле
Когда малышу нужна помощь, начать ее лучше всего с мягкого массажа животика круговыми движениями. Оптимально совместить массаж и водные процедуры — в воде малышу легче расслабиться. После ванночки положите младенца на спину и медленно сгибайте ножки, мягко и несильно прижимая его коленки к груди. Хороший эффект дает применение газоотводной трубочки (о том, какие трубочки лучше выбрать и как ими пользоваться — в видео 2). Из кишечника выйдут газы и с большой вероятностью — его содержимое.
Видео 2. Выбираем газоотводную трубку для младенца.
Одна из наиболее частых проблем — колики. Они встречаются у 70% младенцев до 3-5 месяцев и не является болезнью. Причина — повышенное газообразование из-за недостаточной зрелости ЖКТ. Колики могут сопровождать любые затруднения стула или представлять собой отдельную проблему. В большинстве случаев она решается коррекцией рациона матери, техники кормления или подбором правильной смеси.
Профилактика аллергических проявлений
Даже если ребёнок является атопиком, если он предрасположен к аллергии, можно снизить вероятность проявлений этого патологического состояния. Даже в период беременности будущие мамы могут принять меры, чтобы у будущего ребёнка не возникло проблем со здоровьем в дальнейшем. Таким образом, выделяют пренатальную профилактику, которая проводится ещё до рождения ребёнка, и постнатальную — уже после того, как он появится на свет.
Пренатальная профилактика аллергии
Сегодня многие пары готовятся к беременности, обследуясь и улучшая состояние своего здоровья. Это играет роль в том, насколько здоровым в дальнейшем будет ребёнок.
Уже во время беременности женщина должна выполнять несколько рекомендаций:
- Курение и употребление алкоголя во время вынашивания малыша способствуют тому, что у плода могут сформироваться самые разные отклонения, поскольку эти факторы обладают тератогенным действием. Это воздействие, которое способствует тому, что у эмбриона возникают различные мутации. Поэтому желательно отказаться от вредных привычек, чтобы родить здорового ребёнка.
- Многие лекарственные средства оказывают влияние на плод, формируя у него сенсибилизацию. Поэтому беременной необходимо очень внимательно относиться к тому, чем она лечится. Самостоятельно принимать какие-либо препараты нежелательно. Всегда перед этим нужно советоваться со своим врачом. Для применения некоторых лекарств беременность (а также период лактации) является строгим противопоказанием. Некоторые медикаменты можно использовать для лечения, но стоит отметить что они всё равно оказывают своё действие на малыша.
- Своевременно и качественно лечиться. Казалось бы, этот пункт противоречит предыдущему. Но всё не так просто. Да, иммунологи говорят, что применение антибиотиков во время беременности всегда оказывают своё действие на плод. Но в каком случае они назначаются? Когда женщина заболевает. Вы должны знать, что невылеченные и недолеченные инфекции могут повлиять на состояние здоровья будущей мамы и ещё больше — на её малыша. Поэтому от назначаемого лечения отказываться точно не стоит. Старайтесь внимательно относиться к своему здоровью, чтобы поменьше болеть.
- Правильно питаться. Рациональное питание в период беременности является первичной профилактикой пищевой аллергии у ребёнка. Не нужно составлять себе максимально строгое меню. Но количество продуктов, обладающих сенсибилизирующими свойствами нужно значительно уменьшить. Рыба, морепродукты, молоко, шоколад и орехи — это продукты, которыми злоупотреблять во время беременности не стоит.
- Если у самой будущей мамы есть аллергия, нужно проконсультироваться у аллерголога по поводу того, как ей питаться и что предпринять, чтобы снизить вероятность развития аллергии у её будущего ребенка.
Постнатальная профилактика аллергии
Поскольку в первую очередь развивается именно пищевая аллергия, на это маме и нужно обратить внимание. Многие женщины в настоящее время придерживаются грудного вскармливания
Молоко содержит в себе необходимые новорождённому питательные вещества, а также иммуноглобулины, которые защищают его организм от возбудителей заболеваний. Считается, что материнское молоко является важным звеном профилактики аллергии. Однако вместе с молоком могут попадать в организм малыша пищевые аллергены. Поэтому маме необходимо тщательно составлять свой рацион питания, исключая продукты-аллергены в первое время.
Когда малыш становится чуть старше, можно понемногу начинать есть продукты, от которых вы изначально отказались. Но употреблять их надо в небольшом количестве, чтобы они не вызвали сильную аллергическую реакцию у ребёнка. При этом необходимо внимательно наблюдать за тем, как малыш реагирует на то, что съела его мама. И то, что вызывает нежелательную реакцию, лучше снова исключить.
Также не стоит забывать о следующих правилах:
- Не стоит самостоятельно лечить малыша лекарственными средствами, если у него ухудшается самочувствие. В таком случае обязательно должна быть консультация врача.
- Соблюдайте режим дня ребёнка: ежедневно проводите водные процедуры, массаж и гимнастику. Можно со временем начать закаливать малыша.
- Проветривайте дом и регулярно проводите влажную уборку.
- Все химические вещества, с которыми контактирует кожа ребёнка, должны тщательно подбираться. Необходимо следить, чтобы при стирке детская одежда и постельное бельё были тщательно прополосканы. На них не должно оставаться следов стирального порошка. Лучше выбирать гипоаллергенную Детскую косметику (средства для купания, крем, молочко, и т.д.).
Лечение атопического дерматита
Лечение атопического дерматита у ребенка состоит из многих мероприятий. Это в первую очередь – назначение специальных увлажняющих средств для нанесения на сухую кожу. Обязательным является профилактический прием витамина Д, причем детям с атопическим дерматитом витамин Д назначают, как минимум, до 3х лет, только надо подобрать правильный препарат и правильную дозировку. Самый распространенный препарат витамина Д3, который продается в каждой аптеке, не очень подходит для профилактики у детей с диатезом. В нем помимо спирта имеется искусственный анисовый ароматизатор, но на приеме у врача аллерголога-иммунолога Вам помогут подобрать хороший заменитель витамина Д.